Если этот симптом не сопровождается высокой температурой или болью, то человек может долго не обращать на него внимания, а за медицинской помощью обратиться случайно или спустя некоторое время, когда процесс перейдет в запущенную стадию.
Узнаем, по каким причинам может скапливаться мокрота в горле и какие препараты помогут от нее избавиться.

Она образуется в нижних отделах дыхательного тракта (трахея, бронхи и легкие) и благодаря раздражению рецепторов, вызывает кашлевой рефлекс и выходит наружу через рот.
Некоторые пациенты вкладывают в это понятие и выделения при насморке, которые спускаются по задней стенке глотки и отхаркиваются через рот, а также отделяемое при хронических патологиях ротоглотки и гортани.
Все эти разные по сути процессы человек может называть одним словом мокрота в горле. Именно поэтому этот симптом не является специфичным для какого-то одного заболевания, а может сопровождать разные патологические процессы.
При выяснении причины обязательно придется осмотреть пациента, узнать все детали анамнеза и провести ряд анализов, чтобы понять, что именно за выделения беспокоят человека и какое лечение ему нужно подобрать.

Рассмотрим основные причины, по которым человек может жаловаться на отделяемое в глотке и какими другими признаками проявляются эти болезни:
Насморк и воспаление в пазухах любой причины (бактериальные, аллергические, хронические и др.) могут провоцировать появление мокроты. Слизь и гной, которые образуются в носовой полости, не выходят через нос из-за выраженного отека, а стекают вниз по задней поверхности глотки.
Усугубляется это состояние по утрам или после сна, когда человек провел несколько часов в горизонтальном положении и в задних отделах носоглотки скопилось обильное, гнойное отделяемое. Оно начинает стекать в горло, вызывает раздражение и влажный кашель.
Мокротой называют особый секрет, продуцируемый клетками бронхов. По мере ее продвижения по дыхательным путям в нее примешиваются слизь из носа..
- приступы удушья и одышки;
- хрипы в грудной клетке;
- кашель с трудноотделяемой мокротой;
- чувство тяжести в груди.
Другие причины: обезвоживание, уменьшение выработки слюны, дивертикул пищевода и другие. Источник: nasmorkam.net к содержанию ?
Пациенты часто задают вопрос, почему появляется отделяемое из горла, если нет других симптомов болезни: ни насморка, ни кашля, ни даже субфебрильной температуры. Рассмотрим, в каких ситуациях бывает такая проблема, и как она проявляется:
Аденоиды. Эта болезнь чаще встречается у детей, хотя в редких случаях может беспокоить и взрослого человека. Проявляется:
- слизь в носоглотке;
- затруднение носового дыхания и насморк;
- шумное дыхание и гнусавость голоса у ребенка.
Если аденоиды не воспалены, то температуры у малыша не будет. А постоянная заложенность носа без лечения может привести к отставанию в развитии и другим проблемам.

- хронические воспалительные процессы (тонзиллиты, фарингиты, трахеиты и др.), при которых першение в горле и отделяемое причиняют дискомфорт практически все время без выраженных периодов улучшения;
- вредные производственные условия. Работники промышленных заводов, лакокрасочных и фармацевтических предприятий часто жалуются на ощущение того, что в горле стоит мокрота, которая не отхаркивается. Это связано с постоянным раздражением слизистой дыхательных путей токсическими веществами;
- нарушение микроклимата в помещении. Многие люди беспечно относятся к поддержанию нормальной влажности и температуры в помещении. Игнорируют советы о том, что для нормальной работы слизистых нужен прохладный влажный воздух. На фоне нарушения нормального микроклимата в квартирах и домах у человека начинают хуже работать слизистые, они сохнут и на них скапливается слизь и различные бактерии. Такая мокрота очень густая, практически не отходит и может сопровождаться постоянным першением и дискомфортом в носу и ротоглотке.
к содержанию ?

- ингаляции (аппаратные ил паровые). Проводят такие процедуры с минеральной водой, отварами целебных трав и обычным физраствором. Они помогут увлажнить слизистую и снять чувство дискомфорта в глотке;
- если кашель сухой и мокрота совсем не откашливается можно воспользоваться гомеопатическими средствами (Синупрет, Бронхипрет и др.), которые увеличивают продукцию слизи и помогают ее вывести;
- закапывать и вливать в нос увлажняющие (Салин) и масляные (Пиносол) капли. При этом закапывать их нужно регулярно и в положении лежа, чтобы они стекали по задней поверхности глотки;
- увеличить объём потребляемой жидкости. Иногда густая и трудноотделяемая мокрота бывает из-за недостатка воды в организме.
Если мокрота совсем замучила пациента и ни одно домашнее средство не помогает лучше быстрее обратиться к врачу, чтобы выяснить причину. Излечение от болезни наполовину зависит от правильно выставленного диагноза.
Чтобы вывести слизь и другое отделяемое из глотки, нужно знать почему оно там появляется. Рассмотрим, как избавиться от этого недуга в разных ситуациях:
источник
Под мокротой медработники понимают секрет, который выделяется клетками бронхов, куда примешиваются содержимое носа и его пазух, а также слюна. В норме она прозрачная и слизистая, ее немного, и она выделяется только по утрам у людей, которые курят, работают на пыльном производстве или проживают в условиях сухого воздуха.
В этих случаях ее называют трахеобронхиальным секретом, а не мокротой. При развитии же патологий в мокроту могут попадать: гной, когда в дыхательных путях имеется бактериальное воспаление, кровь, когда на пути от носа до окончания бронхов произошло повреждение сосуда, слизь в случаях воспаления небактериального характера. Это содержимое может становиться более или менее вязким.
Патологические процессы как причины скопления мокроты в горле без кашля обычно занимают локализацию от носоглотки, куда стекает содержимое носа и его придаточных пазух, до трахеи. Если же болезнь затронула более глубокие структуры: трахею, бронхи или ткань легких, выделение мокроты будет сопровождаться кашлем (у детей младшего возраста аналогом откашливания может стать рвота с большим количеством слизи или другого содержимого). Бронхит и пневмония могут, конечно, протекать без кашля, но тогда и отделение мокроты здесь беспокоить не будет.
Слизистая оболочка бронхов состоит из клеток, на поверхности которых имеются реснички – микротрубочки, умеющие совершать движения (в норме – в направлении вверх, к трахее). Между реснитчатыми клетками расположены небольшие железки – бокаловидные клетки. Их в 4 раза меньше, чем реснитчатых, но расположены они не так, что после каждых четырех реснитчатых идет 1 бокаловидная: есть участки, состоящие только из одних, или только из клеток второго типа. Железистые клетки полностью отсутствуют в мелких бронхах и бронхиолах. Бокаловидные и реснитчатые клетки объединяются общим названием – «мукоцилиарный аппарат», а процесс передвижения слизи в бронхах и трахее – мукоцилиарным клиренсом.
Слизь, вырабатываемая бокаловидными клетками – это основа мокроты. Она нужна, чтобы вывести из бронхов те частички пыли и микробы, которые, в виду своей микроскопической величины, не были замечены клетками с ресничками, которые есть в носу и в горле.
К слизистой оболочке бронхов плотно прилегают сосуды. Из них выходят иммунные клетки, осуществляющие контроль над отсутствием чужеродных частиц в идущем в легкие воздухе. Некоторые клетки иммунитета имеются и в самой слизистой оболочке. Их функция – та же.
Поэтому мокрота, точнее, трахеобронхиальный секрет, есть и в норме; без него бронхи покрылись бы изнутри копотью и примесями, были бы постоянно воспаленными. Его количество – от 10 до 100 мл в сутки. Он может содержать небольшое количество лейкоцитов, но в нем не определяются ни бактерии, ни атипичные клетки, ни волокон, содержащихся в ткани легких. Секрет образуется медленно, постепенно, и когда он достигает ротоглотки, здоровый человек, не замечая, проглатывает это минимальное количество слизистого содержимого.
Это происходит вследствие или повышенной выработки секрета, или ухудшения его выведения. Причин этих состояний много. Вот основные из них:
- Работа на предприятиях с повышенным уровнем загрязнения воздуха частицами силикатов, угля или других.
- Курение.
- Раздражение горла алкогольными напитками, холодной, острой или горячей пищей может вызвать ощущение мокроты без кашля. В этом случае нет ни недомогания, ни ухудшения дыхания, никаких других симптомов.
- Фаринго-ларингеальный рефлюкс. Так называется заброс содержимого горла, куда поступили ингредиенты желудка, не имеющие выраженной кислой среды, ближе к дыхательному горлу. Другие симптомы этого состояния это першение в горле, кашель.
- Острый гайморит. Основными симптомами будет ухудшение состояния, повышение температуры, головная боль, выделение обильного количества соплей. Эти симптомы выходят на первый план.
- Хронический гайморит. Скорее всего, именно эту патологию будут описывать как «мокрота в горле без кашля». Она проявляется затруднением носового дыхания, ухудшением обоняния, утомляемостью. Из пазух в глотку выделяется густая мокрота, и происходит это постоянно.
- Хронический тонзиллит. Здесь человека беспокоит «мокрота», неприятный запах изо рта, на миндалинах могут быть видны беловатые массы, которые могут сами и при определенны движениях мышцами рта выделяться, их запах неприятен. Горло не болит, температура может быть повышена, но – в пределах 37 – 37,3°C.
- Хронический катаральный ринит. Здесь вне обострения нос закладывает только на холоде и то – одну половину; иногда из носа выделяется небольшое количество слизистого отделяемого. При обострении появляются густые обильные сопли, они и создают ощущение мокроты в горле.
- Хронический гипертрофический ринит. Здесь основной симптом – затруднение дыхания носом, его одной половиной, из-за чего человека может беспокоить головная боль в этой половине. Также ухудшается обоняние, вкус, появляется легкая гнусавость. Отделяемое скапливается в горле или выделяется наружу.
- Вазомоторный ринит. В этом случае человека периодически могут «настигать» приступы чихания, которое возникает после зуда в носу, полости рта или глотки. Носовое дыхание периодически затруднено, а из носа наружу или в полость глотки выделяется жидкая слизь. Эти приступы связаны со сном, могут появляться после смены температуры воздуха, переутомления, приема острой пищи, эмоционального стресса или повышения артериального давления.
- Фарингит. Здесь мокрота в горле возникает на фоне першения или боли в нем. Чаще все-таки сумма этих ощущений вызывают кашель, который или сухой, или здесь выделяется малое количество жидкой мокроты.
- Синдром Шегрена. При этом отмечается снижение выработки слюны, и из-за сухости во рту кажется, будто в горле скопилась мокрота.
По этому критерию можно заподозрить:
- слизистая белая мокрота свидетельствует в пользу грибкового (чаще – кандидозного) тонзиллита;
- прозрачная мокрота с белыми прожилками может сопровождать хронический катаральный фарингит;
- мокрота зеленого цвета, густая, может свидетельствовать о хроническом гипертрофическом фарингите;
- а если отходит мокрота желтая, и кашля при этом нет, это говорит в пользу гнойного процесса верхних дыхательных путей (ринита, фарингита, ларингита).
Отделение мокроты по утрам может говорить о:
- рефлюкс-эзофагите – забросе содержимого желудка в пищевод и горло. В этом случае отмечается слабость круговой мышцы, которая не должна пропускать то, что попало в желудок, обратно. Сопровождается эта патология обычно изжогой, которая возникает при принятии горизонтального положения после еды, а также периодически возникающей отрыжкой воздухом или кислым содержимым. Возникая во время беременности и сопровождаясь постоянной изжогой, является ее симптомом, связанным со сдавлением органов брюшной полости беременной маткой;
- хроническом гайморите. Симптомы: затруднение носового дыхания, ухудшение обоняния вплоть до его полного отсутствия, слизь в горле;
- хроническом бронхите. В этом случае мокрота имеет слизисто-гнойный (желтый или желто-зеленый) характер, сопровождается слабостью, невысокой температурой тела.
- быть первым признаком острого бронхита. Здесь отмечается повышение температуры, слабость, ухудшение аппетита;
- развиваясь в весенне-осенний период, говорить о бронхоэктатической болезни. Другими симптомами будут недомогание, повышение температуры. Летом и зимой человек вновь чувствует себя относительно неплохо;
- появляясь на фоне заболеваний сердца, свидетельствовать об их декомпенсации, то есть о появлении застоя в легких;
- развиваясь у детей младшего возраста, говорить об аденоидите. В этом случае носовое дыхание нарушено, дети дышат ртом, но температуры или признаков ОРЗ здесь нет.
Если человек отмечает появление кашля, после которого выделяется мокрота, это говорит о заболевании трахеи, бронхов или легких. Оно может быть острым и хроническим, воспалительным, аллергическим, опухолевым или носить застойный характер. По одному только наличию мокроты диагноз поставить невозможно: необходим осмотр, прослушивание легочных шумов, рентген-снимок (а иногда и компьютерная томография) легких, анализы мокроты — общий и бактериологический.
В некотором роде сориентироваться по диагнозу поможет цвет мокроты, ее консистенция и запах.
Если при кашле выделяется мокрота желтого цвета , это может говорить о:
- гнойном процессе: остром бронхите, пневмонии. Отличить эти состояния возможно только по данным инструментальных исследований (рентген или компьютерная томограмма легких), так как симптомы у них одинаковы;
- наличии большого количества эозинофилов в легочной или бронхиальной ткани, что также свидетельствует об эозинофильных пневмониях (тогда цвет желтый, как канарейка);
- синусите. Здесь отмечается плохое дыхание носом, отделение не только мокроты, но и соплей желтого слизисто-гнойного характера, головная боль, недомогание;
- желтая жидкая мокрота с малым количеством слизи, появившаяся на фоне желтушного окрашивания кожи (при гепатите, опухоли, циррозе печени или перекрытии желчевыводящих путей камнем) говорит о том, что произошло поражение легких;
- желтый цвета охры говорит о сидерозе – заболевании, встречающееся у людей, работающих с пылью, в которой содержатся оксиды железа. При этой патологии особых симптомов, кроме кашля, нет.
Мокрота желто-зеленого цвета говорит о:
- гнойном бронхите;
- бактериальной пневмонии;
- быть нормальным признаком после туберкулеза, который был вылечен специфическими препаратами.
Если откашливается отделяемое ржавого цвета , это свидетельствует о том, что в дыхательных путях произошло травмирование сосудов, но кровь, пока дошла до полости рта, окислилась, и гемоглобин стал гематином. Это может быть при:
- сильном кашле (тогда будут прожилки ржавого цвета, которые исчезнут через 1-2 дня);
- пневмонии, когда воспаление (гнойное или вирусное), расплавляя легочную ткань, привело к повреждению сосудов. Здесь будут: повышение температуры, одышка, слабость, рвота, отсутствие аппетита, иногда – понос;
- ТЭЛА тромбоэмболия легочной артерии.
Если откашливается слизь коричневого цвета , это также говорит о наличии в дыхательных путях «старой», окислившейся крови:
- если легкие имели такую, почти всегда врожденную патологию, как буллы (полости, заполненные воздухом). Если такая булла лежала недалеко от бронха, а потом разорвалась, будет отделяться коричневая мокрота. Если при этом воздух еще и попал в полость плевры, будет отмечаться одышка, чувство нехватки воздуха, которое может нарастать. «Больная» половина грудной клетки не дышит, а во время разрыва буллы отмечалась боль;
- гангрены легкого. Здесь на первый план выходит значительное ухудшение общего состояния: слабость, помутнение сознания, рвота, высокая температура. Мокрота не только коричневого цвета, но еще и имеет гнилостный запах;
- пневмокониозе – болезни, возникающей из-за производственной (каменно-угольной, кремниевой) пыли. Характерны боли в груди, сначала сухой кашель. Постепенно бронхит становится хроническим, часто приводит к возникновению пневмоний;
- раке легких. Заболевание долго не дает о себе знать, постепенно возникают приступы кашля. Человек резко худеет, начинает ночью потеть, ему все труднее становится дышать;
- туберкулезе. Здесь отмечается слабость, потливость (особенно ночная), отсутствие аппетита, потеря массы тела, длительный сухой кашель.
Мокрота цветом от светло зеленого до темно зеленого говорит о том, что в легких имеется бактериальный или грибковый процесс. Это:
- абсцесс или гангрена легкого. Симптомы патологий очень похожи (если речь идет об остром, а не о хроническом абсцессе, симптоматика которого более скудна). Это выраженная слабость, недомогание, одышка, боли в груди, очень высокую, практически не реагирующую на жаропонижающие, температуру тела;
- бронхоэктатическая болезнь. Это хроническая патология, связанная с расширением бронхов. Для нее характерно течение с обострениями и ремиссиями. При обострении с утра и после нахождения на животе отходит гнойная мокрота (зеленая, желто-зеленая). Человек ощущает недомогание, у него повышена температура;
- актиномикозный процесс. В этом случае отмечается длительно повышенная температура, недомогание, откашливается слизисто-гнойная зеленоватая мокрота;
- муковисцидоз – заболевание, когда практически все секреты, вырабатываемые железами организма, становятся очень вязкими, плохо эвакуируются и нагнаиваются. Для него характерны частые пневмонии и воспаления поджелудочной, отставание в росте и массе тела. Без специальной диеты и приема ферментов такие люди могут умереть от осложнений пневмонии;
- гайморит (его симптомы описаны выше).
Мокрота белого цвета характерна для:
- ОРЗ: тогда мокрота прозрачно-белая, густая или пенистая, слизистая;
- рака легких: она не только белая, но в ней есть прожилки крови. Отмечаются также похудение, быстрая утомляемость;
- бронхиальной астмы: она густая, стекловидная, выделяется после приступа кашля;
- заболеваний сердца. Цвет такой мокроты белесый, консистенция – жидкая.
Прозрачная, стекловидная, трудно отделяемая мокрота характерна для бронхиальной астмы. Болезнь характеризуется обострениями, когда отмечается затруднение дыхания (трудно выдохнуть) и слышные на расстоянии хрипы, и ремиссии, когда человек чувствует себя удовлетворительно.
Для того, чтобы оценить этот критерий, необходимо производить отхаркивание мокроты в стеклянную прозрачную емкость, оценить ее сразу, а затем убрать, накрыв крышкой, и дать ей настояться (в некоторых случаях мокрота может расслоиться, что окажет помощь в диагностике).
- Слизистая мокрота : она выделяется, в основном, при ОРВИ;
- Жидкая бесцветная характерна для хронических процессов, развивающихся в трахее и глотке;
- Пенистая мокрота белого или розоватого цвета выделяется при отеке легкого, который может сопровождать как сердечные заболевания, так и отравление ингаляционными газами, и пневмонию, и воспаление поджелудочной железы;
- Мокрота слизисто-гнойного характера может выделяться при трахеите, ангине, бактериальном бронхите, осложненном муковисцидозе и бронхоэктатической болезни;
- Стекловидная : характерна для бронхиальной астмы и ХОБЛ.
Неприятный запах характерен для осложнившейся бронхоэктатической болезни, абсцессе легкого. Зловонный, гнилостный запах характерен для гангрены легкого.
Если при отстаивании мокрота разделяется на 2 слоя, это, вероятно, абсцесс легкого. Если слоя три (верхний – пенистый, затем жидкий, затем – хлопьевидный), это может быть гангрена легкого.
Мокрота при туберкулезе имеет следующие характеристики:
- слизистая консистенция;
- необильная (100-500 мл/сутки);
- потом появляются прожилки гноя зеленоватого или желтоватого цвета, белые вкрапления;
- если в легких появились полости, которые нарушили целостность ткани, в мокроте появляются прожилки крови: ржавые или алые, большей или меньшей величины, вплоть до легочного кровотечения.
При бронхите мокрота имеет слизисто-гнойный характер, практически не имеет запаха. Если повреждается сосуд, в мокроту попадают ярко-алые прожилки крови.
При пневмонии, если не произошло гнойного расплавления сосудов, мокрота имеет слизисто-гнойный характер и желто-зеленый или желтый цвет. Если воспаление легких вызвано вирусом гриппа, или бактериальный процесс захватил большую площадь, отделяемое может иметь ржавый цвет или прожилки ржавой или алой крови.
Мокрота при астме слизистая, вязкая, белесая или прозрачная. Выделяясь после приступа кашля, похожа на расплавленное стекло, ее называют стекловидной.
источник
Образование слизи в горле может быть связано с различными факторами. Иногда стекающие по глотке сопли являются последствием инфекционного поражения организма. А в некоторых случаях такое явление встречается и у абсолютно здоровых людей.
Появление густой слизи в горле беспокоит человека, хотя и не вызывает никаких болевых ощущений. Все же, желание избавиться от неприятного чувства сдавливания и ощущения какого-то инородного вещества в горле, заставляет людей постоянно напрягаться, пытаясь сглатывать слюну и сопли.
Вырабатывающаяся слизь в горле содержит клетки иммунной системы, поэтому при попадании инфекции на слизистые горла, она увеличивается в объеме. Таким образом, организм защищает человека не только от вирусов и бактерий, но и от аллергенов и инородных веществ. Большое количество слизи помогает обволакивать все инородные тела и удалять их.
То есть, в нормальном состоянии организма мокрота выделяется ровно в таком количестве, которого достаточно для увлажнения дыхательных путей. Но при проникновении раздражителя ее количество увеличивается и только в этот период у человека появляется ощущение чего-то лишнего.
Есть 2 причины появления соплей в горле:
- Попадание в носоглотку раздражающего вещества

Большинство курильщиков страдают от чрезмерного образования соплей в горле из-за регулярного раздражения слизистой сигаретным дымом. Поэтому часто курящие люди периодически сплевывают образовавшуюся мокроту. Организм пытается обезвредить токсичное воздействие дыма, но, со временем перестает справляться со своей задачей. В результате этого слизистая курильщика начинает атрофироваться, что приводит к дисфункции бронхов. Поскольку в данный период мокрота уже не выделяется, то человека беспокоит сухой кашель, вызванный воспалением дыхательных путей.
Такое же явление наблюдается и у не курящих людей, работающих на вредных производствах. Чтобы устранить проблему, необходимо убрать раздражителя слизистой: бросить курить, носить маски на месте работы.
При попадании в органы дыхания инородного тела также будет вырабатываться слизь. Так организм пытается устранить чужеродный предмет. Выработка большого количества мокроты сопровождается спастическим кашлем, который невозможно остановить до тех пор, пока инородное тело не будет извлечено.
Подобная реакция организма возникает и при контакте с аллергенами, которые раздражают слизистую. Но кроме образования мокроты в горле, у человека могут появиться слезы, жидкие выделения из носа. Пытаясь защитить организм от чужеродного агента, слизистые оболочки начинают активно вырабатывать мокроту. При попадании соплей и слез в глотку, у человека с аллергической реакцией появляется сухой кашель, чихание, отечность слизистых. Справиться с патологическим состоянием помогут антигистаминные средства, гормональные препараты, спазмолитики.
Кроме того, появление большого количества густых соплей в горле может быть связано с недостаточным употреблением жидкости, нарушением носового дыхания (полипы, искривленная перегородка). Для увлажнения слизистой можно промыть носоглотку, прополоскать горло, сделать ингаляцию и пить много воды. Но при наличии аномальных нарушений в носовой полости, может потребоваться хирургическое вмешательство.
В некоторых случаях образование соплей может провоцироваться заболевания ЖКТ. Например, при выбросе из желудка в пищевод соляной кислоты и расщепляющих ферментов происходит раздражение слизистой глотки. Это провоцирует воспаление слизистой оболочки. А глотка защищается от воспаления выделением большого количества мокроты. Для таких состояний характерны частые отрыжки, изжога. Чтобы устранить проблему, необходимо контролировать качество принимаемой пищи: она должна быть небольшой порцией, не раздражающая желудок, теплая.

Как правило, сопли стекают по глотке из-за развития таких болезней:
- Риниты вирусной и бактериальной этиологии;
- Хронические синуситы, гаймориты;
- Фарингит, тонзиллит.
Стекающие по стенке носоглотки сопли могут иметь разный оттенок. При вирусном инфицировании они прозрачные, а при бактериальном поражении приобретают желтовато-зеленый цвет.
Густая слизь в горле вызывает раздражение, поэтому у пациентов часто начинается кашель, першение, появляется необходимость отхаркивать сопли. Если образование мокроты связано с болезнями носоглотки, то больным рекомендуют применять сосудосуживающие препараты, а также промывать нос специальными растворами.
Если же воспаляются органы нижнего отдела дыхательной системы, то мокрота, образовавшаяся в легких и бронхах, начинает подниматься вверх. Она скапливается в гортани и глотке. Раздражая слизистую сопли вызывают кашель и человек их отхаркивает. Такие симптомы характерны для болезней:
- Пневмония;
- Бронхиальная астма;
- Обструктивный бронхит.
Лечение таких болезней должно проводиться в стационарном отделении. Терапия требует подбора комплексных средств. А для диагностики пациента направляют на рентген, бронхоскопию и лабораторные исследования мокроты.
Если у человека вместе с соплями в горле появляются сгустки крови, это может говорить об образовании опухоли. Стоит незамедлительно обратиться к врачу. Но в тех случаях, когда кровь наблюдается в мокроте при воспалении легких или бронхов, пациент может не беспокоиться, потому что это естественный симптом процесса протекания таких заболеваний.
При образовании чрезмерного количества мокроты, вызванной инфекционным возбудителем, могут назначать такие виды препаратов:
- Антибактериальные – уничтожают инфекции бактериального происхождения (Флемоксин Солютаб, Ко-тримоксазол, Амоксиклав);
- Противовирусные – применяются при ОРВИ и гриппе (Виферон, Арбидол);
- Муколитики – помогают отхаркивать слизь (Мукалтин, Бронхолитин, Лазолван);
- Противовоспалительные, антисептики — снимают отек, обеззараживают слизистую (Орасепт, Люголь, Ингалипт);
- Антигистаминные – борются с аллергенами (Супрастин, Лоратадин).
Применение любых медикаментов должно согласовываться с ЛОРом, потому что каждое средство имеет свои противопоказания. Чтобы предотвратить появление побочных эффектов, необходимо лечиться препаратами только по назначению специалиста.
Если у человека сопли в горле появляются из-за пересыхания слизистой оболочки, тогда ему необходимо позаботиться об ее увлажнении. Растворы для промывания помогают разжижить густую слизь и вывести ее из органов дыхания. В основном применяют такие лечебные жидкости:
- Вода с добавлением соды или соли;
- Раствор марганцовки;
- Фурацилин;
- Травяные отвары (лучше всего помогают цветки ромашки и шалфей).
Промывание носоглотки желательно производить в утренние часы, когда слизи на стенке глотки максимальное количество. После сна у человека стекает много мокроты, потому что сопли скапливались в горле на протяжении ночи. Чтобы убрать першение, можно увлажнить слизистую горла персиковым маслом, которое снимает раздражение и смягчает оболочку.
Чтобы устранить большое количество соплей из горла, можно воспользоваться простыми рекомендациями из народной медицины:
- Пить как можно больше жидкости. Специалисты утверждают, что взрослому человеку необходимо выпивать не меньше 1,5 литра воды. Таким образом, можно восполнить количество жидкости в организме. А это поспособствует образованию более жидкой мокроты, выводу токсичных веществ.
- Делать ингаляции для увлажнения носовой полости и горла. Для паровой ингаляции рекомендовано использовать масло эвкалипта, которое обладает антисептическим действием. Достаточно вдыхать горячий пар 15 минут.
- Для укрепления иммунитета и уничтожения инфекций можно принимать целебное «кушанье». Берут листы алоэ и очищают их от кожуры. Затем измельчают ножом и добавляют к меду. Принимают средство утром и перед сном.
- Также листья алоэ можно заменить календулой. Свежие листья добавляют к меду (1:1) и принимают после еды.
Такие народные рецепты являются полностью безопасными для организма человека (если нет аллергических реакций на продукты). Они помогают повысить иммунитет и избавиться от надоедливых соплей в горле.
Говорят о совершенствованию системы здравоохранения все государства,а внутри диагностика бюрократическая.Люди месяцами в очередях ив регистратуре и у врачей и не одного врача — мучаются чтобы установить диагноз той же простуды,насморка не говоря уже о сердечных , легочных и других болезней. Что опаснее терроризм в таком виде что мы знаем или бардак в медицине?
В какой стране есть нормальный бесплатный диагностический центр- Где быстро и правильно установят болезнь что позволит поставить человека вовремя в строй.?
Говорят о льготах на старые лекарства. А механизм замены старых на новые современные высокоэффективные лекарственные препараты никто не собирается менять. Все в интернете стали врачами все. Все и всем торгуют и «лечат» людей. Это хуже терроризма! А что твориться в списках льготных препаратов. Возмем один пример. Все сердечники пьют годами плавикс или препарат для отравы крыс-варфарин(кумарин) при этом издевательски постоянно больные проверяют кровь на протромбин. А сколько стоит операция на сердце, а послеоперационные таблетки на всю жизнь? Это что не издевательство годами мучают людей ? В то же время есть такие препараты как ксарелто которые не требуют сдачу крови на анализ и в сотни раз эффективнее. Так почему же создадут комиссию при апробации и регистрации препаратов и на международном уровне обновлять список льготных лекарств. Почему не включать препарат ксарелто в список льготных лекарств. В Молдове 28 таблеток на месяц это 1450 лей или порядка 60 долларов. Разве по силу пенсионерам такие цены. Говорим о продление жизни а травим сердечников кумарином и малоэффективными препаратами от давления снижая уровень жизни и обнищая людей старшего поколения. Что боятся министры здравоохранения внедрять достижение науки. Где юристы международники по законодательствам о правах человека и т.д? Где медики международники? Говорим и все стремимся и гордятся все страны :
продлением жизни, развитии науки , развитии здравоохранении и т.д а народ- дети молодежьЮ рабтающее поколение, пенсионеры все страдают от этих мафиозных недоработок больше чем от терроризма. ОБРАЩЕНИЕ мое направлено ко всем не зависимости от нации, религии и веры. Не молчите , не привыкайте к медицинским очередям! Это хуже терроризма! Уважаемые президенты, уважаемые медики международники, уважаемые чиновники всех отраслей, особенно медицины — всем , повернитесь лицом в медицине к человеку! Вы что не видите что творится в медицине? все черти что рекламируют по телеканалам а в интернете-все и всем торгуют и лечат. ПРЕДЛАГАЮ ВЫДЕЛИТЬ СРЕДСТВА И Создайте бесплатные медицинские диагностические центры с нормальным оборудованием а потом если хотите стройте больницы и каждому врачу отдельные кабинеты но оснащенные медицинским компьютерным оборудованием связи с диагностическим центром- оборудованием и решайте юридически организационные внутренние и международные медицинские вопросы внедряйте вовремя современные препараты , эффективные системы защиты людей! Извините если кого то обидел. Мира ,здоровья , справедливости , верности и добра всем!
источник
Кашель с мокротой и насморк без температуры может быть естественным физиологическим процессом очищения дыхательных путей, поскольку слизистая оболочка вырабатывает специальную жидкость, с помощью которой и происходит очищение от различных загрязнений, инфекций и вирусов. В период любого заболевания дыхательной системы выработка этой жидкости значительно увеличивается и выводится из организма в виде мокроты и насморка, имея различный вид, отражающий признаки основного заболевания.
Условно все причины появления кашля разделяют на два типа:
Кроме этого, важно помнить, что у малышей до 3 лет кашель может иметь и обычную физиологическую причину. Например, у ребенка не наблюдается никаких признаков заболевания, он хорошо себя чувствует, играет, смеется, но при этом периодически покашливает. В этом нет ничего страшно, поскольку именно таким образом происходит очищение системы дыхания крохи от различных загрязнений.
Инфекционные причины заболевания:
- ОРВИ, ОРЗ и разнообразные простудные заболевания являются наиболее частой причиной появления кашля и насморка как в сопровождении температуры, так и без нее. При нормальном течении болезни в первые дни наблюдается сухой кашель, а в дальнейшем начинается отделение мокроты. Это указывает на то, что больной находится на пути к выздоровлению. Но если кашель продолжается в течение двух недель и более, это может говорить о возникновении осложнений, например, бронхита. Такой кашель, независимо от наличия температуры, требует обращения к врачу.
- Фарингит, ларингит, трахеит, вызываемые воспалительным процессом слизистых верхних дыхательных путей, часто возникающих после переохлаждения или одновременно (в качестве осложнения) с вирусными инфекциями. При этом наблюдается сильный кашель, надрывного характера, часто появляется осиплость в голосе, меняется его тембр, а в некоторых случаях голос пропадает совсем.
- Риниты, гаймориты, синуситы и иные заболевания носовых пазух, сопровождающиеся воспалением. В этом случае вырабатывающейся экссудат стекает по задней стенке глотки и вызывает значительное раздражение слизистых, провоцируя при этом сильный мокрый кашель, усиливающийся при горизонтальном положении тела и в утренние время.
- Бронхит. Заболевание представляет собой воспаление бронхов, основным признаком недуга является сильный кашель, при котором выводится большой объем мокроты. Достаточно часто бронхит развивается при неправильном лечении ОРВИ, гриппа, ангины, или несвоевременном начале терапии. При отсутствии помощи кашель быстро усиливается, появляется одышка, боли в груди и хрипы.
- Туберкулез легких характеризуется постоянными приступами неуемного кашля, при котором выделяется мокрота с примесью крови.
- Воспаление легких (пневмония), сопровождается сильным кашлем и обильным выделением вязкой густой мокроты гнойного характера с неприятным запахом. Цвет мокроты может быть разнообразным от белого с желтоватым оттенком до зеленого. При этом общее состояние больного значительно ухудшается, появляется слабость, сильные боли в груди, особенно при приступах кашля, а также высокая температура.
К неинфекционным причинам можно отнести:
- Заболевания легких хронического типа. Чаще всего такие состояния наблюдаются у курильщиков и причинами кашля в этом случае становится постоянное раздражение слизистых и образование расширений в бронхах, из-за чего нарушается нормальный процесс газообмена. Образующиеся полости в большинстве случаев заполняются жидкостью или вырабатываемой мокротой и могут стать источником инфекции для всего организма. В этом случае у человека наблюдается постоянный кашель, не сопровождающийся температурой.
- Бронхиальная астма и аллергические бронхиты, к которым очень часто приводит наличие аллергии респираторного типа. К такой аллергии всегда следует относиться с особым вниманием, стараясь избегать аллергенов и возможных обострений. При аллергическом (астматическом) кашле не наблюдается повышение температуры, а выделяемая мокрота отличается сильной густотой, вязкостью и прозрачностью.
- Онкологические заболевания дыхательных путей обычно сопровождаются постоянным кашлем с выделением темной мокроты, содержащей прожилки крови.
Для установления причины развития проблемы соответствующих признаков бывает недостаточно. Они не позволяют указать на первоисточник патологического процесса. Уточнить его можно при анализе сопутствующих симптомов:
- Лихорадка. Кашель и насморк при температуре 37-37,5 о С чаще свидетельствует о простуде. Увеличение цифр на термометре до 38-39 о С требует использования жаропонижающих лекарств и говорит о выраженной вирусной или бактериальной интоксикации организма.
- Осиплость голоса. Признак, который характерен для ларингита и фарингита.
- Затруднение дыхания. Данный симптом свидетельствует о спазме природных путей для воздуха. Может возникать при различных заболеваниях бронхов, пневмонии.
Чтобы правильно лечить кашель и сопли, необходимо установить первопричину болезни. Для этого нужно проконсультироваться у доктора.
Начинать надо с семейного врача. Он сможет определить причину проблемы и назначить соответствующее лечение. При возникновении трудностей он перенаправит пациента к более узким специалистам – ЛОРу, пульмонологу.
Диагностика причины насморка и кашля базируется на анализе жалоб пациента и его анамнеза заболевания. При невозможности определить первоисточник проблемы могут использоваться дополнительные методы обследования:
- Общий анализ крови.
- Рентгенография.
Вылечить кашель и насморк можно разными методами, но не стоит выбирать их самостоятельно. Назначить правильное лечение может только квалифицированный врач, определив природу кашля и тип заболевания.
В большинстве случаев, медикаментозное лечение обычного мокрого кашля без температуры заключается в применении различных фармацевтических средств:
- Отхаркивающих муколитических препаратов, способствующих быстрому выведению образовавшейся мокроты из организма больного. Такие средства могут быть, как растительного происхождения (Проспан, Бронхикум, Пертусин, Доктор Мом), или синтетического (Лозолван, Амброксол, Мукалтин).
- Препаратов, разжижающих мокроту, например, Ацетилцистеина, Карбоцистеина, различных сухих микстур, содержащих соду.
- Препаратов, увеличивающих просветы в бронхах и снимающих спазмы. К ним можно отнести: Бронхоцин, Сальбутамол, Папаверин.
Физиотерапевтические методы лечения также показывают отличные результаты не только в устранении заболевания и его признаков в виде кашля и насморка, но и в качестве профилактики последующих рецидивов. Правильно примененная физиотерапия позволяет избежать многих неприятных осложнений и ускорить выздоровление.
К методам для лечения мокрого кашля и насморка можно отнести:
- Ингаляции. Если раньше проводить такие процедуры аппаратным способом можно было только в поликлинике, то сегодня, благодаря наличию в продаже достаточно обширного выбора домашних ингаляторов, терапию можно проводить и дома.
- Хороший эффект дает и наложение на грудную клетку специальных аппликаций (озокеритовых или парафиновых), которые снимают воспаление и улучшают кровообращение. При нормальной температуре тела можно проводить аппликации из теплого запеченного (отварного) картофеля или горчичника, которые будут способствовать более быстрому излечению.
- Процедуры УВЧ и ультразвуковое воздействие позволяют обрабатывать даже самые глубинные и мельчайшие участки системы дыхания.
- Специальная дыхательная гимнастика, а также вибромассаж. В качестве гимнастики для системы дыхания отлично подходит надувание воздушных шариков, а вибромассаж может быть как аппаратным, так и ручным, путем постукивания по поверхности спины ладонями.
Народная медицина при лечении мокрого кашля и насморка часто используется в качестве дополнительной терапии. Среди множества народных средств наиболее эффективными считаются:
- Употребление щелочных жидкостей в теплом виде, например, подогретой минеральной воды (ее также можно использовать и для проведения ингаляций).
- Употребление отваров лекарственных трав вместо обычного чая. При кашле рекомендуется принимать отвар шалфея, ромашки, мать-и-мачехи, цветков липы и бузины.
- Детям можно давать теплое молоко, в которое добавлена минеральная (щелочная) вода в пропорции 1:3.
Кроме этого, в период лечения рекомендуется пить много теплой жидкости, например, чаев из травяных смесей, зеленого чая с лимоном и медом, настоя шиповника, ягодных компотов и морсов.
Можно приготовить и домашние лечебные сиропы, подходящие для лечения детей. Для этого необходимо измельчить одну репчатую (белую) луковицу, добавить чайную ложку сока лимона и две столовых ложки натурального меда. Смесь оставить на ночь для настаивания в закрытой таре в прохладном месте, но не в холодильнике. Полученный целебный сок нужно выпить в течение дня.
Основным симптомом пневмонии является кашель. Распознать воспаление легких можно по типу выделяемой мокроты: она отличается густотой, обилием и цветом. По оттенку мокроты определяется вид заболевания:
- Выделения темного цвета (ржавая мокрота) свидетельствуют о крупозной форме заболевания.
- Мокрота гнойного характера с большим количеством крови, говорит о том, что воспаление легких вызвано стрептококковой инфекцией или палочкой Фридлендера.
- Кровавые выделения в большом количестве указывают на воспаление, вызванное грибковой инфекцией, и если при кашле в этом случае начинаются сильные боли в боку, это свидетельствует об инфаркте легкого.
- Неприятный запах у мокроты обычно указывает на то, что внутри легких имеются очаги нагноения.
Кроме этого, отличительными симптомами пневмонии является и сильное повышение температуры, порой до 41°, озноб, выраженное общее недомогание и интоксикация, сильная слабость, нередко (особенно в тяжелых формах заболевания) наблюдается потеря аппетита, сопровождающаяся сильной тошнотой и рвотой.
В этом случае самолечением заниматься нельзя, это может быть опасно для жизни. В каждом отдельном случае лечение будет индивидуальным, с учетом имеющихся симптомов и общего состояния пациента, поэтому, если кашель с выделением мокроты сопровождается высокой температурой, необходимо срочно обращаться к врачу для проведения диагностики и назначения терапии.
Предупредить болезнь легче, чем ее лечить. Для предотвращения развития кашля или насморка необходимо соблюдать простые правила.
Профилактика:
- Полноценное питание и отдых.
- Исключение переохлаждений и воздействия раздражающих слизистую оболочку факторов – газы, резкие запахи, аллергены.
- Правильное закаливание.
- Регулярные медицинские осмотры и своевременное лечение любых заболеваний дыхательных путей.
- Проветривание помещений и увлажнение воздуха.
Кашель с мокротой и насморк – симптомы, с которыми можно справиться. Главное – установить причину их появления. Для этого необходимо проконсультироваться с врачом. В противном случае можно пропустить серьезное заболевание.
Автор: Ваганова Ирина, врач,
специально для Moylor.ru
источник
У некоторых людей в горле скапливается слизь как сопли. Это является патологией, т.к. слизистая является защитным барьером для попадания из внешней среды в организм микробов и инфекции. Она предотвращает от механических повреждений пищей гортань и пищевод.
Если закладывает горло слизью, это симптом, который требует обращения к специалисту. Есть большая вероятность, что слизь появляется в глотке из-за ЛОР-заболевания.
Симптомы, когда в горле скапливается слизь как сопли разнообразные.
К наиболее распространенным относят следующие признаки:
- Скопления напоминают сгусток, который вызывает во рту неприятные ощущения;
- У человека создается ощущение, что в носоглотке стоит ком, который не отхаркивается. Это основной симптом, на который жалуются пациенты;
- Особенно сильные скопления по утрам;
- Больному постоянно хочется откашляться;
- В горле неприятное першение;
- Во рту ощущается жжение, которое провоцирует кашель;
- Приходится прилагать усилия или смягчить горло, чтобы отхаркнуть мокроту;
- Может наблюдаться затрудненное дыхание, которое провоцирует головную боль. Эти симптомы связаны с заложенностью в носу;
- Комки слизи затрудняют глотание;
- Может быть вязкая слюна;
- Присутствует неприятный запах изо рта особенно с утра.
Причиной может быть тонзиллит. Поэтому важно наблюдать за цветом мокроты. Если она прозрачная, и сопли откашливаются, это считается нормой. Особенно если они не постоянные, возникают от случая к случаю.
Если слизь желтая — это говорит о затихании воспалительных процессов носоглотки. Зеленые сгустки говорят о наличии воспалительных процессов. Они не только в носу, но и отхаркиваются изо рта человека. Часто такая слизь выходит с неприятным запахом, а в гортани у больного першит.
Если слизь коричневая, есть большая вероятность наличия инфекции и гнойных образований. При таком признаке необходимо посетить врача, так как это может привести к осложнениям.
ВАЖНО: Скапливание мокроты должно стать поводом посещения отоларинголога.
Наличие в горле соплей связано с определенными факторами и заболеваниями в ротоглотке или в других органах. Поэтому важно выявить причины и лечение проводить, опираясь на показания исследований.
Основными причинами, почему стоит комок слизи являются:
- Внешние раздражители, которые оказывают негативное воздействие на слизистую носа и горла. Это может быть пыль, злоупотребление острой и пряной едой, курение, употребление алкогольных напитков, некоторые лекарственные препараты;
- Причина, почему на голосовых связках собирается слизь может быть связана с патологическими изменениями органов дыхательной системы. Слизь накапливается, если у человека диагностировали бронхит, ангину, пневмонию, ринит. В таком случае сопли скапливаются на задней стенке гортани, вызывая чувство, что они густые и застревают внутри. При этом больному они мешают полноценно дышать;
- Сгустки слизи могут быть при синусите, гайморите, фронтите. В таком случае слизь вонючая и тягучая. Она трудно откашливается. По цвету она зеленая или желто-зеленая;
- Если выявлены нарушения в пищеварительной системе, особенно при болезнях желудка. Наблюдается усиленное выделение слизи. Человек после еды часто кашляет, чтобы избавиться от неприятного состояния. Густая мокрота отходит через рот. При этом у нее желеобразная консистенция;
- Причиной может быть аллергия, при которой раздражители негативно воздействуют на слизистую горла. Постоянно человек пытается откашлять из горла слизь, которая стоит комом и застряла на стенках слизистой;
- Злоупотребление каплями для носа также может спровоцировать это неприятное состояние. У пациента постоянный насморк, особенно трудно ему дышать утром. После закапывания носа сопли отхаркиваются и их очень много;
- При гормональных сбоях и эндокринных заболеваниях также может возникнуть такое состояние. Внутри глотки происходит застой слизи;
- Причиной могу быть анатомические особенности или нарушения перегородки носа. У больного постоянная заложенность носа из-за того, что образуется пробка из слизи. У него жалобы, что он задыхается, нос заложен, но= после капель становится легче, так как слизь начинает отхаркиваться и откашливаться;
- Сопли могут быть причиной проживания в загрязненной местности и при работе с вредными веществами;
- Если проблема связана с воспалением слизистой носа, при глотании соплей в организм могут попасть болезнетворные бактерии;
- Скапливаться слизь может из-за аденоидов. В таком случае человеку больно глотать и он старается отхаркивать сопли через рот. Рекомендуется с помощью препаратов очистить связки;
- При муковисцидозе происходит нарушение выделения секреции, в результате чего слизь начинает собираться в горле и в легочной системе. Она липкая, соленая и тяжело проглатывается. В таком случае пациента необходимо лечить антибиотиками, чтобы убрать патогенную микрофлору.
Прежде чем приступить к лечению и понять, что делать с этой проблемой, необходимо выяснить, что за диагноз выставил врач.
ВАЖНО: Если проблему спровоцировала какая-то патология, если при этом болит горло, слизистый слой имеет покраснение или очаги поражения, заниматься самолечением запрещено.
Только врач решает, чем вылечить заболевание и какое лекарство необходимо, чтобы избавиться от соплей в горле и вывести пациента из этого состояния.
1. Если больного замучила слизь, появляется ощущение, будто сопли застряли в горле, есть большая вероятность, что у пациента фарингита.
В таком случае эффективно бороться со слизью помогут следующие препараты:
После лечения быстро проходит скопление соплей в горле. Слизь не сглатывается и не затекает в носоглотку.
2. Если диагностирован у взрослого насморк или гайморит, если ночью тяжело дышать из-за заложенности носа и она постоянная, эффективными будут следующие препараты:
ВАЖНО: Если постоянно хочется отхаркнуться или выплюнуть сопли, можно подключить физитерапию в виде прогреваний пазух носа.
3. Если больной отхаркивается соплями или их глотает при бронхите, могут быть назначены бронхолитики:
Также показаны такие процедуры, как УФО, озокерит и массаж.
4. Если мокрота усиленно выделяется из-за аллергии, назначают антигистаминные препараты:
Если пациент жалуется, что постоянно пытается сглотнуть, но не может проглотить мокроту застрявшую в горле, возможно назначение противовирусных или антибактериальных лекарств. Их назначают в том случае, если выявлена инфекция или проблему спровоцировал вирус.
Некоторые пациенты жалуются, что сглатывают мокроту. Врачи рекомендуют все же сплевывать ее. Если в слизи есть патогенные микроорганизмы, они могут оказать негативное воздействие на пищеварительную систему.
источник
Е жедневно в носу здорового человека образуется небольшой объем слизистых выделений. При появлении раздражителей в виде загрязненного воздуха или пыли он увеличивается.
Таким способом верхние дыхательные пути очищают себя от внешних провокаторов. Нормальные слизистые выделения не имеют цвета и запаха. Они жидкие, прозрачные и легко вытекают.
Когда у человека появляются белые густые сопли, которые не высмаркиваются, следует задуматься о причинах, которые смогли бы их спровоцировать. Для постановки правильного диагноза и назначения терапии лучше обратиться к врачу. Однако у большинства людей на это не хватает времени, поэтому примерно представлять причины данной симптоматики будет не лишним.
Самой частой причиной появления белых и густых соплей становится период выздоровления после вирусной инфекции.
В начале болезни насморк прозрачный, а при появлении бактериальной флоры – желтый.
Правильная медикаментозная терапия и соответствующие внешние условия приводят к тому, что уже на 5-7 день болезни у человека появляются белые выделения из носа.
Они постепенно сгущаются и проходят самостоятельно. Так наступает выздоровление. Можно сказать, что в этом случае белая назальная слизь становится хорошим знаком, но так бывает не всегда.
В некоторых случаях сопли белые, густые, с примесью пены говорят о патологическом процессе. Причинами его появления могут становиться внешние или внутренние факторы. Заподозрить таковые самостоятельно можно по дополнительным симптомам.
Густые сопли белого или желтого цвета у взрослого человека появляются в результате аллергической реакции. Зачастую такой ринит имеет хроническое течение, а обостряется периодами или в межсезонье.
Причиной аллергии становится пыль, грязный воздух, различные отдушки (порошок, парфюм, освежитель воздуха), шерсть домашних животных и паразиты в подушках и одеялах. Дополнительно у человека может наблюдаться чиханье, зуд в носу, кожные проявления.
Внешним фактором появления белых соплей можно назвать кариозные зубы. Зачастую эта причина диагностируется у подростков, но и взрослые люди не становятся исключением.
Невылеченные или гниющие зубы являются источником инфекции. Периодически они могут провоцировать воспалительные процессы в носоглотке, что приводит к образованию белых густых соплей.
Сопутствующими симптомами у человека становится боль в зубах и внешнее обнаружение кариеса.
Густые сопли у взрослого белого цвета могут стать и первым симптомом патологических процессов, протекающих в организме.
Распознать, что именно спровоцировало появление беспокойства, можно только после обследования.
Самостоятельно отличить одну патологию от другой достаточно сложно, однако можно попытаться, опираясь на дополнительные проявления.
- Аденоидит – воспаление и увеличение носоглоточной миндалины. Заболевание сопровождается тем, что густые сопли не высмаркиваются. При этом постоянно ощущается заложенность, а во сне человек громко храпит.
- Этмоидит – воспаление ячеистых отделов лабиринта, составляющего околоносовую пазуху. Зачастую появляется в результате неправильного лечения гайморита или синусита. Патология всегда сопровождается выделением вязкой белой слизи.
- Синусит – процесс воспаления слизистой одной или нескольких пазух носа. Протекает с повышением температуры тела и заложенностью.
- Гайморит – поражение патогенными микроорганизмами верхнечелюстных назальных пазух. Ошибочно полагать, что при гайморите бывают только гнойные сопли. Выделения могут иметь розоватый, белый и даже красный оттенок. Заболевание сопровождается головной болью (первый признак интоксикации) и общей слабостью пациента.
- Поллипоз – образования в носу из гипертрофированной слизистой оболочки. Длительно могут присутствовать без каких-либо проявлений. При сильном увеличении сопровождаются затрудненным дыханием и нарушением обонятельной функции.
Прежде, чем лечить густые сопли у взрослого, необходимо достоверно установить причину их появления.
При ошибочном диагнозе и неправильной тактике действий состояние пациента может ухудшиться. Диагностика проводится в условиях медицинского учреждения и имеет несколько ступеней:
- опрос (пациент рассказывает о своих жалобах, не забывая упомянуть про дополнительные симптомы);
- осмотр или риноскопия (при помощи специальных инструментов отоларинголог обследует носоглотку);
- оценка обонятельной и дыхательной функции (при помощи подручных средств поочередно обследуется каждая ноздря);
- рентген носовых пазух (позволяет оценить их состояние);
- эндоскопические способы обследования носа и придаточных пазух.
При необходимости специалист назначит мазок из носа для установления возбудителя заболевания или порекомендует сдать анализ крови из вены.
Комплексная оценка полученных данных позволит поставить правильный диагноз и назначить соответствующее лечение.
В зависимости от того, что стало причиной появления загустевших соплей белого цвета, пациенту назначают определенную медикаментозную терапию. Она будет включать в себя системные препараты, назальные средства, симптоматические лекарства.
При необходимости отоларинголог рекомендует обратиться к стоматологу для устранения кариозных зубов или аллергологу, чтобы выявить причину такой реакции.
Использование антибактериальных препаратов целесообразно при микробном поражении носоглотки. При этом пациенту ставится диагноз: синусит, гайморит или аденоидит. Наиболее часто патология вызвана стафилококком. Но для подтверждения следует сдать анализ.
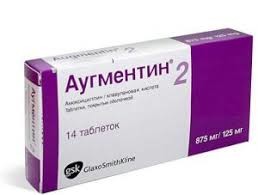
Чтобы вылечить данные патологии, активно применяются препараты пенициллиновой группы: Амоксициллин, Флемоксин , но более эффективными считаются Амоксиклав и Аугментин .
Курс лечения этими антибиотиками продолжается от 5 до 14 суток.
- В нос рекомендуется одновременное введение антибактериальных капель: Изофры, Полидексы или Проторгола.
- При тяжелом течении болезни или отсутствии положительных результатов рекомендуется Диоксидин в составе сложных капель.
- Дополнительно противомикробный курс включает в себя обработку слизистой антисептическими средствами: Мирамистин, Октенисепт, Хлоргексидин.
При воспалительных заболеваниях в виде ринита, синусита и этмоидита, спровоцированных вирусной инфекцией, рекомендуются к использованию лекарства, усиливающие сопротивляемость организма:
- Гриппферон;
- Деринат;
- Назоферон;
- Лейкоцитарный интерферон;
- Лаферобин;
- ИРС-19.
Эти средства также могут применяться при лечении бактериальных инфекций, вызвавших образование густых белых соплей.
Препараты эффективно справляются с вирусами и повышают защитные функции организма за счет регулирования лейкоцитов, моноцитов и нейтрофилов.
Образование вязкой слизи в носу сопровождается отечностью и заложенностью примерно в 70% всех случаев. Для облегчения дыхания при густом насморке, рекомендуется применение солевых растворов.
Современные фармакологические фирмы предлагают для приобретения такие средства, как Аквалор, Долфин, Аквамарис, Физиомер, Риностоп и многие другие.
Эти препараты не только облегчают дыхание, но и очищают воспаленную слизистую от скопления болезнетворных микроорганизмов и разжижают загустевшую слизь, благодаря чему, она начинает легче высмаркиваться.
Если солевые составы не справляются со своей задачей, а отек продолжает нарушать дыхание, то целесообразно использовать сосудосуживающие средства:
Все они применяются не более 5 дней, в строго установленной инструкцией дозировке, если другое не оговорено врачом. Важно понимать что эти препараты действуют только на симптом (в данном случае на заложенность), но не на первопричину.
При аллергическом происхождении белых густых соплей взрослому пациенту рекомендуют кортикостероиды.
Такие препараты, как Авамис, Тафен, Назонекс эффективно справляются со своей задачей, снимая отечность и оказывая противовоспалительное действие.
Медикаменты не действуют сразу, в отличие от сосудосуживающих лекарств. Максимальный эффект от их применения становится заметен на 2 сутки.
Понятие о том, что применение синтетических медикаментов может стать опасным – ошибочное. Люди полагают, что народные средства для лечения белых густых соплей будут более эффективными и безопасными.
Действительно, многие способы отлично дополняют назначенную терапию, но они не могут заменить ее полностью, за исключением случаев вирусного насморка и белых соплей, появившихся в период выздоровления.
- Прогревание картофелем, солью или яйцом . Необходимо приложить горячий продукт к носу, периодически меняя локализацию воздействия. Запрещено проводить такие манипуляции только при гнойных заболеваниях.
- Свекольный сок обладает отличным противовоспалительным действием. Для устранения густых соплей следует вводить по 2 капли трижды в день на протяжении 5 суток. При появлении дискомфорта разбавить чистой водой в одинаковой пропорции.
- Противовоспалительные капли из сока моркови, меда и прополиса , взятых в одинаковом количестве, вводят в каждую ноздрю по 3 капли утром и вечером.
- Чай из чабреца полезно пить перед сном. Это растение способствует разжижению густой назальной слизи и ее естественному выведению после пробуждения.
- Ароматические масла (персиковое, мятное, морковное) используют при белых соплях с помощью компрессов. Для этого сворачивают турунду, обмакивают в масле и вставляют в каждый носовой проход на 10-15 минут.
Если народные средства или самостоятельное использование аптечных медикаментов не приносит положительного эффекта в течение 3-5 дней, а густой насморк дополняется повышением температуры тела и ухудшением самочувствия, необходимо отложить эксперименты над собственным здоровьем и воспользоваться медицинской помощью.
источник