Патогенез одонтогенных верхнечелюстных синуситов, их этиология и классификация. Клиника острого и хронического одонтогенного синусита. Принципы лечения и дифференцированная диагностика. Перфорация верхнечелюстной пазухи и ее клинические признаки.
ОДОНТОГЕННЫЕ ВЕРХНЕЧЕЛЮСТНЫЕ СИНУСИТЫ
Патогенез одонтогенных верхнечелюстных синуситов 5
- Этиология синуситов 6
- классификация одонтогенного синусита 6
- диагностика одонтогенного синусита 7
- Клиника острого одонтогенного синусита 9
- Клиника хронического одонтогенного синусита 10
- Принципы лечения одонтогенных синуситов 10
- Хирургическое лечение 11
- Дифференциальная диагностика одонтогенного и риногенногосинусита 13
- Перфорация верхнечелюстной пазухи 13
- Клинические признаки перфорации верхнечелюстной пазухи 15
- Больные с одонтогенными верхнечелюстными синуситами составляют от 4 до 7% от общего количества стационарных больных.
- Возникновение и клиническое течение синуcитов одонтогенной природы зависит от топографо-анатомического взаимоотношения между дном верхнечелюстной пазухи, корнями зубов и верхней челюстью.
- Выделяют 3 типа пазух: пневматический, склеротический и промежуточный.
- Пневматический тип характеризуется наибольшим объемом пазухи, истончением и выпуклостью костных стенок, выраженностью углублений или бухт в сторону скулового, небного и альвеолярного отростков, за счет чего дно пазухи оказывается ниже дна носовой полости.
- Склеротический тип отличается очень малыми полостями, не вдающимися в сторону челюстных отростков. Стенки пазухи толстые, с выраженным губчатым слоем кости.
- Промежуточный тип представляет собой среднюю форму между пневматическим и склеротическим типами пазух. Тип строения верхнечелюстной пазухи зависит от формы и объема лицевого скелета и черепа. Верхушки корней зубов могут находиться очень близко от нижней стенки пазухи и в ряде случаев отделяться от пазухи только слизистой оболочкой. Особенно это характерно для первого моляра.
- Строение костных стенок пазухи.
- Верхняя стенка пазухи является одновременно и нижней стенкой орбиты. В ней располагается подглазничный канал, в котором расположены одноименный нерв, артерия и вена.
- Передняя стенка представляет собой переднюю поверхность тела верхней челюсти, которая несколько вогнувшись, образует в центре клыковую ямку. Здесь открывается подглазничное отверстие, через которое выходят подглазничный нерв, артерия и вена. При выходе из подглазничного отверстия подглазничный нерв образует « малую гусиную лапку».
- Латеральная стенка верхнечелюстной пазухи начинается от бугра верхней челюсти, она имеет несколько отверстий, через которые входят задние верхние альвеолярные нервы.
- Задняя стенка располагается кзади от бугра верхней челюсти, участвует в образовании подвисочной и крылонебной ямок.
- Медиальная стенка имеет сложное строение. Со стороны полости носа на ней располагаются нижняя и средняя носовые раковины. Под средней раковиной в верхнем углу открывается отверстие, ведущее в пазуху. Отверстие верхнечелюстной пазухи обеспечивает ее аэрацию, а также отток из пазухи слизи и экссудата при воспалении. Нижняя передняя часть внутренней поверхности пазухи тонкая, свободная от важных анатомических образований. Она используется для пункции верхнечелюстной пазухи.
- Нижняя стенка пазухи обращена к альвеолярному отростку верхней челюсти и является дном пазухи.
- Функции верхнечелюстной пазухи.
- Наружные функции:
- резонаторная,
- рефлекторная,
- кондиционирования вдыхаемого воздуха,
- всасываюшая, секреторная, защитная,
- участие в обонянии и регулировании внутриносового давления, снабжение полости носа слизью и уменьшение массы верхней челюсти.
- Внутренние функции: вентиляция и дренаж пазухи. В дренаже пазухи важная роль отводится ресничкам эпителия, которые движутся в направлении естественного отверстия пазухи. Они способны перемещать частицы диаметром до 0,5 мм. Мерцательный эпителий выполняет и очистительную функцию. Он представляет собой целую мукоцелиарную транспортную систему носа и пазух, которая обусловлена скоростью тока воздуха в полости носа и пазухе.
- Внутренние функции зависят от состояния естественных отверстий и слизистой оболочки пазухи. На их проходимость влияют изменения слизистой оболочки, выстилающей отверстие и пазуху. Слизистая оболочка: верхнечелюстной пазухи может активно всасывать лекарственные вещества. При длительной обтурации естественного отверстия в пазухе в результате всасывания кислорода слизистой оболочкой возникают гипоксия, гипокапния, влияющие на микрофлору, состояние экссудата. Нормальная слизистая оболочка верхнечелюстной пазухи обладает высокой местной резистентностью.
Патогенез одонтогенных верхнечелюстных синуситов
Развитие синусита связано с обтурацией естественного отверстия и затруднением оттока содержимого из пазухи. Вследствие отека слизистой оболочки носа и верхнечелюстной пазухи проходимость естественного отверстия пазухи уменьшается, что нарушает вентиляционно-дренажную функцию пазухи. При полной обтурации отверстия за счет всасывания слизистой оболочкой кислорода в пазухе создается отрицательное давление, расширяются вены слизистой оболочки, возникают явления застоя. Это усугубляет отек тканей. В результате падения давления в пазухе, гипоксии, гипокапнии, накопления недоокисленных продуктов создаются условия для развития аэробов и факультативных анаэробов. При одонтогенном синусите в связи с преобладанием ограниченного воспаления на дне пазухи подобные последствия в слизистой оболочке, как правило, не возникают или отмечаются только в запущенных случаях. Поэтому расстройство вентиляционно-дренажной функции при одонтогенных синуситах оказывается менее выраженным, а изменения в слизистой оболочке могут носить обратимый характер. При этом создаются условия для первично-хронического течения синусита, а это определяет особенности патогенеза, клиники и лечения.
Главная роль в возникновении синусита принадлежит микробному фактору: в основном микроорганизмам, попадающим в пазуху из полости носа. Основными причинами возникновения одонтогенного синусита являются осложнения кариеса зубов: пульпиты, верхушечные формы периодонтита, периоститы, остеомиелиты, одонтогенные кисты. Уже при лечении пульпита верхнего зуба, обращенного корнем в сторону верхнечелюстной пазухи, имеется возможность инфицирования слизистой оболочки пазухи. Даже удаление моляров и премоляров вызывает реактивный отек слизистой оболочки верхнечелюстной пазухи. Частой причиной одонтогенного синуcита являются повреждения дна верхнечелюстной пазухи, возникающие в момент удаления зуба.
классификация одонтогенного синусита
Одонтогенные воспалительные процессы верхнечелюстной пазухи по клиническому течению подразделяют на острые, хронические, и обострение хронического. Острый синусит закачивается выздоровлением или переходит в хроническую форму. Однако при одонтогенном синуcите хронический процесс может развиваться, минуя острую фазу.
Г.Н. Марченко предлагает следующую клиническую классификацию:
а) синуситы на почве хронических периодонтитов;
б) синуситы на почве нагноения одонтогенных кист, вросших в верхнечелюстную пазуху.
б) синуситы, развившиеся как осложнение хронического остеомиелита альвеолярного отростка или тела верхней челюсти.
По характеру патоморфологических изменений одонтогенные верхнечелюстные синуситы можно подразделить на
диагностика одонтогенного синусита
К наиболее широко используемым при диагностике синусита можно отнести традиционные клинические и лабораторные методы (биохимические, бактериологические, цитологические, морфологические исследования), а также общепринятые методы обследования полости носа, рта и зубов (риноскопию, пункцию верхнечелюстной пазухи, различные виды рентгенографии, электродиагностику зубов). Из новых методов и специальных исследований к ним можно добавить иммунологические, аллергологические, ультразвуковые исследования (эхо-графия), эндоскопию, термометрию, флюорографию, компьютерную томографию.
Риноскопия. Проводится при помощи лобного рефлектора и носового зеркала. Передняя риноскопия — метод, позволяющий объективно оценить внешний вид, состояние, цвет слизистой оболочки, локализацию, вид отделяемого, наличие характерной для синусита гнойной полоски в среднем носовом ходе.
Пункция верхнечелюстной пазухи. Проводится через нижний носовой ход или переднюю стенку пазухи. Используется для диагностики, лечения, обеспечения эвакуации содержимого и возможности многократного воздействия на слизистую оболочку пазухи лекарственными средствами. Разработаны специальные канюли и другие инструменты, позволяющие дренировать верхнечелюстную пазуху на длительное время или на весь период лечения.
Рентгенография. При воздушном затемнении пазухи оно обычно неоднородно, имеется просветление в центре пазухи. При наличии в пазухе жидкости, опухоли затемнение, как правило, однородное. Можно отметить, горизонтальный уровень жидкости или очертания опухоли, если она заполняет только часть пазухи. Интенсивное, но неоднородное затемнение имеет место при полипоматозе. Затемнение на почве отека слизистой оболочки менее интенсивное. Однако характер жидкости (кровь, гной, экссудат) определить невозможно. Рентгенологически не удается дифференцировать также характер воспаления. Большое значение имеет сравнение изменений в динамике (прогрессирующих или регрессирующих). Рентгенологическими особенностями оперированных придаточных пазух является затемнение. Объясняется это тем, что на месте удаленной слизистой оболочки в пазухе образуется толстый слой рубцовой ткани, которая в большинстве случаев покрыта плоским эпителием.
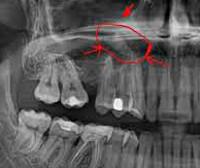
Внутриротовая рентгенография зубов. С помощью внутриротовой рентгенограммы можно определить состояние кости в периапикальной области корней подозрительного или причинного зуба, характер и размеры этих изменений, состояние краев деструкции кости, наличие резорбции корня, пломбировочного материала, отношение его к верхушкам корней, недостатки пломбирования корней, наличие в корнях инородных тел, состояние этой части альвеолярного отростка, характер взаимоотношения верхушек корней с дном верхнечелюстной пазухи.
Более информативна ортопантомография челюстей. Она дает возможность получать развернутый и увеличенный снимок.
Контрастная рентгенография. Контрастное вещество вводится через полость носа путем прокола, через послеоперационное соустье, через свищ или лунку удаленного зуба. Используется масляный раствор иодолипола.
С помощью контрастной рентгенографии можно определить форму и размеры пазухи, состояние слизистой оболочки (отек, наличие полипов), костных стенок, опухоли и кисты.
Компьютерная томография (КТ). Позволяет изучить форму, размеры, структуру и положение различных органов, их соотношение с другими органами и тканями. Она основана на принципе создания рентгеновского изображения органов и тканей с помощью ЭВМ. КТ полости носа, придаточных пазух и носоглотки применяется для диагностики доброкачественных и злокачественных опухолей, кистозных образований. Большую ценность представляет КТ в диагностике опухолей малых размеров, а также опухолей, маскированных хроническим воспалением верхнечелюстных пазух и недоступных другим методам.
Ультразвуковая диагностика. В основе диагностики воспалительных явлений лежит следующий принцип: поскольку в норме верхнечелюстные пазухи воздухоносны, ультразвук через их полость не проходит. Если же имеется выпот, то он вытесняет воздух, создавая благоприятные условия для прохождения ультразвука до задней стенки пазухи, от которой и поступает конечный импульс.
Эндоскопия — дает возможность осветить и осмотреть пазуху изнутри, не вскрывая костной стенки, позволяет выполнять эндоназальные малотравматичные операции.
Электроодонтометрия. Исследуется электровозбудимость пульпы зубов, обращенных в сторону соответствующей пазухи.
Морфологические исследования. Используются гистологические, гистохимические и цитологические исследования. Достаточно информативным является цитологическое исследование промывных вод из верхнечелюстной пазухи.
Клиника острого одонтогенного синусита
Жалобы на тяжесть и боль в соответствующей половине лица. Боль иррадиирует в лобную, затылочную и височную области, а также верхние зубы. Отмечается заложенность соответствующей половины носа и ослабление обоняния; выделение слизи из ноздри на больной стороне и затруднение дыхания; общая вялость, повышение температуры тела, нарушение сна.
Объективно отмечается отечная, болезненная при пальпации щека, слизистая оболочка полости носа гиперемирована и отечна; под средней раковиной — гнойный экссудат. Перкуссия зубов на больной стороне болезненна. Перкуссия по скуловой кости также болезненна. На рентгенограмме определяется завуалированность или резкое затемнение верхнечелюстной пазухи. При пункции пазухи через нижний носовой ход или по переходной складке можно получить гнойный экссудат. В крови определяется лейкоцитоз, увеличение СОЭ.
Клиника хронического одонтогенного синусита
Проявляется гнойным отделяемым из соответствующей половины носа, нередко со зловонным запахом, нарушением носового дыхания, односторонней головной болью и чувством тяжести в голове, парестезиями и болью в области разветвлений верхнечелюстного нерва. На рентгенограмме обнаруживается понижение прозрачности пазухи.
Принципы лечения одонтогенных синуситов
1. Устранить одонтогенную причину, вызвавшую синусит.
2. Обеспечить целенаправленное интенсивное лечение антисептиками, способствуя ликвидации воспалительного процесса в пазухе.
а) инстилляция сосудосуживающих средств в нос;
б) промывание пазухи антисептическими растворами с учетом результатов бактериологического исследования отделяемого;
в) физиотерапевтическое лечение: УВЧ-терапия, ЛУЧ-2, флюктуирующие токи;
г) рациональное положение головы и тела, обеспечивающее естественный отток из пазухи.
3. Десенсибилизирующая терапия (10% раствор хлорида кальция внутривенно, внутрь — димедрол, гистаглобулин, дипразин, диазолин).
4. Иммунокоррекция — экстракт алоэ, фибс, общее УФО.
5. Антибиотикотерапия с учетом чувствительности микрофлоры.
6. По строгим показаниям проводить оперативное лечение: удалять только измененную и сохранять малоизмененную и здоровую слизистую оболочку пазухи, создавать соустье с полостью носа, при необходимости закрывать ороантральное сообщение, по возможности восстанавливать переднюю костную стенку пазухи.
7. Проводить неотложное хирургическое лечение в случаях обострения хронического синусита с тенденцией к распространению на прилегающие пазухи и нарастающими явлениями интоксикации, угрожающими жизни больного.
Операция Колдуэлла-Люка. Эта операция радикальная. Предусматривает широкое вскрытие пазухи, выскабливание всей слизистой оболочки пазухи и создание искусственного сообщения между пазухой и полостью носа через нижний носовой ход.
Этапы операции. Проводится разрез по переходной складке через слизистую оболочку до кости, от бокового резца до третьего моляра. Слизисто — надкостничный лоскут тупо отслаивают от кости в пределах клыковой ямки до края грушевидного отверстия. С помощью долота и молотка производится отверстие в передней стенке пазухи, которое расширяют для хорошего обозрения пазухи. Затем выскабливают всю слизистую оболочку пазухи, соблюдая осторожность на верхней стенке, где находится нижнеглазничный канал с сосудисто-нервным пучком, и на нижней, где близко располагаются верхушки корней верхних зубов. Удаляют часть медиальной стенки и слизистой оболочки пазухи и создают окно в нижний носовой ход. Пазуху тампонируют и конец тампона выводят в соответствующую ноздрю.
В последующем из-за травматичности операции Кондуэлла-Люка были разработаны другие методики оперативных вмешательств.
Операция Денкера (1905) состоит в том, что при формировании соустья скусывают край грушевидного отверстия, удаляют часть медиальной стенки, создавая широкое сообщение между носом и полостью пазухи.
А.Ф. Иванов (1931) предложил более щадящую операцию и удалял только явно измененную слизистую оболочку, сохраняя при этом неизмененную.
В.О. Рудаков (1934) предложил вертикальный разрез при проведении ревизии верхнечелюстной пазухи. Необходимость такого подхода связана с тем, что одним из недостатков горизонтального разреза является нарушение иннервации слизистой оболочки альвеолярного отростка, десен, зубов, верхней губы, щеки и носа.
Многие авторы считают противоестественным и травматичным разрушение передней костной стенки, когда мягкие ткани щеки, лишенные опоры, впоследствии втягиваются в сторону пазухи и вместе с рубцами образуют в пазухе перемычки или заполняют ее, приводя к рецидиву и необходимости повторной операции. Поэтому имеется большое количество предложений о костно-пластическом восстановлении передней стенки пазухи после наружной антротомии.
Г.Н. Марченко (1968) с целью костной пластики передней стенки пазухи после выпиливания трепаном пластинки круглой формы и вмешательства на пазухе пластинку реплантировал на прежнее место и укреплял кетгутовыми швами через заранее проделанные отверстия.
В последнее время применяются эндоназальные методики оперативного лечения с использованием эндоскопических методов.
Дифференциальная диагностика одонтогенного и риногенного синусита
Местный воспалительный очаг одонтогенной природы, периодонтит, периостит, остит, остеомиелит, нагноившиеся одонтогенные кисты, ретенированный зуб, повреждение дна пазухи
Экзогенная общая инфекция полости носа: вирусная, аденовирусная
Клиническая форма воспаления
первично-хроническое воспаление, возможно обострение хронического синусита, очень редко острый синусит
Начало всегда в виде катарального остро-го синусита. Может переходить в хрони-ческую форму
Локализация и распростране-ние
Обычно односторонний, ограниченный процесс на дне верхнечелюстной пазухи, очень редко диффузный
как правило, захватывает обе верхнечелюстные и другие придаточные пазухи
Сообщение верхне-челюстной пазухи с полостью рта
Очень часто сопровождается
сообщением с полостью рта на месте удаленного причинного зуба. Открытая форма синусита.
Сообщение с полостью рта всегда отсутствует.
Перфорация верхнечелюстной пазухи
Классификация перфораций по А.К. Левенец (1966).
1. Перфорация одонтогенного происхождения в результате удаления зубов:
а) перфорации дна, осложненные или неосложненные синуситом;
б) перфорации с проталкиванием корня или зуба в пазуху, осложненные или неосложненные синуситом;
в) перфорации по поводу одонтогенных кист, осложненные или не осложненные синуситом;
г) перфорации при остеомиелите, осложненные или не осложненные синуситом.
Причины, способствующие перфорации: анатомические предпосылки, патологические процессы в области верхушки корня зуба, неправильное, грубое удаление зубов.
Г.В. Кручинский (1991) выделяет следующие виды перфораций:
случайная и предполагаемая;
распознанная и нераспознанная;
неосложненная и осложненная;
перфорация с законченной и незаконченной операцией удаления зуба.
Случайная перфорация — неожиданное для врача и для больного вскрытие дна верхнечелюстной пазухи в момент удаления зуба.
Под предполагаемой перфорацией необходимо понимать вскрытие дна верхнечелюстной пазухи, которое врач предвидел и, естественно, психологически готов к определенным действиям.
Под распознанной понимают перфорацию дна верхнечелюстной пазухи, которая выявлена сразу после удаления зуба.
Встречаются случаи, когда перфорация дна верхнечелюстной пазухи, возникшая в результате удаления зуба, остается нераспознанной, т.е. не замеченной как врачом, так и больным. Обнаруживается она обычно позже в связи с периодическим попаданием воздуха или жидкости из полости рта в нос, с появлением признаков хронического воспаления верхнечелюстной пазухи, скудного отделяемого из носа, отделяемого из лунки зуба.
Неосложненная перфорация — в анамнезе клинически и рентгенологически нет признаков синусита. Наоборот, осложненной является перфорация дна пазухи, сопровождающаяся явными клиническими признаками синусита: выделением из лунки экссудата или гноя, затемнением соответствующей половины верхнечелюстной пазухи на рентгенограмме, данными риноскопии, анамнеза и других средств диагностики.
Перфорация с законченной операцией удаления зуба. При этом подразумевается повреждение слизистой оболочки дна верхнечелюстной пазухи в момент удаления зуба, который извлечен без остатка. При перфорации с незаконченной операцией удаления зуба речь идет о ситуации, когда при удалении зуба повреждена слизистая оболочка дна пазухи, но сама операция незавершена, остался корень или часть зуба, попавшие в пазуху.
Клинические признаки перфорации верхнечелюстной пазухи
Субъективные признаки: жалобы на необычные ощущения: попадание воздуха в полость носа; изменение тембра голоса, признаки ринолалии.
Объективные признаки: выделение крови из носа после удаления зуба; выделение из лунки удаленного зуба крови с пузырьками воздуха; выделение большого количества гноя из лунки; при зондировании пуговчатый зонд проникает гораздо выше, чем длина лунки зуба. Зонд свободно перемещается в стороны; при промывании через лунку жидкость попадает в нос.
Ротовая проба: при зажатии пальцами ноздрей и попытке надуть щеки воздух со свистом выходит в рот через лунку, выделяется кровь с пузырьками газа.
Носовая проба: при попытке надуть щеки воздух выходит через нос и щеки надуть не удается. Необходимо иметь в виду, что прохождение воздуха в пазуху и нос или рот может быть затруднено вследствие полипоматоза, грануляций, наличия большой кисты, опухоли или другой патологии верхнечелюстной пазухи.
Лечебная тактика при наличии перфорации верхнечелюстной пазухи направлена на сохранение сгустка.
а) ушить края лунки зуба или закрыть сформировавшееся сообщение с верхнечелюстной пазухой лоскутом, выкроеным со щеки. Производить платическое закрытие соустья возможно в течение первых 48 часов после перфорации или в период от 2 до 8 недель;
б) прикрытие лунки зуба тампоном; при этом нельзя тампонировать лунку зуба на всю глубину;
в) использование пластинок, прикрывающих отверстие от попадания содержимого полости рта.
Возможно самопроизвольное заживление лунки зуба и закрытие перфорационного отверстия. При наличии воспалительного процесса в верхнечелюстной пазухе или при проталкивании корня зуба в пазуху наряду с пластикой соустья проводят антротомию и ревизию пазухи.
Этиология, патогенез, классификация синуситов. Клиника острого синусита. Формы, осложнения хронического синусита. Воспаление клиновидной и верхнечелюстной пазухи. Цели лечения острого и обострения хронического синусита. Лечение нозокомиального синусита.
презентация [14,3 M], добавлен 06.06.2017
Строение гайморовой пазухи. Патогенез и этиология одонтогенных верхнечелюстных синуситов, их клинические признаки. Симптомы перфорации верхнечелюстной пазухи. Тактика и принципы лечения при одонтогенных синуситах, обоснование хирургического вмешательства.
реферат [172,9 K], добавлен 13.09.2014
Основные причины одонтогенного синусита — воспаления слизистой оболочки верхнечелюстной пазухи. Ключевые задачи в лечении данного заболевания. Закрытие перфорационного отверстия путем пластической операции. Способы пластики ороантрального сообщения.
презентация [4,3 M], добавлен 21.04.2015
Этиология, патогенез и классификация острого и хронического гломерулонефрита и пиелонефрита у детей. Клиническая картина заболеваний почек, возможные осложнения. Критерии определения активности и стадий пиелонефрита. Методы диагностики и способы лечения.
презентация [474,8 K], добавлен 31.03.2016
Этиология, патогенез и клинические проявления аллергического синусита, который является только местным проявлением повышенной чувствительности организма к аллергенам. Вакцинальная (прививочная), гельминтная и грибковая аллергия у детей. Методы лечения.
презентация [2,6 M], добавлен 16.03.2016
Анатомия и физиология полости носа и околоносовых пазух. Клиническая картина синусита в зависимости от степени тяжести заболевания. Рекомендуемые клинические исследования для постановки диагноза. Общие принципы и критерии эффективности лечения синуситов.
презентация [880,1 K], добавлен 24.11.2016
Характерные синдромы слизисой колики (формы хронического функционального поражения толстой кишки аллергического происхождения). Клинические признаки острого и хронического энтерита. Этиология и патогенез, диагностика, профилактика и лечение болезней.
реферат [772,5 K], добавлен 09.09.2010
Острый ларинготрахеит как острое респираторное вирусное заболевание, причины его возникновения, клиника и этиология. Диагностика и построение схемы лечения. Порядок и правила оказания неотложной помощи при диагностировании данного острого заболевания.
реферат [13,8 K], добавлен 28.04.2011
Понятие и клиническая картина рака гайморовой пазухи как онкологического процесса с выраженным атипизмом, сопровождающегося резким нарушением функции внешнего дыхания. Порядок диагностики и лечения данного заболевания, принципы составления схемы.
презентация [418,3 K], добавлен 26.10.2014
Неспецифическое бактериальное воспаление чашечно-лоханочной системы почек. Этиология хронического пиелонефрита. Факторы риска, патогенез, классификация форм и клиническая картина заболевания. Диагностика, лечение и профилактика хронического пиелонефрита.
презентация [4,4 M], добавлен 08.05.2015
источник
Одонтогенный верхнечелюстной синусит (гайморит): этиология, патогенез, клиническая картина, диагностика, возможные осложнения, профилактика и лечение.
Гайморит — воспаление слизистой оболочки гайморовой .пазухи.
Одонтогенные гаймориты вызываются гноеродной инфекцией. Наиболее часто возбудителями заболевания являются золотистый и эпидермаль-ный стафилококк, стрептококк, кишечная палочка и другие микроорганизмы.
Развитию одонтогенного гайморита способствуют анатомические особенности взаимоотношения дна гайморовой пазухи и верхушек корней зубов. Верхушки корней могут находиться так близко от ее дна, что иногда лишь тонкая пластинка кости разделяет периодонт этих зубов от слизистой оболочки гайморовой пазухи. В отдельных случаях может иметь место непосредственное прилегание слизистой оболочки гайморовой пазухи к верхушкам корней этих зубов. Ближе всего ко дну гайморовой пазухи располагаются корпи второго моляра, затем первого, далее третьего, второго пре-моляра.
Наиболее часто развитию одонтогенного гайморита предшествуют хронические гранулирующие и гранулематозные периодонтиты. При фанулема-тозном периодонтите костная перегородка между дном гайморовой пазухи и патологическим очагом может полностью резорбироваться. В подобных случаях капсула гранулемы может соприкасаться со слизистой оболочкой гайморовой пазухи, и распространение инфекционно-воспалительного процесса происходит по протяжению. Присутствие таких очагов хронической стоматогенной инфекции создает возможность сенсибилизации слизистой оболочки придаточных полостей носа и организма в целом даже в тех случаях, когда еще не наступила деструкция костной ткани, отделяющей одонтогенный инфекционный очаг от гайморовой пазухи. Переход воспалительного процесса из одонтогенных очагов на слизистую оболочку гайморовой пазухи может осуществляться по лимфатическим путям, вдоль нервных ветвей через верхнее зубное сплетение, интимно связанное со слизистой оболочкой гайморовой пазухи, и через сосудистые анастомозы. Воспаление верхнечелюстной пазухи может возникать при механическом проталкивании в пазуху распада корневого канала, корневых игл и пульпэкстракторов.
Удаление зуба, неосторожное выскабливание околокррневой гранулемы или какое-либо оперативное вмешательство может привести к нарушению целостности слизистой оболочки пазухи. Образуется сообщение полости рта с верхнечелюстной пазухой. Определенное этиологическое значение имеют воспалительные явления вокруг непрорезавшихся зубов верхней челюсти, повреждение стенок гайморовой пазухи и внедрение в нее инородных тел.
Для развития воспалительного процесса в гайморовой пазухе необходимы наличие одонтогенного очага инфекции и сенсибилизация из него слизистой оболочки гайморовой пазухи и организма в целом, а также ослабление общего иммунобиологического ослабление общего иммунобиологического состояния организма. Выделяют острые и хронические одонтогенные гаймориты Острые гаймориты могут протекать по типу катарального или гнойного воспаления.
1. Острый одонтогенный гайморит
Заболевание вначале сопровождается чувством давления и напряжения в области пораженной пазухи, односторонним «закладыванием» носа. В тяжелых случаях появляются резкие боли соответственно расположению верхнечелюстной пазухи, иррадиирующие по разветвлениям тройничного нерва в лоб, висок, глаз, зубы верхней челюсти. Одонталгаи возникают вследствие вовлечения в воспалительный процесс альвеолярных ветвей верхнечелюстного нерва, проходящих в области переднебоковой и заднебо-. ковой стенок пазухи. Заболевание протекает при повышенной температуре тела, появляются обшая слабость, нередко бессонница.
Частыми ‘симптомами острого одонтогенного гайморита являются головная боль, гнойное воспаление из соответствующей половины носа, усиливающаяся при наклоне головы, болезненность при пальпации клыковой ямки, а также при перкуссии зубов, расположенных в области дна пораженной верхнечелюстной пазухи. В ряде случаев появляется припухлость щеки.
При передней риноскопии отмечаются гиперемия и отечность слизистой оболочки носа. Слизисто-гаойиые или гнойные выделения в среднем носовом ходу. Ренгенологически острый гайморит характеризуется диффузным или пристеночным понижением воздушности (прозрачности) верхнечелюстной пазухи.
2. Хронический одонтогенный гайморит.
Иногда возникает вследствие неполного излечения острого процесса. Однако чаще заболевание развивается без предшествующих острых явлений. Оно проявляется следующими основными симптомами: гнойными вы-делениями из соответствующей половины носа нередко со зловонным запа-xomsнарушением носового дыхания, односторонней головной болью и чувством тяжести в голове, парестезиями и болью в области разветвлений верхнечелюстного нерва. Обоняние обычно понижено.
При передней риноскопии с соответствующей стороны наблюдается гипертрофия слизистой оболочки среднего носового хода, средней и нижней носовых раковин. В ряде случаев в среднем носовом ходу можно видеть густой слизисто-гнойный или гнойный секрет, гнойные корки, полипы. На рентгенограмме обнаруживается понижение прозрачности пазухи, которое становится интенсивным и гомогенным. При полипозной форме большую информацию дает контрастная рентгенография. Диагностика
1. Острый одонтогенный гайморит.
Диагноз ставится на основании клинического, риноскопического и рентгенологического исследований.
Если этих данных недостаточно для установления диагноза, прибегают к пробному проколу верхнечелюстной пазухи обычно через нижний носовой ход с последующим ее промыванием. Цитологическое исследование ее содержимого дает возможность установить окончательный диагноз.
2. Хронический одонтогенный гайморит.
Диагноз ставится на основании клинического, риноскопического и рентгенологического исследований. Также проводят цитологическое исследование смывов при пробной пункции.
В последние годы острый одонтогенный гайморит стал нередко осложняться отеком, флегмоной глазницы, тромбозом мозговых синусов.
Санация полости рта с устранением очагов хронической инфекции в области верхних зубов. Осторожное проведение эндодонтических и хирургических мероприятий в области верхних зубов, особенно моляров.
Лечение ‘ 1. Острый одонтогенный гайморит.
Лечение должно быть комплексным. Обязательно удаляют «причинный» зуб, являющийся источником инфицирования пазухи. Назначают также сульфаниламиды, десенсибилизирующие средства, жаропонижающие и анальгетики. Для улучшения оттока экссудата в нос вводят сосудосуживающие препараты (5% раствор эфедрина гидрохлорида). Особое значение придается проколу верхнечелюстной пазухи с последующим ее промывание лекарственными растворами (раствор риванола 1:1000, раствор фурацилина 1% 5000).
2. Хронический одонтогенный гайморит
лечат консервативными и хирургическими методами.
Начинают лечение с устранения одонтогенного воспалительного очага. Затем дренируют гайморову пазуху полихлорвиниловой трубкой в течении 1-2 недель.
Дренажную трубку вводят после пункции пазухи. Через трубку вводят растворы антибиотиков, антисептические’растворы, ферменты.
При неэффективности консервативных методов применяют оперативное вмешательство на верхнечелюстной пазухе по Колдуэллу-Люку. При этой операции удаляют патологические ткани из верхнечелюстной пазухи и делают широкое соустье ее с нижним носовым ходом. Эту операцию проводят под проводниковым обезболиванием и аппликационной анестезией в области нижнего носового хода. Производят разрез в-предверии рта от клыка до второго моляра.
Отслаивают слизисто-падкостничный лоскут и обнажают переднюю поверхность тела верхней челюсти. Формируют костное окно в пазуху и удаляют патологические ткани: утолщенную и измененную слизистую оболочку, полипы, грануляции, инородные тела. В носовой стенке верхнечелюстной пазухи делают отверстие, размером 1,5 х 1,5 см, формируют соустье с полостью носа.
Со стороны носа желобоватым зондом выпячивают слизистую оболочку носа в просвет пазухи и рассекают ее скальпелем по краям костного отверстия так, чтобы образовался П-образный лоскут.
Лоскут заворачивают в полость и укладывают на дно пазухи.
Тампонируют пазуху при удалении обширных участков слизистой оболочки.
Слизисто-надкостничпый лоскут в предверии укладывают в исходное положение и.рану ушивают кетгутом.
В послеоперационном периоде промывают пазуху начиная с 5-6 дня.
источник
ОДОНТОГЕННЫЕ ВЕРХНЕЧЕЛЮСТНЫЕ СИНУСИТЫ
Патогенез одонтогенных верхнечелюстных синуситов. 5
классификация одонтогенного синусита. 6
диагностика одонтогенного синусита. 7
Клиника острого одонтогенного синусита. 9
Клиника хронического одонтогенного синусита. 10
Принципы лечения одонтогенных синуситов. 10
Дифференциальная диагностика одонтогенного и риногенного синусита 13
Перфорация верхнечелюстной пазухи. 13
Клинические признаки перфорации верхнечелюстной пазухи. 15
Больные с одонтогенными верхнечелюстными синуситами составляют от 4 до 7% от общего количества стационарных больных.
Возникновение и клиническое течение синуcитов одонтогенной природы зависит от топографо-анатомического взаимоотношения между дном верхнечелюстной пазухи, корнями зубов и верхней челюстью.
Выделяют 3 типа пазух: пневматический, склеротический и промежуточный.
Пневматический тип характеризуется наибольшим объемом пазухи, истончением и выпуклостью костных стенок, выраженностью углублений или бухт в сторону скулового, небного и альвеолярного отростков, за счет чего дно пазухи оказывается ниже дна носовой полости.
Склеротический тип отличается очень малыми полостями, не вдающимися в сторону челюстных отростков. Стенки пазухи толстые, с выраженным губчатым слоем кости.
Промежуточный тип представляет собой среднюю форму между пневматическим и склеротическим типами пазух. Тип строения верхнечелюстной пазухи зависит от формы и объема лицевого скелета и черепа. Верхушки корней зубов могут находиться очень близко от нижней стенки пазухи и в ряде случаев отделяться от пазухи только слизистой оболочкой. Особенно это характерно для первого моляра.
Строение костных стенок пазухи.
Верхняя стенка пазухи является одновременно и нижней стенкой орбиты. В ней располагается подглазничный канал, в котором расположены одноименный нерв, артерия и вена.
Передняя стенка представляет собой переднюю поверхность тела верхней челюсти, которая несколько вогнувшись, образует в центре клыковую ямку. Здесь открывается подглазничное отверстие, через которое выходят подглазничный нерв, артерия и вена. При выходе из подглазничного отверстия подглазничный нерв образует « малую гусиную лапку».
Латеральная стенка верхнечелюстной пазухи начинается от бугра верхней челюсти, она имеет несколько отверстий, через которые входят задние верхние альвеолярные нервы.
Задняя стенка располагается кзади от бугра верхней челюсти, участвует в образовании подвисочной и крылонебной ямок.
Медиальная стенка имеет сложное строение. Со стороны полости носа на ней располагаются нижняя и средняя носовые раковины. Под средней раковиной в верхнем углу открывается отверстие, ведущее в пазуху. Отверстие верхнечелюстной пазухи обеспечивает ее аэрацию, а также отток из пазухи слизи и экссудата при воспалении. Нижняя передняя часть внутренней поверхности пазухи тонкая, свободная от важных анатомических образований. Она используется для пункции верхнечелюстной пазухи.
Нижняя стенка пазухи обращена к альвеолярному отростку верхней челюсти и является дном пазухи.
Функции верхнечелюстной пазухи.
кондиционирования вдыхаемого воздуха,
всасываюшая, секреторная, защитная,
участие в обонянии и регулировании внутриносового давления, снабжение полости носа слизью и уменьшение массы верхней челюсти.
Внутренние функции: вентиляция и дренаж пазухи. В дренаже пазухи важная роль отводится ресничкам эпителия, которые движутся в направлении естественного отверстия пазухи. Они способны перемещать частицы диаметром до 0,5 мм. Мерцательный эпителий выполняет и очистительную функцию. Он представляет собой целую мукоцелиарную транспортную систему носа и пазух, которая обусловлена скоростью тока воздуха в полости носа и пазухе.
Внутренние функции зависят от состояния естественных отверстий и слизистой оболочки пазухи. На их проходимость влияют изменения слизистой оболочки, выстилающей отверстие и пазуху. Слизистая оболочка: верхнечелюстной пазухи может активно всасывать лекарственные вещества. При длительной обтурации естественного отверстия в пазухе в результате всасывания кислорода слизистой оболочкой возникают гипоксия, гипокапния, влияющие на микрофлору, состояние экссудата. Нормальная слизистая оболочка верхнечелюстной пазухи обладает высокой местной резистентностью.
Развитие синусита связано с обтурацией естественного отверстия и затруднением оттока содержимого из пазухи. Вследствие отека слизистой оболочки носа и верхнечелюстной пазухи проходимость естественного отверстия пазухи уменьшается, что нарушает вентиляционно-дренажную функцию пазухи. При полной обтурации отверстия за счет всасывания слизистой оболочкой кислорода в пазухе создается отрицательное давление, расширяются вены слизистой оболочки, возникают явления застоя. Это усугубляет отек тканей. В результате падения давления в пазухе, гипоксии, гипокапнии, накопления недоокисленных продуктов создаются условия для развития аэробов и факультативных анаэробов. При одонтогенном синусите в связи с преобладанием ограниченного воспаления на дне пазухи подобные последствия в слизистой оболочке, как правило, не возникают или отмечаются только в запущенных случаях. Поэтому расстройство вентиляционно-дренажной функции при одонтогенных синуситах оказывается менее выраженным, а изменения в слизистой оболочке могут носить обратимый характер. При этом создаются условия для первично-хронического течения синусита, а это определяет особенности патогенеза, клиники и лечения.
Главная роль в возникновении синусита принадлежит микробному фактору: в основном микроорганизмам, попадающим в пазуху из полости носа. Основными причинами возникновения одонтогенного синусита являются осложнения кариеса зубов: пульпиты, верхушечные формы периодонтита, периоститы, остеомиелиты, одонтогенные кисты. Уже при лечении пульпита верхнего зуба, обращенного корнем в сторону верхнечелюстной пазухи, имеется возможность инфицирования слизистой оболочки пазухи. Даже удаление моляров и премоляров вызывает реактивный отек слизистой оболочки верхнечелюстной пазухи. Частой причиной одонтогенного синуcита являются повреждения дна верхнечелюстной пазухи, возникающие в момент удаления зуба.
Одонтогенные воспалительные процессы верхнечелюстной пазухи по клиническому течению подразделяют на острые, хронические, и обострение хронического. Острый синусит закачивается выздоровлением или переходит в хроническую форму. Однако при одонтогенном синуcите хронический процесс может развиваться, минуя острую фазу.
Г.Н. Марченко предлагает следующую клиническую классификацию:
а) синуситы на почве хронических периодонтитов;
б) синуситы на почве нагноения одонтогенных кист, вросших в верхнечелюстную пазуху.
б) синуситы, развившиеся как осложнение хронического остеомиелита альвеолярного отростка или тела верхней челюсти.
По характеру патоморфологических изменений одонтогенные верхнечелюстные синуситы можно подразделить на
К наиболее широко используемым при диагностике синусита можно отнести традиционные клинические и лабораторные методы (биохимические, бактериологические, цитологические, морфологические исследования), а также общепринятые методы обследования полости носа, рта и зубов (риноскопию, пункцию верхнечелюстной пазухи, различные виды рентгенографии, электродиагностику зубов). Из новых методов и специальных исследований к ним можно добавить иммунологические, аллергологические, ультразвуковые исследования (эхо-графия), эндоскопию, термометрию, флюорографию, компьютерную томографию.
Риноскопия. Проводится при помощи лобного рефлектора и носового зеркала. Передняя риноскопия — метод, позволяющий объективно оценить внешний вид, состояние, цвет слизистой оболочки, локализацию, вид отделяемого, наличие характерной для синусита гнойной полоски в среднем носовом ходе.
Пункция верхнечелюстной пазухи. Проводится через нижний носовой ход или переднюю стенку пазухи. Используется для диагностики, лечения, обеспечения эвакуации содержимого и возможности многократного воздействия на слизистую оболочку пазухи лекарственными средствами. Разработаны специальные канюли и другие инструменты, позволяющие дренировать верхнечелюстную пазуху на длительное время или на весь период лечения.
Рентгенография. При воздушном затемнении пазухи оно обычно неоднородно, имеется просветление в центре пазухи. При наличии в пазухе жидкости, опухоли затемнение, как правило, однородное. Можно отметить, горизонтальный уровень жидкости или очертания опухоли, если она заполняет только часть пазухи. Интенсивное, но неоднородное затемнение имеет место при полипоматозе. Затемнение на почве отека слизистой оболочки менее интенсивное. Однако характер жидкости (кровь, гной, экссудат) определить невозможно. Рентгенологически не удается дифференцировать также характер воспаления. Большое значение имеет сравнение изменений в динамике (прогрессирующих или регрессирующих). Рентгенологическими особенностями оперированных придаточных пазух является затемнение. Объясняется это тем, что на месте удаленной слизистой оболочки в пазухе образуется толстый слой рубцовой ткани, которая в большинстве случаев покрыта плоским эпителием.
Внутриротовая рентгенография зубов. С помощью внутриротовой рентгенограммы можно определить состояние кости в периапикальной области корней подозрительного или причинного зуба, характер и размеры этих изменений, состояние краев деструкции кости, наличие резорбции корня, пломбировочного материала, отношение его к верхушкам корней, недостатки пломбирования корней, наличие в корнях инородных тел, состояние этой части альвеолярного отростка, характер взаимоотношения верхушек корней с дном верхнечелюстной пазухи.
источник
Одонтогенный гайморит – это воспаление слизистой оболочки верхнечелюстного синуса, вызванное распространением патологического процесса из первичного очага инфекции, находящегося в верхней челюсти. Основные проявления заболевания – ярко выраженная головная боль, которая усиливается при наклоне головы, выделения из носа гнойного или серозного характера, слезотечение, интоксикационный синдром. Диагностика базируется на сборе анамнестических данных, общем осмотре, риноскопии, пункции синуса и лучевых методах визуализации. Лечение включает антибиотикотерапию, промывание антисептиками, хирургическую санацию полости пазухи и первичного очага.
Одонтогенный гайморит – часто встречающееся заболевание. Распространенность колеблется от 3 до 52%, в среднем патология возникает у 35-43% населения. Этот вариант поражения верхнечелюстного синуса составляет порядка 14% бактериальных инфекций, требующих лечения в отделении хирургической стоматологии. На долю данной разновидности синусита приходится 20-24% от всего количества воспалительных заболеваний челюстно-лицевой области.
Среди всех форм гайморита от 80 до 96% имеют одонтогенную этиологию. Статистически чаще заболевание наблюдается у людей с пневматическим типом строения верхнечелюстной пазухи, что связано с тонкостью костных стенок и ее внедрением в альвеолярный отросток. Мужчины и женщины страдают одинаково часто.
Эта форма синусита является осложнением воспалительного процесса в зоне зубов либо верхней челюсти. Практически всегда вызывается смешанной патогенной микрофлорой, которая может включать в себя стафилококки, стрептококки, диплококки, энтерококки, грамположительные и грамотрицательные бациллы, дрожжевые грибы. К состояниям, чаще всего осложняющимся одонтогенным гайморитом, относятся:
- Заболевания моляров и премоляров. Обычно это инфекционные поражения зубов верхней челюсти, одонтогенный периостит и остеомиелит, хронический периодонтит, гнойный пародонтит и нагноившиеся челюстные кисты.
- Эндодонтическая терапия. Заболевание может возникать в результате стоматологического лечения премоляров и моляров, в процессе которого происходит перфорация апикального отверстия, введение в полость пазухи пломбировочного материала, элементов внутрикостного имплантата и т. д.
- Травмы. Травматические повреждения зубов и/или верхней челюсти, которые сопровождаются перфорацией стенки гайморового синуса и образованием гематомы, являются наименее распространенной причиной развития данной формы гайморита.
Патогенез одонтогенного гайморита связан с распространением бактериальной микрофлоры и продуктов ее жизнедеятельности (токсинов) в полость гайморовой пазухи из первичных очагов инфекции – пораженных зубов или очагов в верхней челюсти. Это становится возможным из-за особенностей строения альвеолярных отростков 6 и 7 (в редких случаях – 5 и 8) верхних зубов, которые отграничены от синуса только конкой костной стенкой. В результате гнойного расплавления или механической перфорации перегородки инфекционные агенты проникают в полость синуса и вызывают воспаление слизистых оболочек.
В дальнейшем происходит обтурация природного входного отверстия пазухи. Это становится причиной нарушения вентиляции и скопления большого количества катарального или гнойного экссудата внутри костной полости. Всасывание кислорода слизистыми оболочками приводит к возникновению отрицательного давления, усиливающего отечность, развитию гиперкапнии и гипоксии, образованию большого количества недоокисленных продуктов. Создается благоприятная среда для дальнейшего размножения анаэробной микрофлоры, формируется порочный круг.
С учетом длительности течения все одонтогенные гаймориты разделяют на три основных клинических варианта:
- Острый. Длительность заболевания составляет менее 21 дня.
- Подострый. Для этого варианта характерна продолжительность от 21 дня до 6 недель.
- Хронический. Затяжная форма болезни, при которой клинические симптомы сохраняются на протяжении 6 недель и более.
В зависимости от характера одонтогенного поражения верхнечелюстной пазухи выделяют следующие формы патологии:
- Закрытая. Характеризуется развитием воспаления без прямого соединения между первичным очагом и гайморовой пазухой. Основные причины – хронические периодонтиты и нагноение кист, вросших в синус.
- Открытая. Распространение микрофлоры из ротовой полости происходит вследствие гнойного расплавления одной из стенок полости верхнечелюстного синуса. Включает перфоративные гаймориты и осложнения остеомиелита верхней челюсти.
По характеру морфологических изменений слизистой оболочки гайморовой пазухи принято различать следующие варианты:
- Катаральный. Проявляется заполнением полости пазухи серозным экссудатом и выраженной отечностью слизистых оболочек.
- Гнойный. Отмечается образование большого количества гнойных масс, выявляются воспалительные и деструктивные изменения внутренних оболочек пазухи.
- Полипозный. Главное отличие от других вариантов – образование на слизистой оболочке синуса уплотнений, из которых позднее формируются полипы.
- Гнойно-полипозный. Представляет собой сочетание гнойной и полипозной форм.
С клинической точки зрения целесообразно выделять две формы заболевания – острую и хроническую. При остром варианте вначале появляется острая пульсирующая приступообразная головная боль, тяжесть или чувство распирания в области правой или левой верхней челюсти. Болевые ощущения также могут локализироваться в области зубов и имитировать пульпит. Боль усиливается при опускании головы.
В последующем возникает синдром общей интоксикации, который характеризуется ознобом, общей слабостью, разбитостью, лихорадкой до 38,5-39,5° C и ознобом. Процесс пережевывания пищи становится резко болезненным, зубы ощущаются как значительно более длинные, чем есть на самом деле. У многих больных нарушается носовое дыхание, теряется способность различать запахи, развивается фотофобия и усиленное слезоотделение. Выявляется односторонний насморк, который сопровождается выделением большого количества слизи и/или гнойных масс.
При хроническом одонтогенном гайморите клиническая картина развивается постепенно. Течение патологии волнообразное, обострения возникают после переохлаждения или перенесенных острых вирусных заболеваний верхних дыхательных путей. Первичный признак – интенсивная односторонняя головная боль или ярко выраженное чувство тяжести. К этому симптому почти сразу присоединяется боль в верхнечелюстной области с иррадиацией в орбиту, височную и лобную область, прилегающие верхние зубы.
Выделения из носа могут иметь различный характер и объем – от обильных до скудных, от серозных до гнойных. Наибольшее количество выделений обычно отмечается утром и постепенно снижается в течение суток. Характерный симптом – усиление гноетечения при прижатии нижней челюсти к груди. При негнойных формах и образовании свищей выделения могут отсутствовать.
К наиболее распространенным осложнениям одонтогенного гайморита относятся менингит, флегмона орбиты, и тромбоз венозного синуса. Их возникновение обусловлено распространением патогенной флоры через переднюю лицевую и глазничную вены в полость орбиты, сигмовидный синус и венозную систему головного мозга. В тяжелых случаях на фоне отсутствия своевременного лечения развивается диффузный остеомиелит верхней челюсти, который приводит к деструкции кости и образованию выраженного косметического дефекта. Реже у больных возникает сепсис, поражение миокарда и почек. Генерализация инфекции связана с попаданием бактериальных агентов и их токсинов в системный кровоток.
Диагностика одонтогенного гайморита основывается на комплексном анализе анамнестических сведений, результатах клинических и вспомогательных методов исследований. Постановка диагноза и ведение пациента, как правило, осуществляется совместно отоларингологом и челюстно-лицевым хирургом. Полный перечень диагностических мероприятий включает в себя:
- Сбор жалоб и анамнеза. При опросе пациента наряду с детализацией специфических жалоб важно уточнить наличие имеющихся или ранее перенесенных стоматологических заболеваний, суть недавно выполненных терапевтических мероприятий в области верхней челюсти.
- Общий осмотр. Позволяет выявить припухлость околоносовой области и щеки, покраснение кожных покровов с больной стороны. При пальпации и перкуссии гайморовой пазухи и скуловой кости наблюдается усиление болевых ощущений.
- Переднюю риноскопию. При визуальном осмотре носовой полости со стороны пораженного синуса определяется гиперемия и отечность слизистой оболочки средней и/или нижней носовой раковины. Возможно выделение экссудата из-под свободного края средней раковины.
- Зондирование верхнечелюстной полости. Дополнение к риноскопии, позволяющее определить наличие гнойного содержимого в верхнечелюстном синусе при закупорке его природного дренажного отверстия.
- Пункцию гайморовой пазухи. Сочетает в себе диагностическую и терапевтическую цели, так как позволяет идентифицировать даже небольшое количество патологического содержимого в синусе, а затем провести промывание антисептическими средствами.
- Рентгенографию придаточных пазух носа. На рентгенограмме выявляется затемнение полости синуса и наличие горизонтального уровня жидкости. Для установления этиологии проводится рентгенография зубов с пораженной стороны.
- Лабораторные анализы. В общем анализе крови обнаруживается лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. При наличии гнойных выделений с целью определения конкретного возбудителя и его чувствительности к антибиотикам выполняется бактериологическое исследование.
Дифференциальная диагностика проводится с риногенным и аллергическим гайморитом, раком верхнечелюстной пазухи. Для первых двух заболеваний характерно вовлечение в патологический процесс обеих гайморовых пазух, отсутствие связи со стоматологическими патологиями или манипуляциями. Развитие клинической симптоматики при риногенном гайморите происходит на фоне заболеваний полости носа, при аллергическом варианте – после контакта с аллергеном или во время сезонного обострения. При злокачественной опухоли симптомы прогрессируют постепенно, интоксикационный синдром и выделение гнойных масс или серозного экссудата из носа отсутствуют.
Терапевтическая тактика во многом зависит от варианта болезни. Лечение острой формы при отсутствии тяжелой стоматологической патологии проводится в условиях поликлиники. При хроническом воспалении гайморовой пазухи зачастую требуется госпитализация в стационар с последующей операцией. К основным терапевтическим мероприятиям относятся:
- Антибактериальная терапия. Применяется независимо от формы и этиологии гайморита. До получения результатов бактериального посева назначаются антибиотики широкого спектра действия, после – препараты, к которым проявила чувствительность высеянная микрофлора.
- Промывание антисептиками. Введение антисептических растворов выполняется через сформировавшийся дефект в нижней челюсти или путем диагностической пункции при помощи иглы Куликовского. После промывания устанавливается дренаж полости синуса.
- Хирургическое лечение. Применяется при хронических и полипозных формах поражения. Оперативное вмешательство (гайморотомия) проводится по методике Колдуэлла-Люка. Его суть заключается в санации полости пазухи, иссечении патологически измененной слизистой оболочки и формировании искусственного соустья с носовой полостью.
Прогноз при одонтогенном гайморите зависит от своевременности и рациональности лечебных мероприятий. При правильно подобранной терапии лечение острой формы заболевания занимает 7-14 дней, исходом становится выздоровление. При хроническом варианте комплексное лечение может длиться до 3 недель с последующей ремиссией или полным выздоровлением.
Профилактические мероприятия заключаются в своевременной санации очагов инфекции, предотвращении травм лицевой области, соблюдении рекомендаций стоматолога или челюстно-лицевого хирурга после перенесенных оперативных вмешательств.
источник
Верхнечелюстной синусит — это воспаление слизистой оболочки верхнечелюстного синуса. В клинической практике часто используют также термин «гайморит«.
Одонтогенным синусит называется по причине фактора, вызвавшего его развитие. В случае возникновения воспаления в верхнечелюстном синусе в результате перфорации его дна во время удаления зуба синусит следует называть одонтогенным перфоративным.
Этиология
Воспаление слизистой оболочки верхнечелюстного синуса вызывается микрофлорой, участвующей в развитии острого или обострившегося хронического периодонтита, а также при попадании инфекции из полости рта через перфорационное отверстие дна верхнечелюстного синуса. В экссудате из верхнечелюстного синуса выявляется в основном анаэробная микрофлора.
Возможность инфицирования верхнечелюстного синуса из одонтогенного источника обусловлена анатомотопографическими взаимоотношениями его дна и зубов верхней челюсти, прежде всего моляров и премоляров. При пневматическом типе строения верхнечелюстного синуса его слизистая оболочка прилежит непосредственно к верхушкам зубов или отдалена от них тонкой прослойкой костной ткани. При развитии воспаления в периапикальных тканях существует возможность распространения воспалительного процесса на слизистую оболочку синуса. Кроме того, при одонтогенном воспалении может происходить разрушение костной перегородки даже при склеротическом типе строения верхнечелюстного синуса. Наряду с этим в связи с общностью микроциркуляторного русла одонтогенная инфекция может распространяться на слизистую оболочку синуса гематогенным путём.
Пневматический тип строения верхнечелюстного синуса и воспалительная деструкция кости в области одонтогенного очага могут являться объективной предпосылкой перфорации дна верхнечелюстного синуса во время удаления зуба, что создаёт условия для его постоянного инфицирования из полости рта.
Перфорацией принято считать сообщение, если после удаления зуба прошло не более 21 дня. При больших сроках происходит эпителизация лунки и образование стойкого свищевого хода. Данное разделение носит условный характер и может учитываться при выборе метода лечения.
Развитие верхнечелюстного синусита часто обусловлено субъективными факторами. При эндодонтическом лечении премоляров и моляров верхней челюсти врач может протолкнуть в синус гангренозный распад пульпы, пломбировочный материал, гуттаперчевый штифт, отломок инструмента и т.п. (рис. 9-1-9-3). При травматичном удалении зуба и неосторожном кюретаже лунки может произойти перфорация верхнечелюстного синуса и проталкивание в его полость корня (рис. 9-4).
Развитие острой или хронической, локальной или диффузной формы поражения слизистой оболочки зависит от интенсивности и длительности инфицирования верхнечелюстного синуса. Достаточно часто перфорация синуса происходит на фоне уже имевшегося одонтогенного верхнечелюстного синусита.
Верхнечелюстной синус в норме выстлан многорядным цилиндрическим мерцательным эпителием. Реснички мерцательных клеток совершают до 1400 движений в минуту строго по направлению к естественному соустью в области среднего носового хода. При воспалении слизистой оболочки синуса происходит замедление, остановка и в конечном плане гибель ресничек мерцательного эпителия. Нарушается аэрация и отток жидкости из синуса, что способствует развитию анаэробной микрофлоры и усугубляет воспалительные явления. Кроме того, большое значение в патогенезе одонтогенного верхнечелюстного синусита имеет состояние защитных реакций организма.
Рис. 9-1. Прямая рентгенограмма черепа в подбородочно-носовой проекции (а), внутриротовая рентгенограмма альвеолярного отростка верхней челюсти слева (б) и удалённый 25-й зуб (в) пациента с левосторонним хроническим одонтогенным верхнечелюстным синуситом, который возник в результате выведения гуттаперчевого штифта через перфорацию корня в просвет синуса
Рис. 9-2. Резиновый дренаж, обнаруженный в верхнечелюстном синусе во время операции радикальной гайморотомии у пациента с правосторонним хроническим одонтогенным перфоративным верхнечелюстным синуситом
Рис. 9-3. На ортопантомограмме пациента с левосторонним хроническим одонтогенным перфоративным верхнечелюстным синуситом в проекции синуса видна тень инородного тела, которая является йодоформной турундой
Рис.9-4. На ортопантомограмме в нижнем отделе верхнечелюстного синуса видна тень инородного предмета, которая является остаточным корнем зуба
Морфология
Одонтогенное воспаление верхнечелюстного синуса может иметь острое, подострое и хроническое течение. Хроническая форма воспаления может сопровождаться обострением.
При макроскопическом осмотре неизменённая слизистая оболочка верхнечелюстного синуса имеет гладкую поверхность желтовато-розового цвета с сетью мелких кровеносных сосудов. По мере развития хронического продуктивного воспаления можно наблюдать отёк слизистой оболочки и её гиперемию с расширенными и полнокровными сосудами. Сосуды при выраженном утолщении слизистой оболочки могут не прослеживаться. Локальные изменения слизистой оболочки располагаются чаще всего в области дна синуса и внутренней стенки носа, сочетаясь при этом с видимо неизменной слизистой оболочкой в других отделах. При хроническом диффузном синусите изменения слизистой оболочки наблюдаются по всему периметру стенок синуса. Утолщение слизистой оболочки может варьировать от незначительного, при начальной стадии синусита, до значительного с уменьшением просвета синуса. Могут наблюдаться множественные мелкие и/или единичные крупные полипы. В синусе можно обнаружить слизь в разном количестве, гнойное содержимое, друзы грибков и инородные предметы. Содержимое синуса, как правило, имеет неприятный, а иногда зловонный запах.
При патологогистологическом исследовании слизистой оболочки верхнечелюстного синуса могут наблюдаться участки десквамации мерцательного эпителия вплоть до образования язв и участков некробиоза с постепенным его замещением многоядерным плоским эпителием. При полипозной форме синусита эпителий образует выросты (рис. 9-5).
Рис. 9-5. На микрофотографии отмечается полипозное разрастание слизистой оболочки верхнечелюстного синуса
По мере прогрессирования воспалительного процесса происходит утолщение эпителиального слоя за счёт отёка. Сосуды при этом расширенные и полнокровные, их стенки разрыхлены, утолщены и склерозированы, могут наблюдаться участки кровоизлияний. Клеточный компонент воспаления представлен инфильтратами, состоящими из гистиоцитов, лимфоцитов и плазматических клеток, вплоть до образования лимфоидных фолликулов. В инфильтратах могут обнаруживаться лейкоциты и микроабсцессы, увеличение количества которых свидетельствует об активности воспалительного процесса. Слизистые железы находятся в состоянии гиперфункции. Их просветы расширены и переполнены слизью. Слизь можно обнаружить в криптах эпителия. Возможно образование полостей, заполненных слизью. Увеличивается общая секретирующая поверхность эпителия, что клинически сопровождается постоянными выделениями из носа. Патоморфологические изменения усиливаются при наличии постоянного источника инфицирования со стороны периодонта или через ороантральное сообщение. Постепенно нарастают явления фиброза и склероза слизистой оболочки. При наличии ороантрального сообщения свищевой ход выстлан многослойным плоским эпителием с явлениями акантоза. В некоторых случаях в патологический процесс могут вовлекаться костные стенки верхнечелюстного синуса, о чём свидетельствуют явления гиперостоза. Патоморфологическая картина при одонтогенном верхнечелюстном синусите может иметь значительную вариабельность в зависимости от формы (острая или хроническая, хроническая в стадии обострения), активности и длительности воспалительного процесса, адекватности и эффективности противовоспалительной терапии. Одновременно могут наблюдаться явления экссудативного и продуктивного воспалительного процесса. Воспалительные изменения имеют более выраженный характер в области ороантрального сообщения или инородного тела. Для одонтогенного верхнечелюстного синусита более характерна хроническая форма с локальным вариантом распространения патологического процесса в зависимости от расположения причинного фактора. Если хроническому воспалению предшествовала острая форма синусита, патологический процесс приобретает, как правило, диффузный характер.
Клиническая картина одонтогенного верхнечелюстного синусита разнородна. Существует вероятность двустороннего воспаления верхнечелюстного синуса, однако, в отличие от синуситов риногенного происхождения, одонтогенные синуситы имеют, как правило, односторонний характер.
В большинстве случаев одонтогенный верхнечелюстной синусит имеет хроническое течение с невыраженной симптоматикой.
Клиническая картина острого синусита встречается реже и при этом, как правило, комбинируется с симптомами острого или обострившегося периодонтита, нагноения радикулярной кисты и прочих одонтогенных заболеваний. Сходная симптоматика может наблюдаться при обострении хронического одонтогенного синусита. Характерными для острого воспаления являются жалобы на боль и тяжесть в половине лица с иррадиацией в височную, затылочную и лобную область и зубы верхней челюсти. Боль в области моляров и премоляров может усиливаться при накусывании, особенно в области причинного зуба. Возникает заложенность соответствующей половины носа, нарушается обоняние. Пациент отмечает появление выделений из носа, сначала слизистых в небольшом количестве, затем выделения усиливаются и приобретают серозногнойный характер. После самостоятельного оттока или в результате пункции содержимого синуса жалобы на боль могут стать менее интенсивными. Пациенты отмечают общую слабость, потерю аппетита, повышение температуры от 37,5 °С и выше. Возможен озноб, тошнота и рвота, которые свидетельствуют о выраженной интоксикации организма. После эффективного лечения описанные жалобы устраняются. При переходе острой стадии одонтогенного верхнечелюстного синусита в хроническую жалобы на боль становятся менее интенсивными или исчезают. Пациенты продолжают отмечать тяжесть в области верхней челюсти и сопредельных областях. Выделения из носа становятся периодическими, слизисто-гнойными с неприятным или даже гнилостным запахом. Сохраняется затруднение носового дыхания и нарушение обоняния с поражённой стороны. Общее состояние удовлетворительное с возможным понижением трудоспособности и утомляемостью. Температура тела не повышена или субфебрильная в зависимости от активности воспалительного процесса. В некоторых случаях хроническая форма одонтогенного верхнечелюстного синусита может протекать бессимптомно и выявляется только при обследовании пациента.
Клиническая картина одонтогенного перфоративного верхнечелюстного синусита имеет свои особенности. Жалобы пациентов после возникновения ороантрального сообщения зависят от наличия или отсутствия одонтогенного синусита до возникновения данного осложнения. В первом случае возникновение перфорации может привести даже к облегчению, так как лунка зуба становится дополнительным путём эвакуации содержимого синуса (рис. 9-6, а). При интактном синусе в результате инфицирования могут возникнуть явления острого воспаления, однако в большинстве случаев жалобы таких пациентов связаны только с наличием ороантрального сообщения. При возникновении перфорации появляются жалобы на необычные ощущения, связанные с попаданием воздуха или жидкости в верхнечелюстной синус и полость носа. Иногда может изменяться тембр голоса (ринолалия). Дополнительные жалобы могут появляться постепенно, в результате инфицирования и развития воспаления слизистой оболочки синуса. Возможны случаи первичнохронического перфоративного верхнечелюстного синусита с отсутствием явных клинических признаков острой стадии заболевания и обострений воспалительного процесса в динамике.
Рис. 9-6. На прямой рентгенограмме черепа (а) гомогенное затемнение левого верхнечелюстного синуса при хроническом одонтогенном верхнечелюстном синусите. На ортопантомограмме (б) видны признаки хронического периодонтита 25, 26, 27, 28-го зубов
При внешнем осмотре у некоторых больных с острым или обострившимся хроническим одонтогенным верхнечелюстным синуситом можно обнаружить нарушение конфигурации лица в виде припухлости в щёчной и подглазничной области. Припухлость возникает за счёт отёка, не имеет чётких границ, мягкие ткани безболезненные или слабоболезненные при пальпации. В некоторых случаях болевые ощущения могут определяться при пальпации и перкуссии передней стенки верхней челюсти и скуловой кости. Регионарные лимфатические узлы увеличенные и болезненные. Данные симптомы отсутствуют в стадии ремиссии воспалительного процесса. Более выраженная отёчность щеки наблюдается у тех больных, у которых хронический синусит развился вследствие хронического одонтогенного остеомиелита альвеолярного отростка или тела челюсти.
При риноскопии у пациентов с острым синуситом можно обнаружить гиперемию и отёк слизистой оболочки носа, увеличение раковин. При наклоне головы вперёд, особенно после анемизации слизистой оболочки сосудосуживающими препаратами, определяется появление слизи или гнойного отделяемого из синуса. При пункции верхнечелюстного синуса через нижний носовой ход можно получить значительное количество экссудата. При хроническом течении одонтогенного верхнечелюстного синусита отёк и гиперемия слизистой оболочки носа может отсутствовать. Если ostium maxillare не закрыто полипом, отток гнойного экссудата через естественное соустье не нарушается. Его следы можно обнаружить в области среднего носового хода. При осмотре полости рта при остром синусите можно выявить отёк и гиперемию слизистой оболочки верхнего свода на стороне поражения. Премоляры и моляры могут быть разрушены кариозным процессом (см. рис. 9-6, б). При перкуссии зубов определяется боль, более интенсивная в области зуба в состоянии обострения одонтогенного воспаления. В хронической стадии данные симптомы в большинстве случаев отсутствуют, что требует от врача необходимости дополнительного обследования для более точной диагностики причинного фактора и определения лечебных мероприятий для его устранения.
При наличии определённых жалоб пациента, возникающих после удаления зуба, врач с помощью воздушных проб, осмотра лунки и её осторожного зондирования может выявить наличие ороантрального сообщения. При этом можно обнаружить выделение гнойного содержимого из лунки удалённого зуба, интенсивность которого максимальна при обострении воспалительного процесса. При отсутствии отделяемого из сообщения и положительных результатов дополнительных методов исследования можно провести пластику ороантрального сообщения без операции радикальной гайморотомии. Вероятность такого исхода высока в случаях отсутствия ранее существовавшего хронического верхнечелюстного синусита и после проведения эффективной общей и местной антибактериальной терапии после возникновения перфорации. Редко наблюдается самопроизвольное закрытие перфорационного отверстия, и вероятность такого исхода следует считать исключением из правила.
Диагностика одонтогенного верхнечелюстного синусита основана на данных жалоб пациента, анамнеза, клинической картины заболевания (внешний и внутриротовой осмотр) и результатов дополнительных методов исследования. Одонтогенный характер синусита диктует необходимость тщательного обследования зубов и пародонта на поражённой стороне, что важно для планирования комплексного плана лечения.
Основным методом диагностики верхнечелюстного синусита считается рентгенография придаточных пазух носа. На прямой рентгенограмме черепа, выполненной в подбородочно-носовой проекции, верхнечелюстной синус из-за своей воздушности хорошо определяется на фоне окружающей костной ткани. Затемнение (на рентгенограмме — просветление) синуса свидетельствует о наличии воспалительных изменений слизистой оболочки (см. рис. 9-1, а; 9-6, а; 9-9, а). При остром верхнечелюстном синусите или при его обострении затемнение имеет тотальный характер. После проведения антибактериальной терапии интенсивность затемнения может уменьшаться, в некоторых случаях воздушность синуса может восстанавливаться. Постоянный характер затемнения верхнечелюстного синуса вне зависимости от проведённой антибактериальной терапии подтверждает хронический вариант одонтогенного синусита. При хронической форме воспалительного процесса изменения могут иметь локальный характер и определяться только в области дна синуса, в том числе в виде чётких контуров полипов. В некоторых случаях на рентгенограмме в проекции синуса можно обнаружить тени инородных предметов: пломбировочного материала, корней зубов и т.п. Возле стенки носа иногда выявляется рентгенологическая тень, которую можно принять за инородный предмет. Следует помнить, что в этой зоне могут располагаться аспергилломы, которые являются колонией плесневого грибка Aspergillus (рис. 9-9, а). Улучшить информативность обзорной рентгенографии можно с помощью наполнения верхнечелюстного синуса контрастным препаратом.
Рис. 9-9. На прямой рентгенограмме черепа (а) и КТ (б) пациента с левосторонним хроническим одонтогенным верхнечелюстным синуситом в проекции синуса видна тень инородного тела, которая является аспергилломой
Прямая рентгенография черепа является недостаточно информативным методом для определения радикулярной кисты, оттеснившей дно верхнечелюстного синуса. В некоторых случаях за радикулярную кисту можно ошибочно принять контуры крупного полипа.
Для получения комплексной информации обзорную рентгенографию следует комбинировать с ортопантомографией. Данный метод не позволяет диагностировать синусит, однако даёт информацию о состоянии костных стенок верхнечелюстного синуса, периодонта, рядом расположенных зубов. Ортопантомография позволяет обнаружить в проекции синуса инородные предметы, периапикальные очаги, контуры радикулярной кисты, оттеснившей дно верхнечелюстного синуса, оценить качество пломбировки каналов зубов, выявить факт выведения пломбировочного материала за верхушки корней (см. рис. 9-3, 9-4, 9-6, б; 9-10, а). Данная информация важна для планирования подготовки больного к операции и уточнения методики хирургического лечения.
Для оценки состояния отдельных зубов, особенно после эндодонтического лечения, более рационально использовать внутриротовую рентгенографию альвеолярного отростка (см. рис. 9-1, б). Рентгенографическое исследование области лунки удаляемого или удалённого зуба может исключить наличие в ней или в нижнем отделе синуса остаточного корня.
КТ верхнечелюстных синусов в аксиальной проекции с реконструкцией изображения во фронтальной плоскости даёт комплексную информацию обо всех особенностях патологического процесса в синусе и окружающих тканях (см. рис. 9-9, б; 9-10, б; 9-11), что особенно важно в сложных дифференциально-диагностических случаях, особенно при остеомиелите верхней челюсти и новообразованиях верхнечелюстного синуса. При определённых обстоятельствах данный метод может заменить проведение обзорной рентгенографии придаточных пазух носа и ортопантомографии (рис. 9-11, а, б). Ограничивает применение КТ для диагностики верхнечелюстного синусита относительно высокая по сравнению с другими рентгенологическими методами стоимость данного исследования.
Рис. 9-10. На ортопантомограмме (а) и компьютерной томограмме (б) видна радикулярная киста, оттеснившая дно верхнечелюстного синуса. В остальной части синуса слизистая оболочка не изменена
При наличии ороантрального сообщения через свищевой ход с помощью фиброскопа можно провести гаймороскопию. Результат оценки состояния верхнечелюстного синуса позволяет уточнить показания для выбора методики и места хирургического лечения. При отсутствии изменений в синусе или при локальном расположении патологических элементов поражения необходимости в проведении операции радикальной гайморотомии нет и закрытие лунки удалённого зуба можно провести в поликлинических условиях.
При обнаружении выраженных изменений со стороны слизистой оболочки показана госпитализация пациента для проведения соответствующего лечения. Кроме того, с помощью фиброскопа можно провести биопсию в нужном участке для патоморфологического исследования.
Микробиологическое исследование содержимого, полученное при пункции синуса в области нижнего носового хода или через ороантральное сообщение (при его наличии), позволяет выявить видовой и количественный характер микрофлоры, её патогенность и чувствительность к антибактериальному препарату, что важно для планирования и рационального лечения.
Важную информацию о состоянии премоляров и моляров верхней челюсти можно получить с помощью электроодонтометрии, которая наряду с рентгенологическим исследованием позволяет уточнить показания для проведения соответствующего предоперационного лечения.
В связи со значительным удельным весом перфоративных синуситов среди одонтогенных форм поражения верхнечелюстного синуса врач должен владеть приёмами диагностики его перфораций.
Рис. 9-11. Компьютерные томограммы (а, б) пациента с правосторонним хроническим одонтогенным верхнечелюстным синуситом. Верхнечелюстной синус практически полностью заполнен полипозноизменённой слизистой оболочкой. Виден одонтогенный источник в виде пародонтита тяжёлой степени тяжести в области 16 и 17-го зубов
Так, непосредственно после удаления зуба и перфорации из лунки может появиться кровянистый пузырёк воздуха. В дальнейшем диагностика основана на жалобе пациента, что во время еды из носа выделяется жидкость.
Обнаружить нарушение герметичности синуса можно при зондировании лунки удалённого зуба. В случае перфорации инструмент погружается в верхнечелюстной синус. Пользоваться данным приёмом следует с осторожностью. Если сохранена слизистая оболочка синуса, её во время зондирования можно перфорировать.
При хроническом верхнечелюстном синусите полип может закрыть свищевой ход. Если ввести в лунку зонд и приподнять полип, можно открыть сообщение, о чём свидетельствует появление содержимого синуса.
Сообщение полости рта с полостью синуса можно обнаружить с помощью воздушных проб. Врач зажимает крылья носа пациента и предлагает ему выдуть воздух из лёгких через нос.
При перфорации можно обнаружить свободное прохождение воздуха через лунку удалённого зуба с характерным свистящим звуком. В некоторых случаях проба может быть ложноотрицательной в связи с тем, что ороантральное сообщение может закрываться по типу клапана со стороны синуса подвижным полипом или грануляционной тканью.
Возможен ещё один вариант воздушной пробы. Для этого пациента просят надуть щёки. При наличии ороантрального сообщения пациент этого сделать не может, так как воздух свободно проходит в синус и выходит через нос. Пользоваться данной пробой необходимо с осторожностью во избежание попадания в синус инфицированного содержимого полости рта.
Данные диагностические пробы будут отрицательными при сообщении лунки удалённого зуба с полостью радикулярной кисты, оттеснившей дно верхнечелюстного синуса. Это связано с тем, что кистозная полость отграничена от верхнечелюстного синуса оболочкой, а в некоторых случаях костной перегородкой и слизистой оболочкой синуса, которые препятствуют прохождению воздуха. Для диагностики нарушения воздушности синуса, которое возникает при продуктивном воспалении слизистой оболочки синуса, следует закрыть ноздрю с противоположной стороны и предложить пациенту подуть воздух через нос. Процедуру следует повторить с обеих сторон. С пораженной стороны звук будет более глухой. Симптом становится особенно отчётливым по мере прогрессирования хронического воспаления в верхнечелюстном синусе и нарушения его просвета.
Дифференциальная диагностика
Дифференциальную диагностику следует проводить между риногенным и одонтогенным верхнечелюстными синуситами. Она необходима для определения плана консервативного и уточнения методики хирургического лечения, особенно в части предоперационной подготовки соответствующих зубов. Клиническая симптоматика данных заболеваний имеет сходный характер. Важными отличиями является двусторонний характер поражения при риногенном синусите и односторонний — при одонтогенном. При одонтогенном синусите можно обнаружить периапикальный источник инфицирования верхнечелюстного синуса. Головня боль характерна как для риногенного, так и для одонтогенного синусита, однако в первом случае она имеет более интенсивный характер в связи с нарушением оттока в области естественного устья и развитием пансинусита. Наилучшие результаты при обследовании пациента с верхнечелюстным синуситом можно получить при кооперации двух специалистов: стоматолога-хирурга и оториноларинголога.
У врача должна быть онкологическая настороженность в связи с возможностью поражения слизистой оболочки синуса злокачественным новообразованием. Провести дифференциальную диагностику с одонтогенным верхнечелюстным синуситом позволяют различные методы рентгенографических исследований. Веским доказательством злокачественного новообразования может быть деструкция костных стенок верхнечелюстного синуса. Информативными могут быть также радиоизотопные методы диагностики. Однако установить точный диагноз можно только с помощью патологогистологического исследования биоптата или материала, полученного при гайморотомии.
Существуют различные методики лечения одонтогенного верхнечелюстного синусита. Консервативное лечение проводится при острой форме заболевания. Основные принципы лечения заключаются в том, чтобы создать максимальные условия для эвакуации экссудата из верхнечелюстного синуса, улучшить его воздушность, воздействовать на микрофлору с помощью местной и общей антибактериальной терапии. Наряду с этим следует провести лечение причинного зуба и одонтогенного воспалительного очага. Комплексная терапия при остром одонтогенном верхнечелюстном синусите в большинстве случаев может привести к стиханию воспалительных явлений и выздоровлению пациента. В некоторых случаях воспалительный процесс в верхнечелюстном синусе приобретает хроническое течение.
В большинстве случаев одонтогенный верхнечелюстной синусит с самого начала заболевания является хроническим. Консервативная терапия приобретает особое значение при обострении хронического синусита. Её методика сходная с таковой при остром одонтогенном верхнечелюстном синусите.
Консервативное лечение хронической формы одонтогенного верхнечелюстного синусита в большинстве случаев не приводит к выздоровлению пациента. Даже в состоянии ремиссии патологический процесс продолжается, нарушаются функциональные возможности верхнечелюстного синуса.
Хирургическая тактика при возникновении перфорации синуса, в том числе осложнённой проталкиванием корня зуба в верхнечелюстной синус, может быть различной в зависимости от медицинского учреждения, где производилось удаление зуба, квалификации врача и клинического состояния синуса. Важно, чтобы перед удалением зуба пациент был обследован на предмет выявления одонтогенного верхнечелюстного синуса.
Ороантральное сообщение, образовавшееся на фоне отсутствия клиники одонтогенного верхнечелюстного синусита, следует устранить непосредственно после удаления зуба. Оно может быть устранено с помощью закрытия лунки удалённого зуба хорошо мобилизованным слизисто-надкостничным лоскутом со стороны щеки. Менее результативным методом считается закрытие перфорации с помощью йодоформной* турунды. Следует помнить, что заживление лунки удалённого зуба происходит вследствие организации сгустка крови. Поэтому лунку зуба не тампонируют, а только прикрывают устье турундой. Фиксировать йодоформную* марлю можно с помощью швов к окружающей десне или лигатурой к соседним зубам. Недостатком метода является отсутствие полной герметичности лунки и пропитывание йодоформной* повязки пищевым детритом. Улучшить прогноз при использовании данного метода можно после изготовления и применения защитной пластинки.
В случае проталкивания зуба в верхнечелюстной синус врач должен придерживаться тактики, как при возникновении перфорации. Раннее удаление этого зуба и пластика перфорационного отверстия предупреждают инфицирование верхнечелюстного синуса и развитие перфоративного синусита. Удаление корня зуба из верхнечелюстного синуса при определённой квалификации врача — несложная процедура. Для этого откидывают трапециевидный слизисто-надкостничный лоскут с вестибулярной стороны, фрезой или кусачками расширяют лунку зуба, вскрывают синус и удаляют зуб. При его расположении в глубоких отделах синуса последний тампонируют стерильным бинтом, при извлечении которого возможно удаление зуба. Иногда для этого требуется несколько попыток. Зуб можно удалить под визуальным контролем через лунку с помощью эндоскопа. При неизменённой слизистой оболочке верхнечелюстного синуса создавать искусственное соустье в области нижнего носового хода при этом не требуется.
После пластики перфорации в области лунки удалённого зуба щёчным лоскутом пациенту назначают противовоспалительную терапию и продолжают лечение в амбулаторных условиях. Если квалификация врача не позволяет удалить остаточный корень из синуса и/или произвести пластику лунки удалённого зуба, он должен прикрыть лунку йодоформной* турундой, назначить противовоспалительную терапию и направить пациента в специализированное учреждение, где в зависимости от клинических показаний в амбулаторных или стационарных условиях будет проведено соответствующее хирургическое лечение. При наличии у пациента признаков хронического одонтогенного верхнечелюстного синусита причинный зуб в амбулаторных условиях удалять не следует. Пациента необходимо направить для лечения в стационар, где удаление зуба будет проведено во время операции радикальной гайморотомии. Одновременно производится в случае необходимости и пластика лунки удалённого зуба.
Если удаление зуба у пациента с хроническим одонтогенным верхнечелюстным синуситом проводилось в амбулаторных условиях, то при возникновении данного осложнения врач должен промыть синус антисептическими препаратами, назначить противовоспалительную терапию и направить пациента для комплексного хирургического лечения в стационар. Активный отток экссудата через лунку зуба и регулярные промывания верхнечелюстного синуса могут значительно уменьшить воспалительный процесс и создать для хирургического лечения более благоприятные условия.
При обращении за помощью пациента с уже сформированным свищевым ходом тактика врача зависит от времени, которое прошло после удаления зуба, и клинического состояния верхнечелюстного синуса. Если удаление зуба было проведено несколько дней назад, то при отсутствии хронического верхнечелюстного синусита в течение двух, иногда трёх недель существует вероятность самопроизвольного закрытия перфорации. Вероятность такого исхода значительно повышается при промывании синуса антисептическим препаратом с учётом динамики заживления лунки и эффективной антибактериальной терапии. Самопроизвольное закрытие ороантрального сообщения даже при активной терапии происходит далеко не всегда. Поэтому при интактном верхнечелюстном синусе лучше провести закрытие лунки удалённого зуба местными тканями, что при правильном выполнении методики может гарантировать положительный исход.
Основным методом лечения хронического верхнечелюстного синусита считаются радикальные гайморотомии (синусотомии), большинство из которых в челюстно-лицевой хирургии в течение длительного времени выполняется по методике Колдуэлла-Люка (рис. 9-13). Эффективность данной методики объясняется тем, что она создаёт максимальные условия для визуального контроля во время ревизии и санации верхнечелюстного синуса. Данную операцию можно выполнять как под общим, так и под местным обезболиванием. Для обезболивания требуется проведение инфраорбитальной, туберальной, резцовой и нёбной анестезий с дополнением в виде инфильтрационной анестезии по переходной складке в пределах фронтальной группы зубов верхней челюсти. Для аппликационного обезболивания слизистой оболочки носа в область нижнего носового хода вводят турунду, пропитанную раствором анестетика. В частности, для этой цели можно использовать 10 % раствор лидокаина.
Производят разрез по переходной складке от уздечки верхней губы до уровня второго премоляра, первого моляра. После рассечения слизистой оболочки и надкостницы отслаивают мягкие ткани и обнажают переднюю стенку верхнечелюстного синуса.
При этом следует соблюдать осторожность, чтобы не травмировать сосудисто-нервный пучок, выходящий из foramen infraorbitale, что позволяет избежать кровотечения и нарушения чувствительности. В области клыковой ямки с помощью стамески, трепана или фрезы трепанируют переднюю стенку верхнечелюстного синуса (см. рис. 9-13, а). Работа стамеской наименее предпочтительная, так как может привести к неровным изломам и трещинам кости, которые приходится сглаживать костными кусачками. Через трепанационное отверстие проводят ревизию синуса и тщательно удаляют утолщённую полипозноизменённую слизистую оболочку, полипы, грануляции, инородные предметы и остаточные корни зубов. Участки неизменённой слизистой удалять не следует. Пользоваться инструментами в верхнечелюстном синусе следует с осторожностью, так как в некоторых участках стенка может быть резорбирована или отсутствовать. В области нижнего носового хода трепанируют стенку носа для создания искусственного соустья. Оно должно быть достаточным для оттока экссудата из верхнечелюстного синуса. После гемостаза и антисептической обработки верхнечелюстной синус с целью предотвращения послеоперационного кровотечения тампонируют йодоформной* турундой, конец которой выводят через соустье в нос и наружу (см. рис. 9-13, в).
Рис. 9-13. Этапы операции радикальной гайморотомии: трепанация (а), удаление полипозноизменённой слизистой оболочки (б), тампонада синуса йодоформной* турундой (в), наложение первичных швов (г)
Рану в преддверии полости рта наглухо ушивают узловыми швами (рис. 9-13, г). Наружно накладывают давящую повязку. Удаление йодоформной* турунды производят на следующий день. В данном случае представлен классический вариант радикальной операции на верхнечелюстном синусе. Она может иметь определённые особенности в зависимости от необходимости решения дополнительных задач. В случае необходимости удаления во время операции премоляров или моляров, лучше это сделать до проведения радикальной гайморотомии, так как существует вероятность возникновения перфорации, что может определять характер разрезов. При наличии ороантрального сообщения горизонтальный разрез по переходной складке, необходимый для гайморотомии, дополняют двумя разрезами, сходящимися к лунке удалённого зуба. Между горизонтальным и вертикальным разрезами желательно создавать закруглённый, а не острый угол, который может создавать трудности при перемещении трапециевидного лоскута. Пластика щёч- ным лоскутом — наиболее распространённая методика закрытия ороантрального сообщения. При соблюдении опреде- лённых принципов её результат вполне предсказуем. Лоскут всегда должен перемещаться свободно и закрывать лунку зуба без натяжения, для этого у его основания осторожно без повреждения сосудов рассекают надкостницу. Край лоскута не должен находиться над лункой. Его следует уложить на деэпителизированную полоску десны с нёбной стороны, имеющей костное основание. Лоскут при наложении швов должен быть в максимально расправленном состоянии. Этот эффект можно усилить и сделать его постоянным на период заживления с помощью специальных обвивных швов, которые прижимают боковые части лоскута к соседним зубам. В послеоперационном периоде после пластики ороантрального сообщения рекомендуется пользоваться заранее изготовленной из пластмассы защитной пластинкой. Однако при соблюдении всех принципов пластики особой необходимости в защите лоскута с помощью пластинки не существует. Методика применения для закрытия ороантрального сообщения щёчного лоскута относительно проста и достаточно эффективна, что обусловливает её преимущественное применение в клинической практике. Недостатком данной методики служит то, что при перемещении лоскута уменьшается глубина верхнего свода преддверия рта за счёт складки слизистой оболочки. Это может существенно нарушить параметры протезного ложа у пациентов с беззубой челюстью и функционирование съёмного протеза.
Рис. 9-15. Вид после закрытия рецидива ороантрального сообщения в области удалённого 16-го зуба полнослойным лоскутом со стороны нёба
Пластика ороантрального сообщения щёчным лоскутом трудновыполнимая у пациентов с рецидивом свищевого хода после неудачно проведённых пластических операций. В таких случаях пластику ороантрального сообщения осуществляют перемещённым полнослойным нёбным лоскутом (рис. 9-15). Сущность данного метода заключается в том, что на нёбе выкраивают полуовальный лоскут, обращённый основанием к мягкому нёбу. Длина лоскута должна быть достаточной для того, чтобы после перемещения он полностью перекрывал лунку удалённого зуба. При отслаивании лоскута следует избегать травмы сосудисто-нервного пучка, выходящего из foramen palatinum majus. Данный метод имеет определённые недостатки. Нёбный лоскут достаточно толстый, что ограничивает возможности его ротации при проведении пластики. После его перемещения на нёбе остается открытый участок кости, который заживает посредством вторичного натяжения под йодоформной* турундой, которая удерживается швами или защитной пластинкой.
Более физиологичен метод пластики ороантрального сообщения с помощью васкуляризированного субэпителиального нёбного лоскута (Щипский А.В., 2007), с применением которого можно исключить недостатки, присущие методикам с использованием щёчного и полнослойного нёбного лоскутов (рис. 9-16).
Рис. 9-16. Пластика ороантрального сообщения в области удалённого 16-го зуба (а) расщеплённым (б) субэпителиальным васкуляризированным нёбным лоскутом (в, г) (метод А.В. Щипского)
Данную методику осуществляют следующим образом. При отсутствии зубов разрез производят по нёбной границе альвеолярного гребня, при включённом дефекте зубного ряда отступя около 3 мм от края десны. В области премоляров его продлевают до нёбного шва. Осторожно, чтобы не повредить нёбный сосудисто-нервный пучок, отслаивают полнослойный слизисто-надкостничный лоскут. Затем его осторожно расщепляют на две части: поверхностную слизистую и глубокую — субэпителиальную (см. рис. 9-16, б). Без слизистой субэпителиальная часть становится подвижной и легко перемещается в сторону ороантрального сообщения. Её фиксируют П-образным матрацным швом под слегка отсепарированный край десны с вестибулярной стороны (см. рис. 9-16, в). Оставшуюся наружную слизистую часть нёбного лоскута укладывают на прежнее место, закрывая раневую поверхность на нёбе, и фиксируют по периферии узловыми швами (см. рис. 9-16, г). В результате заживление происходит первичным натяжением. Частичная деэпителизация слизистого лоскута в процессе заживления не сказывается на конечном результате. Предложенный метод пластики ороантрального сообщения с помощью васкуляризированного нёбного субэпителиального лоскута лишён недостатков, присущих применению для этих целей полнослойного нёбного лоскута. В отличие от него необходимости использования в послеоперационном периоде защитной пластинки нет, так как дефект на твёрдом нёбе закрыт биологической повязкой в виде слизистой части нёбного лоскута. Данный метод можно использовать как при включённом дефекте зубного ряда, так и на беззубом альвеолярном отростке. В последнем случае можно избежать применения для пластики ороантрального сообщения щёчного лоскута и полностью сохранить рельеф протезного ложа.
В некоторых случаях у пациентов лунку зуба перед её пластикой мягкими тканями можно заполнить костным ауто-, аллотрансплантатом или остеопластическим материалом ксеногенного или искусственного происхождения. При склеротическом типе строения верхнечелюстного синуса это может создать условия для установки дентального импланта. Существует много других способов пластики ороантрального сообщения, которые могут иметь практический интерес для специалистов.
После радикальной операции на верхнечелюстном синусе, в том числе с пластикой ороантрального сообщения, больному назначают десенсибилизирующие и антибактериальные препараты (антибиотики и сульфаниламиды). В нос закапывают сосудосуживающие средства (нафтизин*, санорин* и т.п.). Швы снимают через 7 дней после операции. В некоторых случаях часть швов в области лунки удалённого зуба снимают на 9-10-й день. Сроки использования защитной пластинки врач определяет в индивидуальном порядке. В динамике по показаниям через искусственное соустье можно промывать верхнечелюстной синус антисептическими препаратами, что способствует выздоровлению (см. рис. 9-12, б). Данная процедура становится необходимой, если из носа усилилось выделение слизи. Таким образом, можно предупредить рецидив верхнечелюстного синусита.
Осложнения
После радикальной гайморотомии пациенты могут отмечать временное нарушение чувствительности в области верхней губы и зубов на стороне операции.
Правильно сформированное искусственное соустье в области нижнего носового хода предупреждает развитие повторного воспаления в верхнечелюстном синусе из-за его аэрации и хорошего оттока. Кроме того, через него врач в случае необходимости может промывать полость антисептическими препаратами. В отдельных случаях возможны рецидивы ороантрального сообщения. При правильном выборе методики и проведении пластической операции их можно избежать.
Острый верхнечелюстной синусит может осложняться пансинуситом, периоститом и даже остеомиелитом верхней челюсти. При развитии абсцесса или флегмоны глазницы, тромбофлебита вен лица и синусов твёрдой мозговой оболочки существует риск смертельного исхода.
При правильном консервативном лечении острого и хирургическом лечении хронического одонтогенного верхнечелюстного синусита наступает выздоровление.
Профилактика
Профилактика одонтогенных верхнечелюстных синуситов заключается в своевременном лечении пародонтита, кариеса зубов и его осложнённых форм. При удалении зубов верхней челюсти следует избегать образования перфорации дна верхнечелюстного синуса, а в случае её возникновения владеть приёмами её ликвидации.
После радикальной гайморотомии пациенты могут отмечать временное нарушение чувствительности в области верхней губы и зубов на стороне операции.
Правильно сформированное искусственное соустье в области нижнего носового хода предупреждает развитие повторного воспаления в верхнечелюстном синусе из-за его аэрации и хорошего оттока. Кроме того, через него врач в случае необходимости может промывать полость антисептическими препаратами. В отдельных случаях возможны рецидивы ороантрального сообщения. При правильном выборе методики и проведении пластической операции их можно избежать.
Острый верхнечелюстной синусит может осложняться пансинуситом, периоститом и даже остеомиелитом верхней челюсти. При развитии абсцесса или флегмоны глазницы, тромбофлебита вен лица и синусов твёрдой мозговой оболочки существует риск смертельного исхода.
Используемые материалы: Хирургическая стоматология : учебник (Афанасьев В. В. и др.); под общ. ред. В. В. Афанасьева. — М. : ГЭОТАР-Медиа, 2010
источник