Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Носовое кровотечение и кровотечение из носа – понятия близкие, но не являющиеся синонимами.
Носовое кровотечение – кровотечение из сосудов полости носа, придаточных пазух носа, носоглотки при нарушенной целостности этих сосудов.
Кровотечение из носа может возникать из сосудов, расположенных в полости черепа, при повреждении верхней стенки полости носа. Источником кровотечения могут быть дыхательные пути, пищевод и желудок. Кровь в этих случаях может затекать в полость носа через хоаны (внутренние отверстия, соединяющие полость носа с ротоглоткой) и вытекать наружу.
Слизистая оболочка носа активно кровоснабжается: она имеет сеть, сплетения мелких кровеносных сосудов (капилляров). Часто возникающее носовое кровотечение может стать первым признаком развития серьезного заболевания. Но может быть носовое кровотечение и у здоровых людей.
Носовое кровотечение может возникнуть в любом возрасте. Встречаются такие ситуации часто – на первом месте среди самопроизвольных кровотечений. От 3% до 10% госпитализированных в ЛОР отделения – пациенты с носовым кровотечением.

В детском возрасте, кроме местных и общих причин носового кровотечения, выделяют еще и внешние.
К внешним причинам относится повреждение сосудов слизистой носа:
- инородным телом (горошина, карандаш, пуговица, детали игрушки);
- при ковырянии в носу.
Местные причины:
- травмы носа (ушиб или перелом);
- атрофический ринит;
- опухоли в носовых ходах (ангио-фибромы, гемангиомы, полипы);
- пересыхание слизистой оболочки носа, приводящее к ломкости сосудов (при нахождении в жарком непроветренном помещении).
Общие причины:
- инфекционные заболевания (скарлатина, грипп, ОРВИ и другие);
- повышение температуры тела;
- заболевания крови с нарушением свертывающей системы;
- наследственные заболевания (гемофилия);
- повышение артериального или внутричерепного давления;
- заболевания печени;
- гормональная перестройка;
- недостаток витаминов в организме;
- физические нагрузки (например, спортивные);
- перегревание на солнце, резкие перепады атмосферного давления.
Местные и общие причины носовых кровотечений те же, что и у детей, так как подростки – тоже дети. Но в этом возрасте возможной причиной кровотечений может стать и гормональная перестройка в период полового созревания.
Носовые кровотечения у подростков могут быть связаны и с повышением артериального или внутричерепного давления вследствие чрезмерных нагрузок – психоэмоциональных или учебных. Другими словами, переутомление – одна из причин носовых кровотечений у подростков.
Местные причины:
- травма носа;
- острый и хронический (атрофический) ринит;
- искривление перегородки носа;
- доброкачественные (полипы, гемангиомы, ангиофибромы) и злокачественные опухоли в полости носа;
- ожоги (термические, химические, лучевые);
- оперативное вмешательство или медицинские манипуляции (пункция придаточных пазух носа, назогастральное зондирование, эндоскопия и другие);
- инородные тела (пирсинг, например);
- дурная привычка (ковырянье в носу).
Общие причины тоже достаточно разнообразны:
- патология сердечно-сосудистой системы (пороки сердца, аномалия сосудов с повышенным давлением в сосудах шеи и головы, гипертоническая болезнь, атеросклероз сосудов);
- нарушения свертываемости крови, заболевания крови (лейкозы), геморрагические диатезы;
- недостаток витаминов С и К, недостаток кальция в организме;
- повышение температуры тела (при инфекционных заболеваниях, при перегревании и т.д.);
- патологические состояния в результате резких перепадов давления (у водолазов, летчиков, альпинистов);
- гормональные дисбалансы (менопауза, беременность);
- заболевания почек, печени в стадии декомпенсации;
- врожденная патология (гемофилия, болезнь Рандю-Ослера);
- прием лекарств, препятствующих свертыванию крови (Гепарин, Варфарин, Пентосан, Аспирин).
Носовые кровотечения у здоровых людей могут быть спровоцированы значительной физической нагрузкой или стрессовой ситуацией. Причиной может стать и вдыхание морозного или сухого воздуха в течение длительного времени, что вызывает сухость слизистой и ломкость сосудов.
Носовое кровотечение у здоровых людей может развиться и после длительного пребывания на солнце (так называемый солнечный удар). При этом отмечается также слабость, шум в ушах, головная боль и иногда потеря сознания.
Носовые кровотечения у здоровых людей необильные, непродолжительные, прекращаются, как правило, самостоятельно.
Возможные причины носовых кровотечений в пожилом возрасте – все те, что перечислены для взрослых, с некоторыми нюансами.
Особенностью этого возраста является то, что сосуды задних отделов полости носа теряют свою эластичность и может возникать «заднее» кровотечение, когда кровь будет стекать в горло, и может стать незаметной значительная кровопотеря. Такие кровотечения могут даже представлять угрозу для жизни.
В пожилом возрасте носовые кровотечения возникают чаще, чем в молодом, что может быть связано с атрофическим ринитом. Особенно часты они у пожилых женщин, так как в период менопаузы отмечается сморщивание и высыхание слизистой носа, повышение ломкости стенки сосудов.
Весьма частой причиной носовых кровотечений у пожилых людей является гипертоническая болезнь. При этом заболевании носовые кровотечения могут возникать по разным причинам: при значительном физическом напряжении, при перегревании, при изменениях атмосферного давления, во время гипертонического криза.
Кроме того, в пожилом возрасте пациенты чаще принимают лекарственные препараты, которые могут способствовать возникновению кровотечения (Аспирин, Напросин, Ибупрофен, Толектин и другие).

В первом триместре беременности носовые кровотечения связаны с гормональными изменениями в организме женщины. Увеличение количества женских половых гормонов способствует скоплению жидкости между клетками слизистой оболочки носа. Появляется ощущение заложенности носа при отсутствии насморка. Кровеносные сосуды переполняются кровью, становятся ломкими. Сопение носом усиливается в положении лежа или при физической нагрузке. А в жарком сухом помещении для облегчения дыхания женщина вынуждена пользоваться каплями.
Использование сосудосуживающих капель (Нафтизин, Фармазолин и другие) вызывают сухость слизистой и сухой ринит. Он проявляется повторяющимися утренними кровотечениями даже после легкого высмаркивания. Солевые капли в этом случае более приемлемы. Длительное вдыхание морозного сухого воздуха также вызывает сухость слизистой носа и способствует возникновению кровотечения.
Во втором и третьем триместрах беременности причиной кровотечений может быть:
- Недостаток витаминов в организме беременной, так как растущий плод также нуждается в витаминах. Вследствие авитаминоза развивается повышенная ломкость капилляров.
- Повышение артериального давления; это способствует не только носовым кровотечениям, но и может привести к недостаточному снабжению плода кислородом (гипоксии плода) и питательными веществами. Следствие этого – задержка внутриутробного развития плода.
- Увеличенная нагрузка на сердечно-сосудистую систему, связанная с увеличением кровотока в организме матери для обеспечения плода питательными веществами.
- Изменения в свертывающей системе крови.
Необильные носовые кровотечения, быстро останавливающиеся и возникающие не чаще 1 раза в неделю, не представляют опасности, но о них следует сообщить врачу. Это необходимо, чтобы исключить те состояния, которые могут нанести вред здоровью беременной женщины или плода.
Прямым признаком носового кровотечения является вытекание крови из ноздрей наружу или затекание крови по задней стенке глотки (видимое при осмотре глотки с помощью носоглоточного зеркала).
Проявления острой кровопотери зависят от интенсивности и локализации кровотечения, объема кровопотери, пола, возраста и общего состояния пациента.
По локализации различают «передние» и «задние» носовые кровотечения.
«Переднее» кровотечение встречается в 90-95% случаев и возникает из сосудов перегородки носа. Как правило, «передние» кровотечения, не обильные, не угрожающие жизни, могут прекратиться самостоятельно или при простых мерах медицинской помощи.
«Задние» кровотечения возникают при повреждении крупных сосудов, объем теряемой крови может быстро нарастать и представлять угрозу для жизни. Для остановки требуются специальные методы медицинской помощи.
Степень кровопотери делят на незначительную, легкую, среднетяжелую и тяжелую.
При незначительной степени – объем кровопотери от нескольких капель до нескольких десятков миллилитров. Обычно не сопровождается другими симптомами. У людей с неустойчивой психикой и у детей могут быть психоэмоциональные проявления (истерика, обморок).
При легкой степени – кровопотеря составляет 500-700 мл у взрослого или 10-12% объема всей крови. Проявляется такими симптомами: шум в ушах, слабость, головокружение, мелькание мушек перед глазами, жажда, учащенное сердцебиение, бледность кожных покровов и слизистых.
При средней степени – кровопотеря составляет 1000-1400 мл у взрослого или 15-20% от всего объема крови. Кроме вышеперечисленных симптомов, появляются учащение пульса, одышка, понижение артериального давления, синюшность губ, ногтей.
При тяжелой степени (кровопотере более 20% объема всей крови) развивается геморрагический шок: пульс очень частый, слабого наполнения («нитевидный» пульс), резкое снижение артериального давления, нарушение сознания.
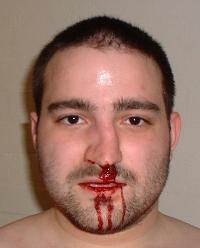
У ослабленных больных и у детей вытекающая наружу кровь не всегда соответствует истинной кровопотере, так как часть крови может заглатываться. При этом может появиться рвота с кровью и черного цвета кал.
Тяжелая кровопотеря клинически проявляется учащением пульса, снижением артериального давления, жаждой, головокружением, бледностью кожных покровов и слизистых.
- Чаще всего сильные кровотечения возникают при тяжелых травмах с повреждением веток сонной артерии. Такие кровотечения часто бывают не только обильными, но и рецидивирующими. Причем, рецидивировать (повториться) кровотечение может через несколько дней (или даже недель). Рецидивирующие кровотечения могут привести к психическим нарушениям: потере ориентировки в месте и времени, беспокойству, паническим страхам. Это связано с гипоксией (недостаточным снабжением кислородом) головного мозга.
- Частой причиной сильного носового кровотечения является чрезмерно высокое артериальное давление.
- Обильные и частые носовые кровотечения в сочетании с образованием кровоподтеков, кровоточивостью десен могут свидетельствовать о нарушениях свертываемости крови. Такие проявления могут отмечаться при лейкозах, геморрагических диатезах, гемофилии (наследственная патология у лиц мужского пола), при циррозах печени.
- Частые носовые кровотечения могут быть первым признаком злокачественного или доброкачественного новообразования.
Пациенты нуждаются в тщательном обследовании и лечении. Медлить с обращением к врачу при обильных, частых носовых кровотечениях не следует.
Причины ночного носового кровотечения могут быть разными и во многих случаях далеко не безобидными. Выделяют следующие причины ночного кровотечения:
1. Повреждение сосудистой стенки в результате травмы или заболевания. Травмировать сосуды слизистой носа можно при грубом высмаркивании или ковырянии в носу. А кровоточить травмированные сосуды могут начать в ночное время.
2. Изменение состава крови или повышение проницаемости сосудистой стенки.
3. Повышение внутричерепного или артериального давления.
4. Венозный застой в синусах головного мозга также может привести к носовому кровотечению в ночное время.
5. Сон в жарком непроветренном помещении.
6. Изменение атмосферного давления.
7. Нарушения в свертывающей системе крови.
В любом случае игнорировать посещение врача и обследование для уточнения причины ночного кровотечения не следует.
Если носовое кровотечение было единичным и необильным, то причину его возникновения установить проще и оно не вызывает особого волнения у человека. Рецидивирующие (повторяющиеся) носовые кровотечения вселяют тревогу, т.к. невозможно предугадать, когда кровотечение может начаться, как долго будет продолжаться.
Причин возникновения носового кровотечения – множество. Причиной рецидивирующего носового кровотечения могут быть общие и местные факторы, а чаще – их сочетание.
К местным факторам относятся заболевания слизистой оболочки носа (сухой ринит, атрофический ринит), доброкачественные сосудистые новообразования (ангиофиброма, гемангиома), злокачественные новообразования и другие факторы.
В числе общих причин можно назвать нарушения в свертывающей системе крови, гипертоническую болезнь, системные заболевания (васкулиты, тромбоцитопения, лейкозы и др.).
В случае возникновения рецидивирующих носовых кровотечений необходимо провести ряд обследований и консультаций специалистов для уточнения диагноза, причины кровотечений.
Есть ряд мер, позволяющих предотвратить рецидив кровотечения:
- не следует сморкаться и даже прикасаться к носу после остановки кровотечения;
- после остановки кровотечения использовать для увлажнения слизистой носа купленные в аптеке солевые растворы; с этой целью можно пользоваться и вазелиновым гелем;
- контролировать влажность воздуха в помещении и использовать при необходимости увлажнители;
- при необходимости постоянного или частого применения аспирина или нестероидных противовоспалительных препаратов обсудить с лечащим врачом возможность перехода на прием Ацетаминофена.

На область носа следует положить пакетик со льдом или ткань, смоченную холодной водой. На затылок также приложить холод. При этом ноги держать в тепле.
Крыло носа прижать на 5-10 минут к носовой перегородке.
Желательно вдох ребенку делать через нос, а выдыхать – через рот.
В носовой ход можно вставить небольшой тампон из бинта, смоченный 3% раствором перекиси водорода. Вместо перекиси водорода можно использовать капли в нос (Санорин, Отривин, Нафтизин, Галазолин, Тизин).
Если остановить кровотечение не удалось в течение 20-30 минут, надо вызвать «Скорую помощь» или обратиться к ЛОР-врачу.
Если же причиной кровотечения послужило попадание инородного тела в полость носа ребенка – нельзя пытаться извлечь его самостоятельно. Инородное тело может сдвинуться в дыхательные пути и привести к удушью. Нужно немедленно вызвать «скорую помощь» или обратиться к ЛОР-врачу.
К ЛОР-врачу следует обратиться также в случае травмы носа с развитием отека и нарушением конфигурации носа.
После остановки кровотечения рекомендуется полежать полчаса. В течение суток нельзя допускать физических нагрузок и высмаркивания носа для того, чтобы избежать возобновления кровотечения. Надо объяснить ребенку и о недопустимости ковырять в носу.
Медикаментозное лечение – один из основных этапов помощи при кровотечениях, независимо от причины его.
Достаточно эффективно и широко применяются такие лекарственные препараты, как Этамзилат натрия (Дицинон), Аминокапроновая кислота (Эпсилон), Викасол, препараты кальция, Амбен. Несколько реже используются Адроксон, Экзацил, Гумбикс.
Дицинон может применяться и в виде инъекций, и в виде таблеток. Это препарат быстрого кровоостанавливающего действия. Может использоваться длительно (при необходимости).
Аминокапроновая кислота вводится внутривенно. Хороший кровоостанавливающий эффект можно получить и при введении Аминокапроновой кислоты в нос в виде капель. Хлористый кальций и глюконат кальция также вводятся внутривенно.
Викасол усиливает действие вышеуказанных препаратов, действие оказывает через 12-24 часа после введения. Особенно показан при кровотечениях на фоне цирроза печени. Применяется в течение 3-4 дней. При необходимости более продолжительного применения его назначают с перерывом в 2-3 дня.
Для уменьшения ломкости и проницаемости сосудистой стенки назначается Аскорутин по 1 таблетке 2 раза в день, после еды.
Яд некоторых змей повышает свертываемость крови. Поэтому для лечения кровотечений в некоторых случаях назначают Випраксин внутрикожно по схеме.
В случае обильных рецидивирующих кровотечений дополнительно назначаются препараты крови: криопреципитат, тромбоцитарная масса, свежезамороженная плазма. Для восполнения объема крови вводятся внутривенно кровезамещающие жидкости, физиологический раствор хлорида натрия.
Если причиной кровотечения явилась гипертоническая болезнь, то важным этапом в лечении является назначение препаратов для снижения давления до нормальных показателей. С этой целью назначают препараты быстрого действия (Коринфар, Нифедипин, Клофелин), инъекции сульфата магния, дибазола. Можно использовать и Пентамин, Бензогексоний в малых дозах внутримышечно или подкожно.
Используются для остановки носовых кровотечений и биологические препараты. Местно используют плазму крови: смачивают ею тампоны перед их введением в полость носа. Очень широко используются гемостатическая губка, фибринная пленка, биологический антисептический тампон (БАТ). Эти препараты изготовлены из сухой плазмы крови. Тампоны перед введением могут смачиваться и препаратом Вивикол (изготовленным из цитратной крови).
Особенно эффективны биологические препараты при кровотечениях, развивающихся при различных геморрагических диатезах (геморрагический васкулит, гемофилия, болезнь Верльгофа и др.), при лейкозах, циррозе печени.
При обильных травматических носовых кровотечениях применяются Контрикал, Трасилол. Эти препараты препятствуют внутрисосудистому тромбообразованию.
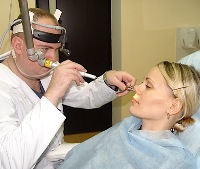
Прижигание может проводиться разными способами: электричеством (электрокоагуляция), лазером (лазерная коагуляция), трихлоруксусной кислотой или жидким азотом (криодеструкция), ультразвуком (ультразвуковая дезинтеграция).
Процедура проводится под местным обезболиванием. Для этого смазывают слизистую носа 3-5% раствором кокаина с адреналином. Перед прижиганием удаляют кровь, определяют точное место кровотечения и быстро прижигают его.
Для остановки носового кровотечения применяют и оксигенотерапию – вдыхание через нос кислорода из кислородной подушки. Дышать пациент при этом должен спокойно и равномерно. Довольно быстро кровотечение прекращается.
Более эффективно введение через катетер увлажненного кислорода в нос или в рот пациента. Процедура продолжается 5-10 мин. и повторяется 2-3 раза в течение часа. В тяжелых случаях оксигенотерапию применяют 5-6 раз в сутки.
Различают переднюю и заднюю тампонаду полости носа. Тампонаду носа проводит только врач. Тампонада может проводиться марлевыми тампонами или гемостатической губкой.
Передняя тампонада применяется в случае отсутствия эффекта от проведенных простых методов остановки кровотечения в течение 15 минут.
Для ее проведения готовят из бинта узкие (до 2 см), длинные (до 60см) полоски, из которых изготовляют тампон. Тампон смачивают гемостатической пастой (или при ее отсутствии, вазелиновым маслом).
С помощью коленчатого пинцета и носового зеркала плотно заполняют полость носа, начиная с глубоких отделов. Обычно используют 2-3 таких тампона (т.е. до 1,5 м бинта). Если кровотечение происходит из обеих половин носа, то проводят последовательно тампонаду и второй половины носа.
После этого оценивают состоятельность тампонады. Если нет ни наружного истекания крови, ни стекания по задней стенке глотки, значит, тампонада эффективна. Накладывают пращевидную повязку.
Правильно проведенная передняя тампонада позволяет остановить кровотечение из передних отделов перегородки носа и даже во многих случаях кровотечения из «задних» источников.
Если после проведения передней тампонады обнаружено, что кровь стекает по задней стенке глотки – проводится задняя тампонада полости носа.
Ее проводит врач отоларинголог (ЛОР-врач) с помощью специальных тампонов.
Удаление тампонов проводят очень осторожно на вторые сутки после передней тампонады и на 7-9 сутки после задней тампонады. Предварительно тампоны обильно пропитывают 3% раствором перекиси водорода.
Иногда вместо марлевых тампонов используют пневматические или латексные гидравлические тампоны.
Недостатками тампонады являются: болезненность процедуры введения и удаления тампона, травмирование слизистой, возможность повторного кровотечения. Тампоны быстро пропитываются слизью, кровью, и тем самым создают условия для размножения микроорганизмов.
С целью преодоления этих недостатков тампоны перед введением смачивают кроме гемостатических (кровоостанавливающих) растворов и антисептическими жидкостями (Диоксидин, Йодоформ, раствор антибиотиков). Из гемостатических растворов, кроме аминокапроновой кислоты, используют Феракрил, Капрофер. Феракрил обладает быстрым действием, оказывает еще и выраженное антисептическое (противомикробное) действие и умеренно выраженное обезболивающее действие.
В случае отсутствия эффекта от прижигания и тампонады могут использоваться хирургические методы лечения. Существует ряд методик хирургического вмешательства.
Легкие хирургические вмешательства: введение на кровоточащем участке под слизистую оболочку носовой перегородки 0,5% раствора новокаина или 0,5-1% раствора дигидрохлорида хинина; разрезы слизистой без отслаивания или с отслаиванием ее; подслизистое удаление носовой перегородки; выскабливание сосудистых разрастаний (грануляций).
При обильных рецидивирующих кровотечениях из задних отделов носа (например, при болезни Рандю-Ослера) применяются более серьезные хирургические вмешательства: перевязка кровеносных сосудов (наружной или, в более редких случаях, внутренней и даже общей сонной артерии).
При обильных рецидивирующих кровотечениях применяется также носовая дермопластика: удаляют слизистую оболочку передних отделов полости носа и замещают ее кожным лоскутом из заушной области.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Лейкоз – злокачественная опухоль кроветворной системы. Клиническая картина возникает из-за поражения костного мозга раковой опухолью. Количество лейкоцитов начинает увеличиваться в геометрической прогрессии, но клетки не в состоянии выполнять свои основные функции – защиту от инфекций. Поэтому основные признаки лейкоза – температура, увеличенные лимфоузлы и боль в суставах.
Лейкоз возникает внезапно, он начинается с резкого увеличения в крови незрелых, бластных форм лейкоцитов. Такое течение называется острым. Если в крови преобладают зрелые формы, то течение имеет затяжную, хроническую форму. К признакам лейкоза крови относится также снижение количества эритроцитов и уровня гемоглобина крови.
Признаки лейкоза появляются без видимых причин. В основе – генетический фактор развития. Пусковым механизмом могут быть вирусные инфекции. Такие формы возникают в молодом возрасте и протекают злокачественно. До 70% пациентов с хроническим лейкозом живут десятки лет. У взрослых болезнь протекает со стадией стойкой ремиссии много лет.
Первые признаки лейкоза начинаются незаметно, потому что они неспецифичны и могут возникнуть перед началом других болезней. Самым главным отличительным признаком является сильная потливость, преимущественно ночью. Она возникает на фоне общего благополучия или выраженной слабости и является признаком инфильтрации потовых желез бластными клетками лейкоцитов.
Второй по значимости признак лейкоза крови у взрослых и детей – увеличение лимфоузлов. Для дифференциальной диагностики (отличие от других болезней) имеет значение расположение, плотность, болезненность и подвижность. Лимфоузлы резко увеличиваются в кожных складках (под мышками, на шее, в паховой области). Они мягкие болезненные и подвижные. Причина увеличения – повышенный синтез молодых лейкоцитов.
Третий основной признак лейкоза, который возникает на ранних стадиях, чаще у детей – боль в суставах и костях. Усиливается при движении, бывает очень интенсивной, с трудом купируется. Причина ее в скоплении бластных клеток в местах интенсивного кровообращения – трубчатых костях. Боль вынуждает пациента постоянно сидеть или лежать.
Четвертый признак лейкоза – повышение температуры, которая колеблется от 37 градусов до высоких цифр. Обращает на себя внимание периодический характер гипертермии.
У взрослых первым признаком могут быть катаральные явления (насморк, заложенность носа, боль в горле). В отличие от сезонных простудных заболеваний, болезни горла и носа при лейкозах приобретают затяжной характер с частыми обострениями. Это объясняется слабостью иммунитета за счет преобладания незрелых форм лейкоцитов.
Одним из первых признаков лейкоза у взрослых является слабость, недомогание. Истощение наблюдается в результате огромных энергетических затрат организма на прогрессирующую выработку бластных форм лейкоцитов. У взрослых характерный симптом – боль в верхней половине живота, что объясняется наполнением кровью печени и селезенки. Малейшее движение вызывает усиление болевых ощущений в этих органах. Среди других признаков лейкоза у взрослых следующие:
- Профузный пот в ночное время;
- Сильная головная боль;
- Риниты и назофарингиты;
- Увеличение и болезненность лимфоузлов в кожных складках.
Нарастает неврологическая симптоматика. Это следствие инфильтрации головного мозга аномальными клетками.
Неврологические признаки – одни из самых тяжелых нарушений по следующим причинам:
- Появляется головокружение;
- Возникает нарушение координации движений;
- Появляется нарушение речи и сознания.
Все признаки протекают на фоне головных болей и могут сопровождаться рвотой.

- Увеличение лимфоузлов;
- Появление сильной слабости;
- Резкое похудание;
- Рвота;
- Увеличение лимфоузлов;
- Отказ от пищи.
На этом фоне повышается температура, появляются расстройства кишечника, потливость.
Миелоидный вид лейкоза вызывает снижение синтеза эритроцитов и тромбоцитов, что проявляется кровотечениями (носовыми, маточными), и кровоподтеками. На коже появляются точечные кровоизлияния и гематомы (синяки). Кожа становится бледной.
Иногда лейкоз у детей начинается рвотой и появлением синяков на теле. Происходит увеличение слюнных желез (сиаладенопаатия). Появляется общее увеличение лимфоузлов (аденопатия). Синдромы острого лейкоза у детей:
- Геморрагический – кровотечения из носа, боль в суставах из-за скопления кровяных сгустков в суставной капсуле.
- Анемический – бледность кожи за счет угнетения кроветворения, снижения количества тромбоцитов, что проявляется тромбоцитопенической пурпурой.
- Кардиальный – нарушения ритма сердца, увеличение размеров сердца.
- Иммунодефицитный – развитие гнойных, воспалительных процессов.
- Интоксикационный – рвота, тошнота, истощение.
Неврологический – инфильтрация бластами головного мозга, проявляется ригидностью шеи, парезами и параличами.
- Начальная – показатели анализа изменены незначительно. Обостряются хронические и вирусные болезни, появляется сильная слабость.
- Развернутая – стадия выраженной клинической картины. Существует два исхода – переход в стадию ремиссии либо в терминальную. При интенсивном лечении развернутая стадия может продолжаться до пяти лет.
- Терминальная – кроветворение полностью замещается аномальными клетками. Чаще заканчивается фатально.
Хроническая форма – кровяная клетка достигает стадии неполного созревания. Лейкоциты по форме напоминают взрослые, но полностью выполнять свои функции не могут. Признаки такой формы у детей не проявляются, они могут быть обнаружены при случайном обследовании.
Хронический лейкоз может быть моноклоновый, когда патологический клон состоит из одного типа клеток, и поликлоновый – образуются вторичные клоны. Последний тип характеризуется более злокачественным течением.

Как при остром, так и при хроническом лейкозе вынашивание ребенка у женщин сопровождается анемией, которая может быть нормохромной или гиперхромной. Она всегда осложняет беременность, и подлежит коррекции. Анемия у женщин может быть, как проявление лейкоза, так и железодефицитной анемии.
Признаки одного из самых грозных болезней современности лейкоза долгое время протекают в стертой форме. Поэтому важно знать симптомы, которые должны насторожить и заподозрить развитие заболевания крови. Раннее обращение за помощью приведет к успешному лечению. Диагностика лейкоза не сложна, нужно только прийти на прием к врачу и сделать анализ крови. Заботьтесь о себе и здоровье своих родных и близких.
источник
ПРИ НОСОВОМ КРОВОТЕЧЕНИИ У БОЛЬНЫХ ЛЕЙКОЗОМ
диссертации на соискание ученой степени
кандидата медицинских наук
Диссертационная работа выполнена в ГУЗ «Московский научно-практический центр оториноларингологии» Департамента здравоохранения г. Москвы и ГКБ №81 Департамента здравоохранения г. Москвы
Доктор медицинских наук, профессор
Доктор медицинских наук, профессор
Доктор медицинских наук, профессор
ЛЕЙЗЕРМАН Михаил Григорьевич
ГОУ ВПО «Российский государственный медицинский университет»
Защита диссертации состоится « 27 » сентября 2007 года
в 14 часов на заседании Диссертационного Совета Д.850.003.01 при ГУЗ «Московский научно-практический центр оториноларингологии» Департамента здравоохранения г. Москвы г. Москва, 2-й Боткинский проезд, д. 5, корп. 14.
С диссертацией можно ознакомиться в библиотеке ГУЗ «Московский научно-практический центр оториноларингологии» Департамента здравоохранения г. Москвы
Автореферат разослан « 7 » августа 2007 года.
диссертационного совета, к. м.н. ЛУЧШЕВА Ю. В.
Общая характеристика диссертации
В настоящее время отечественными и зарубежными исследователями констатируется рост заболеваемости лейкозами, особенно среди городского населения (, 2001). Носовое кровотечение является одним из наиболее распространенных осложнений острого и хронического лейкоза.
Патогенез носового кровотечения у больных лейкозом остается малоизученным. Кроме того, в доступной литературе нет сведений об адекватном, патогенетически направленном алгоритме действий, об эффективных методах остановки носового кровотечения у больных лейкозом. Сложившаяся десятилетиями практика лечения носового кровотечения нуждается в серьезной переоценке, поскольку у больных лейкозом традиционная тампонада полости носа часто не дает полного гемостатического эффекта, а повторное проведение тампонады приводит к дополнительной травматизации слизистой оболочки полости носа.
Лишь немногочисленные работы посвящены изучению механизмов развития геморрагического синдрома у больных лейкозом, и единичные статьи, посвященные изучению патологии ЛОР-органов у этой группы больных (, 1990; Bodey J. P. et al., 1966; DiNardo L. J. et al.,1991). Проблема лечения носового кровотечения при лейкозе в имеющейся литературе освещена недостаточно, геморрагический синдром при лейкозе упоминается как возможная причина развития рецидивирующего носового кровотечения (, 1996; и соавт., 2002; Beran M et al., 1987; Garcia Callejo F., 1998; Delank K., 2003), алгоритм диагностики, специальные методы лечения кровотечения не разработаны. Возможно, это связано с тем, что носовое кровотечение у больного лейкозом − лишь одно из многочисленных проявлений заболевания, привычно сопутствующее другим симптомам. Изучение клинических особенностей носового кровотечения у больных различными формами лейкоза, а также совершенствование методов его диагностики и лечения составляют суть актуальной проблемы, заслуживающей пристального изучения.
За прошедшие годы медицина существенно продвинулась в понимании патогенеза носового кровотечения, однако в основе лечения остаются методы, предложенные много лет назад. К общим методам лечения носового кровотечения относятся переливание тромбоконцентрата и плазмы крови, назначение медикаментозных препаратов, стимулирующих агрегационную активность тромбоцитов, и ингибиторов фибринолиза.
Существуют различные способы местного гемостаза при носовом кровотечении. Авторами в отечественной и зарубежной литературе рекомендуется отдавать предпочтение локальным методам воздействия на источник кровотечения ( и соавт., 2002; Low C. et al., 2003), однако основным методом лечения носового кровотечения остается тампонада полости носа.
В последние годы появился новый гемостатический препарат тахокомб; опыт применения тахокомба в оториноларингологии незначительный ( и соавт., 2002, 2004; Гунчиков М. В. и соавт., 2006; и соавт., 2006). В настоящее время, с учетом вышеизложенного, назрела необходимость исследовать клинические и патогенетические особенности носового кровотечения у больных лейкозом и выработать наиболее адекватный лечебно-диагностического алгоритм при носовом кровотечении у этого контингента больных, включающий определение показаний и противопоказаний к проведению тампонады полости носа, разработку метода эффективной и в то же время максимально атравматичной тампонады полости носа, а так же определение особенностей фармакотерапии при носовом кровотечении у больных лейкозом.
Попытке разрешения этих вопросов и посвящена настоящая работа.
Цель и задачи исследования
Цель исследования − оптимизация лечебно-диагностической тактики при носовом кровотечении у больных острым и хроническим лейкозом.
Для достижения поставленной цели были сформулированы следующие задачи.
1. Определить распространенность и исследовать клинические особенности носового кровотечения у больных лейкозом.
2. Выявить факторы риска возникновения носового кровотечения у больных лейкозом.
3. Исследовать нарушения системы гемостаза у больных с острым и хроническим лейкозом; провести корреляционный анализ выявленных изменений лабораторных показателей системы гемостаза и вероятности развития носового кровотечения у больных лейкозом.
4. Разработать показания и методы адекватной тампонады полости носа и фармакотерапии при носовом кровотечении у больных лейкозом.
5. Разработать меры профилактики носового кровотечения у больных лейкозом.
Впервые на достаточном клиническом материале изучена распространенность и особенности клинического течения носового кровотечения у больных с острым и хроническим лейкозом. Было установлено, что факторами риска развития носового кровотечения у больных лейкозом являются искривление перегородки носа и атрофический ринит, а так же — проведение назогастральной и назотрахеальной интубации. Наши исследования показали, что при наличии клинически выраженного геморрагического синдрома носовое кровотечение носит диффузный, диапедезный характер. Выявлена причинно-следственная связь между сложными, многофакторными нарушениями системы гемостаза и развитием носового кровотечения у больных лейкозом. Доказано, что геморрагический синдром является основным патогенетическим фактором развития носового кровотечения у больных лейкозом.
1. Разработана оптимальная лечебно-диагностическая тактика ведения больных с лейкозом, осложнившимся носовым кровотечением, включающая проведение по строгим показаниям эластической тампонады полости носа с использованием препарата тахокомб, проведение гемостатической терапии тромбоконцентратом, свежезамороженной плазмой.
2. Доказана высокая эффективность и малая травматичность передней эластической тампонады полости носа с использованием тахокомба, позволяющей снизить вероятности рецидива носового кровотечения.
3. Разработаны способы профилактики носового кровотечения у больных лейкозом, включающие поддержание уровня тромбоцитов периферической крови не ниже 20х109/л и поддержание влажного состояния слизистой оболочки полости носа.
Апробация и внедрение работы
Разработанные методы профилактики и лечения носового кровотечения практически применяются в отделении гематологии городской клинической больницы № 81 Департамента здравоохранения г. Москвы.
Апробация диссертации состоялась на клинической конференции МНПЦО ДЗМ в 2007 году.
По теме диссертации опубликовано 7 печатных работ в центральной печати.
Работа изложена на 122 страницах печатного текста, состоит из введения, обзора литературы, глав клинических исследований, заключения и выводов, практических рекомендаций.
Указатель литературы содержит 191 источник (133 отечественных, 58 зарубежных).
Диссертация иллюстрирована 7 таблицами, 14 рисунками.
Основные положения, выносимые на защиту
1. Носовое кровотечение у больных лейкозом возникает в подавляющем большинстве наблюдений из передних отделов полости носа, при наличии клинически выраженного геморрагического синдрома кровотечение носит диапедезный характер. Искривление перегородки носа, атрофический ринит являются предрасполагающими факторами для развития носового кровотечения.
2. Геморрагический синдром с характерными изменениями показателей коагулограммы лежит в основе патогенеза носового кровотечения у больных лейкозом.
3. Разработанная методика тампонады полости носа с использованием препарата «тахокомб» в сочетании с гемостатической терапией является эффективной при носовом кровотечении у больных лейкозом.
Содержание диссертационной работы
Характеристика обследованного контингента больных и использованных методов исследования
Для решения поставленных задач было обследовано 112 больных лейкозом в возрасте от 15 до 90 лет, находившихся на стационарном лечении в отделении гематологии городской клинической больницы № 81 ДЗ г. Москвы за период с 2002 по 2006 год.
Среди обследованных пациентов преобладали больные женского пола в возрасте от 61 до 80 лет. Наиболее многочисленной оказалась группа пациентов в возрасте от 61 до 70 лет.
Обследовано 55 больных с острым лейкозом, в том числе 8 больных с острым лейкозом как исходом хронического лейкоза, и 57 больных с хроническим лейкозом.
Всем больным исследуемых групп проводилось комплексное обследование для получения наиболее полного представления о характере основного онкогематологического заболевания, наличии сопряженной и сопутствующей патологии ЛОР-органов и сопутствующих соматических заболеваний.
При поступлении в клинику все больные были осмотрены гематологом, терапевтом, в рамках общеклинического исследования им выполнены клинический анализ крови, биохимический анализ крови, общий анализ мочи, рентгеноскопия грудной клетки, УЗИ органов брюшной полости.
С целью уточнения диагноза, установления варианта лейкоза всем больным проводилось иммуноморфоцитохимическое исследование препаратов костного мозга, полученных методом аспирационной биопсии. Морфоцитохимическое исследование препаратов костного мозга выполнено в лаборатории ГКБ №81, иммунофенотипическое исследование проведено специалистами Гематологического научного центра РАМН. Уточнение варианта лейкоза по данным иммуноморфоцитохимического анализа костного мозга имеет решающее значение для выбора тактики лечения и определения прогноза заболевания, а проводимая впоследствии химиотерапия во многом определяет развитие геморрагического синдрома, и, в частности, носового кровотечения у больного лейкозом. Диагноз острого лейкоза в процессе обследования установлен 55 больным, диагноз хронического миелолейкоза установлен 57 больным.
В ходе обследования больных уточняли наличие жалоб со стороны ЛОР-органов, проводили сбор анамнеза по общепринятой схеме, устанавливали давность основного заболевания и особенности его течения с учетом имеющейся медицинской документации. ЛОР-органы осмотрены по общепринятой методике, включая переднюю и заднюю риноскопию (с применением эндоскопа фирмы «Storz» с оптическим углом 30° по показаниям), орофарингоскопию, непрямую ларингоскопию, отоскопию. Анализируя полученные данные, определялся риск возникновения носового кровотечения, необходимый объем и методы лечения патологии ЛОР-органов врачом-оториноларингологом, прогнозировался результат лечения.
Одним из характерных проявлений лейкоза является геморрагический синдром. По данным проведенного нами исследования, наиболее выраженные проявления геморрагического синдрома отмечались у больных острым лейкозом. Анализ полученных нами данных показал, что наиболее часто геморрагический синдром и, в частности, носовое кровотечение, значительно чаще встречались у больных острым лейкозом.
Необходимо отметить, что феномен кровоточивости при осмотре ЛОР-органов наиболее ярко проявлялся на слизистой оболочке полости рта и глотки, в полости носа проявления геморрагического диатеза были, как правило, более умеренные.
В гемограмме у всех больных отмечались изменения, характерные для основного заболевания. У всех больных изучали показатели системы гемостаза, для исследования использованы общепринятые стандартизованные тесты с применением коагулометра. Определяли следующие показатели:
1) общее время свертывания (методика Lee, White);
2) активированное частичное тромбопластиновое время;
5) количественный анализ фибриногена по методу Клаусса;
6) активность антитромбина III (коагулометрический метод Абильгаард);
7) XIIа-зависимый фибринолиз;
8) растворимые фибрин-мономерные комплексы
Кроме того, проведена оценка состояния сосудисто-тромбоцитарного звена гемостаза двумя методами:
1) подсчет количества тромбоцитов в окрашенных мазках периферической крови,
2) определение времени кровотечения (по Дуке).
Сопоставление результатов исследования мазков периферической крови, лабораторных данных состояния системы гемостаза с клиническими данными позволяет установить причину и механизм развития у больного геморрагического синдрома.
Статистическая обработка результатов проводилась общепринятыми методами вариационной статистики (, 1966) и альтернативного анализа с вычислением средней арифметической (М), средней ошибки средней арифметической (m), степени вероятности (p). Статистически значимым считалось различие при p 0,05).
Отсутствие достоверных различий показателей коагулограммы в 1-й и 2-й клинической группе позволяет предположить, что изменения в свёртывающей системе крови у больных лейкозом не являются единственной причиной развития носового кровотечения у больных с геморрагическим синдромом. На основании того, что частота носового кровотечения в 3-й клинической группе существенно ниже, чем в 1-й группе, можно предположить, что геморрагический синдром, сопровождающийся тромбоцитопенией, удлинением времени кровотечения и общего времени свертывания, удлинением времени XIIа-зависимого фибринолиза является основным патогенетическим фактором развития носового кровотечения у больных лейкозом. В совокупности с индивидуальными анатомо-физиологическими особенностями полости носа, особенностями состояния слизистой оболочки полости носа у больного лейкозом геморрагический синдром играет важную роль в патогенезе носового кровотечения.
Методы лечения носового кровотечения у больных лейкозом
Нами совместно с гематологами была разработана тактика лечения носового кровотечения у больных лейкозом. В комплекс лечения больных лейкозом, у которых развилось носовое кровотечение, включались следующие мероприятия:
1) переливание тромбоконцентрата в целях компенсации тромбоцитопении при уровне тромбоцитов менее 20×109/л, а иногда по показаниям и при более высоком уровне тромбоцитов;
2) переливание свежезамороженной плазмы;
3) назначение медикаментозных препаратов, стимулирующих агрегационную активность тромбоцитов (этамзилат, дицинон) и ингибиторов фибринолиза (эпсилон-аминокапроновая кислота);
4) тампонада полости носа (по показаниям).
Учитывая высокую распространенность носового кровотечения у больных лейкозом, особенное значение приобретает профилактика носового кровотечения. Всем больным острым лейкозом мы назначали физиологический раствор (NaCl 0,9%) в виде капель в нос или изотонические спреи, − физиомер, аква марис, − в нос 7-8 раз в день. Все пациенты отметили уменьшение дискомфорта в носу, уменьшение образования и облегчение отхождения корок.
Важное место в лечении носового кровотечения у больных лейкозом занимала тампонада полости носа, поскольку не всегда адекватно проводимая гемостатическая терапия позволяла контролировать развитие и купировать носовое кровотечение.
За время проведения исследования носовое кровотечение развилось у 31 больного лейкозом (27,7% случаев). В ряде случаев носовое кровотечение выявлено при осмотре больных, которые не предъявляли жалоб, поскольку кровотечение было крайне низкой интенсивности. В такой ситуации проведение гемостатической терапии переливанием тромбоконцентрата и свежезамороженной плазмы позволяло контролировать носовое кровотечение, которое купировалось самостоятельно или было незначительным. Показанием к тампонаде полости носа у больного с лейкозом предлагается считать активное, продолжающееся носовое кровотечение, а так же − рецидивирующее носовое кровотечение на фоне интенсивной гемостатической терапии. Применение тампонады носа не целесообразно при носовом кровотечении низкой интенсивности с механизмом per diapedesin и в случаях, когда интенсивность кровотечения так мала, что не вызывает жалоб у больного. В данном случае риск травматического повреждения слизистой оболочки носа при произведении тампонады полости носа превышает ожидаемый положительный эффект тампонады.
Тампонада полости носа произведена 19 больным (61,3% случаев), в том числе в 2 случаях (6,5%) потребовалось проведение задней тампонады полости носа в связи с интенсивным «задним» носовым кровотечением. В 13 случаях (41,9%) проводилась двусторонняя передняя тампонада полости носа, в 6 случаях (19,4%) проводилась передняя тампонада полости носа с одной стороны. В 12 случаях (38,7%) тампонада полости носа больным с носовым кровотечением низкой интенсивности не проводилась в связи с отсутствием убедительных показаний.
В течение гг. 12 больным лейкозом, у которых на фоне выраженного геморрагического синдрома развилось интенсивное носовое кровотечение, была произведена передняя тампонада носа следующим способом: предварительно смоченная в физиологическом растворе пластина тахокомба укладывалась на источник кровотечения или в соответствующий носовой ход при невозможности визуализировать источник кровотечения, а затем фиксировалась в полости носа 2-3 эластическими тампонами. При указанном способе тампонады гемостатический эффект наступал немедленно, тампонада полости носа производилась быстро и легко переносилась больным. После тампонады полости носа больные продолжали получать гемостатическую терапию и антибактериальную терапию. Удаление эластических тампонов проводилось поэтапно начиная с 3 дня, пластина тахокомба не удалялась, поскольку в течение 3-5 дней подвергалась лизису и отходила самостоятельно. После удаления эластических тампонов у больных отмечалось наличие сукровичного отделяемого из полости носа, но кровотечение не рецидивировало.
В 7 случаях передняя тампонада полости носа проводилась эластическими тампонами.
Средняя длительность тампонады полости носа при носовом кровотечении у больных лейкозом составила 5,5±0,5 дней. Тампоны из полости носа извлекались поэтапно, один за другим в течение 2 суток. Пластина тахокомба при извлечении тампонов оставалась в полости носа, удалялись только свободно лежащие её фрагменты. В дальнейшем отмечалось медленное, постепенное растворение фиксированных фрагментов тахокомба в течение 3-5 дней.
Сравнение эффективности методов эластической тампонады полости носа при носовом кровотечении оценивалась по следующим параметрам: гемостатический эффект, вероятность рецидива носового кровотечения после извлечения тампонов из полости носа, наличие реактивных явлений в полости носа после удаления тампонов.
Гемостатический эффект после проведения тампонады полости носа оценивался в течение 15 минут после тампонады полости носа и при повторных осмотрах больного. Полный гемостатический эффект чаще наблюдался при использовании тахокомба в качестве компонента тампонады полости носа. При неполном гемостатическом эффекте тампонады полости носа больным проводилась гемостатическая терапия, заключавшаяся в переливании тромбоконцентрата с целью коррекции имеющейся тромбоцитопении. Если на фоне введения тромбоконцентрата сохранялись признаки несостоятельности тампонады, нами принималось решение о проведении повторной тампонады полости носа. В период проведения исследования повторная передняя тампонада полости носа в связи с её несостоятельностью не проводилась, поскольку сочетание заместительной терапии тромбоконцентратом и правильно проведённой передней тампонады полости носа позволяло достичь гемостатического эффекта во всех случаях.
В двух случаях (6,5%) потребовалось проведение задней тампонады и повторной двусторонней передней тампонады полости носа в связи с продолжающимся кровотечением по задней стенке глотки.
Реактивные явления в полости носа у больных лейкозом, перенесших тампонаду полости носа в связи с носовым кровотечением, оценивались в течение 2 недель после удаления тампонов.
Нами установлено, что при проведении передней тампонады полости носа эластическими тампонами с использованием тахокомба в дальнейшем со стороны слизистой оболочки полости носа преобладали умеренно или слабо выраженные реактивные явления. Кроме того, прослеживался более выраженный гемостатический эффект эластической тампонады полости носа с использованием в качестве компонента тампонады тахокомба.
В целом опыт применения тахокомба в качестве компонента тампонады полости носа при носовом кровотечении у больных лейкозом оценивается как положительный. Препарат прост в использовании, при его применении достигался надежный гемостатический эффект, уменьшались травматичность тампонады полости носа и риск последующего рецидива кровотечения. Метод эластической тампонады полости носа с использованием тахокомба как компонента тампонады можно рекомендовать для применения при носовом кровотечении у больных с нарушением свертывания крови (в частности, при лейкозе).
1. Носовое кровотечение развивается у больных лейкозом в 27,7% случаев, преимущественно — у больных острым лейкозом. При этом чаще (58,1% случаев) возникает диапедезное носовое кровотечение.
2. Факторами риска возникновения носового кровотечения у больных лейкозом являются наличие деформации перегородки носа, атрофический ринит, назогастральная и назотрахеальная интубация.
3. Геморрагический синдром, сопровождающийся тромбоцитопенией, удлинением времени кровотечения и общего времени свертывания, удлинением времени XIIа-зависимого фибринолиза является основным патогенетическим фактором развития носового кровотечения у больных лейкозом.
4. Комплекс мер, направленных на остановку носового кровотечения у больных лейкозом, должен включать эластическую переднюю тампонаду полости носа с использованием гемостатического препарата для местного применения (тахокомб), переливание тромбоконцентрата, свежезамороженной плазмы, назначение стимуляторов агрегационной активности тромбоцитов и ингибиторов фибринолиза.
5. Обязательными мерами профилактики носового кровотечения у больных лейкозом являются адекватная коррекция нарушений гемостаза (прежде всего — тромбоцитопении) и постоянное эндоназальное применение изотонических солевых растворов.
1. Определены показания и противопоказания к проведению тампонады полости носа при носовом кровотечении у больного лейкозом. Показанием к тампонаде полости носа у больного лейкозом мы предлагаем считать активное, продолжающееся носовое кровотечение, а так же − рецидивирующее носовое кровотечение на фоне интенсивной гемостатической терапии. В качестве компонента эластической тампонады полости носа при носовом кровотечении у больных лейкозом предлагается использовать гемостатический препарат «тахокомб». Применение тампонады носа не целесообразно при носовом кровотечении низкой интенсивности с механизмом per diapedesin и в случаях, когда интенсивность кровотечения из сосудов зоны Киссельбаха так мала, что не вызывает жалоб у больного.
2. Разработан алгоритм профилактики носового кровотечения у больных лейкозом, учитывающий анатомо-физиологические особенности состояния слизистой оболочки полости носа больного. Применение изотонических солевых растворов для поддержания влажного состояния слизистой оболочки полости носа препятствует образованию корок, эрозий, и, как следствия, потенциальных локальных источников кровоточивости. Рекомендуется соблюдать особенную осторожность при проведении таких манипуляций, как назогастральная, назотрахеальная интубация, эвакуация слизи и геморрагического отделяемого из полости носа, поскольку эти манипуляции могут повлечь за собой повреждение слизистой оболочки и спровоцировать носовое кровотечение.
Список работ, опубликованных по теме диссертации
1. Использование гелевых пленок для передней тампонады полости носа в амбулаторной ринохирургии /, //Росс. ринология.− 2005. − № 2. − с. 116.
2. Патология ЛОР-органов у больных онкозаболеваниями крови /, //Тезисы докладов III научно-практической конференции «Фармакологические и физические методы лечения в оториноларингологии», 16-17 мая 2005 г. − с. 36-37.
3. Применение поливинилпирролидоновых пленок для тампонады полости носа / , , , //Вестник оториноларингологии.− 2006. − № 1. − с. 28-30.
4. Опыт применения препарата «тахокомб» в лечении носового кровотечения у больных острым лейкозом / , //Тезисы докладов IV научно-практической конференции «Фармакологические и физические методы лечения в оториноларингологии», 16-17 мая 2006 г. − с. 31.
5. Перспективы использования препарата «Тахокомб» в амбулаторной ринохирургии / //Материалы VII научно-практической конференции поликлинических хирургов Москвы и Московской области, посвященной проблемам амбулаторной хирургии, 14-17 декабря 2006 г. − с. 383-385.
6. Лечебно-диагностическая тактика при носовом кровотечении у больных острым лейкозом / , //Вестник оториноларингологии.− 2007. − № 1. − с. 37-40.
7. Рациональная тактика лечения носового кровотечения у больных лейкозом /, //Тезисы докладов V научно-практической конференции «Фармакологические и физические методы лечения в оториноларингологии», 24-25 мая 2007 г. − с. 31-32.
источник
Лейкоз – злокачественная патология, поражающая систему кровообращения. Ее первичный очаг локализации – ткани костного мозга.
Заболевание не имеет возрастных ограничений, но более чем в 90% выявленных случаев, недуг поражает взрослых людей. В последние несколько лет статистика заболевших лейкозом неуклонно растет.
Патология может протекать как в острой, так и иметь хроническую форму течения. В первом случае ее клинические проявления будут более выраженными, во втором – симптоматика крайне размыта и не всегда болезнь можно вовремя диагностировать.
Острая форма лейкоза характерна для лиц преклонных лет, тогда как хроническое проявление онкологии крови поражает людей молодого и среднего возраста. Именно в этой ситуации крайне важно внимательно следить за малейшими проявлениями болезни.
У подавляющего большинства пациентов с данным диагнозом на начальных стадиях его прогрессирования процесс протекает по-разному. Интенсивность проявляющих признаков определяется состоянием иммунных сил организма и общим физическим здоровьем человека.
Данный симптом считается одним из самых неспецифичных и поэтому практически всегда до определенного момента игнорируется. Это состояние очень близко к проявлениям простуды на том этапе, когда еще ничего не болит, но человек понимает, что с ним что-то не так.
Появляется мышечная слабость, сонливость, вялость. Часто этот «набор» сопровождается отечностью слизистой, головной болью, глазной слезоточивостью, свойственной вирусным заболеваниям.
Пациент начинает принимать противопростудные средства, в силу своей направленности они дают некоторый результат, устраняя физический дискомфорт, что на неопределенное время размывает симптоматику, и человек продолжает не замечать серьезной угрозы.
Лейкоз, особенно его миелоидная форма, провоцируют склонность к кровоточивости, появлению гематом, синяков даже при незначительном механическом воздействии, чего в норме быть не должно.
Явление считается следствием нарушения клеточного строения тромбоцитов, при котором кровяные тельца утрачивают природную свертываемость. Во время такого состояния количество эритроцитов достигает предельно низкого уровня. Так возникает анемия. Именно из-за нее кожные покровы становятся бледнее обычного, что напрямую указывает на серьезные проблемы с кроветворением.
Один из основных ранних признаков развития злокачественной аномалии крови. Особенно это актуально в случаях, когда в силу физиологических и анатомических особенностей ранее человек был не склонен к потливости.
Явление возникает спонтанно, не поддается коррекции. В основном, это происходит в ночное время в процессе сна. Такая потливость в онкологической практике трактуется как профузная и является результатом поражающих процессов центральной нервной системы.
Под поражающее действие прогрессирующей патологии попадают подчелюстные, ключичные, подмышечные и паховые узловые соединения, то есть, те их зоны, где имеются кожные складки. При этом их довольно просто обнаружить.
Поскольку пораженные раком лейкоциты активно скапливаются и развиваются дальше в лимфоузлах, то их увеличение – процесс неизбежный. Аномальные ткани постепенно заполняют незрелые формы, и узлы многократно увеличиваются в диаметре.
Они характеризуются эластичным и мягким внутренним содержанием, при этом механическое нажатие на опухоль сопровождается болью различной степени интенсивности, что не может не насторожить человека и требует консультации профильного специалиста.
Если лимфоузел больше 2 см, это уже далеко не норма, а скорее всего, развивающаяся онкологическая патология.
В этой статье подробно разобраны причины острого лимфобластного лейкоза.
Стоит отметить, что эти признаки довольно специфичны и могут иметь совершенно другую подоплеку. Важно понимать пограничные состояния увеличения этих органов, чтобы адекватно судить о возможных рисках проявления онкологии.
Что касается печени, то ее увеличение не является слишком выраженным и критичным. Больших размеров при таком диагнозе она практически никогда не достигает. Несколько доминирует в этом плане селезенка – она начинает активно расти уже на начальных этапах течения недуга и постепенно распространяется на всю площадь левой зоны брюшины.
При этом орган меняет свою структуру – он становится плотным в центре, и более мягким по краям. Дискомфорта и болезненных ощущений не вызывает, что затрудняет диагностику данной аномалии, особенно у пациентов с избыточной массой тела.
По мере прогрессирования заболевания симптоматика его течения становится ярче. На этом этапе крайне важно обратить внимание на вторичные признаки лейкоза, поскольку несвоевременное обращение за медицинской помощью является основной причиной смертности у взрослых от рассматриваемой злокачественной патологии.
Лейкоз крови у взрослых, независимо от его формы, нарушает нормальные процессы выработки тромбоцитов, которые напрямую определяют качество свертываемости крови. По мере прогрессирования недуга это состояние усугубляется, в результате чего фибриновые сгустки, способные остановить кровотечение, попросту не успевают сформироваться.
В таком состоянии очень опасны даже неглубокие порезы, царапины. А носовые кровотечения чреваты серьезными потерями кровяной массы.
У женщин на фоне заболевания характерны обильные менструации, нарушения цикла и спонтанные маточные кровотечения.
Синяки и кровоподтеки появляются внезапно, а их природой возникновения не является механическая травма пораженного фрагмента тканей. В этом состоит специфика признака, а необъяснимость их появления – результат низкого содержания тромбоцитов в плазме крови и вызванной этим, низкой свертываемостью крови.
Кровоподтеки могут появиться в любом участке тела больного, однако их преобладающее количество приходится на верхние и нижние конечности.
Болевой синдром в суставах отличается различной степенью интенсивности и является следствием большой концентрации больных клеток в головном мозге, в частности в тех областях, где концентрируется их максимальная плотность – в зоне грудины и тазовой кости в месте подвздошья.
По мере увеличения стадии лейкоза у взрослого человека раковые клетки прорастают в мозговую жидкость, попадают в нервные окончания и вызывают локальную боль.
Хроническое повышение температурных показателей тела больного многие связывают с внутренними воспалительными процессами, однако, если данное явление не имеет за собой явной симптоматики, то с большой долей вероятности можно заподозрить злокачественные онкологические поражения органов.
Хаотичный рост числа лейкоцитов неизбежно вызовет биохимические процессы с высвобождающим действием компонентов, активизирующих деятельность гипоталамуса, который, в свою очередь, ответственен за увеличение температуры тела пациента.
Что такое вирусный лейкоз? Здесь описание разновидности болезни.
Хронический кашель, заложенность носовых ходов, приобретают практически регулярный характер, особенно при острой форме заболевания у взрослых.
Причина этому явлению – низкая функциональная способность лейкоцитов, несущих ответственность за иммуномоделирование клеток. Пораженный лейкозом организм больше не может качественно и быстро бороться с возбудителями вирусных и простудных инфекций, проникающих из окружающей среды, и недуг приобретает регулярный характер.
При таком состоянии у пациента нарушается микрофлора, что еще больше снижает восприимчивость к ОРВИ и простудам.
Постоянное чувство усталости и физической ослабленности даже после полноценного отдыха, связанное с этим состоянием чувство безразличия и депрессии, напрямую являются следствием падения уровня эритроцитов. Этот процесс возникает молниеносно и так же стремительно прогрессирует.
Часто на фоне этого снижается аппетит, человек начинает терять массу тела, поскольку на опухолевую трансформацию раковых кровяных клеток взрослому организму требуются большие энергетические ресурсы. В результате больной становится слабым и обессиленным.
Клинические проявления лейкоза у взрослого человека могут несколько отличаться и иметь более нестандартные проявления в зависимости от типа заболевания. Помимо общих признаков, свойственных патологии, выявлены следующие специфические симптомы развития опухолевых процессов крови.
Проявления миелобластной онкологии в хронической стадии течения помимо общих признаков болезни чреваты:
- учащенным сердцебиением или напротив, замедленным сердечным ритмом;
- грибковыми поражениями полости рта – стоматит, ангина;
- почечная недостаточность – проявляется, начиная с 3 стадии течения недуга;
Принадлежит к группе неходжинских проявлений лимфомы, основная причина которой – генетический фактор. На фоне заболевания развиваются:
- сильные нарушения иммунной функции — влекут за собой резкое ухудшение состояния здоровья и дисфункцию ряда важнейших систем и отделов жизнедеятельности организма;
- патологии мочеполовой сферы – наиболее часто диагностируется цистит, уретрит, и лишь в процессе их терапии выясняется истинная причина их появления;
- склонность к нагноению – гнойные массы скапливаются в области подкожной жировой клетчатки;
- легочные поражения – нередко именно они приводят к летальному исходу на фоне основного диагноза – лейкоза;
- опоясывающий лишай – протекает тяжело, быстро поражает большие площади тканей, часто переходит на слизистые фрагменты.
Течение заболевания сопровождают следующие отличительные признаки:
- выраженная интоксикация организма – проявляется в различного рода вирусных, бактериальных инфекциях и воспалительных процессах;
- рвотный рефлекс – сопровождается неконтролируемым течением. В составе рвотных масс присутствует большое количество кровяных фрагментов;
- нарушение дыхательной функции, и как следствие, развитие сердечной недостаточности.
Заболевание, в отличие от других видов лейкоза, у больных во взрослом состоянии развивается крайне стремительно и уже на этапе формирования опухоли могут быть характерны сопутствующие конкретному типу рака, симптомы:
- резкое, более 10% от общей массы тела, снижение веса – похудение происходит очень быстро, больной спустя пару месяцев спонтанно теряет жировую массу;
- боль в области живота – вызвана ростом паренхиматозных отделов;
- дегтеобразные испражнения – их причина – кровотечения ЖКТ;
- высокое внутричерепное давление – происходит вследствие отека зрительного нерва и острой головной боли.
Информационно-познавательное видео о симптомах болезни:
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
источник
