Нередко врачи назначают своим пациентам пройти исследование ФВД. Что это такое? Какие результаты считаются нормальными? Какие заболевания и нарушения можно диагностировать с помощью данного метода? Эти вопросы интересуют многих.
ФВД — аббревиатура, которая расшифровывается как «функция внешнего дыхания». Такое исследование позволяет оценить работу дыхательной системы. Например, с его помощью врач определяет, какое количество воздуха входит в легкие пациента и какое выходит. Кроме того, во время теста можно проанализировать изменение скорости потока воздуха в разных частях дыхательной системы. Таким образом, исследование помогает оценить вентиляционные способности легких.
На самом деле значение данного исследования трудно переоценить. Естественно, его используют для диагностики тех или иных расстройств дыхательной системы. Но спектр применения метода намного шире. Например, спирометрия является обязательным, регулярным тестом для людей, работающих в опасных условиях. Кроме того, результаты данного анализа используются для экспертной оценки работоспособности человека, определения его пригодности к труду в некоторых условиях среды.
Исследование применяется для динамического наблюдения, так как дает возможность оценить скорость развития того или иного заболевания, а также результаты терапии. В некоторых случаях анализ ФВД используется для диагностики аллергических заболеваний, потому как позволяет проследить воздействие того или иного вещества на дыхательные пути. В отдельных случаях проводят массовую спирометрию населения, чтобы определить состояние здоровья жителей тех или иных географических или экологических зон.
Итак, исследование рекомендуют пациентам с подозрением на бронхиальную астму, хронический бронхит или любую другую хроническую болезнь бронхолегочной системы. Показаниями к проведению анализа являются также хронический кашель, частые приступы одышки. Кроме того, исследование используется для диагностики поражений легочных сосудов, включая тромбозы легочной артерии, легочную гипертензию и т. д. Результаты ФВД важны и для правильного лечения некоторых торако-диафрагмальных нарушений, включая ожирение, сопровождающееся альвеолярной гиповентиляцией, а также плевральные шварты, различные нарушения осанки и искривления позвоночника, нервно-мышечные параличи. В некоторых случаях анализ назначают пациентам для того, чтобы оценить эффективность выбранной схемы терапии.
Для того чтобы получить максимально точные результаты, необходимо соблюдать некоторые рекомендации перед проведением ФВД. Что это за правила подготовки? На самом деле все просто — нужно создать условия для максимально свободного дыхания. Спирометрия, как правило, проводится на голодный желудок. Если же исследование назначили на послеобеденное или вечернее время, то можно принять легкую пищу, но не позже, чем за два часа до проведения теста. Кроме того, нельзя курить 4-6 часов до начала проведения обследования. То же касается и физических нагрузок — хотя бы за сутки до ФВД врач рекомендуют ограничить физическую активность, отменить тренировки или утреннюю пробежку и т. д. На результатах исследования могут сказаться и некоторые лекарственные препараты. Поэтому в день процедуры нельзя принимать медикаменты, которые способны влиять на сопротивление дыхательных путей, включая лекарства из группы неселективных бета-блокаторов и бронходилататоров. В любом случае обязательно сообщите врачу о том, какие именно препараты вы принимаете.
Исследование занимает не более часа. Для начала врач тщательно измеряет рост и вес пациента. После этого обследуемому человеку надевают на нос специальный зажим — таким образом, он может дышать только ртом. Во рту пациент удерживает специальный мундштук, через который дышит — он соединен со специальным датчиком, который фиксирует все показатели. Сначала врач следит за нормальным дыхательным циклом. После этого пациенту нужно совершить некий дыхательный маневр — сначала сделать максимально глубокий вдох, после чего постараться резко выдохнуть максимальный объем воздуха. Подобную схему нужно повторить несколько раз.
Примерно спустя 15-20 минут специалист уже может выдать вам результаты ФВД. Норма здесь зависит от многих факторов, включая и пол. Например, общая емкость легких у мужчин составляет в среднем 6,4 л, а у женщин — 4,9 л. В любом случае результаты анализа нужно будет показать врачу, так как только он знает, как правильно интерпретировать ФВД. Расшифровка будет иметь огромное значение для составления дальнейшей схемы лечения.
В том случае, если классическая схема спирометрии показала наличие тех или иных отклонений, могут быть проведены и некоторые дополнительные виды ФВД. Что это за анализы? Например, если у пациента присутствуют признаки некоторых обструктивных вентиляционных нарушений, ему перед исследованием дают специальный препарат из группы бронхолитиков.
«ФВД с бронхолитиком — что это такое?» — спросите вы. Все просто: данное лекарство помогает расширить дыхательные пути, после чего анализ проводится еще раз. Такая процедура дает возможность оценить степень обратимости обнаруженных нарушений. В некоторых случаях исследуют и диффузионную способность легких — такой анализ дает довольно точную оценку работы альвеолярно-капиллярной мембраны. Иногда врачи также определяют силу дыхательных мышц или так называемую воздушность легких.
Безусловно, данное исследование имеет ряд противопоказаний, так как не все пациенты могут пройти его, не нанося вреда собственному здоровью. Ведь во время различных дыхательных маневров наблюдается напряжение дыхательных мышц, повышенная нагрузка на костно-связочный аппарат грудной клетки, а также повышение внутричерепного, внутрибрюшного и внутригрудного давления.
Спирометрия противопоказана пациентам, ранее перенесшим хирургическое вмешательство, включая и офтальмологические операции, — в таких случаях нужно подождать не менее шести недель. К противопоказаниям также относятся инфаркт миокарда, инсульт, расслаивающаяся аневризма и некоторые другие болезни кровеносной системы. Анализ не проводят для оценки работы дыхательной системы детей младшего дошкольного возраста и пожилых людей (старше 75 лет). Пациентам с эпилепсией, нарушениями слуха и психическими расстройствами его также не назначают.
Многие пациенты интересуются тем, может ли вызвать какие-то нарушения анализ ФВД. Что это за побочные реакции? Насколько опасной может быть процедура? На самом деле исследование при условии соблюдения всех установленных правил практически безопасно для пациента. Поскольку для получения точных результатов человек во время процедуры должен несколько раз повторить дыхательные маневры с форсированным выдохом, возможно появление легкой слабости и головокружения. Не стоит пугаться, так как эти побочные реакции исчезают сами по себе спустя несколько минут. Некоторые нежелательные явления могут появляться в процессе анализа ФВД с пробой. Что это за симптомы? Бронхолитические препараты могут вызвать слабую дрожь в конечностях, а иногда и учащенное сердцебиение. Но, опять же, эти расстройства проходят сами по себе сразу же после завершения процедуры.
источник

Диагностика функции внешнего дыхания (ФВД) – метод исследования функций вентиляции легких посредством графической фиксации во время проведения разных дыхательных действий. Показания помогают понять некоторые аспекты легочной работы.
Любое отклонение в тканях и органах дыхания провоцирует нарушение дыхательного процесса, а любые изменения функций бронхов и легких можно выявить на спирограмме. Если вовремя не обнаружить патологию, то болезнь может задеть грудную клетку (насос), легочную ткань (газообмен и насыщение кислородом) или дыхательные пути (свободное продвижение воздуха).
Во время исследования дыхательных органов выявляется не только наличие нарушений функции дыхания, но и появляется четкое понимание, какая область легких подверглась повреждению, насколько быстротечно проходит болезнь, какие методики лечения подходят в конкретном случае.
При обследовании ФВД одновременно фиксируют несколько показаний, которые отталкиваются от пола, возраста, роста, веса, генетики, образа жизни и имеющихся хронических заболеваний. Именно поэтому толкование данных показателей должно выполняться лечащим доктором.
Более того, результаты исследования ФВД помогают определить источник одышки и масштаб нарушений дыхательной системы, подобрать правильное лечение и определить уровень его эффективности, обнаружить сниженную вентиляцию легких и установить характер ее выраженности, просчитать обратимость нарушений при использовании бронхолитиков, а также проследить частоту модификаций бронхо-легочного дерева в период течения заболевания.
Спирография (спирометрия) – основана на выявлении работоспособного состояния органов дыхания. Совершенно безболезненный и быстрый процесс, поэтому не противопоказан детям. Помогает сделать заключение о том, какая именно область поражена, как сильно снизились функциональные показатели и в какой мере опасны данные отклонения.
Пневмотахометрия – измерение проходимости путей дыхания. Проводится при помощи специального прибора, который устанавливает скорость воздушного потока при вдохе и выдохе. В основном применяется для исследования заболеваний в хронической форме.

Бодиплетизмография – исследования ФВД при помощи сравнения результатов спирографии и показателей механических вариаций грудной клетки в период всего цикла дыхания. Позволяет обнаружить реальный объем легких, который не отображается при спирометрии.
Исследование диффузионной способности легких – выявляет показатель способности легких транспортировать кислород в кровь человека. Считается значимым методом диагностики, поэтому включен в список обязательных исследования ФВД при интерстициальных и диссеминированных недомоганиях легких.
Спирометрическая проба с бронхолитиками – выполняется для оценки реверсивности препятствия. Помогает распознать отличия ХОБЛ от астмы и указать стадию развития заболевания.
Исследование функции внешнего дыхания имеет следующие показания:
- жалобы на изменения в дыхании, кашель и одышку;
- астма, ХОБЛ;
- патология легких, которая обнаружилась при другой диагностике;
- большое количество углекислого газа и маленькое количество кислорода в крови;
- предоперационное или инвазивное обследование системы органов дыхания;
- скрининговое исследование курящих людей, сотрудников вредоносных фабрик и людей, у которых выявлена респираторная аллергия.
Как и любая форма исследования, ФВД также имеет ряд противопоказаний, среди которых кровотечения в бронхах или легких, аневризма аорты, туберкулез, инсульт или инфаркт, пневмоторакс, психические или умственные расстройства.
Сначала пациенту объясняют метод исследования и правила поведения больного во время обследования: как правильно дышать, когда дышать с усилием, когда задержать дыхание и так далее. Если нужно, пациенту предлагается дополнительная диагностика, которая поможет установить более точный диагноз.
Исследование ФВД проходит в сидячем положении. Больной закрывает нос зажимом и задерживает ртом одноразовый загубник, который совмещен с трубкой спирометра.
Это нужно, чтобы дыхательный процесс проходил только через рот, а весь поток воздуха учитывался спирометром. После установки всех нужных приборов начинается сама диагностика. Как правило, тестирование проходит несколько раз и берется потом усредненное значение для минимизации погрешности.
Длительность исследования ФВД всегда разная, поскольку зависит от методики, но в среднем занимает не больше 30 минут. Если нужна проба с бронхолитиками, то период диагностирования может увеличиться и потребовать повторное обследование. Предварительные данные (без комментария доктора) будут готовы практически сразу.
Перед исследованием ФВД специальная подготовка не потребуется, однако все же стоит исключить любые физические и нервные нагрузки, физиопроцедуры; отказаться от употребления пищи за 2 часа и от курения за 4 часа до диагностики; опорожнить кишечник и мочевой пузырь; воздержаться от приема бронхорасширяющих (вентолин, беродуал, атровент и др.) и кофеиносодержащих средств (включая чай и кофе) за 8 часов до обследования; исключить ингаляцию (кроме обязательных!); смыть помаду; послабить галстук, расстегнуть воротник.
Обязательно с собой нужно взять направление врача на диагностику, а если такое обследование уже ранее проводилось, то и результаты предыдущего исследования.
Пациент обязан знать точный вес и рост. Перед началом проведения процедуры нужно 15 минут находиться в сидячем положении, поэтому пациенту следует прийти немного заблаговременно. Нужно одеть свободную одежду, которая не стесняет деятельность грудной клетки при усиленном дыхании. Также категорически запрещается принимать эуфиллин или другие подобные лекарства накануне обследования, после принятия данных препаратов должны пройти минимум сутки.
источник
Направили на ФВД с симптомом удушающего кашля. Хорошее и простое исследование, помогающее исключить болезни дыхательной системы.
МОЯ ИСТОРИЯ
В декабре 2018 я два раза переболела ОРВИ (буквально, подряд) и словила какой-то апокалиптический кашель в январе 2019. У меня не было температуры, не было насморка. Ничего такого, что свидетельствовало бы об еще одном заболевании.
Зато появился кашель. Глубокий и с мокротой.
Поначалу я не обращала на него внимания, так как с ним реально было жить, даже работать. Но в один «прекрасный» момент я закашлялась так, что запершило в горле и я чуть ли ни задохнулась от приступа. Пыталась откашляться, но безрезультатно. Самое печальное, что «схватило» меня на улице. Не было под рукой ничего такого, что могло бы помочь — глотка теплой воды или пшикалки для горла. Я давилась кашлем, пока слезы на глазах не выступили. Все протекало так стремительно, что я даже не могла сориентироваться на месте и начать выстраивать логическую цепочку действий по своему спасению. Просто пыталась сначала нормализовать дыхание.
Спустя минуты три острая фаза прошла, я смогла раздышаться и тут же бегом умчалась в поликлинику. Благо, она была рядом. Такого феерического приступа кашля у меня не было никогда в жизни.
Я чувствовала, что не могла даже говорить — от напряжения голосых связок вновь начинался удушающий, першащий кашель. Шепотом в регистратуре попросила талон к дежурному. На меня посмотрели очумевшими глазами, но талончик выписали молча. Меня ожидала очередь в 12 человек. Села. Во время ожидания пару раз приступ находил опять и у меня текли слезы из глаз от того, что я не могла прийти в себя — дохала и дохала. Люди деликатно пытались не обращать внимания, но было неловко. Вспомнила, что в сумке лежала ментоловая конфета. Решила рассосать её. Чуть помогло. Першить перестало на какое-то время.
Через час и 40 минут моя очередь все же подошла и я вошла в кабинет. На мой рассказ никто не обратил внимания. «Пфф. Задыхалась она.» Но послушали есть ли хрипы в легких. Их не оказалось и терапевт окончательно потеряла ко мне интерес. Температуры нет, хрипов нет — чего тебе еще надо?
Мне даже пришлось самой просить, чтобы посмотрели горло. Оно оказалось чуток красноватым и это даже не считалось болезнью. Но с интонацией одолжения мне все же оформили в карточке ОРВИ и даже выписали чем лечиться. Отхаркивающие сиропы пить, Гексоралом заливать горло (именно так — заливать, чтобы аж текло) и таблетки прописали «Коделак Бронхо».
Лечение не принесло никакого облегчения.
Я неделю пила таблетки, сиропы и орошала горло Гексоралом. Кашель не проходил. Я не могла спать, так как лежа становилось хуже. Ночью стали случаться повторные приступы удушающего кашля. Я вставала пить горячую воду — лишь она могла ненадолго облегчить состояние.
Потом был больничный длиною в месяц с продлеванием его ВК (врачебной комиссией). За это время мне меняли лекарства, проводилась физиотерапия и чего только не было. подозревали грибок, брали мазок с языка (но анализ благополучно потеряли), отправляли на внеочередную флюорографию. На всякий случай выписали даже Беродуал, который помогает астматикам купировать приступы.
ЧТО ТАКОЕ ФВД
Я ни разу не сталкивалась с этой процедурой.
Но она назначается всем, кто страдает разного вида жалобами на кашель, дыхание и боли в груди (не связанные с сердцем). Результат исследования — обнаружение заболеваний дыхательной системы. В моем случае врачи посредством ФВД хотели исключить бронхит и астму.
Проходила я исследование в нашей поликлинике (бесплатно, по ОМС).
ПОДГОТОВКА К ФВД
Также желательно исключить сигареты (они на легкие влияют сами знаете как. ) и отменить физические нагрузки в день ФВД (ваше дыхание должно быть спокойным, ровным).
Еще один совет — не надевать стесняющую движение одежду. Нужно будет глубоко вдыхать воздух ртом и легкие будут расширяться при этом.
ИССЛЕДОВАНИЕ
Перед кабинетом не было очереди. Совсем. Врач меня приняла быстро, усадила на стул около себя и начала заполнять бумажки. А мне приказали отдыхать и настраивать дыхание на спокойное и размеренное.
После чего в руки врача был взят странный прибор, который напоминал (соглашусь с предыдущими «испытуемыми») детский водяной пистолет-пушку. «Пистолетик» связывался с аппаратом ФВД посредством шланга. К «дулу» «пистолета» при мне прикрепили однарозовый мундштук (похожий на втулку от туалетной бумаги, только уже и меньше). А мне на нос надели пластиковый зажим, чтобы я не могла дышать носом и весь воздух выходил через рот.
С зажатым носом дышать стало в разы тяжелее.
«Пистолетик» отдали мне в руки. После этого я стала получать приказания как дышать от врача.
Мне сказали выпрямить спину и глубоко вдохнуть, а затем обхватить губами мундштук и выдохнуть в него весь воздух до самого конца, максимально растягивая этот выдох. Затем выдохнуть воздух нужно было резко и с силой. Это у меня слабо получалось, потому как я ощущала какое-то препятствие в груди, словно воздух блокировался легкими.
Резкие выдохи заставляли меня делать раз 10 и постоянно врач хмурилась, словно я не так все выдыхаю, не до конца. А мне думалось лишь об одном — поскорее снять с носа зажим и начать нормально дышать.
В конце концов, от меня отстали и закончили процедуру. Освободили нос, попросили подождать в коридоре результаты.
Обследование отняло у меня максимум 15 минут времени. Очень все быстро и как-то странно одновременно.
ФВД у меня было самое простое. Иногда оно сопровождается физической нагрузкой или приемом лекарственных препаратов, чтобы оценить как реагируют легкие на разные процессы в организме. Думаю, назначают такое обширное ФВД тем, у кого первое обследование (в покое) выявило-таки проблемы.
ФВД помог избавить меня от страха диагноза бронхиальная астма и я отложила Беродуал в сторону.
Конечно же, обследование очень важное, тем более, когда ситуация вот такая — удушающая и приступообразная. Нужно поскорее понять, что с тобой и начать ЭТО лечить правильно.
источник
Исследование ФВД – простой и информативный способ оценки деятельности дыхательной системы. Если у человека есть подозрение на нарушение, то доктор предлагает ему пройти функциональную диагностику.

Обследование проводится с целью получения среднестатистических данных о здоровье населения в регионе, для контроля эффективности терапии, динамического наблюдения за состоянием пациента и прогрессированием патологии.
ФВД легких, что это такое, пациент может узнать при появлении ряда жалоб:
- приступы удушья;
- хронический кашель;
- частая заболеваемость респираторными заболеваниями;
- если появилась одышка, но сердечно-сосудистые патологии исключены;
- цианоз носогубного треугольника;
- при появлении зловонной мокроты с гноем или другими включениями;
- если есть лабораторные признаки избытка углекислого газа в крови;
- появление боли в грудной клетке.
Процедура назначается и без жалоб, у хронических курильщиков и спортсменов. Первая категория приобретает склонность к заболеваниям дыхательной системы. Вторая прибегает к спирометрии, чтобы оценить, каким резервом обладает система. Благодаря этому определяется максимально возможная нагрузка.
Перед оперативным вмешательством ФВД, оценка результатов, помогает получить представление о локализации патологического процесса, степени дыхательной недостаточности.
Если пациента обследуют для присвоения нетрудоспособности, один из этапов – исследование дыхательной системы.

- ХОБЛ и астма, подтвержденные и предполагаемые;
- бронхит, пневмония;
- силикоз, асбестоз;
- фиброз;
- бронхоэктатическая болезнь;
- альвеолит.
Чтобы проверить функционирование дыхательной системы, система исследования ФВД включает несколько типов проб. Во время исследования пациент должен выполнять несколько действий. Ребенок до 4-5 лет не может в полной мере выполнять все требования, поэтому ФВД назначают после этого возраста. Ребенку объясняют, что он должен делать, прибегая к игровой форме работы. Проводя расшифровку результатов, можно столкнуться с недостоверными данными. Это приведет к ложному объявлению дисфункции легких или верхнего отдела системы.
Проведение исследования у детей отличается от взрослых, поскольку у педиатрического населения анатомическое строение дыхательной системы имеет свои особенности.
На первый план выходит первичное установление контакта с ребенком. Среди методов следует выбирать варианты, наиболее приближенные к физиологическому дыханию, не требующие от ребенка значительных усилий.
Если нужно подготавливаться к тому, чтобы исследовать внешний характер дыхания, не нужно выполнять сложных действий:
- исключить алкогольные, напитки, крепкий чай и кофе;
- за несколько дней до процедуры ограничить количество сигарет;
- покушать перед спирометрией максимум за 2 часа;
- не допускать активной физической нагрузки;
- на процедуру надеть свободную одежду.

Хотя напрямую пищеварительная система не связана с органами дыхания, но переедание перед исследованием ФВД может привести к тому, что желудок сдавит легкие. Переваривание пищи, ее передвижение по пищеводу рефлекторно воздействует на дыхание, учащая его. С учетом этих факторов воздерживаться от пищи 6-8 часов нет необходимости, но и перед самым обследованием кушать не стоит. Оптимальное время – за 2 часа до процедуры.
Чтобы результаты обследования функции дыхательной системы были достоверными, нужно привести ее в норму. Пациента укладывают на кушетку, где он лежит 15 минут. Методы исследования ФВД включают спирографию, пневмотахографию, бодиплетизмографию, пикфлоуметрию. Применение только 1 из методов не позволяет в полной мере оценить состояние дыхательной системы. ФВД – комплекс мероприятий. Но чаще всего назначают первые способы обследования из списка.
Дыхание человека во время процедуры зависит от типа исследования. При спирометрии замеряют емкость легких, для чего человек должен сделать обычный вдох и выдохнуть в прибор, как при обычном дыхании.
При пневмотахографии измеряется скорость проведения воздуха по дыхательным путям в спокойном состоянии и после физической нагрузки. Для определения жизненной емкости легких нужно сделать максимально глубокий вдох. Разница между этим показателем и объемом легких – резервная емкость.
За счет того, что при проведении диагностики от пациента требуется задействовать все резервы дыхательных путей, может появиться незначительное головокружение. В остальном исследование не причиняет дискомфорта.
Некоторое время обследуемый дышит, привыкая к измененным условиям. Потом по команде медработника делает обычный вдох и выпускает воздух. Второе исследование предполагает измерение объема выдоха после того, как закончится стандартная порция. Следующее измерение – резервный объем вдоха, для этого нужно набрать воздух максимально полной грудью.
Спирография – спирометрия с записью результата на ленту. Помимо графического изображения, активность системы отображается в материальном виде. Чтобы получить результат с минимальной погрешностью, его снимают несколько раз.
Другие методики, входящие в комплекс, проводятся реже и назначаются в том случае, когда при помощи спирометрии не удается получить полную картину заболевания.
Это исследование позволяет определить скорость прохождения потока воздуха через разные отделы дыхательной системы. Оно проводится на вдохе и выдохе. Пациента просят сделать максимальный вдох или выдох в аппарат. Современные спирографы одновременно производят регистрацию показаний спирометрии и пневмотахометрии. Она позволяет установить заболевания, сопровождающиеся ухудшением проведения воздуха через дыхательную систему.
Спирометрия не позволяет определить скрытую дыхательную недостаточность. Поэтому в случае неполной картины заболевания назначают ФВД с пробой. Она предполагает применение бронхолитиков после того, как будут произведены измерения без препарата. Интервал между измерениями зависит от того, какое лекарственное вещество применяется. Если это сальбутамол, то через 15 минут, ипратропиум – 30. Благодаря тестированию с бронхолитиками
удается определить патологию на самой ранней стадии.

Бодиплетизмография похожа на предыдущие методы, но она более полно отражает картину процессов, происходящих в дыхательной системе. Суть исследования в том, что человек помещается в герметичную камеру. Действия, которые должен производить пациент, те же, но помимо объемов регистрируется давление в камере.
Это препарат относится к селективным агонистам β2-адренорецепторов, лействующее вещество – сальбутамол. При введении через 15 минут провоцирует расширение бронхов. В диагностике астмы имеет существенное значение: пациенту проводят спирометрию, замеряя параметры циркуляции воздуха до и после препарата. Если вторая проба показывает улучшение вентиляции на 15%, проба считается положительной, от 10% – сомнительной, ниже – отрицательной.
Заключаются в измерении показателей работы дыхательной системы в покое и после физической нагрузки. Такой тест позволяет определить заболевание усилия, при котором начинается кашель после упражнений. Часто это наблюдается у спортсменов.
Основная функция дыхания – газообмен, человек вдыхает кислород, необходимый клеткам и тканям, выводит углекислый газ. В некоторых случаях бронхи и легкие здоровы, но нарушается газообмен, то есть процесс обмена газами. Тест показывает это: пациент закрывает нос зажимом, вдыхает смесь газов через маску 3 с, выдыхает 4 с. Аппаратура сразу измеряет состав выдыхаемого воздуха и интерпретирует полученные данные.
Получив заключение аппарата, нужно проанализировать полученные данные, сделать вывод о наличии или отсутствии патологии. Они должны расшифровываться только опытным врачом-пульмонологом.
Разбежка по показателям в норме намного отличается, поскольку у каждого человека свой уровень физической подготовки, ежедневной активности.
Объем легких зависит от возраста: до 25-28 лет значение ЖЕЛ увеличивается, к 50 снижается.
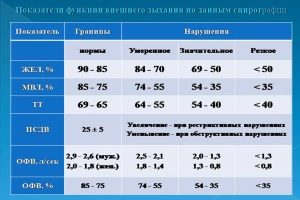
Здоровый человек должен иметь объем ФЖЕЛ (форсированная жизненная емкость легких), ОВФ, индекс Тиффно (ОВФ/ФЖЕЛ) и максимальную произвольную вентиляцию легких (МВЛ) не меньше 80% от значений, указанных как среднестатистические. Если фактические объемы снижаются до 70%, то это фиксируется как патология.
При интерпретации результатов пробы с нагрузкой используется разница в показателях, выраженная в %. Это позволяет наглядно увидеть разницу между объемом и скорость проведения воздуха. Результат может быть положительным, когда после введения бронхолитика состояние пациента улучшилось, или отрицательным. В этом случае проведение воздуха не изменилось, лекарство может повлиять отрицательно на состояние дыхательных путей.
Чтобы определить тип нарушения проводимости воздуха по дыхательным путям, доктор ориентируется на соотношение ОФВ, ЖЕЛ и МВЛ. Когда устанавливается, снижена ли вентиляционная способность легких, обращают внимание на ОФВ и МВЛ.
Для проведения разных типов исследований ФВД применяются разные аппараты:
- Спирометр портативный с термопринтером СМП 21/01;
- Спирограф КМ-АР-01 «Диамант» – пневмотахометр;
- Анализатор «Schiller AG», его удобно использовать для проб с бронхолитиками;
- Спироанализатор «Microlab» имеет сенсорный экран, переключение функций осуществляется при помощи касания к иконке функции;
- Портативный спирограф «СпироПро».
Это только небольшая часть приборов, регистрирующих функции внешнего дыхания. Компании-производители медицинской техники предлагают учреждениям портативные и стационарные приборы. Они отличаются по возможностям, каждая из групп имеет свои преимущества и недостатки. Для стационаров и поликлиник более актуально приобретение переносного устройства, которое можно перенести в другой кабинет или корпус.
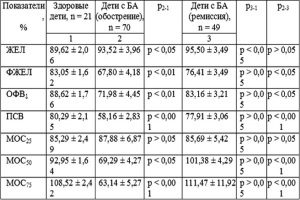
Астма характеризуется обратимой обструкцией верхних дыхательных путей. Это обозначает, что соотношение ОФВ/ЖЕЛ после введения сальбутамола повышается. Чтобы поставить астму, кроме показателей ФВД, говорящих о патологии, у пациента должны быть клинические признаки нарушения.
При диагностике заболеваний всегда возникает вопрос, можно ли подвергать исследованию беременных и кормящих женщин. Нарушения в функционировании внешнего дыхания и системы в целом могут обнаруживаться во время вынашивания плода впервые. Ухудшение проводимости путей приводит к тому, что плод не получает нужно объема кислорода.
В отношении беременных женщин не действуют нормы, прописанные в таблицах. Это связано с тем, что для обеспечения нужного объема воздуха плоду постепенно увеличивается показатель минутной вентиляции, на 70% к концу гестационного срока. Объем легких, скорость выдоха сокращаются из-за сдавления плодом диафрагмы.
Исследуя функцию внешнего дыхания, важно улучшить состояние пациента, поэтому если требуется бронхолитическая нагрузка, то она проводится. Тесты позволяют установить эффективность терапии, предупредить развитие осложнений, начать своевременное лечение. Метод проводится так же, как и у небеременных пациентов.
Если ранее пациентка не принимала препаратов для лечения астмы, то в период лактации нежелательно применять пробу с бронхолииком. Если это необходимо, то ребенок переводится на искусственное питание на период выведения лекарства.
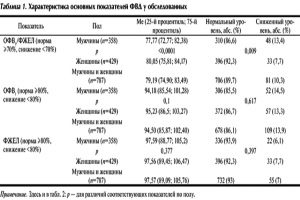
При бронхиальной астме показатели могут быть такими же, поскольку оба заболевания относят к обструктивному типу нарушения. Но после проведения пробы с сальбутамолом или другим бронхолитиком показатели повышаются, то есть обструкция распознается как обратимая. При ХОБЛ этого не наблюдается, тогда измеряют ОФВ за первую секунду выдоха, что дает представление о тяжести состояния больного.
Существует перечень состояний, при которых спирометрия не проводится:
- ранний послеоперационный период;
- нарушение питания сердечной мышцы;
- истончение артерии с расслоением;
- возраст старше 75 лет;
- судорожный синдром;
- нарушение слуха;
- нарушение психики.
Исследование создает нагрузку на сосуды, грудные мышцы, может повысить давление в разных отделах и вызвать ухудшение самочувствия.
Нежелательные эффекты от обследования связаны с тем, что оно требует несколько раз быстро выдохнуть в мундштук. Из-за избыточного притока кислорода появляется покалывание в голове, головокружение, которое быстро проходит.
Если мы исследуем функцию с бронхолитиком, то его введение провоцирует несколько неспецифических реакций: легкий тремор конечностей, ощущение жжения или покалывание в голове или по телу. Это связано с комплексным действием препарата, расширяющего сосуды по всему телу.
Ухудшение экологической обстановки приводит к тому, что возрастает доля бронхолёгочных заболеваний острого и хронического характера. В начале развития они носят скрытный характер, поэтому незаметны. Медицина усовершенствовала метод исследования ФВД, благодаря чему все данные получаются в автоматическом режиме. Подготовка не занимает много времени, а результат пациент получает практически сразу. Каждый человек заинтересован в том, чтобы проходить это исследование. Это может являться гарантией того, что он здоров.
источник
Спирометрия ребенку до 7 лет. Как НЕ должна проходить процедура ФВД? И нужна ли она в точной постановке диагноза БА?
Здравствуйте!
Исследование функции внешнего дыхания (ФВД) или же спирометрию моему ребенку назначил врач пульмонолог для уточнение диагноза «бронхиальная астма». Сегодня постараюсь рассказать о том, как проходит данная процедура, как к ней подготовиться, чего следует опасаться и нужна ли данная процедура для точного диагностирования заболевания.
Для начала предыстория. Как докатились мы до бронхиальной астмы.
Ребенок родился с предрасположенностью к пищевой аллергии (преимущественно на белок коровьего молока). В младенчестве и до 3-х летнего возраста аллергия проявлялась в виде сыпи — «крапивницы». Врач-аллерголог, у которого мы наблюдались в частной клинике, предупреждала меня о том, что после 4-х лет пищевая аллергия, как правило, перерастает в респираторную, в виде аллергического ринита и бронхиальной астмы. Я думала, что это не про нас. Была надежда, что мы просто перерастем пищевую аллергию. И все.
Ничего подобного! Есть есть предрасположенность к аллергии, то она никуда не денется, не отвалится, не уйдет. Она может утихать, но обязательно вернется и проявится в будущем.
В 4 года сын пошел в детский сад. И понеслась душа по кочкам. Частые обструктивные бронхиты, один за другим, возникающие на фоне любого ОРВИ. Постоянные сопли, врачи поставили диагноз «круглогодичный аллергический ринит». Астму сыну не ставили 2 года. Просто наша педиатр еще та пофигистка, от нее направление к узкому специалисту — «пульмонологу» не добьешься. Лечила сына она 2 года сама, всем, что ей угодно. Антибиотиками, противовирусными, сиропом Флюдитек, который сыну совершенно не подходит.
А мы все постоянно болели и болели.
Летом была ремиссия, а осенью все начиналось с новой силой.
В итоге, осенью этого года я плюнула на нашу «доблестную» бесплатную медицину и нашла грамотного пульмонолога, поскольку сама лично услышала редкие хрипы у сына, которые наш педиатр НЕ СЛЫШАЛА. Почему-то. Помимо хрипов сын стал очень уставать после физ. нагрузки, а после бега постоянно выплевывал мокроту. Я поняла, что скорее всего это то, чего я так боялась. Бронхиальная астма.
Пульмонолог подтвердил диагноз и был в шоке от того, что ребенок целых 2 года получал не правильное лечение от нашего педиатра. То есть астма у сына сформировалась аж в 2016 году, когда случился самый первый обструктивный бронхит.
Дорогие мамочки, если у Ваших деток каждое ОРВИ переходит в обструкцию и повторяется это от 3-х раз в год, то это звоночки. Звоночки формирования БА. Лучше подстраховаться и посетить пульмонолога, только грамотного. Не затягивайте с этим.
Для окончательного приговора «бронхиальная астма», пульмонолог назначил нам сдать общий (клинический) анализ крови и кровь на Ig E общий. Так же сказала сделать спирометрию с брохолитиком (сальбутамолом).
Что такое спирометрия?
Исследование проводят на специальном приборе — спирографе, измеряющем параметры, как спокойного дыхания пациента, так и ряда показателей, получаемых при форсированных дыхательных маневрах, выполняемых по команде врача. Обработка данных проводится на компьютере, что позволяет проанализировать объемно-скоростные параметры выдоха пациента, установить объем легких, объем вдоха и выдоха, а также провести мультифакторный анализ полученных параметров и с достаточно высокой достоверностью установить характер и вероятную причину нарушения дыхания. При необходимости, возможно проведение данного теста после ингаляции бронхорасширяющего препарата. Проба с бронхорасширяющим препаратом еще более достоверно помогает выявить скрытый бронхоспазм. Следует отметить, что выявление скрытого бронхоспазма позволяет на ранних стадиях врачу в содружестве с пациентом остановить развитие многих проблем с дыхательными путями (к числу которых относится и бронхиальная астма).
Показания к выполнению ФВД:
Спирометрическое обследование показано детям и взрослым, страдающим различными нарушениями функции дыхательной системы (частые бронхиты, в первую очередь обструктивные, эмфиземы легочной ткани, хронические неспецифические заболевания легких, пневмонии, трахеиты и ларинготрахеиты, аллергические, инфекционно-аллергические и вазомоторные риниты, поражения диафрагмы). Принципиально важно проведение данного исследования в группах пациентов, имеющих предрасположенность (угрозу) развития бронхиальной астмы для более раннего выявления этого заболевания, соответственно и более раннего и адекватного назначения необходимой схемы лечения. Возможно проведение данного исследования у здоровых людей — спортсменов с целью определения переносимости физических нагрузок и изучения вентиляционных способностей дыхательной системы.
Исследование проводится по направлению врача не только нашего центра, но и районного медицинского учреждения, стационара, частопрактикующего врача, иных консультативно-диагностических учреждений.
Придя домой после клиники, я стала осознавать, что все серьезно. Очень серьезно, но с другой стороны, я была рада тому, что наконец-то стало понятно откуда все эти обструктивные бронхиты.
Я принялась обзванивать частные лаборатории, чтобы записаться на спирометрию. Как только узнавали возраст ребенка — 6 лет, нам тут же отказывали. Везде спирометрию делали только с 7-8 лет. Маразм.
Поброздив по интернету, я наткнулась на некую частную детскую клинику, назовем ее М. (Девочки, если Вы с Калининграда, стучите в личку, я напишу название клиники где НЕ НАДО ДЕЛАТЬ СПИРОМЕТРИЮ РЕБЕНКУ!)
Позвонила, сказала, что ребенку необходимо пройти спирометрию с бронхолитиком Сальбутамол. У меня спросили данные сына, назначили дату и время. 2 раза повторили цену процедуры — 1000 рублей. Хотя цена меня в тот момент вообще не волновала.
Не сказав ни слова о том, как подготовиться и что с собой брать.
Мне пришлось узнавать все самостоятельно.
Как подготовиться к ФВД?
Как таковой подготовки не требуется, но некоторые нюансы все же сеть. За 8-12 часов до проведения процедуры, необходимо отменить все ингаляции с бронхорасширяющими препаратами и ГКС. Мы в то время уже начали применять базисную терапию для снятия обострения симптомов БА. Это был пульмикорт-турбухалер, синглон и цетиризин. За день до спирометрии мы не принимали назначенные лекарства, дабы не исказить показатели.
Перед процедурой необходимо узнать точные данные веса и роста ребенка. У меня дома есть ростомер и напольные весы, поэтому бежать в поликлинику я не стала. Сама взвесила сына, измерила рост, записала данные в блокнотик.
ФВД (спирометрия) проводится натощак, но из рациона лучше заранее исключить все раздражающие продукты. Ребенка я покормила за 2 часа до процедуры. Был лёгкий завтрак, в виде овсяной каши и кусочек тостового хлеба. Далее ничего не ели, терпели, хотя сын постоянно просил что-нибудь пожевать. Отвлекала, как могла.
Перед процедурой лучше дать ребенку отдохнуть, посидеть, успокоиться.
Мы посидели на лавочке возле озера, так как пришли в клинику раньше назначенного времени. Сидели, смотрели на уточек, дышали воздухом и успокаивались. ибо не ведали и не знали чего ожидать от спирометрии.
Спирометрия
К назначенному времени мы с сыном зашли в «клинику». Так называемой «клиникой» оказалась небольшая конторка, расположенная на первом этаже обычного жилого дома. Пришли, сказали, что мы на спирометрию. Думали нам карточку заведут, как в нормальных заведениях. Не завели.
К нам вышла заведующая и сказала посадить ребенка за стол администратора, прям в холле. Я была в шоке. Думала нас отведут в кабинет к врачу.
Направление от пульмонолога она не потребовала, стала подключать к обычному компьютеру, расположенному на столе администратора, аппаратуру — спирограф. Записала дату рождения, рост, вес сына.
Я ей говорю, нам нужна спирометрия с бронхолитиком, я же предупреждала при записи. Она глаза выпучила и говорит мне :»Ну пшикайте ребенку бронхолитик, будем делать.»
Какой нафиг пшикайте. Откуда у меня с собой бронхолитик? Меня никто об этом не предупреждал. Мне хотелось ругаться нецензурными словами.
Короче, сошлись на том, что я побегу в аптеку за бронхолитиком, пока она делает сыну обычную спирометрию. И только затем она сделает спирометрию с бронхолитиком.
Понеслась я в аптеку. Бронхолитик (сальбутамол) мне отказались продать без рецепта. Я еле уговорила тетушку аптекаря продать мне этот несчастный сальбутамол без рецепта. Показала ей назначение пульмонолога, стала упрашивать, говорить, что стоит вопрос жизни и смерти. Продали. Но аналог Сальбутамола — Вентолин. И на том спасибо.
Захожу в «клинику», смотрю: сын сидит за столом администратора и дышит в трубочку. Заведующая командует: «Спокойный вдох, спокойный выдох. Глубокий вдох, глубокий выдох». И так несколько раз. Главное правильно слушать команды и правильно их выполнять, чтобы измерить объем легких и оценить насколько правильно циркулирует воздух при вдохе и выдохе.
Процедура безболезненная. Ребенок вполне справился с ней самостоятельно, без моего присутствия.
После обычной спирометрии мы стали делать спирометрию с бронхолитиком. Эта процедура в «клинике М» происходит не так, как нужно на самом деле. Это я уже узнала потом. Поэтому, не повторяйте моих ошибок.
Спирометрия с бронхолитиком должна приводиться с помощью специального ингалятора, с использованием спейсера, подключенного к спирографу.
В нашем же случае, мне сказали просто брызнуть ребенку баллончик с Сальбутамолом и посидеть 15 минут. Как пользоваться таким ингалятором я не знала, но видела в фильмах. В общем, сделали с сыном, что смогли. Самостоятельно. Заведующая просто смылась на эти 15 минут.
Нажали, вдохнули аэрозоль, стали ждать.
Пришла заведующая, подключила спирограф. Ребенок вновь стал дышать в трубочку и выполнять команды: «Спокойный вдох, спокойный выдох. Глубокий вдох, глубокий выдох».
Через 10 минут нам вынесли результаты без устных пояснений и, собственно, все.
Заплатили 1000 рублей и ушли, точнее убежали из этой «клиники» с непонятными врачами.
Результаты спирометрии :
Жизненная емкость легких у сына не изменена. Объем форсированного выдоха в норме.
Пиковая объемная скорость выдоха значительно снижена.
После сальбутамола — аналогично.
Что не удивительно, так как процедура была изначально сделана не верно. На самом деле, после бронхолитика показатели должны были бы улучшиться в несколько раз.
Как этой клинике дали лицензию на проведение спирометрии, если у них нет даже отдельного кабинета для пациентов? Ведь пока мой сын дышал в трубочку за столом администратора в холле, в клинику приходили десятки больных пациентов, которые чихали, кашляли и распространяли свои вирусы.
Во-вторых, сама процедура спирометрии с бронхолитиком проходит не верно. Им еще повезло, что я скандал не закатила из-за своей, тогда еще, не осведомленности.
Пригодились ли нам данные спирометрии?
Конечно же нет. Платный пульмонолог сказала, что они (результаты) нам и не нужны вовсе, оказывается, это так, для того, чтобы просто было. Более точную картину по заболеванию мы узнали из общего анализа крови (значительно вырос уровень эозинофилов) и Ig E общий, который у сына превышал норму аж в 100 раз, что свидетельствовало об аллергическом происхождении астмы. Что и требовалось доказать.
1000 рублей и мои нервы просто на ветер. Атас.
Потом наш педиатр, на основании заключения платного пульмонолога, отправила нас в областную больницу к бесплатным врачам: аллергологу и пульмонологу, чтобы диагноз подтвердили уже официально.
И знаете, ни один врач не попросил меня показать им данные спирометрии, хотя я всем говорила, что мы делали эту процедуру. Но никто не развернул бумажку с нашими результатами. Диагноз «атопическая бронхиальная астма» нам подтвердили и без этого.
Итог: в нашем случае, ФВД или спирометрия (спирография) оказалась абсолютно бессмысленной процедурой, которая к тому же была не правильно проведена такими вот горе-специалистами в недоклиниках.
Денег не так жалко, как моих нервных клеток, которые уже не восстановятся.
Рекомендуют пусть ФВД — врачи, я же ее рекомендовать не буду. Не совмем понятно для чего мы сделали эту процедуру, если ее данные оказались никому не нужны.
Распознать хрипы и пиковую объемную скорость форсированного выдоха у сына я могу уже дома, сама. Для этого я купила настоящий стетоскоп и пикфлометр, теперь ежедневно дуем в свою трубочку и записываем данные. Если что, сразу принимаем меры.
Будьте здоровы, пожалуйста!
источник
При инструментальной диагностике пульмонологических заболеваний часто исследуется функция внешнего дыхания. Такое обследование включает такие методы, как:
- спирография;
- пневмотахометрия;
- пикфлоуметрия.
В более узком смысле под исследованием ФВД понимают два первых метода, осуществляемых одновременно с помощью электронного аппарата – спирографа.
В нашей статье мы поговорим о показаниях, подготовке к перечисленным исследованиям, интерпретации полученных результатов. Это поможет пациентам с заболеваниями органов дыхания сориентироваться в необходимости той или иной диагностической процедуры и лучше понять полученные данные.
Дыхание –жизненный процесс, в результате которого организм из воздуха получает кислород, необходимый для жизни, и выделяет углекислый газ, образующийся при обмене веществ. Дыхание имеет такие этапы: внешнее (с участием легких), перенос газов эритроцитами крови и тканевое, то есть обмен газами между эритроцитами и тканями.
Перенос газов исследуют с помощью пульсоксиметрии и анализа газового состава крови. Об этих методах мы тоже немного поговорим в нашей теме.
Исследование вентиляционной функции легких доступно и проводится практически повсеместно при болезнях органов дыхания. Оно основано на измерении легочных объемов и скорости воздушных потоков при дыхании.
Жизненная емкость легких (ЖЕЛ) – наибольший объем воздуха, выдыхаемый после самого глубокого вдоха. Практически этот объем показывает, сколько воздуха может «поместиться» в легкие при глубоком дыхании и участвовать в газообмене. При уменьшении этого показателя говорят о рестриктивных нарушениях, то есть уменьшении дыхательной поверхности альвеол.
Функциональная жизненная емкость легких (ФЖЕЛ) измеряется как и ЖЕЛ, но только во время быстрого выдыхания. Ее величина меньше ЖЕЛ за счет спадения в конце быстрого выдоха части воздухоносных путей, в результате чего некоторый объем воздуха остается в альвеолах «невыдохнутым». Если ФЖЕЛ больше или равна ЖЕЛ, пробу рассматривают как неверно выполненную. Если ФЖЕЛ меньше ЖЕЛ на 1 литр и больше, это говорит о патологии мелких бронхов, которые спадаются слишком рано, не давая воздуху выйти из легких.
Во время выполнения маневра с быстрым выдохом определяют и другой очень важный параметр – объем форсированного выдоха за 1 секунду (ОФВ1). Он снижается при обструктивных нарушениях, то есть при препятствиях для выхода воздуха в бронхиальном дереве, в частности, при хроническом бронхите и тяжелой бронхиальной астме. ОФВ1 сравнивают с должной величиной или используют его отношение к ЖЕЛ (индекс Тиффно).
Снижение индекса Тиффно менее 70% говорит о выраженной бронхиальной обструкции.
Определяется показатель минутной вентиляции легких (МВЛ) – количество воздуха, пропускаемое легкими при максимально быстром и глубоком дыхании за минуту. В норме оно составляет от 150 литров и больше.
Оно используется для определения легочных объемов и скоростей. Дополнительно нередко назначаются функциональные пробы, регистрирующие изменения этих показателей после действия какого-либо фактора.
Исследование ФВД проводится при любых болезнях бронхов и легких, сопровождающихся нарушением бронхиальной проходимости и/или уменьшением дыхательной поверхности:
Исследование противопоказано в следующих случаях:
- дети младше 4 – 5 лет, которые не могут правильно выполнить команды медсестры;
- острые инфекционные заболевания и лихорадка;
- тяжелая стенокардия, острый период инфаркта миокарда;
- высокие цифры артериального давления, недавно перенесенный инсульт;
- застойная сердечная недостаточность, сопровождающаяся одышкой в покое и при незначительной нагрузке;
- психические нарушения, не позволяющие правильно выполнить инструкции.
Процедура проводится в кабинете функциональной диагностики, в положении сидя, желательно утром натощак или не раньше чем через 1,5 часа после еды. По назначению врача могут быть отменены бронхолитические лекарства, которые постоянно принимает пациент: бета2-агонисты короткого действия – за 6 часов, бета-2 агонисты продленного действия – за 12 часов, длительно действующие теофиллины – за сутки до обследования.
Нос пациенту закрывают специальным зажимом, чтобы дыхание осуществлялось только через рот, с помощью одноразового или стерилизуемого мундштука (загубника). Обследуемый дышит некоторое время спокойно, не заостряя внимания на процессе дыхания.
Затем пациенту предлагают сделать спокойный максимальный вдох и такой же спокойный максимальный выдох. Так оценивается ЖЕЛ. Для оценки ФЖЕЛ и ОФВ1 пациент делает спокойный глубокий вдох и как можно быстрее выдыхает весь воздух. Эти показатели записываются трижды с небольшим интервалом.
В конце исследования проводится довольно утомительная регистрация МВЛ, когда пациент в течение 10 секунд дышит максимально глубоко и быстро. В это время может возникнуть небольшое головокружение. Оно не опасно и быстро проходит после прекращения пробы.
Многим больным назначаются функциональные пробы. Самые распространенные из них:
- проба с сальбутамолом;
- проба с физической нагрузкой.
Менее часто назначается проба с метахолином.
При проведении пробы с сальбутамолом после регистрации исходной спирограммы пациенту предлагают сделать ингаляцию сальбутамола – бета2 агониста короткого действия, расширяющего спазмированные бронхи. Спустя 15 минут исследование повторяют. Также можно применять ингаляцию М-холинолитика ипратропия бромида, в этом случае повторно исследование проводят через 30 минут. Введение можно осуществлять не только с помощью дозированного аэрозольного ингалятора, но в некоторых случаях с использованием спейсера или небулайзера.
Проба считается положительной при увеличении показателя ОФВ1 на 12% и больше при одновременном увеличении его абсолютного значения на 200 мл и больше. Это означает, что выявленная исходно бронхиальная обструкция, проявившаяся снижением ОФВ1, является обратимой, и после ингаляции сальбутамола проходимость бронхов улучшается. Это наблюдается при бронхиальной астме.
Если при исходно сниженном показателе ОФВ1 проба отрицательная, это говорит о необратимой бронхиальной обструкции, когда бронхи не реагируют на расширяющие их лекарства. Такая ситуация наблюдается при хроническом бронхите и нехарактерна для астмы.
Если же после ингаляции сальбутамола показатель ОФВ1 уменьшился, это парадоксальная реакция, связанная со спазмом бронхов в ответ на ингаляцию.
Наконец, если проба положительная на фоне исходного нормального значения ОФВ1, это говорит о гиперреактивности бронхов или о скрытой бронхиальной обструкции.
При проведении теста с нагрузкой пациент выполняет упражнение на велоэргометре или беговой дорожке 6 – 8 минут, после чего проводят повторное исследование. При снижении ОФВ1 на 10% и больше говорят о положительной пробе, которая свидетельствует об астме физического усилия.
Для диагностики бронхиальной астмы в пульмонологических стационарах используется также провокационная проба с гистамином или метахолином. Эти вещества вызывают спазм измененных бронхов у больного человека. После ингаляции метахолина проводят повторные измерения. Снижение ОФВ1 на 20% и больше свидетельствует о гиперреактивности бронхов и о возможности бронхиальной астмы.
В основном на практике врач функциональной диагностики ориентируется на 2 показателя – ЖЕЛ и ОФВ1. Чаще всего их оценивают по таблице, предложенной Р. Ф. Клемент и соавторами. Приводим общую таблицу для мужчин и женщин, в которой даны проценты от нормы:
| Параметры | Границы нормы | очень легкое | Легкое | умеренное | значительное | весьма значительное | резкое |
| ЖЕЛ . | 78,2 – 113,3 | 72,0 | 65,8 | 59,6 | 53,4 | 47,1 | 40,9 |
| ОФВ1 . | 77,4 – 113,8 | 72,0 | 66,6 | 61,2 | 55,8 | 50,4 | 45,0 |
Например, при показателе ЖЕЛ 55% и ОФВ1 90% врач сделает заключение о значительном снижении жизненной емкости легких при нормальной бронхиальной проходимости. Такое состояние характерно для рестриктивных нарушений при пневмонии, альвеолите. При хронической обструктивной болезни легких, напротив, ЖЕЛ может быть, например, 70% (легкое снижение), а ОФВ1 – 47% (резко снижено), при этом проба с сальбутамолом будет отрицательной.
Об интерпретации проб с бронхолитиками, нагрузкой и метахолином мы уже поговорили выше.
Используется и другой способ оценки функции внешнего дыхания. При этом способе врач ориентируется на 2 показателя – форсированной жизненной емкости легких (ФЖЕЛ, FVC) и ОФВ1. ФЖЕЛ определяется после глубокого вдоха при резком полном выдохе, продолжающемся как можно дольше. У здорового человека оба эти показателя составляют более 80% от нормальных.
Если ФЖЕЛ более 80% от нормы, ОФВ1 менее 80% от нормы, а их соотношение (индекс Генцлара, не индекс Тиффно!) менее 70%, говорят об обструктивных нарушениях. Они связаны преимущественно с нарушением проходимости бронхов и процесса выдоха.
Если оба показателя составляют менее 80% от нормы, а их соотношение более 70%, это признак рестриктивных нарушений – поражений самой легочной ткани, препятствующих полному вдоху.
Если значения ФЖЕЛ и ОФВ1 менее 80% от нормы, и их соотношение составляет менее 70%, это комбинированные нарушения.
Чтобы оценить обратимость обструкции, смотрят на величину ОФВ1/ФЖЕЛ после ингаляции сальбутамола. Если она остается менее 70% – обструкция необратимая. Это признак хронической обструктивной болезни легких. Для астмы характерна обратимая бронхиальная обструкция.
Если выявлена необратимая обструкция, необходимо оценить ее тяжесть. для этого оценивают ОФВ1 после ингаляции сальбутамола. При его величине больше 80% от нормы говорят о легкой обструкции, 50 – 79% – умеренной, 30 – 49% – выраженной, менее 30% от нормы – резко выраженной.
Исследование функции внешнего дыхания особенно важно для определения степени тяжести бронхиальной астмы до начала лечения. В дальнейшем для самоконтроля больные с астмой должны дважды в день проводить пикфлоуметрию.
Это метод исследования, помогающий определить степень сужения (обструкции) дыхательных путей. Проводится пикфлоуметрия с помощью небольшого аппарата – пикфлоуметра, оснащенного шкалой и мундштуком для выдыхаемого воздуха. Наибольшее применение пикфлоуметрия получила для контроля над течением бронхиальной астмы.
Каждый больной с астмой должен проводить пикфлоуметрию дважды в день и записывать результаты в дневник, а также определять средние значения за неделю. Кроме того, он должен знать свой лучший результат. Снижение средних показателей свидетельствует об ухудшении контроля за течением болезни и начале обострения. При этом необходимо обратиться к врачу или увеличить интенсивность терапии, если пульмонолог заранее объяснил, как это сделать.
Пикфлоуметрия показывает максимальную скорость, достигнутую в течение выдоха, которая хорошо соотносится со степенью бронхиальной обструкции. Проводится она в положении сидя. Сначала пациент спокойно дышит, затем производит глубокий вдох, берет в губы мундштук аппарата, держит пикфлоуметр параллельно поверхности пола и максимально быстро и интенсивно выдыхает.
Процесс повторяется через 2 минуты, затем еще раз через 2 минуты. В дневник записывается лучший из трех показателей. Измерения делаются после пробуждения и перед отходом ко сну, в одно и то же время. В период подбора терапии или при ухудшении состояния можно проводить дополнительное измерение и в дневные часы.
Нормальные показатели для этого метода определяются индивидуально для каждого больного. В начале регулярного использования, при условии ремиссии заболевания, находится лучший показатель пиковой скорости выдоха (ПСВ) за 3 недели. Например, он равен 400 л/с. Умножив это число на 0,8, получим минимальную границу нормальных значений для данного пациента – 320 л/мин. Все, что больше этого числа, относится к «зеленой зоне» и говорит о хорошем контроле над астмой.
Теперь умножаем 400 л/с на 0,5 и получаем 200 л/с. Это верхняя граница «красной зоны» – опасного снижения бронхиальной проходимости, когда необходима срочная помощь врача. Значения ПСВ между 200 л/с и 320 л/с находятся в пределах «желтой зоны», когда необходима коррекция терапии.
Эти значения удобно начертить на графике самоконтроля. Так будет хорошо понятно, насколько контролируется астма. Это позволит вовремя обратиться к врачу при ухудшении состояния, а при длительном хорошем контроле позволит постепенно уменьшить дозировку получаемых лекарств (также лишь по назначению пульмонолога).
Пульсоксиметрия помогает определить, сколько кислорода переносится гемоглобином, находящимся в артериальной крови. В норме гемоглобин захватывает до 4 молекул этого газа, при этом насыщение артериальной крови кислородом (сатурация) равно 100%. При снижении количества кислорода в крови сатурация снижается.
Для определения этого показателя применяются небольшие приборы – пульсоксиметры. Они похожи на своеобразную «прищепку», которая надевается на палец. В продаже имеются портативные аппараты этого типа, их может приобрести любой больной, страдающий хроническими легочными заболеваниями, для контроля за своим состоянием. Пульсоксиметры широко используют и врачи.
Когда проводится пульсоксиметрия в стационаре:
- во время кислородной терапии для контроля ее эффективности;
- в отделениях интенсивной терапии при дыхательной недостаточности;
- после тяжелых оперативных вмешательств;
- при подозрении на синдром обструктивного апноэ сна – периодической остановки дыхания во сне.
Когда можно использовать пульсоксиметр самостоятельно:
- при обострении астмы или другого легочного заболевания, чтобы оценить тяжесть своего состояния;
- при подозрении на ночное апноэ – если пациент храпит, у него имеется ожирение, сахарный диабет, гипертоническая болезнь или снижение функции щитовидной железы – гипотиреоз.
Норма насыщения кислородом артериальной крови составляет 95 – 98%. При снижении этого показателя, измеренного в домашних условиях, необходимо обратиться к врачу.
Это исследование проводится в лаборатории, изучается артериальная кровь больного. В ней определяют содержание кислорода, углекислого газа, сатурацию, концентрацию некоторых других ионов. Исследование проводится при тяжелой дыхательной недостаточности, кислородной терапии и других неотложных состояниях, преимущественно в стационарах, прежде всего в отделениях интенсивной терапии.
Кровь берется из лучевой, плечевой или бедренной артерии, затем место пункции придавливается ватным шариком на несколько минут, при пункции крупной артерии накладывается давящая повязка, чтобы избежать кровотечения. Наблюдают за состоянием больного после пункции, особенно важно вовремя заметить отек, изменение цвета конечности; пациент должен сообщить медперсоналу, если у него появится онемение, покалывание или другие неприятные ощущения в конечности.
Нормальные показатели газов крови:
| Показатель | Норма | Норма по СИ |
| РО2 – парциальное давление кислорода | 80 – 100 мм рт. ст. | 10,6 – 13,3 кПа |
| РСО2 – парциальное давление углекислого газа | 35 – 45 мм рт.ст. | 4,7 – 5,3 кПа |
| рН – кислотность | 7,35 – 7,45 | 7,35 – 7,45 |
| О2СТ – содержание кислорода | 15 – 23% | 0,15 – 0,23 |
| SaO2 – сатурация кислорода | 94 – 100% | 0,94 – 1,00 |
| HCO3 – – ион бикарбоната | 22 – 25 мэкв/л | 22 – 25 ммоль/л |
Снижение РО2, О2СТ, SaO2, то есть содержания кислорода, в сочетании с повышением парциального давления углекислого газа может говорить о таких состояниях:
- слабость дыхательных мышц;
- угнетение дыхательного центра при заболеваниях мозга и отравлениях;
- закупорка дыхательных путей;
- бронхиальная астма;
- эмфизема легких;
- пневмония;
- легочное кровотечение.
Снижение этих же показателей, но при нормальном содержании углекислого газа бывает при таких состояниях:
Снижение показателя О2СТ при нормальном давлении кислорода и сатурации характерно для выраженной анемии и снижения объема циркулирующей крови.
Таким образом, мы видим, что и проведение этого исследования, и интерпретация результатов довольно сложны. Анализ газового состава крови необходим для принятия решения о серьезных лечебных манипуляциях, в частности, искусственной вентиляции легких. Поэтому делать его в амбулаторных условиях не имеет смысла.
О том, как проводится исследование функции внешнего дыхания, смотрите на видео:
источник














