Насморк (ринит) – один из наиболее распространенных симптомов огромного количества различных (респираторных и не только) заболеваний. Разумеется, вокруг насморка сформировалось множество мифов и алгоритмов помощи, часть из которых мы разберем в этой статье.
Некоторые из представлений о насморке полезны в определенных обстоятельствах, другие бессмысленны, существуют и крайне вредные стереотипы, касающиеся этого симптома.
Ринит редко бывает самостоятельным заболеванием. Как правило, насморк указывает на наличие вирусной, бактериальной, грибковой инфекции, может быть аллергической природы, сигнализировать о гайморите и так далее. Соответственно, оценивая степень «безобидности» насморка, можно допустить серьезную ошибку.
Естественно, что при первых признаках ринита Вы вряд ли сразу обратитесь к врачу. Тем не менее, если насморк и Ваше состояние хоть немного отличается от классического респираторно-вирусного заболевания – необходимо срочно посетить терапевта.
Нельзя забывать, что нос «растет на голове» и воспаление слизистой носа происходит очень близко от мозга, глаз, крупных кровеносных и лимфатических сосудов.
На самом деле прямой связи насморка и переохлаждения нет. Вас могут вовремя вынуть из проруби, но насморк после этого может и не появиться.
Дело в реактивном снижении иммунитета, которое действительно (без должной тренировки) может развиться вследствие переохлаждения. На фоне снижения иммунитета резко возрастает восприимчивость ко всем инфекциям, а респираторные вирусные инфекции легче проникают в организм, чем любые другие.
После переохлаждения имеет смысл не готовиться заболеть, а на время воздерживаться от посещения мест скопления людей.
Таким образом, дело не в самом переохлаждении, а в последующем снижении иммунитета. С тем же успехом можно утверждать, что «насморк от переедания», или «насморк от герпеса», а также «насморк от работы».
Если хотите реже наблюдать у себя насморк – укрепляйте иммунитет: бегайте, соблюдайте диету (проконсультируйтесь у диетолога), избегайте стрессов, хотя бы 1 раз в год посещайте гастроэнтеролога.
Большая часть таких средств на проявления ринита, а также на причину насморка влияния не оказывает. Интерфероны после проникновения вируса в клетки (а если есть насморк – это уже произошло) Вам ничем не помогут, а для назначения серьезных иммунологических препаратов (интерлейкины, иммуноглобулины и так далее) с доказанным действием нужны более веские основания, чем банальный ринит.
Что касается иммуностимуляторов растительного происхождения, то реальная стимуляция иммунитета происходит (если верить их производителям) через 2-3 недели, то есть для лечения ринита препараты этой группы принимать бессмысленно.
Большая часть препаратов и БАДов для стимуляции иммунитета не имеет серьезной доказательной базы. В этом вопросе необходимо ориентироваться на рекомендации лечащего врача.
Очищать нос от слизи действительно необходимо, но из-за агрессивных попыток высморкаться инфекция может легко попасть в воздухоносные пазухи. В результате развивается гайморит (отит, пансинусит) и появляется шанс сморкаться всю оставшуюся жизнь.
Сморкаться нужно осторожно, не резко, последовательно очищая ноздри от скопившейся слизи. Пользуйтесь каплями для носа, которые вам назначил врач – они помогут снять отек слизистой и восстановить нормальное дыхание.
Сухое прогревание на ранних этапах ОРЗ (когда отделяемое еще прозрачное) действительно помогает – ускоряет кровоснабжение, т.е. отток токсинов из слизистой и повышает активность лейкоцитов.
Тем не менее, при бактериальном рините, гайморите такая тактика может привести к быстрому распространению инфекции и последующим гнойным осложнениям (менингит, абсцесс мозга и т.п.). Ингаляции паром в этом смысле еще опаснее – бактерии обожают влажные среды, а ожог слизистых от вдыхаемого пара снижает местный иммунитет.
Прогревать нос нужно тогда, когда Вам это порекомендовал врач. В остальных случаях прогревание может быть опасным. Никогда не прогревайте нос при температуре тела выше 38 0 С.
Это «хорошо» очень часто заканчивается ожогом слизистой и усугублением состояния пациента. На обожженные участки охотно селится патогенная микрофлора, что позволяет из обычного вирусного ринита получить развернутый бактериальный со всеми «спецэффектами»: высокой температурой, возможностью гнойных осложнений и так далее.
При появлении насморка следует обратиться к терапевту. Это позволит уменьшить время болезни и выраженность симптомов ринита.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Как правило, симптомы простуды проходят сами, без лечения. Но если ваш организм атаковали осложнения простуды, ситуация очень скоро может ухудшиться. Как различить симптомы осложнений простуды и что делать, если ваше состояние ухудшилось?

Синусит — это воспаление слизистых оболочек, выстилающих пазухи носа. Это воспаление вызывает слизь в пазухах носа, железы которых теперь будут выделять больше слизи. Тогда у вас в носу может развиться повышенное давление из-за жидкости в пазухах носа — и может болеть голова.
Если простуда задерживается более чем на неделю, и вы начинаете испытывать боль в области пазух носа, головную боль, зубную боль, заложенность носа, кашель, густые желтые или зеленые выделения из носа, обязательно обратитесь к врачу. У вас может быть инфекция носовых ходов. Это довольно опасное состояние, при котором нужно обязательно обратиться к врачу.

Такие симптомы, как насморк, боль в горле, усталость при простуде уходят сами по себе. А вот при гриппе придется лечиться. Если у вас есть серьезные мышечные и головные боли или температура выше 38 градусов Цельсия, возможно, это все-таки грипп. Тогда нужно будет проверить с помощью врача, чем именно вы больны. Лекарства, назначенные им, могут сократить продолжительность симптомов гриппа, если вы обратитесь к врачу сразу же после появления симптомов.
Но иногда даже легкая простуда может привести к серьезным медицинским осложнениям, в том числе:
- Синусовые инфекции (синусит или гайморит)
- Приступы астмы
- Бронхит (с сухим кашлем)
- Ушные инфекции
Кроме того, если до простуды вы болели астмой, хроническим бронхитом или страдали от эмфиземы, у вас могут возникнуть респираторные симптомы уже через несколько недель – когда вы вздохнули свободно и решили, что простуда вас оставила. Давайте рассмотрим некоторые осложнения простуды.

Если у вас или у вашего ребенка есть любой из следующих симптомов, нужно обязательно обратиться за помощью к врачу:
- Боль в ухе
- Боль в пазухах носа (боль вокруг носа и глаз), которая длится больше недели
- Температура выше 39 градусов Цельсия, особенно если она у ребенка младше 12 недель.
- Кашель с мокротой, который не прекращается больше недели
- Одышка
- Ухудшение симптомов простуды в течение первых трех дней
- Симптомы простуды, которые длятся дольше 14 дней
Если у вас есть эти осложнения простуды, вам могут понадобиться антибиотики или другие лекарства. И, конечно же, консультация врача-терапевта.
Острый бронхит (также называемый простудой) — это воспаление и раздражение дыхательных путей, вызванных бактериальной или вирусной инфекцией. При бронхите у вас может быть кашель со слизью, которая может быть плотной и желтой, а иногда с кровавыми прожилками.
Большинство людей выздоравливают без лечения. Но если эти симптомы сохраняются в течение более недели или у вас развивается одышка, позвоните своему врачу, чтобы как можно скорее получить медицинскую помощь. Также обратитесь к врачу, если у вас хронические заболевания легких или астма или любой из этих симптомов.

Ушные инфекции — еще одно осложнение простуды. Вирусы вызывают до 80% инфекций уха, и, что прискорбно, антибиотики не оказывают влияния на них.
Для бактериальных инфекций, связанных со стрептококковой бактерией, которая вызывает более 7 миллионов случаев инфекции уха, у вас может развиваться боль в ушах, бессонница, проблемы со слухом, повышенная температура, частичная глухота.

Если у вас есть хронические заболевания, такие как астма, болезни сердца, диабет, эмфизема или ВИЧ / СПИД, простуда может привести к более серьезным проблемам со здоровьем. Вот почему так важно знать, какую профилактику и лечение следует предпринять, чтобы справиться с осложнениями простуды.

К ним относятся острый фарингит (стрептококковый фарингит), пневмония, бронхит у взрослых и бронхиолит у детей. Эти инфекции нужно лечить стационарно.
источник
В холодную погоду простудиться ничего не стоит. Намного сложнее быстро встать на ноги. Профессор Рон Экклз (Ron Eccles) из Центра изучения простуды Кардиффского университета рассказывает, как можно справиться с болезнью всего за один день.
Проснувшись с температурой, вы вряд ли захотите сразу направиться в ванную. Однако горячий душ — крайне важная для выздоровления процедура. Горячая вода успокоит дрожь, а пар поможет прочистить носовые пазухи.
Правильная диета — важнейшая составляющая процесса выздоровления. Выпейте апельсинового сока для пополнения запасов витамина С и съешьте большую тарелку каши, приправленную содержащими антиоксиданты ягодами.
Простуда может привести к закупорке носовых пазух, из-за чего вы будете чувствовать пульсирующую головную боль. Снять её помогут лекарства вроде аспирина и парацетамола. Не забудьте и о леденцах от кашля: они способствуют слюноотделению и помогают снять неприятные ощущения в горле. Чтобы справиться с болью и очистить дыхательные пути, вы также можете подержать голову над паром от горячей воды в течение пяти минут.
Вам наверняка не захочется гулять в холодную погоду, но небольшая прогулка перед обедом не только улучшит настроение, но и укрепит иммунную систему. Не беспокойтесь, что вам станет хуже. Вы даже можете сделать пару физических упражнений, если симптомы простуды не слишком сильны.
Белок участвует в строительстве клеток иммунной системы и активизирует её работу. Люди, которые исключают мясо из своей диеты во время простуды, всегда болеют дольше.
Травяные чаи и другие горячие жидкости способствуют очищению организма от инфекции. А положительный эффект от апельсинового сока проявится в течение недели, когда вы будете восстанавливаться после болезни.
Поужинайте едой, содержащей карри или чили. Имбирь, чеснок и перец также известны своими противовирусными и антибактериальными свойствами. Специи помогут вам избавиться от микробов и очистить дыхательные пути.
Позвольте своим уставшим и ноющим мышцам отдохнуть в ванне. Ещё одна порция горячего пара поможет добить простуду.
Вашему организму нужен отдых, чтобы восстановиться. Хороший сон поможет ему вернуть силы. Вообще, для нормального функционирования иммунной системы нужен регулярный сон. Не пейте на ночь стимулирующих напитков вроде кофе и алкоголя, не смотрите долго телевизор и не работайте в постели.
Некоторые признаки могут свидетельствовать об осложнениях при простуде или даже быть симптомами других опасных заболеваний. У большинства людей появление симптомов простуды связано с неопасной вирусной инфекцией, которая заканчивается полным выздоровлением в течение 7–10 дней.
Обращение к врачу может быть целесообразным в относительно редких ситуациях:
- когда простудная инфекция протекает агрессивно;
- когда к вирусной инфекции присоединяется опасная бактериальная инфекция.
В таких ситуациях при помощи осмотра и дополнительной диагностики врач может подтвердить присутствие осложнений и на этом основании предложит специфическое лечение. В свою очередь, лечение может ускорить выздоровление и снизит риск дальнейших осложнений.
Случается также, что за проявления обычной простуды ошибочно принимаются симптомы других болезней, в том числе опасных. В подобных ситуациях врачебный осмотр повышает вероятность постановки правильного диагноза и того, что специальное лечение будет начато вовремя.
Согласно современным рекомендациям, пациентам рекомендуется обратиться к врачу, если:
- сильный насморк (с выделением окрашенной слизи), заложенность носа или ощущение «давления» в лице сохраняются в течение 10 дней или больше после начала простуды, без признаков облегчения;
- насморк, заложенность носа или боли в лице сначала становились слабее, но потом снова начали усиливаться;
- одновременно с насморком у заболевшего человека появилась высокая температура (39 °С или выше), и эти симптомы сохраняются уже 3–4 дня без признаков облегчения.
В большинстве случаев описанные симптомы связаны с бактериальным синуситом (воспалением околоносовых пазух).
После диагностики врач может предложить пациенту либо понаблюдать за развитием болезни ещё несколько дней, либо сразу начать лечение антибиотиками, чтобы ускорить выздоровление и снизить риск осложнений.
Через 7–10 дней после начала простуды кашель проходит почти у половины заболевших людей. У второй половины детей и взрослых простудный кашель сохраняется в течение ещё нескольких дней или недель. Этот феномен называется постинфекционным кашлем и не требует никакого лечения.
Пациентам с симптомами простуды рекомендуется обратиться к врачу, если:
- кашель сопровождается учащённым дыханием и/или учащённым пульсом;
- кашель сопровождается шумным дыханием или ощущением нехватки воздуха;
- при дыхании заметно, как у заболевшего человека втягиваются межрёберные промежутки;
- у пациента появились боли в груди, в спине или в верхней части живота, которые усиливаются при кашле или глубоком вдохе;
- у пациента начались приступы очень сильного удушающего кашля;
- кашель постепенно нарастает в течение нескольких недель, без признаков улучшения состояния заболевшего;
- температура сначала прошла, но через несколько дней снова поднялась выше 38 °С;
- во время кашля происходит выделение мокроты с кровью.
По отдельности или в разных комбинациях перечисленные симптомы и признаки могут быть связаны с целым рядом состояний, при которых пациент может получить большую пользу от незамедлительного врачебного осмотра, более сложной диагностики и специального лечения.
В частности, кашель, сопровождаемый температурой, частым пульсом и частым дыханием может указывать на развитие пневмонии.
Постепенно нарастающий кашель может быть симптомом туберкулёза.
Приступы удушающего кашля могут указывать на коклюш — инфекцию, которая у некоторых людей может привести к серьёзным осложнениям.
Как и другие симптомы простуды, у большинства пациентов боли и воспаление в горле заметно облегчаются или проходят в течение 5–7 дней.
Согласно современным рекомендациям, пациентам рекомендуется обратиться к врачу, если:
- одновременно с болью в горле появилась сильная боль в ухе;
- заболевшему человеку постепенно становится хуже (температура повышается до 40–41 °С, боли в горле усиливаются);
- в горле появилась «выпуклость»;
- пациенту стало трудно дышать или глотать слюну;
- пациенту больно поворачивать голову или открывать рот;
- у пациента появилась сильная головная боль или боль в области правой или левой щеки;
- заболевшему долго не становится лучше (температура выше 38 °С и сильные боли в горле сохраняются больше 10 дней после начала болезни);
- заболел ребёнок в возрасте от 3 до 15 лет и одновременно с болями в горле у него развилось очевидное гнойное воспаление миндалин (беловатые отложения на поверхности нёбных миндалин).
Перечисленные симптомы могут быть связаны с развитием гнойных осложнений ангины, при которых пациенту поможет операция и/или лечение антибиотиками.
Некоторые дети в возрасте 3–15 лет с гнойной ангиной, вызванной бета-гемолитическим стрептококком из группы А, могут получить пользу от лечения антибиотиками. Такое лечение лишь немного уменьшает продолжительность болезни, однако значительно сокращает риск некоторых тяжёлых ревматологических осложнений.
Кроме уже перечисленных выше ситуаций, пациентам с симптомами простуды стоит обратиться к врачу в таких случаях:
- Одновременно с другими симптомами появилась сильная боль в ухе (или в обоих ушах). В таком случае может назначаться лечение антибиотиками, которые ускоряют выздоровление при среднем отите.
- Появилась необычайно выраженная слабость (например, если заболевший настолько ослаб, что ему трудно подняться с постели).
- Если болезнь началась с высокой температуры и выраженной слабости, а человек заболел в сезон гриппа и относится к группе повышенного риска развития осложнений этой инфекции. В такой ситуации при незамедлительном обращении к врачу пациенту может быть предложено раннее начало лечения противовирусными препаратами (осельтамивиром).
Согласно современным руководствам для специалистов, к категории людей с повышенным риском осложнений гриппа относятся:
- дети младше 5 лет, в особенности младше 2 лет;
- люди старше 65 лет;
- беременные женщины, а также женщины в период первых двух недель после родов;
- пациенты с хроническими заболеваниями дыхательных путей (бронхиальной астмой, муковисцидозом, хронической обструктивной болезнью лёгких);
- взрослые со значительным избыточным весом;
- взрослые и дети с серьёзными сердечнососудистыми заболеваниями, почечной недостаточностью, циррозом печени, серповидноклеточной анемией или с другими значительными гематологическими нарушениями;
- взрослые и дети, которые принимают лекарства, подавляющие функцию иммунной системы;
- пациенты с воспалительными заболеваниями, которые нуждаются в продолжительном приёме аспирина (ацетилсалициловой кислоты);
- взрослые и дети с сахарным диабетом (пациенты с диабетом 1-го типа не только подвержены более высокому риску осложнений, но и могут нуждаться в коррекции лечения инсулином);
- пациенты с заболеваниями нервной системы и/или с умственными нарушениями (из-за риска скопления мокроты в дыхательных путях).
Пациентам из этих групп риска следует обратиться к врачу для консультации.
Наконец, обращение к врачу — верное решение для всех людей, которые не уверены в том, что могут правильно оценить своё состояние и характер развития болезни.
источник
Некоторые признаки могут свидетельствовать об осложнениях при простуде или даже быть симптомами других опасных заболеваний.
У большинства людей появление симптомов простуды связано с неопасной вирусной инфекцией, которая заканчивается полным выздоровлением в течение 7–10 дней.
В таких ситуациях пациенты не могут получить никакой пользы от обращения к врачу. Доктор может осмотреть больного и назначить обследования, но все эти действия не нужны. Они не ускорят выздоровление и не снизят вероятность осложнений. Единственное, что может помочь в таком случае — симптоматическое лечение, — пациенты могут применять и сами.
Обращение к врачу может быть целесообразным в относительно редких ситуациях:
- когда простудная инфекция протекает агрессивно;
- когда к вирусной инфекции присоединяется опасная бактериальная инфекция.
В таких ситуациях при помощи осмотра и дополнительной диагностики врач может подтвердить присутствие осложнений и на этом основании предложит специфическое лечение. В свою очередь, лечение может ускорить выздоровление и снизит риск дальнейших осложнений.
Случается также, что за проявления обычной простуды ошибочно принимаются симптомы других болезней, в том числе опасных. В подобных ситуациях врачебный осмотр повышает вероятность постановки правильного диагноза и того, что специальное лечение будет начато вовремя.
- сильный насморк (с выделением окрашенной слизи), заложенность носа или ощущение «давления» в лице сохраняются в течение 10 дней или больше после начала простуды, без признаков облегчения;
- насморк, заложенность носа или боли в лице сначала становились слабее, но потом снова начали усиливаться;
- одновременно с насморком у заболевшего человека появилась высокая температура (39 °С или выше), и эти симптомы сохраняются уже 3–4 дня без признаков облегчения.
В большинстве случаев описанные симптомы связаны с бактериальным синуситом (воспалением околоносовых пазух).
После диагностики врач может предложить пациенту Руководство для пациентов по вопросам, связанным с насморком, заложенностью носа, различными формами ринита и синусита либо понаблюдать за развитием болезни ещё несколько дней, либо сразу начать лечение антибиотиками, чтобы ускорить выздоровление и снизить риск осложнений.
Через 7–10 дней после начала простуды кашель проходит почти у половины заболевших людей. У второй половины детей и взрослых простудный кашель сохраняется в течение ещё нескольких дней или недель. Этот феномен называется постинфекционным кашлем и не требует никакого лечения.
Пациентам с симптомами простуды рекомендуется обратиться к врачу, если:
- кашель сопровождается учащённым дыханием* и/или учащённым пульсом**;
- кашель сопровождается шумным дыханием или ощущением нехватки воздуха;
- при дыхании заметно, как у заболевшего человека втягиваются межрёберные промежутки;
- у пациента появились боли в груди, в спине или в верхней части живота, которые усиливаются при кашле или глубоком вдохе;
- у пациента начались приступы очень сильного удушающего кашля;
- кашель постепенно нарастает в течение нескольких недель, без признаков улучшения состояния заболевшего;
- температура сначала прошла, но через несколько дней снова поднялась выше 38 °С;
- во время кашля происходит выделение мокроты с кровью.
*Когда следует считать дыхание учащённым
**Когда следует считать пульс учащённым
По отдельности или в разных комбинациях Кашель. Научно обоснованное руководство для пациентов перечисленные симптомы и признаки могут быть связаны с целым рядом состояний, при которых пациент может получить большую пользу от незамедлительного врачебного осмотра, более сложной диагностики и специального лечения.
В частности, кашель, сопровождаемый температурой, частым пульсом и частым дыханием может указывать на развитие пневмонии.
Постепенно нарастающий кашель может быть симптомом туберкулёза.
Приступы удушающего кашля могут указывать на коклюш — инфекцию, которая у некоторых людей может привести к серьёзным осложнениям.
Как и другие симптомы простуды, у большинства пациентов боли и воспаление в горле заметно облегчаются или проходят в течение 5–7 дней.
- одновременно с болью в горле появилась сильная боль в ухе;
- заболевшему человеку постепенно становится хуже (температура повышается до 40–41 °С, боли в горле усиливаются);
- в горле появилась «выпуклость»;
- пациенту стало трудно дышать или глотать слюну;
- пациенту больно поворачивать голову или открывать рот;
- у пациента появилась сильная головная боль или боль в области правой или левой щеки;
- заболевшему долго не становится лучше (температура выше 38 °С и сильные боли в горле сохраняются больше 10 дней после начала болезни);
- заболел ребёнок в возрасте от 3 до 15 лет и одновременно с болями в горле у него развилось очевидное гнойное воспаление миндалин (беловатые отложения на поверхности нёбных миндалин).
Перечисленные симптомы могут быть связаны с развитием гнойных осложнений ангины, при которых пациенту поможет операция и/или лечение антибиотиками.
Некоторые дети в возрасте 3–15 лет с гнойной ангиной, вызванной бета-гемолитическим стрептококком из группы А, могут получить пользу от лечения Научно обоснованное руководство для пациентов по вопросам, связанным с острыми болями и воспалением в горле антибиотиками. Такое лечение лишь немного уменьшает продолжительность болезни, однако значительно сокращает риск некоторых тяжёлых ревматологических осложнений.
Кроме уже перечисленных выше ситуаций, пациентам с симптомами простуды стоит обратиться к врачу в таких случаях:
- Одновременно с другими симптомами появилась сильная боль в ухе (или в обоих ушах). В таком случае может назначаться лечение антибиотиками, которые ускоряют выздоровление при среднем отите.
- Появилась необычайно выраженная слабость (например, если заболевший настолько ослаб, что ему трудно подняться с постели).
- Если болезнь началась с высокой температуры и выраженной слабости, а человек заболел в сезон гриппа и относится к группе повышенного риска развития осложнений этой инфекции. В такой ситуации при незамедлительном обращении к врачу пациенту может быть предложено раннее начало лечения противовирусными препаратами (осельтамивиром).
Согласно современным руководствам для специалистов CDC| People at High Risk of Developing Flu–Related Complications , к категории людей с повышенным риском осложнений гриппа относятся:
- дети младше 5 лет, в особенности младше 2 лет;
- люди старше 65 лет;
- беременные женщины, а также женщины в период первых двух недель после родов;
- пациенты с хроническими заболеваниями дыхательных путей (бронхиальной астмой, муковисцидозом, хронической обструктивной болезнью лёгких);
- взрослые со значительным избыточным весом;
- взрослые и дети с серьёзными сердечнососудистыми заболеваниями, почечной недостаточностью, циррозом печени, серповидноклеточной анемией или с другими значительными гематологическими нарушениями;
- взрослые и дети, которые принимают лекарства, подавляющие функцию иммунной системы;
- пациенты с воспалительными заболеваниями, которые нуждаются в продолжительном приёме аспирина (ацетилсалициловой кислоты);
- взрослые и дети с сахарным диабетом (пациенты с диабетом 1-го типа не только подвержены более высокому риску осложнений, но и могут нуждаться в коррекции лечения инсулином);
- пациенты с заболеваниями нервной системы и/или с умственными нарушениями (из-за риска скопления мокроты в дыхательных путях).
Пациентам из этих групп риска следует обратиться к врачу для консультации.
Наконец, обращение к врачу — верное решение для всех людей, которые не уверены в том, что могут правильно оценить своё состояние и характер развития болезни.
источник

Такие проблемы чаще всего возникают на фоне переохлаждения из-за ношения мокрой обуви, длительного купания в прохладной воде и т. д. Когда при простуде и ОРВИ болят зубы, целенаправленно заниматься их лечением не нужно.
Неприятные ощущения пройдут сами по себе сразу же после выздоровления. Но если боль усиливается, и терпеть ее становится невмоготу, на помощь придет симптоматическое лечение.
И причин возникновения неприятных ощущений в ротовой полости может быть несколько — от активного размножения бактерий до воспаления пазух носа, когда отек слизистых оказывает давление на нервы и вызывает боль.
И здесь важно точно установить причину зубной боли, так как иногда ее появление вообще не связано с развитием инфекции.
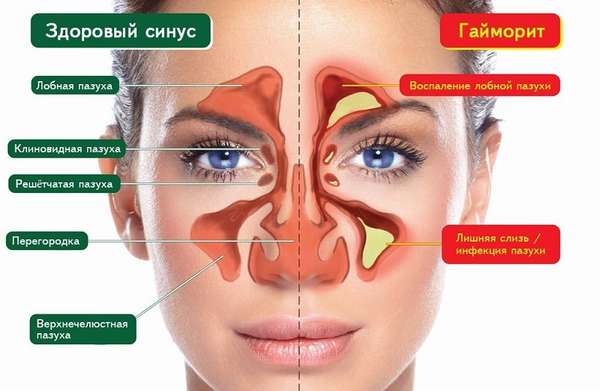
Существует несколько причин того, почему могут болеть зубы при простуде. Самая распространенная из них — воспаление гайморовых пазух, при котором отек оказывает сильное давление на верхнюю челюсть.
При активизации воспалительных процессов в полостях пазух происходит активная выработка слизистого секрета, который заполняет все свободное пространство и оказывая сильное давление на близлежащие ткани. В результате этого возникает не только зубная боль, но и головная.
- чувство распирания в области переносицы,
- сильные боли в голове, мышцах, зубах,
- высокая температура тела,
- неприятный запах изо рта,
- затрудненное дыхание,
- гнойные выделения из носа.
Помимо этого, причиной того, что у человека ломит зубы во время простуды, может являться:
- Употребление большого количества напитков и продуктов, содержащих кислоту. При развитии вирусных инфекций человек старается употреблять как можно больше жидкости и пищи с витамином С, необходимым организму для поддержания иммунитета. Например, лимоны, малиновое варенье, апельсины, грейпфруты и т. д. Содержащиеся в них кислоты оказывают негативное воздействие на зубную эмаль, разрушая ее и повышая чувствительность зубов. В результате этого возникает болевой синдром, который усиливается при воздействии низкой и высокой температуры.
- Сухость во рту. Вирусные инфекции часто сопровождаются заложенностью носа, из-за чего человек вынужден дышать через рот. На фоне этого слизистые ротовой полости пересыхают и перестают выполнять свои функции, одна из которых — растворение сахара, попадающего в рот вместе с едой и напитками. Когда сахар не растворяется, он начинает откладываться на эмали, разрушая ее и приводя к возникновению стоматологических проблем.
- Повышенная выработка желудочного сока. ОРВИ и простуда нередко провоцируют нарушения со стороны пищеварительного тракта, что сопровождается тошнотой и рвотой. При таких расстройствах желудок начинает активно вырабатывать пищеварительный сок, в котором находятся кислоты. При рвоте или желудочно-пищеварительном рефлюксе желудочный сок попадает в ротовую полость, что также провоцирует повреждение зубной эмали.
В результате этого во рту начинают активно размножаться грибки и бактерии, провоцирующие воспалительные процессы в деснах и, как результат, появление болезненных ощущений в зубах и челюсти.
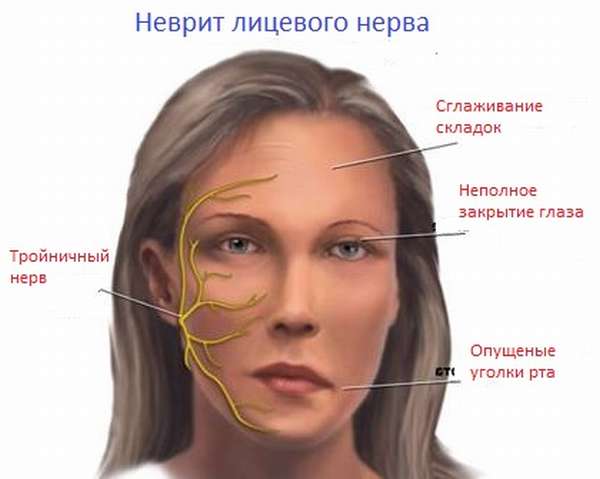
Помимо этого, активное размножение патогенных микроорганизмов может привести к воспалению тройничного нерва, состоящего из 3 ветвей, 2 из которых влияют на чувствительность зубов.
В случае воспаления тройничного нерва человека начинают мучить острые боли, которые не уменьшаются даже после принятия сильнодействующего обезболивающего лекарства. В данном случае требуется немедленно обратиться к врачу, так как без его помощи купировать болевой синдром будет проблематично.
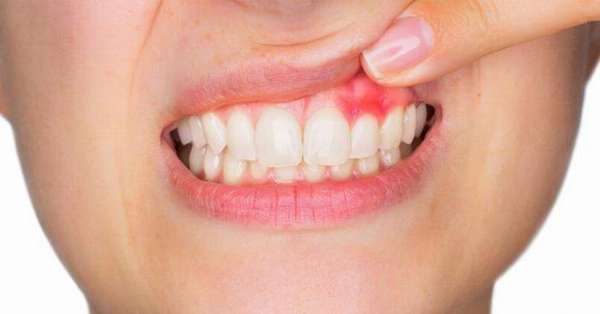
Но если боль в зубах усиливается, сопровождается высокой температурой, покраснением и воспалением десен, следует немедленно обратиться к стоматологу.
При развитии инфекционных процессов в организме может активизироваться бактериальная микрофлора в ротовой полости, которая является причиной многих болезней.
Она вызывает воспаление пульпы (пульпит), а также может спровоцировать стоматит, кандидоз, гингивит, пародонтоз и прочие заболевания ротовой полости, требующие незамедлительного лечения.
Что делать, если от простуды ноют зубы, сможет рассказать только врач. Он назначит эффективное лечение, исходя из причины, спровоцировавшей возникновение болевого синдрома.
Если его развитие связано с воспалением тройничного нерва или пульпы, то в данном случае проводится противовоспалительная терапия, при которой назначается сразу нескольких препаратов, оказывающих различное действие.
Может потребоваться прием обезболивающих средств, антибиотиков, применение антисептиков и препаратов, купирующих воспаление. Если выявляются кариозные поражения зубов, потребуется проведение очистки поврежденных тканей и пломбирование.
Помимо лекарственных препаратов, от зубной боли поможет избавиться такая процедура, как полоскание ротовой полости.
В данном случае можно использовать специальные лечебные растворы асептического действия, которые назначит стоматолог, или другие средства, например, приготовленные по народным рецептам. Однако при применении последних следует в обязательном порядке проконсультироваться с врачом.
Чтобы немного уменьшить болезненные ощущения до визита к врачу, полость рта можно полоскать следующими растворами и отварами:
- Раствор соды. Для его приготовления потребуется обычная пищевая сода в количестве 1 ч. л., которую следует растворить в стакане теплой воды. Полоскать рот таким средством нужно не менее 3 раз в час, пока болезненные ощущения не исчезнут или не станут менее выраженными.
- Отвар шалфея. Чтобы его приготовить, понадобиться 1 ст. л. сухого шалфея и 1,5 стакана прохладной воды. Растительное сырье высыпать в небольшую кастрюлю, залить водой и поставить на медленный огонь. Варить не более 10 минут. Затем его необходимо слегка остудить, чтобы он стал теплым, и процедить. Полоскать рот таким отваром рекомендуется каждые 15-20 минут.

Некоторые люди для устранения зубной боли используют мятные конфеты или таблетки. Их кладут под язык и дожидаются, пока они полностью растворятся. Как правило, после их использования боль исчезает в течение 10-15 минут.
Также можно воспользоваться анестезирующими гелями, которые продаются в любой аптеке. Воздействуя извне, они могут существенно облегчить симптомы воспалительных процессов.
Если болезненные ощущения локализуются в одной точке, то справиться с ними поможет мед со спиртом. В данном случае нужно взять 2 ст. л. меда, подогреть его и смешать с 1 ч. л. спирта. Полученную смесь нанести на поверхность больного зуба буквально на 30 секунд, а после этого прополоскать рот отваром ромашки. Готовится отвар просто: 1,5 ч. л. цветков ромашки заливают стаканом крутого кипятка, варят на медленном огне около 2-3 минут, а после остужают и процеживают.
В том случае, если у человека ломит всю челюсть, для облегчения состояния можно воспользоваться солью. Ее следует подогреть и завернуть в льняное полотенце. Полученный мешочек прикладывают к больному месту на 5-7 минут. Такая процедура быстро устраняет болевой синдром, однако применять ее при воспалении пульпы или гайморовых пазух нельзя.
Помните, что боль в зубах может быть вообще не связана с развитием вирусной инфекции. Поэтому, прежде чем предпринимать какие-либо действия по ее устранению, нужно в обязательном порядке проконсультироваться со стоматологом.
- запрет на использование зубных паст и прочих средств для ухода за ротовой полостью, содержащих лаурилсульфат натрия,
- употребление большого количества свежих овощей и фруктов, особенно в зимний период,
- закаливание организма,
- регулярное посещение стоматолога.
Также не стоит чередовать горячую пищу с холодной и употреблять много фруктов с повышенным содержанием кислот. Такие меры помогут сохранить здоровье зубов на долгие годы.
источник
Иногда насморк с кровью можно спутать с носовым кровотечением. Однако при первом кровь из носа идет менее обильно. Чаще всего, при носовом кровотечении выделения происходят в чистом виде, без примесей посторонних секретов.
Кровь из носа при насморке может появляться по ряду причин.
Основные из них:
Механические повреждения чаще всего приводят к возникновению отделения крови вместе с соплями. В верхних дыхательных путях, как правило, поселяется вирусная и бактериальная микрофлора. Она обуславливает развитие воспалительных заболеваний. Например, ринит, гайморит, которые вызываются стрептококковой инфекцией.
Особенностью этих заболеваний является слизисто-гнойный экссудат, выделяемый из полости носа. При отсутствии лечения эти выделения затрудняют процессы дыхания и трудно отделяются. Именно это и является основным механизмом образования насморка с кровью у взрослого и ребенка. Особенно у детей, т.к. капилляры находятся близко к коже и любое повышение давления приводит к их разрыву и повреждению, что способствует отделению кровяных сгустков.
Различные анатомические аномалии также могут привести к отхождению вместе со слизистым секретом кровяных сгустков.
Такое может наблюдаться при:
Примесь крови в насморке может возникать в результате слишком сухого воздуха в помещении. Слизистая оболочка дыхательных путей пересыхает и легко повреждается, что и является причиной образования крови в носу.
При насморке кровь может идти и по иным причинам. Чрезмерное употребление лекарственных препаратов, направленных на расширение сосудов, приводит к уменьшению их эластичности, способствует повышению ломкости и сухости эпителия воздухоносных путей.
Например, капли для носа Нафтизин обладают именно такими побочными эффектами. Поэтому, они противопоказаны для применения пациентам, страдающим хроническими заболеваниями верхних дыхательным путей – хронический ринит, гайморит, синусит и так далее. При таких патологиях носовые капилляры характеризуются высокой ломкостью, хрупкостью, а действие лекарственного средства приводит к атрофии эпителия и еще больше повреждает их. Из-за этого при насморке идет кровь из носа.
Подобным действием обладают и лекарственные средства, обладающие антикоагулянтным эффектом.
Другие причины появления крови в носовом секрете:
Как мы уже выяснили, данный симптом характерен для большого количества патологических процессов: от легких до тяжелых. Поэтому первостепенное значение занимает грамотная диагностика.
Насморк с кровью характерен для гипертонической болезни. Также при этом недуге возможны: головные боли, тахикардия, потливость, озноб, тревога, раздражительность, отеки и покраснение лица, пульсация в голове.
При новообразованиях в носу, кроме насморка с кровью и гноем, характерны: затруднение дыхания, головная боль и неприятный запах носовых выделений.
При вирусной и бактериальной инфекции отмечаются: температура, слабость, боль в горле и головная боль.
Как уже было сказано выше, появление крови в слизистом носовом секрете может быть спровоцировано целым рядом причин. Предшествовать его развитию могут совершенно разные патологические процессы. Для симптома характерно как легкое, так и тяжелое течение.
Но в целом, примесь крови в носовых отделениях носит доброкачественный характер, причиной которому является повышенная ломкость сосудов микроциркуляторного русла.
При насморке с кровью нужно обращаться к отоларингологу. Нередко причину удается установить, лишь взглянув на носовое отделяемое. Если оно приобретает зеленоватый оттенок – это говорит о воспалительном процессе, вызванным бактериальной микрофлорой. Зеленый цвет – результат взаимодействия клеток иммунной системы с микробными телами. Желтый секрет – продукт воспалительного процесса в верхних дыхательных путях. Кровяные сгустки возникают в результате все того же повреждения капиллярной сети.
К врачу следует обращаться, если вы выявили следующие симптомы:
- Кровяные выделения приобретают постоянный характер. Повышается их частота по сравнению с предыдущими случаями.
- Если подобный симптом развился у ребенка, которому не исполнилось еще 3 года.
- Симптом сопровождается сопутствующей патологией. Сюда относятся — появление сыпи на коже, зуд, бледность кожных покровов, появление пигментных пятен, различные уплотнения, болевые ощущения, развитие цианоза, мигрени, повышенной усталости, недомогания, нервных расстройств и других симптомов.
В рамках диагностики обычно проводят рентгенографию носовых пазух, реже — берут пункцию. При помощи рентгенограммы можно определить такое заболевание, как гайморит. Этот диагностический метод является лишь подтверждением предварительного диагноза, поставленного доктором по результатам сбора анамнеза. Для гайморита характерна острая головная боль, давящая на глазные орбиты, характерный запах гноя изо рта, гнусавость, невозможность дышать через нос.
Таким образом, диагностические мероприятия включают в себя:
При появлении крови в носовых выделениях необходимо избавиться от них. Подробнее о лечении насморка →
Если кровь не перестает выделяться, следует обратиться в медицинское учреждение. Можно установить ватный тампон в кровоточащую ноздрю, который препятствует выделению примеси крови и слизи. Эту «пробку» смочить антисептическим раствором, например, перекисью водорода, фурацилином или же хлоргексидиновым раствором.
Лечение в больнице предполагает: прием медикаментозных препаратов, способствующих укреплению стенки кровеносных сосудов, промывание носовой полости антисептическими растворами, применение физиотерапевтических процедур, увлажняющих слизистую носа, использование витаминотерапии. При бактериальной или вирусной этиологии насморка назначают антибиотикотерапию и иммуномодулирующие препараты соответственно.
Если процесс сморкания затруднен, не стоит прикладывать чрезмерные усилия. Необходимо поочередно высморкнуть сначала содержимое первой ноздри, прижимая другой носовой ход пальцем. Затем — второй. Если есть диагноз гайморит или синусит, то в таких случаях для избавления от выделений прибегают к пункции околоносовых пазух.
Мерой профилактики является своевременное лечение гнойно-воспалительных патологических процессов, локализующихся в верхних дыхательных путях. Также нужно воздержаться от вредных привычек, соблюдать умеренную влажность в помещении, избегать всевозможных травм носа. При постоянстве симптома появления крови в слизистых выделениях из носа необходимо обращаться к врачу-отоларингологу.
Посещение санаториев, различных курортов на море является полноценной мерой профилактики. Использование грязевых ванн, солевых пещер, промывания морской водой приносят огромную пользу здоровью и способствуют укреплению иммунных сил организма.
Итак, насморк с кровью может быть вызван разными причинами. Если дело в том, что пациент просто приложил излишние усилия, когда сморкался, повода для волнения нет. Однако если симптом носит постоянный характер и объем крови в выделениях увеличивается, причина может быть в серьезной патологии — необходимо обратиться к врачу.
Автор: Акимов Андрей, врач,
специально для Moylor.ru
Болею уже 5-тый день, горло, насморк, а теперь и кашель. Думала обойдусь народными средствами и разрешенными лекарствами, но не получилось… К какому врачу идти?
И чем вообще опасна простуда на моем сроке.
А сегодня еще и под ливень попали как на зло
Мобильное приложение«Happy Mama» 
если к гинекологу пойдете, он отправит к терапевту… можно сразу к нему наверно.
кстати, насчет Долфина. Мы после этой темы тоже прикупили. и промывали изо всех сил. А потом попали к совершенно замечательной пожилой опытной женщине-ЛОРу — за месяц надо записываться.. (кому надо — могу сказать где и кто). Доктор наук.
Так вот, она сказала — НЕЛЬЗЯ БЕЗ НАДОБНОСТИ ИМ ПРОМЫВАТЬ — т.к. смываем всякие полезные микроорганизмы, которые сам нос вырабатывает и которые очень нужны!
и вообще — я лишний раз поняла, что нельзя так, как мы, лечиться у плохих врачей или заниматься самолечением. Надо любыми путями находить хороших. У сына тоже был очень длительный насморк — и нам назначали, а потом и сами себе и капли-спреи-промывания всякие и т.п.. А она поставила диагноз: вазомоторный ринит. и назначила лечение, направленное на лечение сосудов, вегето-сосудистой дистонии, чего сроду никто не назначал. и спрей какой-то особенный только ему подходит. И ВСЕ ПРОШЛО! тьфу*3. теперь если что — я только к ней. вот так.
ТАК ЧТО НЕ ЗАНИМАЙТЕСЬ САМОЛЕЧЕНИЕМ. и ищите хорошего врача! это — главное.
да, и вот насчет искривления. у нас тоже (и у меня, и у сына) есть небольшое искривление перегородки. Так она сразу сказала — да, есть. Но ни с коем случае не соглашайтесь на операцию, сейчас многие врачи хотят заработать, и режут всех подряд! кому надо и кому не надо!
ps в городских поликлиниках только если ОЧЕНЬ повезет..
Насморк (ринит) – это воспалительное заболевание полости носа, характеризующееся выделением слизи и затрудненностью дыхания. Чаще всего развитие ринита провоцируют вирусы. Заболевание одинаково часто проявляется как у взрослых, так и у детей.
Существует несколько видов ринита:
- Аллергический – появляется в период цветения растений и деревьев
- Вирусный – чаще встречается в осенне-зимний период
- Катаральный – воспаление слизистой оболочки носа хронического характера
- Медикаментозный – появляется при бесконтрольном и длительном применении назальных капель
- Атрофический – характеризуется сухостью слизистой оболочки носа, нарушением обонятельной функции, появлением корочек в носу
- Гипертрофический – характеризуется разрастанием соединительной ткани в полости носа.
По характеру течения различают:
- Острый ринит
- Хронический ринит.
Основными причинами развития ринита являются:
- Вдыхание пыльного воздуха
- Переохлаждение организма
- Полученные травмы слизистой оболочки носа
- Слабый иммунитет
- Частые острые вирусные инфекции.
Если ринит не лечить на раннем этапе развития, то заболевание переходит в хроническую форму течения и может привести к ряду последствий:
- Воспаление гайморовых пазух
- Нарушения дыхания во время сна
- Храп
- Полипы в носовой полости
- Часто повторяющиеся отиты, приводящие к нарушению слуха.
Ринит характеризуется появлением таких клинических симптомов:
- Заложенность носа и затрудненное носовое дыхание
- Отек слизистой оболочки носа
- Частичное нарушение или полное отсутствие обоняния
- Образование корочек в полости носа
- Раздражение и покраснение кожи вокруг носа в результате постоянного выделения слизи из носа.
Диагностика ринита заключается в дифференцировании заболевания от других инфекций, имеющих схожую симптоматику. Для подтверждения диагноза врач назначает больному такие исследования:
- Бактериальный посев выделений из носа на выявление возбудителя инфекции
- Аллергологические пробы
- Риноскопия
- Общий анализ крови.
Лечение ринита направлено на устранение причин, спровоцировавших заболевание. Если воспаление слизистой оболочки вызвано аллергенами, то больному назначают антигистаминные препараты. Общая терапия насморка заключается в следующем:
- Промывание носовой полости солевым раствором
- Закапывание сосудосуживающих капель для облегчения носового дыхания
- Тубус кварц в нос
- Ингаляции
- Прием противовирусных препаратов и витаминов.
- Удаление полипов из полости носа
- Санаторно-курортное лечение
- Лечение холодом (криотерапия)
- Разрушение новообразований в полости носа лазерным лучом.
Чтобы предотвратить появление насморка необходимо:
- Заниматься укреплением иммунитета (закаливание, пребывание на свежем воздухе)
- Избегать травм слизистой оболочки носа
- Избегать переохлаждений организма
- Чаще проветривать помещение, следить за уровнем влажности воздуха в комнате.
При подозрении на ринит необходимо обратиться к врачу-отоларингологу (ЛОРу).
Некоторые признаки могут свидетельствовать об осложнениях при простуде или даже быть симптомами других опасных заболеваний.
У большинства людей появление симптомов простуды связано с неопасной вирусной инфекцией, которая заканчивается полным выздоровлением в течение 7–10 дней.
В таких ситуациях пациенты не могут получить никакой пользы от обращения к врачу. Доктор может осмотреть больного и назначить обследования, но все эти действия не нужны. Они не ускорят выздоровление и не снизят вероятность осложнений. Единственное, что может помочь в таком случае — симптоматическое лечение, — пациенты могут применять и сами.
Обращение к врачу может быть целесообразным в относительно редких ситуациях:
В таких ситуациях при помощи осмотра и дополнительной диагностики врач может подтвердить присутствие осложнений и на этом основании предложит специфическое лечение. В свою очередь, лечение может ускорить выздоровление и снизит риск дальнейших осложнений.
Случается также, что за проявления обычной простуды ошибочно принимаются симптомы других болезней, в том числе опасных. В подобных ситуациях врачебный осмотр повышает вероятность постановки правильного диагноза и того, что специальное лечение будет начато вовремя.
В большинстве случаев описанные симптомы связаны с бактериальным синуситом (воспалением околоносовых пазух).
После диагностики врач может предложить пациенту Руководство для пациентов по вопросам, связанным с насморком, заложенностью носа, различными формами ринита и синусита либо понаблюдать за развитием болезни ещё несколько дней, либо сразу начать лечение антибиотиками, чтобы ускорить выздоровление и снизить риск осложнений.
Через 7–10 дней после начала простуды кашель проходит почти у половины заболевших людей. У второй половины детей и взрослых простудный кашель сохраняется в течение ещё нескольких дней или недель. Этот феномен называется постинфекционным кашлем и не требует никакого лечения.
Пациентам с симптомами простуды рекомендуется обратиться к врачу, если:
*Когда следует считать дыхание учащённым
**Когда следует считать пульс учащённым
По отдельности или в разных комбинациях Кашель. Научно обоснованное руководство для пациентов перечисленные симптомы и признаки могут быть связаны с целым рядом состояний, при которых пациент может получить большую пользу от незамедлительного врачебного осмотра, более сложной диагностики и специального лечения.
В частности, кашель, сопровождаемый температурой, частым пульсом и частым дыханием может указывать на развитие пневмонии.
Постепенно нарастающий кашель может быть симптомом туберкулёза.
Приступы удушающего кашля могут указывать на коклюш — инфекцию, которая у некоторых людей может привести к серьёзным осложнениям.
Как и другие симптомы простуды, у большинства пациентов боли и воспаление в горле заметно облегчаются или проходят в течение 5–7 дней.
Перечисленные симптомы могут быть связаны с развитием гнойных осложнений ангины, при которых пациенту поможет операция и/или лечение антибиотиками.
Некоторые дети в возрасте 3–15 лет с гнойной ангиной, вызванной бета-гемолитическим стрептококком из группы А, могут получить пользу от лечения Научно обоснованное руководство для пациентов по вопросам, связанным с острыми болями и воспалением в горле антибиотиками. Такое лечение лишь немного уменьшает продолжительность болезни, однако значительно сокращает риск некоторых тяжёлых ревматологических осложнений.
Кроме уже перечисленных выше ситуаций, пациентам с симптомами простуды стоит обратиться к врачу в таких случаях:
- Одновременно с другими симптомами появилась сильная боль в ухе (или в обоих ушах). В таком случае может назначаться лечение антибиотиками, которые ускоряют выздоровление при среднем отите.
- Появилась необычайно выраженная слабость (например, если заболевший настолько ослаб, что ему трудно подняться с постели).
- Если болезнь началась с высокой температуры и выраженной слабости, а человек заболел в сезон гриппа и относится к группе повышенного риска развития осложнений этой инфекции. В такой ситуации при незамедлительном обращении к врачу пациенту может быть предложено раннее начало лечения противовирусными препаратами (осельтамивиром).
Согласно современным руководствам для специалистов CDC| People at High Risk of Developing Flu–Related Complications , к категории людей с повышенным риском осложнений гриппа относятся:
Пациентам из этих групп риска следует обратиться к врачу для консультации.
Наконец, обращение к врачу — верное решение для всех людей, которые не уверены в том, что могут правильно оценить своё состояние и характер развития болезни.
источник



