Часто так бывает, что ребенок идет в садик или школу, где многие дети кашляют. Другая ситуация – в маршрутке или на работе кто-то выглядит заболевшим. Идущий рядом человек вдруг закашлял или такой симптом наблюдается у близкого родственника, который приглашает в гости. Подобные ситуации распространены повсеместно и становятся реальным поводом для тревог. Ведь неизвестно, заразен человек или нет, даже если у него есть так называемый остаточный кашель. Чтобы разобраться в указанном вопросе, понадобится рассмотреть основные причины и характеристики этого симптома.
На самом деле кашель представляет собой защитную реакцию организма, направленную на очищение дыхательных путей от чужеродных агентов, оказывающих повреждающее и раздражающее действие. Это безусловный рефлекс, дуга которого начинается в рецепторах слизистой оболочки респираторного тракта, идет через центры продолговатого мозга и заканчивается в мышцах-эффекторах (гортани, трахеи, бронхов, межреберных, брюшных).
Воздействовать на кашлевые рецепторы могут различные факторы: воспаление, аллергия, механическое давление. Этот симптом наблюдается практически при любой патологии дыхательных путей. Но заразиться от больного человека можно далеко не всегда. Так случается лишь при наличии в слюне и мокроте патогенных возбудителей, опасных для окружающих. При кашле они разлетаются на 5–7 метров, что делает человека, стоящего рядом с зараженным, потенциально уязвимым. Чаще всего речь идет об острых респираторных вирусных инфекциях:
- Гриппе.
- Парагриппе.
- Аденовирусной.
- Риновирусной.
- Респираторно-синцитиальной.
Катаральные явления в верхних дыхательных путях наблюдаются при «детских» инфекциях, таких как скарлатина, корь, краснуха, ветрянка, коклюш. Они являются высоко заразными не только для малышей, но и для взрослых. Нельзя забывать и о другом заболевании – туберкулезе. Если человек выделяет микобактерии с мокротой, то он представляет опасность для других.
Но присутствие возбудителя в бронхиальном секрете хоть и является главным фактором контагиозности (заразности), но не считается последним. Микроб может попасть воздушно-капельным путем в органы дыхания, но для его развития и размножения необходимо еще одно условие – восприимчивость. А она формируется исходя из индивидуальных особенностей, прежде всего активности местного и общего иммунитета (в особенности специфического). Ослабленная защита, конечно же, не справляется с микробной нагрузкой, и человек заболевает.
Но даже инфекционные болезни бывают не контагиозными. Все зависит от времени, прошедшем с момента начала острого процесса. У любой патологии есть так называемый инкубационный период, в котором возбудители усиленно размножаются и накапливаются. Достигая определенной дозы, они вызывают первые симптомы заболевания. Так вот, человек чаще всего заразен с последних суток инкубационного периода и на протяжении последующей недели. Это примерные цифры, ведь у каждой респираторной инфекции сроки контагиозности свои. Даже после выздоровления, особенно у детей, может наблюдаться остаточный кашель. Но он уже не заразен.
Следует также сказать, что при некоторых заболеваниях причина имеет микробное происхождение, но они не обладают контагиозностью. Речь идет, например, о бактериальных пневмониях и бронхитах. Они часто вызываются условно-патогенной флорой, которая и так живет у каждого человека в верхних дыхательных путях. Поэтому даже пациент с температурой и кашлем будет не опасен для окружающих.
Чтобы понять, заразен ли кашель инфекционного происхождения, необходимо прежде всего знать возбудителя болезни.
Наряду с указанными выше ситуациями, существует гораздо более обширная группа заболеваний, при которых кашель имеет неинфекционное происхождение. А если патология спровоцирована не микробами, то и бояться нечего, ведь слюна и мокрота не представляют опасности. Это вероятно при воздействии следующих факторов:
Довольно часто кашель возникает при ЛОР-патологии, когда слизь из полости носа стекает по задней стенке глотки (риниты, синуситы), увеличиваются миндалины (тонзиллит), смещается надгортанник (эпиглоттит). Он может наблюдаться и при других заболеваниях, не связанных с органами респираторного тракта:
- Кардиальных (сердечная астма и отек легких, клапанные пороки, аневризма аорты, перикардиты).
- Сосудистых (тромбоэмболия легочной артерии).
- Пищеварительных (гастро-эзофагеальный рефлюкс, диафрагмальная грыжа).
- Эндокринных (увеличение щитовидной железы).
- Обменно-метаболических (подагра, алкалоз).
- Аутоиммунных (болезнь Шегрена).
- Неврологических (менингит).
Сухой кашель может появляться у пациентов, принимающих некоторые лекарства, например, ингибиторы ангиотензин-превращающего фермента (каптоприл, эналаприл) или амиодарон. Довольно часто рефлекс возникает при вдыхании медикаментов в аэрозольной форме.
Чтобы разобраться в проблеме, стоит обратить внимание на характер самого кашля. Это позволит сделать хот какое-то предположение о его происхождении. Соответственно, можно решить, стоит ли бояться больного человека. Заразный кашель чаще бывает:
- Надсадным и приступообразным (при коклюше).
- Сухим и поверхностным (при ОРВИ).
- Влажным и длительным (при туберкулезе).
В период выздоровления от инфекций симптом изменяется. Остаточный кашель беспокоит меньше, человек уже не заразен для окружающих. Необходимо обращать внимание не только на интенсивность рефлекса, но и учитывать факторы, при которых он ослабляется. Часто кашель прекращается после откашливания мокроты или уменьшается по мере ликвидации воспаления. Но ключевое значение в дифференциальной диагностике все же имеют дополнительные признаки. К ним относят следующие:
- Лихорадку.
- Насморк.
- Инъецированность склер.
- Кожную сыпь.
- Общее недомогание.
Такие симптомы, вероятнее всего, говорят об острой инфекции, при которой человек будет оставаться заразным на протяжении различного срока (чаще около недели). При туберкулезе, например, человек выглядит исхудавшим, бледным, постоянно покашливает, сплевывая мокроту. Но время опасности для окружающих здесь может растянуться надолго. Температура у него бывает нормальной или субфебрильной. Учитывая это, остаточный кашель при острых инфекциях необходимо дифференцировать с туберкулезным.
Вообще, терморегуляция у каждого своя. Поэтому сказать, заразен кашель без температуры или безопасен, можно лишь при анализе всех сопутствующих симптомов. Но в целом лучше придерживаться такого правила: лихорадка чаще появляется при инфекциях, поэтому кашель на ее фоне считается потенциально опасным.
При бронхите или пневмонии также повышается температура, но эти болезни чаще не заразны (если только не вызваны патогенными вирусами). А вот когда слышится свистяще дыхание, грудная клетка раздута, человека беспокоит одышка, у него есть большой стаж курения или склонность к аллергии, можно подумать об астматическом или обструктивном компоненте кашля. Он протекает без температуры, но присоединение вторичной инфекции при хроническом бронхите сопровождается обострением состояния и лихорадкой.
Многое о болезни скажет ее клиническая картина. На основании симптомов можно предположить и о контагиозности кашля.
Чтобы уберечься от потенциальной угрозы быть зараженным, следует обратить внимание на превентивные меры. Человек, остающийся в коллективе с кашляющими лицами, должен всегда помнить о личной безопасности. Перед посещением мест массового скопления людей следует обработать слизистую носа оксолиновой мазью. Она обладает противовирусными свойствами и не дает возбудителям проникнуть глубже. Лучше по возможности избегать контактов с внешне больным человеком. А вот остаточный кашель у ребенка, посещающего садик или школу, не опасен, так как допуск в коллектив выдается только врачом после соответствующего обследования. Если накануне эпидемия гриппа, то рекомендуют вакцинироваться от сезонных штаммов, тем самым вырабатывая специфический иммунитет. Да и общее оздоровление организма – правильное питание с витаминами, закаливание – пойдет на пользу и убережет от потенциальных инфекций.
Опасность заболеть подстерегает человека на каждом шагу. Особенно переживают родители за своего ребенка. Поэтому вопрос о том, как отличить кашель заразный от безопасного, очень актуален. И, рассмотрев самые частые случаи, при которых наблюдается указанный симптом, можно сделать вывод: о контагиозности можно достоверно судить, лишь зная происхождение патологии. Но оценка внешнего состояния человека и основных симптомов все же станут хорошим базисом для принятия решения.
источник
Бронхоспазмы не всегда сопровождаются какими-либо дополнительными симптомами. Нередко человек на первый взгляд кажется совершенно здоровым во всех отношениях. Кашель без температуры вводит в заблуждение своей несерьезностью и безобидностью. Нередко именно из-за отсутствия других признаков больной затягивает с посещением врача, и делает это зря.
Конечно, в ряде случаев резкие спастические выдохи являются лишь естественной единичной реакцией организма на внешние раздражители. Дым, крошки, пыль, вода могут попасть в органы дыхания и вызвать кашель, температура 35 градусов при этом не будет показателем наличия патологии, вызывающей бронхоспазмы. Явление будет единичным.
Однако если у человека имеется серьезная аномалия или в организм попадает вирус, кашель без температуры становится сигналом о помощи. В этом случае речь может идти о наличии не только заболеваний, которые легко лечатся, но и о смертельных недугах:
- Раке.
- Туберкулезе.
- ВИЧ-инфекции.
- Сердечно-сосудистых патологиях.
Именно поэтому незамедлительное обращение к врачу имеет очень важную роль для дальнейшего благоприятного прогноза выздоровления больного.
Рефлекторные спазмы дыхательных путей могут быть ответом на провокаторы, присутствующие в окружающей среде, или механические раздражители.
Кашель без температуры и насморка может свидетельствовать о следующих явлениях:
- Возникновении аллергии на продукты, шерсть животных и прочее.
- Работе во вредных условиях (на химических предприятиях, в пыльных помещениях).
- Попадании в органы дыхания инородных частиц.
- Повышенной сухости воздуха в помещении или на улице.
- Регулярном попадании в легкие табачного дыма.
- Приеме медикаментозных препаратов. У некоторых людей побочные эффекты в виде кашля возникают при лечении лекарствами, снижающими давление, а также ингибиторами АПФ.
Во всех этих случаях избавиться от бронхоспазмов можно только лишь убрав раздражитель, их вызывающий.
Резкие спастические выдохи и отсутствие жара могут свидетельствовать о разных недугах, находящихся в состоянии латентного течения. Часто кашель, пониженная температура тела наблюдаются при следующих хронических заболеваниях:
- Синуситах, ринитах, фронтитах. Слизь, скапливающаяся в пазухах, попадает в горло при смене положения тела, раздражает его и вызывает рефлекторные спазмы диафрагмы. Дополнительными симптомами при этих заболеваниях будут: болевые ощущения в лобной или носовой зонах, плохое обоняние, ухудшение дыхания через ноздри.
- Легочных заболеваниях. Хотя часто наблюдаются туберкулез и пневмония без температуры и кашля, у некоторых людей эти заболевания, протекающие в хронической форме, сопровождаются бронхоспазмами.
- Сердечных недугах. Неприятный симптом, не сопровождающийся температурой, возникает из-за увеличения сердца. Оно оказывает давление на рецепторы органов дыхания. Также происходят застои в малом венозном круге органов дыхания.
Бронхоспазмы являются частым спутником ОРВИ. Озноб, кашель без температуры можно наблюдать в начале развития заболеваний, относящихся к этой группе инфекций:
Дополнительными симптомами нередко выступают:
Рефлекторные спазмы дыхательных путей часто являются симптомом поздних стадий развития вируса иммунодефицита человека. Это опаснейшее заболевание может несколько месяцев и даже лет никак себя не проявлять, и только потом больной узнает о страшном диагнозе.
Если кашель есть, а температуры нет, то следует обратить внимание на наличие таких дополнительных симптомов, как:
- Появление розовых, красных, коричневых пятен на слизистых и коже лица, торса.
- Шелушение эпидермиса.
- Образование шишек и фурункулов.
- Возникновение сыпи.
- Появление стоматита и молочница в ротовой полости.
- Распространение грибка на ногах.
- Потеря веса.
Если нормальная или пониженная температура и кашель сопровождаются подобными симптомами, нужно немедленно сдать анализы на ВИЧ-инфекцию. Сделать это можно в каждом городе, при желании — анонимно.
Резкие спастические выдохи могут вызываться инфекционными микроорганизмами, занимающими промежуточную ступень между бактериями и вирусами. Это так называемые микоплазмы. При попадании в организм инфекция может заражать различные органы, в том числе и дыхательные пути.
Развитие микоплазмоза длится от 1 до 2 недель. При поражении органов дыхания наблюдается маленькая температура и кашель. Дополнительными симптомами могут быть:
- Заложенности носоглотки.
- Першения и покраснения в горле.
- Интоксикация организма (у детей).
Приступы кашля без температуры при микоплазмозе характеризуются продолжительностью. Резкие спастические выдохи достаточно изнурительны, выделением мокроты не сопровождаются.
Рефлекторные спазмы диафрагмы могут свидетельствовать о появлении в гортани, глотке или легких злокачественных новообразований. Сильные влажные выдохи без температуры в этом случае возникают в сочетании со следующими признаками:
- Содержанием крови или гноя в мокроте.
- Затрудненным дыханием.
- Опухшей шеей.
- Болевыми ощущениями в горле.
- Потерей массы тела.
- Отсутствием аппетита.
- Общей слабостью.
Рефлекторные спазмы дыхательных путей являются признаком защитной реакции организма. Они не передаются от одного человека к другому непосредственно. Заразиться бронхоспазмами можно только заболев недугом, который его вызывает. Естественно, невозможно подхватить от кого-то:
- Аллергию.
- Курение.
- Рак.
- Сердечно-сосудистые заболевания.
- Вдыхание сухого воздуха.
- Реакцию организма на фармацевтические препараты.
Однако вирусными заболеваниями, вызывающими кашель без температуры, заразиться очень легко. Это касается как недугов, передающихся воздушно-капельным (ОРВИ), так и половым путем (микоплазмоз, ВИЧ).
Для того чтобы не запускать болезнь и не заражать окружающих людей необходимо при первых признаках кашля незамедлительно обращаться в больницу. Врач поставит диагноз и назначит правильное симптоматическое и основное лечение. Ведь существует множество способов, которые помогут облегчить интенсивность или временно убрать у взрослых и детей кашель без температуры (Комаровский, например, дает множество полезных советов в телепередачах и интернет-форумах).
Конечно, рекомендации, услышанные по телевизору или прочитанные в интернете, необходимо применять только после консультации с врачом. Однако часто они бывают очень полезными.
Существует множество медикаментозных средств, выпускаемых в форме таблеток, сиропов, спреев. Помогут лечить кашель без температуры народные средства. Великолепный эффект имеют ингаляции, прогревания.
При микробной инфекции — не опасны, при вирусной — да! Любой вирус, как и всем известный вирус гриппа, высоко заразен, передается воздушно-капельным путем. При разговоре, при кашле «разлетается» в районе 10 метров в поисках новой жертвы! Вообще, вирусы постоянно «вращаются» среди людей, но особенно они агрессивны в периоды эпидемий. Тогда болезни и приобретают массовый, повальный характер.
наврядли, бронхит не заразен.
Нет, «бранхит» не заразен. Именно бронхитом заразиться нельзя.
В принципе, можно. Но не нужно.
Смотря какой, инфек-ный брОнхит заразен (первые5-6 дней) ,так же и пневмония.
Бронхит — это воспаление бронхов, которое в большинстве случаев связано с инфекцией. Инфекция может быть как вирусной, так и бактериальной. Такое разграничение имеет принципиальное значение, поскольку бактериальное воспаление можно вылечить антибиотиками, а вирусное не поддается этим препаратам.
Основной признак бронхита — кашель. Он может быть сухим и влажным. Когда кашель с мокротой, то он выполняет защитную роль: удаление мокроты вместе с микроорганизмами, которые спровоцировали воспаление — это очищение бронхов и обеспечение доступа воздуха. Кашель без мокроты связан либо с тем, что мокрота очень густая и не может отойти или с тем, что ее нет, а имеется только уплотнение слизистой оболочки трахеи или бронхов и ее раздражение воспалительным процессом, это как раз и провоцирует кашлевой рефлекс.
Бронхит разделяют на острый и хронический, в зависимости от продолжительности заболевания. Это совсем разные состояния.
В основе острого бронхита лежит воспаление слизистой оболочки бронхов, как правило вызываемое респираторными вирусами, к которым может параллельно присоединяться микробная флора (стрептококки, гемофильная палочка, пневмококки) . Часто он отмечается при гриппе, кори, коклюше и других болезнях; бывает что переходит в хронический. Часто острый бронхит совмещается с трахеитом, ларингитом, ринофарингитом.
В ряде случаев поражаются терминальные отделы бронхиального дерева, возникает бронхиолит. К факторам, которые располагают к болезни относят переохлаждение, употребление алкоголя, хроническая очаговая инфекция в назофарингеальной области, курение, изменение носового дыхания, деформация грудной клетки. Острый бронхит может появиться также при влиянии физических (холодный или горячий воздух) или химических (раздражающие газы) факторов.
Вредоносный агент попадает в бронхи преимущественно с вдыхаемым воздухом. Вероятно также попадание повреждающего агента с током крови (гематогенный путь) или с током лимфы (лимфогенный путь) . Как правило появляется отек и гиперемия слизистой оболочки бронхов с образованием слизистого или слизисто-гнойного секрета. В тяжелых стадиях могут наблюдаться некротические нарушения эпителия бронхов с последующим отторжением эпителиального покрова. В следствии воспалительных нарушений, а также бронхоспазма иногда появляются изменения бронхиальной проходимости, особенно при поражении мелких бронхов. Бронхит инфекционного типа часто начинается на фоне острого ринита и ларингита. Начало острого бронхита отмечается недомоганием, ощущением жжения за грудиной (при поражении трахеи) . Главный симптом бронхита — кашель (сухой или влажный) . При остром бронхите кашель носит как правило приступообразный характер, припровождается чувством жжения за грудиной или в глотке. Иногда приступообразный кашель бывает столь интенсивным, что сопровождается головной болью. Больных беспокоят слабость, познабливание, увеличение температуры до 37—38 oС, головная боль, боль в мышцах. Перкуторных изменений нет. При аускультации легких наблюдается тяжелое дыхание, рассеянные сухие хрипы. Изменения в крови минимальные. Рентгенологически урывками отмечается усиление легочного рисунка и неясность корней легких. Через 2—3 дня от начала болезни возникает небольшое количество вязкой мокроты, кашель становится менее мучительным, самочувствие улучшается. Бронхит, обычно, длится 1—2 недели, но все-таки кашель может продолжаться до 1 месяца.
При остром бронхите может появляться нарушение бронхиальной проходимости, основным клиническим проявлением которого служит приступообразный кашель, сухой или с трудноотделяемой мокротой, который сопровождается изменением вентиляции легких. Наблюдается усиление одышки, цианоз, свистящие хрипы в легких, особенно на выдохе и в горизонтальном положении. Острый бронхит с нарушением бронхиальной проходимости имеет тенденцию к длительному протеканию и переходу в хронический бронхит.
Бронхит обычно является следствием ОРВИ, поэтому он запросто может быть заразным.
Такое понятие, как «простуда» не используется врачами, так как данный термин не относится к заболеваниям.
Между тем этим словом в быту пользуются все, обозначая им болезненное состояние человека, когда активируются бактерии после переохлаждения.
Соответственно, как такового вируса простуды в природе нет, вместо него имеются вирусы гриппа и иных заболеваний. Можно ли в этом случае заразиться простудой?
В глотке человека находится условной патогенная флора под названием стафилококк, которая может вызывать заболевание только при определенных обстоятельствах.
В частности, в результате переохлаждения организма ослабевает иммунная система, в результате чего стафилококк может начать активное размножение. Это в свою очередь приводит к развитию ангины, которая заразна и передается от человека к человеку. Также простуда, поселившись в организме, нередко обостряет хронические инфекции.
Если же у человека хорошо развитая иммунная система, пациент часто закаливается, следует режиму дня, правильно питается, в этом случае стафилококк не сможет атаковать. Организм после переохлаждения быстро восстанавливается и приходит в норму, из-за чего нет риска заразиться от человека.
Если человек курит или редко проветривает помещение, у него выше риск заболеть простудой. Связано это с тем, что грязный воздух, табачный дым, никотин способны раздражать слизистую оболочку глотки. Это в свою очередь способствует более быстрому проникновению вирусов в клетки и их заражению. Также раздраженная слизистая продляет протекание болезни, из-за чего люди, живущие в загрязненных районах, обычно болеют намного дольше.
При первых симптомах простуды необходимо предпринять меры, в этом случае можно избежать развития тяжелого заболевания. Если нет повышенной температуры, нужно согреть организм. Для этого делают горячую ванночку для ног с добавлением горчицы, пьют теплый чай или теплое молоко и ложатся в кровать. Благодаря этому пациент может вовремя восстановиться и избежать недомогания.
Если же организм не справился с инфекцией, болезнь становится заразна. У пациента обычно наблюдаются следующие симптомы:
- Резкое повышение температуры тела;
- Появление слабости;
- Головные боли;
- В горле першит;
- Появляется насморк.
Лучше всего определить, опасно заболевание или нет, может врач. Поэтому не стоит заниматься самолечением, нужно сразу же обратиться за медицинской помощью при появлении первых признаков болезни.
Может выясниться, что причиной подобного состояния пациента является вирус. Такая форма передается воздушно-капельным путем, после того, как вирус попал в организм, он начинает активное развитие.
В связи с этим необходимо изолировать больного, чтобы он не представлял опасности для окружающих.
По определенным симптомам можно самостоятельно выяснить степень заразности больного.
- Повышение температуры сигнализирует о том, что организм борется с инфекцией, это основной признак того, что человек может быть заразен. Если виной тому грипп, температура обычно держится в течение четырех дней на уровне 37.7-38.8 градусов.
- При инфекции верхних дыхательных путей обычно начитается воспалительный процесс, который приводит к появлению густых бесцветных или желто-зеленых выделений из носа. В этом случае болезнь скорее всего может передаваться. Густая бесцветная жидкость нередко сообщает о синусите, ларингите, бронхите, эпиглоттите.
- При появлении диареи, рвоты и небольшой температуры врач может диагностировать так называемый желудочный грипп, ротавирусную инфекцию, вирусную инфекцию Коксаки. Подобное состояние также заразно для других людей.
- По сильным головным болям в области лба и носа можно определить наличие гриппа. Подобные ощущения возникают из-за отека и скопления слизи в носовых пазухах. Особенно головная боль может усиливаться при наклоне корпуса вперед.
- Боли в горле и насморк сигнализируют о гриппе или ОРВИ. Иногда горло болит, когда по задним стенкам глотки затекает слизь из носа. Это становится причиной покраснения и раздражения горла, пациент ощущает першение и болезненность. Если дыхание имеет свистящий характер, при этом слезятся глаза, скорее всего виной тому не вирус, а аллергия, которая не заразна.
При заболевании простудой или развитии инфекционной болезни больной ощущает сонливость и теряет аппетит и здесь хорошо бы знать, сколько дней заразен человек при орви.
Это естественная реакция организма, когда за счет длительного сна иммунитет бережет силы и борется с инфекцией.
Чтобы не заболеть, можно своевременно предпринять меры профилактики и обезопасить себя от заражения, и надо сказать, что профилактика простудных заболеваний, достаточно эффективна.
Ежегодно стоит вакцинироваться от гриппа, чтобы избежать заражения вирусным заболеванием. Такую процедуру нужно делать регулярно, так как вирусы гриппа каждый год меняются, и старая вакцина может не оказывать должного эффекта.
Так как вирусы передаются контактным путем или через вещи больного, нужно чаще мыть руки с мылом. В некоторых случаях, например, после контакта с больным, руки можно обработать антисептиком, который наносят на сухие чистые руки.
Как известно, вирус гриппа способен распространяться в периметре двух метров от больного. При чихании или кашле мельчайшие частицы перемещаются по воздуху и могут попадать в легкие. Поэтому нужно максимально изолировать пациента от окружающих и как можно реже контактировать с ним.
Необходимо делать частую влажную уборку в помещении, где находится больной. Вирус гриппа способен находиться на поверхности предметов 2-8 часов. В связи с этим нельзя пользоваться общими бытовыми предметами или посудой с пациентом. После того, как человек выздоровеет, нужно провести полную дезинфекцию всех вещей.
Больным в свою очередь также стоит позаботиться об окружающих людях и находиться в период болезни на больничном. Нельзя ходить по магазинам, аптекам, посещать работу, находиться в общественном транспорте. Во время чихания или кашля рот нужно прикрывать носовым платком или ладонью. Также больной должен находиться в отдельной комнате, чтобы не распространять болезнь.
В заключении рекомендуем видео в этой статье, с кране интересным мнением о простуде.
Какое бы заболевание не поразило человеческий организм, оно сопровождается массой неприятных симптомов. Одним таким недугом является простуда. Очень часто она протекает без температуры, но при этом у пациента возникает насморк, кашель, чихание и боль в горле. Для успешного лечения необходимо определить причину, которая спровоцировала все указанные симптомы, и направить все усилия на ее устранение.
Какие народные средства от заложенности носа без насморка могут быть, можно узнать из данной статьи.
При сухом кашле у пациента отсутствует обильное выделение мокроты. Он может принимать сильный, надрывный характер и сопровождаться болевым синдромом. Причина такого патологического процесса кроется в поражении дыхательных органов инфекцией. На начальной стадии простуды у человека возникает першение в горле и сухой кашель. А вот по прошествии нескольких дней он переходит в мокрый, так как организм начинает активно вырабатывать мокроту.
Из данной статьи можно узнать, как лечить насморк народными средствами.
Но спустя еще некоторое время сухой кашель снова возвращается, ведь слизь начинает выделяться в меньшем количестве. Самыми распространенными причинами сухого кашля являются:
- Дым от сигарет, пересушенный воздух в комнате.
- Поражение организма вирусом гриппа, который вначале вызывает сухой, а после влажный кашель.
- Специфические запахи химических веществ.
- Инородное тело в голе. Если кашель беспокоит человека без явных признаков простуды и температуры, то, скорее всего в горло попал инородный предмет, который и служит причиной удушья.
- Ларингит. Когда сухой кашель беспокоит человека часто в течение дня, то имеется большая вероятность наличия этого инфекционного недуга, для которого свойственна сиплость голоса и спазматический кашель.
Какие народные средства от аллергического насморка самые популярные, указано в данной статье.
На видео рассказывается о причинах насморка и боли в горле без температуры:
Из данной статьи можно узнать, как отличить аллергический насморк от простудного.
Следующий вид кашля – мокрый. Его распознать очень просто, так как во время откашливания выделяется мокрота. Этот симптом получил еще одно название – продуктивный, ведь благодаря ему удается очистить бронхи от слизи.
Поразить влажный кашель может организм человека, если возникает ОРЗ, обычный насморк, аллергия, пневмония и бронхит. Для мокроты характерна вязкая консистенция, по этой причине ее нельзя долгое время держать в бронхах, ведь это отличное место для размножения бактерий. Стоит немедленно предпринимать меры и выводить ее оттуда.
Оттенок выделений при влажном кашле может быть немного мутноватый, что указывает на начало воспалительного процесса. Слизь с ржавым оттенком указывает на аллергию, а зеленый цвет ясно дает понять, что у человека гайморит, туберкулез или бронхоэктазе.
Как лечить аллергический насморк и кашель у ребенка, можно узнать прочитав данную статью.
Частая мокрая слизь является причиной бронхита или трахеита. Влажный кашель, возникающий в результате лечения, сменяет сухой, что служит предвестником выздоровления пациента.
Слизь, выделяемая из носа, без температуры указывает на то, что организм поразил инфекционный недуг. Во время насморка происходит увлажнение слизистой оболочки носа, в результате чего возникает заложенность, пациент теряет обоняние, у него возникают частые приступы чихания. Насморк может принять хроническую форму и возникать в конкретном случае. Результатом такого процесса становится сильный отек слизистой носа, расширение сосудов. Содержимое увеличивается после того, как жидкость начинает отделяться.
Острая форма ринита возникает сама по себе или по причине гриппа, ОРВИ. Воспалительный процесс возникает из-за попадания бактерий, вирусов на слизистую носа.
Какие капли в нос при аллергическом насморке стоит использовать, указано в данной статье.
К основным факторам, способствующим образованию насморка без температуры, можно отнести:
- длительное нахождение на холоде;
- инфекция вирусного или бактериального происхождения;
- нанесение травмы носу;
- вредные привычки;
- плохое кровообращение в слизистой пораженного органа, вызванное сосудистым или гормональным заболеванием.
На видео — возможные причины насморка:
Этот симптом появляется в случае, когда на слизистую носа воздействует раздражитель. В роли этого раздражающего фактора может выступать пыль, пух или шерсть животных. Еще одной причиной чихания является влияние летучих веществ. Как правило, человек начинает чихать при вдыхании парфюмерных ароматов или сигаретного дыма.
Образование чихательного рефлекса частая причина смена температур, когда человек из теплой комнаты вышел на улицу, где мороз. Также чихание может служить причиной наличия аллергических и острых респираторных вирусных недугов.
По какой причине заложен нос без насморка, можно узнать из статьи.
Очень часто женщины в положении жалуются, что перед самыми родами они постоянно чихают, и у них заложен нос. Это происходит по причине отека слизисто носа, который провоцирует гормональная перестройка. Такой процесс в медицине носит название «ринит беременных».
Нередко боль в горле – это предвестник вирусного или бактериального заболевания. Причин такого симптома существует большое количество. Например, боли в горле (болит горло) может вызвать фарингит, для которого характерно воспаление задней стенки глотки. Когда боли приобретают частый характер, то можно мело утверждать о переходе фарингита в хроническую форму.
Кроме этого, сильные боли могут стать причиной развития ангины, в результате которой происходит воспаление и опухоль миндалин, расположенных по бокам. Так как дети очень часто болеют на это заболевание, то часто принимает хронический характер. Боли в горле могут возникнуть и по причине ларингита, для которого свойственен сиплый и охриплый голос.
В данной статье указано как дышать над картошкой при насморке.
Помимо этого, на формирование представленного симптома могут влиять следующие факторы:
- вирусная инфекция;
- бактериальная инфекция;
- аллергия;
- раздражение горла вредными веществами;
- сухой воздух.
Многим приходилось наблюдать такую картинку, когда на лицо все признаки простуды, то подъем температуры отсутствует. В чем же причина? Все дело в физиологической особенности организма на поразивший его вирус. После того, как он проник в организм, у человека происходит усиленное кровообращение, результатом которого становится плохая переработка крови сердцем.
Если еще простудное заболевание поразило человек со слабым иммунитетом, то незначительный подъем температуры говорит о том, что организм вступил в борьбу с инфекцией. Если же температура находится в пределах нормы, то у человека имеется стойкий и крепкий иммунитет, который не включает в процесс своим защитные функции мозга для борьбы с инфекцией.
Как использовать Биопарокс при насморке у детей, можно узнать из статьи.
На видео рассказывается о причинах насморка и боли в горле без температуры:
Заразиться простудным заболевание, даже без температуры, может абсолютно каждый происходит это воздушно-капельным путем, когда через дыхательные пути вирус проникает в организм и начинает оказывать свое влияние.
Заразиться простудой можно при поцелуе. Как правило, заражение происходит в результате того, что вирус передается от человека, у которого наблюдается инкубационный период, и он даже не подозревает о наличии простуды.
Следующий путь передачи – через продукты. Когда человек с ОРВИ чихнул на продукты или трогал их руками, то на них попадают вирусы. При их употреблении здоровым человеком имеется вероятность развития простуды и у него.
Как ни странно, но вилки и ложки также служат источником передачи инфекции. Причем такой вариант передачи считается самым распространенным. Не стоит пить напиток из одной бутылки или чашки. Все столовые приборы необходимо обрабатывать моющим составом.
Очень часто во время самостоятельного лечения большинство людей используют антибактериальные препарата, полагая, что такие лекарства помогут быстро избавиться от болезни. Но врачи не во всех случаях назначают антибиотики, ведь их отрицательного влияния на организм никто не отменял. Кроме этого, при приеме антибиотиков во время неосложненной простуды никто не дает гарантии, что именно они способны ускорить процесс выздоровления.
Как лечить насморк и лающий кашель у ребенка, указано в статье.
На видео — применение антибиотиков при боли в горле без температуры:
В медицинской практике известны случаи, когда результат имел обратный характер. При приеме антибактериальных медикаментов у ряда пациентов возникали побочные эффекты. Из-за такого лечения очень часто развивается дисбактериоз, аллергия, иммунные силы организма сильно ослаблены. Кроме этого, действие антибиотиков вряд ли можно назвать антивирусным, их цель – это поразить бактерии, а ведь простуда – это вирусная инфекция.
Простудные заболевания очень часто возникают у женщин на момент вынашивания ребенка. Причина заключается в том, что период беременности сопровождается угнетением иммунной систем даже самой здоровой женщины, в результате чего ее организм становится восприимчив к различным сезонным болезням.
На видео — кашель и насморк без температуры у беременной:
Чем лечить? Назначить эффективное лечение может только врач. Как правило, он назначает медикаментозные препараты, которые абсолютно безопасны как для здоровья будущей мамы, так и малыша:
- Для устранения насморка очень эффективны солевые растворы для промывания носа – Аквамарис и Долфин.
- Устранить боль в горле помогут безопасные для беременных спреи и растворы — Хлоргексидин, Мирамистин, Ингалипт, Пинасол.
- Побороть приступы кашля можно при помощи Колдекс бронхо, Лазолван, АЦЦ.
- Врач может назначить проводить растирания области груди и переносицы. Для этих целее при простуде оказывают положительный эффект бальзам «Звездочка» или «Доктор Мом».
- Использовать гомеопатические препараты во время беременности совершенно безопасно. Врач может назначить Антигриппин или Грипп-хель.
Простуда – это очень коварное и неприятное заболевание. Даже если оно протекает без температуры, очень важно определить причину ее формирования назначит адекватную терапию. В противном случае она может дать осложнение и приобрести хроническую форму.
Заразить он Вас и ребёнка может. Самим бронхитом заразиться нельзя, а вот те «звери»,которые вызвали бронхит у Вашего мужа-могут.
По-моему это простудное, а не инфекционное заболевание.. .
Т. е. воспаление бронхов. А воспаление подхватить вряд ли можно от другого человека
Заразен, раз чихает, значит он болен ОРВИ, а бронхит-это уже осложнение
Сам по себе хронический бронхит не заразен, но заразен вирус который его спровоцировал ранее. Маску надо было одевать недельки две назад.
Такие инфекционные болезни, как простуда, корь, коклюш ли скарлатина, могут спровоцировать развитие болезни, называемой ларингитом. При провоцирующих факторах ларингит не упустит возможности поселиться в организме. Острый ларингит продолжается около двух недель и может перейти в хроническую форму. По ссылке описаны признаки хронического ларингита у взрослых. Тут описаны признаки ларингита у детей.
Есть несколько форм течения этой болезни, и некоторые из них представляют опасность для окружающих. Человек упорно лечит простуду, не догадываясь, что является носителем болезнетворных бактерий или инфекционного заболевания.
Начальный этап проявляется неприятными ощущениями жжения и сухости в гортани, хотя общее состояние неплохое. На следующем этапе появляется судорожный и изматывающий кашель, головная боль, трудно глотать. Осипший голос пропадает, переходя в шёпот.
Кашель становится влажным, с отхаркиванием мокроты, иногда гнойной. Повышается показатель лейкоцитов крови. Резко краснеет и отекает слизистая оболочка гортани, из-за лопнувших капилляров на ней появляются багровые точки.
Острая стадия обычно проявляется при заражении вирусной инфекцией, когда воспалительный процесс протекает на слизистой носоглотки, а иногда перемещается в бронхи и легкие. Чаще всего это происходит у взрослых, но может быть и у детей, при этом есть возможность заболеть находясь в одном помещении, так как передается воздушно капельным путем, но не всегда.
Гортань воспаляется при заражении респираторным вирусом, а также бактериями стрептококка и стафилококка, если провокаторами начала ларингита станут внешние причины:
- очень горячие, а также слишком холодные блюда и напитки;
- длительное вынужденное напряжение голосовых связок;
- переохлаждение;
- курение (пассивное тоже), спиртные напитки;
- вдыхание пыли, газов, пара, некоторых раздражающих химических веществ.
Внутренние причины ларингита, которые могут влиять на работу нервно-мышечного аппарата:
- нарушен обмен веществ;
- повышенная чувствительность слизистой гортани;
- при гастроэзофегальном рефлюксе в пищевод попадает содержимое желудка, вследствие чего появляются язвочки на связках, а голос хрипнет.
Здесь можно прочитать, какие антибиотики назначают при ларингите у взрослых.
Читайте, как полоскать горло фурацилином при ангине.
Отзывы о таблетках от насморка Синупрет: http://prolor.ru/n/lechenie-n/tabletki-ot-nasmorka.html.
Можно ли делать компресс при ангине с температурой?
Дети, посещающие сады и школы, подвержены риску заболевания, если в учреждениях редко проветриваются помещения. Один из заболевших представляет опасность для остальных, поэтому постарайтесь уменьшить контакт своего ребенка с потенциальным носителем бактериальной инфекции.
Ложным крупом (так называют острую форму болезни) могут заболеть дети младше восьми лет, болеющие экссудативным диатезом. Из-за отёка и спазма голосовой щели сужается просвет гортани, ребенку становится тяжело дышать.
Приступы происходят чаще всего ночью: ребёнок просыпается в поту, с «лающим» кашлем, губы синеют, вдох затруднен, дыхание шумное. Температура может быть немного повышенной, но чаще остается нормальной. Примерно через полчаса симптомы прекращаются, ребенок засыпает.
Госпитализация в этом случае необходима. В ожидании скорой проветрите комнату, сделайте содовую ингаляцию, дайте малышу щелочное питьё. Для снятия отёка гортани доктор сделает инъекцию необходимыми препаратами. Антигистаминные препараты обязательно должны храниться в аптечке.
Конечно, в домашних условиях можно успешно проводить ингаляции, но если начнется серьезный отёк, интубировать трахею может лишь квалифицированный специалист. Могут потребоваться реанимационные мероприятия и даже искусственная вентиляции легких. По ссылке можно прочитать, как лечить ларингит у детей народными средствами. Тут описано, какие прописывают лекарства при ларингите у детей.
Возможность заражения можно определить, выявив причины ларингита.
- Аллергия. Аллерген попадает на слизистую и раздражает гортань. Дыхание становится тяжёлым, начинается мучительный кашель. Но такая форма ларингита, естественно, заразной не является.
- Реакция на лекарственные препараты. Детям до трех лет очень осторожно нужно применять лекарства в форме спреев. Хотя педиатры часто выписывают такие препараты, которые часто являются причиной заболевания ларингитом. Воздействие сильной струей ингалятора на гортань, насыщенную нервными окончаниями, провоцирует спазм и воспаление голосовых связок. Начинается ларингит, которым нельзя заразиться.
- Эмоциональное потрясение. После него у ребенка может произойти спазм голосовых связок. Такая форма ларингита также не опасна для окружающих.
- Генетическая расположенность. Как ни странно, она определяется рационом беременной женщины. При злоупотреблении жирной пищей и избытком углеводов в рационе у ребенка повышен риск заболевания ОРЗ. Если возраст беременной старше 35 лет, или она перенесла инфекционную болезнь, ребенок также особо подвержен риску. Курс иммуностимуляторов, проведение лечебных процедур не дадут развиться хронической форме болезни. Данная форма ларингита также заразной не является.
- Заражение инфекциями. Поражая слизистую дыхательных путей, вирусы вызывают острую форму ларингита, который является очень опасным для посторонних.
Сильные боли в горле, отдающие в уши, насморк и резкое повышение температуры говорят о том, что болезнь спровоцировали патогенные бактерии. Она становится заразной для всех, а заражение происходит, когда больной кашляет и чихает. Опасность заражения существует даже на последних стадиях, когда здоровье, кажется, восстановилось и самочувствие улучшилось.
На видео рассказывается, заразный ларингит или нет:
При заболевании вирусным ларингитом нецелесообразно применение антибиотиков, так как на вирусы эти препараты не воздействуют.
Поможет домашний постельный режим, частое тёплое питье, травяные и содовые ингаляции, влажный воздух в комнате больного и полный отказ от сигарет. За две недели максимум (в зависимости от иммунитета человека) болезнь обычно отступает. Но вирусная форма ларингита передается воздушно-капельным способом, при этом необходима защищающая маска.
Сложно ответить на вопрос, является ли ларингит заразным заболеванием. В первую очередь необходимо выявить причины, спровоцировавшие болезнь.
Если ларингит вызван патогенными бактериями или вирусами, велика вероятность заражения ими окружающих. Больному необходима специальная маска, чтобы при кашле и чихании микробы не попали к другому человеку. Ларингит, возникший от раздражения гортани, эмоционального потрясения, аллергической реакции или вследствие генетической расположенности, не передается от больного окружающим его людям.Читайте также, можно ли греть горло при ларингите.
источник
Часто на площадке или в детском саду мы видим кашляющих детей. Почему в большинстве случаев они не так опасны, как мы себе представляем?
Кашель — это защитно-приспособительный рефлекс, позволяющий человеку очищать дыхательные пути от раздражителей (например мокроты, отделяемого носоглотки и др) и инородных тел (пыль, кусочки пищи и др.).
Чаще всего у детей кашель возникает во время ОРВИ и может сохраняться довольно длительно после, но помимо ОРВИ кашель может являться симптомом аллергической реакции, хронических врожденных или приобретенных заболеваний верхних дыхательных путей, как проявление гастроэзофагеальной рефлюксной болезни, быть симптом заболевания ЛОР-органов, сердца или неврологических проблем.
Рассмотрим наиболее частые ОРВИ, характерные для осенне-зимнего периода.
1- Грипп (Выделение вируса гриппа практически прекращается через 5—10 дней после начала болезни, а максимальное содержание его определялось на 2-е сутки после начала заболевания)
2- Парагрипп (Выделение вирусов максимально в последний день инкубационного периода и 1-3 дня острой инфекции)
3- Аденовирусная инфекция (Часто дает осложения, вызванные присоединеием микробной инфекции. Выделение аденовирусов длится в среднем 7-12 дней и прекращается, как правило еще до окончания болезни)
4- Риновирусная инфекция (Выделение риновирусов длится не более 5- 7 дней)
5- РС-вирусная инфекция (Продолжительность выделения вируса не превышает длительности клинических проявлений. Как правило это от 3 до 6 дней)
6- Реовирусная инфекция (В верхних дыхательных путях возбудитель сохраняется 7-10 дней, в кишечнике может до 4-5 нед)
Все эти инфекции объединяет одно — поражение дыхательных путей.
Источником инфекции является больной человек и человек, в последний день инкубационного периода (как правило). Поскольку все ОРВИ затрагивают дыхательную систему, то механизм передачи инфекции преимущественно воздушно–капельный и воздушно–пылевой, но, для риновирусной и аденовирусной инфекций, также возможен контактный путь передачи – через воду и предметы обихода.
Возбудители ОРВИ распространяются при разговоре, кашле, чихании. Максимальное количество возбудителя содержится в крупнокапельной фазе аэрозоля, который выделяют больной или носитель в радиусе 2-3 метра. При подсыхании осевших капель большое количество возбудителей гибнет, но, тем не менее, значительная часть сохраняется и может вторично попадать в воздушное пространство помещения и инфицировать окружающих. Длительность выживания возбудителей во внешней среде с сохранением вирулентных свойств зависит от условий среды и для большинства возбудителей ОРВИ, в том числе и для вирусов гриппа, варьирует от нескольких часов до 7–12 дней.
Поэтому в условиях детских организованных коллективов (детский сад, школы. кружки и развивающие секции, спортивные учреждения, музыкальные школы и др) заразиться ОРВИ можно прежде всего в помещении и от детей, за сутки до старта их заболевания. Здравомыслящая мама не поведет в детский сад ребенка с лихорадкой, поэтому как правило дети, хоть и подкашливающие, но появляющиеся в детском саду через неделю после заболевания безопасны для окружающих. Гораздо больше возможности у вас заболеть, когда вы едете в лифте (плохо вентилируемое, замкнутое пространство) или контактируете с ручками двери, кнопками домофона/лифта/рабочего телефона. Через неделю от начала заболевания, если нет клинических проявлений, ребенок в большинстве случаев не заразен. Тем более, что каждый раз идентифицировать возбудителя ОРВИ на практике не представляется возможным (вряд ли вы будете каждый раз сдавать лабораторные анализы направленные на идентификацию вируса). Да и изолировать от общества чихающих-кашляющих все равно не получится, если только не выходить никогда из стерильной комнаты.

Чем же, как правило, обусловлен кашель, остающийся (иногда довольно долго) у детей ясельного и дошкольного возраста?
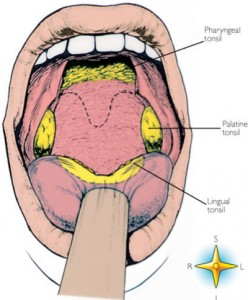
Как правило, такой кашель связан с секретом (слизью), образующимся в верхних дыхательных путях (аденоидная ткань, задняя стенка глотки, миндалины, трахея).
Если после перенесенного ОРВИ кашель у ребенка возникает после физической нагрузки или в горизонтальном положении (во время или после сна), скорей всего он связан с избытком слизи, стекающей из полости носоглотки и не является контагиозным для других детей. Учитывая физиологические особенности, у малышей лимфоидная ткань (аденоиды, миндалины, задняя стенка глотки) быстро увеличиваются в период ОРВИ и длительно восстанавливается после заболевания.
Поэтому относитесь относительно спокойно к подкашливающему ребенку, исключая случаи длительного надсадного кашля, сухого кашля со рвотой, кашля с большим количеством мокроты.
Также хочу обратить внимание, что если в группу с вашим ребенком ходит малыш, который кашляет ЧАСТО или ПОСТОЯННО и ребенок находится под наблюдением доктора, который разрешил посещать детский садик, не накручивайте себя и остальных родителей. Доктор никогда не даст одобрение на посещение детского дошкольного учреждения заразному ребенку (особенно с отрицательными пробами на туберкулез). Возможно у этого малыша хроническое или генетическое заболевание, когда кашель является одной из его составляющих и вовсе не представляет опасности для окружающих.
Я работаю с детьми с муковисцидозом (МВ) и, к сожалению, абсолютное не понимание другими мамами природы кашля у больных МВ, делает малышей изгоями, а родители других детей, выплескивают кучу негатива на маму, которая и так много «лестных» слов слышит в свой адрес. Будьте терпимее, тактичнее и уважайте прежде всего себя в диалоге. Не надо кричать на маму кашляющего ребенка: «Сидите дома со своим больным ребенком!» Попробуйте уточнить: «Ваш малыш здоров? Кашель-его особенность?» Поскольку кашель- это симптом, сопутствующий многим НЕинфекционным заболеваниям в том числе.
источник
лечение простудных заболеваний
Медицинские специалисты применяют к такому понятию, как кашель с мокротой, термин «продуктивный». Это означает, что во время кашлевого приступа выделяется продукция бронхов – слизистые выделения, которые выводятся с кашлевыми движениями наружу.
Считается, что такие выделения – это признак очищения легочной системы, а значит, один из симптомов скорого выздоровления. Тем не менее, не следует забывать, что наличие слизистого секрета может указывать также на развитие серьезных болезней, например, бронхиальной астмы, воспаления легких, онкологии органов дыхания, ишемической болезни сердца.
Выделения при отхаркивании могут появиться исключительно при болезнях дыхательных путей, представляя собой результат повышенной продукции и секреции бронхов (во время бронхита или астмы), выпота кровяной плазмы из сосудистой сети в легочную полость (во время отека легких), выхода гноя из полостей (при абсцессе, туберкулезных кавернах, бронхоэктазах).
Наиболее распространенными причинами считаются:
- инфекции верхних дыхательных путей (респираторные вирусные инфекции и патологии);
- обструктивная форма воспаления бронхов;
- воспаление легких;
- аллергические состояния, в том числе бронхиальная астма;
- ринит;
- абсцесс легких;
- туберкулез.
Точную причину срабатывания кашлевого рефлекса можно определить только диагностическим путем, при этом огромное значение имеет характеристика бронхиальных выделений, а также наличие других сопутствующих симптомов.
Заразен ли человек, если он кашляет продуктивно? Этот вопрос часто интересует многих пациентов, особенно мамочек маленьких детей, которые сомневаются насчет того, можно ли вести ребенка в садик, если приступы стали продуктивными и стала откашливаться слизь.
Стоит заметить, что кашлевой синдром бывает заразным независимо от того, влажный он или сухой, если он вызван вирусной инфекцией. В среднем период «заразности» (в медицине – контагиозности) вирусного заболевания колеблется от 5 до 10 суток с момента появления первых симптомов. Однако некоторые болезни могут представлять опасность для окружающих более длительный период:
- дифтерия – до 2-х недель;
- коклюш – до 18 суток от начала болезни. Как правило, после 28 дней пациент, переболевший коклюшем, точно не будет представлять опасности, даже если кашлевые приступы продолжают беспокоить больного.
Поэтому не совсем правильно полагать, что если у ребенка стабилизировалась температура, и появился слизистый секрет, то риск заразить других детей аннулирован. Вирус зачастую все ещё продолжает существовать в организме и выделяется пациентом при выдыхании и чихании.
По мере прогрессирования симптомов болезни с накоплением выделений бронхиального дерева возникает необходимость в очищении дыхательных путей от скопившегося секрета. В таком случае срабатывает кашлевой рефлекс – позыв к резкому выдыханию воздуха, вследствие раздражения стенок бронхов слизистым секретом.
Когда появляется обилие слизи, важно отличить очистительный процесс от перехода воспалительной патологии к хронической форме.
Обычно кашлевое движение берет свое начало с резкого и глубокого вдоха, который длится не более 2-х секунд. После этого гортанная мускулатура, прикрывающая голосовую щель, так же резко сокращается. Бронхиальные мышцы моментально приходят к тонусу, брюшные мышцы сокращаются – такое действие мышечных волокон направлено на преодоление сопротивления сомкнутой голосовой щели. В этот момент значение давления внутри полости грудной клетки составляет около 100 мм рт. ст. Далее наблюдается внезапное открытие голосовой щели и усиленный выдох. В основном, если бронхи накопили выделения, кашлевой рефлекс срабатывает непроизвольно, однако сам пациент способен вызвать его и самостоятельно.
Как правило, сам по себе кашлевой приступ и слизистые выделения бронхов болезнью не являются – это лишь симптомы другого заболевания, которое важно обнаружить и вылечить. Не следует игнорировать и другие признаки, указывающие на наличие болезни:
- затруднение дыхания, одышка;
- повышение температуры;
- потеря аппетита;
- боли внутри грудной клетки;
- хрипы при дыхании;
- изменение цвета и других свойств мокроты.
При беременности любое заболевание воспринимается крайне негативно: ещё бы, неизвестно как болезнь повлияет на плод, а также на саму беременность, да и лекарства на протяжении этого периода нужно принимать очень избирательно. Однако существует неоспоримый факт, что у беременных женщин иммунитет заведомо ослаблен, поэтому ОРЗ с ОРВИ во время вынашивания, к сожалению, не редкость.
Кашлевой синдром при беременности тоже встречается часто: лечить его не только можно, но и нужно. Неграмотное или несвоевременное лечение может представлять серьезную угрозу для беременности. В первую очередь, кашлевые толчки могут спровоцировать повышенный тонус матки, что может привести к болезненным спазмам и даже отслойке. Одновременно повышается артериальное и внутрибрюшное давление, что может спровоцировать выкидыш на ранних сроках или преждевременные роды на более поздних этапах вынашивания.
При респираторных заболеваниях необходимо обязательно показаться врачу, да и не только: будет лучше, если женщина будет вспоминать о докторе при любых тревожных или подозрительных симптомах. Необходимо учитывать, что кашлевые приступы и выделение слизи из бронхов может сопровождать не только простуду, а также заболевания желудка, щитовидной железы, сердца. Не следует приступать к лечению самостоятельно, пусть этим займется медицинский специалист.
Бронхиальные слизистые накопления – это патологические выделения, которые выходят в процессе кашлевых толчков из дыхательных путей. У здоровых людей тоже вырабатывается слизь внутри бронхов: такая слизь выполняет защитную функцию, не позволяя пыли, химическим веществам и бактериям проникать к легким. Если количество этой слизи увеличивается, к ней прибавляется гной с прочими примесями, то обычно говорят о появлении влажных выделений. Выделения подразделяют на несколько видов, что зависит от их количества, цвета, запаха, плотности, многослойности.
Поговорим о разновидностях слизистых выделений при респираторных заболеваниях.
- Зеленая мокрота при кашле обыкновенно является спутником многих воспалительных патологий с вовлечением в процесс бронхов и легких. Такие заболевания могут провоцироваться бактериальной и вирусной инфекцией, либо иметь аллергическую природу. К перечисленным болезням относят затяжной бронхит, крупозную пневмонию, бронхиальную астму, туберкулез, онкологию, пр. Как правило, зеленая плотная слизь – это признак застойного гнойного процесса в легких.
- Кашель с трудноотделяемой мокротой появляется чаще всего как следствие ОРВИ или ОРЗ, а ещё может быть результатом застойных явлений в легких. Если слизистый секрет имеет слишком плотную консистенцию и вязкость, то ему сложно выйти из дыхательных путей, она накапливается внутри бронхов, провоцируя постоянные кашлевые толчки, не приносящие облегчения.
- Кровь в мокроте при кашле способна появиться как вследствие небольшого и безобидного кровотечения из капиллярных сосудов бронхиального дерева, которые могли лопнуть во время кашлевого приступа, так и вследствие серьезной болезни. Поэтому наличие крови должно насторожить, особенно если такой признак присутствует на протяжении нескольких дней, либо если выделения содержат большое количество крови. Не следует забывать, что примесь крови может попасть к секрету из больных миндалин, носоглотки, кровоточащих десен.
- Желтая мокрота при кашле – это следствие появления гноя в выделениях. Чаще всего это признак недолеченного бронхита, либо его перехода к хронической форме. Если и дальше пренебрегать лечением, то со временем такой секрет может изменять цвет от соломенно-желтого до ржавого или зеленого (явный признак гнойного процесса).
- Кашель с гнойной мокротой часто указывает на развитие застоя внутри легких, особенно если выделения становятся значительно гуще. Бронхам становится сложно выводить гнойный секрет, который накапливается и может приобрести неприятный запах и вкус. Как правило, без терапии антибиотиками при такой ситуации не обойтись.
- Белая мокрота при кашле потенциально способна появляться при воспалении лёгких. Если белый секрет выделяется комками, либо напоминает творог, то это однозначно означает, что возбудителем пневмонии является грибковая инфекция. При такой ситуации антибиотики не помогут: понадобится специальная антигрибковая терапия.
- Черная мокрота при кашле в большинстве случаев является профессиональным признаком – такие выделения характерны для шахтеров, каменщиков, землекопов. Чтобы подробнее узнать о наличии или отсутствии заболевания, придется сдать отделяемый секрет на анализ.
- Серая мокрота при кашле, так же как черная, зачастую сопровождает респираторные заболевания у представителей некоторых профессий, чья работа связана с присутствием в воздухе и вдыхании большого количества пыли со взвешенными частицами. К этой же категории относят заядлых курильщиков, внутри органов дыхания которых откладываются никотиновые смолы, придающие секретируемым выделениям серый оттенок.
- Розовая мокрота при кашле – признак присутствия небольшого количества крови внутри слизи. Чаще всего это результат кровоточивости лопнувших капилляров, что может произойти при слишком агрессивных кашлевых приступах. Однако за такими розовыми выделениями необходимо наблюдать: если они продолжаются более 3-х дней, либо изменяют цвет на интенсивно-красный, то следует немедленно обратиться к специалисту.
- Красная мокрота при кашле говорит о появлении в выделениях кровяной примеси. Это может рассматриваться как кровохаркание при туберкулезе, актиномикозе, онкологии органов дыхания, при абсцессе, легочном инфаркте, сердечной недостаточности или отеке легких. Такое состояние считается очень опасным и требует немедленной помощи врача. В редких случаях покраснение секрета может быть вызвано приемом некоторых лекарственных препаратов.
- Прозрачная мокрота при кашле – наиболее безобидный вид слизистых выделений. Обычно такой признак сопровождает начало респираторных болезней, когда еще отсутствуют осложнения, а заболевание можно вылечить без каких-либо негативных последствий. Тем не менее, если слизь вязкая, «стекловидная», то это может быть признаком бронхиальной астмы.
- Пенистая мокрота при кашле появляется при сибирской язве или отеке легких. И то, и другое заболевание считаются очень серьезными, что требует немедленного обращения к врачу.
- Густая мокрота при кашле обычно появляется на начальных стадиях перехода сухого процесса во влажный, либо при застойных явлениях. Чтобы слизистый секрет не был густой, используют разжижающие медикаменты, массаж грудной клетки. Также рекомендовано употребление большого количества щелочной теплой жидкости.
Как видите, характеристика выделений имеет важнейшее диагностическое значение. Не менее важную роль играет и описание кашлевых приступов, поэтому далее остановимся подробно и на этом симптоме.
Влажный кашлевой синдром считается природным физиологическим явлением, при помощи которого происходит выведение скопившейся слизи из трахеобронхиального дерева. Однако многих настораживает, что такой симптом не всегда бывает одинаков. Может ли это о чем-нибудь свидетельствовать? В некоторых случаях действительно может, ведь проявления кашлевого рефлекса – ценный информативный момент при постановке правильного диагноза.
- Болезненный кашель с мокротой способен указывать на то, что слизь является слишком вязкой для того, чтобы беспрепятственно выйти наружу. Поэтому для того чтобы вытолкнуть густые выделения, дыхательным путям требуется приложить намного больше усилий, что вызывает болезненность или даже тяжесть по ходу бронхов. Чтобы облегчить выход слизи, применяют медикаменты, разжижающие её.
- Кашель с вязкой мокротой зачастую характерен для крупозной пневмонии, воспалительной реакции в органах дыхания. При правильно назначенном лечении через короткое время такая слизь становится жидкой, начинает хорошо отхаркиваться.
- Приступы кашля с мокротой могут наблюдаться при большом скоплении слизи в бронхах. Если выделений много, они постепенно начинают раздражать бронхиальные стенки, что провоцирует кашлевой приступ. Такой приступ продолжается до тех пор, пока все выделения не покинут дыхательные пути. Далее накопление происходит заново, а процесс повторяется. Для того чтобы слизь не накапливалась в больших количествах, рекомендуется периодически двигаться, ходить по комнате, делать легкую гимнастику. Полезен массаж грудной клетки.
- Кашель после еды с мокротой чаще всего не является признаком респираторных заболеваний. Он имеет другие причины, связанные с патологией органов пищеварения. Данный симптом характерен для язвенной болезни желудка, гастроэзофагеального рефлюкса, а также других заболеваний ЖКТ. Для уточнения диагноза лучше обратиться к гастроэнтерологу.
- Кашель с мокротой без температуры – характерный симптом ОРЗ или вирусной инфекции у пациентов с ослабленным иммунитетом. Отсутствие повышенной температуры на данном этапе не является поводом к игнорированию болезни. Лечение назначают соответственно с другими имеющимися симптомами.
- Кашель с мокротой и температурой 37°C считается одним из типичных признаков ОРЗ. Данная температура не является опасной, она не требует назначения жаропонижающих препаратов. Более того, применение таблеток и микстур, «сбивающих» температуру, при такой ситуации крайне не рекомендуется. Температурные значения около 37-37,8°C означают, что иммунитет работает, а организм борется с заболеванием собственными силами. Мешать ему в данном случае не нужно.
- Аллергический кашель с мокротой бывает реже, чем без неё. Обычно не сопровождается повышением температуры, возможно появление насморка. Если бронхиальный секрет выделяется, то он, как правило, не содержит примеси гноя или крови – на вид выделения прозрачные. Приступы случаются чаще ночью или после контакта с аллергеном: шерстью животных, пылью, пыльцой, пр. 8.
- Кашель с мокротой и насморк – обычное явление при ОРВИ или при аллергии. Следует отличать эти два заболевания: при ОРВИ зачастую присутствует повышение температуры, а при аллергии её быть не должно.
- Одышка и кашель с мокротой во многих случаях означают начальную стадию бронхиальной астмы. Данная болезнь заключается в ухудшении проходимости бронхов вследствие бронхоспазма, воспалительной отечности слизистых, попадания в бронхи слизи. Все перечисленные факторы носят комплексное название «обструкция бронхов». Одышка с ухудшением состояния возникают приступообразно: в перерывах между приступами пациент обычно ощущает себя вполне удовлетворительно.
- Кашель курильщика с мокротой – тяжелый, с хрипами, возникает большей степенью по утрам. Слизь из бронхов может быть светлая, иногда с серым оттенком, с неприятным запахом никотиновых смол. Кашлевой рефлекс срабатывает в ответ на раздражение бронхиальных стенок сигаретным дымом, на закупорку бронхиол табачными смолами, на скопление защитного секрета в органах дыхания. Наблюдается регулярно, практически постоянно, может сопровождаться воспалительными процессами (хроническими) трахеи, бронхов, гортани.
- Кашель с мокротой по утрам наблюдается при бронхоэктазах, хронической форме бронхита, желудочно-пищеводной рефлюкс-болезни, а также у курильщиков со стажем. Чтобы установить причину утренних приступов, зачастую необходимо проверять не только дыхательную систему, но также органы пищеварения, так как часто слизь внутри легких представляет собой секрецию желудка, заброшенную при ночном сне внутрь дыхательных путей. Такое случается во время заболеваний пищевода – рефлюкс-эзофагите.
- Ночной кашель с мокротой встречается при бронхиальной астме, недостаточности сердечной деятельности, гайморите, коклюше. При диагностике такого вида кашлевых проявлений следует обращать внимание также на другие симптомы: болезненность внутри грудной клетки или в сердце, цвет выделений, наличие температуры, насморка.
- Лающий кашель с мокротой может выступать признаком обструктивного бронхита, коклюша, ложного крупа, что зачастую встречается у пациентов детского возраста. У взрослых это может быть признаком фарингита, ларингита, а также воспалительного процесса в бронхах и (или) в трахее.
- Кашель до рвоты с мокротой у детей встречается часто, так как кашлевой и рвотный центр у них находятся практически рядом. Поэтому даже несильный приступ может спровоцировать появление рвоты, особенно если малыш недавно поел. У взрослых пациентов такая реакция может быть признаком нарушений работы пищеварительной системы, а именно – язвенной болезни.
- Постоянный кашель с мокротой – явный признак хронического поражения дыхательной системы. Такое состояние можно наблюдать у заядлых курильщиков, у лиц, работающих внутри пыльных непроветриваемых помещений или на химических производствах, а также у пациентов, которые недостаточно лечили острый бронхит. Хронические заболевания органов дыхания сложнее поддаются терапии. Если болезнь связана с профессиональной деятельностью, то смена места работы может быть обязательной.
- Приступообразный кашель с мокротой – частый спутник аллергии, например, бронхиальной астмы. Во время приступов пациент испытывает одышку может выделяться слизистый прозрачный секрет из бронхов. В перерывах между приступами больного, как правило, ничего не беспокоит – он ощущает себя практически здоровым.
Как видно, кашлевой рефлекс с выделением секрета может наблюдаться при различных поражениях трахеи, бронхов, легких, гортани, сердца или пищеварительной системы. Поэтому самостоятельно определить причину недомогания очень-очень сложно. Доверьтесь хорошему врачу: комплексная диагностика поможет определить заболевание, чтобы своевременно начать лечение респираторных проблем.
Сбор данных об истории заболевания имеет большое значение для диагностики респираторных патологий. Доктор начнет с получения следующей информации:
- Когда началось заболевание?
- Предшествовали ли ему другие болезни, например, вирусные инфекции?
- Прослеживается ли сезонность патологии, наблюдаются ли приступы затрудненного дыхания или одышки?
- Присутствуют ли дополнительные симптомы, такие как насморк, заложенность в носу, изжога, боль в желудке, пр.?
- Есть ли повышение температуры?
- Что особенного в выделениях из бронхов? Какого они цвета? Есть ли запах?
- Имеются ли хронические заболевания, вредные привычки?
- В чем особенности профессиональной деятельности?
- Есть ли склонность к аллергии?
- Принимал ли больной препараты-ингибиторы АПФ (каптоприл, эналаприл, престариум и пр.)?
После выяснения анамнеза доктор приступает к ряду дополнительных исследований.
- Физикальное обследование (общий осмотр). Включает в себя обнаружение признаков болезней сердца, осмотр полости рта, горла. Врач обращает внимание на увеличение лимфоузлов, на наличие свободного носового дыхания, на чистоту поверхности языка и миндалин. Проводит прослушивание легких на наличие хрипов, свистов, крепитации, а также на характер перечисленных симптомов.
- Рентгенограмма грудной клетки. Проводится для выявления новообразований и туберкулезных изменений внутри легких, также можно обнаружить бронхоэктазы и саркоидоз.
- Оценка функциональности внешнего дыхания – позволяет обнаружить обструкции бронхов, интерстициальные болезни легких, бронхиальную астму.
- Анализ бронхиальных выделений с микроскопией материала. Мазки окрашивают по Граму и Цилю-Нильсену, проводят посев слизи и цитологическое исследование.
- Инструментальные способы исследования. Используются методы бронхоскопии с цитологией и гистологией (в основном при подозрении на онкологическое заболевание), биопсия подозрительных тканей, трансбронхиальная биопсия легкого, компьютерная томография.
Диагноз ставится на основании комплекса исследований, по результатам общего осмотра, анализов откашливаемого материала и инструментальной оценки состояния дыхательной системы.
Некоторые считают, что если выделяется бронхиальная слизь, то заболевание в лечении не нуждается. Это большое заблуждение. Лечение и на таком этапе является обязательным. Оно должно быть направлено на облегчение отхождения выделений и устранение основного заболевания.
Если выделения плохо отхаркиваются и длительно находятся в полости бронхов, то это может привести к бактериальным осложнениям. Поэтому наиболее используемые медикаменты при данной ситуации – это отхаркивающие лекарства, муколитики и комбинированные средства. Одни из них делают слизь более жидкой, а другие контролируют её выработку, чтобы произвести ровно такое количество выделений, которое организму вывести легче всего.
Разжижение мокроты при кашле может произойти при приеме отхаркивающих средств:
- растительных (на основе растений) – представлены пектусином, солутаном, туссином, грудными сборами, сиропом «Доктор Мом»;
- синтетических – представлены бромгексином, лазолваном, амброксолом, АЦЦ.
Растительные препараты, возможно, обладают меньшим количеством побочных эффектов, однако они в большей степени могут вызвать аллергию, особенно у пациентов детского возраста. Все это необходимо обязательно учитывать при выборе средств лечения.
Лечение кашля с трудноотделяемой мокротой должно проводиться только при помощи отхаркивающих и муколитических медпрепаратов. Ни в коем случае нельзя использовать противокашлевые средства – они блокируют кашлевой рефлекс, и трудновыводимая слизь вообще перестает выводиться. В итоге мы получаем накопление слизи внутри бронхов и легких, присоединение бактериальной инфекции и осложнения, порой в виде воспаления легких. Подбирать медикаменты следует осторожно, предварительно проконсультировавшись с врачом. Напоминаем, что такие лекарства должны разжижать и облегчать выведение из бронхов слизи, очищая дыхательные пути изнутри. Одновременно лечится основное заболевание, проводится симптоматическое лечение, иммуностимулирующая терапия.
Если слизь из бронхов трудно отделяется и выводится, врачи рекомендуют пить много теплой жидкости, включая травяные чаи и компоты. Применяют медикаменты, устраняющие воспаление, имеющие обволакивающий, отхаркивающий и бронхолитический эффект, снижающие чувствительность бронхиальных стенок, увеличивающие кашлевой порог. Если не противопоказано, можно применять паровые ингаляции с добавлением различных препаратов и трав. Ингаляции помогают увлажнить слизистую, унять боль, улучшить состав слизи, расслабить гладкие бронхиальные мышцы.
В тоже время медикаменты на основе термопсиса или ипекакуаны не следует использовать в раннем детском возрасте, так как они могут стимулировать усиление раздражения органов дыхания и появление рвоты.
Рассмотрим наиболее действенные средства подробнее.
Ингаляции при кашле с мокротой чаще всего предусматривают использование растительных средств: листьев эвкалипта, шалфея, календулы, ромашки, зверобоя, а также препаратов Сальвина и Ромазулона. При ингаляциях паром рекомендуется применять фитонциды – всем известный лук или чеснок, пропорция 1:50. В аптеке можно приобрести луковую настойку на спирту – её используют на количество 25 кап./100 мл чистой воды. Хороший эффект ожидается от таких простых средств, которые используют на 0,5 л воды:
- морская соль или пищевая сода (1 ч. л.);
- эфирное масло 10 кап. (эвкалипт, мята, хвоя, анис, персик);
- бальзам «Звездочка» — на кончике ложки.
Можно применять масла для ингаляций – из облепихи, оливок, шиповника, розмарина.
Лекарства от кашля с мокротой делятся на несколько категорий:
- средства на основе бромгексина (Бромгексин, Аскорил, Солвин);
- средства на основе амброксола (Амбробене, Амбросал, Флавамед и пр.);
- средства на основе карбоцистеина (Бронхобос, Флуифорт);
- средства на основе ацетилцистеина (АЦЦ, Флуимуцил);
- растительные препараты на основе алтея, аниса, девясила, подорожника, пр. (Мукалтин, Пектуссин, Бронхикум и пр.). •
Таблетки от кашля с мокротой:
- Карбоцистеин – стабилизирует консистенцию слизи, способствует её выходу из бронхо-легочной системы. Назначают по 2 капсулы трижды за сутки, по мере улучшения переходят на 1 капсулу трижды за сутки;
- Ликорин – нормализует секрецию бронхиальных желез, расслабляет спазмированные гладкомышечные структуры бронхов. Принимают по ½ или целой таблетке от 3-х до 4-х раз за день после приема пищи;
- Ликвиритон – препарат солодки, устраняет воспаление, спазм, способствует улучшению отхаркивания. Назначают по 1-2 таблетки до 4-х раз в день за полчаса до приема пищи;
- Мукалтин – препарат алтея, мягкое отхаркивающее средство. Применяют перорально по 1-2 таблетки до 3-х раз в сутки до приема пищи. •
Антибиотики при кашле с мокротой назначают лишь в запущенных случаях заболевания, а также при подозрении на возможность развития осложнений. В большинстве случаев считаются эффективными следующие антибиотики:
- пенициллиновый ряд представлен амоксициллином (Флемоксин), аугментином, амоксиклавом, ампициллином и пр. Перечисленные медикаменты губительно действуют на большинство бактерий, которые вызывают воспалительную реакцию в органах дыхания. Если один из данных препаратов не проявляет ожидаемого эффекта, его заменяют другим, принадлежащим к другой группе антибиотиков;
- фторхинолоновый ряд представлен левофлоксацином, моксифлоксацином (Авелокс). Такие препараты обычно назначают, если антибиотики из ряда пенициллинов неэффективны;
- цефалоспориновый ряд представлен цефуроксимом (он же Зиннат, Аксетин), цефиксимом (Супракс) и пр. Данные антибиотики часто используют для лечения воспалительных процессов в бронхах, легких, плевре и др.;
- макролидный ряд представлен азитромицином (Сумамед), который зачастую принимают при атипичной пневмонии, где возбудителями являются микоплазма или хламидии. •
Сироп от кашля с мокротой – это очень популярное средство, особенно в детской практике. Многие сиропы являются аналогами таблеток, с подобным составом и действием. Дети более охотно принимают сиропы: им легче проглотить сладкую ароматную жидкость, чем глотать горькую таблетку. Выбирать сироп желательно, руководствуясь рекомендациями врача:
- Линкас – растительный медпрепарат, устраняет повышение температуры, спазмы органов дыхания, улучшает продукцию слизи бронхами. Назначается при фарингите, трахеобронхите;
- растительный сироп Суприма-Бронхо – может быть назначен при ларингите, фарингите, воспалении легких, коклюше, трахеобронхите. Может вызывать аллергическую реакцию;
- сироп Лазолван – средство из группы амброксола. Очень распространенный и эффективный препарат. Используется при воспалениях бронхов, легких, при бронхиальной астме, застойных явлениях, бронхоэктазиях;
- Гербион – сироп из подорожника. Лечит воспаления органов дыхания, помогает даже при кашлевом синдроме курильщика;
- Бромгексин-сироп – муколитик, способствует отхаркиванию, разжижению вязкой слизи. Улучшает и облегчает секрецию выделений;
- Эреспал при кашле с мокротой – сироп на основе Фенспирида, антибронхоконстриктор. Снимает спазмы, устраняет воспаление, снижает секрецию слизи бронхами. Активно применяется при бронхиальной астме, бронхоспазмах, хронической форме бронхита, коклюше, фарингите. Может использоваться у детей с момента рождения, от 2-х ч. л. до 6 ст. л. за сутки до еды. При приеме может возникать сонливость, расстройства ЖКТ. •\
Травы от кашля с мокротой – наиболее приемлемое лечение без применения лекарств. В качестве компонентов для сборов или лечебных смесей используют сосновые почки, лук, чеснок, алтей, мяту, ромашку, подорожник, мать-и-мачеху, зверобой, девясил, шалфей. Травы можно использовать в виде отваров, настоев для ингаляций, травяных чаев для приема внутрь. Хороший эффект дают специальные грудные сборы, которые можно приобрести в любой аптеке. Таких сборов существует 4 вида:
- №1 – корневище алтея, душица, лист мать-и-мачехи;
- №2 – мать-и-мачеха, подорожник, корневище солодки;
- №3 – корневище алтея, анис, корневище солодки, сосновые почки, шалфей;
- №4 – ромашковый цвет, багульник, календула, фиалка, корневище солодки, мята.
Растительные компоненты в составе таких сборов оказывают комплексный муколитический, отхаркивающий, бронхорасширяющий и антивоспалительный эффект. Секрет начинает отходить вовремя, кашлевой рефлекс постепенно купируется.
Какие ещё народные средства применяют в лечении респираторных болезней с отхаркиванием секрета:
- Кладем целый лимон в воду, кипятим на протяжении 10 минут. Снимаем с огня, остужаем. Разрезаем лимон на 2 равные части, выжимаем сок, в который добавляем 2 ст. л. глицерина, доливаем до 200 мл медом, смешиваем. Принимаем по 1 ст. л. полученной массы трижды в день до приема пищи и перед сном.
- Смешиваем равные части свежевыжатого сока моркови, черного редиса и молока. Употребляем 6 раз в сутки по 1 ст. л.
- Смешиваем два куриных желтка, 2 ст. л. свежего сливочного масла, 2 ч. л. натурального меда, 1 ч. л. муки. Употребляем полученную массу по 1 ч. л. на протяжении дня, можно многократно.
- Берем черный редис (7 шт.), нарезаем слайсами, каждый кусочек присыпаем сахаром, оставляем на 6 ч. Образовавшийся сок сливаем, затем принимаем по 1 ст. л. через каждые 60 минут.
- Готовим кисель из калины на меду, пьем на протяжении дня.
- Готовим настой шалфея (1 ст. л. на 250 мл горячей воды), настаиваем, фильтруем, доливаем равным количеством кипяченого молока. Пьем по 100 мл несколько раз в день, с медом или сахаром.
- Мелко нарезаем 0,5 кг лука, добавляем 400 г сахара и 40-60 г меда, увариваем с 1 л воды 3 ч на малом огне. Далее остужаем, жидкость сливаем. Употребляем по 1 ст. л. около 5 раз в сутки, можно во время кашлевых приступов.
Применение народных средств может быть более эффективным, если комбинировать их с ингаляциями паром, с использованием пищевой соды, лекарственных трав. Положительный эффект наблюдается при добавлении к жидкости для ингаляций масла пихты, кедра, эвкалипта. Такие процедуры лучше всего проводить на ночь, перед отходом ко сну.
Появление или усиление присутствия гноя в слизистых выделениях, значительное увеличение количества секрета, повышение температурных показателей (предварительные признаки обострения) могут быть поводом к возможно более раннему и скорому назначению антибиотикотерапии. Начинают такое лечение с применения ампициллина (по 1 г от 4-х до 6 раз в день), левомицетина (по 0,5 г четырежды в сутки), тетрациклина, цефазолина, линкомицина.
Для активации защитного иммунного механизма рекомендуется принимать витаминные напитки и поливитаминные препараты. Для того чтобы стимулировать неспецифическую сопротивляемость организма, используют биогенные стимуляторы:
- экстракта алоэ жидкого инъекционного в/м или п/к по 1 мл в сутки на протяжении месяца;
- биоседа в/м инъекционно по 1 мл (2 мл) каждый день. На протяжении 20-30 дней.
Из растительных средств рекомендуется добавить препараты из бузины, листьев крапивы, корня петрушки, коры ивы.
Если состояние стойко ухудшается, то о самостоятельном лечении не может идти речи. Терапия должна осуществляться под контролем врача – терапевта, пульмонолога, отоларинголога, фтизиатра.
Во время приступа основным видом помощи может стать ускорение выведения слизистого секрета из дыхательных путей. В гортанной или бронхиальной полости могут накапливаться болезнетворные микроорганизмы, а удалить их можно только при хорошем отхаркивании. Насколько быстро получится прочистить дыхательные пути от выделений, настолько быстрее организм почувствует облегчение и начнет восстанавливаться.
Одновременно с употреблением назначенных врачом медикаментов, для облегчения отхождения слизи пациенту следует пить большое количество теплой жидкости. Это значительно улучшит выведение выделений и очищение органов дыхания. В качестве питья полезно использовать травяные чаи на основе липового цвета, шиповника, малины, смородины, прочих лечебных растений.
Если в бронхах присутствует слизистый секрет, то применять препараты, блокирующие кашлевой рефлекс, ни в коем случае нельзя. К таким препаратам относится, например, кодеин, а также все средства на его основе.
Можно дать несколько советов тем, кто не может справиться с заболеванием:
- следите за влажностью воздуха в помещении (в норме влажность должна колебаться от 40 до 60%);
- если вы курите – бросайте. Более того, избегайте накуренных мест;
- избегайте переохлаждения и резкого перегрева, не выходите из жаркого помещения на морозный воздух;
- избегайте вдыхать пары различных химических спреев, моющих-чистящих средств;
- не подавляйте желание откашляться – таким образом вы очищаете бронхи, облегчая свое состояние.
Срабатывание кашлевого рефлекса в большинстве случаев является симптомом заболевания дыхательной системы, поэтому его можно предотвратить, если вовремя подумать о профилактике респираторных болезней, таких как бронхит, ОРВИ, ОРЗ, ларингит, пр.
Для профилактики следует избегать факторов, которые могут спровоцировать такие заболевания: это переохлаждения, сквозняки, ослабление иммунитета, физические перегрузки, стрессы, авитаминоз.
Избегайте ситуаций, которые могут привести к раздражению легких: уходите из задымленных, прокуренных, запыленных и химически обработанных помещений. Работа с химикатами, лако-красящими веществами может спровоцировать развитие хронического поражения органов дыхания. Если нахождение в таких помещениях неизбежно, используйте соответствующие меры по защите – это марлевые повязки, респираторы, пр.
При склонности к аллергии или при бронхиальной астме старайтесь избегать провоцирующих факторов (контакта с потенциальными аллергенами).
Стоит ли говорить, что курение – один из основных факторов появления хронического кашлевого синдрома – очень вредно для здоровья в целом. Если вы курите – расстаньтесь с этой привычкой. Остальным же можно посоветовать избегать мест, где курят. Пассивное курение раздражает дыхательные пути не меньше, чем курение активное.
Хороший профилактический эффект дает закаливание организма. Начинать процедуры лучше всего летом, когда организму легче перенести перепады температур, да и иммунитет в летний период считается более крепким. Подойдут обливания прохладной водой, контрастный душ, купания в открытых водоемах, воздушные и солнечные ванны, занятия спортом на свежем воздухе. Зимой закаливанием лучше заниматься под присмотром специалиста, ведь неграмотное чрезмерное охлаждение организма может произвести обратный эффект.
Прогноз напрямую зависит только от основной болезни, которая спровоцировала срабатывание кашлевого рефлекса. Если данный симптом сопровождает острую вирусную или микробную инфекцию органов дыхания, то он благополучно устраняется после того, как будет вылечено основное заболевание.
Если причиной приступа является аллергия или употребление некоторых лекарственных препаратов, то устранение аллергена с заменой препаратов на другие поможет устранить неприятный симптом.
Здоровый образ жизни, полноценное питание, отсутствие вредных привычек, активное времяпрепровождение могут быть залогом благоприятного прогноза респираторных заболеваний.
Если кашель с мокротой носит хронический характер, то избавиться от него будет сложнее – это может потребовать сложного комплексного лечения, часто с применением сильнодействующих препаратов и антибиотикотерапии.
Если кто-то в семье заболел бронхитом, сразу же возникает логичный вопрос: для окружающих бронхит заразен или нет? Бронхит может быть вызван бактериальной или вирусной инфекцией, а также способен возникать как разновидность аллергии.
Последний случай не заразен при условии, что у других членов семьи нет аллергии на тот же самый раздражитель, от которого пострадал заболевший. Вирусная и бактериальная инфекция могут участвовать в развитии заболевания по отдельности или совместно. Время с момента заражения и до проявления первых признаков болезни называется инкубационными периодом.
В течение всего инкубационного периода человек является источником вирусов и бактерий для окружающих. То есть он уже болен и уже может распространять инфекцию, но проявлений заболевания еще нет. В зависимости от состояния иммунной системы и от типа возбудителя бронхита инкубационный период может составлять от одного до пяти дней.
Зачастую первая причина заболевания бронхитом – это вирус парагриппа или аденовирус. Высокая температура может держаться у пострадавшего от двух до десяти дней, в течение этого времени иммунная система активно борется с патогенными микроорганизмами. В этот период заразиться от человека можно воздушно-капельным путем, при использовании общей посуды, при поцелуях и вдыхании одного воздуха.
Бронхит заразен и сопровождается сначала сухим, а затем мокрым кашлем, во время которого пострадавший активно выделяет в окружающую среду вирусы или бактерии. Для того, чтобы лечение бронхита прошло быстро и без осложнений, нужно обратиться либо к специалисту.
Острый бронхит заразен и протекает с множеством неприятных и снижающих работоспособность симптомов, поэтому взрослому нужно обязательно взять больничный лист на срок от десяти до четырнадцати дней по состоянию здоровья, а детям отказаться на это время от посещения детского сада и школы. Можно ли заразиться бронхитом после того, как у человека спадет высокая температура? Можно, все зависит от того, кто вступает в контакт. Какие категории людей больше всего уязвимы к инфекции:
- люди после хирургических операций, после тяжелой болезни;
- беременные женщины;
- дети до трех лет, особенно новорожденные до одного месяца;
- пожилые люди;
- лица с ослабленным иммунитетом, ВИЧ-инфицированные, страдающие от хронических заболеваний, онкологии, ослабленные после травмы.
Чтобы защитить тех людей, для которых бронхит однозначно заразен, им нужно ограничить контакты и общение с заболевшим человеком. Если такой возможности нет, нужно использовать респиратор для защиты носа и горла.
Простейший вариант респиратора – маска, которая продается в любой аптеке. Бронхит передается воздушно-капельным путем, поэтому нужно использовать только индивидуальную посуду, не пить из одной кружки, не есть одной вилкой. В некоторых семьях не понимают значения индивидуальной гигиены, вплоть до того, что дают младенцу пищу, уже пережеванную кем-то из взрослых. Допускать такие вещи нельзя ни в коем случае.
У каждого человека имеется набор бактерий-симбионтов, то есть набор полезных или условно патогенных микроорганизмов. При тесном контакте, например, у супружеской пары или у матери и грудного ребенка, этот набор становится общим. Общение с второстепенными родственниками не должно подразумевать такого плотного обмена микроорганизмами. У каждого члена семьи в индивидуальном пользовании должно находиться:
- зубная щетка;
- полотенце;
- чистая посуда, из которой до этого никто не ел;
- для ребенка – пустышка и бутылочка.
К сожалению, часто несознательные матери начинают облизывать соску от бутылочки или пустышку, прежде чем дать ребенку (например, если соска упала на пол до этого). Такое поведение может спровоцировать в лучшем случае расстройство пищеварения, а в худшем – ослабить иммунитет. У детей и взрослых, не соблюдающих правила гигиены, больше вероятность заразиться от человека с бронхитом.
Для того, чтобы поддержать иммунную систему окружающих членов семьи, полезно на время болезни готовить блюда, в которых содержится:
- чеснок;
- лук;
- имбирь;
- свежая зелень, петрушка, зеленый лук, укроп.
Последние исследования показали, что роль витамина С в усилении иммунитета оказалась вовсе не такой значительной, как считалось последние двадцать лет. Однако использовать лимон, лайм или мандарины полезно в любом случае. Пряности, зелень и чеснок нужно добавлять в пищу после того, как завершена основная термическая обработка, то есть непосредственно перед употреблением. Таким образом получится сохранить максимум полезных свойств.
При длительной варке зелень не только утрачивает свой вкус, но и лишается большинства витаминов. С имбирем можно готовить не только чай, но и супы, вторые блюда. Чтобы вкус был приятным, нужно приобретать свежий корень имбиря и мелко его резать. Сколько дней будет заразным бронхит может сказать только врач. Без соответствующего лечения заболевание может переходить в хроническую форму как у взрослых, так и у детей.
Для хронического бронхита температура выше 38,5 градусов является не типичной, обычно она либо не повышается, либо повышается до 37,5 градусов.
У хронического бронхита есть ремиссии, когда человек условно не заразен. Во время ремиссии пострадавший не страдает от сильного кашля, лихорадки или отека дыхательных путей. Затем наступает рецидив, во время которого наблюдаются все типичные проявления бронхита:
- мокрый кашель с отхождением большого количества мокроты;
- слабость, головная боль, болезненность в мышцах;
- спазмы при кашле, удушливый затяжной кашель, который сложно прекратить самостоятельно.
При ремиссии вероятность заразиться достаточно невелика, для взрослого человека с сильным иммунитетом она и вовсе отсутствует. Во время рецидива имеются те же шансы передать болезнь, что и при остром бронхите.
Лечение детей должен проводить педиатр в индивидуальном порядке. Нельзя давать ребенку антибиотики или другие лекарственные средства, если у его одноклассника или одногруппника из детского сада было «что-то похожее».
Назначение препаратов должно происходить не в массовом порядке, а отдельно в каждом конкретном случае.
Детям, которые не больны бактериальным бронхитом, не нужно принимать антибиотики в целях профилактики. Многие матери не понимают, что лекарственные средства подбираются в зависимости от конкретного типа возбудителя. Если применять лекарство не по назначению, то от него не будет никакой пользы.
Бронхит может давать массу неприятных осложнений. Если температуру у больного не удается снизить в течение недели, это позволяет заподозрить распространение инфекции вниз по дыхательным путям. Потенциально бронхит может вызывать воспаление легких, часто у детей бронхит сопровождается отитом. Попадание инфекции в ухо происходит через Евстахиеву трубу. Чтобы избежать осложнений и как можно быстрее справиться с заболеванием, нужно обратиться к компетентному педиатру. Использовать методы народной медицины на детях можно только по согласованию с лечащим врачом.
Если у ребенка есть повышенная температура, нельзя накладывать на область бронхов никакие горячие компрессы, носки с разогретой солью, грелки, горчичники и перцовые пластыри. Это способствует распространению очага воспаления в более глубокие слои тканей. Только через сутки после того, как температура устойчиво нормализовалась, можно применять по назначению врача эти методы.
Ванночки для ног с горчицей или лекарственными травами можно использовать через сутки после снижения температуры.
Пострадавшему нужно обязательно обеспечить покой и постельный режим на все время болезни. В школу и в детский сад не ходить, с другими детьми не играть.
Часто матери позволяют ребенку не посещать школу, однако не запрещают играть с другими детьми и выходить на прогулку. В это время дети заражаются друг от друга, особенно на детских площадках. Во время болезни достаточно проветривать помещение, можно отказаться от прогулок. Чтобы ребенок не заразился бронхитом от товарища по играм, нужно укреплять его иммунитет.
Кашель с мокротой – это один из самых распространенных симптомов, который характерен для многих заболеваний. Его могут сопровождать и другие видимые признаки, такие как сопли, температура 37, некоторые люди отмечают, что при рефлекторном акте болит горло и присутствуют неприятные ощущения при приеме пищи. Эти сопутствующие симптомы характерны для простудных заболеваний. Однако есть и другие недуги, при которых появляется кашель с обильной мокротой. Следует отметить, что цвет и консистенция слизи может значительно изменяться в зависимости от болезни.
Необходимо отметить, что первоначально слизь, выделяемая бронхами и легкими, является бесцветной. Она изменяет свой колер под воздействием различных примесей. Мокрота становится белой в том случае, когда в ней присутствуют следующие посторонние соединения:
- Спирали Куршмана. Они визуально напоминают беловатые штопорообразные образования. Такая мокрота присуща кашлю, имеющему аллергический или инфекционно-аллергический характер. Рефлекторный акт может начинаться после еды, в случае если раздражителем является какой-либо продукт питания или консервант.
- Грибковый патоген в органах дыхания. Здесь речь идет о нетипичной пневмонии, которая требует специфического лечения. Характерный окрас пенистой мокроте придает наличие белых комочков: чем их больше, тем насыщенней цвет выделений. Первоначально слизь имеет густую консистенцию, которая разжижается после приема муколитических лекарственных средств.
Получается, что при кашле мокрота белого цвета может возникать лишь при ограниченном количестве заболеваний. Необходимо отметить, что эти выделения иногда путают со слизью жемчужного колера, которая появляется при онкологических новообразованиях в дыхательных путях.
Много слизи при рефлекторном акте может выделяться при некоторых серьезных нарушениях здоровья. Наиболее существенными из них являются следующие недуги:
- Болезненный кашель с большим количеством мокроты, которая буквально заполняет всю ротовую полость, является отличительным признаком опорожнения абсцесса легкого. Первоначально отходит гнойная слизь с неприятным запахом. Место, которое она занимала, заполняется, и наблюдаются пенистые выделения.
- Старческие изменения в организме. Легкие уже не могут самостоятельно справляться с естественной функцией их очистки. Из-за этого в нижней части дыхательных путей скапливается пенистая мокрота. Из-за этого наблюдается частый кашель, который усиливается ночью. Если человек практически не встает с постели, то частота рефлекторного действия не зависит от времени суток.
- Ишемическая болезнь сердца. В этом случае наблюдается затяжной кашель с мокротой, часто ночной. Пенистые выделения достаточно обильные. Рефлекторный акт, как правило, начинается тогда, когда человек принимает горизонтальное положение.
- Недуги, которые сопровождаются значительным выделением токсинов. В эту категорию относятся недомогания, связанные с передозировкой некоторых лекарственных препаратов, в том числе и наркотических веществ, радиационное поражение дыхательных путей и пр.
- Заболевания, которые сопровождаются уменьшением уровня белка в крови. Выделения, как правило, имеют жидкую консистенцию
- Плевриты и пневмоторакс.
- Неконтролируемое внутривенное введение растворов. Причиной появления рефлекторного акта является увеличение гидростатического давления крови, и, как следствие, получение отека легкого.
Заразен ли человек, у которого наблюдается кашель с пенистой мокротой? Здесь все зависит от того, что именно является причиной его появления. Если речь идет про старческие изменения в организме или болезни сердечно-сосудистой системы, то такой человек не сможет заразить окружающих. Однако, если речь идет о других недугах, то нужно быть осторожным.
Рефлекторный акт, при котором выделения имеют характерный серый цвет, появляется по следующим причинам:
- При наличии у человека вредных привычек, в частности, пристрастия к сигаретам и кальяну. В этом случае наблюдается внезапный длительный приступообразный кашель.
- Нервный срыв, истерика, депрессивное состояние. Детские врачи отмечают, что у малышей на этом фоне рефлекторный акт начинается внезапно. Может сопутствоваться повышением температуры более 37 градусов.
- Работа на вредном производстве или проживание в населенном пункте с неблагоприятной экологической обстановкой. Выделения при рефлекторном акте не только имеют серый цвет, но еще и вязкую консистенцию.
Продуктивный кашель всегда сопровождается выделением мокроты. Визуальный анализ ее цвета и консистенции позволяет врачу поставить первичный диагноз, который в большинстве случаев подтверждается специфическими анализами.
Сухим называется кашель, не сопровождающийся выделением слизи или мокроты. Обычно такой кашель у детей бывает очень болезненным и сильным. Тактика лечения определяется причинами возникновения патологии. Бактериальную инфекцию могут устранить только антибиотики, а лечение заболевания в домашних условиях заключается в растирании груди и применении паровых ингаляций. Сухой кашель без температуры у детей вылечить гораздо сложнее, чем банальную простуду.
Причины сухого кашля без температуры у детей весьма разнообразны: воспаление, аллергия, курение окружающих, длительный контакт с пылью. В некоторых случаях прием медикаментов является бессмысленным, а при развитии бронхита, воспаления легких, коклюша, трахеита и ларингита без антибиотиков не обойтись.
Простуда, вызванная вирусной инфекцией — наиболее распространенная причина сухого кашля у детей, протекающего обычно без температуры. Заболевание проявляется также першением в горле или легким раздражением, которое постепенно перейдет в кашель. Постепенно кашель становится мокрым, а спустя несколько дней от начала лечения сходит на нет.
Вирус гриппа может стать причиной сухого кашля у ребенка. Симптомы заболевания сходны с таковыми при простуде, но ребенок при этом чувствует себя намного хуже. Грипп начинается с сухого и хриплого кашля, который постепенно переходит во влажный и продуктивный.
Раздражители окружающей среды могут стать причиной сухого кашля у ребенка, протекающего без температуры. Особенно высокочувствительны к сигаретному дыму, жаркому или сухому воздуху, сильным запахам химических веществ маленькие дети.
Гастроэзофагеальная рефлюксная болезнь возникает при проникновении желудочной кислоты и содержимого желудка в пищевод. Это сопровождается жжением, обильным слюноотделением и даже рвотой. Кислота желудка раздражает горло и приводит к развитию сухого кашля у ребенка.
Сухой детский кашель — симптом коклюша — заразной бактериальной инфекции органов дыхания. Так называемый «коклюшный кашель» сопровождается характерным гудящим звуком, слезотечением, появлением синеватого оттенка слюны и выпячиванием языка наружу.
Сухой кашель у детей без температуры требует употребления большого количества жидкости для образования мокроты.
Использование медикаментов детям до 2 лет не рекомендовано. Для детей более старшего возраста применяют для лечения сухого кашля без температуры препарат «Робитуссин», который блокирует рефлексы кашля, а также суспензию «Делсим», избавляющую ребенка от мучений на 12 часов.
Домашние способы лечения сухого кашля — паровые ингаляции с автоматическим увлажнением для открытия носовых проходов и снятия раздражения в горле. Рецепт народной медицины от сухого кашля: смешивают ложку меда с соком одного лимона и принимают до его исчезновения. Следует давать ребенку как можно больше жидкости для выведения токсинов из детского организма. Детям старше пяти лет разрешено сосать леденцы и пастилки от кашля.
Не только заболевшего волнует вопрос о том, заразен ли трахеит. Окружающим также интересно знать, что это за болезнь, как проявляется и можно ли заразиться ей в быту.
Между бронхами человека и его гортанью располагается еще один орган – трахея, являющаяся частью дыхательной системы. Воспалительные процессы в ее слизистой оболочке являются заболеванием, носящим название трахеит. Больной страдает от сильного кашля и высокой температуры тела. Наблюдается и недомогание всего организма.
Существует две формы трахеита – вирусный (возбудителями являются вирусы) и бактериальный (вызывается бактериями).
Причиной вирусного трахеита могут быть:
- штаммы гриппа;
- аденовирус;
- респираторный вирус;
- парагрипп;
- коронавирус.
Симптомы данной формы болезни – сухой кашель, першение в горле, боли в трахее жгучего характера, иссушение слизистой оболочки, высокая температура.
Иммунная система человека начинает бороться с вирусами, как только они попадают в организм. Погибшие клетки трахеи заменяются новыми, которые начинают активнее размножаться. Организм борется с вирусом в течение недели-двух. В этот период он теряет защиту перед различными бактериями. Именно в это время может наступить осложнение, которое и проявляется бактериальным трахеитом.
Многие бактерии, вызывающие трахеит, живут в полости рта человека. В здоровом организме они не способны причинить какой-то вред, так как защитные силы нейтрализуют их. Но как только иммунитет снижается, бактерии активизируются, оказывая свое негативное воздействие на человека.
Но организм стоит на страже своего здоровья. Как только бактерии начинает размножаться, то он включает новые защитные средства, которые сопровождаются выделением мокроты. Кашель из сухого превращается во влажный.
Недуг может иметь вирусное происхождение или бактериальное. После определения вида заболевания становится понятно, насколько больной опасен для тех, кто рядом с ним. Вирусный трахеит заразен, а про бактериальный однозначно сказать нельзя.
Заразиться от больного с бактериальной формой можно, но только при непосредственно близком контакте. Например, поцелуй способен перенести бактерии от одного человека к другому. Использование общих столовых приборов тоже вызывает заражение.
Бактерии, являющиеся возбудителями трахеита, передаются через слюну больного. Соблюдая несложные меры предосторожности, избежать заражения достаточно просто. Поэтому так часто можно услышать, что бактериальная форма не является опасной, чего нельзя сказать о вирусной.
Трахеит, который вызван вирусами, часто развивается вместе с другими заболеваниями, также вызываемыми вирусами. Это грипп или ОРВИ. И как все вирусные недуги передается только до появления основных признаков – кашля и мокроты (только в инкубационный период). Это примерно 5-7 дней. А как только у больного появился влажный кашель, и стало отделяться много мокроты, то он уже не может кого-либо заразить.
Трахеит является респираторным недугом. Его передача от человека к другому человеку происходит воздушно-капельным путем (кашель является виновником). Сухой кашель, появляющийся в начале заболевания, является защитой организма в борьбе с вредными микроорганизмами. Именно они вызывают заболевание, когда попадают на слизистую трахеи. Но в большинстве случаев кашель изнуряет больного в ночные часы или под утро, когда посторонних людей рядом нет, поэтому и заражение происходит реже, чем при остальных болезнях.
У малышей и пожилых людей иммунитет недостаточно высокий. Поэтому им не стоит общаться с заболевшим. Если избежать контакта невозможно, то больной должен позаботиться о защите окружающих. Это можно сделать с помощью защитной медицинской маски или простой повязки из марли, которые необходимо использовать при общении с окружающими людьми.
Здоровому человеку, в чьем окружении есть заболевший, следует не контактировать с больным в тот период, когда у того наступает приступ сухого кашля. Именно в это время заболевший особенно опасен для окружающих. То, что кашель сухой и очень болезненный, можно определить по лицу больного.
Трахеит передается по воздуху. Чтобы избежать заражения, не стоит находиться рядом с больным. Даже если это и не трахеит, то осторожность не помешает – не рекомендуется стоять на пути вирусов, выкашливаемых из больного организма.
Можно заранее побеспокоиться о том, чтобы не заразиться трахеитом и любым респираторным заболеванием. Для этого следует повышать защитные силы организма. Например, принимать витамины и иммуномодуляторы, особенно в те периоды, когда назревает эпидемия таких болезней. Помимо приема лекарственных препаратов, нужно соответствующим образом питаться. Например, печень говядины или морепродукты повышают иммунитет. Способствуют этому и хорошее психоэмоциональное состояние, отсутствие стрессов. Но самым результативным способом избежать респираторных заболеваний является вакцинация.
В качестве рекомендаций снизить риск заражения врачи советуют следующее:
- соблюдать дневной режим;
- прогулки в парках или лесных зонах;
- физическая активность.
Здоровый образ жизни способен дать отпор любому недугу.
Курение оказывает негативное воздействие на органы дыхания – развивает в них застойные явления, снижает иммунную защиту.
У курильщиков трахеит может перейти в хроническую стадию. Поэтому им ни в коем случае не стоит общаться с больным человеком. Если же заражение произошло, то следует пройти полный курс лечения, чтобы трахеит не стал хроническим.
Быть более осторожными необходимо женщинам, ожидающим малыша. Организм беременной сосредотачивается на вынашивании ребенка, а сама женщина остается без защиты. Поэтому подхватить любой вирус в таком состоянии очень легко. А лечиться трудно. Для этих целей будущая мама не может принимать медикаменты, чтобы не навредить плоду. Остается только народная медицина в виде всяких отваров и настоев из целебных трав. Возможны ингаляции с отваром картофеля, щелочные ингаляции.
Трахеит – болезнь осенне-зимнего периода. Именно в это время человек вдыхает холодный воздух. Но не только он провоцирует болезнь. Это может быть и слишком горячий воздух, и пыль, и различные химические вещества. Трахеит, вызванный холодным или влажным воздухом, может быть заразен для окружающих, а тот, что вызван химикатами – нет.
источник