Кашель является одним из привычных патологических состояний детского организма, которое сопровождает различные патологии носоглотки и органов дыхания. При воспалительных заболеваниях обычно такой симптом сочетается с повышением температуры у детей и появлением насморка.
Лечение любое заболевание должно проводиться под контролем специалиста, что поможет предотвратить развитие многих осложнений. Обеспокоенность и волнение у родителей возникает в том случае, когда наблюдается кашель у ребенка без температуры и насморка.
Содержание:
Особенности развития кашля у ребенка
Кашель относится к одному из самых распространенных симптомов, который возникает при различных заболеваниях носоглотки и органов дыхания. Обычно он сопровождается появлением у ребенка соплей и подъемом температуры тела. Особого внимания со стороны родителей заслуживает сухой кашель, поскольку его появление в детском возрасте не сопровождается развитием дополнительной симптоматики простуды.
От специалистов можно часто услышать, что такой кашель представляет собой нормальный физиологический процесс, поэтому не должен вызывать беспокойство у взрослых. Благодаря такому процессу происходит очищение легких от инородных частиц, поэтому появление кашля у малыша до нескольких раз в день считается нормальным явлением.
Важно помнить о том, что перед лечением любой патологии следует проконсультироваться со специалистом.
Это связано с тем, что родители неспособны самостоятельно отличить сухой кашель от физиологического, но при малейшем его проявлении начинают активно его лечить. Благодаря такой терапии в домашних условиях часто не удается улучшить состояние ребенка, а наблюдается лишь усиление приступов. Появление кашля у здорового и бодрого малыша не является признаком какого-либо заболевания, поэтому проводить никакое лечение не стоит.
Кашель без температуры и насморка — возможные причины
Причины развития кашля в детском возрасте могут быть довольно разнообразными. В некоторых ситуациях они довольно банальны, а иногда являются серьезными и требуют проведения медикаментозной терапии.
В том случае, если у ребенка наблюдается кашель без температуры и насморка, то это может свидетельствовать о следующих отклонениях в организме:
- Иногда кашель имеет психоэмоциональную природу и может возникать у детей в результате сильного стресса либо эмоционального перенапряжения.
- Часто кашель может возникать в результате аллергической реакции и при этом он не сопровождается появлением таких дополнительных симптомов, как температура и сопли.
- В некоторых случаях кашель является результатом прогрессирования в организме заболеваний инфекционного происхождения либо простуды.
- Сокращение мышц дыхательных путей может возникать в результате проникновения в бронхи инородного предмета.
- Одной из распространенных причин появления кашля является повышенная сухость в детской комнате, что вызывает раздражение органов дыхания.
- Иногда приступ кашля может возникать во время еды, когда в трахею ребенка попадают крошки. Они могут вызвать раздражение слизистой и спровоцировать появление мышечных сокращений.
Появление кашля в детском возрасте примерно 10-15 раз в день не является какой-либо патологией и не требует никакого медикаментозного лечения. В том случае, если такая патология дополняется появлением насморка и температуры, то это может свидетельствовать о развитии заболевания в организме ребенка, поэтому необходимо обязательно показать малыша врачу.
Медицинская практика показывает, что кашель является одним из характерных симптомов, который возникает при патологиях органов дыхания. Однако, не всегда его появление свидетельствует о прогрессировании воспалительного процесса в полости носа и глотки.
Специалисты рекомендуют обязательно показать ребенка специалисту в следующих ситуациях:
- кашель вызывает у малыша появление рвоты
- сокращение мышц дыхательных путей сопровождается появлением боли и дискомфорта в области груди
- возникают трудности с процессом дыхания
- кашель приобретает приступообразный характер и сопровождается спазматическим состоянием органов дыхания
- нарушается сон ребенка, и наблюдаются проблемы с засыпанием
При таких проявлениях детского организма можно говорить о том, что произошел переход физиологического процесса в патологическое состояние.
В такой ситуации требуется проведение медикаментозной терапии, что позволит остановить дальнейшее распространение инфекции.
В том случае, если ребенок склонен к развитию диатеза, то это значительно повышает опасность развития у него кашля. Это объясняется тем, что при такой патологии наблюдается превышение порога аллергической настороженности.
Особенности лечения кашля у детей
Перед назначением лечения важно выяснить причину, которая вызвала развитие кашля. В том случае, если развитие патологического состояния организма произошло в результате стрессовой ситуации, то лечение ребенка обычно проводится под контролем психотерапевта. В такой ситуации подбираются седативные препараты, прием которых рекомендуется дополнять рецептами народной медицины.
При развитии кашля в результате аллергической реакции важно выявить аллерген, который вызвал ее развитие. Для этой цели проводятся специальные лабораторные исследования, благодаря которым удается определить источники аллергии.
При подтверждении предрасположенности ребенка к развитию аллергической реакции рекомендуется:
- поддерживать чистоту в детской комнате, проводить ежедневную влажную уборку
- важно избавиться от скопившихся в детском организме аллергенов
- принимать антигистаминные препараты
- повысить защитные функции организма с помощью иммуноукрепляющих средств
В том случае, если причиной появления кашля становится инородное тело в органах дыхания, то может потребоваться проведение операции. Это связано с тем, что инородный предмет может сильно навредить слизистой органов дыхания, поэтому важно как можно скорее оказать помощь ребенку.
Кашель часто является симптомом прогрессирования в организме ребенка инфекционных заболеваний и простуды, поэтому лечение проводится с помощью:
- противовирусных
- иммуноукрепляющих
- противовоспалительных препаратов
- анальгетиков
- спазмолитиков
Лечение патологии необходимо проводить только под контролем специалиста, поскольку неправильная дозировка препарата может представлять опасность для ребенка.
Опасность для здоровья ребенка представляет кашель, который сопровождается появлением болевых ощущений и вязкой мокроты.
Это может свидетельствовать о развитии в детском организме такого неприятного заболевания, как муковисцидоз.
Полезное видео — Кашель у детей.
В том случае, если причиной сокращения мышц дыхательных путей стало попадание в горло остатков пищи, то помочь малышу можно следующим образом:
- можно предложить ребенку выпить немного воды
- следует вызвать рвоту
- рекомендуется прополоскать ротовую полость с помощью слабого содового раствора
При отсутствии положительного результата после проведенных процедур следует показать малыша специалисту. Это связано с тем, что присутствие остатков пищи в горле в течение длительного времени может спровоцировать процесс их разложения и это закончится отеком тканей.
Кашель может развиваться в детском организме по различных причинам и часто является характерным симптомом многих патологий.
Для того чтобы предотвратить развитие кашля в детском возрасте рекомендуется соблюдение следующих профилактических мероприятий:
- необходимо приучить ребенка постоянно мыть руки после улицы
- избегать контакта малыша с взрослыми, имеющих признаки инфекционных заболеваний
- следует внимательно подходить к выбору домашних растений и животных
- важно поддерживать чистоту в помещении и ежедневно проводить влажную уборку
- необходимо закаливать ребенка с самого раннего детства
- взрослым запрещается курить в присутствии детей
- следует организовать рациональное и полноценное питание малыша
Кашель является физиологической реакцией организма, однако, в некоторых случаях он может свидетельствовать о прогрессировании в организме различных заболеваний. Перед тем как приступить к лечению патологии важно выяснить ее причину и сделать это может только специалист. Самостоятельное лечение может не только не дать положительного результата, но и стать причиной многих осложнений.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
источник
С опли и кашель без температуры у ребенка не столь редкое явление, чем кажется на первый взгляд. Подобные симптомы свидетельствуют о борьбе организма с инородными телами, которые проникли через «входные ворота» — нос и горло. Чтобы разобраться в причинах болезненного состояния малыша, необходимо сдать соответствующие анализы для полноценной диагностики.
Стабильная отметка на градуснике с цифрой 36,6 не всегда является гарантом здоровья малыша. Если на протяжении суток и более, родители наблюдают у ребенка сопли без температуры, стоит говорить о проявлении какого-либо заболевания.
В данном случае речь может идти о бактериальном, вирусном или аллергическом поражении организма.
Отсутствие температуры при насморке и кашле бывает при следующих состояниях:
Попадание определенного триггера на слизистую оболочку носа провоцирует избыточную продукцию слизи всегда прозрачного цвета и жидкой консистенции в данном органе.
Особенно актуальной эта проблема является в тех семьях, где в анамнезе родителей уже имеются подобные заболевания (хронический аллергический ринит, астма и т.д.). При кашле выделяется скудное количество прозрачной, либо мутно-белой мокроты.
В большинстве случаев, начало ОРВИ и других инфекционных проблем у детей, сопровождается резким повышением температуры. Но иногда этого не случается из-за слабости иммунитета (температура здесь главный индикатор если она есть, значит организм борется с патогенной флорой) или по ряду других причин.
Это опасно переходом вирусного поражения в бактериальную форму, которая в свою очередь может принять хроническое течение, поэтому причину насморка и кашля следует выяснять сразу же.
- Попадание инородного тела в полость носа.
Если симптомы не прекращаются ни на минуту, можно предположить наличие чужеродного объекта в носу, горле или верхних дыхательных путях. Подобное состояние требует немедленного обращения к специалисту.
- Хроническая форма респираторных заболеваний.
Очень часто болезни бактериального генеза при неправильном лечении ребенка становятся хроническими. Вялотекущая форма, характерна периодами обострения и ремиссии. Фаза обострения всегда сопровождается насморком, кашлем или чиханием с минимальным повышением температуры. Если в анамнезе малыша имеются такие проблемы, на них следует обратить внимание в первую очередь.
Кашель или насморк без температуры у ребенка сопровождают множество неприятных болезней. Чтобы определить причину наверняка, проводится полноценная дифференциальная диагностика следующих заболеваний:
В первую очередь, при отсутствии температуры, специалист предполагает именно аллергическую природу болезни, особенно, если анамнез родителей отягощен.
Однако по некоторым характерным симптомам, можно приблизительно определить причину кашля и соплей самостоятельно. Разумеется это не отменяет диагностику и не является показанием к применению каких либо препаратов.
Сопровождается приступообразным кашлем с минимальным количеством мокроты, либо без нее. Ребенка может беспокоить экспираторная одышка, то есть свистящий затяжной выдох при нормальном вдохе. Ощущение щекотания в области носоглотки. Характерна заложенность носа, с одновременным выделением обильного количества прозрачных соплей жидкой консистенции.
О причинах и способах лечения аллергического вида кашля читайте в этой статье.
Зачастую у детей появляется покраснение кожи и сильный зуд в области шеи, щек, верхних век, внутренней стороны рук, под коленями либо на животе. Также наблюдается слезотечение, покраснение и набухание слизистых оболочек носа, горла.
Симптоматика первой похожа на аллергию, что затрудняет диагностику. При бактериальном, либо смешанном поражении организма, в большинстве случаев, развивается общее ухудшение состояния, которое проявляется общей вялостью и сонливостью малыша.
Кашлевой рефлекс грудной, может сопровождаться отделением незначительного количества мокроты. У ребенка при этом желтые или зеленоватые, густые сопли, отходят плохо. Чихание имеет эпизодический характер. Кроха жалуется на боль в области носоглотки, отказывается от приема пищи по данной причине.
Кашель лающий, непродуктивный, непрекращающийся. Наблюдается вздутие шейных вен. Ребенок закашливается, машет руками. Насморк характеризуется прозрачной слизью. Впоследствии развивается цианоз (посинение) носогубного треугольника и других участков тела.
После того, как родители предположили основную причину подобного состояния у малыша, необходимо действовать по ситуации.
Если в целом, состояние ребенка не вызывает беспокойства, рекомендуется обратиться к участковому педиатру. Когда имеются подозрения на более серьезные заболевания, следует вызывать скорую помощь.
Чтобы выяснить первопричину недомогания у чада, следует обратиться к педиатру. После осмотра врач выдаст направление к аллергологу, оториноларингологу или пульмонологу, а также порекомендует сдать соответствующие анализы.
На консультации специалист соберет анамнез маленького пациента, выявит основные жалобы. Затем проводится тщательный визуальный осмотр, а также выслушивания с помощью фонендоскопа.
- общий анализ крови, мочи — позволяет определить состояние организма в целом;
- бактериологический посев мокроты, смывов с носоглотки;
- анализ крови на эозинофилы.
Для более углубленного исследования может потребоваться рентгенография, спирометрия, МРТ или другие методы диагностики. На основании всех полученных данных после обследования, доктор ставит окончательный диагноз и назначает соответствующее медикаментозное лечение.
Терапия с помощью лекарственных препаратов назначается в зависимости от причины насморка и кашля. Лечение аллергии существенно отличается от лечения вирусного или бактериального заболевания.
Если симптомы имеют аллергическое происхождение, назначаются:
- Антигистаминные средства. Высокую эффективность оказывает Зиртек, Тавегил, Кларитин, Зодак, Супрастин и другие.
- Глюкокортикостероиды. Показаны в том случае, когда имеется экспираторная одышка, признаки бронхиальной астмы. Чаще всего назначаются средства на основе сальбутамола, будесонида.
- Симптоматические лекарства, помогающие устранить кашель, насморк.
Если симптомы имеют бактериологическое или вирусное происхождение, назначаются:
- Общеукрепляющие лекарственные средства. Включают в себя витамины, БАДы, иммуностимулирующие лекарства.
- Антибиотики общего спектра действия. Показаны при отсутствии положительной динамики после проведения соответствующей симптоматической терапии на протяжении 3-5 дней. Определить подходящее лекарство может только специалист.
- Если симптомы являются проявлением гриппа или ОРВИ, назначается группа лекарств на основе интерферонов. Например, Цитовир.
Применять какие-либо лекарства целесообразно только после проведения соответствующей диагностики. В противном случае, можно упустить время для лечения. Нередко в таких случаях развивается хроническая стадия болезни.
Кашель бывает сухой и влажный, поэтому его необходимо правильно лечить исходя из этого. Отхаркивающие лекарства нельзя использовать до 2-х лет, муколитики до 5-ти лет. Большинство препаратов так же запрещено до трехлетнего возраста, некоторые средства не разрешаются к приему до 12 лет.
Совершенно недопустимо применение отхаркивающих средств при сухом виде кашля. Подобное действие может стать причиной острой бронхообструкции (разрушения бронхиального дерева). Так же запрещен прием противокашлевых препаратов при мокром варианте симптома — избыточное скопление мокроты заклеит альвеолы, что затруднит газообмен и может привести к удушью пациента.
Лекарства от сухого кашля:
Лекарства из этого списка относятся к группе противокашлевых, эффективно подавляют кашлевой рефлекс как на генерализированном уровне (блокируют зоны отвечающие за кашель в продолговатом мозгу) так и на местном (снижают чувствительность рецепторов в трахее и легких).
Классификация детских отхаркивающих средств находится здесь.
Препараты от влажного кашля:
Полный список отхаркивающих и рекомендации по их применению, Вы найдете в этой статье.
Астматический кашель при аллергии (аллергический бронхит) лечить с помощью вышеперечисленных средств нецелесообразно. Для этих целей используются специальная группа лекарств, помогающих снять спазм и отек бронхов.
Кашель при астме устраняется с помощью следующей медикаментозной схемы:
- глюкокортикостероиды — Будесонид, Мометазон, Флутиказон (Самые мощные препараты. Используются у условиях стационара, устраняют проявления аллергии наиболее эффективно);
- стабилизаторы тучных клеток — Кетотифен, Кислота кромоглициевая и другие;
- антагонисты лейкотриеновых рецепторов — Монтелукаст.
Подобные средства назначаются врачом-пульмонологом только по серьезным показаниям. Большинство из них имеют возрастные ограничения в приеме, поэтому самолечение недопустимо.
Купирование кашля при аллергии
Основу терапии составляют антигистаминные препараты. Их существует четыре поколения. Для лечения острого, приступообразного кашля, без астматического компонента, используют антигистаминные средства первого поколения: Тавегил, Супрастин, Пипольфен и др .
Если кашель слабо выражен предпочтение отдают препаратам третьего поколения Цетрину и его производным. Антигистаминные второго поколения применять запрещено, поскольку они оказывают токсическое влияние на сердце.
В качестве быстрой помощи при спазме бронхов используют Сальбутамол и Беродуал в ингаляционной форме. Препараты расслабляют гладкую мускулатуру бронхов и хорошо снимают кашлевой симптом.
Использовать лекарственные средства от насморка тоже следует правильно. Препараты делятся на несколько групп, каждая из которых решает определенную задачу или оказывает сразу комплексное действие.
Как правило, насморк, вызванный аллергической реакцией, быстро проходит после перорального приема вышеперечисленных антигистаминных средств. Полный список препаратов и методики лечения аллергического ринита читайте в этой статье.
Для ускорения эффекта можно использовать капли на основе ксилометазолина. Это действующее вещество обладает сосудосуживающим эффектом и быстро останавливает ток слизи из носа и убирает отечность.
Следует уделить внимание концентрации назальных капель. 0,05% применяется у малышей с 2 лет, а 1% — подходит к использованию у детей после 6-летнего возраста.
Список препаратов включает:
Полный список сосудосуживающих препаратов и их классификацию по возрастам вы найдете в этой статье.
Когда сопли из носа текут по причине вирусной или бактериальной инфекции, назначаются следующие группы назальных капель:
- местные антибиотики (Изофра) и антисептики (Фурацилин);
- препараты на основе морской соли для промывания и увлажнения носовых ходов (Аквамарис, Квикс, Аквалор);
- детские сосудосуживающие, для устранения отека слизистых оболочек и облегчения носового дыхания.
- противовирусные и иммуномоделирующие препараты (Грипферон, Тамифлю, ИРС-19).
Средства подбираются в зависимости от выраженности симптоматики, а также исходя из других врачебных назначений и анамнеза малыша. Самостоятельный выбор и прием препаратов должен быть исключен, поскольку велик шанс ошибиться. Как правильно лечить детский насморк читайте в этой статье.
Несмотря на распространенность таких симптомов, как кашель и насморк, нельзя относиться халатно к подобным проявлениям. В случае с детьми обязательно проведение диагностики на очном приеме у отоларинголога. Своевременно назначенная терапия поможет вылечить заболевания в короткие сроки, а также предотвратит большинство серьезных осложнений в неокрепшем организме.
источник
Кашель у ребенка явление частое и не всегда оно связано с заболеванием. Здоровый ребенок за сутки может кашлять в пределах двадцати пяти раз, что не является показателем болезни. Но если частота превышает норму, это повод для обращения к педиатру. Доктор Комаровский в своей практике уделяет особое внимание именно кашлю и природе его возникновения.
Зачастую он является следствием вирусной инфекции и не всегда сопровождается температурой и выделениями из носовых пазух. Ссылаясь на рекомендации Комаровского родителям, при первых признаках кашля не нужно начинать борьбу с ним. Это не самостоятельное заболевание, а лишь защитная реакция иммунной системы на раздражитель.
Раздражителем, вызвавшим кашель у ребенка, могут стать инородные микроскопические тела, попавшие в легкие или в дыхательные пути с пылью. Организм при помощи мокроты избавляется от них. Если частота кашля не превышает нормы, ребенок активен, поведение не отличается от привычного, хорошо ест — нет причины для беспокойства.
Но кашель без соплей и температуры, может быть частым, и спровоцирован заболеванием, требующим немедленного лечения. К ним относятся:
-
Вирусные заболевания, при которых инфекция попадает в дыхательные пути и воздействует на слизистую оболочку. Иммунная система, при помощи слизи, избавляется от вируса.
- Трахеиты,фарингиты, остаточные явления коклюша могут стать причиной кашля с густой мокротой.
- Аллергические реакции, когда ребенок находится рядом с аллергеном. Им может стать шерсть домашних животных, пыль, наполнители постельных принадлежностей, моющие средства.
- Муковисцидоз сопровождается сильным кашлем, отдающим болью в грудную клетку. Он обусловлен, поражением желез внутренней секреции. Заболевания относят к категории врожденных патологий.
- Туберкулез, при котором отсутствуют сопли и кашель частый, сухой без мокроты, это симптомы начальной стадии заболевания.
- Периодическое покашливание, при котором бледнеет кожный покров ребенка, может стать признаком проблемы с сердцем.
- Глистная инвазия, проявит себя сухим кашлем, в момент активности паразитов он усиливается.
- Заболеванием пищеварительной системы, при котором выброс соляной кислоты из желудка раздражает дыхательные пути. Кашель сопровождается изжогой и отрыжкой.
Комаровский рекомендует не сбрасывать со счетов и тот факт, что кашель может быть неврологического характера. Поводом для обращения к педиатру станет кашель, который не дает уснуть ребенку и носит приступообразный характер, частый длительный переходящий в рвоту.
Внимание. Если после смены привычной обстановки, испуга или стресса, которые перенес ребенок, у него появилось сухое покашливание, необходимо обратиться к детскому психологу.
Назначить лечение ребенку может только педиатр после проведенных диагностических мероприятий. Но облегчить состояние, не прибегая к медикаментозному лечению, смогут родители самостоятельно. Для этого необходимо:
-
При отсутствии температуры и насморка, Комаровский обращает внимание родителей на их ошибку, нет необходимости устраивать ребенку домашний карантин. Напротив, показаны прогулки на улице. Активное поведение плюс свежий воздух, помогут лучшему отделению мокроты.
- Необходимо следить за влажностью воздуха в помещении, где находится малыш, она должна быть не ниже 40-50%. В отопительный период и в летнее время года, хорошо поднимают влажность специальные аэрозольные увлажнители или влажная уборка. Подробнее здесь.
- Давать ребенку больше жидкости. Это может быть теплый чаи, на основе лекарственных трав или лимона, подогретое молоко с медом. Это поможет лучшему выведению накопившихся, за время болезни, токсических веществ из организма.
В комплексе с лекарственными препаратами, рекомендации Комаровского дадут неплохой результат.
При сухом кашле методы лечения направлены на устранение причины его вызвавшей и смены статуса сухого кашля на влажный. Для этой цели назначаются средства с отхаркивающим действием. Доктор Комаровский обращает внимание на то, что нельзя давать ребенку препараты, купирующие, а не разжижающие кашель.
Причиной возникновения у малыша, так называемого «лающего» кашля, может стать:
-
Ларингит в острой форме проявления или фарингит. Ларингит способен вызвать отек гортани и состояние удушья. Для снятия спазма применяют препараты «Лоратадин», «Дезлоратадин». Для устранения фарингита, бактериального происхождения, применяют ряд антибиотиков «Цефалексин», «Аугментин» и спрей «Ингалипт», для снятия раздражения слизистой носоглотки.
- Для разжижения мокроты хорошо подходят сиропы, основанные на вытяжке из подорожника или алтея. При диагнозе бронхита рекомендуются к применению муколитики: «Бромгексин», «Амбробене», «Лазолван».
- Хорошо помогает избежать приступов кашля во время сна, когда ребенок находится в положении лежа, препараты «Мукалтин», «Коделак».
Несколько рекомендаций по применению основных препаратов назначаемых при аллергическом кашле. Здесь показаны антигистаминные, нейтрализующие реакцию препараты:
- «Супрастин» разрешен к применению детям от 1 месяца до 6 лет три раза в день по 0,25 таблетки, противопоказанием является астма. От 6 лет до12, принимают по 0,5 таблетки три раза в день;
- «Димедрол» разрешен от 7 месяцев до 1 года, по 2-5 миллиграммов четыре раза в сутки. От 1 года до 6 лет по 12,5-25 миллиграммов. От 6 лет до 12 лет по 25-50 миллиграммов. Противопоказание эпилепсия, астма.
- «Тавегил» назначают детям от 6 лет, не страдающих астмою и не принимающих ингибиторы, по одной таблетке два раза в день.
Осторожно. Прием препаратов должен назначаться врачом и проводиться под его наблюдением.
При своевременном определении и устранении причины вызвавшей кашель у ребенка, тот пройдет без последствий.
По мнению доктора Комаровского, лечение влажного кашля в большинстве случаев не требуется. С ним выходит мокрота из бронхов и легких. С мокротой выделяются микроорганизмы способные инфицировать окружающих, поэтому необходимо оградить ребенка, во время кашля, от общения с другими детьми.
Нередко у ребенка появляется кашель от соплей из-за воспалительного процесса связанного с ринитом. Стекая по задней стенке носоглотки, они образуют слизистый сгусток, провоцируя проявление кашля.
Основная задача при данной патологии выведение из организма мокроты. Для этого хорошо подойдут следующие препараты:
-
«Мукобен», «Мукомист», АЦЦ вещество, аминокислота цистеина, входящее в их состав способствует лучшему выведению мокроты;
- «Карбоцистеин», «Бронхобос», «Мукодин», применяются при продуктивном кашле с большим выделением из бронхов секрета;
- «Флуифорт», активное вещество, входящее в состав препарата, это карбоцистеин, обладающее отхаркивающим свойством, выпускается в виде сиропа;
- широко используются препараты выводящие мокроту «Бромгексин», Амброксол», «Бизолван».
Не зависимо, какой характер носит кашель, и что стало его причиной, нельзя заниматься самолечением, особенно, если дети находятся в младенческом возрасте. Доктор Комаровский, для устранения патологии, связанной с повышенным выделением мокроты и в случае с сухим кашлем, не отвергает методы народной медицины. Так же считает действенными, если сопли перешли в кашель, ингаляции на основе лекарственных трав (для детей более старшего возраста).
Применять народные рецепты для лечения ребенка необходимо после консультации с педиатром. Возможно, причиной стала аллергия, а при воздействии средств, на растительной основе, она может усилиться.
Внимание! Перед применением любых народных средств, убедитесь в отсутствии аллергической реакции
Если кашель у малыша вызван простудой или переохлаждением, у него нет насморка и температуры, то применение народных рецептов усилят действие традиционной терапии, и ускорят выздоровление. Несколько рецептов в борьбе с кашлем:
-
Рекомендуется усиленное питье. Здесь на помощь придут отвары из веток черной смородины и малины, взятые в равных частях (2 столовых ложки) заваренные в литре кипятка.
- Отхаркивающий эффект достигается от приема теплого молока с растворенным в нем сливочным маслом и медом (0,200 грамм молока, столовая ложка меда и столовая ложка масла).
- Одним из общепринятых народных рецептов является применение черной редьки с медом. Для этого из овоща выбирается середина, перемешивается с медом (две части редьки, часть меда), затем смесь помещается обратно. Настаивается сутки, дается ребенку по столовой ложке 5-6 раз в день.
Совсем маленьким, можно растирать грудь барсучьим или медвежьим жиром. В носочки можно насыпать сухой горчицы.
Все методы лечения, основанные на традиционной терапии и с применением народных способов, должны проводиться под строгим наблюдением педиатра, после тщательного осмотра маленького пациента.
источник

Если кашель от соплей у ребенка повторяется регулярно, обязательно обращаются к педиатру или отоларингологу.
Особенно у грудничков ринит может привести к неприятным последствиям, как отит, или нанести более серьезный вред здоровью. Лечение зависит от характера приступов и сопутствующих признаков.
Родителям важно запомнить, что кашлевые приступы – это не самостоятельное заболевание, а симптом. Он проявляется как в дневное время, так и ночью.
Но чаще повторяется только во время сна. Это объясняется горизонтальным положением тела.
В этом случае мокрота, скапливаясь в бронхах, разжижается и затрудняет свободное дыхание.
На частый вопрос, может ли ребенок кашлять из-за соплей, педиатры тоже дают положительный ответ. Это одна из причин таких приступов.
К провоцирующим факторам также относят:
Также сопли стекают в горло и провоцируют кашель при бактериальных возбудителях, вызывающих воспаления слизистой пазух, он развивается на фоне синуситов. Такая слизь приобретает зеленоватый оттенок, становится густой.
Этим чаще страдают груднички и дети до года, особенно, когда не предусмотрена подушка, и сон проходит на ровной гладкой поверхности.
Если он чрезмерно сухой или влажный, в нем находятся частицы аэрозольных распылений, то иногда развивается ночной кашель.
Самостоятельно родители могут пронаблюдать, на фоне чего он проходит: не имеют ли к этому отношения плотный ужин, наличие насморка или температуры, перьевая подушка?
Развивается кашлевой рефлекс только в детской комнате или и в других помещениях? Не использует ли мама агрессивные средства для стирки постельного белья? Ответы на эти вопросы помогут врачу поставить точный диагноз. Источник: nasmorkam.net к содержанию ?
Правильное лечение возможно в случае точного диагноза. Но распознать причину может педиатр – после прослушивания в области грудной клетки, и отоларинголог – после осмотра горла, носа и слуховых проходов.
Перед тем как определить, что кашель развился именно на фоне соплей, родители могут провести самостоятельное наблюдение.
Особенности таких приступов:
- У грудничков носовой секрет провоцирует влажный кашель чаще, чем у детей 3,5 – 4 лет.
- Повышенная температура тела, вялость, слабость, расстройство кишечника, отсутствие аппетита свидетельствуют о том, что развивается простуда или вирусная инфекция.
В таком случае лечение требует комплексного подхода, что обеспечит только врач: как понять, что нет заболевания, а причина патологии – в носовой слизи? Обратиться к специалисту.
Подозрение, что ребенок кашляет из-за соплей, поможет подтвердить или развеять взрослая наблюдательность.
При кашле от насморка в дыхании отсутствуют хрипы и другие шумы, что определяется при прослушивании области бронхов и легких. Слизь, вызванная ринитом, просматривается при ее откашливании. Этот секрет почти не поддается высмаркиванию.
Иногда развивается другая разновидность дыхательных спазмов: сухой кашель от соплей у ребенка, он связан с раздражением гортани, по которой может стекать носовой секрет.
Такие приступы не продуктивны, и лечить нужно не их, а устранять первопричину – ринит, или бороться с возбудителем заболевания.
Сухость во рту, пересыхание в горле и зуд в носу – признаки начальной стадии болезни. Если кроме насморка ничего не беспокоит, и он продолжается более 7 дней или хроническими приступами, Физиологический кашель на фоне насморка можно облегчить и домашними методами.
Перед тем как дать ребенку медикаментозный препарат или народное средство, родители обязаны осознавать ответственность этих мероприятий. Отсутствие лечения, особенно у новорожденного,
Но и у детей старшего возраста возможно стекание носовой слизи в бронхи и развитие бронхита, в ушные проходы – и возможен отит.
При лечении грудничков от первых месяцев жизни до 2 лет необходимо в первую очередь изменить условия окружающей среды, в которой они проводят ночь. Перед сном тщательно проветривают помещение, используют увлажнитель воздуха. Если его нет, допустимо развешивание в комнате влажного белья.
Полезно и прочищение носовых проходов перед сном. Достаточно после купания прочистить их от корочек. Если они образовались ночью и стали причиной кашлевого рефлекса – их удаляют, закапав носовой проход 1 – 2 каплями материнского молока.
Грудничкам во время насморка желательно подкладывать под голову невысокую подушку, которая обезопасит уши младенца от попадания в них слизи.
Детям после 2 лет разрешены промывания солевым раствором. Готовят его самостоятельно – на 200 мл теплой кипяченой воды берут от ¼ до 1 целой чайной ложки соли.
Им промывают и орошают нос. Для пациентов младшего возраста используют спреи или капли, последние более удобны, поскольку не забрасывают содержимое в евстахиевы трубы.
Врачи предостерегают родителей от самостоятельного использования интерферона или противовирусных средств, особенно в случае с грудничками. Неправильный прием лекарств снижает функции иммунитета и приводит к осложнениям.
Педиатры предупреждают: лечение кашля начинается с выяснения его первопричины. Если провоцирующим фактором является назальный секрет, нельзя принимать медикаментозные средства.
Это касается как откашливающих, так и противокашлевых препаратов. Они в данном случае неэффективны, а иногда несут вред.
Если развивается кашель из-за соплей по задней стенке, невозможно полноценно осуществлять вдох и выдох через нос, приходится дышать ртом, и отсутствуют признаки общего заболевания, родители прибегают к таким методам:
Детям до 1 года удаляют назальную слизь при помощи резиновой груши. Осуществляют промывание солевым раствором или физраствором.
Рекомендуется закапывать нос детскими каплями Отривин, который содержит ксилометазолин, или Аквамарис. Это средство создано на основе морской воды Адриатического моря и напоминает физраствор. Для больных до 2 лет лучше использовать капли.
Вещество ксилометазолин входит в список жизненно важных лекарств, но имеет противопоказания, поэтому инструкцию средства Отривин необходимо изучить до применения. Показано при синуситах, ринитах, ОРЗ.
Разрешены и народные средства. К ним относят смеси из сока алоэ и меда, свекольный или луковый сок. Но иногда они вызывают сухость, жжение, аллергическую реакцию.
Важно! На вопрос родителей, нужно ли лечить самостоятельный насморк, педиатры отвечают, что нет. Лучше создать условия для его прекращения.
Если у ребенка сильный кашель от соплей, а не по другой причине, детский врач рекомендует принять следующие меры.
Изначально устанавливают увлажнитель в комнате или перед сном проводят влажную уборку. Под голову больному подкладывают невысокую подушку, чтобы слизь не скапливалась в пазухах и не попадала в ушные каналы.
Отличным средством врач считает обильное теплое питье в течение дня и стакан теплого молока перед сном, можно добавить в него четверть чайной ложки сливочного масла.
Это касается пациентов старше 3 лет, когда организм уже самостоятельно справляется с перевариванием молочного белка.
Это средство обладает обволакивающим свойством, препятствует пересыханию слизистой оболочки ротовой полости и гортани, борется с кашлевыми приступами и согревает.
На следующее утро доктор Комаровский советует показать больного педиатру, который поставит диагноз. От него будет зависеть дальнейшая схема лечения или устранения причины ночных приступов.
[ads-pc-1][ads-mob-1] От самостоятельного приема антибиотиков, противовирусных и откашливающих препаратов врач советует воздержаться. Он считает, что кашель во время сна из-за назальной слизи лечить нет необходимости. Лучше направить силы на укрепление иммунитета: физиологический насморк самостоятельно проходит в течение 7 – 10 дней.
Младенческий возраст – период, сложный для диагностики синуситов и кашлевого синдрома. Родители с особенной тщательностью следят за тем, что можно давать таким детям из лекарств и нужно ли это.
Если температура тела нормальная, нет покраснений горла и слабости, младенец активен, а слизистые выделения имеют прозрачный цвет и жидкую консистенцию, чаще причин для беспокойства нет. Организм проходит одну из стадий адаптации к условиям окружающей среды.
Также можно помочь, устранив источники возможной аллергии, как домашние питомцы, пыль в комнате, сухость воздуха.
Не лечат и остаточные кашлевые приступы, когда дети переболели ОРЗ или простудой. Если в носу находятся выделения и корочки, это может говорить о неправильном прикладывании младенца к груди или его переедании: молоко из желудка при срыгивании попадает в носовой проход.
Если грудничок кашляет из-за соплей дольше недели, что сопровождается сухостью, повышением температуры, срочно обращаются в детскую консультацию. Возможной причиной иногда становится начало вирусного заболевания.
Также необходимо вылечить насморк, если выделения имеют желтый или зеленоватый оттенок, в них встречаются прожилки крови. Отсутствие терапии на данном этапе иногда приводит к гаймориту и хроническим синуситам.
Устранение слизи резиновой грушей, использование физраствора, проветривание детской комнаты и увлажнение воздуха – лучшие методы профилактики насморка и кашлевого синдрома из-за соплей.
Но если этому явлению сопутствуют симптомы общего заболевания, записываются на прием к педиатру или отоларингологу, только он знает, как помочь детям обрести здоровье.
источник
Кашель у грудничка без температуры рано или поздно возникает в каждой второй семье. Зачастую родители не могут понять, почему температуры нет, а кашель у ребёнка никак не проходит. Малыш может больше месяца кашлять, а этиология так и останется невыясненной. Найти причину необходимо для устранения проблемы.
Кашель — это защитная реакция организма на внедрение чужеродного агента в дыхательные пути. По характеру отхождения мокроты он подразделяется на влажный и сухой. Это позволяет в дальнейшем правильно подбирать лечение.
Причины кашля у ребёнка без температуры:
- аллергический компонент;
- воспалительные заболевания верхних и нижних дыхательных путей;
- инородные тела в дыхательных путях;
- глистные инвазии;
- физиологический кашель.
Дети, особенно до года, часто подвержены появлению диатеза. На этом фоне может возникать приступообразный сухой кашель. Здесь главное — устранить аллерген: пылевые частицы, шерсть домашних животных, комнатные растения.
Врач-педиатр Баранов А.А. в своей книге описывает первичную и вторичную профилактику аллергической сенсибилизации. Чтобы предупредить повышенную чувствительность, нужно:
- как можно длительно поддерживать грудное вскармливание (минимум до 6 месяцев);
- исключить пассивное табакокурение;
- периодически (2 раза в год) сдавать кровь на специфический Ig E, который свидетельствует о наличии аллергического компонента;
- исключить контакт с животными, пылью, и тому подобное (гипоаллергенный быт);
- соблюдать гипоаллергенную диету.
Необходимо строго соблюдать возрастную дозировку и следовать назначениям врача. Любые лекарственные препараты имеют противопоказания, с которыми необходимо ознакомиться перед применением!
Это коварные воспалительные заболевания, которые сопровождаются сухим надсадным кашлем. При ларингите он носит «лающий» характер и сопровождается осиплостью голоса.
Опасен тем, что при нём, особенно у детей младшего возраста, быстро нарастает отёк гортани и может возникать приступ удушья.
На практике такое случается, как правило, у младенцев в 6 — 7 месяцев. Ларингит и бронхит являются следствием простуды и могут сопровождаться другими респираторными явлениями в виде насморка. Кашель может перейти в хроническую форму и длиться до 2 — 3 месяцев при неадекватном лечении.
- Первая помощь при остро возникшем ларингите – это ингаляции с физиологическим раствором и адреналином, в соотношении 1:5, до пяти раз в сутки. Это быстро снимает отёк гортани.
- Обильное питьё. Можно давать минеральную воду без газа маленькими глотками.
- Противокашлевые препараты и муколитики.
Причиной кашля может явиться случайное попадание в дыхательные пути шариков, пуговиц, монеток или мелкой канцелярии. Кашель начинается внезапно, у ребёнка пропадает голос, затрудняется дыхание, синеет кожный покров.
Причиной кашля могут явиться и глистные инвазии. Некоторые виды паразитов способны проникать в лёгкие, что провоцирует такой симптом, как кашель. Это эхинококкозы, альвеолококкозы, которыми легко заразиться от собак, кошек. От попугайчиков можно подхватить орнитоз, который тоже сопровождается кашлем.

Из-за этого могут возникать кожные высыпания, повышаться в крови общий иммуноглобулин Е и эозинофилы, что будет ложно наводить врача на мысль об аллергии.
Но опытные педиатры знают, что при подозрении на аллергический дерматит или аллергический кашель надо исключать глистные инвазии у ребёнка.
2 раза в год необходимо сдавать анализы на яйца глистов, особенно если ребёнок посещает детский коллектив, и при необходимости проводить санацию антигельминтными препаратами.
Противокашлевые препараты подразделяются на:
Первая группа применяется для улучшения отхождения мокроты. Препараты из второй группы предназначены для её разжижения.
Отхаркивающие препараты:
Муколитические препараты:
Самым распространённым в педиатрической практике является Амброксол, или Амбробене.

Детям до 3 лет давать эти препараты следует с осторожностью, так как наступает быстрое и обильное отхождение мокроты в большом количестве.
Малышу сложно откашливать такой объём. Хороший эффект даёт использование небулайзера, благодаря которому препарат непосредственно попадает в бронхи и лёгкие.
Также полезны травяные сборы. Правда, во избежание аллергических реакций, увлекаться ими не стоит. Для грудничков применяется календула, ромашка и чабрец.
У новорождённых, в силу анатомических особенностей дыхательной системы (слизистая бронхов нежная, покрыта множеством кровеносных сосудов, тонким слоем слизи), чаще возникает физиологический кашель, который позволяет очистить верхние дыхательные пути от скопившейся слизи.
Его особенность в том, что:
- он не сопровождается подъёмом температуры;
- малыш хорошо кушает, спит, не капризничает;
- не требует медикаментозного лечения.
Доктор Комаровский советует для устранения такого вида кашля:
- проветривать помещение 3 — 4 раза в день по 10 минут;
- выполнять ежедневную влажную уборку;
- увлажнять воздух;
- гулять на свежем воздухе 1,5 часа.
В целом можно сказать, что кашель у грудничков до года является вполне нормальным симптомом, если при этом нет повышенной температуры. Так происходит очищение дыхательных путей от накопившейся слизи и пыли.
источник
Кашель у ребенка может вызывать не только попавшая в горло инфекция, но и скопившиеся там сопли. Они стекают по задней стенке гортани, и малыш начинает задыхаться и кашлять. Если вовремя не принять меры и не избавиться от этой проблемы может развиться бронхит и даже бронхиальная астма. А постоянно находящаяся слизь в носоглотке является настоящим рассадником инфекции, которая может стать причиной гайморита или отита.
Прежде чем начинать лечить густые стекающие по носоглотке сопли, надо выяснить максимально точно, что стало причиной их появления. Если разбить все возможные причины на группы, то они могут быть: аллергическими, неинфекционными и инфекционными. Но мы не будем делать подробную классификацию, а лишь перечислим те, по которым максимально часто появляются густые сопли у ребенка:
Сухой и/или слишком теплый воздух в помещении, в котором ребенок находится длительное время. Он приводит к пересушиванию слизистых оболочек. Они начинают выделять больше секрета, но более густой консистенции, чтобы оставаться увлажненными. Постоянное присутствие аллергена. Это может быть все, что угодно: домашняя пыль, шерсть животных, впитавшийся в мебель табачный дым, цветочная пыльца и т.п. Если аллергическая реакция слабая, она может почти не проявляться внешне. У ребенка не будет сильного кашля, кожной сыпи и других явных признаков. Но слизистые оболочки носоглотки будут постоянно раздражены, соплей и слизи выделится больше. Сюда же можно отнести и раздражающие внешние факторы – дым, слишком резкие запахи и т.п. Попавший в нос или носоглотку посторонний мелкий предмет (как вариант – крупинки, песчинки, комочки пыли, шерстинки). Он может практически не затруднять дыхание, но все равно постоянно раздражать слизистую, вызывая ответное обильное выделения слизи. Анатомические особенности строения или травма носа, из-за которых искривлена носовая перегородка, затруднено дыхание и нормальное выделение слизи. Сопли, не имея свободного выхода наружу, скапливаются, загустевают и затем стекают в горло. Инфекционные причины. При попадании болезнетворных микроорганизмов слизь в носу вырабатывается как защитная реакция. И если поначалу она жидкая, то по мере развития заболевания загустевает. При сильной отечности или заложенности слизь тоже стекает в носоглотку. В этом случае лечение надо начинать незамедлительно.
У грудничка существует еще одна дополнительная причина, связанная с физиологическими особенностями. Очень много слюны и слизи выделяется во время активного прорезывания зубов. Весь этот период надо внимательно следить за тем, чтобы у ребенка не была запрокинута головка, особенно во время сна. Никакое лечение в данном случае не поможет, это время надо просто переждать.
Если густые сопли появились у ребенка недавно и не имеют ярко выраженной зеленой, желтой или оранжевой окраски, свидетельствующей о большом количестве патогенных микроорганизмов, то можно попытаться вылечить их домашними методами. Проверенные народные средства абсолютно безопасны, а на начальном этапе даже вирусного заболевания порой не менее эффективны, чем аптечные препараты.
Начинать лечение надо с тщательного промывания носа. Делать это можно раствором морской соли (1 ч.л. на стакан воды), отваром ромашки, фурацилином. Перед промыванием надо постараться удалить сопли из носа выдув их или вытянув аспиратором.
Дети постарше могут втягивать воду самостоятельно, закрыв одну ноздрю. Малышам ее можно залить из шприца без иглы или мягкой маленькой спринцовки. Головка при этом должна быть наклонена вниз, а напор воды не слишком большой, чтобы сопли не попали в уши.
После промывания носик надо закапать. В качестве капель можно использовать:
Масляный раствор эфирных масел: эвкалипта, календулы, мяты, пихты, сосны, шалфея. В чайную ложку облепихового, оливкового или обычного подсолнечного масла надо добавить 2-3 капли эфирного и хорошо перемешать. Достаточно 2-3 капель смеси в каждую ноздрю. Такой раствор имеет отличные смягчающие увлажняющие, противовоспалительные и даже антибактериальные свойства. Сок алоэ или каланхоэ с медом. Не только быстро снимает воспаление на задней стенке горла, но еще и способствует заживлению ранок и микротрещин, если такие присутствуют на раздраженной слизистой. Способен убрать боль горла и даже лечить раннюю стадию бронхита. Сок каланхоэ прекрасно снимает заложенность носа, так как вызывает рефлекторное чихание. Готовить его надо непосредственно перед применением, чтобы сохранились все полезные свойства. Свежевыжатый сок смешать с медом в равных количествах и закапать по 3-5 капель. Настои лекарственных трав: ромашки, календулы, шалфея, лаванды, мяты, зверобоя (не для грудничков!). Настой должен быть концентрированным. Для его приготовления взять столовую ложку сухого измельченного выбранного растения, залить ее в термосе стаканом кипятка и оставить минимум на 2-3 часа (лучше на ночь). Настойку процедить и закапывать по 3-5 капель до 5 раз в день. Для усиления эффекта можно добавить мед.
Хороший эффект дают домашние ингаляции с отварами перечисленных выше трав или паром от картошки. Если нет ингалятора, то можно посадить ребенка над мисочкой с отваром, прикрыть голову полотенцем (не полностью, оставить доступ воздуху!) и дать подышать 5-10 минут.
Если домашние методы не помогают, и сопли продолжают скапливаться на задней стенке горла, то возможны два варианта: они имеют неинфекционную причину и надо срочно ее искать, или болезнь развивается и придется подключать капли в нос с антибиотиком. Назначать такое лечение должен врач с учетом возраста и общего физического состояния ребенка.
Многие мамы пытаются лечить сопли на задней стенке носоглотки сосудосуживающими препаратами. В большинстве случаев они неэффективны, а иногда даже усугубляют проблему, так как сильно пересушивают слизистые.
К тому же они имеют целый ряд противопоказаний. Поэтому перед их применением настоятельно рекомендуем проконсультироваться с врачом.
Отличным лекарственным средством является натуральный аптечный препарат «Пиносол». В его основе растительные и эфирные масла, которые прекрасно помогают убрать воспаления носа и горла, имеют достаточно сильные антибактериальные свойства. Лекарство обволакивает слизистые носа и задерживается на задней стенке носоглотки, создавая защитную пленку.
Многие родители с опаской относятся к такому симптому, как стекание соплей по задней стенке горла у ребенка. Сама по себе слизь не является чем-то опасным, а вот причины ее возникновения могут быть разнообразны, поэтому важно своевременно принять меры, чтобы избежать осложнений. Визуально определить внутренние сопли у ребенка довольно проблематично, поскольку в течение дня малыш играет, бегает, разговаривает, при этом периодически откашливает или сглатывает слизь.
Понять, что сопли текут в горло можно лишь во время сна малыша – появляется кашель, хрюканье мешающие полноценному отдыху ребенка. О том, как вылечить внутренний насморк. должен рассказать врач после установления причины спровоцировавшей патологию.
Органы верхних дыхательных путей (носовая полость, носоглотка, гортань и т. д.) покрыты слизистой оболочкой, клетки которой вырабатывают слизь. В нормальном состоянии вырабатывается небольшое количество секрета, который покрывает слизистую, защищая ее от пересыхания и воздействия негативных факторов. Помимо этого, слизистая секреция обладает бактерицидными свойствами и первой встает на защиту организма, предотвращая проникновение вглубь патогенных микроорганизмов.
Если дыхательным путям грозит опасность в виде вирусов, бактерий, грибковой инфекции, аллергенов или инородных предметов, то соответственно и выделение слизи увеличивается. Сопли, вырабатываемые в большом количестве, совершенно естественно могут скапливаться в носоглотке и затекать в горло, создавая при этом дискомфорт, провоцируя кашель, хрипы во время сна. Причем патология может возникнуть не только у ребенка, но и у взрослого человека, причин этому предостаточно.
Убрать излишнее скопление секреции из носоглотки, горла не так уж сложно, только нет никаких гарантий, что слизь не начнет вырабатываться с новой силой, поэтому прежде, чем лечить недуг следует разобраться с причинами его спровоцировавшими. Квалифицированную диагностику и назначение лечения может провести только врач.
Известны несколько основных причин способных привести к внутреннему насморку.
Острые респираторные заболевания, вирусная инфекция провоцируют осложнения при неправильном лечении, отсюда возникает затяжной ринит, постоянная заложенность носа, поэтому сопли, не найдя другого выхода, затекают в горло.
Синусные инфекции, которые также могут быть следствием затяжного ринита, например, гайморит, при этом в гортань стекают густые желто-зеленые сопли.
Хронические недуги гортани, носоглотки – фарингит, тонзиллит, относительно ребенка часто причиной выступает аденоидит.
Ринит аллергического характера вполне может спровоцировать чрезмерное скопление слизи и стекание ее по задней стенке горла. Причем аллергия может быть как круглогодичным, так и сезонным явлением.
Образование густой слизи, стекающей в гортань, может быть следствием сухого воздуха в плохо проветриваемом помещении, а также недостатком жидкости в организме ребенка.
Что именно спровоцировало патологию, установить самостоятельно у вас вряд ли получится, поэтому и начинать лечить малыша предварительно не посоветовавшись с врачом, не стоит.
Как уже говорилось, сама по себе слизь не опасна для малыша, а вот инфекция, спровоцировавшая чрезмерное ее отделение вполне может вызвать осложнения.
Инфекция, из верхних дыхательных путей спускающаяся ниже может привести к развитию ангины, бронхита и даже пневмонии. Из неприятных симптомов родители часто отмечают кашель, рвотные позывы, ощущение кома в горле у ребенка.
Если внутренний насморк появился по причине гайморита, следует понимать, что такую патологию оставлять без внимания нельзя категорически, могут возникнуть серьезные осложнения – отит, сепсис, менингоэнцефалит, заболевания сердечно-сосудистой системы, почек, другие.
Лечить патологию следует правильно и своевременно, чтобы избежать усугубления недуга, а также его негативных последствий.
Установив причину заболевания, врач назначает лечение – некоторым пациентам достаточно будет полосканий горла, промываний носа с помощью солевых, антисептических растворов или отваров целебных трав. Другим необходимо более серьезное комплексное лечение с применением антибиотикотерапии.
Лечить сопли не устранив при этом причину, спровоцировавшую их появление, бессмысленно, рецидив не заставит себя долго ждать.
Если стекание слизи вызвала бактериальная инфекция, тогда без приема антибиотиков здесь не обойтись (врач назначает лекарство индивидуально каждому пациенту). Кроме этого, целесообразно применять муколитические препараты, действие которых направлено на разжижение мокроты – это Мукалтин, Лазолван, Бромгексин, другие.
Когда внутренний насморк спровоцирован вирусной инфекцией так же назначают муколитики, но вместо антибиотиков больному следует принимать противовирусные препараты – Арбидол, Анаферон, Виферон, другие. При аллергической природе недуга целесообразно применение антигистаминных препаратов.
Для разжижения секреции стекающей в гортань эффективно проводить ингаляции при помощи небулайзера – добавьте в резервуар ингалятора 4мл готового раствора, наденьте ребенку лицевую маску, пусть дышит в течение 5-7 минут, процедуру проводите дважды на день.
Если ингалятора нет, муколитики можно добавить в горячую воду, но прежде, чем проводить процедуру убедитесь, что температура воды не превышает 60 градусов. Кроме этого, противопоказанием к проведению ингаляций является повышенный температурный режим тела.
Для ингаляционной терапии как паровой, так и небулайзерной можно использовать – раствор Лазолван, Амбробене, Флуимуцил, Бромгексин.
Если сопли у ребенка затекают в гортань необходимо проводить полоскания. Делать это можно солевыми растворами, отварами целебных трав (ромашка, мать-и-мачеха, шалфей, календула), а также разведенным в воде фурацилином или содой. Эти же растворы используются для промывания носовой полости. Если после процедуры появилось першение можно смазать горло и нос маслом персика или облепихи.
Помимо этого, важно нормализовать микроклимат, мы говорили, что сухой воздух способствует иссушению слизи, которая впоследствии начинает стекать из носоглотки ниже. Оптимальная влажность воздуха для детей 50-70%, это близко 1,5 литра испарившейся жидкости. Купите увлажнитель или установите емкость с водой на радиатор отопления. Также важно регулярно проводить влажную уборку, проветривать комнату – влажный прохладный воздух идеальные условия жизни для детей.
Игнорируя симптомы и жалобы ребенка, вы подвергаете его опасности. Будьте бдительны, берегите своих детей.
Пожалуйста оставьте комментарий!
Стекание соплей в горло ребёнка представляет собой весьма неприятный и утомляющий симптом, значительно осложняющий жизнь ребёнку, поскольку нарушается процесс регулярного приёма пищи, появляются неприятные запахи изо рта, к тому же этот симптом провоцирует возникновение кашля у ребёнка.
Как известно следствий без причин не бывает и возникновение соплей в горле ребёнка может быть вызвано множеством факторов, оказывающих влияние на состояние организма в целом и носоглотки в частности.
Среди всего количества факторов, влияющих на процесс возникновения соплей, выделяются болезни лёгких и бронхов, в частности хронический бронхит. Если активные стадии заболеваний легко выделяются, а следовательно и подлежат лечению, хронические их формы нередко остаются незамеченными, в результате чего одним из симптомов прогрессирующей болезни могут стать сопли, стекающие ребёнку в горло.
Иной причиной возникновения данной проблемы являются патологические состояния желудочно-кишечного тракта. Определённый перечень болезней системы пищеварения сопровождается описанным выше симптомом, в частности это проявляется, когда болезни связаны с пищеводом.
Играют свою отрицательную роль и процессы воспаления в пазухах. К причинам появления слизи в горле ребёнка относятся всевозможные формы синуситов, такие, как фронтиты, гаймориты, этмоидиты. К слову, обычные ОРВИ также являются одной из причин стекающих в горло соплей. Полноценный обмен слизистыми массами внутри носоглотки блокируется воспалёнными пазухами, что является следствием неправильной циркуляции и вывода соплей из организма.
Также причиной стекающих в горло ребёнка соплей могут являться аллергические реакции. Всё дело в том, что организм ребёнка начинает чересчур активно реагировать на внешние раздражители, результатом чего могут стать не совсем адекватные симптомы — в частности именно стекающие в голо сопли к числу таковых и относятся. Подобные проявления существенным образом усиливаются во время смены сезонов, в частности в весенне-летний период.
Свою роль могут сыграть и бытовые раздражающие факторы. В том случае, если ребёнок часто оказывается вблизи активно курящих взрослых людей, вынужден вдыхать сильно загазованный воздух, возможно включение реакции защиты со стороны слизистых оболочек горла, что проявляется именно в виде стекающих в горло ребёнка соплей. Таким образом, предотвращается повреждение нежной эпителиальной ткани, путём покрытия внутренней поверхности горла секретивной слизью.
Перед тем, как искать пути избавления от соплей, стекающих в горло ребёнка, необходимо точно установить причину их появления. До того, как будет получена консультация врача, позволяющая установить метод лечения, можно существенно облегчить состояние больного ребёнка путём проведения полоскания горла и промывания носа. Обе эти процедуры лучше всего проделывать непосредственно перед отходом ко сну.
Для того, чтобы уменьшить объём выделяющейся жидкости, можно применять слабый солевой раствор для промывания носовых ходов. Таким же раствором можно проводить полоскание горла. Также для подобной процедуры подойдут растворы иного рода: растворы фурациллина, марганцовки, пищевой соды, а также отвары и настои трав — календулы, ромашки, шалфея и дуба.
Масло персика способно смягчать и устранять неприятные ощущения в горле — для этого необходимо регулярно проводить смазывание горла этим маслом.
В том случае, если имеет место сильное воспаление, для избавления ребёнка от стекающих в его горло соплей следует применять антибиотики тип Амоксиклава, Аугемнтина и прочих. В качестве альтернативного метода лечения может быть использован протаргол с серебром. Данный раствор способствует уничтожению патогенных бактерий и нормализации обменной функции в области носоглотки.
Препараты антибактериального характера можно применять только в том случае, если вероятность риска возможных осложнений меньше суммарного положительного воздействия на растущий организм. В этом случае для избавления от слизи, появляющейся в горле ребёнка, врачи рекомендуют средства против микробов в малой концентрации либо сиропы, предпочитая местные средства. Такая методика существенным образом минимизирует воздействие на печень некоторых лекарственных компонентов. Параллельно врачом могут быть назначены антигистаминные препараты, позволяющие избежать проявления аллергических реакций в организме ребёнка.
Для того, чтобы своевременно и эффективно избавиться от симптома появляющейся слизи в горле ребёнка необходимо провести своевременную и правильную диагностику данного состояния и назначить своевременное и адекватное лечение. Только в этом случае можно избежать протекания сложных патологических процессов в организме ребёнка.
Для лечения соплей в горле у ребёнка можно воспользоваться некоторыми народными методами, доказавшими свою эффективность.
— лист алоэ следует тщательно измельчить, перемешать его с мёдом и принимать получившийся состав по одной столовой ложке трижды в день после еды. Применение данного способа способствует приостановке образования слизи в горле ребёнка, убивает болезнетворные микробы и ускоряет нормализацию дыхания ребёнка.
— травяную смесь, включающую в себя по половине чайной ложки ромашки, шалфея и эвкалипта следует залить четвертью литра кипятка и произвести её настаивание в течение нескольких часов. После этого необходимо добавить в полученный состав одну столовую ложку мёда и прополоскать горло полученным тёплым отваром либо произвести паровые ингаляции. Этот метод очень эффективно прогревает горло, в результате чего устранение мокроты в нём представляется вполне естественным процессом.
— между приёмами пищи рекомендуется принимать смесь мёда с лепестками календулы.
При лечении слизи в горле у ребёнка не следует затягивать с обращением к врачу, поскольку своевременное назначение правильного метода лечения крайне важно. Для того, чтобы избежать возникновение множества побочных осложнений, самолечением лучше всего не заниматься.
При активных воспалениях лечение соплей в горле ребёнка лучше всего осуществлять антибиотиками. Именно такого рода рекомендаций придерживаются многие ЛОР-врачи. Упомянутый выше раствор протаргол с серебром является альтернативой антибиотикам.
В случае с грудным ребёнком, никакие таблетки и спреи для лечения соплей в его горле не подходят. Весьма эффективным средством, неоднократно доказывавшим свою актуальность, представляется нанесение на пустышку лекарства. Хорошо для этой цели использовать Тантум Верде.
Как правило, причиной скопления соплей в горле ребёнка является воспаления носоглотки, которые не были грамотно залечены в нужное время. В том случае, если данная стадия заболевания окажется упущенной, возможны дальнейшие осложнения — от бронхита до астмы.
Никогда не следует забывать о чувствительности области носоглотки ребёнка, поэтому могут применяться только щадящие методы лечения. Все используемые растворы и препараты должны иметь слабую концентрацию, для того, чтобы избежать возможности нанесения вреда детскому организму. Также важны антисептические свойства применяемых растворов, в частности раствора соли.
Чаще всего причина активного выделения соплей по горлу связана с тем, что в организме нарушается процесс вывода жидкости. Так слизистая реагирует на процесс обезвоживания, активно выделяя сопли. Иногда сопли у ребенка – свидетельство серьезного лор-заболевания, а бывает, что это прямое следствие злоупотребления лекарственными препаратами, в том числе и сосудосуживающими каплями. Именно поэтому важно вовремя задуматься: как избавиться от недуга.
из-за простуды; нафтизиновой зависимости; риносинусита; фарингита; хронического тонзиллита; увеличенных аденоид.
Сопли на задней стенке у детей особенно мучительно переносятся малышами от года до трех лет: в этом возрасте дети не в силах объяснить причину дискомфорта, отчего волнуются и капризничают. Как убрать сопли из носоглотки у малышей, расскажет лечащий педиатр.
Но и дети подросткового возраста требуют постоянного внимания со стороны родителей и врачей: в этом возрасте психика наиболее уязвима, и любая болезнь переносится особенно остро. Сопли даже могут стать причиной комплекса ребенка, ведь они способны провоцировать неприятный запах во рту. Вот почему важно быстро избавить ребенка от выделений в носу и горле.
Какие неудобства приносят ребенку сопли, стекающие по задней стенке носоглотки?
Возникает ощущение кома в горле Начинается неприятный и продолжительный кашель Становится труднее принимать еду, когда кажется, сопли стоят в горле. Становится труднее разговаривать. Изо рта появляется неприятный запах.
Вот почему отоларингологи советуют не только как можно быстрее обследование, поставить точный диагноз и вылечить сопли, прибегая к комплексным мерам.
Лор-врачи знают, как вылечить такое неприятное явление, как слизистые выделения в носоглотке у ребенка. Обычно курс терапии включает в себя промывание, антибактериальные лекарства, прием антибиотиков, таких как Амоксиклав или Аугментин. Маленьким детям помогает раствор серебра Протаргол. Взрослым более сильные препараты вроде Ринофлуимуцила, капли -местные антибиотики (Полидекса и Изофра), антигистаминных таблеток или капель и пробиотиков для восстановления микрофлоры кишечника.
Но назначить курс должен только врач: самостоятельные действия могут только ухудшить процесс и значительно замедлить процесс выздоровления.
Когда сопли стекают по задней стенке глотки, нужно с первых дней начинать несколько раз в день полоскать горло и нос растворами. Сопли из горла быстро уходят, если подключается главный помощник – морская соль.
Но можно использовать и проверенные временем народные методы:
ромашку; шалфей; раствор фурацилина; сок моркови, смешанный с растительным маслом.
Схема лечения может быть такой: для начала промыть ребенку нос раствором морской соли или фурацилина, потом закапать капли дикосидин, через минуту сок морковки. Теперь следует запрокинуть немного голову и подождать, когда капли начнут «работать». По мнению врачей, так быстрее проходит лечение воспаления задней стенки и уходят сопли из горла у ребенка.
Полезно периодически промывать нос, втягивая разведенный раствор трав либо морской воды. Маленьким несамостоятельным детям можно использовать обыкновенный шприц или препарат Долфин, где морская вода поступает в нос дозировано.
Очень важно пересмотреть свой рацион, когда стекают по задней части горла. В период приема лекарственных препаратов нужно есть больше продуктов с содержанием витамина Е и С. К ним относится морковка, смородина, шиповник, цитрусовые и яблоки.
Чтобы решить проблему обезвоживания заставляйте ребенка принимать как можно больше жидкости: это может быть чистая вода, домашние компоты и отвары, но ни в коем случае не промышленные соки, содержащие много сахара.
Не забывайте соблюдать «азы» профилактики и лечения всех заболеваний носоглотки: увлажняйте воздух дома и почаще проветривайте жилище. В качестве профилактики продолжайте время от времени полоскать горло и нос солевыми растворами и посещайте солевые комнаты, если есть такая возможность.
Не стоит легкомысленно относится к такому явлению, как сопли в горле у ребенка. Не вылеченные в срок лор-заболевания способны не только привести к хроническим формам, но стать причиной более серьезных болезней – астмы, бронхита и даже пневмонии. Обращайтесь к врачу, чтобы узнать, как лечить сопли в горле. Проходите качественное обследование, и ваш ребенок будет вновь дышать полной грудью, с удовольствием расти и учиться.
Аденоиды у детей, удалять или нет?
1 комментарий к статье Какое лечение лучше, если у ребенка стекают сопли по задней стенке горла?
Ребенку почти два года. Два раза у нас были сопли. Знаю, что к этому нужно подходить серьезно, чтобы не было последствий. Обязательно постоянно промывала нос малышу соляными растворами. А так как горло он полоскать сам еще не может, давала пить заваренную ромашку. В первый раз сопли были у нас на фоне орз, педиатр прописала протаргол. А во второй раз были просто сопли, которые длительный период не проходили. Опять же по рекомендации педиатра прибегли в итоге к протарголу. В обоих случаях за несколько дней применения препарата все проходило.
Источники: Комментариев пока нет!
Организм ребенка чрезвычайно чувствителен к различным вирусным или бактериальным агентам, которые после проникновения в слизистую носа провоцируют ее воспаления, вызывают появление насморка. Очень часто слизь, скопившаяся в носу, не вытекает наружу, а стекает по задней стенке носоглотки, чем вызывает ее раздражение — рефлекторный кашель. Если на данном этапе не лечить насморк, сопли в горле у ребенка могут спровоцировать другие заболевания носоглотки или дыхательных путей.
В отоларингологической практике стекание слизи по задней стенке носоглотки называют «постназальным синдромом», когда воспалительный процесс присутствует не только в ЛОР органах, но и затрагивает верхние дыхательные пути. Известно, что именно в слизистом секрете содержаться патогенные бактерии, которые являются первопричиной для развития многих заболеваний, поэтому ее присутствие в слизистой носоглотки может вызвать достаточно серьезные проблемы со здоровьем ребенка. Перед тем как лечить слизь в горле, важно узнать причину ее появления и только потом проводить лечебные мероприятия. Воздействуя на основной этиологический фактор, шансы вылечить насморк и его последствия,увеличиваются в разы.
У детей наличие слизи в горле приносит немало дискомфорта. Так, в дневное время, сопли непроизвольно проглатываются, что вызывает раздражение глотки,покашливание. В период сна гиперсекреция слизи продолжается, но она начинает скапливаться в носоглотке, что после пробуждения ребенка может вызывать не только кашель, но и нарушенное дыхание, рвоту. Появление кашля из-за соплей у ребенка изначально проявляется рефлекторно, но когда инфекция распространяется на верхние дыхательные пути, повышается риск развития бронхита. Чтоб помочь ребенку, сопли по задней стенке у ребенка лечить нужно при первых проявлениях болезни. Терапия должна быть направлена на устранение воспаления, разжижение слизи, высвобождение ее из носоглотки. Но перед этим важно узнать по каким причинам появился насморк, и почему стекают сопли по задней стенке носоглотки.
В основе этиологии насморка чаще лежат вирусные или бактериальные инфекции: риновирусы, коронавирусы,стрептококки, стафилококки и другие, которые после проникновения в слизистую носа и сниженном иммунитете начинают свое активное размножение и распространение на другие органы. Помимо этого есть несколько факторов, которые увеличивают риск образование слизи в носоглотке. К таким факторам относят:
аденоидит; вазомоторный ринит; аллергический насморк; любой из видов ринита; искривление носовой перегородки; низкий иммунитет; переохлаждение организма; авитаминоз; неблагоприятная экология; низкая влажность в квартире; злоупотребление сосудосуживающими каплями для носа.
У детей стекание слизи по задней стенке носоглотки часто происходит в результате неумения сморкаться, или при неправильном очищении носовых ходов родителями.
Симптоматика обычного ринита знакома многим родителям, но когда сопли текут в носоглотку, заметить это внешне невозможно, поэтому нужно обратить внимание на следующие признаки, на которые жалуется малыш:
ощущение «комка» в горле и носоглотке; охриплость голоса по утрам; дискомфорт в горле, першение, жжение; сухой или влажный кашель; отхаркивание сгустков слизи по утрам; тошнота, позывы к рвоте; одышка, затрудненное дыхание, храп ночью; изменение голоса; заложенность носа или ринорея.
В некоторых случаях клиника менее выраженная, сопровождается только кашлем, легкими хрипами и периодической заложенностью носа. При откашливании в первые дни болезни слизь жидкая, но потом густеет, приобретает желтоватый оттенок. Присутствие кашля из за соплей у ребенка говорит о том, что мокрота, которая стекает по задней стенке носоглотки, вызывает раздражение верхних дыхательных путей. Как избавиться от неприятных симптомов и предотвратить риск осложнений подскажет врач педиатр или отоларинголог. Если родители игнорируют такие симптомы, вероятней всего, спустя несколько дней у ребенка появятся более серьезные проблемы со здоровьем.
Присутствие слизь по задней стенке в носоглотке всегда вызывает у ребенка определенный дискомфорт. Если такие нарушения присутствуют у грудничка, нарушается режим питания. Ребенку тяжело заглатывать пищу, присутствует частое срыгивание. Ребенок становиться неспокойным, нарушается сон, общее состояние. Помимо дискомфорта,накапливающаяся в глотке слизь, может спровоцировать ряд заболеваний ЛОР органов, дыхательной системы:
синусит; тонзиллит; бронхит; пневмонии; аденоидит; ринофарингит.
Для того чтоб понять масштабы угрозы, важно знать, что слизь содержит бактерии, поэтому, при ее заглатывании, они проникают в пищеварительную систему, а при присутствии ее в глотке — распространяться по дыхательной системе, могут проникать в кровяной поток, вызывать интоксикацию целого организма.
Лечить насморк у ребенка, который спровоцировал появление слизи в носоглотке, нужно после консультации с врачом и только после определения основной причины. Так, при бактериальном рините, врач назначит антибактериальные препараты. При вирусном – противовирусные лекарства, а при аллергическом – антигистаминные препараты. Помимо медикаментозной терапии, обязательно нужно выполнять промывание носа, также проводить ингаляционные процедуры, следить за чистотой в комнате, питанием ребенка.
Некоторые педиатры не рекомендуют сразу хвататься за антибиотики или другие препараты. В первые дни болезни можно попробовать создать оптимальные условия, которые помогут ускорить выздоровление. Ребенку понадобиться много обильного питья, регулярное проветривание помещения, увлажнение воздуха, здоровое питание. Если улучшений нет, у малыша присутствует субфебрильная температура тела, без лекарственных препаратов и дополнительных процедур не обойтись.
Медикаментозная терапия состоит из использования следующих препаратов:
Противовоспалительные, жаропонижающие. Назначаются при повышенной температуре тела, жалобах ребенка на боль в горле, ломоту в теле: Нурофен, Панадол, Парацетамол, Ибупрофен. Антибиотики. Назначаться при бактериальном насморке: Аугментин, Сумамед, Оспамокс, Фромилид, Макропен. Могут назначаться только врачом. Антибиотики местного действия в нос. Действуют в очаге воспаления, уничтожают патогенную флору: Биопарокс, Изофра, Полидекса. Антигистаминные препараты. Снимают отечность, уменьшают проявление воспаления, подавляют агрессивность аллергенов при аллергическом рините: Эриус, Супрастин, Тавегил, Цитрин и другие. Муколитики, отхаркивающие средства. Препараты, разжижающие мокроту:
Амброксол, Проспан, Флюдитек, Геделикс, Лазолван и другие. Сосудосуживающие капли в нос. Улучшают носовое дыхание, снимают отек, воспаление: Отривин, Називин, Тизин, Нафтизин.Капать такие препараты в слизистую носа можно не больше 5-ти дней, при этом нужно строго соблюдать рекомендуемые дозировки. Антисептики. Используются для промывания носа и гора: Аквамарис, Маример, Хюмер, Мирамистин, Хлорофилипт. Витаминотерапия. Обеспечить организм ребенка необходимыми витаминами, повысит иммунитет: Пиковит, Ундевит, Центрум, Мультитабс.
Какие подходят антибиотики при кашле и насморке ребенку, читайте в этой статье.
Помимо приема лекарственных препаратов, врач назначит полоскание горла, ингаляционные процедуры, которые помогут разжижать слизь, ускорить ее выведение, снизить риск осложнений. В качестве лечебного сырья для ингаляций можно брать как растворы лекарственных препаратов, так и отвары трав. Хороший результат можно получить от раствора Фурацилина, Декасана, Мирамистина. Если родители предпочитают применять отвары трав, тогда свой выбор можно остановить на ромашке, календуле, череде, зверобое. Именно эти травы обладают мощным противовоспалительным действием. При повышенной чувствительности к лечебным отварам, лучше отказаться от их использования.
Статья в тему — Можно ли гулять с ребёнком при кашле и насморке?
Обычно курс лечения постназального синдрома составляет до 10 дней. Родителям важно понимать, что чем раньше они обратятся за медицинской помощью, тем больше шансов на успешное выздоровление.
Резкий выдох через ротовую полость, или кашель, – жизненно необходимый рефлекс: его задача освобождать дыхательный тракт от посторонних веществ, включая насморк.
Если кашель от соплей у ребенка повторяется регулярно, обязательно обращаются к педиатру или отоларингологу.
Особенно у грудничков ринит может привести к неприятным последствиям, как отит, или нанести более серьезный вред здоровью. Лечение зависит от характера приступов и сопутствующих признаков.
Причины ночного кашля у ребенка
Родителям важно запомнить, что кашлевые приступы – это не самостоятельное заболевание, а симптом. Он проявляется как в дневное время, так и ночью.
Но чаще повторяется только во время сна. Это объясняется горизонтальным положением тела.
В этом случае мокрота, скапливаясь в бронхах, разжижается и затрудняет свободное дыхание.
На частый вопрос, может ли ребенок кашлять из-за соплей, педиатры тоже дают положительный ответ. Это одна из причин таких приступов.
К провоцирующим факторам также относят:
Бактериальные и вирусные заболевания. Это ОРВИ, грипп на начальной стадии, бронхит, воспаление легких. Чаще носовой секрет во время поражения организма вирусной инфекцией отличается прозрачным цветом, напоминает по консистенции воду.
Также сопли стекают в горло и провоцируют кашель при бактериальных возбудителях, вызывающих воспаления слизистой пазух, он развивается на фоне синуситов. Такая слизь приобретает зеленоватый оттенок, становится густой.
Хронический бронхит, бронхиальная астма, аллергическая реакция на лекарства, пыль, пух, шерсть и другие аллергены тоже выступают частыми причинами.
Иногда младенец кашляет, когда спит, по причине переедания и выброса содержимого желудка через пищевод в гортань.
Этим чаще страдают груднички и дети до года, особенно, когда не предусмотрена подушка, и сон проходит на ровной гладкой поверхности.
Не исключают и патологии аденоидов. При их воспалении носоглоточные миндалины увеличиваются в размерах и препятствуют свободному дыханию.
Избыток секрета слюнных желез, что встречается в период прорезывания зубов.
Инородные тела, оказавшиеся в носовом проходе, что происходит не часто, но такие случаи педиатрам тоже известны. Или проблема в воздухе.
Если он чрезмерно сухой или влажный, в нем находятся частицы аэрозольных распылений, то иногда развивается ночной кашель.
Самостоятельно родители могут пронаблюдать, на фоне чего он проходит: не имеют ли к этому отношения плотный ужин, наличие насморка или температуры, перьевая подушка?
Развивается кашлевой рефлекс только в детской комнате или и в других помещениях? Не использует ли мама агрессивные средства для стирки постельного белья? Ответы на эти вопросы помогут врачу поставить точный диагноз.Источник: nasmorkam.net к содержанию ?
Как определить, что кашель от соплей?
Правильное лечение возможно в случае точного диагноза. Но распознать причину может педиатр – после прослушивания в области грудной клетки, и отоларинголог – после осмотра горла, носа и слуховых проходов.
Перед тем как определить, что кашель развился именно на фоне соплей, родители могут провести самостоятельное наблюдение.
Особенности таких приступов:
- У грудничков носовой секрет провоцирует влажный кашель чаще, чем у детей 3,5 – 4 лет.
- Повышенная температура тела, вялость, слабость, расстройство кишечника, отсутствие аппетита свидетельствуют о том, что развивается простуда или вирусная инфекция.
В таком случае лечение требует комплексного подхода, что обеспечит только врач: как понять, что нет заболевания, а причина патологии – в носовой слизи? Обратиться к специалисту.
Подозрение, что ребенок кашляет из-за соплей, поможет подтвердить или развеять взрослая наблюдательность.
При кашле от насморка в дыхании отсутствуют хрипы и другие шумы, что определяется при прослушивании области бронхов и легких. Слизь, вызванная ринитом, просматривается при ее откашливании. Этот секрет почти не поддается высмаркиванию.
Иногда развивается другая разновидность дыхательных спазмов: сухой кашель от соплей у ребенка, он связан с раздражением гортани, по которой может стекать носовой секрет.
Такие приступы не продуктивны, и лечить нужно не их, а устранять первопричину – ринит, или бороться с возбудителем заболевания.
Сухость во рту, пересыхание в горле и зуд в носу – признаки начальной стадии болезни. Если кроме насморка ничего не беспокоит, и он продолжается более 7 дней или хроническими приступами, также необходимо обратиться к педиатру. Физиологический кашель на фоне насморка можно облегчить и домашними методами.
к содержанию ? Как помочь ребенку экстренно?
Перед тем как дать ребенку медикаментозный препарат или народное средство, родители обязаны осознавать ответственность этих мероприятий. Отсутствие лечения, особенно у новорожденного, способно привести к удушью.
Но и у детей старшего возраста возможно стекание носовой слизи в бронхи и развитие бронхита, в ушные проходы – и возможен отит.
При лечении грудничков от первых месяцев жизни до 2 лет необходимо в первую очередь изменить условия окружающей среды, в которой они проводят ночь. Перед сном тщательно проветривают помещение, используют увлажнитель воздуха. Если его нет, допустимо развешивание в комнате влажного белья.
Полезно и прочищение носовых проходов перед сном. Достаточно после купания прочистить их от корочек. Если они образовались ночью и стали причиной кашлевого рефлекса – их удаляют, закапав носовой проход 1 – 2 каплями материнского молока.
Грудничкам во время насморка желательно подкладывать под голову невысокую подушку, которая обезопасит уши младенца от попадания в них слизи.
Детям после 2 лет разрешены промывания солевым раствором. Готовят его самостоятельно – на 200 мл теплой кипяченой воды берут от ¼ до 1 целой чайной ложки соли.
Им промывают и орошают нос. Для пациентов младшего возраста используют спреи или капли, последние более удобны, поскольку не забрасывают содержимое в евстахиевы трубы.
Если появился насморк, который не устраняется вышеуказанными способами, и не наступает облегчение, врач может назначить сосудосуживающие препараты. До достижения больным 5-летнего возраста их нежелательно применять, только в особых случаях.
Врачи предостерегают родителей от самостоятельного использования интерферона или противовирусных средств, особенно в случае с грудничками. Неправильный прием лекарств снижает функции иммунитета и приводит к осложнениям.
Педиатры предупреждают: лечение кашля начинается с выяснения его первопричины. Если провоцирующим фактором является назальный секрет, нельзя принимать медикаментозные средства.
Это касается как откашливающих, так и противокашлевых препаратов. Они в данном случае неэффективны, а иногда несут вред.
Если развивается кашель из-за соплей по задней стенке, невозможно полноценно осуществлять вдох и выдох через нос, приходится дышать ртом, и отсутствуют признаки общего заболевания, родители прибегают к таким методам:
Детям до 1 года удаляют назальную слизь при помощи резиновой груши. Осуществляют промывание солевым раствором или физраствором.
Рекомендуется закапывать нос детскими каплями Отривин, который содержит ксилометазолин, или Аквамарис. Это средство создано на основе морской воды Адриатического моря и напоминает физраствор. Для больных до 2 лет лучше использовать капли.
Вещество ксилометазолин входит в список жизненно важных лекарств, но имеет противопоказания, поэтому инструкцию средства Отривин необходимо изучить до применения. Показано при синуситах, ринитах, ОРЗ.
От 1 года до 3 лет назначают промывание носа,
если вызывают кашель именно сопли. Педиатр может
, но лучше отдать предпочтение средствам, рекомендуемым грудникам до года.
Если больному более 3 лет, разрешается использование вышеуказанных препаратов в виде мазей и гелей, если то предусматривает инструкция. Допускается использование средства Пиносол, капель на основе эфирных масел.
Разрешены и народные средства. К ним относят смеси из сока алоэ и меда, свекольный или луковый сок. Но иногда они вызывают сухость, жжение, аллергическую реакцию.
Важно! На вопрос родителей, нужно ли лечить самостоятельный насморк, педиатры отвечают, что нет. Лучше создать условия для его прекращения.
к содержанию ? Если ребенок кашляет во сне: доктор Комаровский
Если у ребенка сильный кашель от соплей, а не по другой причине, детский врач рекомендует принять следующие меры.
Изначально устанавливают увлажнитель в комнате или перед сном проводят влажную уборку. Под голову больному подкладывают невысокую подушку, чтобы слизь не скапливалась в пазухах и не попадала в ушные каналы.
Отличным средством врач считает обильное теплое питье в течение дня и стакан теплого молока перед сном, можно добавить в него четверть чайной ложки сливочного масла.
Это касается пациентов старше 3 лет, когда организм уже самостоятельно справляется с перевариванием молочного белка.
Это средство обладает обволакивающим свойством, препятствует пересыханию слизистой оболочки ротовой полости и гортани, борется с кашлевыми приступами и согревает.
На следующее утро доктор Комаровский советует показать больного педиатру, который поставит диагноз. От него будет зависеть дальнейшая схема лечения или устранения причины ночных приступов.
От самостоятельного приема антибиотиков, противовирусных и откашливающих препаратов врач советует воздержаться. Он считает, что кашель во время сна из-за назальной слизи лечить нет необходимости. Лучше направить силы на укрепление иммунитета: физиологический насморк самостоятельно проходит в течение 7 – 10 дней. к содержанию ? Кашель от соплей у грудничка: что делать?
Младенческий возраст – период, сложный для диагностики синуситов и кашлевого синдрома. Родители с особенной тщательностью следят за тем, что можно давать таким детям из лекарств и нужно ли это.
Если температура тела нормальная, нет покраснений горла и слабости, младенец активен, а слизистые выделения имеют прозрачный цвет и жидкую консистенцию, чаще причин для беспокойства нет. Организм проходит одну из стадий адаптации к условиям окружающей среды.
Также можно помочь, устранив источники возможной аллергии, как домашние питомцы, пыль в комнате, сухость воздуха.
Не лечат и остаточные кашлевые приступы, когда дети переболели ОРЗ или простудой. Если в носу находятся выделения и корочки, это может говорить о неправильном прикладывании младенца к груди или его переедании: молоко из желудка при срыгивании попадает в носовой проход.
Если грудничок кашляет из-за соплей дольше недели, что сопровождается сухостью, повышением температуры, срочно обращаются в детскую консультацию. Возможной причиной иногда становится начало вирусного заболевания.
Также необходимо вылечить насморк, если выделения имеют желтый или зеленоватый оттенок, в них встречаются прожилки крови. Отсутствие терапии на данном этапе иногда приводит к гаймориту и хроническим синуситам.
Устранение слизи резиновой грушей, использование физраствора, проветривание детской комнаты и увлажнение воздуха – лучшие методы профилактики насморка и кашлевого синдрома из-за соплей.
Но если этому явлению сопутствуют симптомы общего заболевания, записываются на прием к педиатру или отоларингологу, только он знает, как помочь детям обрести здоровье.
к содержанию ? Видео по теме
Прошу в очередной раз помощи у родного ЛВ, девочки помогите:091::091:
Болеем уже третью неделю после 4х дней в садике. Вначале была темпеатура, потом неделю тишина полная, ни соплей, ни кашля. Только собирались выписываться, жахнуло 39С.:001:
Три дня температура разной степени тяжести, сейчас вроде сбили. Забыла сказать, на фоне всего этого очень красное горло. Все, естественно лечили разными прописанными способами. Ради профилактики и из-за сопения перед сном, капали несколько дней Назол. Сейчас ребенок стал кашлять. По большей части в лежачем состоянии. Врачи слушали, никаких шумов в области грудной клетки не нашли. проавда слушали во время темпы. То. есть это сопли стекают по задней стеночке, как я понимаю. Два дня это было единично, а таепрь часто.
Что вы даете в таких случаях? От кашля нельзя, это ведь не мокрота, от насморка капать больше 5ти дней тоже нельзя, а нам не помогает. Моежт есть какие-тоо ваши проверенные рецепты? Всем заранее спасибо
Прошу в очередной раз помощи у родного ЛВ, девочки помогите:091::091:
Болеем уже третью неделю после 4х дней в садике. Вначале была темпеатура, потом неделю тишина полная, ни соплей, ни кашля. Только собирались выписываться, жахнуло 39С.:001:
Три дня температура разной степени тяжести, сейчас вроде сбили. Забыла сказать, на фоне всего этого очень красное горло. Все, естественно лечили разными прописанными способами. Ради профилактики и из-за сопения перед сном, капали несколько дней Назол. Сейчас ребенок стал кашлять. По большей части в лежачем состоянии. Врачи слушали, никаких шумов в области грудной клетки не нашли. проавда слушали во время темпы. То. есть это сопли стекают по задней стеночке, как я понимаю. Два дня это было единично, а таепрь часто.
Что вы даете в таких случаях? От кашля нельзя, это ведь не мокрота, от насморка капать больше 5ти дней тоже нельзя, а нам не помогает. Моежт есть какие-тоо ваши проверенные рецепты? Всем заранее спасибо
у нас была такая бяка. нужно промывать очень октивно. можно физиомером (он есть детский) он с морской водой, но в отличии от аквамариса не просто брызгает, а выдает сильную струю под напором, которая как раз заливается в носоглотку. есть еще местные антибиотики, которые в нос пшикают.
НО мне ребенок не давал нормально промывать и в результате пил антибиотики, но это уже после 4-х недель такого кашля.
У моего ребенка все болезни именнно такие, сопли текут не наружу, а внутрь. чего только не рекомендовали врачи. даже пересилять не буду. по факту ни чего не помогает. говорят подсушивать надо, чтоб сопли меньше текли и раздражали горло, а главное не затекали дальше. ЛОр называла фурацилиновые капли и альбуцит.
Придать лежачему ребенку ДРЕНАЖНОЕ положение, а именно — поднять головной конец кровати градусав на 30! Я под матрас клала подушку свою, взрослую, кто то книги под ножки ставит. В таком положении слизь будет стекать в пищевод. Может, конечно, и в трахею что то попасть, но не в таких количествах, как при горизонтальном положении.
А с медицинскими препаратами самостоятельно не экспериментируйте, пожалуйста. А то я смотрю вам тут уже виртуальные антибиотики прописали :wife:
Вот что нам в таком случае прописывает лор: промывать фурацилином (после этого лучше посморкаться), закапывать в нос Ринитол (гомеопатия), +бронхолат (тоже гомеопатия) и Эреспал если есть уже кашель. (Диагноз: ринитофаринготрахеит) Это как раз когда сопли текут по задней стенке и от этого кашель начинается.:001:
Я еще и масло туи в носик капала.
до этого лечения болели 2 с половиной недели. Как начали такое лечение. прошло за 2-3 дня прям на глазах. support:
И мне вообще надоело ребенка пичкать всяким. стараюсь гомеопатией лечить и народными средствами. морсами клюквенными и т.д. ded:
К ЛОРу бежать, и слушать его назначения. Иначе все может закончиться еще и отитом.
Задний ринит, или ринофарингит — воспаление носоглотки, охватывающее носовую полость, глоточное кольцо и заднюю стенку глотки. Симптомами заболевания являются:
- насморк;
- поверхностный кашель ;
- ночные приступы кашля;
- повышение температуры (у взрослых температура поднимается редко);
- у маленьких детей — отказ от пищи и рвота;
- зуд в носу и горле.
При заднем рините насморк иногда слабо выражен, вся мокрота стекает по своду носоглотки. Попытки высморкаться при этом могут быть безуспешными.
Кашель при ринофарингите беспокоит преимущественно в ночное время, так как в положении лежа сопли стекают по задней стенке носоглотки, раздражая нижележащие рецепторы кашлевого рефлекса. Доктор Комаровский называет сопли на задней стенке наиболее частой причиной ночного кашля у детей.
Кашель из-за соплей, стекающих по задней стенке, имеет вид сухого или мокрого. Откашливаемая при мокром кашле слизь имеет носоглоточное происхождение, поэтому правильнее будет называть данный тип кашля псевдомокрым. При этом альвеолы и бронхи у больного обычно чистые, не затронутые инфекцией.
Стекающие по задней стенке сопли у ребенка могут вызвать не только кашель, но и рвоту, ведь в глотке присутствует много рецепторов рвотного рефлекса.
Особенно это касается детей грудного возраста. При ринофарингите они и так не могут нормально сосать грудь – им приходиться отвлекаться от кормления, чтобы сделать несколько вдохов ртом. В результате задний ринит сказывается на весе грудничков, за период болезни они могут похудеть.
У взрослых задний ринит отмечается реже, чем у детей, и проявления его менее болезненные. Дети же, наоборот, редко страдают ринитом и фарингитом по отдельности — инфекция у них быстро распространяется сразу на всю носоглотку.
В абсолютном большинстве случаев ринофарингит вызывают вирусные инфекции. Среди возбудителей можно выделить риновирусы и коронавирусы. В остальных случаях задний ринит имеют бактериальную природу, т. е. обусловлен размножением стрептококков, стафилококков или других бактерий. Обратите внимание, что иногда ринофарингит оказывается первым признаком кори, краснухи и скарлатины.
Предрасполагающим фактором к развитию заднего ринита являются переохлаждение, ослабление иммунной системы и гиповитаминоз.
Накопление слизи в носоглотке мешает нормальному процессу носового дыхания, больной вынужден переключиться на дыхание ртом. Во время носового дыхания воздух увлажняется, согревается и очищается от пыли и микроорганизмов благодаря работе реснитчатого эпителия и выделения лизоцима. Ротовое дыхание таких преимуществ лишено.
Если задний ринит имеет бактериальную природу, существует риск распространения инфекции на пазухи носа, миндалины и трахею.
Для детей большую опасность несет также повышение температуры, сопровождающее воспалительные процессы. В дополнение к этому больные страдают от бессонницы, вызванной кашлем.
Чтобы избавиться от соплей по задней стенке у ребенка, необходимо своевременно начать лечение слизистой оболочки носоглотки. Хороший эффект дают следующие лечебные мероприятия:
- промывание носоглотки физраствором или очищенной морской водой несколько раз в день;
- перед сном лучше воспользоваться каплями для носа, чтобы не допустить накопления слизи в глотке;
- спать следует на высокой подушке – благодаря этому мокрота стекает в горло и проглатывается, не раздражая рецепторы кашля;
- для увлажнения слизистой оболочки можно применять паровые ингаляции с физраствором, эфирными маслами, травами;
- использование масел персика, оливок и облепихи предотвращает высыхание слизи в носу;
- при гнойном бактериальном процессе врач порекомендует антибиотики, соответствующие возрасту больного, степени тяжести инфекции и штамму бактерии-возбудителя.
Существует хороший способ, как лечить ринит, если сопли стекают по задней стенке – нужно закапывать нос особым образом, чтобы лекарство попало на свод носоглотки. Для этого лягте на спину, а голову запрокиньте сильно назад. После закапывания необходимо спокойно полежать в этом положении несколько минут, чтобы препарат подействовал.
При закапывании используются лекарственные средства таких групп:
- Сосудосуживающие капли и спреи – вызывают сужение просвета кровеносных сосудов слизистой оболочки носоглотки. Среди распространенных средств – Нафтизин, Називин, Отривин и другие. Они рекомендуются к применению при сильной заложенности носа. когда другие средства не спасают. Сосудосуживающие средства вызывают привыкание, поэтому максимальный срок их применения – 10 дней.
- Увлажняющие препараты на основе морской воды работают аналогично физиологическому раствору – разжижают слизь и способствуют очищению носа. Такие спреи как Аквалор, Аква-Марис и другие аналогичные средства можно применять при любом типе насморка, они не имеют побочных эффектов. Увлажнять ими носовую полость можно хоть каждые полчаса.
- Капли на основе масел имеют антисептические свойства, способствуют отхождению слизи, освежают дыхание. Чаще всего в таких препаратах используются масло ментола, эвкалипта, а также цикламена. Масло тонкой пленкой обволакивает слизистую оболочку носа, не давая ей пересушиваться.
- Противовирусные препараты местного действия, например, оксолиновая мазь, используются в целях профилактики респираторных инфекций. Их можно применять при угрозе заражения, например, во время эпидемии гриппа.
Если воспаление охватывает область горла, прибегайте к местному лечению миндалин и глотки.
В таком случае полезными будут следующие лечебные процедуры:
- полоскание горла раствором соли;
- полоскание с добавлением масла эвкалипта или других антисептических средств каждый раз после еды;
- рассасывание таблеток хлорфиллипта (сильное антисептическое средство растительного происхождения, не вызывающее резистентность у бактерий);
- леденцы от горла также хорошо помогают, выберите из множества существующих видов на ваш вкус, все они обладают обезболивающим и антисептическим действием;
- после полоскания можно использовать спреи-антисептики для горла;
- острая бактериальная инфекция горла часто требует лечения антибиотиками, которые выпишет врач.
Помимо вышеперечисленных медикаментов иногда необходимы иммуностимуляторы, витаминные добавки. Во время лечения нужно следить за рационом. Предпочтение лучше отдать легкой жидкой пище, овощам и фруктам. Обязательно нужно пить много жидкости, больше, чем обычно.
Задний ринит, не осложненный бактериальной инфекцией, не требует лечения с помощью антибиотиков.
Задний ринит требует своевременного и адекватного лечения. Сопли по задней стенке, у ребенка в частности, вызывают не только дискомфорт, но и мешают полноценно есть и спать. Все это изматывает и так ослабленный организм больного.
При бактериальном ринофарингите существует риск распространения инфекции на близлежащие органы. Наибольшую опасность это несет детям грудного возраста, поэтому если у вашего ребенка сопли по задней стенке, лечение лучше начать как можно скорее.
Для начала проконсультируйтесь с педиатром – он порекомендует необходимые медикаменты и процедуры.
Задний ринит или ринофарингит – воспалительный процесс, поражающий полость носа и носоглотку. Патология чаще всего имеет вирусную этиологию и проявляется последствиями респираторных заболеваний. Реже анатомические изменения провоцируют антигены, бактерии. переохлаждение или тепловой удар.
Течение острого назофарингита сопровождается сухим кашлем, повышенной температурой тела, насморком. ощущением дискомфорта в зеве и придаточных пазухах. Существует большое количество терапевтических вариантов лечения соплей по задней стенке у ребенка и взрослого. Эффективный метод для каждого клинического случая составляет отоларинголог в индивидуальном порядке.
В ответ на поражение мягких тканей вирусами и бактериями, организм продуцирует чрезмерное количество секреторного отделяемого. Скопление слизи в области глоточного кольца раздражает рецепторы кашлевого рефлекса, в результате появляется кашель из-за соплей по задней стенке.
Форсированные выдохи через рот усиливаются в ночное время. Это объясняет тот факт, что когда человек принимает горизонтальное положение мокрота не находит выхода, начинает стекать по полости позади носа и небным дужкам.
Для справки! Слизистые выделения проходят через рвотный центр, поэтому могут спровоцировать рефлекторное извержение содержимого желудка (рвоту).
Терапия риновирусной инфекции у взрослых и детей начинается с купирования насморка и приступов непродуктивного кашля. Судорожные выдохи с выделением секрета бронхов указывают на серьезные патологические изменения, осложнения воспалительного процесса.
Ринофарингит проявляется першением в горле, заложенностью носа, насморком, повышенной температурой тела
Антисептическую эффективность в борьбе с болезнетворными микроорганизмами доказала пищевая соль. Для приготовления раствора понадобится стакан очищенной воды (t 36-38°С ), неполная чайная ложка поваренной или морской соли, 1 капля йода. Для лечения детей концентрация полезного реагента уменьшается до 10-15 грамм на литр воды.
При полоскании голова хорошо запрокинута назад. чтобы жидкость максимально омывала площадь гортани, затекала в носоглотку. Суспензия удаляет скопления слизи, выводит из организма патогенных агентов, снимает болевые ощущения, ускоряет процесс регенерации эпителия.
При инфекционных заболеваниях верхних дыхательных путей эффективным будет полоскание с добавлением эвкалипта. Сложный состав растительного продукта представлен более чем 40 компонентами, которые обуславливают бактериостатическое, иммуномодулирующее, антисептическое и отхаркивающее действие.
Ввиду содержания спирта в настойке не рекомендуется употреблять детям младше 3 лет и при гиперчувствительности организма к отдельным составляющим. Готовят раствор из расчета на 200 мл. воды — 20 капель эфирного масла. Манипуляции проводят через каждый час до полного выздоровления.
Для справки! Целебными свойствами обладают масла герани, лаванды, бергамота, чайного дерева.
Сочетание наружной терапии с внутренним приемом приносит положительную динамику, ускоряет процесс выздоровления. Настой из эвкалипта готовится следующим образом: на стакан кипятка засыпать столовую ложку сухого сырья, настоять полчаса. Принимать по 20-30 мл. 3-4 раза в день .
При полоскании горла голову хорошо запрокидывают назад, чтобы обработать очаги воспаления в труднодоступных местах
Синтетические продукты представлены разнообразием форм выпуска. спреями, таблетками, леденцами, растворами для полоскания. Преимущественно используются в комплексной терапии.
Основное предназначение – ингибирование синтеза патогенных штаммов, предотвращение развития вирусных и бактериальных форм острого назофарингита. Действие препаратов направлено на формирование местного иммунитета, ускорения эпителизации мягких тканей.
Антибактериальные медикаменты активны на начальных стадиях воспалительного процесса. т.к. действуют на межклеточном уровне. Характеризуются локальным проявлением, практически не всасываются в кровоток, не вызывают системных реакций .
Детям до 3 лет не рекомендовано использовать аэрозоли для орошения зева, таблетки для рассасывания, а леденцы и пастилки можно с пятилетнего возраста. Для маленьких пациентов оптимальным вариантом будет обработка гортани раствором или полоскание.
Препараты первой защиты представлены:
Перед назначением доктор идентифицирует чувствительность патогенных штаммов к составляющим фармацевтических продуктов. Курс лечения и дозировку для каждого случая определяет врач на основании анамнеза, физиологических особенностей пациента.
В среднем длительность восстановления варьируется от 5 до 6 дней. при хронических формах воспаления – до 10 дней. С осторожностью антисептики включают в медикаментозную схему беременных и кормящих, лиц с повышенной чувствительностью к отдельным составляющим.
Лечение антибиотиками практикуется, когда терапия щадящими медикаментами не принесла положительной динамики .
Показаниями к назначению препаратов выступают отклонения:
- повышенная температура тела до субфебрильной отметки 38°С на протяжение 5 дней и больше ;
- поражение носовых пазух ;
- подозрения не пневмонию;
- обострение острой формы заднего ринита .
Эффект антибиотика заключается в возможности активных компонентов воздействовать на очаг патологического воспаления, связываться с протеинами сыворотки лимфы.
Для справки! Для достижения терапевтического эффекта употреблять лекарства надо за час до еды или после.
Широкое распространение в лор-практике получили три группы фармацевтических продуктов :
Синтетические препараты назначаются системного и местного действия. Для орошения слизистой используют аэрозоли, для обработки гранул на задней стенке глотки – антибактериальные растворы, возможен пероральный прием таблеток и внутримышечное введение инъекций.
При эффективном и своевременном лечении победить недуг можно за 5-7 дней
Важно! Выраженными секротолитическими и бронхолитическими свойствами обладает «Мукалтин ». Его прием обеспечивает купирование приступов кашля, уменьшение вязкости мокроты, облегчение ее выведения.
Для полного уничтожения болезнетворных микроорганизмов необходимо пройти десятидневный курс лечения. Бессистемная антибиотикотерапия чревата снижением эффективности лекарственных свойств, развитием побочных эффектов.
Проблема, когда сопли стекают по задней стенке и кашель постоянно присутствует, решается впрыскиванием в придаточные пазухи спрея. Чтобы лекарственная жидкость попала на свод носоглотки, нос закапывают в позе лежа, с запрокинутой назад головой.
По завершению процедуры положение тела не меняется еще 5 минут. В зависимости от этиологии поражения носоглотки используются следующие виды капель:
Основное активное вещество представлено фенилэфрином («Виброцил », в педиатрии «НазолБеби» и «НазолКидс»), оксиметазолином («Називин », «Риназолин»), ксилометазолином («Отривин », «Галазолин») и нафазолином («Нафтизин »).
Действие всех фармацевтических групп сводится к уменьшению заложенности носа, снятию отека, нормализации дренажной функции. Отличие заключается в длительности терапевтического эффекта от 4 до 10 часов. Придаточные синусы орошаются через каждые 4 часа, у детей до 6 лет – от 2 до 3 манипуляций в день .
Курс лечения ограничивается 3-5 днями. при серьезных патологических нарушениях достигает рубежа в 10 дней. Бессистемное использование повышает риск пересыхания слизистой, развития медикаментозного эффекта;
Состав медикаментов представлен очищенной морской водой с примесями полезных микроэлементов: калия, кальция, магния, фосфора, натрия хлорида. Предназначены для механического очищения носовой полости, облегчения отхождения слизи, предотвращения образования корочек.
Дозировать препараты возможно без ограничения. т.к. они не вызывают привыкания. Их используют в профилактических целях при респираторных заболеваниях. Проводить терапевтические или гигиенические процедуры нужно до 6 раз в день. Широкое распространение в отоларингологии получил «Аквамарис », «Но-Соль», «Хьюмер», «Маример», «Долфин », «Салин»;
Характеризуются слабым лечебным эффектом. Основное их предназначение – восстановление естественного дыхания через нос, смягчение симптоматики ринита, увлажнение эпителия носа. Они проявляют антисептическую и противовоспалительную активность. Действенность в отношении грамположительных и грамотрицательных штаммов доказало масло чайного дерева, эвкалипта и облепихи, мяты перечной и сосны обыкновенной.
Наличие в составе витаминного комплекса, летучих растительных компонентов персика и миндаля усиливает регенеративные способности эпителия, формирует местный иммунитет. Если текут сопли позадней стенки, то эффективным в лечение будет «Пиносол », «Синусан», «Пиновит», «Витаон», «Эвкасепт». Их назначают по 1-2 капли в каждую ноздрю трижды в сутки, длительность от 5 до 10 дней .
Для подтверждения диагноза доктор проводит визуальный осмотр ротовой полости, КТ, забор биологического материала, анализ крови
Факт! Высокий терапевтический результат показала обработка придаточных пазух эфирными маслами. Смоченным ватным тампоном протирать носовые отверстия 2-3 раз в день. Осторожно проводить процедуру детям, чтобы не травмировать слизистую.
В дополнение к консервативным методам лечения используются рецепты народной медицины. К действенным способам относят промывание носа лекарственными отварами (ромашкой, календулой, чередой), закапывание морковным или свекольным соком, алоэ/каланхоэ, паровые ингаляции.
В меню пациента должна преобладать легкоусвояемая пища, каши, пюре, больше фруктов и овощей, воды.
Суждения педиатра Евгения Олеговича основываются на том, что насморк – это не диагноз, а симптом аллергического или инфекционного ринита.
Если на организм не оказывают влияния болезнетворные микроорганизмы, можно допустить, что в комнате присутствуют агрессивные раздражители, которые выступают катализаторами насморка и кашля: шерсть домашних животных, пыль, бельевые клещи, мягкие игрушки.
Комаровский рекомендует выполнять определенный алгоритм действий. если стекают сопли по задней стенки у взрослого, ребенка:
- каждый день проветривать помещение;
- использовать увлажнитель воздух;
- следить за чистотой в доме;
- регулярно менять постельное белье;
- спать с высоким головным концом кровати. Можно положить дополнительную подушку под матрац;
- соблюдать постельный режим при риновирусной инфекции;
- промывать нос солевым раствором.
При соблюдении техники промывания носа, вода свободно должна вытекать через противоположную ноздрю
Доктор советует использовать сосудосуживающие препараты в случаях острой необходимости. например на ночь, чтобы обеспечить полноценный ночной отдых.
Симптомы ринофарингита не должны оставаться без внимания. Воспалительный процесс, отек слизистой угнетают работу мерцательного эпителия. Неочищенный, сухой и холодный воздух раздражает легкие и бронхи, что может стать первопричиной пневмонии, бронхита.
Главные принципы терапии – наблюдение доктора, адекватное и комплексное лечение до полного выздоровления.
Можно заподозрить у малыша постназальный синдром, если он плохо спит ночью, надсадно кашляет, нос забит. Синдром не относят к самостоятельным заболеваниям, он может развиться параллельно с воспалительными заболеваниями носоглотки инфекционного или хронического характера. Синдромом постназального затека страдают дети, ослабленные болезнью. Заболевания, предшествующие синдрому:
- вазомоторный ринит;
- бактериальный синусит;
- синусит, вызванный грибковой инфекцией;
- различные аномалии носоглотки.
Постназальный синдром сопровождается течением вязкого секрета из носовой полости или из носоглотки. Муконазальная слизь течет по задней поверхности глотки. Попадая на слизистую горла, секрет провоцирует кашель. Причем кашель у детей обычно наблюдается ночью и утром сразу после сна.
Ночью, когда тело ребёнка находится в горизонтальном положении, ночные выделения скапливаются в области голосовых связок, действуют раздражающе на рефлексогенные зоны, становятся причиной кашля. Днем, находясь в вертикальном положении, ребенок почти не кашляет. Он рефлекторно сглатывает вязкую массу, она не успевает попасть на область голосовых складок и вызвать раздражение.
Синдром постназального затекания характеризует сухой ночной кашель. Хрипов у детей не наблюдается. У многих больных кашель единственный симптом. Утренний кашель у детей нередко сопровождается рвотой из-за откашливания большого объема слизи. Цвет отделяемого секрета желтый либо желто-коричневый.
Синдром постназального затекания сопровождают признаки, схожие со многими другими заболеваниями:
- хроническим бронхитом;
- бронхиальной астмой;
- ОРВИ;
- гастроэзофагеальным рефлюксом;
- аллергией;
- инфекционными болезнями (туберкулезом, коклюшем);
- синуситом.
Визуального осмотра малыша может быть недостаточно для установления точного диагноза. Полные данные собирают с помощью детального обследования. Диагностика может включать в себя:
- анализ кашля (характеристика, продолжительность);
- риноскопию;
- фарингоскопию;
- ларингоскопию;
- анализ крови;
- мазок на коклюш;
- исследование слизи;
- пробы на аллергию;
- эндоскопия дыхательных путей.
Точная диагностика может прояснить природу кашля, уточнить симптомы и лечение пациента. Правильная терапия поможет быстро снять неприятные симптомы:
- сбить температуру;
- избавить от головной боли;
- наладить ночной сон.
Постназальный затек у детей обычно протекает на фоне хронических болезней. Врач определяет направление терапии исходя из их природы, цель – лечение соплей по задней стенке у ребенка. Лечение для малышей должно быть щадящим, так как ткани детской носоглотки нежные и чувствительные.
Лечить сопли по задней стенке нужно самым надежным способом – промыванием. Среди детей много аллергиков. Для исключения аллергических реакций у грудных младенцев врачи рекомендуют пользоваться для промывания солевыми растворами.
Солевые растворы не принесут детям вреда, они не токсичны, действуют как мягкие антисептики. Для промывания горла и носоглотки можно использовать растворы фурацилина или марганцовки. Очищают глотку, снимают воспаление травяные настои ромашки, шалфея. Помогают вылечить сопли у ребенка аптечные препараты, содержащие в своем составе морскую соль.
Для разжижения слизи назначают муколитики. Они облегчают лечение, улучшают отхождение назального секрета. Детям обычно назначают растительный препарат «Синупрет», «АЦЦ», «Лазолван». Жаропонижающие лекарства нужны при воспалениях носоглотки, протекающих с температурой. От жара и ломоты в теле назначают «Нурофен» или «Панадол».
Врачи рекомендуют лечить синдром с помощью ингаляций. Когда в доме маленький ребенок, стоит приобрести небулайзер – ингалятор. Небулайзер помогает лечить насморк. Раствор (4 мл) заливается в емкость, на больного надевается маска, аппарат включается на 5 минут. Малыш дышит лечебными парами. Врачи рекомендуют для ингаляций от стекания слизи растворы следующих лекарств:
Перед процедурой малышу нужно измерить температуру. Родители не должны забывать, что ингаляции противопоказаны при повышенной температуре.
Постоянно текущие сопли по задней стенке у ребенка вызваны воспалением носа. Для лечения синдрома назначают:
- курсовое орошение носа;
- антигистаминные препараты;
- противовоспалительные препараты.
Нос промывают теми же растворами, что и для гортани. Малышам до 2-х лет можно закапывать средство пипеткой или шприцем. Детям постарше зеленые сопли вымывают с помощью небольшой резиновой груши. Если у ребенка сопли, назначают:
- Аптечные спреи («Маример», «Аквамарис»).
- Капли сосудосуживающие («Називин», «Тизин»).
- Глюкокортикостероиды («Фликсоназе», «Назонекс»).
На основании анализов врач определяет, чем лечить малыша, если у него насморк. При необходимости лечение проводят с помощью иммуностимулирующих препаратов. Укрепляет местный иммунитет средство «Имудон», для повышения общего иммунитета назначают препараты интерферона.
Могут понадобиться антибиотики, когда сопли у детей текут по задней стенке горла и цвет у них зелёный. Если больной не сдавал слизь на лабораторный анализ, врач может назначить антибиотик широкого спектра действия («Амоксиклав», «Сумамед»).
Для снятия отеков малышам прописывают антигистаминные лекарства в каплях или сиропы, детям постарше – лекарства в виде таблеток или капсул. Стандартный набор лекарств, снимающих отек:
Насморк у малыша проходит быстрее, если родители окружают его любовью, заботой, создают ему комфортные условия. Для этого не требуется больших усилий. Нужно 1-2 раза в день делать в детской комнате влажную уборку, проветривать ее каждые 3-4 часа. Включать увлажнитель воздуха. Следить за объемом выпитой жидкости. Питье подогревать до комнатной температуры или чуть выше. Гулять с ребенком, готовить вкусную пищу. Пища не должна быть соленой, острой, горячей.
В меру влажный воздух и теплое питье облегчают малышу дыхание, когда у него сопли стекают по задней стенке горла.
Настой ромашки поможет облегчить состояния малыша, если у него сопли текут по задней стенке. Из сухой аптечной ромашки нужно приготовить полоскание. Готовится настой 25 минут. В керамический чайник всыпать 3 ч. л. сухих цветов, влить туда же 250 мл крутого кипятка. Через полчаса настой процедить, полоскать горло каждые 60 минут.
Школьники могут самостоятельно приготовить себе полоскание. Им понадобится:
Налить стакан теплой прокипяченной воды, капнуть 3 капли настойки йода, всыпать и размешать по чайной ложке соды и соли. Путем полоскания очищать слизистую от соплей, стекающих по задней стенке горла у ребенка. Облегчение наступает, если малыш проводит не менее 4 полосканий за день.
Нужно до конца долечивать проявления болезни, выполнять все назначения врача. Незаконченное лечение станет причиной хронического синдрома. При полном излечении постназальный затек не беспокоит в дальнейшей жизни.
источник


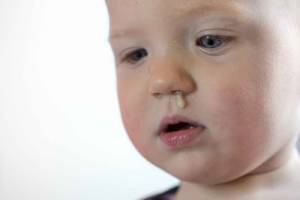

 Вирусные заболевания, при которых инфекция попадает в дыхательные пути и воздействует на слизистую оболочку. Иммунная система, при помощи слизи, избавляется от вируса.
Вирусные заболевания, при которых инфекция попадает в дыхательные пути и воздействует на слизистую оболочку. Иммунная система, при помощи слизи, избавляется от вируса. При отсутствии температуры и насморка, Комаровский обращает внимание родителей на их ошибку, нет необходимости устраивать ребенку домашний карантин. Напротив, показаны прогулки на улице. Активное поведение плюс свежий воздух, помогут лучшему отделению мокроты.
При отсутствии температуры и насморка, Комаровский обращает внимание родителей на их ошибку, нет необходимости устраивать ребенку домашний карантин. Напротив, показаны прогулки на улице. Активное поведение плюс свежий воздух, помогут лучшему отделению мокроты.  Ларингит в острой форме проявления или фарингит. Ларингит способен вызвать отек гортани и состояние удушья. Для снятия спазма применяют препараты «Лоратадин», «Дезлоратадин». Для устранения фарингита, бактериального происхождения, применяют ряд антибиотиков «Цефалексин», «Аугментин» и спрей «Ингалипт», для снятия раздражения слизистой носоглотки.
Ларингит в острой форме проявления или фарингит. Ларингит способен вызвать отек гортани и состояние удушья. Для снятия спазма применяют препараты «Лоратадин», «Дезлоратадин». Для устранения фарингита, бактериального происхождения, применяют ряд антибиотиков «Цефалексин», «Аугментин» и спрей «Ингалипт», для снятия раздражения слизистой носоглотки. «Мукобен», «Мукомист», АЦЦ вещество, аминокислота цистеина, входящее в их состав способствует лучшему выведению мокроты;
«Мукобен», «Мукомист», АЦЦ вещество, аминокислота цистеина, входящее в их состав способствует лучшему выведению мокроты; Рекомендуется усиленное питье. Здесь на помощь придут отвары из веток черной смородины и малины, взятые в равных частях (2 столовых ложки) заваренные в литре кипятка.
Рекомендуется усиленное питье. Здесь на помощь придут отвары из веток черной смородины и малины, взятые в равных частях (2 столовых ложки) заваренные в литре кипятка.






