Синусит – это воспаление в слизистой оболочке воздухоносного синуса (придаточной пазухи носа). В костях черепа расположено несколько придаточных пазух: в верхней челюсти, в лобной, решетчатой и клиновидной костях. Все они сообщаются с полостью носа. Воспаление может развиваться в одной из них или нескольких одновременно.
Синусит является распространенной патологией у детей: по данным статистики, им болеют до 20 % детей разного возраста. Некоторые родители даже не подозревают о развитии синусита у ребенка, расценивая характерный для болезни насморк как банальную простуду. Но это далеко не безобидное заболевание, которое может привести к серьезным последствиям.
Чаще всего причиной воспаления околоносовых пазух является бактериальная или вирусная инфекция, проникающая в околоносовые синусы. Синусит может возникать как осложнение скарлатины, ОРВИ, кори, гриппа. В некоторых случаях воспалительный процесс связан с аллергической реакцией, поллинозом. Воспаление может распространиться на синус при заболевании верхних коренных зубов.
Предрасполагающими факторами для возникновения синусита являются:
- искривление перегородки носа;
- аномалии развития структуры полостей носа;
- переохлаждение;
- снижение иммунитета.
Суть воспалительных изменений в синусах такова:
- болезнетворные микроорганизмы проникают в придаточную пазуху;
- слизистая оболочка под воздействием возбудителей отекает, нарушая при этом вентиляцию синуса;
- из-за отека нарушается также отток слизи из придаточной пазухи, продуцируемой слизистой оболочкой, и пазухи постепенно полностью заполняются слизистыми выделениями;
- под воздействием микробов происходит нагноение скопившихся выделений, гной и продукты жизнедеятельности микроорганизмов могут попадать в кровь и служить источником поражения других органов и тканей.
По локализации воспаления различают такие виды синуситов:
- фронтит – воспаление в лобной пазухе (одной или обеих);
- гайморит – воспаление одной или обеих пазух в верхней челюсти;
- сфеноидит – развитие воспаления в околоносовой полости клиновидной кости черепа;
- этмоидит – поражение локализуется в синусах лабиринта в решетчатой кости.
По продолжительности воспалительного процесса различают:
- острый синусит (длительностью до 3 месяцев);
- хроническое воспаление (длится свыше 3 месяцев с периодически возникающими рецидивами).
По причине возникновения различают синуситы:
- бактериальные;
- вирусные;
- грибковые;
- смешанные (вызванные микроорганизмами разных видов);
- аллергические (связанные с воздействием ингаляционных аллергенов);
- травматические (являющиеся последствием травмы головы, носа).
Проявления синусита зависят:
- от формы заболевания – при остром процессе проявления более выражены, при хроническом симптоматика может быть стертой;
- от возраста ребенка.
У малышей первых 3 лет жизни придаточные пазухи недоразвиты. Основной причиной синусита у детей этой возрастной группы являются вирусные инфекционные заболевания и аденоиды. Клинические симптомы синуситов неяркие, практически они протекают бессимптомно. Нередко синусит сопровождается средним отитом, т. к. из полости носа инфекция может распространиться через широкую у детей евстахиеву трубу в среднее ухо.
У детей старшего возраста все околоносовые синусы уже сформированы, может поражаться любая из них. У детей чаще развивается воспаление в нескольких пазухах (полисинусит) или даже всех синусов сразу (пансинусит). Воспалительный процесс в одной пазухе встречается очень редко.
Характерными для синусита симптомами являются:
- насморк, продолжающийся дольше 2 недель;
- выделения, приобретающие гнойный характер и желто-зеленую окраску;
- боли в околоносовых областях и головная боль;
- затрудненное носовое дыхание;
- гнусавость голоса;
- снижение обоняния;
- нарастание симптомов к вечеру;
- повышенная температура (до 38–39 0 С) при остром процессе, при хроническом синусите лихорадка отмечается редко;
- ухудшение общего самочувствия: быстрая утомляемость, вялость, нарушение сна, ухудшение аппетита;
- сухость в горле, вызывающая кашель (чаще ночью).
Помимо опроса родителей проводится осмотр полости носа ребенка (риноскопия), при котором выявляется покраснение и отек слизистой и значительное количество слизи в носовой полости. Для подтверждения диагноза назначается рентгенограмма придаточных пазух. На снимке отражается утолщение слизистой, выстилающей стенки воспаленной пазухи, наличие жидкости в ней.
Наиболее информативным является эндоскопическое исследование носовых полостей. В некоторых случаях применяется компьютерная томография (МРТ и КТ), которая поможет диагностировать невоспалительный синусит (при полипах в придаточной пазухе, искривлении перегородки носа).
При локализации воспаления в гайморовых пазухах может проводиться лечебно-диагностическая пункция, позволяющая удалить гнойное содержимое из синуса, промыть его антисептическим раствором. Полученные выделения из пазухи дают возможность определить характер воспаления, произвести бактериологическое исследование для выделения возбудителя и выявить его чувствительность к антибиотикам.
При исследовании крови отмечается ускоренная СОЭ и повышение количества лейкоцитов.
Ни в коем случае не следует лечить синусит у ребенка самостоятельно, чтобы не усугубить ситуацию и избежать осложнений. Лечением должен заниматься только детский ЛОР-врач.
- восстановление носового дыхания;
- воздействие на возбудителей воспаления или устранение другой причины синусита;
- избавление от воспаления;
- профилактика осложнений.
Консервативное комплексное лечение включает:
- антибиотикотерапию;
- сосудосуживающие средства;
- антигистаминные (противоаллергические) препараты;
- физиотерапевтические процедуры.
В идеальном варианте антибиотики назначаются по результатам бактериологического исследования с определением чувствительности возбудителя к антибактериальным средствам. Но исследование занимает 4–5 дней, поэтому в острых ситуациях (при выраженной интоксикации, высокой лихорадке, обильных гнойных выделениях) лечение назначается сразу же, а потом при необходимости проводится его коррекция. Промедление чревато развитием осложнений, которые у детей возникают быстрее, чем у взрослых.
Если синусит связан с глубоким кариесом или другой патологией зубов, то со стоматологом решается вопрос об устранении первопричины болезни.
Обычно начинают лечение с применения антибиотиков с широким спектром действия из ряда пенициллинов: Аугментин, Ампициллин, Амоксиклав. При непереносимости пенициллинов применяются макролиды – Сумамед, Кларитромицин, Азитромицин.
Сосудосуживающие средства устраняют отек слизистой, улучшая тем самым отток слизисто-гнойных выделений и способствуя восстановлению носового дыхания. В детской практике применяют Називин, Отривин, Нафтизин, Санорин, Тизин Ксило. Особое внимание родителям следует уделить возрастным ограничениям по применению сосудосуживающих средств.
Важно правильно закапать капли в нос: ребенку наклоняют голову набок или укладывают ребенка на бок. Закапывают капли на носовую перегородку и пальцем прижимают к ней крыло носа. Затем капают в другой носовой ход.
Сосудосуживающие препараты применять можно не более 5–7 дней из-за их воздействия на слизистую. Спреи и аэрозоли обеспечивают равномерное распределение лекарства на всей поверхности слизистой в носу.
После применения препаратов сосудосуживающего действия закапывают в нос антисептические капли (Эктерицид, Колларгол, Протаргол) или антибиотик местного действия Биопарокс. Эти препараты помогают справиться с воспалением.
Из противоаллергических средств применяются Кларитин, Фенистил, Цетрин, Тавегил. Дозировки всех назначенных препаратов и длительность курса определяет врач в зависимости от тяжести воспалительного процесса, возраста ребенка.
Использовать рецепты народной медицины при синуситах у детей можно только по согласованию с ЛОР-специалистом, т. к. неправильно проведенное промывание полости носа может привести к осложнению. Прогревание можно использовать только при отсутствии нагноения. Фитопрепараты способны привести к аллергизации организма, что также усугубит патологический процесс.
При отсутствии аллергии и по согласованию с врачом можно применить ингаляции с отварами ромашки, шалфея, календулы. Сбор этих трав заливают водой и доводят до кипения, дают ребенку дышать парами этих растений. С разрешения ЛОР-врача может применяться закапывание в нос раствора морской соли.
Гомеопатические препараты, назначенные детским гомеопатом, тоже могут использоваться в лечении. Положительным качеством такой терапии является отсутствие побочных действий препаратов и иммуномодулирующий их эффект.
В лечении могут использоваться физиотерапевтические методы. Эффектом от физиолечения может стать:
- устранение воспалительного процесса;
- активация обменных процессов в пораженной ткани;
- улучшение микроциркуляции крови;
- снижение интоксикации;
- повышение защитных сил организма.
Противовоспалительное действие оказывают:
Для воздействия на возбудителей воспаления используют тубус-кварц носа, местную дарсонвализацию; антибиотик может вводиться путем электрофореза.
Противопоказанием для физиолечения является гнойный характер воспаления и нарушение оттока отделяемого из придаточной пазухи.
При лечении хронического синусита в комплекс лечебных мероприятий включают также дыхательную гимнастику (по методу Стрельниковой), точечный массаж биологически активных точек на лице. Это способствует улучшению крово- и лимфообращения, уменьшению воспалительных проявлений.
Особую эффективность точечный массаж имеет при гайморите и фронтите. Его проводят до 3 раз в день около 5 минут в течение 10 дней. Массировать круговыми движениями указательных пальцев следует такие точки:
- 2 симметричные точки на лбу над центрами лобных пазух (на 2 см выше от внутреннего края бровей);
- точку, расположенную в центре лба на 2 см ниже начала роста волос;
- 2 симметричные точки над гайморовыми пазухами (на 1,5 см ниже века).
Если консервативное лечение не принесло результата, то проводится пункция пораженной пазухи, удаляют гной, промывают пазуху и вводят антибиотик или противовоспалительные препараты.
Уберечь ребенка от синусита возможно. Для этого следует принять меры профилактики:
- проводить правильное лечение любой инфекции у ребенка;
- своевременно обращаться к врачу при длительном насморке;
- обеспечить ребенку полноценное питание;
- следить за соблюдением режима дня ребенком;
- регулярно проводить в квартире влажную уборку и обеспечить нормальный микроклимат в ней (температуру воздуха до 20 0 С и влажность не менее 50 %), доступ свежего воздуха;
- проводить закаливание ребенка;
- исключить переохлаждение детского организма;
- способствовать активному образу жизни ребенка (поощрять занятия утренней гимнастикой, плаванье в бассейне, занятия спортом).
Насморк у ребенка не всегда свидетельствует о банальной простуде, с которой родителям легко справиться элементарными лечебными мерами. Он может быть проявлением воспаления околоносовых полостей.
Самостоятельно ни поставить правильный диагноз, ни тем более вылечить синусит невозможно. Попытки самолечения могут закончиться серьезными осложнениями. Методы и рецепты народной медицины без медикаментозного лечения не помогут.
При малейшем подозрении на синусит следует обращаться к врачу и строго выполнять все его назначения. Только таким путем можно рассчитывать на излечение и исключить переход синусита в хроническую форму.
О признаках и лечении синуситов в программе «Жить здорово!»:
О профилактике гайморита в программе «Школа доктора Комаровского»:
источник
Синусит у детей – явление весьма распространенное. Зачастую он появляется как следствие обычного насморка. На фоне ослабленного детского иммунитета инфекция способна довольно легко проникнуть в придаточные пазухи носа.
По продолжительности можно выделить несколько форм заболевания:
- острый синусит у детей, длящийся до 3 месяцев;
- рецидивирующий острый синусит, возникающий от 2 до 4 раз в течение года;
- хронический синусит, продолжающийся более 3 месяцев.
Общая клиническая картина воспаления пазух зависит от возраста ребенка. С учетом этого, всех больных условно можно разделить на 3 группы:
- малыши до 3 лет;
- дети дошкольного возраста 4-7 лет;
- школьники 8-15 лет.
Течение синусита у малышей имеет некоторые характерные особенности. Они связаны со спецификой детского организма и неполным развитием придаточных пазух. Поскольку в большинстве случаев у этой возрастной группы основные причины заболевания – аденоиды и вирусные инфекции, то синуситы у детей протекают, как правило, бессимптомно. Ведь субъективные признаки воспаления пазух в этом случае выявить затруднительно.
В более старшем возрасте, когда все пазухи полностью сформированы, возможны все известные формы синусита. Кроме того, гораздо чаще возникает полисинусит (воспаление нескольких видов околоносовых пазух) и пансинусит (воспаление всех придаточных пазух). При этом моносинусит (воспаление одной пазухи) практически не встречается.
При таком заболевании как синусит, симптомы у детей зависят, в первую очередь, от характера воспалительного процесса. Родителям особое внимание необходимо уделять следующим признакам:
- продолжительность насморка более 2 недель;
- наличие гнойных или слизистых выделений, при этом слизь может быть как прозрачной, так и желтого, зеленого цвета;
- головная боль и боль в околоносовой области (чаще всего такие ощущения нарастают в течении дня и максимальной интенсивности достигают к вечеру);
- затрудненное дыхание;
- повышение температуры тела ребенка вплоть до 39 С;
- вялость и плохое самочувствие;
- сухость глотки;
- снижение аппетита и нарушение сна;
- кашель, усиливающийся ночью.
Симптомы синусита у детей могут несколько различаться. К примеру, боль может ощущаться в различных частях головы. Также важно, острая ли форма заболевания у ребенка или хроническая. При остром синусите признаки имеют более интенсивный характер. В случае хронического воспаления симптомы периодически обостряются.
Диагностика воспаления пазух у детей вполне традиционна. Она включает обязательное проведение рентгенологического исследования. Рентген в 80-100% случаев позволяет выявить имеющийся патологический процесс.
При подозрении на синусит, имеющий невоспалительный характер (при искривлении перегородки, кисте и иных новообразованиях), как правило, проводят компьютерную томографию. Но самым информативным методом диагностики синусита считается эндоскопическое исследование носовой полости.
Кроме всего этого, немалое значение отводится клиническому анализу крови, который показывает воспалительные изменения в организме.
Стоит понимать, что попытки самостоятельно диагностировать синусит у детей приведут лишь к потере времени. А это может служить причиной перехода заболевания в хроническую форму.
Не каждый родитель знает, чем лечить синусит у детей, чтобы терапия быстро улучшила состояние ребенка и не вызвала никаких осложнений. Поэтому лучше обратиться к специалисту, который назначит корректное лечение. При этом крайне важно не упустить первые симптомы воспаления.
источник
Синусит у детей – распространенное заболевание, которое, согласно статистике, регистрируется у 20% малышей. Зачастую родители не обращаются к врачу своевременно, так как характерные симптомы патологии (насморк, повышение температуры) напоминают обычную простуду. Коварство синусита в том, что при отсутствии своевременного лечения, заболевание может привести к серьезным последствиям, угрожающим не только здоровью, но и жизни ребенка.
Симптомы и лечение синусита у детей – важная тема, которую стоит рассмотреть подробнее. Родителям необходимо знать, на какие признаки следует обращать внимание и как отличить проявления синусита от обычного недомогания, чтобы не запустить болезнь и своевременно оказать помощь ребенку.
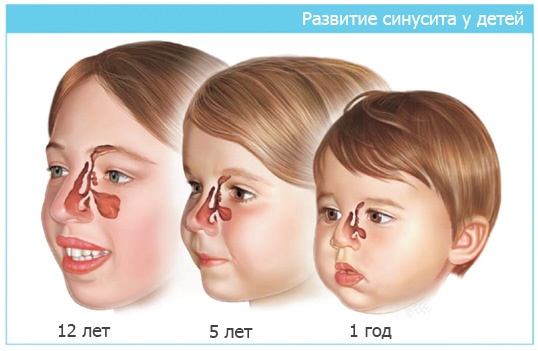
Синуситом называют воспаление придаточных пазух носа (синусов). У новорожденного малыша имеется всего 2 пары синусов – решетчатые. расположенные в переносице и верхнечелюстные (гайморовы), которые находятся внутри щек. Остальные придаточные пазухи (лобные и клиновидные) формируются лишь к 7 годам.
Иммунная система малыша еще несовершенна, этим и объясняется распространение синуситов в младшем возрасте. Природным назначением придаточных пазух является задержка и фильтрация воздуха, с тем, чтобы не пропустить в организм внешнюю инфекцию. Две пары синусов не всегда справляются с мощной атакой вирусов и бактерий, а недоразвитая структура и небольшие размеры пазух не могут противостоять развитию воспаления.
Воспалительный процесс может охватывать любую из воздухоносных носовых полостей. Размножение болезнетворной микрофлоры вызывает раздражение и отечность слизистой, что ведет к застойным явлениям и накоплению слизи в придаточных пазухах. Таким образом, создаются благоприятные условия для дальнейшего размножения вредоносных бактерий и развития гнойных процессов, способных спровоцировать серьезные осложнения. Придаточные пазухи расположены в непосредственной близости от крупных сосудов, головного мозга, глаз. В запущенных случаях возможен прорыв гнойного содержимого к жизненно важным органам и развитие ситуаций, представляющих угрозу для жизни ребенка.
Инфекционно-воспалительный процесс в придаточных пазухах может быть острым и хроническим, иметь бактериальную, аллергическую, вирусную или грибковую природу. В зависимости от характера воспалительного процесса синусит бывает катаральным (при вирусной природе заболевания) или гнойным (когда возбудителем является бактериальная микрофлора).
По месту локализации выделяют несколько категорий синусита:
- фронтит – воспаление охватывает лобные пазухи;
- гайморит или верхнечелюстной синусит у детей;
- этмоидит – воспалительный процесс захватывает слизистую решетчатого лабиринта;
- сфеноидит (у детей встречается редко) – поражению подвергается клиновидная пазуха, расположенная глубоко внутри носа.
Еще одна форма заболевания – пансинусит, развивается при одновременном воспалительном поражении всех придаточных пазух. При поражении только одной стороны парного синуса говорят об одностороннем течении воспалительного процесса, при воспалении сразу двух отделов – о двустороннем синусите.
Поскольку у малышей придаточные пазухи не развиты, синусит у ребенка в 2 года протекает практически бессимптомно. У детей постарше, решетчатые и гайморовы синусы уже практически сформированы, поэтому синусит у ребенка 3 лет и старше уже заявляет о себе характерными симптомами, связанными с развитием воспалительного процесса в воздушных полостях.
Основные причины синусита в детском возрасте – несовершенство иммунной системы и возбудители инфекции, проникающие в придаточные пазухи. Чаще всего патология развивается, как осложнение после перенесенного респираторного или простудного заболевания (ОРЗ, ОРВИ, гриппа, скарлатины). Иногда провоцирующим фактором вступает аллергическая реакция или поллиноз (сезонная аллергия на цветение определенных растений).
Среди прочих причин, провоцирующих развитие синусита, врачи называют:
- врожденные аномалии строения носа;
- искривление носовой перегородки;
- травма носа;
- разрастание полипов;
- аденоиды;
- кариес, гингивит и прочие стоматологические проблемы;
У детей синуситы развиваются гораздо чаще, чем у взрослых. Кроме слабого иммунитета и прочих предрасполагающих факторов, большую роль играет несовершенство анатомического строения пазух. У ребенка синусы соединяются с полостью носа слишком узкими соустьями. При развитии воспалительного процесса они быстро закупориваются, в пазухах начинают скапливаться слизистые выделения, в них ускоренными темпами размножается болезнетворная микрофлора. Основная опасность синуситов заключается в нагноении скопившихся выделений, проникновении инфекции в кровь и поражении жизненно важных органов и тканей.
У малышей до 3-х лет придаточные пазухи недостаточно развиты, поэтому синуситы протекают практически бессимптомно, а причиной их развития служат вирусные инфекции или воспаленные аденоиды, из которых болезнетворные микроорганизмы проникают в синусы.
Острый синусит у детей постарше проявляется следующими симптомами:
- затяжной насморк, который длится более 2-х недель;
- прозрачные выделения из носа по мере развития воспалительного процесса становятся густыми, приобретают гнойный характер и желто-зеленую окраску;
- у ребенка появляется гнусавость в голосе;
- снижается или полностью пропадает обоняние;
- отмечается затрудненное носовое дыхание;
- возникают боли в области пораженных пазух, которые постепенно нарастают и особенно сильно проявляются в вечернее время;
- при появлении гнойных выделений у ребенка повышается температура, возникают общие симптомы интоксикации организма (головная боль, слабость, потеря аппетита, нарушения сна);
- появляется неприятный, гнилостный запах изо рта.
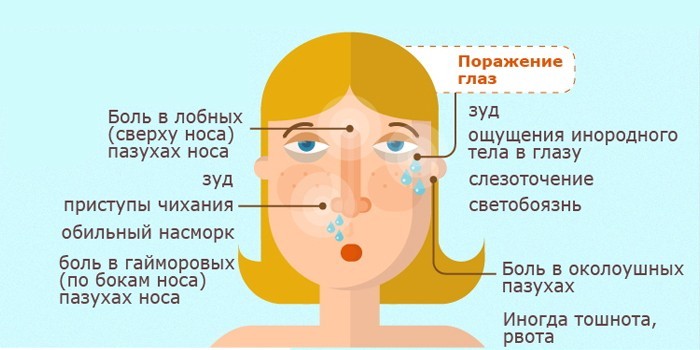
Болезненные ощущения в области воспаленных пазух – характерный признак синусита. Боль носит пульсирующий, давящий характер, усиливается при надавливании пальцами на лицо, рядом с крыльями носа или на глазные яблоки, при наклоне вперед, во время кашля или чихания. При этом болезненные ощущения могут отдавать в висок, верхнюю челюсть или ухо, либо охватывать всю голову. Еще один постоянный признак синусита – светобоязнь, слезотечение, покраснение и отечность глаз, особенно сильно проявляющийся по утрам.
Хронический синусит у детей проявляется менее выраженными симптомами, для него характерно чередование ремиссий с периодами обострения. Чаще всего рецидивы болезни наблюдаются в холодное время года и возникают на фоне переохлаждения или простудных заболеваний.
При появлении характерных симптомов родителям необходимо как можно скорее показать ребенка врачу-отоларингологу. Только специалист сможет поставить верный диагноз и объяснить, как и чем лечить синусит у ребенка.
Лечение синусита у ребенка должно быть комплексным. Схему терапии врач назначает после подтверждения диагноза. С этой целью отоларинголог опрашивает родителей ребенка, выявляет основные жалобы и симптомы, проводит риноскопию, то есть эндоскопическим методом обследует носовые ходы. При необходимости, с целью уточнения диагноза назначается рентгенографическое исследование или компьютерная томография (КТ).
Основная цель терапии сводится к следующему:
- восстановление носового дыхания;
- освобождение придаточных пазух от скопившихся выделений и гноя;
- уничтожение возбудителей инфекции;
- купирование воспалительного процесса;
- поддержание иммунитета и повышение сопротивляемости организма инфекциям.
Гнойный синусит у ребенка лечат антибиотиками. Антибактериальная терапия в этом случае является основным методом лечения, так как только таким образом можно уничтожить возбудителей болезни и избежать опасных осложнений. В идеальном варианте такие препараты следует назначать после бактериологического исследования на чувствительность возбудителя к антибиотику.
Но результатов этого анализа нужно ждать несколько дней. Поэтому при остром течении синусита, с высокой температурой, обильными гнойными выделениями и ярко выраженной интоксикацией организма, врач сразу назначает препараты с широким спектром противомикробного действия. В таких случаях любое промедление с лечением может привести к развитию серьезных осложнений.
Основные антибиотики при синусите у детей – препараты из группы пенициллинов, макролидов или цефалоспоринов:
Антибиотики для малышей обычно назначают в форме сиропа или суспензии, которые обладают приятным вкусом, лучше усваиваются и в отличие от таблеток или порошков, не вызывают у детей отвращения. Дозировку препаратов и курс лечения определяет врач, родители должны строго следовать всем рекомендациям.
Доктор Комаровский о синусите у детей отзывается, как о коварной инфекции, поскольку у малышей осложнения развиваются намного быстрее, чем у взрослых. Но в то же время врач говорит о том, что во многих случаях применение антибиотиков не оправдано, так как поводом для назначения сильнодействующих средств должен стать не просто затяжной ринит, а насморк , сопровождающийся болезненными ощущениями в придаточных пазухах и прочими характерными симптомами синуситов.
Многое зависит и от типа инфекционных агентов. Антибактериальная терапия эффективна только в том случае, когда возбудителями инфекции являются болезнетворные бактерии (золотистый или гемолитический стафилококк, пневмококк). Если заболевание спровоцировано вирусной или грибковой инфекцией, антибиотики не помогут, в этом случае следует подбирать другую схему лечения на основе антимикотических и антисептических средств.
Для очищения носа от слизистых выделений лучше всего подходят натуральные средства на основе морской воды – Аквалор бэби, Аквамарис, Квикс. Они абсолютно безопасны, не имеют противопоказаний, эффективно прочищают носовые ходы, устраняют отечность слизистой и восстанавливают свободное дыхание.
С целью ускорения отхождения слизи малышу назначают назальные капли с сосудосуживающим действием – Нафтизин, Санорин, Галазолин, Отривин. Они помогают справиться с отечностью и заложенностью носа. Сосудосуживающие средства у детей разрешается использовать только по назначению врача и не более 5 дней подряд, так как к ним быстро возникает привыкание и увеличивается вероятность развития побочных эффектов.
Хорошими противовоспалительными свойствами обладают антисептические средства – капли Протаргол, Колларгол, растворы Фурацилина, Хлоргексидина. Лечение дополняют комбинированными средствами – это капли, растворы или спреи с противовоспалительным, противоаллергическим, антисептическим действием (Полидекса, Изофра).
В остром периоде для облегчения состояния применяют жаропонижающие средства (Парацетамол, Эффералган), рекомендуют давать малышу больше жидкости для ускоренного введения токсинов из организма (чай с медом, лимоном, вареньем, морсы, компоты или соки). При синуситах, спровоцированных аллергией, дополнительно назначают антигистаминные средства (Кларитин, Супрастин, Зодак).
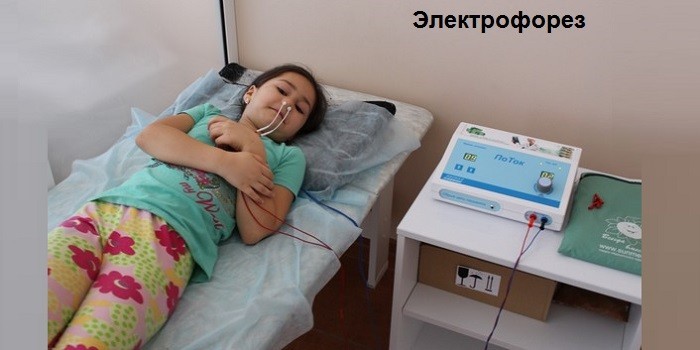
Подобные процедуры можно назначать только при отсутствии гнойных осложнений. Купировать воспалительный процесс помогают сеансы УВЧ, ультразвука или лазерной терапии. Электрофорез используют для лучшего проникновения лекарственных веществ в придаточные пазухи, лечение дополняют методами дарсонвализации или тубус-кварца.
Это болезненный метод, к которому прибегают только в тяжелых случаях, при отсутствии результата от консервативного лечения и развитии гнойного процесса. В ходе процедуры хирург прокалывает пораженную пазуху, удаляет гной, промывает полости антисептическим раствором и вставляет дренажные катетеры, через которые затем ежедневно в пазуху вводят лечебные средства (растворы антибиотиков и противовоспалительные средства).
Использовать народные рецепты при лечении синусита у ребенка можно только по согласованию с врачом. Неправильно проведенное промывание может осложнить течение болезни, а использование фитопрепаратов и отваров лекарственных трав способно спровоцировать аллергическую реакцию и осложнить течение патологического процесса. К процедуре прогревания тоже нужно подходить с особой осторожностью, так как при гнойных осложнениях тепло будет способствовать дальнейшему распространению инфекции, что может привести к тяжелым последствиям для здоровья.
При отсутствии аллергии можно делать ингаляции на основе отваров ромашки, шалфея, календулы. Лекарственные травы обеспечат необходимое антисептическое и противовоспалительное действие, ускорят отхождение слизи, устранят заложенность носа. Перед проведением процедуры травяной сбор заливают водой, доводят до кипения, затем слегка охлаждают. Ребенок должен подышать лечебным паром, но перед этим нужно проверить его температуру. Пар должен быть не слишком горячим, иначе малыш может получить ожог.
При аллергии на травы можно делать картофельные ингаляции. Для этого несколько клубней следует отварить, размять, а потом подышать над паром.
Нос ребенку можно промывать солевым раствором (1ч.л. соли на 200мл кипяченой воды), минеральной водой, травяными отварами (при отсутствии аллергии). Обязательно посоветуйтесь с врачом – он объяснит, как правильно делать промывания носа. Затем просто следуйте его рекомендациям. Для промываний носа у детей лучше использовать шприц без иглы или небольшую спринцовку, очищая носовые ходы поочередно.
В домашних условиях можно делать лечебную гимнастику по методу Стрельниковой, либо освоить точечный массаж, способствующий отхождению слизи из придаточных пазух. Простые манипуляции помогут вернуть свободное дыхание, избежать осложнений и рецидивов заболевания.
Этой весной дочка сильно простудилась, у нее долго не проходил насморк, а потом стала жаловаться на боль в области переносицы, под глазами, у нее поднялась температура. После обследования поставили диагноз «гайморит» Сначала принимали антибиотики, которые назначил врач, промывали нос антисептиками, закапывали противовоспалительные и сосудосуживающие капли.
Улучшение наметилось уже на 2-й день лечения. Но врач предупредил, что курс антибиотиков нужно обязательно довести до конца, иначе возможны осложнения и рецидив болезни. Я боялась, что придется делать прокол, слышала, что это очень болезненная процедура, а ребенок и так ослаб во время болезни. Но все обошлось, антибиотики сделали свое дело, победили инфекцию и не допустили гнойных осложнений. Сейчас дочка поправилась, стараемся следить за ее здоровьем, закалять, чтобы избежать повтора болезни.
Год назад лечили сына от синусита. У него инфекция проникла в лобные пазухи, были сильные головные боли, насморк, температура. Сначала принимали антибиотик Амоксициллин, делали промывания носа, но улучшений не было. Потом врач подкорректировал схему лечения и назначил другие таблетки – сильный антибиотик Цефиксим, капли в нос с противовоспалительным действием. Вскоре сыну стало лучше, и он отказался принимать таблетки.
Но оказалось, что прерывать лечение нельзя, так как через неделю симптомы вернулись, появились невыносимые распирающие боли и гнойные выделения из носа. В итоге пришлось делать прокол пазух.
Процедура болезненная, но ее делали с местным обезболиванием. Удалили гной, все почистили, промыли полости антисептиками. После этого мы каждый день ходили на обработку в процедурный кабинет, во время которой в пазуху вводили растворы с антибиотиком. Сейчас уже все позади, сын чувствует себя хорошо, на память остался лишь небольшой шрам на месте прокола.
источник
Острый синусит у детей опасен быстрым развитием хронического заболевания. По статистике, с такой проблемой сталкиваются 20% детей разного возраста. Численность заболевших растет в осенне-зимний период, при авитаминозе. Своевременное лечение повышает шансы больного на быстрое выздоровление.
Воспаление слизистой оболочки 1 либо нескольких пазух носа называется синуситом. Болезнь спровоцирована вирусами и бактериями, часто обостряется на фоне ослабленного иммунитета. Синусит является осложнением гриппа, ОРВИ, простуды, появляется при искривлении носовой перегородки либо полипах в носовых ходах.
По статистике, этот диагноз развивается у 18 из 1000 подростков в возрасте 12–17 лет, у 22 из 1000 человек в возрасте до 7 лет. У малышей не до конца сформирован иммунитет, а синусы носа имеют свои конструктивные особенности.
Патогенез синусита у взрослых и детей отличается. Это связано с особенностями строения придаточных пазух. У пациентов до 4 лет соустья сужены, гайморовы пазухи приближены к мозговым оболочкам. Болезнь протекает в осложненной форме, специфическая симптоматика обусловлена несформированными синусами.
Родители долго не начинают лечение, путая синусит с признаками классической простуды. Воспаление переходит на органы зрения и головной мозг. Это чревато инвалидностью, летальным исходом. Несвоевременная терапия является одной из причин возникновения таких осложнений со здоровьем:
- хронического синусита;
- тромбоза синусов;
- среднего отита;
- тромбофлебита, тромбоза синусов;
- флегмоны глазницы;
- неврита лицевого, зрительного нерва;
- бронхиальной астмы;
- энцефалита;
- менингита;
- сепсиса мозга;
- воспаления костей черепа.
В зависимости от продолжительности воспаления различаются 2 формы болезни:
- Острая. Выраженные признаки сохраняются до 3 месяцев.
- Хроническая. Вялотекущая симптоматика поддерживается длительное время, сопровождается рецидивами.
Виды синусита в зависимости от локализации очага патологии:
- гайморит – поражение 1 или обеих верхнечелюстных пазух;
- фронтит – одностороннее или двустороннее воспаление лобного синуса;
- этмоидит – поражение решетчатого лабиринта, синусов кости;
- сфеноидит – воспаление околоносовой полости клиновидной кости черепа;
- пансинусит – поражение всех придаточных пазух.
Классификация риносинусита в зависимости от этиологии патологического процесса:
- грибковый;
- вирусный;
- аллергический;
- травматический;
- смешанный;
- бактериальный.
Симптоматика зависит от возраста больного, стадии и формы заболевания. У пациентов до 3 лет специфические признаки выражены слабо или отсутствуют. Болезнь часто протекает одновременно со средним отитом. У подростков при сформированных пазухах развивается двустороннее воспаление с ярко выраженными симптомами. Характерные признаки синусита у детей:
- насморк больше 2 недель;
- гнусавый голос;
- гнойные выделения из носовых ходов;
- першение, сухость в горле;
- приступы удушливого кашля;
- мигрени;
- боли околоносового пространства;
- лихорадка;
- нарушение носового дыхания;
- давление в ушах;
- снижение обоняния;
- слезоточивость;
- неприятный запах изо рта;
- нарушение сна, быстрая утомляемость.
Воспалительный процесс прогрессирует стихийно. У маленького пациента повышается температура тела до 38° и выше. Острый синусит у детей сопровождается такими симптомами:
- болью в области лба, переносицы, щек;
- заложенностью носа;
- нарушением дыхание;
- давлением в ушах;
- изменением голоса;
- отсутствием аппетита;
- снижением обоняния.
При такой форме воспалительного процесса лихорадочные состояния не проявляются. Температура длительное время держится в пределах 37–37,5°. Другие признаки синусита у детей:
- вялость, пассивность;
- заложенность носа;
- головная боль, мигрень;
- зеленые выделения из носа;
- затрудненное дыхание;
- нарушение сна, бессонница;
- слезотечение.
Чтобы быстро убрать скопление серозной жидкости и слизи в синусах, нужно определить и устранить причины патологии. Болезнь вызвана активностью микробной флоры (стафилококками, стрептококками, синегнойной палочкой, вирусами, грибками), нарушением оттока жидкости из носовых пазух. Возможные провоцирующие факторы:
- искривление носовой перегородки;
- воздействие аллергена, токсических веществ;
- конструктивные аномалии носовых полостей;
- рецидив хронического тонзиллита;
- новообразования в назальной полости (полипы, опухоли);
- переохлаждение;
- кариес зубов;
- инородный предмет в носу;
- слабый иммунитет.
Обследование комплексное, помимо изучения жалоб пациента, проводятся инструментальные, лабораторные исследования. Пациентам любого возраста назначаются риноскопия и рентгенография. В 1 случае назальная полость подсвечивается для выявления отека, экссудата.
Другие информативные методы диагностики:
- УЗИ придаточных пазух – для определения очага воспаления;
- КТ, МРТ – для изучения распространения патологического процесса, выявления осложнений;
- бакпосев слизи – для определения возбудителя, подбора эффективных антибиотиков;
- общий анализ крови – для уточнения характера развития воспалительного процесса;
- эндоскопическое обследование – для определения состава экссудата (назначается подросткам);
- пункция пазух – для исключения онкологии, изучения состава гнойных масс при рецидивирующем риносинусите, гайморите, назначения эффективного лечения.
Можно начинать комплексную терапию после определения и устранения провоцирующего фактора. Например, нужно вылечить кариес или удалить инородное тело из носовых ходов. Против бактериальной флоры назначаются антибиотики, при активности грибков – противогрибковые средства. Схема лечения синусита у ребенка включает:
- антибактериальную терапию;
- прием сосудосуживающих средств;
- употребление антигистаминных препаратов;
- физиотерапевтическое лечение;
- терапию народными средствами;
- хирургическое вмешательство.
Комплексное лечение проводится в домашних условиях под контролем отоларинголога. Гнойный синусит у ребенка подразумевает прием антибиотиков.
Пациентам от 1 года подходят Аугментин, Амоксиклав, Ампициллин. Детям от 2 лет назначается антибиотик в форме спрея Изофра. Такие медикаменты уничтожают патогенную флору, купируют воспалительный процесс, ускоряют выздоровление. Курс лечения составляет 5–7 дней.
Больным старше 3 лет рекомендуются Називин, Виброцил. Курс лечения – не более 7 дней. Аэрозоли и спреи равномерно распределяют лекарство на слизистой оболочке, хорошо переносятся организмом, но вызывают привыкание.
Дополнительно назначаются антигистаминные средства, которые купируют воспалительный процесс, убирают симптомы риносинусита. В детском возрасте разрешено принимать таблетки Тавегил, Фенистил, Кларитин. Если нет улучшений, в схеме лечения участвуют кортикостероиды – Назонекс, Фликсоназе. Курс терапии составляет 7–14 дней, медикамент подбирается индивидуально.
Новорожденным и пациентам постарше назначаются солевые составы Аквамарис, физраствор, Маример. Процедуру можно проводить в домашних условиях 4 раза/сутки. При осложненном гайморите пазухи от гноя очищаются в стационаре методом «кукушка».
Эффективны сиропы Панадол и Нурофен для приема внутрь. Дозировка зависит от возраста пациента. Принимать лекарство нужно каждые 6–8 часов. Лечение продолжается, пока температура не нормализуется.
Альтернативой синтетическим медикаментам являются гомеопатические средства с растительными компонентами. Они вызывают меньше побочных эффектов, на очаг патологии действуют эффективно. Пациентам от 3 лет назначаются Циннабсин, Синупрет. Дополнительно используются средства для наружного применения (мази Доктор МОМ, Доктор Тайсс) с согревающим эффектом. Кашель при синусите у ребенка лучше лечить растительными средствами (сироп плюща Гербион).
Вспомогательным способом лечения гайморита является физиотерапия, которая проводится в стационаре или домашних условиях. Список эффективных процедур:
- Ультразвук, УВЧ, лазеротерапия. Путем воздействия теплом снимается воспаление, купируется рецидив, ускоряется регенерация тканей.
- Дыхательная гимнастика по методу Стрельниковой, массаж, акупунктура. Улучшается локальный кровоток, ослабевают симптомы воспаления, облегчается носовое дыхание. Курс лечения состоит из 10–15 процедур.
- Электрофорез. Он особенно эффективен при гайморите, запущенном риносинусите, поскольку под воздействием электродов повышается эффективность медикаментов.
Домашнее лечение риносинусита у детей включает прием антибиотиков, сосудосуживающих средств и солевых растворов для промывания носа. Грудным и новорожденным малышам требуется отсасывание слизи специальным устройством (аспиратором), пациенты постарше должны высмаркиваться самостоятельно.
При гайморите, гнойном синусите хорошо помогают отвар картофеля, йодо-щелочной состав, кипяток с добавлением эфирных масел чайного дерева, эвкалипта, можжевельника. Чтобы снять воспаление и убрать симптомы болезни, назначаются прогревания с солью, яйцом, синей лампой.
Процедура нужна для разжижения и выведения из носовых пазух гноя с микробной флорой, облегчения дыхания. При нарушении техники лекарство проникает во внутреннее ухо, что приводит к отиту. Последовательность действий для пациентов до 2 лет:
- Уложите больного на спину и ватными жгутиками очистите носовые ходы.
- Закапайте нос раствором морской воды.
- Подождите, пока корочки размягчатся.
- Вытяните содержимое носовых ходов специальной грушей.
Техника промываний для детей старше 3 лет:
- Поверните голову больного на бок.
- Зажмите 1 ноздрю, во вторую введите лекарство.
- То же самое выполните для другой ноздри.
- Помогите ребенку высморкаться с приоткрытым ртом.
Чтобы исключить симптомы гайморита, регулярно выполняйте в домашних условиях такие профилактические мероприятия:
- исключите переохлаждение;
- следите за соблюдением режима дня ребенка, обеспечьте ему полноценное питание;
- закаливайте малыша с раннего возраста;
- ведите активный образ жизни;
- своевременно лечите затяжной насморк.
источник
Пожалуй, самый распространённый недуг, встречающийся у детей, — это насморк. Он настолько часто случается при простудах и переохлаждениях, что родители не бьют тревогу и не обращаются за помощью к врачу, пытаясь обойтись своими силами: в ход идут капли, народные средства и прогревания. Бывает, лечишь, лечишь малыша, а улучшения нет. Уважаемые родители! Будьте внимательны: слизистые выделения из носа могут быть началом серьёзного заболевания, называемого синуситом!
Детский организм гораздо слабее, нежели организм взрослого человека, поэтому дети более подвержены инфекциям. На фоне слабого иммунитета инфекция легко может проникнуть в околоносовые пазухи и прочно там закрепиться, запустив воспалительный процесс.
По статистике 20% детского населения хотя бы раз переносят это заболевание. В холодное время года случаи заболевания резко увеличиваются.
Синусит — это воспаление одной или нескольких придаточных пазух носа. В медицине можно встретить их второе название — синусы. Отсюда и название диагноза. Пазухи имеют вид полостей, заполненных воздухом. Они сообщаются с носовой полостью. В норме между носом и пазухой происходит воздухообмен. Секрет, продуцируемый пазухами, у здорового человека, не задерживается в них и выходит в носовую полость по специальным каналам — соустьям. При воспалении дело обстоит совсем по другому.
Как же возникает болезнь? В пазухи попадают патогенные микроорганизмы. На фоне неокрепшего иммунитета организм ребёнка не может самостоятельно справиться с инфекцией. Развивается ответная реакция на инфекционный возбудитель болезни, слизистая оболочка пазух и соустий отекает, что мешает слизистым массам выйти из пазух наружу, в полость носа. С течением времени слизь заполняет пазухи, слизь загустевает, превращаясь в гной, который, попадая в кровь, вызывает интоксикацию организма.
Исходя из того, какая из околоносовых пазух воспалена, выделяют следующие типы болезней:
- гайморит (поражаются гайморовы пазухи);
- этмоидит (поражаются пазухи решетчатой кости);
- фронтит (происходит поражение лобных пазухах);
- сфеноидит (происходит поражение клиновидных пазух).
У малышей до трёх лет пазухи сформированы ещё не полностью. Основной причиной развития болезни в этом возрасте выступают аденоидные вегетации и вирусные инфекции, поэтому симптомы заболевания, как правило, слабо выражены. В старшем возрасте, когда пазухи развиты полностью, столкнуться можно с любой формой заболевания. Причём чаще воспалительный процесс затрагивает сразу несколько видов пазух (полисинусит) или сразу все (пансинусит). Моносинусит, при котором воспаляется какая-то одна пазуха, встречается редко.
Если воспалительный процесс поражает пазухи на одной стороне это называется — гемисинусит.
По характеру течения болезни выделяют острые, подострые и хронические синуситы.
Сами воспаления могут иметь катаральный, гнойный и смешанный характер.
Предпосылками практически всех видов заболевания являются вирусы. Грипп, корь, краснуха, ОРВИ — все эти заболевания легко могут вызвать воспаления носовых синусов. Второй возбудитель болезни — бактерии. Бактерии населяют ротовую полость и носоглотку постоянно. В норме их количество невелико, и они не причиняют вреда организму. Но вирусные инфекции или холод могут стать катализатором активизации микроорганизмов, что может привести к нарушению нормальной работы пазух.
Синусит в хронической форме у ребёнка может развиться на фоне грибковой инфекции. Чаще этому подвержены дети с диабетом или лейкозом. В последнее время участились случаи заболеваний, вызванные аллергическими реакциями. Аллергия и астма достаточно легко могут спровоцировать воспаление пазух носа.
Среди причин можно выделить анатомические особенности малыша: аденоиды, искривлённая перегородка носа, крупные полипозные образования, — всё это блокирует выходы слизистых масс, вызывая их застой с последующим воспалением.
Проявления болезни зависят от характера воспалительного процесса. Симптомы заболевания у маленьких пациентов проявляются менее выражено, нежели у взрослых. Да и не каждый малыш может точно объяснить, где и как у него болит, что существенно затрудняет диагностику.
При различных типах заболевания больной может жаловаться на:
- длительную заложенность носа;
- продолжительное выделение слизистого или гнойного секрета из носа;
- неприятные, временами болезненные ощущения в области лица и головы особенно при её наклоне.
Может повыситься температура тела.
Возможно появление неприятного запаха изо рта и глотки.
Малыш становится вялым, теряет аппетит, привычные игры и занятия не приносят ему радости. Его начинает беспокоить сухой кашель, от которого не спасают привычные лекарства: это постоянно стекающая по задней стенке глотки слизь раздражает её, вызывая приступы кашля.
При острой форме болезни симптомы более интенсивны и выражены сильнее, чем при хроническом синусите.
Вылечивать синусит у ребенка необходимо сразу при появлении первых признаков болезни. Ведь при запоздалом лечении заболевания могут возникнуть серьёзные осложнения, порой даже более опасные, чем само воспаление околоносовых пазух. Синусит с осложнениями протекает и лечится гораздо сложнее.
Если не принимать эффективных мер для лечения синуситов, произойдёт хронизация воспалительного процесса. А вылечить хроническую болезнь у ребенка будет крайне сложно: лечение хронического синусита следует доверять только высококвалифицированному ЛОР-специалисту.
Болезнь может привести к внутричерепным риногенным и орбитальным патологиям: тромбоз вен, воспалительный процесс в костных тканях, флегмона орбиты, конъюнктивит, менингит, абсцесс мозга, менингоэнцефалит и это лишь неполный список негативных последствий. Осложнение гайморита, к примеру, способно привести к полной потере обоняния и даже потере зрения.
При лечении синусита у детей нужно помнить главное правило: нельзя предпринимать какие бы то ни было меры без консультации с оториноларингологом! Лечение должно проходить комплексно и включать в себя:
- сосудосуживающие средства для снятия отёчности слизистых оболочек;
- антисептические средства, оказывающие хороший противовоспалительный эффект;
- антибиотики детям назначают, если воспаление имеет бактериальную природу; важно пропить назначенный курс полностью, ведь с не до конца вылеченным ребёнком повышаются риски повторных заболеваний и осложнений;
- жаропонижающие средства при наличии высокой температуры;
- препараты от аллергии, в случае если источник воспаления — аллергические реакции.
В терапии этого заболевания давно зарекомендовали себя промывания пазух методом «кукушка» (эффективно про гайморите). Эта мера способствует быстрому очищению пазух от гнойных масс. Положительный эффект заметен уже после первой процедуры.
Вылечить хроническое заболевание гораздо сложнее. Эффективному лечению хронического воспаления предшествует устранение причины, вызвавшей заболевание: например, удаление полипов и аденоидов.
Детям с хронической формой болезни при отсутствии должного эффекта от терапии могут назначить пункцию верхнечелюстных пазух (при гайморите) или оперативное (хирургическое) вмешательство — микрогайморотомию.
Вылечить синусит у ребенка в Москве предлагают многие медицинские учреждения. Но найти для малыша хорошего врача не так-то просто. Поход с ребёнком к врачу — настоящий стресс как для самого малыша, так и для его родителей. В нашей клинике мы предлагаем качественное и эффективное лечение синусита у детей всех возрастов. Современное оборудование, собственные методики лечения и высококвалифицированные специалисты — вот залог быстрого выздоровления. Сам приём проходит непринуждённо в игровой форме — малыш быстро забывает, куда и зачем он пришёл. После процедур он может поиграть в специально оборудованной детской зоне, пока мама с врачом обсуждают схему лечения. Цены в клинике не менялись более трёх лет и остаются одними из лучших в Москве.
Пожалуйста, не откладывайте свой визит и приходите. Будем рады вам помочь!
источник
Самым распространённым симптомом, возникающим у маленьких детей, является насморк. В большинстве случаев он сигнализирует о том, что ребёнок простудился. Именно поэтому родители не сразу обращаются к врачу, а пытаются вылечить малыша народными средствами или медикаментами. Однако лечение может и не дать положительного результата, ведь слизистые выделения из носа могут быть симптомом и более серьёзных заболеваний. Вы заметили у своего ребёнка насморк? Вполне возможно, что у крохи развивается синусит.
При появлении насморка незамедлительно обращайтесь к врачу. Синусит не является безобидным заболеванием. Если вовремя не обратиться к специалисту, то у ребёнка могут появиться серьёзные осложнения, которые опасны для жизни.
Что же представляет собой это заболевание? Давайте разберёмся в этом вопросе, а также рассмотрим симптомы и лечение синусита у детей.
Синусит – это воспаление одной или нескольких придаточных пазух носа. Их ещё называют околоносовыми синусами. Они есть у каждого человека в костях черепа. Придаточные пазухи представляют собой воздухоносные полости, которые сообщаются с полостью носа.
Воспаление околоносовых синусов может возникнуть по разным причинам. Чаще всего синусит является осложнением гриппа, скарлатины, кори и других инфекционных болезней. Недуг иногда развивается из-за аллергии. Часто синусит провоцируют заболевания четырёх задних верхних зубов. К предрасполагающим факторам можно отнести искривление носовой перегородки, врождённые патологии анатомических структур полости носа.
Синусит развивается следующим образом:
- В придаточные пазухи носа или в одну из них попадают болезнетворные микроорганизмы.
- Организм ребёнка не может справиться с чужеродными телами из-за слабой иммунной защиты, переохлаждения, аллергии.
- Слизистая оболочка отекает, и из-за этого нарушается вентиляция придаточных пазух носа.
- Околоносовые синусы изолированы от полости носа, и накапливающаяся слизь не может из-за этого выделиться наружу.
- Пазухи постепенно заполняют слизистые выделения.
- Воколоносовых синусах накапливается гной, который попадает в кровь вместе с продуктами жизнедеятельности болезнетворных микроорганизмов.
- Наблюдается интоксикация организма (простыми словами – процесс общего отравления вредными веществами).
Один из главных признаков синусита у ребёнка, локализующегося в придаточных пазухах – это заложенность носа. Ребёнок жалуется на то, что ему трудно совершать вдохи и выдохи. Голос у больного малыша становится гнусавым. В большинстве случаев при синусите наблюдается насморк. Из носа выделяется прозрачная или желтовато-зелёная слизь, напоминающая гной.
Малыш, страдающий синуситом, может говорить родителям о том, что он чувствует боль в области переносицы или в носу. Дискомфортные ощущения наиболее выражены вечером. К утру они немного ослабевают. Через некоторое время ребёнок не может точно сказать, в каком месте у него локализуется боль. У малыша просто начинает болеть голова.
Ещё один симптом синусита – повышение температуры тела до 38 градусов (в некоторых случаях она поднимается до более высоких отметок). Этот признак появляется у детей с заболеванием, протекающим в острой форме. При хроническом недуге температура очень редко повышается.
Вышеперечисленные признаки являются не единственными. Больной малыш при синусите становится вялым, у него пропадает настроение. У ребёнка также снижается аппетит и ухудшается сон, возникает сухость в глотке, и из-за этого появляется кашель, который значительно усиливается в ночное время.
Симптомы синусита у детей могут немного различаться. В одних случаях они очень хорошо выражены, а в других – немного размыты. Боль у малыша при воспалении может локализоваться в разных частях головы. Это зависит от того, какая придаточная пазуха носа поражена.
Существует несколько классификаций недуга. В зависимости от места локализации выделяют:
Гайморитом считается воспаление, которое локализуется в верхнечелюстной придаточной пазухе. Если слизь и гной накапливаются только в клиновидной пазухе, то такую разновидность заболевания называют сфеноидитом. Если у ребёнка воспаляются ячейки решетчатой кости, то врач диагностирует этмоидит. Под фронтитом понимается воспаление лобной придаточной пазухи.
В зависимости от причин, вызвавших синусит, специалисты выделяют следующие виды заболевания:
- травматические (воспаления, спровоцированные различными травмами головы, ушибом или переломом носа);
- бактериальные (поражения придаточных пазух носа попавшими в полость бактериями);
- вирусные (разновидности недуга, которые провоцируют различные вирусы, попавшие в организм ребёнка);
- грибковые (воспалительные процессы в придаточных пазухах носа, вызываемые болезнетворными бактериями);
- смешанные (возбудителями этих видов заболевания выступает группа различных микроорганизмов);
- аллергические (воспалительные процессы начинаются из-за того, что малыш сталкивается с различными аллергенами: пыльцой растений, пылью, шерстью домашних животных).
По характеру течения синусит может быть острым или хроническим. При первой форме заболевания воспалительный процесс начинается внезапно. Причиной развития острого синусита у детей чаще всего служат простудные заболевания, которые возникают на фоне ослабленного иммунитета. Как правило, болезнь в этой форме длится в течение 8 недель. Затем она может стать хронической. Продолжительность недуга в этой форме – более 8 недель. При хроническом синусите симптомы менее выражены. Они могут даже исчезать на некоторое время, а потом снова появляться.
Этому заболеванию присущи такие признаки, которые наблюдаются и при других недугах. Поэтому врачи при постановке диагноза не только опираются на те симптомы, которые есть у ребёнка. Нередко назначают дополнительные исследования:
- рентгенографию придаточных пазух;
- общий анализ крови;
- компьютерную томографию придаточных пазух.
Благодаря проведению рентгенографии врач выявляет утолщение слизистой оболочки, выстилающей придаточные пазухи носа. Также на снимке, при наличии у ребёнка синусита, отчётливо видны затемнения и горизонтальные уровни жидкости.
При получении результатов общего анализа крови врачи обращают внимание на такие показатели как количество лейкоцитов в крови и скорость оседания эритроцитов (СОЭ). При остром синусите выявляется лейкоцитоз (повышение числа лейкоцитов), а также повышение СОЭ. При хронической форме заболевания скорость оседания эритроцитов тоже может быть увеличена.
Если при осмотре специалист обнаруживает признаки синусита у ребёнка, то назначается компьютерная томография придаточных пазух. Этот метод исследования более информативен по сравнению с рентгенографией. Компьютерная томография позволяет лучше оценить состояние придаточных пазух носа.
Родителям не стоит задумываться над тем, как избавить своего ребёнка от этого недуга. О способах лечения синусита расскажет врач. При появлении подозрительных симптомов нужно сразу же обращаться к специалисту.
Лечение синусита может быть медикаментозным и хирургическим. Сперва назначаются лекарственные средства:
- сосудосуживающие препараты для уменьшения отёка слизистой оболочки и улучшения оттока слизи из придаточных пазух – Нафтизин (капли противопоказаны детям до 1 года), Тизин Ксило (назальный спрей 0,1% противопоказан детям до 6 лет, а спрей 0,05% не назначается детям до 2 лет), Галазолин (назальные капли 0,1% противопоказаны детям до 6 лет, капли 0,05% не назначаются детям младше 2 лет) и др.;
- лечебные жидкости – Протаргол, Колларгол (закапываются только после использования сосудосуживающих капель);
- антибактериальные средства – Амоксициллин, Ампициллин;
- антигистаминные препараты – Кларитин (противопоказан детям до 2 лет), Телфаст (противопоказан детям до 12 лет) и др.
Схему лечения и дозы препаратов определяет лечащий врач, ориентируясь на возраст ребёнка, наличие противопоказаний. Также назначаются физиопроцедуры.
Если медикаментозное лечение синусита у детей не даёт должного результата, то врач выбирает хирургический метод лечения. Малышам делают пункцию (прокол) придаточных пазух носа. Из полости откачивают гной. После промывания пазухи врач вводит туда антибиотики, противовоспалительные препараты. Если эти меры оказываются неэффективными, начинают развиваться серьёзные осложнения, то тогда проводят более активное хирургическое вмешательство.
Оказать помощь ребёнку, страдающему синуситом, может не только врач, но и мамы, папы. Хороший результат можно получить благодаря массажу носа и лица. Он особенно эффективен при фронтите и гайморите. Массаж советуют проводить 1–3 раза в сутки по 1–5 минут в течение 10 дней. Рекомендуется массировать вращательными движениями следующие области:
- симметричные точки, расположенные над центром лобных пазух (они находятся на расстоянии 1–2 см от внутренних краёв бровей);
- точка в центре лба (расстояние между этой областью и местом, где начинают расти волосы, составляет 2 см);
- симметричные точки, которые расположены над центром гайморовых пазух (ниже нижнего века на 1,5 см).
При гайморите хорошо помогает дыхательная гимнастика Стрельниковой – автора уникальной методики. Упражнения можно выполнять детям с 3–4 лет. Чтобы лечение синусита у ребёнка дало положительный результат, необходимо заниматься регулярно (2 раза в день по 15–30 минут в течение месяца). Вот основные упражнения, которые родители должны показать своим детям:
-
- «Ладошки». Встать прямо, немного согнуть руки так, будто ладони упираются в стену. Сделать сильный вдох носом и сжать ладошки в кулачки. После этого выдохнуть через нос и расслабить ладони. Повторить это упражнение ещё 3 раза, а затем отдохнуть несколько секунд. Сделать всего 24 подхода. В итоге должно получиться 96 вдохов-выдохов.
- «Погончики». Встать прямо и прижать кулачки к поясу. При сильном вдохе толкнуть руки вниз и расслабить ладони. Выдыхая воздух, вернуться в исходное положение. Всего выполнить 12 подходов (делать по 8 вдохов-выдохов без остановки, а после этого отдыхать несколько секунд).
- «Кошка». Поставить ноги на ширине плеч. При вдохе немного присесть, повернуть голову и корпус в сторону и сделать руками «сбрасывающее» движение. Выполнить выдох и принять исходное положение. Повторить упражнение в другую сторону. Без остановки можно сделать 8 вдохов-выдохов. После этого можно немного отдохнуть. Всего должно быть 12 подходов (в итоге 96 вдохов-выдохов). Выполняя регулярно это и другие упражнения, можно быть уверенным в том, что лечение острого синусита у детей даст положительный результат.
- «Насос». Встать прямо, опустив руки вниз. Слегка наклониться к полу (спина должны быть круглой, а не прямой). В этот момент сделать вдох. Слегка приподняться, но не выпрямляться полностью. Сделать выдох. После этого нужно снова наклониться, совершив вдох, и выпрямиться, сделав выдох. Всего нужно выполнить подряд 8 вдохов-поклонов. Затем рекомендуется сделать небольшую передышку и повторить 8 вдохов-поклонов.
- «Повороты головы». Встать прямо. При совершении вдоха повернуть голову вправо. Делая выдох, вернуться в исходное положение. Повторить упражнение без передышки в противоположную сторону. Совершить 3 подхода по 32 вдоха-выдоха.
Здоровье ребёнка зависит от температуры, влажности и свежести воздуха в помещении. При оптимальном микроклимате малыш быстрее выздоровеет. Юному организму будет проще побороть синусит.
Оптимальная температура воздуха для ребёнка – 18–19 градусов. При более высокой температуре малыш будет усиленно потеть и почувствует себя некомфортно. Организм начнёт неправильно работать. При слишком низкой температуре воздуха кроха может дополнительно простудиться. Тогда родителям придётся думать не только над тем, как лечить синусит у ребёнка, но и над тем, как помочь ему при простуде.
Летом можно в помещении включать кондиционер при условии, что малыш в это время не будет здесь находиться. Зимой не рекомендуется пользоваться мощными нагревательными приборами. Из-за них в доме сильно пересушивается воздух.
Важный показатель климата в помещении – это влажность. Она должна составлять около 50–70%. Сухой воздух вреден, так как он пересушивает слизистые оболочки. Создать необходимую влажность в доме можно благодаря проведению ежедневных влажных уборок, приобретению аквариумов, установке специальных увлажнителей.
И ещё один важный фактор – это чистота воздуха. Родители должны несколько раз в день проветривать комнату своего крохи (это обязательно нужно делать перед сном). Летом окно в комнате ребёнка практически постоянно может быть открытым.
Избежать появления симптомов и последующего лечения синусита у ребёнка вполне возможно. Для этого нужно правильно лечить грипп, скарлатину, корь и другие инфекционные заболевания, из-за которых в большинстве случаев возникает воспаление. Также очень важно не запускать обычный насморк, а своевременно обращаться за помощью к специалисту и строго выполнять все его рекомендации.
Очень важная профилактическая мера – это укрепление иммунитета. Ребёнок должен вести активный образ жизни, выполнять зарядку по утрам, ходить в бассейн или заниматься спортом. Очень важную роль играет питание. В рацион должны входить только полезные продукты, которые богаты различными витаминами и минералами. Также следует принять во внимание следующие советы:
- малыш не должен переохлаждаться;
- не рекомендуется разрешать ребёнку купание в бассейнах с хлорированной водой;
- следует чаще проветривать детскую комнату.
Если вы подозреваете, что у ребёнка развивается воспаление придаточных пазух, то немедленно обратитесь к врачу. Только он может дать совет по поводу того, чем лечить синусит у детей. При подтверждении подозрений специалист подберёт наиболее подходящие лекарственные средства, назначит необходимые физиопроцедуры или осуществит хирургическое вмешательство.
источник