Водянистые или слизистые выделения из носовых ходов не всегда являются симптомом простуды: они могут сопровождать и риносинусит — что это такое и какими лекарственными средствами устраняется, большинству людей неизвестно. Однако врачи советуют уже при первых симптомах принять терапевтические меры, чтобы предотвратить тяжелые осложнения. Какими последствиями опасно это заболевание и как оно может себя проявить?
Если воспалительный процесс в дыхательной системе затрагивает одновременно носовую полость и пазухи (количество роли не играет), врач ставит диагноз «риносинусит», либо «синусит». Оба слова относятся к одному и тому же заболеванию. Воспаление слизистой может как случиться ввиду механического повреждения, так и быть осложнением ОРВИ, острого насморка, иных инфекционно-вирусных или бактериальных болезней. Лечение риносинусита зависит от причины возникновения. Уже при первых симптомах нужен визит к отоларингологу, поскольку больной может получить как осложнение:
- бронхиальную астму;
- абсцессы в мягких тканях лица;
- внутричерепные изменения (в редких случаях синусит приводит к абсцессу мозга, менингиту);
- нарушения зрения ввиду поражения зрительных нервов;
- гнойные воспаления среднего уха;
- поражение нервной системы.
Риносинусит может быть спровоцирован травмой, которая повлечет за собой искривление носовой перегородки или сужение пазух, либо стать следствием физиологических патологий в строении лица и органов дыхания, однако большинство случаев этого заболевания связаны с активностью патогенных микроорганизмов. Виной всему могут быть:
Такая сложная проблема как риносинусит не возникает на пустом месте, даже если человек заразился вирусом гриппа. Кроме общего снижения защиты иммунной системы и простудных заболеваний роль играют предрасполагающие факторы, и чем их больше, тем выше вероятность получить риносинусит. К ним относят:
- полипы в носовой полости;
- патологии эндокринной системы;
- искривление носовой перегородки;
- аллергические риниты;
- проблемы с развитием анатомических структур полости носа (нарушение проходимости естественных соустий пазух носа, мешающее своевременному удалению бактерий путем активного мукоцилиарного транспорта);
- иммунодефицитные состояния;
- патологии близкорасположенных органов.
Данное заболевание может иметь несколько форм, которые определяются возбудителем, симптоматикой, скоростью развития. На основании этих различий врачи вывели 4 основных классификации, и для понимания, как лечить риносинусит в домашних условиях, нужно правильно и полно определить его вид. Деление может осуществляться:
- По этиологии:
- Вирусный – здесь задействованы риновирусы, вирусы гриппа и парагриппа, аденовирусы, и всегда синусит вирусной этиологии протекает в острой форме
- Бактериальный – возбудителями являются пневмонийный и пиогенный стрептококки, гемофильная, синегнойная и кишечная палочки, моракселла, золотистый стафилококк, энтеробактерии.
- Грибковый – заболевание провоцируют аспергиллы, альтернария, кульвулярия, преимущественно это суперинфекция (коинфекция зараженной клетки др. штаммом или микроорганизмом).
- Смешанный – воспаление имеет бактериальную природу, а после получает вирусное осложнение или грибковое, либо все начинается с гриппа, а после добавляется бактериальное заболевание.
- По локализации воспалительного процесса:
- верхнечелюстной – классический гайморит;
- фронтальный – затрагивает лобные пазухи;
- этмоидальный – воспаление отделов решетчатых пазух;
- сфеноидальный – воспалительных процесс в клиновидных пазухах.
- По тяжести течения:
- Легкая форма.
- Средняя.
- Тяжелая.
- По характеру проявления:
- Острый.
- Подострый.
- Хронический.
- Рецидивирующий.
Главным проявлением риносинусита при любой локализации воспаления является нарушение носового дыхания, к которому могут прибавиться слизистые выделения (на последней стадии – с гноем), отсутствующие, если нос заложен. К общей симптоматике риносинусита у лиц всех возрастов врачи относят:
- повышение температуры тела до 38-39 градусов (отсутствует при хроническом характере болезни);
- насморк;
- слабость;
- потерю аппетита;
- головные боли (к концу дня);
- затруднение дыхания;
- гнусавость голоса;
- нарушение обоняния.
Когда воспалительный процесс затрагивает лобную долю, риносинусит сразу переходит на тяжелую стадию – естественный отток слизи из этой зоны снижен, и если к этому добавляются аномалии строения костей, фронтит может стать хроническим. К основным симптомам относят боль в области лба утром (ввиду застоя секрета в пазухах), которая может усугубляться такими же ощущениями в глазах, светобоязнью и потерей обоняния. По мере появления осложнений добавляются:
- изменение цвета кожных покровов;
- отечность лба;
- коллатеральный отек верхнего века.
Решетчатый лабиринт пазух находится у самого основания носа, поэтому при воспалительном процессе в этой области главным симптомом становится боль, затрагивающая кости глазницы. Дополнительно этмоидит будет характеризоваться снижением обоняния или полной его потерей, заложенностью носа, появлением гнойных или слизисто-гнойных выделений. У детей поднимается температура. Если заболевание перешло в тяжелую стадию, начнется разрушение кости, поэтому появятся:
- гиперемия и отечность внутреннего угла глаза;
- отек медиальной зоны века;
- экзофтальм;
- нарушение остроты зрения.
Самой распространенной формой риносинусита является гайморит – воспалительный процесс в верхнечелюстных пазухах, считающийся осложнением гриппа, кори, острого насморка и следствием искривления носовой перегородки. Характеризуется тянущей болью, усиливающейся при наклоне головы вперед и локализующейся в области носа и переносицы. Дополнительные симптомы:
- затруднение носового дыхания вместе с появлением гнусавости в голосе;
- головная боль (ближе к вечеру);
- выделения из носа зеленого (гнойные) или желтого цвета, если нет заложенности;
- перманентный насморк;
- нарушение сна.
Если острый риносинусит, который затрагивал решетчатые пазухи, не был вылечен, процесс может дойти до задних отделов и развиться в клиновидных пазухах, что станет началом сфеноидита. Он всегда носит острый характер и считается самым опасным, поскольку легко спровоцирует осложнения на глаза и головной мозг. На начальных стадиях течение болезни может быть бессимптомным, а позже острый сфеноидит проявит себя:
- болью в височной зоне, области лба и глаз;
- бессонницей;
- снижением работоспособности;
- постоянной ноющей болью в затылке;
- головокружениями;
- обильными густыми выделениями из носовых ходов.
Симптоматику синусита нужно разбирать не только по локализации воспалительного процесса – важно учитывать степень тяжести болезни, ее этиологию и характер проявления. Так острый обязательно проявляется ярко выраженными болевыми ощущениями, но всегда имеет короткую длительность, подострый будет вялотекущим, длится до 3-х месяцев. У хронического симптоматика сохраняется дольше 12-ти недель, а при рецидивирующем за год может случиться до 4-х обострений, периоды между ними дольше 2-х месяцев.
Острый воспалительный процесс слизистой носовых пазух длится 2-3 недели и может затрагивать правую или левую сторону, либо обе. Основным проявлением становятся повышение температуры тела и слизистые выделения из носа, которые постепенно густеют. Если появляется отек пораженной зоны (зачастую катаральный риносинусит затрагивает несколько пазух), выделения прекращаются, а нос закладывает полностью. Постепенно происходит скопление слизи в носоглотке, начинается воспалительный процесс на конъюнктиве.
При грамотном лечении длительность острой формы, даже осложненной гнойными выделениями, не превышает 4-х недель, при этом все симптомы ярко выражены – особенно это касается болевых ощущений. В такой ситуации пораженных синусов с гнойным содержимым несколько, поэтому боль может затрагивать половину лица или всю поверхность. Густые зеленые выделения из носа, повышение температуры тела, симптомы сильной интоксикации и отек – основные проявления острой фазы.
Если риносинусит наблюдается в течение 12-ти недель и дольше, выраженность симптоматики сглажена, не считая периодов обострения, речь идет о хронической форме. Структура слизистой оболочки изменяется, при любом переохлаждении или снижении иммунитета, особенно осложненном инфекционным заболеванием, острая стадия вновь возвращается. Зачастую хронический риносинусит у детей и взрослых затрагивает отдельные пазухи. Заложенность носа, слабость и снижение обоняния являются постоянными спутниками этого заболевания.
На фоне хронической формы, к которой не были применены терапевтические меры, могут начать появляться полипы – образование из гипертрофированной ткани, заполненной инфильтратом. Чем больше их становится, тем сильнее затрудняется носовое дыхание, поэтому больной вынужден дышать носом. Могут появиться жалобы на инородное тело в носовых ходах, болевые ощущения, заложенность ушей и сложности с глотанием пищи.
На фоне длительного ринита, спровоцированного сезонной аллергией, у человека может развиться аллергический синусит. Он проходит даже без использования антигистаминных средств и характеризуется чиханием, постоянным зудом в области носоглотки, покраснением глаз. Возможны водянистые выделения из носа, появление отека, провоцирующее затруднение дыхания, и кожные высыпания.
При появлении первых симптомов требуется обратиться к ЛОР-врачу, который проанализирует жалобы пациента и проведет общий осмотр. Если клинические проявления заболевания идентичны тем, что характерны риносинуситу, врач назначит дополнительные обследования:
- Переднюю риноскопию (заднюю – реже).
- Эндоскопию.
- Ренгенография околоносовых пазух – для осмотра клиновидной и лобной пазух.
- УЗИ – для диагностики кист, воспаления лобных пазух.
- Компьютерную томографию – для оценки анатомических особенностей носа.
- Лабораторная идентификация возбудителя – самая достоверной является диагностическая пункция гайморовой пазухи, но может потребоваться бакпосев содержимого экссудата, анализ крови, мазок на эозинофилы.
Терапевтические меры должны быть направлены на устранение патогенных микроорганизмов, спровоцировавших синусит (если он не вызван травмой), и воздействовать на симптомы. С этой целью проводится дренирование пазух – консервативное или хирургическое, в зависимости от тяжести заболевания, и обязательно используют противовирусные или антибактериальные препараты. Дополнительно нужны средства-иммуномодуляторы. К симптоматической терапии можно добавить:
- регулярное проветривание помещения;
- поддержание оптимальной влажности;
- обильное питье (есть присутствует интоксикация организма).
Если риносинусит не осложнен бактериальной инфекцией или гноем, необходимости в антибиотиках нет: преимущественно их рекомендуют при тяжелой стадии, особенно если воспаление ушло в лобные пазухи, чтобы предотвратить поражение мозга. Зачастую здесь назначаются пенициллиновый и цефалоспориновый ряд, либо макролиды, которые разрушают синтез белка в клетке болезнетворной бактерии. В остальных случаях комплексное медикаментозное лечение риносинусита состоит из:
- Муколитиков – для разжижения содержимого пазух.
- Гормональных препаратов (топических стероидов) – на 3 недели.
- Противовирусных лекарств – Анаферон, Амантадин и пр.
- Сосудосуживающих капель – на короткий срок для восстановления оттока содержимого пазух, устранения отека.
Самым распространенным способом хирургического лечения риносинусита является пункция (прокол) верхнечелюстных пазух. Она выполняется под местной анестезией, назначается преимущественно при гайморите с сильными болями и большим скоплением жидкости. Процедура представляет собой промывание антисептиком гайморовых пазух и последующее введение лекарства. Состояние больного быстро улучшается, воспаление устраняется, но для полного излечения нужно несколько процедур, а атипичное строение пазух может провоцировать осложнения. Еще могут быть назначены:
- ЯМИК-катетер – альтернатива пункции для фронтитов и этмоидитов, неинвазивное вмешательство. Антисептическое вещество подают в пазуху через зонд, после туда же вводят лекарство. Так можно очистить все пазухи, но тоже нужно несколько процедур, чтобы добиться полного излечения синусита.
- Удаление полипов:
- Эндоскопия – введение хирургического инструмента в пазуху через носовой ход, здоровые ткани не повреждаются, риск рецидива снижен на 50%.
- Синусотомия – через вскрытие лицевой кости и удаление ее части. Минусом является долгая реабилитация, наличие большого количества противопоказаний. Не исключен рецидив синусита.
Промывания носа – главная процедура, помогающая бороться с риносинуситом, которая проводится с использованием физиораствора или морской воды по расписанию с интервалом в 1-2 ч. Она помогает убрать утек, воздействовать на воспаление. Если синуситу предшествовал одонтогенный гайморит, потребуются полоскания ротовой полости. Кроме физраствора с этой целью применяют отвары трав. Дополнительно врач может назначить физиопроцедуры:
- УВЧ;
- электрофорез;
- лазерное лечение;
- воздействие диадинамическими токами.
Детская терапия синусита подразумевает акцент на препаратах местного действия, даже если это антибиотики. Сосудосуживающими средствами (Отривин, Називин) желательно пользоваться только перед сном, по 1-2 капли в носовой ход. Стероиды и НПВС у детей врачи стараются не применять. Преимущественно малышам от 2,5 лет назначают:
- Биопарокс – по 1 нажатию для каждого носового хода 4 р/сутки.
- Полидекса – по 1 впрыскиванию в ноздрю 3 р/сутки, курс лечения составляет 5 дней.
- Протаргол – местный антисептик, вводится по 3 капли в каждый носовой ход до 3-х р/сутки.
Промывания носовых ходов можно осуществлять простым солевым раствором или взять спрей Аквалор, Аквамарис (они же рекомендованы детям). Сосудосуживающие препараты подбираются на фенилэфрине, нафазолине, тетризолине – это Санорин, Вибрацил, Отривин. Однако основу медикаментозной терапии составляют:
- Антибиотики при бактериальной инфекции – Эритромицин, Аугментин, Цефтриаксон.
- Жаропонижающие при температуре – Парацетамол, Нурофен.
- Топические кортикостероиды для снятия воспаления и отека – Беконазе, Альцедим.
- Муколитики – Флюдитек, Флуимуцил.
В дополнение к медикаментозному лечению можно использовать процедуры из народной медицины: основной являются паровые ингаляции. Их проводят при хроническом синусите без повышения температуры. Дышать горячим паром нужно 10-15 мин., используя отвар шалфея, ромашки или календулы. Еще пара рецептов народного лечения:
- После промывания закапывайте масло туи (1 капля в каждый проход) 2 раза в сутки, особенно если нужно вылечить риносинусит у ребенка.
- Смешайте по 1 ч. л. меда, пищевой соды и растительного масла, согрейте и пропитайте смесью турунды, которые нужно вставлять в нос на 20-25 мин. 3 раза в сутки.
- Закапывайте сок каланхоэ ежедневно по 2 капли в каждый носовой ход.
Ввиду инфекционной этиологии синусита самым надежным способом защиты остается укрепление иммунитета: регулярный прием иммуностимуляторов, нормализация режимов работы и отдыха, предотвращение авитаминоза, умеренные физические нагрузки. Еще несколько моментов:
- откажитесь от курения;
- вовремя лечите простудные заболевания, особенно детские;
- контролируйте влажность в помещении.
источник
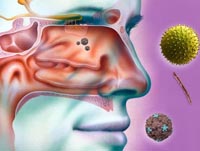
Пазухи носа, или синусы, представляют собой воздухоносные полости, играющие важную роль в организме человека. Они соединены с носовой полостью небольшим отверстием (соустьем).
Выделяют четыре группы таких полостей: лобные, верхнечелюстные (гайморовы), решетчатый лабиринт и клиновидная. Воспаление может затронуть как один, так и несколько синусов; может проявляться с одной стороны или быть двусторонним.
Многие пациенты часто задают нам вопрос: «Так что это такое — синусит носовой пазухи и как его правильно лечить?» Давайте разбираться!
Подавляющее большинство случаев болезни приходится на воспаления в носовых пазухах, вызванные бактериями, вирусами и грибками. Чаще всего синусит возникает на фоне вирусной простуды или гриппа. Бактериальный синусит встречается реже вирусного: в норме в организме человека всегда присутствуют бактерии, которые не дают о себе знать. При возникновении благоприятных условий, например, при переохлаждении или простуде, слизистая носа отекает, патогенное содержимое синуса не может выйти наружу через соустье, оно накапливается в полости и провоцирует усиленное размножение бактерий, что, разумеется, приводит к синуситу. Грибковая инфекция активизируется в синусах, как правило, при бесконтрольном приёме антибиотиков или на фоне сниженного иммунитета.
В группе риска люди, страдающие различными формами аллергии и бронхиальной астмой. Например, поллиноз (аллергический насморк) с лёгкостью может стать катализатором воспаления.
Достаточно часто причиной воспаления становится аномалии и деформации носовых структур, врождённые и приобретённые (например, искривлённая носовая перегородка, полипы, опухоли, разросшиеся аденоидные вегетации). Всё это приводит к скоплению слизистых масс внутри пазух и, соответственно, развитию синусита.
Воспаление гайморовых пазух может быть вызвано кариозными зубами (сквозь стенку пазухи в районе верхней челюсти может проходить корень зуба, что позволяет одонтогенной инфекции беспрепятственно проникать из зуба в синус).
По длительности проявления симптомов выделяют острую форму заболевания и хроническую. Острая форма длится до двух месяцев, при хронической воспалительный процесс протекает гораздо дольше.
По характеру течения воспаления выделяют экссудативную и продуктивную форму болезни. При экссудативной наблюдается обильное слизетечение из носа (выделения при этом жидкие или гнойные). При продуктивной форме происходят изменения со стороны слизистой оболочки носа: она может утолщаться, могут образовываться полипы, что сильно затрудняет носовое дыхание.
Разновидность синусита также определяется локализацией воспаления. В этом случае выделяют: гайморит (поражение верхнечелюстных пазух), фронтит (поражение лобной пазухи), этмоидит (воспалительный процесс в клетках решетчатого лабиринта) и сфеноидит (поражение клиновидного синуса).
Как правило, первые симптомы заболевания напоминают простуду: повышение температуры тела (не обязательно до высоких отметок), недомогание, слабость, головные боли. Для верной постановки диагноза следует обращать внимание на более специфические признаки:
- боль в лобной части лица;
- распирающие боли под глазами на уровне щёк, отдающие в висок;
- усиливающиеся болевые ощущения при наклоне головы и движениях;
- сильные ночные головные боли (при сфеноидите);
- прозрачные или зеленоватые выделения из носа;
- гнойные выделения из носовых ходов;
- кашель, першение, вызванные стекающей по носоглотке слизью;
- потеря обоняния;
- заложенность носа;
- нарушение носового дыхания (возможно с одной или обеих сторон носа);
- слезотечение;
- светобоязнь.
Наиболее тяжело протекает фронтит — больного при этой форме воспаления одолевают сильнейшие головные боли. Болевые ощущения усиливаются, если в синусах скапливаются гнойные массы.
Хроническая форма заболевания протекает с менее выраженными симптомами, нежели острая форма.
При появлении первых симптомов болезни необходимо незамедлительно обращаться к оториноларингологу во избежание развития осложнений.
Эффективную схему терапии синусита может предложить только ЛОР-врач, исходя из состояния больного и тяжести заболевания. Консервативное лечение недуга может включать приём антибактериальных препаратов, использование сосудосуживающих средств, антигистаминных препаратов, гормональных кортикостероидов. Хороший эффект достигается при промывании носовых синусов у ЛОР-врача. Также могут быть назначены физиопроцедуры.
Если лекарственная терапия не приносит облегчения и выздоровления, оториноларинголог назначает амбулаторную хирургическую манипуляцию — проводится пункция пазухи с целью высвобождения гнойных масс из полости синуса. Процедура не требует обращения в стационар, проводится под местной анестезией, и первые улучшения пациент ощущает практически сразу после пункционного промывания. Синусит — проблема весьма распространённая, но вместе с тем требующая грамотного и своевременного медицинского подхода. Не затягивайте с визитом к ЛОР-врачу!
источник
Некоторые люди могут заболеть воспалением пазух носа – синуситом, такая болезнь опасна тем, что совсем рядом находится головной мозг, глаза и уши. Поэтому нужно незамедлительно приступать к лечению.
Чтобы быстро вылечить синусит, надо применять все методы лечения: медикаментозное, народные рекомендации, физиотерапия. Только благодаря комплексу мероприятий недуг вас навсегда покинет.
Организм каждого человека имеет пазухи носа, делятся они на четыре вида совершенно разных полостей. Объединяют их каналы и слизистая основа. Поэтому при возникновении воспаления у слизистой начинается отек и жидкость уже не может спокойно проходить. В связи с этим в пазухах образуется гной, бактерии и инфекция.
Синусит бывает острый – тот, при котором в пазухах образуется сильное воспаление пазух и имеет ярко-выраженные симптомы
Болезнь может быть хронической. Возникает тогда, когда Вы в прошлый раз не долечили синусит. Симптомов уже так сильно не видно, как при остром, но изредка болезнь дает о себе знать
Причин появления такого заболевания немало, вот основные из них.
Если когда-либо Вы болели ринитом и не долечили его. Или, если человек просто не лечит ринит – он перерастет в синусит. Аллергия также сможет вызвать у человека воспаление. ОРЗ в организме способствует появлению воспалительного процесса.
При наличии зубной болезни может развиться синусит, при врожденных проблемах с носовой перегородкой.
Что делать и как быстро вылечить такую непростую болезнь? Для начала необходимо разобраться с существующими симптомами недуга.
При возникновении следующих симптомов нужно незамедлительно обращаться к ЛОР-врачу, иначе болезнь вызовет серьезные последствия. Если у взрослого человека:
- Появляется насморк, который длится долго и не прекращается, выделения желтые или зеленые, даже возможны с кровью
- Постоянная заложенность ноздри: сначала одной, а потом другой
- Совместно с другими симптомами появился сухой кашель, который становится сильнее к ночи
- Слишком сильные выделения из носа в утреннее время
- Температура становится высокой и держится на протяжении долгого времени
- Потерялось обоняние
- Интоксикация организма, которая проявляется в потере аппетита, утомляемости и другом
- Отек лица в районе носа
- Появилась боль в голове, на лбу, в районе носа, затылка. При физических нагрузках боль усиливается
Когда человек не лечит такое заболевание, возможны появления серьезных осложнений. Рядом с носом находятся глаза и уши, поэтому инфекция вполне может перейти на них.
Давление гноя на глаза сможет вызвать абсцесс глазного яблока, что непременно вызовет слепоту. Также инфекция может выйти за пределы лица и пойти по всему организму, чем вызовет сепсис.
Нижние дыхательные пути, костная ткань также могут быть подвергнуты инфекции – это однозначно не приведет ни к чему хорошему. Опасными последствиями является поражение спинного и центрального мозга.
Про то, как вылечить синусит Вам сможет рассказать Вам исключительно врач. Он проведет полное обследование, поставит точный диагноз, назначить верное лечение.
Медикаментозное лечение состоит из нескольких этапов.
В самом начале лечения врач может прописать Вам таблетки от насморка: противовоспалительные, гомеопатические или даже антибиотики, если уже совсем запущенный случай.
- синупрет – противовоспалительные драже, которые используются при комплексной терапии, содержат растительные компоненты
- коризалия – гомеопатические таблетки на растительной основе, помогают убрать воспаление в носоглотке
- колдакт – помогает при простуде, соответственно убирает все признаки насморка
- ринопронт – сосудосуживающие таблетки, лечат симптомы ринита, но имеет противопоказания
Обязательно применение сосудосуживающих капель или спреев в нос:
- Нафазолин или нафтизин – нос моментально пробивается, но подсушивается слизистая
- Галазолин, Риностоп или Тизин – эти препараты также мгновенно действуют, но имеют смягчающий эффект
- Аквафор, физиомер – капли, которые вмещают в себя морскую соль. Не имеют побочных эффектов и помогают быстрее избавиться от насморка. Необходимо постоянно делать промывания пазух
- Гриппферон –капли от вирусов, которые избавят от воспаления за три дня
После того, как Вы пошли на поправку, врач назначит физиотерапевтические процедуры: УФО, УВЧ и токи.
Если же болезнь уже запущена и гной не получается вывести в домашних условиях – назначается прокол пазух: специальной иглой врач прокалывает нос, вводит катетер, и специальным раствором промывает пазухи от всего гноя.
О том, как лечить болезнь у детей Вам расскажет врач. Обязательно проконсультируйтесь с ним, потому как он проведет полное обследование и поставит точный диагноз.
Что разрешено при лечении детей:
- НазолКидс, ДляНос – безопасные сосудосуживающие препараты
- Аквамарис – содержит морскую соль, которой необходимо промывать нос
- Цефепим, Спирамицин, Амоксиклав – антибиотики, которые выписывать должен только врач. Не испытывайте самостоятельно их действие на ребенке
В запущенных случаях доктор может назначить операцию на пазухи носа – прямая пункция. Ребенку дают обезболивающее, потом под общим наркозом хирург прокалывает нос и специальным раствором промывает пазухи от скопившегося гноя.
Конечно, сначала нужно попробовать вывести гной самостоятельно дома. Нужно взять кукушку с физраствором и вставить в нос. Потом под давлением жидкости из пазухи должен выводиться весь гной. Так повторять до тех пор, пока полностью не прочистите нос.
Отдельно необходимо остановиться на лечении синусита антибиотиками. Потому как это серьезное лечение, требующее от Вас полного осознания последствий.
Степень запущенности болезни и его форма – при легких формах синусита возможно лечение в домашних условиях.
Чувствительности больного к некоторым препаратам – необходимо знать, на что может быть аллергия.
Такой препарат как азитромицин возможно применять после 8 лет. Это антибактериальный препарат, который сможет облегчить Ваше состояние уже на третий день.
Антибиотик местного действия помогает избавиться от острого синусита. Например, биопарокс – запрещен детям до 3 лет. Данный препарат концентрирует свое действие конкретно на очаге болезни. Но имеет множество противопоказаний. Цефазолин является серьезной группой антибиотиков. Может вызвать аллергию и противопоказан детям и беременным.
Лучше всего использовать препараты, которые основаны на растительных компонентах. Они не только помогают вылечить болезнь, но и укрепляют организм. После приема антибиотиков, нарушается микрофлора организма, поэтому обязателен прием витаминов. Нужно восстановить ослабленный иммунитет. Нужно правильно принимать такие серьезные препараты. Никогда не нарушайте длительность приема, курс и дозу. Это опасно последствиями.
Нельзя постоянно принимать один и тот же антибиотик, он просто перестанет действовать. После того, как исчезли симптомы, нужно еще некоторое время принимать лекарство. Если у Вас аллергия на препарат – ни в коем случае не принимайте его.
Перед тем, как принимать такие серьезные препараты – обязательно обратитесь к врачу. Только он сможет четко сказать, необходимы ли Вам антибиотики или можно вылечиться без участия.
Как и все болезни, синусит возможно лечить и народными средствами. Посмотрим, как лечить такую болезнь.
Отлично помогут ингаляции на пару с участием масла сосны или же эвкалипта, и других. Они идеально подойдут для дезинфекции пазух и снятия отечности.
Быстро вылечить синусит помогут примочки из прополиса: нужно взять прополис, смешать с таким же количеством сока золотого уса и водой, полученную массу нагрейте на огне. Потом вложить в марлю и положить на больные пазухи. После 2 недель использования – Ваши пазухи выздоровеют.
Настойка чайного гриба сможет промыть пазухи носа, при этом будет их лечить. При синусите помогут сок каланхое и цикломена. В них нужно смочить тампоны и поместить в пазухи носа. С народным лечением нужно быть осторожнее, потому как некоторые травы могут быть несовместимы, или у Вас к ним может быть большая чувствительность.
Также синусит носа можно лечить упражнениями – это поможет улучшить кровообращение в пазухах: закройте ноздрю пальцем и сделайте 12 вдохов и выдохов одной ноздрей. Потом, то же самое повторить с первой.
При лечении такой болезни как синусит обязательным условием является комплексный подход к решению проблемы. Необходимо полностью вылечивать заболевание, чтобы не возникало больше никаких опасных последствий.
Помните, что самостоятельно ставить эксперименты на своем организме крайне опасная затея, Вы можете приобрести еще заболевание, которое придется лечить. Чтобы избежать таких последствий – обратитесь за консультацией к грамотному специалисту, который грамотно назначит комплексное лечение. Будьте здоровы!
источник
Синусит — воспаление слизистой оболочки придаточных пазух носа (т.е. околоносовых синусов).
Синусы (оболочки придаточных пазух носа) уменьшают массу костей черепа. Кроме того, благодаря пазухам увеличивается голосовой резонанс, являются своеобразным воздушным буфером, который защищает головной мозг при падениях и травмах, а также согревают вдыхаемый воздух.
Синусит распространенная болезнь, объединяет множество ЛОР заболеваний, однако несложное в лечение (в большинстве случаев).
Синусит может быть как острым, так и хроническим. Хроническим синусит считается если длиться 2-3 и более месяцев.
Синусит в основном возникает вследствие попадания в нос болезнетворных микроорганизмов (грибков, вирусов, бактерий, и проч.). В результате возникает воспалительный процесс, который затем распространяется в пазухах. Синусит может влиять на любой носовой пазух:
- верхнечелюстные пазухи вблизи носа (гайморит);
- лобной пазухи носа (фронтит);
- в клиновидных пазухах позади носа (сфеноидит или клиновидный синусит);
- ячеек решетчатой пазухи (этмоидит).
Также воспалиться могут все придаточные пазухи одновременно. Если при синусите воспалительный процесс одновременно протекает в нескольких синусах, это называется полисинуситом. Если воспалены параназальные пазухи, возникает пансинусит.
Острый синусит возникает у взрослых, прежде всего, как этмоидит, сфеноидит. Хронический синусит обычно протекает, как гайморит и этмоидит.
Острый синусит обычно возникает вследствие насморка или воспаления гортани. Их наиболее распространенными триггерами являются вирусы. Пораженная слизистая оболочка набухает и, таким образом, сужает, и усложняет проникновение в пазухи воздуха.
Из-за того, что защитные механизмы слизистой оболочки ослаблены в результате воспаления, присоединяются вторичные бактериальные инфекции — особенно:
- гемофильная палочка (палочка Пфейффера);
- пневмококковые инфекция;
- стрептококковые инфекции.
В редких случаях причинами острого синусита могут быть:
- патогены в воде, которые проникают в нос во время купания;
- поврежденные корни зубов (куда проникают вирус);
- микробы могут проникать после удаления зуба.
Если причинами являются вышеописанные обстоятельства, при контакте с вирусами синусит возникнет не сразу, а после какого-то времени.
Однако острый синусит не всегда имеет инфекционную природу. Аналогичным образом, острый синусит может быть вызван:
- аллергическим ринитом;
- при перепадах барометрического давления (так называемый аэросинусит, а также баросинусит, баросинуит).
Аэросинусит — вызывает ощущение давления, тяжести и резкий болевой синдром в области пораженной пазухи, приступы головной боли. В основном возникает у членов экипажа самолета, не у пассажиров.
Также острый синусит могут спровоцировать определенные обстоятельства. Факторами риска для развития острого синусита являются:
- ослабленная иммунная система;
- особенно агрессивные возбудители;
- пирсинг носа;
- анатомические особенности, такие как:
- изогнутая носовая перегородка;
- увеличенные носовые раковины;
- суженные впадины пазухи.
Синусит может поначалу повториться и стать со временем хроническим, независимо от его причин. Хронический синусит возникает, когда воспаление продолжается в течение двух-трех месяцев.
Типичной причиной хронического синусита является то, что синусы закрыты (или сужены), потому что перенос слизи постоянно нарушается. В результате слишком мало свежего воздуха проникает в них извне.
Существует несколько факторов риска, которые могут мешать переносу слизи и, таким образом, способствовать хроническому синуситу. Часто хроническая форма заболевания развивается при:
- аллергическом рините;
- анатомических особенностях (таких как изогнутая носовая перегородка, увеличенная носовая раковина, суженные впадины пазухи);
- изменениях, вызванных заболеваниями (такими как назальный полип, опухоли, муковисцидоз);
- слабом иммунной системе;
- агрессивных патогенов.
Типичными для острого синусита являются следующие симптомы:
- простуда;
- лицевые боли;
- ощущение давления в лице;
- заложенность носа;
- ограниченное восприятие запаха и вкуса;
- головные боли.
При остром параназальном синусите симптомы первоначально напоминают простуду: начинается с повышенного выделения слизи из носа, которая длится в течение нескольких дней.
Однако для острого синусита наиболее важны два других симптома: боль и ощущение давления в лице. Лицевая боль колющая, жгучая или пульсирующая. Для острого синусита характерно усиление боли когда вы:
- быстро сгибаетесь;
- встаете с места;
- прыгаете на одной ноге.
Острый синусит может влиять на все придаточные пазухи — отдельно или одновременно. Болезненные симптомы, связанные с острым синуситом, особенно заметны в отношении инфицированного синуса. Покрывающие или подстилающие оболочку нервы чувствительны к постукиванию и внешнему давлению.
| Пазуха | Где болит |
|---|---|
| Верхнечелюстные пазухи | на щеке |
| Лобные пазухи | на лбу |
| Решетчатая | над носом, между глазами |
| Клиновидная пазуха | затылок, голова в центре |
Выделения при остром синусите из носа, как правило, гнойные, желто-зеленоватые и вязкие. Выделяются как с носа, так и с горла.
Секреция и набухание в слизистой оболочке острого синусового воспаления вызывают другие симптомы: нос настолько вздувается, что больные не могут нормально дышать носом, не воспринимают запахи должным образом, а вкус пищи менее интенсивный. Кроме того, острый синусит может вызвать общие симптомы, такие как лихорадка.
В дополнение к этим основным признакам, острый синусит может вызвать дополнительные симптомы. Примерами так называемых вторичных симптомов острого синусита являются:
- головная боль;
- усталость;
- зубная боль;
- кашель;
- боль в ухе.
Хронический синусит может протекать в серозной форме с полипами и в виде хронического нагноения придаточных пазух носа. В основном хроническая форма заболевания поражает:
- верхнечелюстные пазухи (хронический гайморит);
- ячейки решетчатой пазухи (этмоидит).
Как правило, хронический синусит в дополнение к продолжительности его симптомов имеет еще одну отличительную особенность от острой формы: как правило, хронический синусит протекает сравнительно меньшей болью, а иногда боли полностью отсутствуют.
Часто в результате хронического синусита дыхание носом затрудненное, односторонне, постоянно возникают слизистые или гнойные выделения, особенно в носоглотке (хронический гнойный ринит). Присутствуют симптомы обонятельного расстройства, особенно при формировании полипов.
Хотя хронический синусит причиняет меньше боли, он может значительно снизить качество жизни человека.
При синуситах диагноз ставиться обычно основываясь на симптомах и первом осмотре: отоларинголог проверяет, не болят ли определенные части лица, когда постукивает или надавливает на него пальцем.
При осмотре синусов при остром синусите возникают типичные боли, особенно если боль можно спровоцировать целенаправленно, например, быстрыми наклонами головы или надавливанием на определенные нервные точки на лице.
Если вы не чувствуете боли в области лица, ощущение дискомфорта в области носа (например, насморк, заложенность носа), скорее всего, у вас нет синусита.
Для диагностики синусита помимо осмотра больного необходимы дополнительные обследования, особенно полезны эндоскопия пазух и компьютерная томография.
Эндоскопическое исследование, позволяет надежно выявить синусит. Врач вводит эндоскоп в ноздри или рот: таким образом, прибор покажет, из какого синуса выделяется секрет. Кроме того, эндоскопическое исследование показывает наличие анатомических изменений. При необходимости врач может взять секрет (например, путем пункции гайморовой пазухи) и выявить возбудителя синусита, в результате он сможет назначить препарат, действующий конкретно против этого возбудителя.
Компьютерная томография (КТ) при синусите считается наиболее эффективным методом визуального обследования среди проч. Компьютерная томография показывает застрявшие выделения, отек слизистой оболочки в пазухах и степень воспаления. С помощью КТ врач также может оценить анатомические изменения.
В ультразвуковом и рентгенологическом исследовании обычно нет необходимости, однако они могут быть полезны в определенных случаях — ультразвуковое исследование применяется, например, во время беременности, чтобы не травмировать облучением беременных.
КТ также подходит для диагностики хронического синусита. Обследование необходимо перед плановой операцией. Кроме того, в некоторых случаях — в зависимости от предполагаемой причины хронического синусита назначаются анализ крови, аллергологическое тестирование, измерение остроты обоняния (ольфактометрия).
Лечение синусита зависит главным образом от течения заболевания:
- Консервативные меры (такие как сосудосуживающие назальные спреи, ингаляции и теплые компрессы) обычно достаточны при остром синусите. Кроме того, некоторые травяные рассасывающие таблетки помогают снять симптомы острой формы заболевания.
- В некоторых случаях — особенно если болезнь имеет хроническую форму воспаления околоносовых пазух необходимо оперативное вмешательство, чтобы взять под контроль рецидивы воспаления и вылечить заболевание (например, вследствие полипов носа).
Полезная информация: даже без лечения острый синусит в большинстве случаев проходит сам по себе через 2 недели.
В качестве консервативного (т. е. неоперативного) лечения для начала купирования симптомов острого синусита подходят сосудосуживающие назальные спреи с активным веществом ксилометазолином (Длянос спрей 0.1%, Риномарис, Снуп, Носолин и проч.).
Назальные спреи рекомендуется использовать не более 7 дней.
Врачи также могут назначить назальные спреи с кортизоном, обладающий сильным противовоспалительным действием.
Альтернативой назальным спреям будут использование куска ваты, смоченной сосудосуживающим средством и вставленной в средину носового прохода.
Кроме того, облегчить симптомы острого синусита можно с помощью лекарств, обладающих отхаркивающим, противовоспалительным и жаропонижающим действием.
В качестве отхаркивающего средства для удаления слизи можно использовать растительные лекарственные средства в виде капсул, содержащие активный ингредиент цинеол (встречается в эвкалипте и шалфее (например: Эвкалипт-М, Шалфей Эвалар)). Для снятия боли используйте:
Поскольку за острым синуситом в большинстве случаев стоят вирусы, лечение антибиотиками будет не эффективным. Антибиотики (особенно с активным ингредиентом амоксициллином) могут быть полезными только в том случае, если диагностирован бактериальный синусит, т. е. за воспалением стоят бактерии. Также для применения антибиотиков необходимо одно из следующих условий:
- ваша температура поднимается выше 38,3 градусов по Цельсию;
- имеются осложнения;
- имеются хронические воспалительные болезни легких (например, хронический бронхит,астма);
- у вас иммунодефицит, принимайте лекарства, которые подавляют иммунную систему (например, после трансплантации органов).
Также для облегчения симптомов можно вдыхать теплый пар (38-42 градусов) — главное после использования противоотечных спреев не используйте эфирные масла. Также может быть полезно промывание носа с помощью солевого раствора.
Хроническая форма данного заболевания также в редких случаях может ограничиться консервативными методами лечения. Например, если за хронический синусит ответственна аллергия, лечение может состоять из противоаллергических и кортикостероидных назальных спреев. Часто рекомендуется гипосенситизация.
Если возбудителем хронического синусита являются бактерии, эффективным будут антибиотики. Для облегчения симптомов делайте промывания носовых пазух.
Если воспаление диагностировано у беременной, врачи не назначают сосудосуживающие капли, способные причинить вред развивающемуся плоду. Также следует проявить осторожность при подборе антибиотиков: воспаление синусов вследствие бактерий при беременности лечится только Амоксициллином.
Если симптомы синусита не поддаются контролю консервативным методам терапии назначается операция. В основном хирургическое вмешательство требуется при хроническом синусите и при серьезных осложнениях.
При синусите могут помочь различные виды оперативного вмешательства. Самая распространенная и простая процедура — прокол синуса: его основная цель освободить носовые пазухи от гноя и секрета.
Основные операционные вмешательства при хроническом синусите, направлены на устранение анатомических сужений и патологических измененный слизистой оболочки: например, хирург может одновременно выпрямить носовую перегородку и уменьшить носовые раковины. Операция проводится под общим наркозом. Как правило, хирург проводит операцию с эндоскопом и очень маленькими хирургическими инструментами, которые он осторожно вводит через ноздри.
При острой форме заболевания лечение возможно в амбулаторных условиях, при хронической — в стационаре. Лечение в стационаре займет 1-2 недели.
Острый синусит у взрослых имеет хороший прогноз и проходит без осложнений, как правило, если начато своевременное правильное лечение.
Исследования показывают, что от 40% до 69% пациентов, страдающих от данного заболевания, могут спонтанно удалить инфекцию. Какова бы ни была основная причина, острый синусит сохраняется только на 3-10 дней, а затем разрешается самостоятельно.
Больные с хронической формой синусита могут выздоравливать медленно. Таким больным в большинстве случаев необходима операция.
Если вы хотите предотвратить возникновения синусита, особенно важно лечить простуду. Потому что острый синусит обычно развивается при простуде или фарингите.
- пейте много теплой воды;
- промывайте нос 3-4 раза в день с помощью теплого солевого раствора;
- проводите паровые ванны;
- убедитесь, что в помещение влажный воздух.
Промывание носа с помощью солевого раствора — отличная профилактическая мера, чтобы предотвратить синусит в домашних условиях.
Эта мера может быть полезной для профилактики острых респираторных вирусных заболеваний (ОРВИ). В аптеке для этого продаются специальные приспособления, а также солевые растворы. Вы также можете подготовить их самостоятельно дома, для этого необходима:
- 1 столовая ложка варочной соли (около 9 грамм);
- в 1 литре теплой воды.
Если у вас простуда, промывайте нос 3-4 раза в день. Солевой раствор увлажняет и очищает нос. Слизистая мембрана впоследствии восстанавливается быстрее.
Синусит, или риносинусит, является воспалением слизистой оболочки придаточных пазух носа, симптомы подобны гриппу. Это обычное бытовое явление и затрагивает людей всех возрастов, рас и этнических принадлежностей. Хорошо поддается лечению.
источник
Синусит – инфекционно-воспалительный процесс, затрагивающий слизистую оболочку околоносовых пазух. Может иметь вирусную, бактериальную, грибковую или аллергическую природу. К общим симптомам, характеризующим течение синуситов, относятся повышение температуры тела, боль в проекции придаточных пазух, затруднение носового дыхания, серозно-гнойное отделяемое из носа. Синуситы распознаются на основании данных рентгенографии, УЗИ, КТ и МРТ околоносовых пазух, диагностической пункции. При синуситах проводится антибиотикотерапия, физиотерапия, лечебные промывания, пункции и дренирования, традиционные и эндоскопические операции на придаточных пазухах носа.
Синусит – воспалительный процесс в одной или нескольких придаточных пазухах носа. Синуситы диагностируются у 0,02% взрослого населения; у детей инфекции верхних дыхательных путей осложняются развитием синусита в 0,5% случаев. В отоларингологии к синуситам относятся воспаления: верхнечелюстной пазухи – гайморит, лобных пазух – фронтит, клиновидной пазухи – сфеноидит, лабиринта решётчатой кости – этмоидит. По течению выделяют острый и хронический синуситы. Отмечается повышенная температура, головная боль, заложенность и гнойные выделения из носа, отек лица в зоне воспаленной пазухи. При отсутствии лечения развиваются серьезные осложнения: воспаление зрительного нерва и оболочек глаза, остеомиелит, абсцесс мозга, менингит.
Носовая полость сообщается с семью придаточными (параназальными) пазухами: двумя лобными, двумя верхнечелюстными, двумя решетчатыми и одной клиновидной. Пазухи соединены с носовой полостью узкими ходами. Через эти ходы осуществляется постоянное дренирование (очищение) пазух. Если пазухи по какой-то причине перестают очищаться, в них застаивается секрет и создаются благоприятные условия для развития синусита.
Соустья носовых пазух могут блокироваться при различных деформациях внутриносовых структур (гипертрофические риниты, искривление носовой перегородки, аномалии строения решетчатого лабиринта и носовых раковин). Вирусная инфекция является еще одним фактором риска возникновения синуситов. В результате воспаления слизистая оболочка придаточных пазух и носовой полости отекает. Слизистые железы начинают вырабатывать большое количество секрета. Соустья параназальных пазух еще больше сужаются из-за отека слизистой и забиваются густым патологическим секретом.
Нарушение вентиляции, застой отделяемого и дефицит кислорода в тканях пазух становятся толчком для интенсивного развития условно-патогенной флоры. К вирусной инфекции присоединяется бактериальная. Степень выраженности проявлений синусита зависит от вирулентности вызывавших воспаление микробов. Широкое применение антибиотиков приводит к тому, что бактериальная флора, ставшая причиной развития синусита, нередко отличается повышенной резистентностью (устойчивостью) к большинству антибиотиков.
В последние годы синуситы все чаще вызываются грибками. Причина этой тенденции также кроется в неоправданном использовании антибиотикотерапиии, которая отрицательно влияет на состояние иммунной системы, нарушает нормальный состав микрофлоры и создает благоприятные условия для развития микозной инфекции. Синуситы на начальной стадии не обязательно провоцируются микробами. Отек слизистой оболочки, приводящий к закрытию соустий параназальных пазух, может быть вызван вдыханием холодного воздуха и ряда химических веществ.
Однако, самой частой причиной развития синуситов являются иммунодефицитные состояния и аллергические реакции. Аллергия вызывает вазомоторный ринит, одним из проявлений которого является отек слизистой носовой полости. Процесс неоднократно повторяется. В результате хронические синуситы развиваются примерно у 80% больных вазомоторным ринитом.
В зависимости от локализации процесса выделяют следующие виды синуситов:
- Гайморит. Воспалительный процесс поражает гайморову (верхнечелюстную) пазуху.
- Этмоидит. Воспаление развивается в решетчатом лабиринте.
- Фронтит. Патологический процесс охватывает лобную пазуху.
- Сфеноидит. Воспаление возникает в клиновидной пазухе.
Первое место по распространенности занимает гайморит, второе – этмоидит, третье – фронтит и четвертое – сфеноидит. Возможно одно- или двухстороннее поражение. В процесс может вовлекаться одна или несколько пазух. Если воспаление охватывает все придаточные пазухи, заболевание называют пансинуситом.
Все синуситы могут протекать остро, подостро или хронически. Острый синусит, как правило, провоцируется насморком, гриппом, скарлатиной, корью и другими инфекционными заболеваниями. Заболевание продолжается 2-4 недели. Подострый синусит чаще всего является следствием неправильного или недостаточного лечения острого синусита. Симптомы заболевания при подостром течении синусита сохраняются от 4 до 12 недель. Хронический синусит становится исходом повторных острых синуситов инфекционной этиологии или развивается, как осложнение аллергического ринита. Критерием хронизации процесса является наличие симптомов синусита в течение 12 и более недель.
В зависимости от характера воспаления выделяют три формы синусита:
- отечно-катаральная. Поражаются только слизистая оболочка параназальных пазух. Процесс сопровождается выделением серозного отделяемого;
- гнойная. Воспаление распространяется на глубокие слои тканей придаточных пазух. Отделяемое приобретает гнойный характер;
- смешанная. Имеются признаки отечно-катарального и гнойного синусита.
Клинические проявления гайморита подробно описаны в статье «Гайморит».
Как правило, воспалительный процесс в передних отделах решетчатого лабиринта развивается одновременно с фронтитом или гайморитом. Воспалению задних отделов решетчатого лабиринта нередко сопутствует сфеноидит.
Больной этмоидитом предъявляет жалобы на головные боли, давящую боль в области переносицы и корня носа. У детей боли часто сопровождаются гиперемией конъюнктивы, отеком внутренних отделов нижнего и верхнего века. У некоторых пациентов возникают боли неврологического характера.
Температура тела обычно повышается. Отделяемое в первые дни заболевания серозное, затем становится гнойным. Обоняние резко снижено, носовое дыхание затруднено. При бурном течении синусита воспаление может распространиться на глазницу, вызывая выпячивание глазного яблока и выраженный отек век.
Фронтит, как правило, протекает тяжелее других синуситов. Характерна гипертермия, затрудненность носового дыхания, выделения из половины носа на стороне поражения. Пациентов беспокоят интенсивные боли области лба, больше выраженные по утрам. У некоторых больных развивается снижение обоняния и светобоязнь, появляется боль в глазах.
Интенсивность головных болей снижается после опорожнения пораженной пазухи и нарастает при затруднении оттока содержимого. В отдельных случаях (обычно – при гриппозном фронтите) выявляется изменение цвета кожи в области лба, отек надбровной области и верхнего века на стороне поражения.
Хронический фронтит часто сопровождается гипертрофией слизистой оболочки среднего носового хода. Возможно появление полипов. Иногда воспаление распространяется на костные структуры, приводя к их некрозу и образованию свищей.
Сфеноидит редко протекает изолированно. Обычно развивается одновременно с воспалением решетчатой пазухи. Пациенты жалуются на головную боль в глазнице, области темени и затылка или глубине головы. При хроническом сфеноидите воспаление иногда распространяется на перекрест зрительных нервов, приводя к прогрессирующему снижению зрения. Нередко хронический сфеноидит сопровождается стертой клинической симптоматикой.
При синуситах в патологический процесс может вовлекаться глазница и внутричерепные структуры. Распространение воспаления вглубь может приводить к поражению костей и развитию остеомиелита. Самым распространенным осложнением синуситов является менингит. Заболевание чаще возникает при воспалении решетчатого лабиринта и клиновидной пазухи. При фронтите может развиться эпидуральный абсцесс или субдуральный (реже) абсцесс мозга.
Своевременная диагностика осложнений при синуситах иногда затруднена из-за слабо выраженной клинической симптоматики. Запущенные внутричерепные осложнения синуситов прогностически неблагоприятны и могут стать причиной летального исхода.
Диагноз синусита выставляется на основании характерной клинической картины, объективного осмотра и данных дополнительных исследований. В процессе диагностики используется рентгенография околоносовых пазух в двух проекциях, ультразвуковое исследование, ядерно-магнитный резонанс и КТ околоносовых пазух. По показаниям для исключения осложнений проводится КТ или МРТ головного мозга.
Терапия острого синусита направлена на купирование болевого синдрома, устранение причины воспалительного процесса и восстановление дренирования пазух. Для нормализации оттока отоларингологи используют сосудосуживающие препараты (нафазолин, оксиметазолин, ксилометазолин и т. д.), устраняющие отек слизистой носовой полости и полости пазух.
Практическое применение при синуситах находит метод синус-эвакуации. Процедура осуществляется следующим образом: в разные носовые ходы вводят два катетера. Антисептик подается в один катетер и отсасывается через другой. Вместе с антисептиком из носовой полости и полости пазух удаляется гной и слизь.
При синуситах бактериальной природы применяют антибиотики. Для освобождения пазухи от гноя проводят ее вскрытие (гайморотомия и др.). При вирусных синуситах антибиотикотерапия не показана, поскольку антибиотики в данном случае неэффективны, могут усугубить нарушение иммунного статуса, нарушить нормальный состав микрофлоры в ЛОР-органах и стать причиной хронизации процесса.
Пациентам с острыми синуситами назначают антигистаминные средства и рассасывающие препараты (чтобы предупредить образование спаек в воспаленных пазухах). Больным с синуситами аллергической этиологии показана противоаллергическая терапия. Лечение обострения хронического синусита проводится по принципам, аналогичным терапии острого воспаления. В процессе лечения используются физиотерапевтические процедуры (диадинамические токи, УВЧ и т. д.).
При неэффективности консервативной терапии хронических синуситов рекомендуется хирургическое лечение. Операции, проводимые пациентам с хроническими синуситами, направлены на устранение препятствий для нормального дренирования параназальных пазух. Выполняется удаление полипов в носу лазером, устранение искривления носовой перегородки и т.д. Операции на пазухах проводятся как по традиционной методике, так и с использованием эндоскопического оборудования.
источник


Каждый человек имеет ряд придаточных пазух – лобные, решетчатые, верхнечелюстные и клиновидные, внутри покрытые слизистым слоем и объединённые канальной схемой. Сильное воспаление приводит к отеку слизистой, перекрыванию движения жидкости в пазухах, вследствие чего начинаются застои, бактерии размножаются и образуется гной.
Если присутствует воспаление в лобных полостях, речь идёт о фронтите, застойные процессы наблюдаются в решетчатых полостях — это этмоидит. Если отекла слизистая клиновидной пазухи, то это сфеноидит.
Помимо прочего, различают хронический и острый синусит. Острый возникает из-за сильной респираторной инфекции. Это комплексное бактериальное осложнение с сильно выраженными симптомами.
Недолеченный острый синусит приводит к хронической стадии, которая протекает вяло без ярко выраженных симптомов, имеет фазы рецидивов и ремиссии, а в полной мере даёт о себе знать только при весьма запущенной форме.
Не долеченный или запущенный ринит является одной из главных причин возникновения почти всех синуситов. Помимо этого, образованию синусита способствуют аллергии, протекание ОРЗ и прочие факторы.
Дополнительные негативные факторы возникновения заболевания: зубные заболевания, хронические риниты, аденоиды, имеющиеся полостные полипы, а также врождённые или приобретённые проблемы с перегородками носа.
Ярко выраженная симптоматика характерна острому синуситу. При самостоятельном обнаружении у себя ряда нижеизложенных признаков заболевания обязательно начните лечение и обратитесь к отоларингологу. Наиболее типичные симптомы заболевания:
-
Длительный и затяжной насморк зачастую с выделениями гноя зелёного или жёлтого цвета, а в некоторых случаях с кровяными сгустками.
- Обильное выделение соплей слизистого типа утром и сухость носоглотки.
- Нос постоянно заложен, но пробивает периодически поочерёдно то в одной, то в другой ноздре.
- Сухой сильный кашель в вечернее и ночное время (при присутствии только этого симптома, вероятен хронический бронхит, а не синусит).
- Повышенная температура при острых синуситах или субфебрильная лихорадка — постоянная температура около 37 градусов, характерная хроническому гаймориту.
- Полная или частичная потеря обоняния.
- Недомогание, быстрая утомляемость, отсутствие аппетита и другие признаки общей интоксикации организма.
- Чрезмерная чувствительность лицевой области головы.
- Отёчность лица, наиболее ярко выраженная в области поражённых пазух.
- Локализованные головные боли в области основания носа, под глазами (гаймориты), в области лобных долей и над переносицей (фронтиты), непосредственно в переносице, на лбу и позади глазных яблок (этмоидиты), а также на затылке и в верхней части лба (сфеноидиты).
Боль усиливаются и прекращается при наклоне головы в стороны и вперёд, а также при сильных и средних физических нагрузках.

Если должным образом не лечить обычный ринит или ОРЗ, то почти всегда каналы полостей блокируются, что приводит к нарушению полноценного оттока слизи и возникновению первых признаков синусита.
Фронтит и этмоидит чаще всего характерны для дошкольников. В некоторых случаях и полисинусит, характеризующийся поражением нескольких или всех внутренних полостей: сильнее всего слизью и гноем забиваются гайморовы и решетчатые пазухи, слабее клиновидные и лобные.
Иммунитет у детей до 8–9 лет работает не всегда стабильно, поэтому температура при развитии болезни может не повышаться.
Первыми настораживающими симптомами служат выделения гноя из носа, а также непродуктивный сухой кашель, появляющийся вечером и ночью более 10 дней кряду. В случае головных болей и появления признаков интоксикации – нужно незамедлительно обратиться к отоларингологу.
На фоне большого скопления гноя и развития бактериальной инфекции постепенно могут формироваться абсцессы и флегмоны глазного яблока, причём скачки давления этой жидкости нередко приводят к частичной или полной потере зрения.
Острые синуситы также отрицательно влияют на нормальную работу нижних дыхательных путей, затрагивают костную лицевую структуру и могут привести к поражениям костных тканей и образованию остеомиелита.
Иногда отоларингологи у пациентов диагностируют менингит вследствие запущенных воспалительных процессов придаточных пазух и абсцессы спинного и центрального мозга.

Обязательным аспектом при лечении этого заболевания является приём местных капель или спреев, обладающих сосудосуживающим действием. Среди таких лекарств, в основе которых лежат ксилометазолин, нафазолин и оксиметазолин, следующие препараты: Санорин, Тизин, Назол, Нафтизин.
Эти медикаменты не лечат заболевание, а лишь на некоторое время улучшают состояние больного, снимая заложенность носа и тем самым можно наряду с ними применять другие средства непосредственно против самой болезни. Нередко против насморка употребляют и таблетки.
После освобождения носовых каналов от соплей, в нос закапывают комбинированные медикаменты (Полидекса, Изофра, Протаргол), содержащие активные компоненты, обладающие противоаллергическим, противовоспалительным, антибактериальным и подсушивающим свойствами.
Если противопоказания отсутствуют, параллельно промывают нос антисептиками и соляными растворами. Консервативная терапия почти всегда включает применение антибиотиков широкого диапазона действия, обычно, на основе макролидов, цефалоспоринов и пенициллинов — Аугментин, Цефтриаксон и Амоксиклав.
Для проведения дополнительной терапии и уменьшения воспалительных процессов, если имеется соответствующее назначение врача, больной может пить антигистаминные препараты – Кларитин, Телфаст, Лоратадин, Диазолин, а в исключительно сложных случаях даже кортикостероиды (Преднизолон).
Если острая стадия синусита (гайморита и других подобных болезней) завершилась и настала фаза ремиссии, врач-отоларинголог назначает пациенту физиотерапевтические процедуры – УФО и УВЧ полости носа и придаточных пазух, а также диадинамическую обработку токами.
При запущенной болезни нередко становится невозможным убрать гной без механического вмешательства врача. Эта процедура является весьма неприятной, болезненной, но зато эффективной и называется проколом или пункцией.
Врач при помощи специального хирургического шпателя пробивает через нос мягкие хрящевые ткани. Затем вводится катетер, к которому подключают шприц с дезинфицирующим раствором и, таким образом, под давлением жидкость поступает в полости, вымывая весь скопившийся гной. Катетер, при необходимости, можно оставить в полости и повторить процедуру несколько раз.

Первым делом необходимо нейтрализовать симптоматику болезни, путём использования жаропонижающих, противовоспалительных и болеутоляющих средств, принятия тёплых напитков и ванн.
Нужно соблюдать по мере возможности постельный режим, не выходя на улицу, а также делать ингаляции с применением эфирных эссенций мяты, эвкалипта и хвойных компонентов.
Вторым пунктом лечения синусита у детей служит восстановление нормального носового дыхания, желательно применяя щадящие сосудосуживающие лекарства при небольшой дозировке – это препарат Для Нос, Ринофлуимуцил, Назол Кидс и др.
Обязательно стоит промывать нос ребёнка, используя специально разработанные соляные изотонические растворы – это системы Аквалор, Аква Марис и т. д.
Назначением антибиотиков при синусите у детей должен заниматься исключительно врач-отоларинголог. Как правило, продолжительного противобактериального курса составляет порядка 9–14 дней.
При лёгкой стадии синусита оптимальными антибиотиками являются препараты на основе макролидов или цефалоспоринов:
-
Азитромицин;
- Цефтриаксон;
- Кларитромицин;
- Цефепим;
- Цефтриак;
- Спирамицин;
- Цефтобипрол.
Тяжёлые или хронические формы болезни потребуют лечение с использованием пенициллинов — Амоксициллина и Амоксиклава. Острый детский синусит можно лечить при помощи комплексных препаратов на основе антисептических лекарств, антибиотиков и антигистаминных компонентов — Биопарокс и Полидекс.
Сильное поражение придаточных пазух гноем и инфекцией и безуспешность медикаментозного лечения вынуждает отоларинголога назначить микрохирургическую операцию – прокол пазух.
Процедура абсолютно идентична тому, как это делается взрослым пациентам. Но маленькому пациенту эту операцию делают под общим наркозом, предварительно использовав сильное обезболивающее.
Однако, даже при запущенном синусите иногда может помочь нехирургический метод перемещения жидкости, прозванный в народе «кукушкой».
Суть метода: в одну ноздрю малыша вводят в большом количестве физраствор, способствующий выдавливанию скопившейся слизи и направлению её к выходу второго параллельного носового канала. Такие процедуры делают, как правило, минимум 4–5 раз.
Древняя медицина и народная мудрость сохранил множество рецептов помогающие справиться с синуситом. Ниже рассмотрены наиболее действенные из них.
-
Лечение с помощью паровых ингаляций с добавлением экстрактов эвкалипта, сосны, мяты, чайного дерева или эфирных масел — эти средства дезинфицируют и очищают полости пазух и снимают отёчность слизистых.
- Классическая фитотерапия. Для этого берут 2 ст. ложки череды, одну столовую ложку шишек хмеля, и три чайные ложки душицы. Отвар необходимо варить 10 минут и добавить одну чайную ложку высушенной полыни, размешать, отцедить, остудить и пить натощак 2 раза в день по 100 мг. Принимать средство в течение двух недель.
- Чайный гриб. Народная медицина в качестве средства для промывки носа при синусите рекомендует использовать настойку чайного гриба.
- Детский отвар. В старину детям при синуситах готовили следующее зелье: брали 1 чайную ложку коры осины, почки пижмы, сосны, плодов золотарника, кориандра и эдельвейса и заваривали все это в двух литрах воды, после чего остужали и профильтровывали настойку. Такой настой нужно принимать внутрь 3 раза в день по 100 мл и закапывать в нос по 2 капли 3 раза в день. Курс лечения – 2 недели.
Использование примочек из сока золотого уса и смеси прополиса. Для приготовления нужно взять несколько шариков прополиса, размочить их в растворе воды и сока золотого уса, в пропорции 1:1.
Немного подогреть на медленном огне, положить в 2–3 плотных слоёв марли, предварительно сложить в несколько слоёв и приложить средство в область поражённых пазух. Держать примочки в районе 30–40 минут, совершайте эти описанные действия не чаще 1 раза в сутки, на протяжении 10–12 дней.
источник









 Длительный и затяжной насморк зачастую с выделениями гноя зелёного или жёлтого цвета, а в некоторых случаях с кровяными сгустками.
Длительный и затяжной насморк зачастую с выделениями гноя зелёного или жёлтого цвета, а в некоторых случаях с кровяными сгустками. Азитромицин;
Азитромицин; Лечение с помощью паровых ингаляций с добавлением экстрактов эвкалипта, сосны, мяты, чайного дерева или эфирных масел — эти средства дезинфицируют и очищают полости пазух и снимают отёчность слизистых.
Лечение с помощью паровых ингаляций с добавлением экстрактов эвкалипта, сосны, мяты, чайного дерева или эфирных масел — эти средства дезинфицируют и очищают полости пазух и снимают отёчность слизистых.