Люди постоянно сталкиваются в своей жизни с респираторными недугами. Стремясь сэкономить время и средства, мы не всегда обращаемся к врачу, часто занимаемся самолечением. Но даже обычная простуда, если ее не полностью вылечить, способна вызвать серьезные осложнения. Одним из них является гайморит, который на первых стадиях и маскируется под запущенное респираторное заболевание.
В результате начинается воспалительный процесс в области верхнечелюстной пазухи, носовые каналы становятся источником слизистых, а затем и гнойных выделений, носовое дыхание затрудняется. Данный недуг требует оперативной медицинской помощи, поэтому важно знать, к какому врачу обращаться с гайморитом.
Обычно на первых стадиях развития заболевания признаки схожи с респираторными недугами, гайморит может долго маскироваться под ОРВИ или ОРЗ. Однако есть определенная симптоматика, которая должна насторожить:
- Ощущение общей слабости, пациент жалуется на падение работоспособности.
- Проявляются общие симптомы интоксикации.
- Незначительное повышение температуры или ее рост до 38 градусов.
- Болевые ощущения в голове, причем дискомфорт и болезненность локализуется в лобной части, в зоне скул и носа. Усиление происходит во время пальпации, а также при наклонах корпуса.
- Заложенность носа, проблемы с дыханием.
- Появление выделений из носовых каналов.
Лечение следует начинать уже при появлении данных признаков, поскольку игнорирование недуга в острой фазе провоцирует переход его в хроническую форму и появление ряда осложнений.
Симптомами хронического гайморита будут:
- нарастание объемов выделений из носового канала:
- в выделениях много гнойных масс, имеющих резкий и неприятный аромат;
- на поверхности слизистой носа образуются сухие корочки;
- нарушается сон, поскольку ухудшено носовое дыхание, а также проявляется навязчивый кашель;
- на лицевых участках формируются отеки;
- пациент жалуется на проявление сопутствующих воспалений в виде конъюнктивита или кератита.
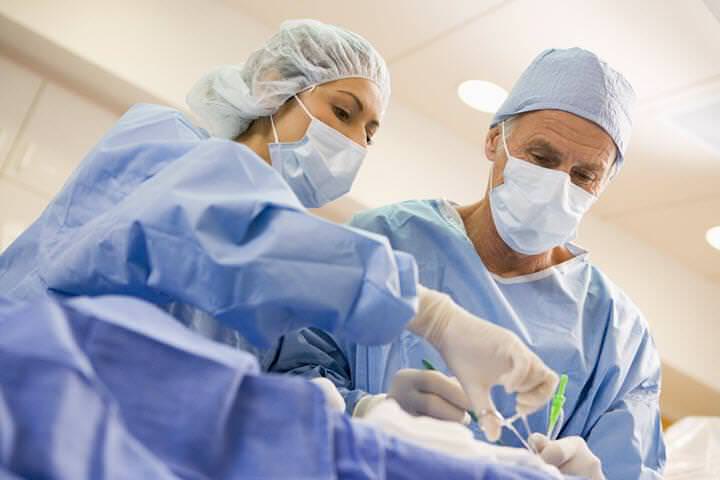
Если возник гайморит, то важно заранее подготовиться и узнать, какой врач лечит его. При первых признаках целесообразно посетить специалиста-оториноларинголога.
Этот врач оценивает состояние пациента, определяет характер недуга, форму и тяжесть воспалительных изменений, проведет диагностику и пропишет курс лечения. Попасть к нему можно посредством прямой записи в регистратуре поликлиники или по направлению терапевта.
Обычно ЛОР действует по такому алгоритму:
- изучает жалобы пациента и оценивает симптоматику;
- осматривает все органы;
- проводит изучение носовых каналов и определяет причины недуга;
- назначает дополнительные обследования;
- конкретизирует диагноз;
- прописывает лечение с учетом степени болезни и присутствия осложнений.
Для уточнения диагноза проводятся такие типы обследований:
- Рентгенография, когда оценивается изменение плотности слизистых оболочек, определяется наличие помутнений диффузного типа, что позволяет дать характеристику состоянию гайморовых пазух.
- КТ – назначается при хроническом протекании заболевания. Врач исследует строение пазух, идентифицирует воспалительные изменения.
- МРТ – целесообразность метода определяется подозрением на грибковое происхождение гайморита.
- Лабораторные анализы крови, урины, исследования на иммунодефицит.
В случае особой необходимости проводится пункция. Собранный экссудат подвергается дополнительному обследованию. Во время пункции в пазухи может вводиться антисептик для купирования активности патогенных микроорганизмов и торможения воспаления.
При первых подозрениях на гайморит необходимо посетить медицинское учреждение. Если недуг находится в острой фазе, и не принял хроническую форму, лечение будет быстрым и эффективным.
Боли в голове, распирание в области гайморовых пазух, сдавливание в лобной части, появление обильных гнойных масс с неприятным запахом – это те признаки, когда следует оформить запись на посещение оториноларинголога.
При посещении медицинского учреждения врач ЛОР расскажет, как правильно лечить синусит.
Возникновение менингита, энцефалита или арахноидита – это лишь малый перечень возможных последствий.
К гаймориту могут привести частые респираторные недуги, патологические нарушения носовых каналов, фарингит в хронической форме, болезни зубов и прочие факторы. Недугу подвержены люди со слабым иммунитетом. Чтобы минимизировать риски тяжелых осложнений, необходимо своевременно, при первых симптомах обращаться к врачу. Лечение назначается ЛОР-специалистом на основании предварительного осмотра пациента и проведения комплексной диагностики.
источник
Синусит — воспаление слизистой оболочки придаточных пазух носа, возникшее в результате инфицирования вирусами или бактериями. Синусит обычно проходит в течение 2-3 недель.

- в лобной кости;
- в центре лица, позади носа;
- позади глаз;
- за скуловыми костями.
Придаточные пазухи носа сообщаются с полостью носа. Они помогают контролировать температуру и влажность воздуха, который поступает в легкие при дыхании. Обычно эти пазухи вырабатывают слизь, которая по маленьким каналам стекает в нос.
При воспалении слизистая носа набухает и эти каналы могут суживаться, что вызывает застой содержимого синусов. Чаще всего поражаются пазухи, располагающиеся за скуловыми костями — гайморовы пазухи. Они самые крупные.
Острый синусит обычно возникает у людей после перенесенной простуды или гриппа. Это сопровождается появлением заложенности носа или выделениями из носовых ходов, повышением температуры до 38°C или выше, болью в области лица и головной болью.
Хронический синусит — воспаление пазух носа, которое длится более 3 месяцев. Точные причины перехода острого синусита в хронический не известны. Это состояние встречается гораздо реже. Симптомы хронического синусита выражены меньше. Обычно беспокоит заложенность носа или гнойные выделения из носовых ходов, головная боль, чувствительность лица в проекции расположения зараженной пазухи, неприятный запах в носу и изо рта. Повышение температуры небольшое или отсутствует.
Осложнения при синуситах встречаются довольно редко, чаще у детей, чем у взрослых. Например, без адекватного лечения бактериальный синусит может привести к распространению инфекции на костные структуры черепа, а также в область глаза, кровь или головной мозг.
Обычно синусит развивается на фоне инфекции верхних дыхательных путей. Если при простуде или гриппе у вас появились указанные ниже симптомы, возможно, это синусит.
- зеленоватое или желтоватое отделяемое из носа;
- заложенность носа;
- боль или повышенная чувствительность в области скул,
глаз, лба (см. картинку); - головная боль;
- высокая температура тела (до 38 о С и более);
- зубная боль;
- пониженное обоняние;
- неприятный запах изо рта.
Дети с синуситом бывают раздраженными, плаксивыми, дышат через рот, речь звучит гнусаво. У грудных малышей могут возникнуть трудности при кормлении в результате заложенности носа.
В большинстве случаев острый синусит быстро проходит и не требует специального лечения. Вы можете облегчить свое состояние дома, самостоятельно. Обратитесь к врачу, если:
- симптомы синусита сильно выражены;
- самочувствие не начало улучшаться в течение 7-10 дней;
- у вас часто воспаляются околоносовые пазухи.
По поводу синусита можно обратиться к терапевту. Для постановки диагноза обычно бывает достаточно простого осмотра. В некоторых случаях терапевт может направить вас к ЛОР-врачу, который проведет осмотр носа с помощью специального инструмента. Возможно потребуется обычное рентгеновское исследование пазух носа или компьютерная томография (КТ).
В большинстве случаев синусит развивается после простуды, гриппа или другой вирусной инфекции. Лишь в редких случаях причиной воспаления околоносовых пазух становится бактериальная инфекция.
Иногда источником воспаления может быть больной зуб или грибковая инфекция.
По каким причинам острый синусит превращается в хронический у некоторых людей пока не ясно. Предполагается, что факторами риска перехода процесса в длительный являются:
- раздражающие вещества — загрязненный воздух, табачный дым, дезинфицирующие средства, бытовая химия;
- аллергия — например, аллергический ринит, астма и аллергия на пыльцу растений;
- узкие носовые проходы — могут возникнуть вследствие лицевых травм или носовых полипов;
- муковисцидоз (кистозный фиброз) — генетическое заболевание, при котором густая и липкая слизь скапливается в ряде органов, при этом увеличивая риск возникновения инфекций;
- ослабленная иммунная система.

Однако если самочувствие ухудшается, нет облегчения на 7-10 день болезни, нужно обратиться к врачу. В некоторых случаях воспаление околоносовых пазух протекает тяжело, длительно и требует серьезного лечения у специалиста.
Чтобы снизить боль, воспаление и температуру можно принимать, например, ибупрофен или парацетамол. Эти средства продаются без рецепта в аптеке, однако обязательно читайте инструкцию по применению и соблюдайте указанную дозировку и режим приема. Убедитесь, что у вас нет противопоказаний к приему лекарств. Детям до 16 лет нельзя давать аспирин.
Чтобы уменьшить заложенность носа и облегчить очищение пазух от содержимого используйте деконгестанты — сосудосуживающие средства от насморка в виде спея или капель. Помните, что эти средства нельзя самостоятельно использовать длительнее 5-7 дней.
Кроме того, облегчить боль и улучшить опорожнение носовых синусов помогает прогревание носа. Для этого можно прикладывать к лицу пакеты с теплой солью, песком, вареное яйцо и другие средства.
Значительную помощь в домашнем лечении синусита оказывает регулярное промывание носа раствором морской воды. Такой раствор можно купить готовым в аптеке, приготовить дома, растворив морскую соль в воде или сделать средство для промывания носа из подручных ингредиентов. Для этого смешайте чайную ложку соли, соды и 500 мл теплой кипяченой воды. Перед каждым промыванием нужно готовить свежий раствор.
Чтобы правильно промыть нос, станьте, склонив голову над раковиной. Наберите раствор в ладонь и как бы вдохните его одной ноздрей. Жидкость вместе с отделяемым должна вытекать из другой ноздри самостоятельно. Затем проделайте то же самое несколько раз для другой половинки носа. Повторите эти действия, пока не облегчится дыхание.
В дополнение к промываниям врач может порекомендовать вам лечение кортикостероидами или антибиотиками. Если эти меры не приведут к успеху, рекомендуется хирургическое лечение синусита.
Кортикостероиды представляют собой группу препаратов, которые обладают мощным противовоспалительным эффектом. Чтобы уменьшить отек носовых синусов врач может выписать вам спрей или капли с содержанием стероидов. Как правило, их можно использовать в течение нескольких месяцев. Возможные побочные эффекты включают раздражение в носу, боль в горле и носовые кровотечения.
Антибиотики назначаются в тех случаях, когда врач предполагает бактериальную причину синусита. Так бывает примерно у трети больных синуситом. Антибиотики в таблетках, капсулах или в виде инъекций используются обычно около недели, иногда больше. Возможные побочные эффекты антибиотиков включают чувство общего недомогания, понос и боль в животе.
Операция при синусите. Если после применения курса антибиотиков симптомы не уменьшаются, а заболевание продолжает прогрессировать, рекомендуется хирургическая операция, в частности, — функциональная эндоскопическая хирургия околоносовых пазух (ФЭХОП). Эта операция позволяет улучшить дренаж синусов.
ФЭХОП обычно проводится под наркозом, а иногда под местной анестезией (нос теряет болевую чувствительность, но вы остаетесь в сознании). Во время вмешательства хирург вводит в нос эндоскоп. Это тонкая трубка с объективом на конце, он позволяет рассмотреть нос изнутри, с увеличением. Хирургу должен установить, насколько открыты носовые проходы пазух.
В зависимости от ситуации ход операции может быть различным:
- врач удаляет ткани, которые блокируют воспаленный синус, например, носовые полипы;
- хирург накачивает маленький баллон внутри носа, чтобы расширить проходы (соустья) для лучшего оттока содержимого носовых пазух (эта процедура называется расширение при помощи баллонного катетера).
Операция способствует оттоку жидкости из носовых пазух и способствует их правильному функционированию. Хирург также может установить в пазуху саморассасывающийся имплант. Он расширяется, тем самым делая пазуху открытой, и доставляет стероидный препарат мометазон непосредственно к слизистой оболочке носовой пазухи.
Если вы подозреваете у себя признаки синусита, найдите хорошего ЛОР-врача, а если нет возможности сразу попасть к специалисту, выберите терапевта. Если вам назначили рентген околоносовых пазух, а вы не знаете, куда обратиться, воспользуйтесь сервисом НаПоправку.
источник
При инфекционном поражении гайморовых пазух возникает гайморит. Самолечением заниматься не рекомендуется, это может привести к сильнейшим осложнениям.
При обнаружении следующих признаков можно заподозрить развитие гайморита:
- Общее снижение трудоспособности организма, слабость, вялость, апатия.
- Гипертермия (повышение общей температуры тела).
- Сильные головные боли, возникающие на фоне кажущегося здоровья (при хроническом течении) или на фоне острого заболевания, плохо поддающиеся снижению привычными препаратами.
- Боль усиливается при обычном наклоне головы вниз, при резком изменении положения тела в пространстве.
- Заложенность носа.
- Выделения из носа вязкой консистенции, особенно гнойного характера.
- Болевые ощущения при надавливании на область гайморовых или лобных пазух.
- Нарушение сна на фоне затруднения дыхания.
Идти к врачу лучше сразу, как заподозрили у себя гайморит, не следует дожидаться, пока болезнь приобретет тяжелое течение.
Полноценное лечение данного недуга, особенно в осложненной или запущенной степени, подается лишь специалисту узкого профиля. Прежде чем записаться на прием, нужно знать какой врач лечит гайморит.
Все заболевания уха, горла, носа являются вотчиной отоларинголога. Это узкий врачебный профиль, направленный на диагностику, лечение и наблюдение нарушений 3 органов, находящихся в тесной взаимосвязи друг с другом.
После того как определились, к какому врачу обратиться при гайморите, следует выяснить, где его найти. ЛОР ведет прием в каждой поликлинике, дежурный врач есть в каждой больнице, даже при отсутствии профильного отделения, и в частных клиниках.
К какому врачу можно обратиться при гайморите кроме ЛОРа? При отсутствии узкого специалиста в ближайшей доступности с заболеваниями носа и горла можно пойти на прием к терапевту. Если нет осложнений и возможности направить пациента к узкому специалисту, гайморит будет лечить терапевт. Но при возникновении осложнений или в запущенной стадии гайморита врач перенаправит к узкому специалисту.
Помимо отоларинголога и терапевта необходим осмотр стоматологом для исключения патологии в ротовой полости, способствующей развитию гайморита. При поражении десен или зубов к лечению подключается и стоматолог.
Гайморит легко определит врач, занимающийся данной патологией. Для постановки диагноза специалист опросит пациента, осмотрит слизистую носа и пазух, проведет пальпацию. Для уточнения распространения процесса назначается рентген гайморовых пазух. При наличии воспалительного процесса на снимках будут четко видны границы поражения.
При необходимости ЛОР проведет пункцию пазух с дальнейшим исследованием экссудата и введением в полость антисептического раствора с целью снижения воспаления локально.
Кроме отоларинголога ни один врач за это не возьмется.
Объем терапии зависит от профиля лечащего врача. Терапевт ограничится медикаментозной терапией, отоларинголог же направит еще и на физиопроцедуры (УВЧ, УФО, электрофорез, ионофорез) способствующие скорейшему выздоровлению и профилактике повторного возникновения болезни.
При первых признаках гайморита следует обратиться к специалисту за грамотным назначением лечения и наблюдением до полного выздоровления. В первую очередь рекомендуется записаться к отоларингологу (ЛОРу), при отсутствии такой возможности – к терапевту. В течении лечения может возникнуть необходимость дополнительной консультации стоматолога и врача-физиотерапевта. Если не знаете, к какому врачу записаться на прием, всегда можно обратиться за помощью в регистратуру поликлиники по месту жительства, где вас направят в нужный кабинет.
источник
Синусит – воспаление придаточной (или придаточных) пазух носа, заболевание очень распространенное и коварное. Почему коварное? По статистике, больше 70% людей, болеющих синуситом, не обращаются к специалисту за помощью, что иногда приводит к очень тяжелым последствиям. Так как пазухи находятся в непосредственной близости с головным мозгом – случаи вторичной инфекции и заражения мозга – не редкость. Иногда, безобидный на первый взгляд синусит, заканчивается инвалидностью или даже смертью. А это весомая причина для того, чтобы не заниматься самолечением, а при появлении первых же симптомов идти к врачу. Но как определить болезнь, и какой врач лечит синусит?
Внимание: последствия синусита могут стоить человеку жизни, если он не обратился вовремя за помощью к специалисту!
Прежде всего, нужно знать основные симптомы синусита. Средь них:
- выделения из носа (могут быть любыми: прозрачными, гнойными), которые не прекращаются продолжительный период;
- головная боль с локализацией в области пазух, иногда отдающая в лоб, все лицо;
- повышение температуры, которое бывает не во всех случаях;
- утомляемость, сонливость;
- гнусавый голос;
- дыхание носом затруднено.
Как минимум два из указанных симптомов – повод обратится в поликлинику.
Так какой же врач лечит синусит? Как и другие заболевания, связанные с ухом, горлом, носом, синусит лечит ЛОР-врач (он же отоларинголог). Именно он, после проведения диагностики, поставит правильный диагноз и назначит необходимое лечение. Своевременное обращение к этому специалисту даст возможность избежать осложнений.
Внимание: после того, как вы узнали, к какому врачу идти, не затягивайте. Чем раньше вы начнете лечение, тем меньше вероятность осложнений!
Больше всего этому заболеванию подвержены люди с низким иммунитетом, перенесшие тяжелую болезнь (особенно дыхательных путей).
Опытный доктор безошибочно поставит диагноз на основании таких данных:
- Анамнез. Это первое, на что обращают внимание все врачи. Именно с ваших слов он сделает первые выводы и определит дальнейшие действия. В учет берется наличие перенесенных ранее болезней, локализация боли, возможная температура, характер слизистых выделений.
- Общий осмотр пациента.
- Риноскопия – осмотр носовых ходов. Процедура совершенно безболезненная.
- Аппаратные методы (УЗД, рентген, томография) используются в случае, если врач затрудняется поставить диагноз. Благодаря такому методу можно выявить скопление жидкости, слизи или гноя в опухших придаточных пазухах.
Внимание: перенесенная в анамнезе болезнь верхних дыхательных путей вирусного или инфекционного происхождения часто бывает предвестником синусита!
После постановки точного диагноза, специалист начинает лечение, которое направленно на снятие отечности придаточных пазух, симптоматическое лечение и устранение возбудителя болезни.
- Симптоматическое лечение — капли в нос. Закапываются для сужения сосудов, что уменьшает симптом заложенного носа, но не приносит положительного результата в лечении болезни. Такое лечение может быть лишь дополнением, но никак не основным!
- Антибиотики. Может назначить только специалист по результатам бактериального посева на чувствительность к антибиотикам. Применяется не всегда, а лишь в случаях бактериальной инфекции и тяжелого течения болезни с риском осложнений. Вы должны помнить, что антибиотикотерапия ни в коем случае не может быть назначена как самолечение. Не правильно подобранное лекарство только навредит, но никак не вылечит.
- Противовоспалительные средства снимают отечность пазух, убирают воспаление, тем самым позволяя слизи выходить из пазух.
- Промывание носа можно проводить даже в домашних условиях. Для этого лучше всего подходит раствор фурацилина или подсоленная вода.
- Физиотерапевтические процедуры, такие как ингаляции и электрофорез с применением лекарственных трав. Ингаляции можно делать в домашних условиях с помощью отварной картошки или отвара ромашки и календулы.
- Хирургическое лечение (прокол) нужно лишь в случае хронической формы болезни или если другие методы не действуют.
Внимание: никогда не пытайтесь согреть пазухи, не прикладывайте тепло. Это спровоцирует ухудшение состояния и увеличит отек!
Почему не стоит заниматься самолечением? Потому, что вы, даже зная точный диагноз, не сможете правильно оценить состояние и степень отека. Поэтому недооценив болезнь, пациент часто получает осложнение или переход в хроническую форму. Кроме того, назначением лекарственных препаратов может заниматься лишь специалист.
В зависимости от течения, причины и последствий синусита, могут понадобиться дополнительные консультации после того, как определен, какой доктор лечит синусит, поставлен диагноз и назначено лечение.
Для исключения аллергического ринита до постановки диагноза, может потребоваться осмотр-консультация аллерголога. Офтальмолог и невролог могут наблюдать пациента на предмет тяжелых осложнений. Помощь хирурга нужна в случаях оперативного вмешательства, когда синусит перешел в тяжелую либо хроническую форму.
- Укрепляйте иммунитет.
- Не забывайте о гигиене ротовой полости (кариозные, больные зубы могут стать причиной развития синусита).
- Часто проветривайте помещение.
- Если вы уже заболели, лучше воздержаться от помещений, в которых курят.
- Никакой диеты придерживаться не надо, но вот питье должно быть обильным.
- Если ринит затягивается на длительный период – обращайтесь к квалифицированному отоларингологу.
- Не занимайтесь самолечением!
Придерживаясь этих простых советов, вы, может и не убережетесь от болезни, но точно не получите тяжелых осложнений. А чтобы уберечь себя или своих близких непосредственно от синусита, лечите основное заболевание (грипп, ангину, насморк), ведь в большинстве случаев именно оно и является первопричиной!
источник
Гайморит – очень распространенное заболевание, которое требует профессионального медицинского вмешательства и вызывает очень неприятные симптомы. К сожалению, многие не знают к какому врачу обратиться и какой врач лечит гайморит.
В данной статье мы расскажем о том, к кому следует обращаться, поговорим о симптомах и лечении гайморита.
- снижение трудоспособности;
- усталость и вялость;
- повышенная температура тела;
- сильные головные боли, особенно если привычные лекарственные средства для снижения боли не помогают;
- заложенность носа;
- выделения из носа;
- острые болевые ощущения, если надавить на область гайморовых пазух;
- затруднение носового дыхания, которое может привести к нарушению сна.
Такое заболевание как гайморит требует лечения узконаправленным специалистом – оториноларингологом. ЛОР занимается заболеваниями, связанными с такими органами, как ухо, горло и нос. Оториноларинголог способен определить характер и степень заболевания, провести все необходимые диагностические процедуры и назначить лечение.
Такие специалисты есть в каждой поликлинике. Если нет возможности обратиться к ним напрямую, необходимо посетить кабинет терапевта и получить соответствующее направление.
Точный диагноз, степень и характер выраженности патологического процесса в гайморовых пазухах может определить только ЛОР. Данный специалист проведет все необходимые процедуры: осмотрит слизистую оболочку полостей носа и придаточных пазух, проведет пальпацию. Для уточнения распространения процесса назначается рентгенография придаточных пазух носа.
Особенно актуальна помощь именно столь узконаправленного специалиста при осложнениях и обострениях хронически протекающего заболевания. При необходимости ЛОР проведет пункцию пазух с дальнейшим исследованием экссудата и введением в полость антисептического раствора, с целью уменьшения выраженности воспалительного процесса и подавления роста патогенной микрофлоры.
В некоторых случаях первичного осмотра терапевта достаточно. Однако, подобная практика применяется все реже. Современные поликлиники, в большинстве своем, обладаю достаточным количеством узконаправленных специалистов, которые лучше остальных знают, как избавиться от того или иного недуга.
К оториноларингологу следует непременно обращаться при острых признаках гайморита или других симптомах со стороны уха, горла и носа.
Избавиться от не запущенного гайморита не сложно благодаря простому обращению к терапевту. Помощь узконаправленного специалиста в таких случаях не требуется. Однако в некоторых случаях необходимо вмешательство даже врача-инфекциониста. Данные узконаправленные специалисты занимаются инфекционными заболеваниями кожи, ЖКТ и органов дыхания. Вмешательство инфекциониста необходимо при развитии патологии, связанной с редко встречающимися возбудителями.
Конечно же при наличии болезней связанных с ухом, горлом или носом лучше обращаться к ЛОРу. Только данные специалисты способны точно определить характер заболевания, назначить курс лечения и содействовать полному выздоровлению. Также при необходимости ЛОР может направить пациента на дополнительные обследования к врачу-инфекционисту.
Только после комплексного обследования можно определить возможно ли консервативное лечение гайморита или же необходимо хирургическое вмешательство. Вне зависимости от того какое именно лечение назначил врач необходимо начинать его как можно скорее.
Срок и сложность лечения зависит от многих факторов: и от характера воспаления (аллергическое или инфекционное), и от формы (острое или хроническое) и т.д. Так, например, при тяжелых случаях может потребоваться долгое стационарное лечение в течение одного или двух месяцев. Если осложнений не замечено то 3 — 5 дней пребывания в больнице более чем достаточно. Тем не менее, в обоих случаях есть необходимость пройти курс реабилитации. Необходим постельный режим. Также не следует пренебрегать указаниями врача.
Чтобы назначить необходимое лечение врач учитывает причины заболевания. Главными этиологическими факторами развития инфекционных гайморитов являются: вирусы, бактерии и грибы. Реже могут встречаться иные микроорганизмы (простейшие). Аллергические гаймориты связаны с сенсибилизацией организма к определенным аллергенам. Довольно часто аллергический гайморит развивается на фоне аллергического ринита, бронхиальной астмы.
Синусит – воспаление придаточной (или придаточных) пазух носа, заболевание очень распространенное и коварное. Почему коварное?
По статистике, больше 70% людей, болеющих синуситом, не обращаются к специалисту за помощью, что иногда приводит к очень тяжелым последствиям. Так как пазухи находятся в непосредственной близости с головным мозгом – случаи вторичной инфекции и заражения мозга – не редкость.
Изредка, но, безобидный на первый взгляд синусит, заканчивается инвалидностью или даже смертью. А это весомая причина для того, чтобы не заниматься самолечением, а при появлении первых же симптомов идти к врачу. Но как определить болезнь, и какой врач лечит синусит?
Необходимо знать симптомы синусита:
- выделения из носа (могут быть любыми: прозрачными, гнойными), которые не прекращаются продолжительный период;
- заложенность носа;
- распирающие боли и чувство давления в области гайморовых пазух;
- повышение температуры, которое бывает не во всех случаях.
Больше всего этому заболеванию подвержены люди с низким иммунитетом, перенесшие тяжелую болезнь (особенно дыхательных путей). В таком случае болезнь протекает тяжелей, а значит необходимо более длительное лечение с посредствующим курсом реабилитации.
источник
Когда человек сталкивается с обычной простудой, он занимается самолечением в домашних условиях, однако если ОРВИ перерастает во что-то более серьезное, рекомендуется обратиться за медицинской помощью. Одним из самых распространенных осложнений не до конца вылеченной простуды является гайморит, представляющий собой серьезное воспаление в верхнечелюстной пазухе. Из носовых ходов постоянно выделяется слизь, иногда гной, что значительно затрудняет дыхание. В данном случае у людей возникает закономерный вопрос: какой врач лечит гайморит и к кому следует обратиться за помощью? Есть несколько ответов на подобный вопрос, поэтому необходимо более детально рассмотреть особенности заболевания, его симптомы, причины и методы лечения.
К какому врачу следует обратиться при гайморите?
Заболевание может быть вызвано различными вирусами и инфекциями: стрептококками, хламидиями, микоплазмой и т.д. Заражение происходит по причине ослабленного иммунитета, также существуют и некоторые факторы, провоцирующие развитие воспалительного процесса:
- Острые респираторные вирусные инфекции.
- Врожденные патологии носовых ходов.
- Хронический фарингит (воспаление в слизистой оболочке задней стенки глотки).
- Разрастание лимфоидной ткани носоглоточной миндалины.
- Зубные заболевания и несоблюдение правил гигиены ротовой полости.
К гаймориту могут привести врожденные патологии носовых ходов
Риск развития гайморита существенно увеличивается зимой, когда есть вероятность переохлаждения и долгого пребывания на морозе, в сырости и пр.
Только квалифицированный врач сможет определить точную причину болезни, а вот о том, к какому специалисту обратиться за установлением диагноза, пойдет речь далее.
Первые симптомы недуга во многом схожи на признаки простуды, однако есть и свои отличия. При острой стадии развития гайморита наблюдаются следующие симптомы:
- Острое и внезапное развитие недуга с явно выраженными симптомами интоксикации.
- Небольшое или значительное повышение температуры.
- Появление болезненных и неприятных ощущений в области лба, скул и носа, которые становятся еще более выраженными при ощупывании и прикосновении.
- Затрудненное дыхание через нос.
- Выделения из носа, которые по цвету могут быть мутными или желтыми в зависимости от стадии заболевания.
Затрудненное дыхание — один из первых признаков гайморита
Если острую форму оставить без внимания, то начинает развиваться хроническая стадия, опасная своими последствиями. В данном случае наблюдаются следующие признаки:
- Количество выделений из носа значительно увеличивается, особенно в период обострения.
- Гнойное отделяемое приобретает неприятный запах.
- В носовой полости формируются характерные сухие корки.
- Присутствует ночной кашель.
- Отечность лица в той области, где скапливается гной.
- Развиваются сопутствующие воспалительные процессы – конъюнктивит, кератит и др.
При первых симптомах болезни важно записаться на прием к врачу, пройти полноценное обследование и получить рекомендации относительно дальнейшего лечения.
К какому врачу обращаться при гайморите? Без сомнений, заболеваниями носа, а также и болезнями уха, горла, занимается ЛОР-врач или отоларинголог. К данному специалисту обращаются больные, страдающие ринитами, ангинами, фарингитами, синуситами, включая и гайморит. В некоторых случаях ЛОР проводит хирургические операции, если необходимо исправить носовую перегородку, сделать пункцию гайморовой пазухи и т.п.
Иногда больному приходится изначально записаться на прием к терапевту. Данный специалист проводит общий осмотр, при необходимости назначает соответствующие анализы, после чего направляет пациента к отоларингологу.
Лечением гайморита занимается врач-отоларинголог
Прием у ЛОР-специалиста происходит следующим образом:
- Доктор проводит осмотр и диагностику всех органов, лечением патологий которых он занимается, а именно: уха, горла и носа.
- Выслушивает жалобы пациента и имеющиеся симптомы болезни.
- Осматривает носовые ходы, выявляет причину возникновения гайморита, если есть подозрения на это заболевание.
- Устанавливает точный диагноз.
- Предписывает необходимое лечение, которое в каждом конкретном случае может отличаться в зависимости от течения недуга, его формы, наличия осложнений и прочих факторов.
Главное помнить о том, что заниматься самолечением настоятельно не рекомендуется. Известны случаи, когда такой подход к терапии гайморита заканчивался неудачно, после чего пациентам приходилось в обязательном порядке делать прокол пазух, развивались серьезные осложнения в виде менингита, пневмонии и других болезней.
Также стоит неукоснительно следовать рекомендациям опытного специалиста и начинать лечение как можно скорее, ведь затягивание терапии приводит лишь к негативным последствиям.
Теперь вы знаете о том, кто лечит гайморит, осталось разобраться с методами современной диагностики и способами лечения заболевания.
- Рентгенография. В ходе диагностики врач видит утолщение слизистой оболочки околоносовых полостей, диффузное помутнение, а также получает возможность оценить нынешнее состояние гайморовых пазух.
- Компьютерная томография, данное исследование рекомендуется проводить в случае, когда гайморит принимает хроническое течение. Данный вид диагностики позволяет получить полную информацию об особенностях строения пазух носа, возможных изменениях в связи с воспалительным процессом.
- Магнитно-резонансная томография. Назначается в том случае, если есть подозрения на наличие грибковой инфекции в околоносовых пазухах.
- Лабораторные исследования, включающие анализы крови, анализы на иммунодефицит и пр.
В качестве диагностики проводится рентген носовых пазух
Для проведения качественной диагностики следует обратиться к действительно опытному специалисту, а также проходить обследование с помощью современного оборудования, чтобы получить наиболее достоверные результаты. От качества такой диагностики и будет зависеть эффективность дальнейшего лечения, поэтому к данному вопросу следует подойти ответственно.
Если вы изначально обратились к терапевту и течение заболевания носит легкий характер, возможно, вам даже не придется записываться на прием к ЛОР-врачу. Терапевт, как правило, назначает медикаментозную терапию болезни, основанную на применении различных сосудосуживающих капель, антибиотиков и других лекарственных препаратов.
Отоларинголог может направить пациента на вспомогательные физиопроцедуры (электрофорез, УВЧ, УФО и пр.). Не стоит отказываться от посещения процедур и других методов лечения, даже если вы чувствуете себя намного лучше, чем в первые дни болезни. Необходимо вылечить гайморит до конца, чтобы не столкнуться с его возможными осложнениями.
При необходимости проводятся вспомогательные процедуры
В исключительных случаях требуется дополнительная консультация стоматолога (если воспаление околоносовых пазух вызвано инфекцией верхнечелюстных задних зубов) и врача-физиотерапевта. Однако не стоит записывать к этим специалистам в первую очередь, терапевт сам направит вас к тем врачам, которые займутся решением вашей проблемы.
После проведения осмотра и дополнительных обследований доктор назначает различные лекарства от гайморита. Как правило, это:
- Противовирусные, антигистаминные, растительные капли в нос. Среди них особой популярностью пользуются Галазолин, Нафтизин, Деринат, Беконазе, Пиносол и др. Рекомендуется закапывать нос после его промывания при помощи солевого раствора. Закапывать не более 3-4 раз в сутки.
- Муколитические средства, которые уменьшают вязкость слизи. К ним относятся Флюдитек, АЦЦ и др. Желательно принимать такие медикаменты в комплексе с другими методами борьбы с гайморитом – физиопроцедурами, противовирусной терапией.
Флюдитек уменьшает вязкость слизи при гайморите
- Антибиотики. Данный вид лекарственных средств используется не всегда, и только при отсутствии противопоказаний. Пенициллины, Фторхинолоны, Макролиды обладают всеми необходимыми свойствами для эффективной борьбы с возбудителями инфекции.
При легкой форме течения недуга врач рекомендует от гайморита метод промывания полости носа, известный под названием «кукушка». В ноздри вставляют особые катетеры, через один из которых вливают лекарственный раствор, а через другой выходит слизь. Во время проведения процедуры пациент должен произносить «ку-ку», чтобы лекарство не попало в дыхательные пути.
Пункционный метод используется в том случае, если все предыдущие оказались неэффективными. Прокол призван устранить из пазухи гной, после чего нужно промыть пазухи, ввести сюда противовоспалительные средства. Процедура совершается под местной анестезией. В исключительных случаях в течение недели врач осуществляет ряд пункций, чтобы полностью удалить имеющийся гной, который скапливается в гайморовой пазухе.
Существует и множество домашних методов борьбы с гайморитом, которые одобрены специалистами (ингаляции, компрессы, тампоны с прополисом в нос для снятия отека и пр.). В то же время врач не будет назначать только народные средства для избавления от болезни, такие методы будут предписаны в комплексе с медикаментозной терапией.
Метод промывания носа под названием «кукушка»
Прогноз при гайморите благоприятный при соблюдении всех рекомендаций, которые дает лечащий врач. В дальнейшем необходимо лишь соблюдать определенные профилактические меры, своевременно обращаться к доктору при малейших симптомах заболевания. Важно также найти действительно квалифицированного специалиста, который будет заниматься вашим лечением и интересоваться состоянием вашего здоровья, а не просто делать вид, что он выполняет свои обязанности.
источник
Главная » Гайморит » Какой врач лечит гайморит
у самого гайморит хронический. я знаю 2 способа — прокол (очень плохой) и отсасывание гноя ( самый легкий)
Скажите как есть. Не говорите, что не пили антибиотик, а остальное выложите. Она лечила вас от ОРВИ, а у вас гайморит. Скажу, что при гайморите хорошо помогает ультразвук.
если гайморит не запущен, то он лечится сухим теплом (мешочек с песком или солью прикладывается). если как в вашем случае запущен, то греть уже нельзя (опасно, гной может прорваться в мозг). надо ложиться в стационар и откачивать гной.
идите к лорУ и пусть он Вам пропишет колоть антибиотик Нафазол! и пейте таблетки Синупред! они разжижают слизь и быстрей всё выходит! ещё. не в каждой аптеке, но есть препарат для промывания носа Долфин! вообще ВЕЩЬ! я сама так с гайморитом мучилась однажды.
бегите к какому угодно врачу, только быстрее! вы не знаете что запущенный гайморит или фронтит могут спровоцировать менингит? ?
бегите, делайте рентген и лечитесь в соответствие с указаниями врача. здоровья Вам.
иди к врачу. Ничего не говори-пила, не пила таблетки, какая разница?
Главное-это надо лечиться! Может это от зуба все болит?
При гайморите не опухает, по-моему.
Но если это гайморит, что неизвестно (надо делапть рентген) , то лечиться надо комплексно. И антибиотики, которые врач назначит. И полоскать подсоленной теплой водой нос. я сыну лечила по системе йогов. Набираешь в одну ноздрю воду и выплевываешь ч-з рот. и так долго делаешь, вымываются гайморовы пазухи. Ему помогло, а другим детям-это был инфекционный гайморит, делали прокалывание.
Лечись, удачи!
Это только начальная стадия (жёлтые жидкие сопли) . Очень скоро пройдёт до следующего насморка.
Но через раз 5 таких жёлтых сопель они у Вас уже будут не жёлтые, но бордово-чёрные с запахом горелой резины. Вот это уже настоящий хронический гайморит когда надо беспокоится.
Я прошёл через это.
Солью не надо прикладывать, кашицей чёрной редьки тёртой на тёртку прикладывать надо, она снимает боль и освобождает пазухи.
Как боль снимется, идите в горячую баню, парилку. Дышите горячем сухим паром несколько раз и подольше.
После этого о гайморите должно быть забудите.
Это называется- долечилась народными методами. Пойдите теперь к другому врачу-он ЛОР называется и пропишет вам адекватное лечение, только теперь будьте умнее- не занимайтесь самолечением и не выбирайте какие препараты пить, а какие нет! Единственное, что могу посоветовать до похода к специалисту- это сложные капли: 1 флакон нафтизина, в него добавить 1 ампулу диоксидина и 1 ампулу гидрокортизона- капать нос этой смесью 3-4 раза в день и дней около 5. Можно добавить таблеточки цинабсин по 1 таб 2 раза в день-5 дней. А по поводу антибиотика- только к ЛОРу. На крайний случай- ципролет500 по 1 таб- 2 раза в день-7-10 дней. Но лучше к ЛОРу!! ! С гайморитом шутки плохи, он может осложниться фронтитом, а затем менингитом- в результате либо дурак либо смерть. Сделайте снимок, может ваш гайморит уже только пунктировать надо! Не занимайтесь самолечением и народной медициной- до добра не доведет! (вы уже и сами, наверное, это поняли) ! Удачи вам и выздоравливайте скорее!
вам срочно надо к лор врачу сделать снимки и начать правильное лечение не занимаясь самолечением. а то все может закончится фротитом или что намного хуже мененгитом
Скажите пожалуйста я не знаю лор врач в Какое отделение надо заходить
эндокринология
ортопедия
травматолог или терапевт
Гайморит – это воспалительное заболевание, к которому может привести недолеченная простуда, гнилой зуб, искривления носовой перегородки, аллергический насморк, инфекции и врожденные аномалии полости носа. Словом, от гайморита убережен лишь тот, кто не болеет, или, по крайней мере, своевременно лечится.
Гайморит еще называют синуситом, это воспаление гайморовых пазух носа. Гайморовы полости – это маленькие пещерки, которые соединяются с полостью носа. По одной из уже описанных причин инфекция проникает в гайморову пазуху, оседает на слизистой (или проникает с кровью) и вызывает воспаление. Внешне всё напоминает обычный насморк, который долго не проходит. Только врач может определить, что это именно гайморит. Симптомы хоть и напоминают грипп, но отличия все же есть. Во время гайморита слизистая оболочка носа набухает так, что закрывает просвет, ведущий в полость носа, становится трудно дышать, поднимаются давление и температура, начинает болеть голова, портится аппетит, больной чувствует слабость, в это время вас должна насторожить боль вокруг глаз и носа. Наконец, проявляется главный симптом гайморита – слизь из носа превращается в вязкий гной. Если гайморит не лечить, то вслед за слизистой оболочкой может воспалиться и кость, правда, своевременное лечение гайморита может это предотвратить. Как лечить гайморит? На начальных стадиях помогают антигистаминные средства и антибиотики, можно промывать нос антисептическим раствором. Но запускать гайморит нельзя, он никогда не проходит сам по себе, а если запустить лечение, то острый гайморит станет хроническим. Когда гайморит запущен, лекарства уже не помогают, тогда врач делает прокол пазухи и откачивает гной. Процедура неприятная, но эффективная. Впрочем, современные методы сводят неприятные ощущения к минимуму и обходятся без проколов – это лазеротерапия. Врач промывает гайморовы полости от гноя, а затем обрабатывает их лазером, который снимает воспаление. После первой процедуры становится намного легче дышать, после седьмой процедуры гайморит проходит полностью.
Что нужно делать для профилактики гайморита? Прежде всего, своевременно лечите зубы, гной из зубов может попасть в кровоток и вызвать не только гайморит, но и многие другие неприятные заболевания. Занимайтесь физкультурой и ешьте здоровую пищу. Ваш иммунитет – это надежный отпор гаймориту.
Идите срочно к врачу.
лечат у врача после диагностики
Это зависит от характера гайморита. Если он гнойный, то последствия могут быть неутешительными. СРОЧНО идите к хорошему отоларингологу (ЛОРу) . скорее всего, придется делать проколы.
Опасен новообразованиями в головном мозге, но они формируются спустя время (годы). Так что вы можите успеть сделать обычный прокол под анастезией. )))
Опасен тем, что гной может разлиться и заражение крови. Поэтому греть опасно. Гомеопаты его лечат. А в обычной поликлинике предложат антибиотики, а в крайнем случае-прокол.
Гаймори́т — воспаление верхнечелюстной придаточной пазухи носа, возникает как осложнение при остром насморке, гриппе, кори, скарлатине и других инфекционных заболеваниях.
Придаточные пазухи носа представляют собой образование в виде небольших пещерок, имеющих сообщение с полостью носа. Другое название этого образования — гайморова пазуха, или гайморов синус (новолат. sinus Highmori[источник?]) .
Основной причиной возникновения гайморита является инфекция — бактерии или вирусы проникают в гайморову пазуху через полость носа или через кровь и вызывают воспалительный процесс.
[править] Осложнения
Самое опасное, которое может дать хронический гнойный гайморит, — менингит (воспаление мозговой оболочки) . Кроме того, существует опасность таких заболеваний, как миокардит, поражение почек, а также гайморит может служить источником генерализованной инфекции.
[править] Диагностика гайморита
Диагноз ставится на основе клинических данных и результатов рентгенографии или компьютерной томографии придаточных пазух носа, на основании анамнеза.
[править] Лечение гайморита
Основой возникновения гайморита является отёк слизистой оболочки, который блокирует соустье между гайморовой пазухой и полостью носа. Поэтому основное лечение должно быть направлено на борьбу с отёком слизистой полости носа — нужно обеспечить хороший отток отделяемого из пазухи.
При лечении гайморита используются консервативные (медикаментозные) и хирургические методы.
В основе медикаментозного лечения гайморита должны обязательно лежать местные процедуры — использование капель, спреев, ингаляторов, способных устранить отек слизистой оболочки.
К сосудосуживающим препаратам относятся: Тизин, Називин, Санорин, Назол, Галазолин, Длянос. При гайморите необходимо придерживаться определенных правил заливания в нос лечебных жидкостей. Пациенту следует лечь на бок, после чего закапать сосудосуживающие капли в половину носа, на которой лежит больной — капли должны попасть на боковую стенку носа. В таком положении следует находиться не менее 5 минут. Затем следует повернуться на другую сторону и повторить процедуру с другой половиной носа. Только после использования этих капель можно закапывать другие — обладающие антибактериальным, противовоспалительным или обезболивающим эффектом.
В лечении также используют антибактериальные препараты (предпочтительно цефалоспориновые) , антигистаминные средства (Кларитин, Телфаст и др.) . Выполняют промывание носа антисептическими растворами (например, фурацилином) . Из физиопроцедур применяют такие методики, как УФО полости носа, УВЧ на придаточные пазухи носа и др.
Гомеопатические препараты эффективно содействуют проводимому комплексному лечению, усиливая защитные свойства организма и изменяя реакцию организма в нужную для излечения сторону. По не подтвержденным строгими научными исследованиями заявлениям, в арсенале гомеопатов имеются средства, уменьшающие воспалительные явления, ускоряющие нагноение и отторжение некротических масс, изменяющие характер секрета, стимулирующие иммунную систему. Пункция (прокол) делается для того, чтобы откачать из пазухи гной, промыть пазуху, а после этого ввести туда антибиотики и противовоспалительные препараты. Данная процедура сопровождается неприятными ощущениями, но эффективность её очень высока. В настоящее время после прокола в пазуху устанавливают специальные трубочки — катетеры, через которые можно делать промывание пазухи ежедневно. При применении данного метода больной очень быстро выздоравливает. Но ко всему есть свои показания, и в начальной стадии гайморита далеко не всегда требуется проводить пункцию, можно обойтись промыванием носа.
Лечить гайморит нужно под контролем врача-отоларинголога (ЛОР-врача) .
ne nado delatj nikakix prokolow. poloskajnos morskoj solju nikakogo gajmorita ne budet
опасен возможными осложнениями. Например — менингит.
Эффективное (ОЧЕНЬ) лечение гайморита: сеансы маски Пиокал (http://piokal.ru/index.php?category >
Гайморит необходимо лечить, иначе он может перейти в хронический. Мне помог препарат Циннабсин. Принимала 2 недели и полностью вылечилась. Прошел насморк и облегчилось дыхание.
Лечение проколом 100% не поможет. Можно вылечить без лекарств. Просто каждый день 3-раза вдень промывай нос слабеньким солевым раствором (200 грамм хватит) с добавлением одной капли йода — делай так месяц и увидишь результат. Когда станет лучше берёшь ватную палочку и намазываешь её на мёд (т. е. не тот мёд, который продают в магазине, а тот который на прополисе пропитан и ты её выжимаешь) аккуратно и тоненьким слоем намазываешь на стенки носа (лучше глубже намазывать, но в норме). Для процедуры с мёдом полость носа должна быть хотя бы чистой, мёд желательно наносить теплым, он ещё помогает расслабить стенки носа, когда они распухают и закрывают проход. Вот и всё :).
Гайморит представляет собой воспалительный процесс, который происходит в придаточных пазухах носа. Чем лечить гайморит, лучше посоветоваться со специалистом, так как это серьезное заболевание.
В большинстве случаев оно спровоцировано рецидивом глубокого насморка или простудой при условии недостаточного лечения.
Специалисты выделяют следующие причины заболевания:
- Инфекция, попадающая в организм через кровь или в момент дыхания.
- Слабый иммунитет.
- Простудные заболевания (ОРЗ, ринит).
- Травмирование носовых пазух.
- Сквозняки в помещении, где долгое время находится человек.
- Вдыхание химических испарений при работе на вредном производстве.
- Переохлаждения различного вида, озноб.
- Врожденная аномалия органов носоглотки.
- Появление полипов и аденоидов.
- Аллергия и некоторые виды тяжелых заболеваний.
Постоянное применение капель, назначенных для лечения ринита, может стать причиной накопления слизи в носовых пазухах, что, в свою очередь, приводит к развитию гайморита.
Различают острую и хроническую форму гайморита. По типу инфекции выделяют риногенный, гематогенный и одонтогенный виды болезни.
Отмечают следующие симптомы гайморита:
- болевые ощущения в области носовых пазух;
- головная боль;
- отсутствие обоняния;
- изменения в голосе;
- изменение температуры тела;
- общая слабость и быстрая утомляемость;
- может появиться зубная боль;
- тяжелое дыхание;
- появление кашля и заложенности носа;
- обильные выделения из носовых пазух.
При появлении первых признаков гайморита и продолжительном насморке рекомендуется незамедлительно обратиться за квалифицированной медицинской помощью к врачу-отоларингологу.
Только грамотный специалист может правильно провести обследование, поставить диагноз и назначить курс лечения.
Для подтверждения предварительного диагноза лечащий врач должен назначить рентгенологическое исследование. На данном этапе выявляется строение костей черепа, формы пазух, наличие или отсутствие гнойных образований. Точно определить очаг воспаления поможет компьютерная и магнитно-резонансная томография.
При недостаточном лечении гайморита могут возникнуть серьезные осложнения в виде хронической формы заболевания, ухудшения зрения, менингита, сепсиса.
Чем лечить гайморит, чтобы избавиться от воспалительного процесса и заложенности носа? В интернете можно найти много различных средств, но начинать лечение следует только после консультации врача.
Вылечить гайморит можно только медикаментозным способом, но методы народной медицины могут значительно ускорить действие препаратов.
Отек слизистой оболочки носа блокирует устье, расположенное между гайморовой пазухой и полостью носа, поэтому лекарственные препараты направлены на снятие отечности и освобождение выходного отверстия пазух. С этой целью используют сосудосуживающие капли и спреи: Отилин, Длянос, Називин. Они позволяют быстро избавиться от отека слизистой, что положительно влияет на очищение синуса. Рекомендуется использовать такое медикаментозное лечение гайморита не более 5 дней. Злоупотребление им может вызвать атрофию слизистой носа.
При развитии болезненного состояния на фоне аллергических реакций лечащий врач может назначить следующие препараты от гайморита: Супрастин, Диазолин, Димедрол и др. Для комплексного лечения прописывается лекарство от гайморита, способствующее уменьшению воспалительного процесса в пазухах носа, содержащее беклометазол, – Беклофорт или Беконазе.
Самое эффективное средство от гайморита – антибиотики, благодаря которым удается побороть инфекцию и остановить распространение микробов.
Выбор антибиотика зависит от того, чем было спровоцировано заболевание.
При назначении антибиотиков важно учитывать индивидуальную переносимость входящих компонентов.
Пациентам назначают также курс лечения Амоксициллином, Цефаклором, Ко-тримоксазолом. Лекарственные препараты могут назначаться как в форме таблеток, так и в виде инъекций. В некоторых случаях их применяют местно, вводя раствор в полость носовых пазух.
Эффективное лекарство для устранения гнойных скоплений и слизи – Ацц. Дополнительно для промывки носа назначают антисептические растворы фурациллина и хлорофиллита.
Синуфорте также эффективен как препарат для лечения гайморита. Входящий в его состав экстракт цикламена повышает иммунитет и способствует естественному очищению носовых пазух. Использование препарата не вызывает привыкания.
Пункция верхнечелюстной пазухи проводится в случае острого гнойного гайморита и в диагностических целях, при расхождениях жалоб пациента и результатов исследований.
Как только гнойные скопления полностью устранены,назначают физиотерапевтические процедуры, такие как:
- лазеротерапия;
- воздействие на слизистую оболочку полости носа ультрафиолетом;
- виброакустический метод;
- лечение при помощи ультразвука.
Эффективен аппаратный метод лечения гайморита, например, лазер “Милта”. Данный прибор позволяет значительно сократить период лечения, улучшает иммунитет, защищает от инфекций, способствует уменьшению воспалительного процесса.
Прибор “Ринобим” оказывает влияние на клетки, используя монохроматические световые волны. С его помощью можно снять отек и улучшить состояние пациента. Рекомендуется проводить процедуру в расслабленном состоянии. Сеанс следует проходить несколько раз в день по 10 мин.
“Фея УТЛ – 01 ЕЛАТ” напоминает грелку, предназначенную для прогревания области носовых пазух и горла. При помощи процедуры удается усилить обменные процессы, восстановить кровообращение, что приводит к быстрому выздоровлению. Особенность прибора заключается в том, что при его воздействии вирусы не способны распространяться. Аппарат помогает сократить курс лечения. Пациенты не испытывают побочных эффектов.
“Витафон” воздействует путем виброакустики, что способствует лимфатическому и микрокапиллярному кровотоку. Данный метод допустимо применять только в качестве вспомогательного лечения.
Данные приборы можно приобрести в аптеках или заказать в интернете.
Аппаратное лечение гайморита допускает лечение в домашних условиях.
Источником ценных минералов и веществ является морская соль. Она оказывает антисептическое действие, поэтому ее использование на ранних стадиях заболевания является очень эффективным методом.
Однако следует соблюдать ряд правил:
- Нельзя злоупотреблять соляным раствором, так как большое его количество может вызвать ожог.
- Необходимо тщательно растворять соль в воде.
- Осуществлять промывания рекомендуется только теплой водой.
Для приготовления раствора следует растворить 1 ч. л. соли в 0,5 л воды для взрослых и в 1 л воды для детей.
Мед и прополис могут применяться в качестве средства от гайморита, они уменьшают отек пазух, снимают покраснения и воспалительный процесс. Рекомендуется жевать прополис несколько раз в день по 30 мин. Для закапывания в нос используют разбавленную с растительным маслом 1:1 20 % настойку прополиса.
В качестве лекарства от гайморита, а также при простудных заболеваниях и ОРВИ применяют каланхоэ. Отжатый сок закапывают в нос 3 раза в день. Можно добавить мед при отсутствии аллергии.
Во избежание возникновения гайморита следует придерживаться следующих правил:
- Не допускать замерзания в холодное время года.
- Принимать витамины.
- Заниматься спортом и закалять организм.
- При простудных заболеваниях принимать соответствующие меры для своевременного лечения.
Эти простые процедуры и рекомендации предохранят не только от насморка и гайморита, но и от вируса гриппа.
Запущенные формы гайморита длятся годами, вызывая воспалительные процессы. Для их лечения врач может настоять на операции, в процессе которой будет сделано специальное отверстие для оттока гноя. Выполняют его между больной гайморовой пазухой и верхнечелюстной областью.
Гайморит – это воспалительный процесс, поражающий верхнечелюстную (гайморову) пазуху. Протекает он в острой или хронической форме, поражая одну или сразу две гайморовы пазухи. Расположены они по обеим сторонам носа немного ниже глаз.
Причин, по которым развивается гайморит, может быть множество:
• искривление носовой перегородки;
• врожденные аномалии развития анатомических структур носовой полости. У некоторых людей причиной гайморита оказывался кариес или воспаление десен. Помните, что проблемные зубы создают питательную среду для бактерий.
Как отличить гайморит от обычного насморка? Основные симптомы заболевания таковы:
• длительный насморк, не поддающийся лечению и сопровождающийся головными болями;
• неприятные ощущения в носу и околоносовой области;
• повышение температуры тела до высоких отметок.
Пациенты страдают от постоянного слезотечения на пораженной стороне, жалуются на светобоязнь и ухудшение обоняния, отечность нижнего века и щек.
Забитые слизью околоносовые пазухи становятся причиной нарушения дыхания и бессонницы. Отсутствие нормального сна, в свою очередь, приводит к повышению давления. Синдром ночного апноэ заключается в кратковременной остановке дыхания во сне.
Но наиболее опасен гайморит в плане возможного развития менингита, поражающего оболочки головного мозга. Серьезно пострадать при отсутствии своевременного лечения гайморита может и сердечная мышца, и органы мочевыделительной системы.
Почему же люди не спешат с лечением? Отсутствие адекватной терапии объясняется сходством признаков гайморита с простудными заболеваниями. А тем временем экссудат – слизь, выделяемая организмом — скапливается в гайморовых пазухах и становится отличной средой для активности новых вирусов.
Ослабленный иммунитет становится не способным бороться с болезнетворными бактериями. Они стремительно размножаются, вырабатывая ядовитые продукты своей деятельности. По мере всасывания токсинов в кровь начинают проявляться первые признаки болезни.
Лечение острой формы гайморита начинается с назначения современных антибиотиков – Макропена и Зитролида. Из препаратов старого поколения с заболеванием справляются Цефалексин, Ампициллин, Амоксициллин. Выбор в пользу того или иного средства осуществляется врачом с учетом наличия у больного аллергических реакций на медикаментозные препараты.
Если гайморит был вызван аллергией, назначаются противоаллергические средства – Супрастин, Цетрин, Кларитин и др. Облегчению дыхания способствуют сосудосуживающие средства, но с частотой их применения больному должен помочь определиться врач. При осложненном течении хронического гайморита в носу могут появиться полипы. Удаление их производится только хирургическим путем.
Лечение методом «Кукушки» (синус-эвакуация) проводится при легких формах гайморита мягким катетером. Его наполняют раствором Фурацилина и вводят в носовую полость тогда, когда пациент лежит на спине и произносит «ку-ку». Отсос, вставленный в здоровую ноздрю, откачивает раствор и скопившийся экссудат.
Пункция гайморовой пазухи проводится под воздействием анестезии. Прокол костной перегородки между носовым ходом и гайморовой пазухой выполняется специальной стерильной иглой после обработки полости Лидокаином.
Вылечить гайморит поможет и физиотерапия – в качестве дополнения к основным назначениям. Несколько сеансов УВЧ или соллюкса позволяют быстро добиться положительной динамики.
Гайморит – это заболевание, которое характеризуется сильным воспалением верхнечелюстной пазухи носа. Придаточные пазухи носа имеют вид образований небольших пещерок, которые соединяются с полостью носа. В строении присутствует две верхнечелюстные пазухи, это левая и правая и называются они – гайморовы пазухи. Боль в голове, заложенность носа и довольно затрудненное дыхание – это основные признаки одонтогенного гайморита. Во время подобного заболевания воспаляется исключительно область в верхней челюсти.
При этом заболевании в воспалительном процессе задействованы те пазухи, которые находятся над зубами и под глазами. Лечение одонтогенного гайморита на сегодня стало точкой пересечения стоматологии и отоларингологии.
Главной причиной данного заболевания становится кариес зубов верхней челюсти. И источником инфекции может быть гангренозный зуб, но существует вероятность для развития скрытого очага инфекции, протекающего в верхней челюсти, и особенно в десне, что активизируется после снижения иммунной реактивности организма. Причем, септический очаг может скрываться даже под пломбированным материалом леченого зуба. В некоторых случаях пломбировочный материал может проникать в гайморову пазуху сразу через зубные каналы при некачественной работе врача-стоматолога. И в таком случае пломбированный материал, находящийся в полости пазухи, становится инородным телом, что и вызывает воспаление.
Существует несколько причин, которые способствуют возникновению одонтогенного гайморита и одной из них являются больные зубы. Ведь кариес верхних зубов способен перейти в серьезное воспаление слизистой пазухи. И происходит это во время механического воздействия на уже больные зубы. А если повреждены каналы зуба, то во время чистки зубов имеющаяся инфекция попадает в эти каналы, а из них перемещается в пазуху через прямой путь. Кроме этого причиной такого гайморита может быть неаккуратная работа стоматолога, что часто бывает после удаления зубов с инфекцией. Последней причиной гайморита может быть анатомические особенности в строении верхней челюсти. И в этом случае корни верхних зубов непосредственно прорастают в пазуху. Поэтому при любом воспалительном процессе инфекция попадает сразу на слизистую оболочку.
Обычно при обращении к врачу все пациенты жалуются на такие симптомы, как гнойные выделения из носа, заложенность носовых ходов, боль во время касания к окологлазному пространству, неприятный запах изо рта и носа, постоянная боль в верхней челюсти и в зубах. Стоит отметить, что одонтогенный гайморит не принимает хроническую форму, чем он отличается от гнойного гайморита. В данном случае поражается только одна пазуха. Например, какая именно сторона будет заражена инфекцией, зависит то, где именно расположенный больной зуб.
Довольно часто болезнь проходит бессимптомно, а первые его признаки могут появляться уже только через пол года. Данному заболеванию подвержены только взрослые, однако привычными способами болезнь вылечить не удается. А вот у детей корни зубов еще не развитые, поэтому не являются угрозой для гайморовых пазух. Если у человека присутствует неприятный запах из носа, то он становится результатом застоя жидкости в пазухе носа. А при длительном течении заболевания возможно разложение костей. В данной ситуации зловонный запах чувствуют окружающие люди изо рта больного.
Данная форма гайморита лечится только в условиях клиники. Но самое главное в этом случае – это удалить основную причину болезни. И если болезнь связана с больными зубами, то врач назначает санацию ротовой полости. На начальной стадии развития одонтогенного гайморита его лечение производится сосудосуживающими препаратами. А назначенные капли в нос обеспечивают хороший отток жидкости из пазухи носа, в итоге больной начинает свободно дышать. Врач подбирает сосудосуживающие и противовоспалительные препараты.
Если одонтогенный гайморит долгое время не лечится, то в этом случае назначают пункцию, то есть врач делает прокол небольшого отверстия из пазухи уже в носовой ход. Выполняется такая процедура большой иглой и под действием местной анестезии, в итоге она обеспечивает резкий отток гноя непосредственно из пазухи носа. А после проколов назначают курс терапии антибиотиками, а также производится промывание гайморовой пазухи с помощью растворов антибиотиков через проколотое отверстие. Такая процедура позволяет снимать воспаление и устранить инфекцию. А в особенно сложных ситуациях может потребоваться хирургическое вмешательство. И под общей анестезией врач удаляет патогенную слизистую, вычищает зараженную пазуху и проводит обработку антибиотиками. Что касается реабилитационного периода, то в это время обязательно назначают физиотерапию, это прогревания, а также ингаляции, которые проводят только после выделения гноя из пазух и после снятия воспаления.
Всегда нужно соблюдать правила личной гигиены, это регулярная чистка зубов, лечение больных зубов, а также регулярное посещение стоматолога, что предотвратит развитие инфекции.
источник