Одонтогенный гайморит (синусит) – воспаление слизистой оболочки пазухи верхней челюсти, возникающее от очага инфекции, находящегося в полости рта.
Этиология одонтогенного синусита
В развитии воспаления участвуют микроорганизмы, которые в норме можно обнаружить в полости рта.
Гайморит одонтогенного характера может вызываться патологическими процессами следующих зубов верхней челюсти:
Какие же процессы способствуют развитию одонтогенного поражения гайморовой пазухи?
Острый периодонтит второго премоляра, первого, второго моляра (или хронический в стадии обострения)
Остеомиелит верхней челюсти
Нагноение радикулярной кисты
Воспалительный процесс вокруг ретенированного зуба (клыков и премоляров)
Случается такое, что травматичное удаление зуба или эндодонтическое лечение (при проталкивании пломбировочного материала или гангренозного распада за верхушку корня) может вызвать воспаление слизистой гайморовой пазухи.
Клиническая картина одонтогенного гайморита
Наиболее частые жалобы больных на:
Умеренные боли в щечной или подглазничной области (иногда болит вся половина лица)
Заложенность носа только с одной стороны, чувство тяжести
Выделения гноя из соответствующей половины носа
Болезненность при накусывании на второй премоляр, первый или второй моляр
Нарушение функции обоняния
Плохое самочувствие – головная боль, температура, нарушение сна, озноб
Конфигурация лица таких пациентов обычно не изменена, у немногих может изменяться за счет отека мягких тканей подглазничной или щечной области. При пальпации (или перкуссии) передней стенки пазухи определяется болезненность. В полости рта определяется воспаленная слизистая оболочка преддверия на уровне первого моляра, перкуссия причинного зуба вызывает боль. При обследовании полости носа отмечается гиперемированная и отечная слизиста оболочка соответствующей половины, наличие гнойного отделяемого. Также для острого процесса характерен лимфаденит соответствующей стороны.
Характеризуется жалобами на периодически возникающие болевые ощущения, чувство тяжести и распирания в подглазничной и щечной области, выделения из одной половины носа и образование в ней корок. Общее состояние, как правило, не страдает. Часто хронический гайморит имеет бессимптомный характер. Из анамнеза удается выяснить, что ранее были явления острого гайморита.
Отека мягких тканей щеки нет, но перкуссия передней стенки гайморовой пазухи болезненна. Слизистая преддверия полости рта воспалена.
В полости носа определяется гнойное отделяемое, корки или полипозные разрастания.
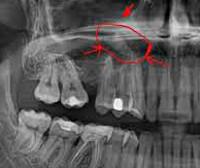
Для подтверждения диагноза следует провести рентгенографию околоносовых пазух, при которой определяется затемнение (снижение пневматизации пазухи). На дентальной рентгенограмме виден причинный зуб с явлениями периодонтита.
В первую очередь необходимо отличать одонтогенный гайморит от риногенного. В отличие от одонтогенного, для риногенного синусита характерно:
Двухстороннее поражение — болезненность, чувство распирания и тяжести, гнойные выделения в обеих половинах носа
В полости рта премоляры и моляры верхней челюсти здоровы или в них имеются небольшие кариозные поражения
Острое одонтогенное поражение пазух следует дифференцировать от острого пульпита, острого периодонтита и невралгии тройничного нерва.
Хронический одонтогенный синусит нужно отличать от злокачественного поражения верхнечелюстной кости и радикулярной кисты.
Принимать участие в лечении гайморита одонтогенного происхождения должны хирург стоматолог и ЛОР-врач. Роль стоматолога заключается в удалении причинного зуба с целью ликвидации источника инфекции и промывании пазухи через сообщение. ЛОР-врач проводит прокол синуса и вводит туда растворы антибиотиков, антисептиков и ферментов. Пациенту назначаются сосудосуживающие капли в нос, затем физиолечение.
При хроническом гайморите иногда не удается достичь успеха одним лишь удалением зуба, т.к. на значительной поверхности пазухи распространяются патологические очаги. В таких случаях проводят радикальную операцию на гайморовой пазухе. Суть ее заключается в удалении патологически разросшейся ткани из верхнечелюстной пазухи.
Операцию проводят под проводниковым (резцовая, небная, инфраорбитальная и туберальная) и инфильтрационным обезболиванием. Используют внутриротовой доступ, разрез делают в преддверии полости рта от второго моляра до латерального резца. Слизисто-надкостничный лоскут отслаивают, достигают передней стенки пазухи, которую удаляют бормашиной или долотом. Всю измененную слизистую оболочку, грануляции и полипы нужно убрать.
В области нижнего носового хода носовой стенки делают отверстие диаметром 1-2 см., в которую помещают йодоформную турунду с выходом в носовую полость. Отверстие в полости рта зашивают наглухо.
Через сутки после операции необходимо достать турунду из носовой полости. На 4-5 день можно промывать пазуху растворами антисептиков. Швы начинают снимать через 7-9 суток по несколько швов в день.
Одонтогенный синусит может осложняться распространением процесса на другие пазухи (возникает этмоидит, сфеноидит, фронтит), иногда развивается периостит или остеомиелит челюсти. Более тяжелым и опасным осложнением являются абсцессы и флегмоны глазницы.
ЭКЗАМЕНАЦИОННЫЙ БИЛЕТ № 29.
Дата добавления: 2018-11-11 ; просмотров: 189 | Нарушение авторских прав
источник

Она развивается вследствие поражения верхних коренных зубов. Причиной такой патологии является близкое расположение зубов с верхнечелюстной пазухой. Заболевание протекает в острой или хронической форме.
К какому врачу идти при одонтогенном гайморите, знают не многие. Первопричиной в возникновении болезни считается воспаленная десна, которая поражает слизистую оболочку пазухи носа. Поэтому лечением верхнечелюстного синусита занимаются стоматолог и ЛОР — врач.
В основу этиологии развития одонтогенного гайморита является несвоевременная санация зубов. Потому что инфекция поражающая гайморовою пазуху, находится в ротовой полости. Существует ряд факторов, которые влияют на развитие верхнечелюстного синусита. Синусит может возникнуть по нескольким причинам.
- При неправильном пломбировании верхних коренных зубов. В пазуху носа, по неаккуратности стоматолога, может попасть частичка из пломбировочного материала. Организм человека, это воспринимает как инородное вещество и его отторжение проявляется в виде воспалительного процесса в гайморовой пазухе.
- Наличие глубокого кариеса. Все бактерии, которые находятся в ротовой полости, могут подняться по больному зубу вверх и вызвать гайморит.
- Неудачное удаление зуба. Когда удаляется близкорасположенный к пазухе зуб, образовывается некий свищ, куда могут попасть инфекции и бактерии. Для предотвращения такой ситуации, следует обратиться к челюстно-лицевому хирургу, для закрытия свища.
- Наличие кисты может спровоцировать воспалительный процесс.
- При установке зубного имплантата.
- При ослаблении иммунитета, организм человека становиться более восприимчивым к бактериям и вирусам.
На самом деле существует больше факторов способствующих развитию одонтогенного гайморита, главное помнить, что возникновению заболевания способствуют бактерии и вирусы, находящиеся в ротовой полости. Поэтому необходимо стараться соблюдать гигиену ротовой полости.
Характерной чертой одонтогенного синусита является то, что болезнь развивается только с одной стороны. Обычно симптомы проявляются в виде:
- недомогания;
- повышения температуры;
- потери нюха;
- головных болей;
- болезненности и отечности лица со стороны поражения;
- заложенности носа;
- отхождение гнойной секреции со стороны пораженной пазухи;
- повышенной чувствительности при давлении на зуб, который стал причиной недуга;
- болезненности при жевании;
- бессонницы;
- снижения аппетита;
- озноба, которая возникает на фоне высокой температуры;
Характерным признаком одонтогенного гайморита считается повышение температуры тела, боль в области скул и чувство неприятного запаха изо рта.

При остром гайморите, симптомы более выражены. Наблюдается гнойный воспалительный процесс на фоне сильного отека слизистой, увеличение лимфатических узлов, ухудшение состояния больного. Если на этом этапе заболевания не пройти курс терапии, то ситуация приводит к плачевным последствиям.
Хронический гайморовый синусит отличается от острого течения тем, что признаки болезни проявляются периодически. Из всех вышеописанных симптомов у больного наблюдается только гнойные выделения. Хронический одонтогенный синусит может протекать бессимптомно долгое время, обостряясь в холодное время года.
Заболевание протекает в несколько стадий:
- серозный гайморит проявляется сильным воспалением без насморка;
- гнойный гайморит, протекает со всеми симптомами;
По нормативным данным мкб 10 (международная классификация болезней) острый и хронический гайморит имеет свой класс, блок, коды.
| Гайморит | Класс по мкб10 | Блок по мкб10 | Код по мкб10 |
| Острый | Болезни органов дыхания (J00-J99) | Острые респираторные инфекции верхних дыхательных путей (J00-J06) | Острый верхнечелюстной синусит (J01.0) |
| Хронический | Болезни органов дыхания (J00-J99) | Другие болезни дыхательных путей (J30-J39) | Хронический верхнечелюстной синусит (J32.0) |

Болезнь выявляется чаще у взрослых, нежели у детей. Цель диагностики заключается в выявлении больного зуба.
Но ЛОР врач обязан перед инструментальным обследованием провести осмотр больного, и уточнить стадию течения заболевания.
Инструментальное исследование проводиться с помощью:
- Рентгенографии, которая может дать полную информацию о одонтогенном гайморите. Снимок осуществляется двумя методами: панорамным и прицельным.
- КТ, позволяющая определить нахождения инородного тела в пазухе. Иногда, требуется конусно-лучевая томограмма, которая обнаруживает имеющиеся плотности тканей.
- Эндоскопии гайморовых пазух. Это исследование дает возможность подробно исследовать полость. Оно проводиться в исключительных случаях, когда требуется визуальный контроль при лечении одонтогенного синусита.
По результатам исследования и осмотра пациента, врач назначает необходимую терапию.

Главное, приступить к лечению вовремя, до возникновения осложнений. Все процедуры проводятся амбулаторно, пациенту врач выписывает больничный лист на период болезни.
- Операция по удалению больного зуба, кисты.
- С помощью надреза десны, врач промывает полость от гноя и серозной жидкости, орошая ее лекарственным препаратом.
- Назначение противовирусных, антибактериальных средств, витаминов, направлены на улучшение состояния больного.
- Лечение антибиотиками играет важную роль при проведении медикаментозной терапии.
- Сосудосуживающие препараты, капли для носа с антибактериальными свойствами.
- Антигистаминные препараты.
- Общеукрепляющие процедуры.
- Физиотерапия до 10 сеансов.
Современная медицина позволяет успешно бороться с разными видами гайморита, главное своевременное лечение болезни.
По словам медиков, гайморит лечить народными средствами нельзя. Это может еще больше усугубить течение заболевания. Особенно, применение народного средства как, горячее яйцо или соль, которое нужно приложить к больному месту, категорически запрещается. При нагревании гной, может проникнуть в головной мозг.

- конъюнктивита, кератита;
- абсцесса мозга;
- заражения крови;
- воспаления лобной пазухи;
Самостоятельное лечение болезни может привести к разным видам осложнения. Следует доверить свое здоровье знающему специалисту. Когда мучает продолжительный насморк, сопровождающийся болями и температурой, необходимо как можно быстрее обратиться к врачу.
К мерам профилактики по предотвращению развития одонтогенного гайморита относится:
- систематическое посещение врача стоматолога;
- санация зубов по мере необходимости;
- уход и гигиена полости рта;
- повышение иммунитета;
- лечение заболевания в начальных стадиях;
Если соблюдать вышеперечисленные рекомендации, то можно избежать, возникновение болезни.
источник
Одонтогенный синусит – это инфекционно-воспалительный процесс в верхнечелюстной придаточной пазухе (в гайморовой пазухе), развивающийся в результате патологии корней зубов, костной ткани или десны верхней челюсти.
Одонтогенный синусит может манифестировать впервые лишь в подростковом возрасте, когда молочные зубы сменятся на коренные. Согласно статистике, «зубной» синусит, как его часто называют, встречается в 8% случаев среди общей массы синуситов.
Механизм развития заболевания обуславливается анатомической близостью челюсти и пазухи. Корни зубов верхней челюсти (с 4 по 8 зуб) тесно контактируют с дном верхнечелюстной придаточной пазухи. Между пазухой и зубами пролегает костная пластинка. Иногда это дно является настолько тонким, что корни зубов ограничены от него лишь мягкими тканями.
Причины одонтогенного синусита кроятся в воспалительном процессе, который возникает в результате размножения патологических микроорганизмов, проникших в гайморову пазуху изо рта.
Специалисты выделяют следующие факторы, провоцирующие начало заболевания:
Перфорация дна пазухи во время пломбирования зуба. При попадании пломбировочного материала в полость гайморовой пазухи часто развивается хронический грибковый одонтогенный синусит.
Проникновение иных инородных тел в нижнечелюстную пазуху. Чаще всего это происходит при стоматологических манипуляциях. Причиной воспаления может стать сломавшийся стоматологический инструмент, турунды, обломки провалившихся корней зубов. Хотя не исключены и проникающие ранения пазух, что наблюдается реже.
Заболевания зубов и десен способны спровоцировать начало одонтогенного синусита. Это такие патологии, как: пародонтоз, гранулемы и кисты корня зуба, субпериостальные абсцессы, свищи, апикальный периодонтит. Любые гнойные очаги больших и малых коренных зубов, прилегающих к гайморовой пазухе, могут стать причиной развития заболевания.
Болезни костной ткани челюсти также могут выступать в качестве причины воспаления – это остеомиелит или периостит.
В зависимости от причины развития заболевания различают перфоративный и неперфоративный одонтогенный синусит. При перфоративном синусите происходит прямое нарушение целостности дна гайморовой пазухи, а при неперфоративном синусите воспаление манифестирует на фоне имеющейся болезни зубов, десен или костной ткани челюсти.
В результате имеющегося воспаления, аэрационно-дренажная функция гайморовой пазухи нарушается. Это приводит к застою серозного или слизисто-серозного отделяемого, которое является благоприятной средой для роста и размножения патогенных микроорганизмов: бактерий и грибов. Увеличению времени контакта бактерий с клетками гайморовой пазухи способствует также нарушение движения мерцательного эпителия. Если заболевание протекает длительно и без лечения, слизистая оболочка носовой пазухи претерпевает необратимые изменения, а на фоне нагноения начинают превалировать симптомы инфекционного воспаления придаточной нижнечелюстной пазухи.
Симптомы одонтогенного синусита зависят от того, в какой стадии находится заболевание.
Острая фаза характеризуется следующей клинической картиной:
Повышение температуры тела до высоких значений – до 38-39 градусов.
Головные боли, общее недомогание.
Выделения из носа со стороны воспаления.
Заложенность носа, нарушение обоняния.
Болезненные ощущения разной степени интенсивности. Возможна иррадиация болей в виски, верхнюю челюсть, затылок, ухо.
Болезненные ощущения в зубе или зубах, которые являются причиной развития синусита. Зубные боли усиливаются во время пережевывания пищи.
Возможно развитие отека мягких тканей щеки, хотя это происходит не всегда и зависит от причины развития воспаления.
Иногда наблюдается подчелюстной лимфаденит с увеличением лимфатических узлов и их болезненностью.
Возможны признаки периостита, остеомиелита, кисты, свища или иной стоматологической болезни, ставшей причиной развития одонтогенного синусита.
Часто одонтогенный синусит развивается как первично-хроническое заболевание, но может манифестировать и после перенесенного острого воспаления. Пациенты предъявляют жалобы на незначительные головные боли, периодически возникающее чувство тяжести в верхней челюсти. Возможно появление выделений из носа со стороны поражения. Иногда из носа исходит гнилостно-зловонный запах.
Больной на фоне хронической инфекции страдает от снижения работоспособности. Особенно явно это заметно у людей умственного труда.
Если в гайморовой пазухе скапливается большое количество отделяемого, то усиливаются головные боли и боли по ходу тройничного нерва. Постепенно происходит переход из хронической фазы в стадию обострения заболевания с присоединением бактериальной инфекции.
Лечение одонтогенного синусита сводится к двум задачам, которые необходимо реализовать в кратчайшие сроки:
Устранить первичный очаг инфицирования (избавить пациента от стоматологической проблемы);
Устранить воспаление в верхнечелюстной пазухе.
Если имеется возможность, то стоматолог стремиться сохранить больной зуб, но при этом полностью ликвидировать имеющуюся инфекцию в корневой системе, в мягких тканях. Возможно лечение в условиях стационара и в амбулаторных условиях.
Консервативная терапия сводится к восстановлению нормальной вентиляции пазухи. Для этого больному рекомендуют сосудосуживающие препараты местного назначения: Галазолин, Називин, Нафтизин, Санорин, Отилин и пр. Возможен прием антибактериальных препаратов перорально. В этом случае препаратами выбора становятся антибактериальные средства из группы пенициллинов (Амоксиклав) или фторхинолонов (Левофлоксацин, Моксифлоксацин и пр.).
Для создания максимальной концентрации антибиотика в носовой пазухе используются антибактериальные средства местного действия, например, Изофра.
Если синусит осложняется сильными головными болями, отечностью мягких тканей лица, внутричерепными нарушениями, то необходима обязательная госпитализация больного. Безуспешная консервативная терапия является основанием для хирургического вмешательства. При этом, во время удаления причинного зуба имеется вероятность нежелательного вскрытия прилегающей пазухи. В этом случае образовавшийся свищ может закрыться самостоятельно на фоне обработки йодной настойкой. Если зарастания не происходит, предстоит закрытие свища лоскутом мягких тканей десны или неба.
Для устранения гноя из носовой пазухи необходимо выполнить ее дренирование. Для этого ее промывают методом синус-эвакуации или методом под названием «кукушка». Для обеззараживания используют дезинфицирующие растворы – это Фурацилин, Риванол, Перманганат калия и пр. Также в носовую полость напрямую вводят антибиотики и протеолитические ферменты.
Хронические одонтогенные синуситы также лечатся консервативно. Необходимость хирургического вмешательства обуславливается формированием одонтогенного полипозного синусита, некротического хронического синусита, а также по стоматологическим показаниям.
Образование: В 2009 году получен диплом по специальности «Лечебное дело», в Петрозаводском государственном университете. После прохождения в интернатуры в Мурманской областной клинической больницы получен диплом по специальности «Оториноларингология» (2010 г.)
Как быстро и просто понизить артериальное давление?
Эффективное лечение гипертонии без лекарств!
источник
Одонтогенный синусит – патологический процесс, который заключается в воспалении гайморовой пазухи. Передается от больного зуба -моляра. Связан недуг с тем, что корни зубов сосредоточены рядом или даже внутри пазухи. Это открывает все пути для проникновения инфекции к слизистой оболочке пазухи. Для маленьких пациентов, у которых еще нет коренных зубов, такая форма болезни не свойственна.
Распознать одонтогенный синусит можно по следующим признакам:
- боль под глазом ноющего характера и сосредоточена на одной стороне лица;
- заложенность носа;
- выделение большого количества гноя, имеющего дурной запах;
- боль в зубах, которые сосредоточены в верхней челюсти.
Одонтогенный синусит всегда дает о себе знать сильными болями в зубах. Порой боль возникает после удаления или лечения одного из зуба. Пациент ощущает сильную головную боль, тяжесть в голове. При этом при наклоне клиническая картина только усиливается.
Если своевременно не заняться лечением острой формы патологического процесса, то он перейдет в хроническую. Симптомы синусита у взрослых будут аналогичные, но только посещать пациента они уже будут на постоянной основе. Болезненные ощущения будут возникать периодами, а нос заложен постоянно. Из носовой полости выделяется в небольшом количестве белая слизь, имеющая дурной запах.
Порой воспалительный процесс, протекающий в пазухах, может поразить полость носа. Это чревато формированием полипов, для устранения которых придется использовать радикальные методы лечения. Порой прослеживается неспецифическая клиническая картина, когда околоносовые пазухи сосредоточены около головного мозга. В результате этого человек ощущает слабость, усталость, вялость и сниженную работоспособность.
По ссылке подробно рассказывается, чем опасен гайморит.
На видео- одонтогенный синусит:
Риногенный синусит и одонтогенный отличаются друг от друга. Причем эти отличия затрагивают не только симптоматику, но и причины, по которым произошло развитие патологического процесса. Для одонтогенной формы синусита боль сосредоточена с одной стороны. А вот при риногенном синусите боль прослеживается с двух сторон.
На развитие риногенного воспаления влияют хронический ринит, грипп, скарлатина, корь, вирусные и инфекционные недуги. А вот развитие одонтогенного синусита происходит на фоне стоматологических проблем. Вызвать воспалительный процесс могут зубы, у которых коренная система развитее в верхнечелюстных пазухах.
Синусит, возникший на фоне стоматологических патологий, чаще всего вовлекает в воспаление только одну пазуху. Если долго сидеть дома с невыносимой болью и не обратиться за квалифицированной помощью, то гайморит поразит и другую пазуху, в результате чего станет двухсторонним. По продолжительности периода болезни различают острый, подострый и хронический синусит. Кроме этого, его течение может быть острым и хроническим.
Какие капли в нос при синусите и гайморите стоит использовать в первую очередь, поможет понять данная статья.
А вот как использовать Сумамед при синусите, и насколько это средство эффективно, поможет понять данная информация.
Также будет интересно узнать о том, какие антибиотики при синусите стоит применять в первую очередь: https://prolor.ru/n/lechenie-n/antibiotiki-pri-sinusite.html
Возможно вам также будет интересно узнать о том, как лечить синусит у детей.
При остром течении патологического процесс у пациента наблюдаются следующие симптомы:
- Боль и чувство распирания в десне, которое при употреблении пищи только усиливаются.
- Выделения из носовой полости, причем с той стороны, которая поражена. Вначале это просто слизь, но затем возникает гной зеленого или белого окраса.
Если острый синусит не был вылечен вовремя, то он переткнёт в хронический. Для него характерны постоянные симптомы, которые очень схожи с клинической картиной острого текущего патологического процесса, но при этом они менее интенсивные.
Для хронического воспаления свойственны следующие признаки:
- болезненные ощущения в пораженной десне;
- слизь гнойного характера и заложенность носа, которая приводит к нарушению обоняния;
- слабость, усталость и пониженная работоспособность;
- боли в голове и неприятные ощущения в зоне переносицы.
Хроническая форма патологического процесса может протекать без явных симптомов. А вот после длительного нахождения на холоде или при заболеваниях ОРВИ наблюдается обострение, в результате чего возникает острый синусит.
Как лечат синусит? Терапия одонтогенного синусита сводится к применению сосудосуживающих капель и антибактериальных препаратов:
- Капли для носа – Галазолиндля детей, Нафазоли или Ксилометазолин. Они эффективно справляются с заложенностью носа, купируют отек слизистой и быстро эвакуируют слизистые выделения.
Антибиотики пенициллиновой группы – Ампициллин, .Амоксициллин (а вот какова дозировка Амоксициллин при гайморите необходима, и как её определить. рассказывается в данной статье)
Цефалоспорины – Цефазолин, Цефалексин. Данный антибиотик также используется при лечении симптомов фронтита у детей и взрослых.
Макролиды – Азитромицин (а вот какие отзывы о Азитромицие, который используется при ангине, существуют, можно прочесть в данной статье) Эритромицин.
Антибактериальные лекарства местного действия – спрей Биопарокс.
Это основные лекарства, которые используют при лечении одонтогенного синусита. Если все соблюдать верно, острые формы патологического процесса отступят уже через 5-7 дней.
Кроме этого для активизации процессов и быстрого достижения положительного результата необходимо выполнять процедуры по промыванию носовой полости. Эти манипуляции задействуют при терапии различных форм синусита или гайморита. Для этих целей можно приобрести такие растворы, как Фурацилин, АкваМарис (а вот как промыть нос грудному ребенку Аквамарисом, поможет понять данная статья) или настои антисептических трав – Подорожник, Ромашка и зверобой.
В народной медицине припасено немало эффективных рецептов, которые можно задействовать при терапии одонтогенного синусита.
Именно эта форма лекарства активно применяется при лечении патологии, так как можно предотвратить всасывание раствора и общего влияния на организм. Если после применения самодельных капель у вас возникает жжение или другие неприятные симптомы, то полученное лекарство стоит разбавить молоком и водой, взятых в равной пропорции. Самыми эффективными остаются следующие рецепты:
- Взять алоэ и каланхоэ, срезать листики и уложить в холодильник на 7 дней. Затем их измельчить, а из полученной кашицы отжать сок. Установить его еще в холодильник на 2 дня. Капать по 2 капли в каждый носовой ход 3 раза в сутки.
При лечении одонтогенного синусита можно использовать носовые тампоны, обработанные лечебным составом. Их нужно делать перед сном, а длительность их влияния составит 20-30 минуту. Эффективными остаются такие растворы:
- Отвар из лавровых листьев. Взять несколько листиков, измельчить и кипятить 10 минут.
- Отвар ромашки, календулы, шалфея.
Для проведения лечебных ингаляций при синусите можно использовать несколько проверенных вариантов:
Представленные средства оказывают бактерицидный эффект, а также эффективно справляются с бактериями.
Если однотогенный синусит протекает с осложнениями, то врач принимает решение о проведении операции. На сегодняшний день существует два метода оперативного вмешательства:
- Радикальный. Его суть в том, что врач выполняет разрез под верхней губой. Используют сегодня такой способ терапии редко, так как он является травматичным и имеет массу осложнений.
- Эндоскопический. При его использовании специалист вводит в носовой ход или лунку зуба инструмент. При это травматизация здоровой ткани незначительная, а сама процедура переносится легче, ведь риск появления осложнений отсутствует.
Одонтогенный синусит – это распространенное заболевание, которое сопровождается сильными болями и заложенностью носа. Протекает патологический процесс в двух формах – острой и хронической. Лечение носит комплексный характер, включая препараты местного и комплексного влияния. При тяжелом течении воспаления назначается операция.
источник
Одонтогенный гайморит – это воспаление слизистой оболочки верхнечелюстного синуса, вызванное распространением патологического процесса из первичного очага инфекции, находящегося в верхней челюсти. Основные проявления заболевания – ярко выраженная головная боль, которая усиливается при наклоне головы, выделения из носа гнойного или серозного характера, слезотечение, интоксикационный синдром. Диагностика базируется на сборе анамнестических данных, общем осмотре, риноскопии, пункции синуса и лучевых методах визуализации. Лечение включает антибиотикотерапию, промывание антисептиками, хирургическую санацию полости пазухи и первичного очага.
Одонтогенный гайморит – часто встречающееся заболевание. Распространенность колеблется от 3 до 52%, в среднем патология возникает у 35-43% населения. Этот вариант поражения верхнечелюстного синуса составляет порядка 14% бактериальных инфекций, требующих лечения в отделении хирургической стоматологии. На долю данной разновидности синусита приходится 20-24% от всего количества воспалительных заболеваний челюстно-лицевой области.
Среди всех форм гайморита от 80 до 96% имеют одонтогенную этиологию. Статистически чаще заболевание наблюдается у людей с пневматическим типом строения верхнечелюстной пазухи, что связано с тонкостью костных стенок и ее внедрением в альвеолярный отросток. Мужчины и женщины страдают одинаково часто.
Эта форма синусита является осложнением воспалительного процесса в зоне зубов либо верхней челюсти. Практически всегда вызывается смешанной патогенной микрофлорой, которая может включать в себя стафилококки, стрептококки, диплококки, энтерококки, грамположительные и грамотрицательные бациллы, дрожжевые грибы. К состояниям, чаще всего осложняющимся одонтогенным гайморитом, относятся:
- Заболевания моляров и премоляров. Обычно это инфекционные поражения зубов верхней челюсти, одонтогенный периостит и остеомиелит, хронический периодонтит, гнойный пародонтит и нагноившиеся челюстные кисты.
- Эндодонтическая терапия. Заболевание может возникать в результате стоматологического лечения премоляров и моляров, в процессе которого происходит перфорация апикального отверстия, введение в полость пазухи пломбировочного материала, элементов внутрикостного имплантата и т. д.
- Травмы. Травматические повреждения зубов и/или верхней челюсти, которые сопровождаются перфорацией стенки гайморового синуса и образованием гематомы, являются наименее распространенной причиной развития данной формы гайморита.
Патогенез одонтогенного гайморита связан с распространением бактериальной микрофлоры и продуктов ее жизнедеятельности (токсинов) в полость гайморовой пазухи из первичных очагов инфекции – пораженных зубов или очагов в верхней челюсти. Это становится возможным из-за особенностей строения альвеолярных отростков 6 и 7 (в редких случаях – 5 и 8) верхних зубов, которые отграничены от синуса только конкой костной стенкой. В результате гнойного расплавления или механической перфорации перегородки инфекционные агенты проникают в полость синуса и вызывают воспаление слизистых оболочек.
В дальнейшем происходит обтурация природного входного отверстия пазухи. Это становится причиной нарушения вентиляции и скопления большого количества катарального или гнойного экссудата внутри костной полости. Всасывание кислорода слизистыми оболочками приводит к возникновению отрицательного давления, усиливающего отечность, развитию гиперкапнии и гипоксии, образованию большого количества недоокисленных продуктов. Создается благоприятная среда для дальнейшего размножения анаэробной микрофлоры, формируется порочный круг.
С учетом длительности течения все одонтогенные гаймориты разделяют на три основных клинических варианта:
- Острый. Длительность заболевания составляет менее 21 дня.
- Подострый. Для этого варианта характерна продолжительность от 21 дня до 6 недель.
- Хронический. Затяжная форма болезни, при которой клинические симптомы сохраняются на протяжении 6 недель и более.
В зависимости от характера одонтогенного поражения верхнечелюстной пазухи выделяют следующие формы патологии:
- Закрытая. Характеризуется развитием воспаления без прямого соединения между первичным очагом и гайморовой пазухой. Основные причины – хронические периодонтиты и нагноение кист, вросших в синус.
- Открытая. Распространение микрофлоры из ротовой полости происходит вследствие гнойного расплавления одной из стенок полости верхнечелюстного синуса. Включает перфоративные гаймориты и осложнения остеомиелита верхней челюсти.
По характеру морфологических изменений слизистой оболочки гайморовой пазухи принято различать следующие варианты:
- Катаральный. Проявляется заполнением полости пазухи серозным экссудатом и выраженной отечностью слизистых оболочек.
- Гнойный. Отмечается образование большого количества гнойных масс, выявляются воспалительные и деструктивные изменения внутренних оболочек пазухи.
- Полипозный. Главное отличие от других вариантов – образование на слизистой оболочке синуса уплотнений, из которых позднее формируются полипы.
- Гнойно-полипозный. Представляет собой сочетание гнойной и полипозной форм.
С клинической точки зрения целесообразно выделять две формы заболевания – острую и хроническую. При остром варианте вначале появляется острая пульсирующая приступообразная головная боль, тяжесть или чувство распирания в области правой или левой верхней челюсти. Болевые ощущения также могут локализироваться в области зубов и имитировать пульпит. Боль усиливается при опускании головы.
В последующем возникает синдром общей интоксикации, который характеризуется ознобом, общей слабостью, разбитостью, лихорадкой до 38,5-39,5° C и ознобом. Процесс пережевывания пищи становится резко болезненным, зубы ощущаются как значительно более длинные, чем есть на самом деле. У многих больных нарушается носовое дыхание, теряется способность различать запахи, развивается фотофобия и усиленное слезоотделение. Выявляется односторонний насморк, который сопровождается выделением большого количества слизи и/или гнойных масс.
При хроническом одонтогенном гайморите клиническая картина развивается постепенно. Течение патологии волнообразное, обострения возникают после переохлаждения или перенесенных острых вирусных заболеваний верхних дыхательных путей. Первичный признак – интенсивная односторонняя головная боль или ярко выраженное чувство тяжести. К этому симптому почти сразу присоединяется боль в верхнечелюстной области с иррадиацией в орбиту, височную и лобную область, прилегающие верхние зубы.
Выделения из носа могут иметь различный характер и объем – от обильных до скудных, от серозных до гнойных. Наибольшее количество выделений обычно отмечается утром и постепенно снижается в течение суток. Характерный симптом – усиление гноетечения при прижатии нижней челюсти к груди. При негнойных формах и образовании свищей выделения могут отсутствовать.
К наиболее распространенным осложнениям одонтогенного гайморита относятся менингит, флегмона орбиты, и тромбоз венозного синуса. Их возникновение обусловлено распространением патогенной флоры через переднюю лицевую и глазничную вены в полость орбиты, сигмовидный синус и венозную систему головного мозга. В тяжелых случаях на фоне отсутствия своевременного лечения развивается диффузный остеомиелит верхней челюсти, который приводит к деструкции кости и образованию выраженного косметического дефекта. Реже у больных возникает сепсис, поражение миокарда и почек. Генерализация инфекции связана с попаданием бактериальных агентов и их токсинов в системный кровоток.
Диагностика одонтогенного гайморита основывается на комплексном анализе анамнестических сведений, результатах клинических и вспомогательных методов исследований. Постановка диагноза и ведение пациента, как правило, осуществляется совместно отоларингологом и челюстно-лицевым хирургом. Полный перечень диагностических мероприятий включает в себя:
- Сбор жалоб и анамнеза. При опросе пациента наряду с детализацией специфических жалоб важно уточнить наличие имеющихся или ранее перенесенных стоматологических заболеваний, суть недавно выполненных терапевтических мероприятий в области верхней челюсти.
- Общий осмотр. Позволяет выявить припухлость околоносовой области и щеки, покраснение кожных покровов с больной стороны. При пальпации и перкуссии гайморовой пазухи и скуловой кости наблюдается усиление болевых ощущений.
- Переднюю риноскопию. При визуальном осмотре носовой полости со стороны пораженного синуса определяется гиперемия и отечность слизистой оболочки средней и/или нижней носовой раковины. Возможно выделение экссудата из-под свободного края средней раковины.
- Зондирование верхнечелюстной полости. Дополнение к риноскопии, позволяющее определить наличие гнойного содержимого в верхнечелюстном синусе при закупорке его природного дренажного отверстия.
- Пункцию гайморовой пазухи. Сочетает в себе диагностическую и терапевтическую цели, так как позволяет идентифицировать даже небольшое количество патологического содержимого в синусе, а затем провести промывание антисептическими средствами.
- Рентгенографию придаточных пазух носа. На рентгенограмме выявляется затемнение полости синуса и наличие горизонтального уровня жидкости. Для установления этиологии проводится рентгенография зубов с пораженной стороны.
- Лабораторные анализы. В общем анализе крови обнаруживается лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. При наличии гнойных выделений с целью определения конкретного возбудителя и его чувствительности к антибиотикам выполняется бактериологическое исследование.
Дифференциальная диагностика проводится с риногенным и аллергическим гайморитом, раком верхнечелюстной пазухи. Для первых двух заболеваний характерно вовлечение в патологический процесс обеих гайморовых пазух, отсутствие связи со стоматологическими патологиями или манипуляциями. Развитие клинической симптоматики при риногенном гайморите происходит на фоне заболеваний полости носа, при аллергическом варианте – после контакта с аллергеном или во время сезонного обострения. При злокачественной опухоли симптомы прогрессируют постепенно, интоксикационный синдром и выделение гнойных масс или серозного экссудата из носа отсутствуют.
Терапевтическая тактика во многом зависит от варианта болезни. Лечение острой формы при отсутствии тяжелой стоматологической патологии проводится в условиях поликлиники. При хроническом воспалении гайморовой пазухи зачастую требуется госпитализация в стационар с последующей операцией. К основным терапевтическим мероприятиям относятся:
- Антибактериальная терапия. Применяется независимо от формы и этиологии гайморита. До получения результатов бактериального посева назначаются антибиотики широкого спектра действия, после – препараты, к которым проявила чувствительность высеянная микрофлора.
- Промывание антисептиками. Введение антисептических растворов выполняется через сформировавшийся дефект в нижней челюсти или путем диагностической пункции при помощи иглы Куликовского. После промывания устанавливается дренаж полости синуса.
- Хирургическое лечение. Применяется при хронических и полипозных формах поражения. Оперативное вмешательство (гайморотомия) проводится по методике Колдуэлла-Люка. Его суть заключается в санации полости пазухи, иссечении патологически измененной слизистой оболочки и формировании искусственного соустья с носовой полостью.
Прогноз при одонтогенном гайморите зависит от своевременности и рациональности лечебных мероприятий. При правильно подобранной терапии лечение острой формы заболевания занимает 7-14 дней, исходом становится выздоровление. При хроническом варианте комплексное лечение может длиться до 3 недель с последующей ремиссией или полным выздоровлением.
Профилактические мероприятия заключаются в своевременной санации очагов инфекции, предотвращении травм лицевой области, соблюдении рекомендаций стоматолога или челюстно-лицевого хирурга после перенесенных оперативных вмешательств.
источник
Верхнечелюстной синусит представляет собой воспалительный процесс, протекающий в верхнечелюстных пазухах (гайморовых пазухах). Исходя из этого можно определить второе название болезни – гайморит. Воспалительный процесс распространяется на слизистую верхнечелюстной пазухи, и при отсутствии должного лечения поражает костную ткань и надкостницу.
Лечением этого заболевания занимаются такие специалисты, как ЛОР-врач, хирург, стоматолог. Как правило, врач стоматологической практики занимается лечением одонтогенного синусита.
Классифицировать верхнечелюстной синусит можно в нескольких направлениях.
По течению заболевания болезнь подразделяется на:
- Острую форму – длительность заболевания не более 3 недель.
- Хроническую – длительность от 3 недель до нескольких месяцев.
- Экссудативный – воспалительная жидкость следующего плана: серозная, катаральная, гнойная.
- Продуктивный – полипозная, пристеночно-гиперпластическая, кистозная форма.
По виду происхождения патология группируется следующим образом:
- Риногенный – воспаление образуется по причине таких заболеваний, как ринит, скарлатина, грипп, корь, острые респираторные заболевания.
- Одонтогенный – инфекция распространяется в результате проблем с больными зубами. В большинстве случаев «виновниками» являются большие и малые коренные зубы, в редких случаях – клыки. Корни именно этих зубов выходят в верхнечелюстные пазухи.
- Гематогенный – инфекция проникает в пазуху из каких-либо очагов воспаления в организме через кровь.
- Травматический – источником инфекции является травма костей черепа лицевой зоны.
- Вазомоторный – развивается по причине отека слизистой оболочки, нейрогенного расширения сосудов. Характеризуется транссудацией серозной жидкости.
- Аллергический – возникает на фоне аллергического насморка.
По локализации воспалительного процесса:
- Односторонний – воспаление в одной из пазух (левосторонний или правосторонний).
- Двухсторонний – воспалительный процесс охватывает сразу несколько пазух по обе стороны носа.
Острая форма верхнечелюстного синусита развивается по многим причинам – это может быть инфекция носовой полости, зубов. Одонтогенный синусит чаще всего бывает односторонним. Острый двусторонний синусит образуется на фоне инфекций верхних дыхательных путей вирусного и бактериального характера.
Верхнечелюстной синусит хронического характера развивается в результате затяжных инфекций дыхательных путей, аденоидов, не полностью вылеченного синусита. Стрептококк является самый частым возбудителем этого заболевания. Запущенное лечение приводит к образованию полипов. Так образуется полипозный синусит.
Боль при синусите — один из симптомов развития верхнечелюстного синусита.
Синусит верхнечелюстного характера начинается с заложенность носовой полости, как и многие вирусные заболевания верхних дыхательных путей. Как правило, прием сосудосуживающий капель на время снимает заложенность, которая вновь возвращается. Через несколько дней у человека может повыситься температура тела, достигая 40 градусов, особенно при гнойном синусите.
Головная боль и боль в области верхних пазух являются основными признаками заболевания. Болевой синдром обычно усиливается при наклонах головы и пальпации области челюсти и переносицы.
Помимо этого, у человека ухудшается общее состояние, нарушается сон, снижается работоспособность. Как известно, носовая полость непосредственно сообщается с полость слезного протока, поэтому в больного наблюдается слезотечение. Слезотечение образуется по причине закупорки слезного канала.
Следующим симптомом верхнечелюстного синусита являются выделения из носа. На начальном этапе болезни выделения прозрачные, но с дальнейшим воспалением они приобретают гнойный характер. Развивается атрофия слизистой носа, которая приводит к потере обоняния.
Клиническая картина заболевания позволяет диагностировать верхнечелюстной синусит, однако требуются и другие методы диагностики для подтверждения окончательного диагноза. К одному из важных, эффективных и наипростейших методов диагностики относится риноскопия. При помощи специального прибора, оснащенного зеркалами, врач-отоларинголог осматривает слизистую оболочку носа, оценивает возможное искривление носовой перегородки, а также симметричность носовых ходов.
Не менее важными методами диагностики заболевания является томография, проводимая в двух видах: компьютерная и магнитно-резонансная, а также рентгенография. Врач делает обзорные снимки областей придаточных околоносовых пазух. По данным снимков можно определить, насколько и в какой области произошло поражение пазух.
Охваченная воспалением пазуха выглядит на снимке затемненной стороной. При верхнечелюстном двустороннем синусите на снимке можно будет наблюдать затемнение гайморовых пазух по обе стороны переносицы.
Томография позволяет более досконально и детально определить проблему воспаления, провести дифференциацию кисты от гайморита, рассмотреть наличие либо отсутствие полипов. Если врач имеет подозрение на одонтогенный характер воспаления, в этом случае потребуется консультация, снимки зубов и осмотр врача-стоматолога.
Лечение верхнечелюстного синусита острой либо хронической формы осуществляется двумя путями:
- Консервативный – использование сосудосуживающих препаратов и антибиотиков
- Оперативный – хирургический метод лечения.
Врач может назначить такие сосудосуживающие препараты, как Ксилометазолин, Нафазолин, Галазолин и др. Лекарственные препараты этой группы необходимы для снятия отечности слизистых носа для более лучшего оттока патогенного содержимого пазух.
Прием антибиотиков направлен на уничтожение очага инфекции. Используются следующие антибиотические средства: группа пенициллинов (Амоксициллин, Ампициллин), группа цефалоспоринов (Цефазолин, Цефалексин), группа макролидов (Азитромицин, Эритромицин), тетрациклины. Антибиотики принимают в разных формах, в зависимости от состояния больного и течения болезни. Выбор того или иного антибиотика осуществляется только врачом. Лечение острого воспаления длится около 7-10 дней. В некоторых случаях назначается местное применение антибактериального препарата – Биопарокса.
Практически во всех формах синусита назначается промывание носа. Особенно эффективен этот метод лечения для детей. Носовые пазухи можно промывать следующими средствами:
- АкваМарис;
- Фурациллин;
- Настой ромашки, зверобоя;
- Солевой раствор.
Оперативный (хирургический) метод лечения включает в себя пункцию верхнечелюстной пораженной пазухи с целью извлечения гнойного содержимого. Некоторые ошибочно предполагают, что пункция может запустить хронический процесс. Но это совершенно неверное мнение. Оперативный метод полностью извлекает патогенное гнойное содержимое, моментально облегчая состояние больного.
Если по каким-либо причинам острый синусит принял хроническую форму, антибиотикотерапия в таком случае продолжится на более длительное время.
Одонтогенный синусит – это воспалительное заболевание пазухи верхней челюсти, возникающей по причине проникновения инфекции из ротовой полости при воспалении десны, в результате глубокого кариозного поражения, или же через отверстие после удаления зуба. То есть, такая патология всегда является вторичной, при этом, как правило, носит хронический характер.
Существует несколько причин, которые могут стать пусковым механизмом развития одонтогенного синусита:
- Острый или хронический периодонтит и остеомиелит зубов верхней челюсти;
- Появление и загнивание кисты на верхней десне;
- Воспаление ретинированного (непрорезавшегося) зуба;
- Травма челюсти;
- Проникновение в пазуху корня зуба;
- Проникновение в пазуху стоматологического материала при лечении зубов.
Заболевание возникает в силу особенностей анатомического строения верхнечелюстных пазух, поскольку некоторые зубы от них отделяются незначительным препятствием в виде тонкой перегородки, очень часто эта перегородка подвергается перфорации при удалении зубов.
Одонтогенный синусит может быть острым и хроническим, различают также перфоративный и неперфоративный вариант заболевания. Хроническая форма может быть в стадии ремиссии или обострения.
Симптоматика заболевания имеет как определённые особенности, связанные с основным патологическим процессом, так и общие симптомы, характерные для синусита в целом:
Характерным признаком, который отличает одонтогенный верхнечелюстной синусит, является одностороннее поражение пазухи. При этом все остальные симптомы наблюдаются, как правило, только со стороны поражённой пазухи.
Симптомы, которые присущи любому виду синусита:
- Заложенность носа;
- Появление гнойного отделяемого;
- Головная боль, отдающая в висок и скулу;
- Общая слабость и температура.
Очень распространено такое явление, когда первые симптомы болезни проявляются исключительно болезненностью в зубах, человек обращается к стоматологу, получает квалифицированную помощь. Через некоторое время нарастают симптомы синусита, и человек попадает к лору. Лечиться, а спустя некоторое время снова начинают болеть зубы.
Чтобы избежать подобного круговорота, лечение одонтогенного синусита должно проходить под контролем сразу обоих врачей. При этом в первую очередь необходимо полностью избавиться или купировать первичное заболевание, будь то кариес или воспаление дёсен. Возможно, придётся удалить причинный зуб.
Иногда во время удаления такого зуба между пазухой и ртом образуется внушительных размеров свищ. Через это отверстие возможно сразу же удалить содержимое пазухи и промыть её антисептическим раствором. После этого, как правило, свищ либо заделывается, либо если он не такой уж и большой зарастает сам.
Если же после удаления зуба или другой стоматологической операции сообщения с пазухой не появилось, делают отдельную операцию по откачке гноя из верхнечелюстной полости.
Для быстрого послеоперационного восстановления, практически сразу же назначается курс медикаментозных препаратов. Они включают в себя ряд антибактериальных, противовоспалительных, муколитических и сосудосуживающих препаратов.
Иногда при наличии осложнений или попадания в пазуху инородного тела, а это распространённая проблема при лечении зубов, используются хирургические методы лечения. На данный момент есть два способа оперативного вмешательства при одонтогенном гайморите – радикальная классическая и эндоскопическая гайморотомия.
Радикальная методика предусматривает проникновение через разрез под верхней губой. Применяется такой способ на данный момент весьма редко, в силу его травматичности и наличия множества осложнений.
Эндоскопический способ предполагает введение инструмента через лунку зуба или носовой ход. Повреждение здоровой ткани при этом минимальное, переносится такая операция легче, и имеет минимальное количество осложнений.
После лечения и полного выздоровления необходимо уделять время для профилактики. Периодически проводить осмотры у стоматолога и оториноларинголога. Ухаживать за полостью рта чистив зубы минимум 2 раза в день, время от времени используя ополаскиватели. При этом, не забывая про нос.
Для предотвращения синусита важно иметь хороший иммунитет и устойчивость к простудным заболеваниям. В этом могут поспособствовать витамины, свежий воздух и умеренные физические нагрузки.
Одонтогенный синусит представляет собой воспаление верхнечелюстных пазух, которое связано с попаданием инфекции из ротовой полости. Чтобы точно поставить диагноз и подобрать терапию, необходимо своевременно обратиться к специалисту.
К развитию одонтогенного синусита приводит попадание патогенных микроорганизмов из очага инфекции, который расположен в верхнечелюстной области. К основным признакам патологии относят сильную головную боль, которая нарастает при наклонах головы, симптомы интоксикации, выделения гнойного или серозного характера.
Клиническая картина одонтогенного синусита
По характеру протекания выделяют острую и хроническую формы этого вида синусита. По механизму развития патология может сопровождаться перфорацией верхнечелюстной пазухи или развиваться без этого осложнения. В зависимости от этого критерия выделяют такие виды недуга:
- одонтогенные перфорации;
- разрушение пазухи прогрессирующей опухолью;
- перфорации при специфических повреждениях верхней челюсти;
- травматические вмешательства.
К перфоративным формам болезни относят синуситы с наличием чужеродного объекта в верхнечелюстной пазухе. Это может быть корень зуба, имплантат, пломбировочный материал и т.д.
В МКБ-10 классифицируется по коду J32.1.
Специалисты выделяют несколько факторов, которые могут приводить к развитию одонтогенного синусита. К ним относят следующее:
- острый периодонтит верхних зубов;
- появление кисты в области верхней десны;
- остеомиелит верхних зубов;
- воспалительное поражение непрорезавшегося зуба;
- прорастание корня зуба верхней челюсти в носовую пазуху;
- проникновение лечебного материала при терапии или операции на зубах;
- травматические повреждения челюсти;
- анатомические особенности строения носовых пазух.
Особенности одонтогенного синусита, отличия от риногенного и других форм:
Признаки патологии зависят от стадии развития. Для острого периода синусита характерны такие симптомы:
- существенное увеличение температуры – до 38-39 градусов;
- общая слабость;
- назальные выделения со стороны локализации воспаления;
- носовая заложенность;
- головные боли;
- потеря обоняния;
- боли различной степени выраженности – дискомфорт может отдавать в верхнюю челюсть, затылочную области, уши, виски;
- отек мягких тканей щек;
- боли в зубах;
- подчелюстной лимфаденит – характеризуется увеличением лимфоузлов и появлением боли;
- появление симптомов периостита, кисты, остеомиелита, свища – данные патологии нередко провоцируют одонтогенный синусит.
Зачастую патология возникает как первично-хроническая аномалия, однако иногда появляется и после острого воспалительного процесса. У людей возникают небольшие головные боли. Иногда ощущается тяжесть в верхнечелюстной области. Также есть риск появления назальных выделений с воспаленной стороны. Помимо этого, может появляться неприятный запах из носа.
При скоплении в пазухах большого объема секрета есть риск усиления головных болей. Также возникает дискомфорт в области расположения тройничного нерва. Понемногу хроническая форма недуга переходит в стадию обострения. На этом этапе присоединяется бактериальная инфекция.
Как правильно лечить одонтогенный синусит, смотрите в нашем видео:
Чтобы поставить точный диагноз, проводят исследования крови и берут мазок для выполнения микробиологического анализа. Это позволяет выявить возбудителя воспаления.
Отоларинголог осуществляет риноскопию. С помощью этой процедуры можно оценить цвет слизистых покровов, выявить отек, наличие выростов и новообразований.
Обязательной частью диагностики является рентгенография или КТ зубов и пораженной пазухи. Иногда назначается ультразвуковое исследование пазух. Оно помогает выявить скопление жидкости.
Методы терапии подбирают в зависимости от особенностей течения болезни. При развитии острого синусита, который не сопровождается появлением осложнений, лечение проводят в условиях поликлиники.
Если наблюдается хронический процесс, нередко требуется госпитализация в стационар и проведение операции.
К ключевым лечебным мероприятиям относят следующее:
- Антибактериальное лечение. Такие средства назначают вне зависимости от формы и происхождения синусита. До получения данных исследований врач назначает препараты обширного спектра действия.
- Промывание антисептическими растворами. Такие препараты вводят через повреждение в нижней челюсти. Также может проводиться диагностическая пункция. После выполнения манипуляций устанавливают дренаж.
- Оперативное вмешательство. Такая процедура требуется при хроническом или полипозном синусите. Операция выполняется по методу Колдуэлла-Люка. Она подразумевает санацию пораженных пазух, удаление измененных слизистых покровов и образование соустья с полостью носа.
К ключевым последствиям этой формы синусита относят следующее:
Появление таких патологий обусловлено проникновением вредных микроорганизмов в мозг, полость орбиты или сигмовидный синус. В сложных ситуациях есть риск развития диффузного остеомиелита, который поражает верхнюю челюсть. Данная аномалия провоцирует разрушение костей и появление визуального дефекта.
Как лечить одонтогенный синусит, смотрите в нашем видео:
Возникновение и клиническое течение синуcитов одонтогенной природы и их зависимость от топографо-анатомического взаимоотношения между дном верхнечелюстной пазухи, корнями зубов и верхней челюстью. Строение костных стенок пазухи. Патогенез синуситов.
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
Больные с одонтогенными верхнечелюстными синуситами составляют от 4 до 7% от общего количества стационарных больных.
Возникновение и клиническое течение синуcитов одонтогенной природы зависит от топографо-анатомического взаимоотношения между дном верхнечелюстной пазухи, корнями зубов и верхней челюстью.
Пневматический тип характеризуется наибольшим объемом пазухи, истончением и выпуклостью костных стенок, выраженностью углублений или бухт в сторону скулового, небного и альвеолярного отростков, за счет чего дно пазухи оказывается ниже дна носовой полости.
Склеротический тип отличается очень малыми полостями, не вдающимися в сторону челюстных отростков. Стенки пазухи толстые, с выраженным губчатым слоем кости.
Промежуточный тип представляет собой среднюю форму между пневматическим и склеротическим типами пазух. Тип строения верхнечелюстной пазухи зависит от формы и объема лицевого скелета и черепа. Верхушки корней зубов могут находиться очень близко от нижней стенки пазухи и в ряде случаев отделяться от пазухи только слизистой оболочкой. Особенно это характерно для первого моляра.
Строение костных стенок пазухи:
Верхняя стенка пазухи является одновременно и нижней стенкой орбиты. В ней располагается подглазничный канал, в котором расположены одноименный нерв, артерия и вена.
Передняя стенка представляет собой переднюю поверхность тела верхней челюсти, которая несколько вогнувшись, образует в центре клыковую ямку. Здесь открывается подглазничное отверстие, через которое выходят подглазничный нерв, артерия и вена. При выходе из подглазничного отверстия подглазничный нерв образует » малую гусиную лапку».
Латеральная стенка верхнечелюстной пазухи начинается от бугра верхней челюсти, она имеет несколько отверстий, через которые входят задние верхние альвеолярные нервы.
Задняя стенка располагается кзади от бугра верхней челюсти, участвует в образовании подвисочной и крылонебной ямок.
Медиальная стенка имеет сложное строение. Со стороны полости носа на ней располагаются нижняя и средняя носовые раковины. Под средней раковиной в верхнем углу открывается отверстие, ведущее в пазуху. Отверстие верхнечелюстной пазухи обеспечивает ее аэрацию, а также отток из пазухи слизи и экссудата при воспалении. Нижняя передняя часть внутренней поверхности пазухи тонкая, свободная от важных анатомических образований. Она используется для пункции верхнечелюстной пазухи.
Нижняя стенка пазухи обращена к альвеолярному отростку верхней челюсти и является дном пазухи.
Функции верхнечелюстной пазухи:
кондиционирования вдыхаемого воздуха,
всасываюшая, секреторная, защитная,
участие в обонянии и регулировании внутриносового давления, снабжение полости носа слизью и уменьшение массы верхней челюсти.
вентиляция и дренаж пазухи.
В дренаже пазухи важная роль отводится ресничкам эпителия, которые движутся в направлении естественного отверстия пазухи. Они способны перемещать частицы диаметром до 0,5 мм. Мерцательный эпителий выполняет и очистительную функцию. Он представляет собой целую мукоцелиарную транспортную систему носа и пазух, которая обусловлена скоростью тока воздуха в полости носа и пазухе.
Внутренние функции зависят от состояния естественных отверстий и слизистой оболочки пазухи. На их проходимость влияют изменения слизистой оболочки, выстилающей отверстие и пазуху. Слизистая оболочка: верхнечелюстной пазухи может активно всасывать лекарственные вещества. При длительной обтурации естественного отверстия в пазухе в результате всасывания кислорода слизистой оболочкой возникают гипоксия, гипокапния, влияющие на микрофлору, состояние экссудата. Нормальная слизистая оболочка верхнечелюстной пазухи обладает высокой местной резистентностью. синуcит одонтогенный верхнечелюстной
Одонтогенный синусит (ОС) на сегодняшний день признан наиболее распространенным ЛОР-заболеванием. Этот недуг, который поражает и детей, и взрослых, требует очень точной и квалифицированной диагностики и врачебной помощи. Наиболее часто встречается такая его разновидность, как воспаление гайморовых пазух. Воспаление из верхнечелюстных пазух распространяется на слизистую оболочку носовых пазух, что и вызывает развитие заболевания.
Если не уделить диагностике и лечению одонтогенного синусита должного внимания, то поражается надкостница, а затем и костная ткань.
Различают острый и хронический ОС. При своевременном и адекватном лечении прогноз течения заболевания благоприятный.
ОС возникает, как правило, в результате развития воспалительного процесса в верхнечелюстной пазухе (синусе). Затем происходит перфорация ее дна при удалении зуба из верхней челюсти. Из-за хронического периодонтита развивается воспаление слизистой оболочки пазухи. Этому также способствует попадание патогенной микрофлоры в синусы из ротовой полости при повреждении костной перегородки.
Такой характер инфицирования обуславливается анатомическим расположением зубов на верхней челюсти, в частности, больших и малых коренных зубов. Менее распространенной причиной воспаления синуса является расположение клыков или резцов. Все зависит от индивидуального строения верхней челюсти у пациента.
Одонтогенный верхнечелюстной синусит может быть следствием некачественной операции по имплантации зубов, синус-лифтинга в верхней челюсти или погрешностей и/или хирургических ошибок при удалении верхнечелюстных зубов.

- Ноющая боль ниже уровня глазницы с пораженной стороны лица. При риногенном типе недуга боль будет и с другой стороны.
- Затрудненное носовое дыхание.
- Выделение из носа зловонного гноя.
- Боль в зубной аркаде верхней челюсти.
- Повышение температуры тела.
Дополнительными симптомами служат сильная головная боль и отек с пораженной стороны. С течением времени и углублением процесса воспаления симптоматика усиливается.
При распространении воспаления на носовую полость возникают полипы. Из-за близости нахождения головного мозга у больного наблюдаются такие симптомы, как быстрая утомляемость, вялость, пониженная работоспособность.
Диагностика заболевания начинается с осмотра больного врачом и подробного опроса пациента. Синуситы диагностируют с использованием рентгеновских снимков пазух верхней челюсти в различных проекциях для установления локализации воспалительного процесса. Более современным и информативным методом считается магнитно-резонансная томография гайморовых пазух. С использованием этого типа диагностики удается определить состояние самих пазух, слизистой оболочки и других мягких и костных тканей.
Лечение начинается с ликвидации очага воспаления, то есть с удаления проблемного зуба или нескольких зубов на верней челюсти. Острый одонтогенный синусит лечится, преимущественно, хирургическим путем. Для этого в недавнем прошлом использовалась радикальная гайморотомия. На передней стенке верхнечелюстной пазухи создавалось искусственное отверстие, через которое пазуха санировалась. Но сегодня этот способ признан очень травматичным и, к тому же, приводящим к непредсказуемым последствиям для больного.
Современная медицина предлагает эндоскопический метод лечения гайморитов. Для этого в воспаленную пазуху вводят эндоскопический зонд. С его помощью удаляют полипы, инородные тела (пломбировочный материал, который, возможно, проник в гайморову полость при стоматологических манипуляциях на зубах верхней челюсти). При обнаружении дефекта стенки пазухи его закрывают с помощью биоматериала.
Операция выполняется под общим наркозом. После нее врач назначает длительное консервативное лечение и последующую реабилитацию.
источник