РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2013
Синусит — это воспаление слизистой оболочки, подслизистого слоя, а иногда надкостницы и костных стенок околоносовых пазух.
Название протокола: Синусит острый и хронический
Код протокола:
Код(ы) МКБ-10:
J01 Острый синусит
J01.0 Острый верхнечелюстной синусит
J01.1 Острый фронтальный синусит
J01.2 Острый этмоидальный синусит
J01.3 Острый сфеноидальный синусит
Острый гемисинусит
J01.4 Острый пансинусит
J01.8 Другой острый синусит
J01.9 Острый синусит неуточненный
J32 Хронический синусит
J32.0 Хронический верхнечелюстной синусит
J32.1 Хронический фронтальный синусит
J32.2 Хронический этмоидальный синусит
J32.3 Хронический сфеноидальный синусит
J32.4 Хронический пансинусит
J32.8 Другие хронические пансинуситы
J32.8 Другие хронические синуситы
J32.9 Хронический синусит неуточненный
Сокращения, используемые в протоколе:
КТ компьютерная томография
ОАК общий анализ крови
ОАМ общий анализ мочи
ППН придаточные пазухи носа
СОЭ скорость оседания эритроцитов
УВЧ ультравысокочастотная терапия
Дата разработки протокола: апрель 2013 г.
Категория пациентов: дети и взрослые с диагнозом «Острый синусит» или «Хронический синусит — обострение».
Пользователи протокола: ЛОР-врачи, ВОП, челюстно-лицевые хирурги.
Клиническая классификация
Классификация синусита (С.З.Пискунов, Г.З.Пискунов, 1997)
По течению и форме поражения:
1. Острый (катаральный, гнойный, некротический).
2. Хронический (катаральный, гнойный, пристеночно-гиперпластический, полипозный, фиброзный, кистозный, смешанные формы, осложненный — остеомиелит, холестеатома, пиомукоцеле, распространение процесса на клетчатку орбиты, полость черепа).
3. Вазомоторный (аллергический, неаллергический).
По причине возникновения:
1. Риногенный
2. Одонтогенный
3. Травматический
По характеру возбудителя:
1. Вирусный
2. Бактериальный аэробный
3. Бактериальный анаэробный
4. Грибковый
5. Смешанный
По распространенности процесса:
1. Этмоидит (передний, задний, тотальный)
2. Гайморит
3. Фронтит
4. Сфеноидит
5. Этмоидогайморит
6. Гемисинуит (справа, слева)
7. Пансинуит
Перечень основных и дополнительных диагностических мероприятий
Минимум исследований до плановой госпитализации:
1. ОАМ
2. ОАК развернутый (тромбоциты, свертываемость, длительность кровотечения)
3. Кал на яйца гельминтов
4. Флюорография органов грудной клетки
5. Микрореакция
6. Заключение терапевта, педиатра, стоматолога.
Основные:
1. Сбор жалоб и анамнеза
2. Пальпация
3. Риноскопия
4. Исследование функции носа
5. Обзорная рентгенография придаточных пазух носа
6. Общий анализ крови
7. Общий анализ мочи
8. Соскоб на яйца глист (требование СЭС)
9. Бактериологическое исследование отделяемого из носа на флору и чувствительность к антибиотикам
10. Эхосинусоскопия для беременных
Дополнительные:
1. Риноцитограмма
2. При необходимости биохимия крови
3. Контрастная рентгенография
4. Компьютерная томография
5. Эндоскопия носа и околоносовых пазух
6. Диагностическая пункция пазухи
7. Промывание полости носа с использованием электроотсоса методом «перемещения» с обязательным осмотром содержимого в промывной жидкости
8. Применение катетера для эвакуации и введение в пазухи диагностических препаратов через естественные соустья синусов
9. Инсуфляция порошкообразных и пульверизация жидких лекарственных веществ
Диагностические критерии
Жалобы и анамнез:
— нарушение носового дыхания;
— локализованная боль в зависимости от поражения пазух в подглазничной (гайморит), надбровной (фронтит), затылочной (сфеноидит) области и переносицы (этмоидит));
— гнойные выделения из полости носа;
— заложенность носа;
— припухлость мягких тканей в области щеки, у корня носа;
— головная боль;
— недомогание т.д.
Физикальное обследование
Обращают внимание на конфигурацию, целостность и окраску кожных покровов носа и прилегающих областей (щек, век, лба и т.д.).
Пальпация проекции придаточных пазух носа позволяет судить о состоянии мягких тканей. При надавливании большими пальцами обеих рук на точки первой и второй ветвей тройничного нерва проверяется их болезненность, которой в норме быть не должно. Пальпируют передние стенки верхнечелюстных пазух в области собачьей ямки мягко надавливая.
Признаками вовлечения в патологический процесс решетчатого лабиринта и лобных пазух может служить болезненность при пальпации в области внутренней поверхности медиальных и верхних отделов орбит. Дополнительные данные можно получить при легком стукивании (перкуссии) передних стенок придаточных пазух носа согнутым под прямым углом средним пальцем.
Необходима пальпация регионарных подчелюстных и глубоких шейных лимфатических узлов. Следующий этап исследования – определение дыхательной, обонятельной и других функций носа.
Инструментальные исследования:
1. Передняя и средняя риноскопия — гиперемия и отечность слизистой оболочки полости носа, наличие гнойного экссудата в носовых ходах.
2. Для более детального осмотра глубоких отделов полости носа производится задняя риноскопия.
3. Эндоскопия носа и околоносовых пазух позволяет атравматично оценить характер изменений.
4. Рентгенологическое исследование придаточных пазух носа: Носоподбородочная проекция — тотальное или краевое затемнение пазух, уровень жидкости в гайморовых пазухах. Носолобная проекция. Эту проекцию используют с целью детального изучения лобной пазухи и решетчатого лабиринта. Боковая проекция. Для оценки глубины лобных пазух и состояния их передних, задних и глазничных стенок, для уточнения локализации патологического процесса (лобная пазуха, либо задние клетки решетчатого лабиринта) и для выявления клиновидной пазухи прибегают к рентгенографии черепа в боковой проекции. Нарушение целостности стенок свидетельствует о деструктивных процессах, характерных для злокачественных новообразований. Появление теней костной плотности заставляет думать о наличии в пазухах остеомы.
5. Контрастная рентгенография производится для уточнения формы хронического процесса в пазухах.
6. Флюорография ППН – изменение слизистой, наличие экссудата.
7. Пункция гайморовой пазухи — наличие гнойного содержимого.
8. Компьютерная томография (КТ) позволяет получать трехмерное изображение полости носа и околоносовых пазух.
Показания для консультации специалистов:
— при подозрении на наличие внутриглазничных осложнении необходима консультация окулиста;
— при внутричерепных осложнениях — невропатолога, нейрохирурга;
— при наличии поражения зубов (синусит одонтогенного происхождения) необходима консультация стоматолога, челюстно-лицевого хирурга.
источник
Каковы диагностические признаки острых и хронических синуситов? Показаны ли антибиотики, и если да, то в каком случае? Каких пациентов стоит направлять к специалистам? Oбзоры, касающиеся диагностики и лечения болезней придаточных
Каковы диагностические признаки острых и хронических синуситов?
Показаны ли антибиотики, и если да, то в каком случае?
Каких пациентов стоит направлять к специалистам?
Oбзоры, касающиеся диагностики и лечения болезней придаточных пазух носа (ППН), чаще всего вызывают множество новых вопросов, поскольку точный диагноз осложняется неспецифичностью неинвазивных методов обследования. Эмпирическое лечение, особенно с помощью антибиотиков, как правило, считается успешным, хотя во многих случаях наступает спонтанное выздоровление без какого-либо лечения.
Цель этого обзора — осветить современные представления о природе воспаления ППН и дать логические и фактические обоснования медикаментозного либо хирургического лечения.
Анатомия и физиология. Носовая полость и ППН наделены важными физиологическими функциями. Преимущественно через полость носа проходит вдыхаемый и выдыхаемый воздух, поэтому нос должен обладать защитными механизмами, способными оградить воздухоносные пути от вдыхаемых патогенов и инородных тел.
 |
| Рисунок 1. Слизь стекает назад в носоглотку вследствие движений ресничек |
Железы реснитчатого эпителия носа и ППН производят поверхностный слизистый слой. Он задерживает частички веществ, а реснички, находящиеся в постоянном движении, проталкивают их назад, в носоглотку (см. рис. 1).
И верхнечелюстная, и лобная пазухи вентилируются через каналы, в свою очередь проходящие через переднюю решетчатую область. Очень важно, чтобы эти пути оставались проходимыми, поскольку нормальный отток слизи нужен для поддержания воздухонаполнения пазух.
Важная роль передних клеток решетчатого лабиринта и среднего носового хода в физиологии ППН подтверждается тем, что эта область получила название “остеомеатальный комплекс” (рис. 2). Считается, что легкое ограниченное воспаление в этой области может привести к вторичному инфицированию верхнечелюстного и фронтального синуса. Это во многом справедливо, хотя патогенез синуситов более сложен.
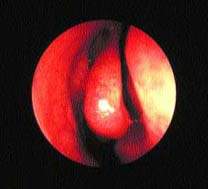 |
| Рисунок 2. Нормальный средний носовой ход — область “остиомеатального комплекса” |
Микробиология. Носовая полость и ППН заселены нормальной бактериальной флорой; в норме там обнаруживаются те же микроорганизмы, что и в инфицированных пазухах. Многие инфекционные процессы в пазухах имеют вирусную природу; бактерии присоединяются вторично.
При остром синусите чаще всего выделяют Streptococculs pneulmoniae, Heamophiluls influlenzae и Moraxella catarrhalis.
При хронических синуситах обычно присутствуют те же микроорганизмы, а также анаэробы, такие как штаммы Fulsobacteriulm, Staphylococculs aulreuls, изредка грамотрицательные бактерии, например штаммы Pseuldomonas. В последние годы участились случаи диагностики синуситов, вызванных грибами, как правило, у иммунодефицитных пациентов. Чаще всего обнаруживаются штаммы Aspergilluls, а выраженность клинических проявлений зависит от имунного статуса пациента.
 |
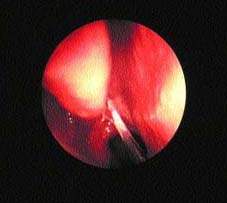
| Рисунок 3. Гной в среднем носовом ходе при остром синусите |
Все больше диагностируется аллергических синуситов, часто ассоциированных с назальными полипами.
Клиника. С позиций оториноларингологической хирургии понятия об анатомии, физиологии и патологии ППН в корне изменились с появлением жесткой эндоскопии носовой полости и возможности компьютерного сканирования (КТ) синусов.
Однако ни один из этих диагностических методов не доступен для врача общей практики, которому нередко приходится ставить диагноз и лечить синусит на основании клинических симптомов.
Часто жалобы больных при остром и хроническом синуситах совпадают, поэтому своевременный подход предполагает, что при попытке различать эти состояния врач опирается скорее на патофизиологию, чем на соображения длительности заболевания.
 |
| Рисунок 4. Компьютерное сканирование синусов |
Синусит считается острым, когда инфекция разрешается под действием медикаментозной терапии, не оставляя значительных повреждений слизистых. Острые эпизоды могут быть рецидивирующими по своей природе; хронический синусит — постоянное заболевание, которое не поддается только медикаментозному лечению. При разграничении этих состояний проблема заключается в том, что для хирургического лечения всегда находятся показания, хотя в действительности многим пациентам достаточно длительной медикаментозной терапии. Кроме того, хирургическое вмешательство не дает стопроцентного успеха.
У многих пациентов с острым синуситом в анамнезе началу заболевания предшествует простуда. Симптомы, позволяющие предположить развитие острого синусита:
- гнойные выделения из носа;
- заложенность носа;
- боли и болезненность при обследовании;
- лихорадка и озноб.
В некоторых случаях имеются местные симптомы, позволяющие заподозрить вовлечение различных синусов. При диагностике наиболее достоверным симптомом является жалоба на гнойные выделения из носа или выявление их при обследовании (рис. 3).
Если пациент страдает головными или лицевыми болями при отсутствии гнойных выделений, скорее всего, это не синусит.
При невылеченном синусите инфекция иногда распространяется за пределы пазух, приводя к серьезным осложнениям. Чаще это случается при инфицировании лобной и решетчатой пазух; более всего осложнениям подвержены дети.
При распространении инфекции из фронтального синуса вперед мягкие ткани лба становятся отекшими и болезненными. Первоначально развивается целлюлит, затем субпериостальный абсцесс. Распространение через заднюю стенку фронтального синуса приводит к внутричерепным осложнениям, таким как менингит, субдуральная эмпиема или абсцесс передней доли.
При воспалении решетчатой пазухи инфекция распространяется через тонкую кость бумажной пластинки, приводя к поражению глазницы, сопровождающемуся целлюлитом и орбитальным абсцессом. Нелеченые инфекции глазницы почти всегда ведут к слепоте.
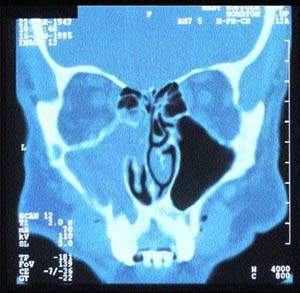 |
| Рисунок 5. Компьютерная томограмма синусов, демонстрирующая односторонний хронический синусит |
При подозрении на осложненный синусит, особенно при отеке мягких тканей глазницы у ребенка, необходима срочная консультация оториноларинголога и уточнение диагноза путем компьютерного сканирования.
Клиническая картина хронического синусита разнообразна. Как и при острой инфекции, заложенность носа и гнойное отделяемое являются постоянными симптомами.Температура не повышается либо повышается умеренно, а жалобы на общее недомогание, головную и лицевую боль типичны. Дополнительно многие пациенты жалуются на снижение обоняния, при этом они чувствуют отвратительный запах гноя в носу.
Простое клиническое обследование носовой полости с помощью отоскопа позволяет обнаруживать крупные полипы; маленькие полипы видны только при эндоскопии носа.
| Промывание верхнечелюстного синуса под местной анестезией теряет былую популярность, так как редко приносит длительное облегчение |
За прошедшее десятилетие участились случаи диагностики острых и хронических синуситов у детей, особенно в Северной Америке. Диагностика и лечение детских синуситов осложняется многими факторами.
Рецидивирующие симптомы поражения верхних дыхательных путей у детей проявляются достаточно часто и, как правило, свидетельствуют о наличии заболевания миндалин и аденоидов, а не первичного синусита. Компьютерное томографическое сканирование детей с симптомами поражения верхних дыхательных путей часто выявляет аномалии ППН, особенно верхнечелюстных.
Клинический опыт показывает, что симптомы синуситов у детей часто сами проходят с возрастом, при этом до сих пор не установлено, вырастают ли из “сопливых” детей “сопливые” взрослые.
Нет сомнения в том, что хронический синусит встречается и у детей, особенно если имеется нарушение функции реснитчатого эпителия. Однако большинство британских лор-хирургов считают, что, насколько это возможно, необходимо придерживаться консервативных методов лечения детей.
Обследование. В общей практике диагноз “синусит”, как правило, ставится на основании клинических данных.
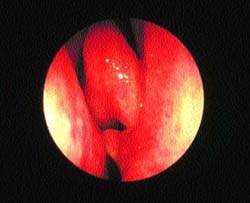 |
| Рисунок 6. “Шпора” перегородки носа, врезающаяся в среднюю носовую раковину, — возможная причина “контактных болей” |
Плоскостная рентгенография пазух чрезвычайно неспецифична и малоинформативна для выявления патологических изменений. Аномалии на таких рентгенограммах обнаруживаются у половины населения. Так, на рентгенограмме может быть выявлено утолщение слизистой верхнечелюстной пазухи, что не совпадает с результатами прямой эндоскопии. Несмотря на это, к плоскостным снимкам прибегают довольно часто, особенно при хронических симптомах.
В руководстве, изданном Королевской коллегией радиологов, говорится, что плоскостная рентгенография не является обязательным рутинным исследованием при заболеваниях ППН].
Обзор плоскостных снимков показывает, что целесообразно назначить полный курс местных стероидов без рентгенографии ППН пациентам с хроническим неспецифическим синуситом; если такое лечение оказалось неэффективным или имеется подозрение на неоплазию, пациента следует направить на лечение к специалисту.
Наиболее специфичным методом оценки анатомии и патологии пазух носа является компьютерная томография, как правило, в проекции венечного шва (рис. 4).
Компьютерное сканирование пазух дает точную информацию об анатомии пациента и наличии патологических изменений (рис. 5). Однако это исследование следует проводить только после специализированного обследования, включающего и назальную эндоскопию.
Острый синусит. При остром синусите единого мнения о выборе антибиотика и продолжительности курса лечения не существует. С одной стороны, согласно рекомендации североамериканских ринологов, антибиотики следует принимать по крайней мере 14 дней или еще 7 дней после исчезновения симптомов. Согласно данным некоторых исследований, антибиотики не имеют преимуществ по сравнению с плацебо, когда речь идет о лечении синуситоподобных симптомов в общей практике .
Наличие столь противоположных точек зрения нередко только сбивает с толку врача общей практики, сталкивающегося с острым синуситом. Опасность назначения длительного курса антибиотиков заключается в развитии антибиотикорезистентности; кроме того, больные нередко отказываются от продолжительного лечения. Неадекватное лечение скрывает в себе риск остаточной инфекции, при этом всегда сохраняется, хоть и небольшая, вероятность развития осложнений.
 |
| Рисунок 7. Перед направлением к специалисту следует попробовать провести интраназальную стероидную терапию |
Многие пациенты, поступающие с симптомами синусита, выздоравливают спонтанно, без приема антибиотиков; задача врача — своевременно определить, есть ли возможность такого выздоровления.
Предполагается, что успешно решить этот вопрос может помочь КТ-сканирование. Пациенты с уровнем жидкости или при наличии тотального затемнения верхнечелюстных пазух нуждаются в антибиотиках, в то время как больные, у которых при сканировании не выявлено никаких отклонений или речь идет только об утолщении слизистой оболочки, скорее всего, могут выздороветь спонтанно.
Английские врачи общей практики не имеют непосредственного доступа к КТ, и вряд ли она будет им предоставлена для диагностики острого синусита, так как пациент при этом подвергается значительному облучению, а кроме того, исследование стоит достаточно дорого.
С чисто симптоматических позиций наличие гнойного отделяемого из носа и заложенность носа — более достоверные признаки инфицирования пазух, чем другие симптомы, такие как головные и лицевые боли. Для больных с первой группой симптомов оправданно назначение антибиотиков.
При выборе антибиотика необходимо учитывать возможность присутствия пенициллин-резистентных штаммов.
Препаратами первого ряда являются амоксиклав, эритромицин и цефалоспорины, например цефиксим. Те же антибиотики могут быть назначены при хронических инфекциях; в этом случае также полезны производные хинолона, такие как ципрофлоксацин.
Часто при остром синусите в качестве дополнительных средств используются противоотечные препараты, как местные, так и системные. Местные противоотечные, например ксилометазолин, уменьшают отек слизистой и улучшают проводимость воздуха, что теоретически ускоряет выздоровление.
Паровые ингаляции, часто с ароматическими добавками, например с ментолом, приносят облегчение пациенту, усиливая ощущение тока воздуха в носовой полости, но объективно не способствуют выздоровлению.
Хронический синусит. Наличие хронической инфекции ППН подразумевает или собственно заболевание слизистой, или анатомическое препятствие аэрации пазух. В любом случае хронический синусит не поддается только антибиотикотерапии.
Краеугольным камнем лечения в данном случае является стероидная терапия, как правило, с назальным путем введения. Смысл назначения стероидов в уменьшении воспалительного отека и улучшении вентиляции пазух.
Местные стероиды назначают в каплях или в форме спрея. Часто оказываются эффективны местные бетаметазоновые капли, которые нужно вводить, соблюдая правильное положение (голова наклонена вниз) (рис. 7), и применять не более шести недель во избежание возникновения системных побочных эффектов. Преимущество новых стероидных спреев (триамцинолон, будезонид) заключается в однократном примении в течение дня, что удобнее для пациента.
Пациентов следует направлять на консультацию к специалисту, если адекватное медикаментозное лечение оказалось неэффективным или при подозрении на более серьезные заболевания, такие как неоплазия или гранулематоз Вегенера. Часто курс интраназальных стероидов облегчает состояние пациентов с рецидивирующими острыми и хроническими синуситами. Такой курс следует провести перед направлением к оториноларингологу.
Имеется ряд симптомов, заставляющих заподозрить неоплазию и требующих раннего направления к специалисту: односторонние кровянистые выделения из носа, онемение лица, диплопия, глухота, обусловленная выпотом в среднем ухе, и определение интраназального объемного образования при обследовании.
Некоторым пациентам показано хирургическое лечение, причем в основном хирурги предпочитают эндоскопическую этмоидэктомию. Пункции верхнечелюстного синуса под местной анестезией теряют былую популярность, так как редко приносят длительное облегчение и чрезвычайно не нравятся пациентам.
Новые хирургические и анестезиологические методики позволяют в большинстве центров проводить операции на пазухах на базе дневного стационара и избегать рутинной послеоперационной тампонады носа.
Лечение лицевых болей. Значительную часть рабочего времени ринолога занимает диагностика пациентов с лицевыми и головными болями. С появлением синусовой хирургии в лечении заболеваний, сопровождающихся этими симптомами, удалось добиться впечатляющих результатов.
Часто симптомы, присущие синуситу, и жалобы, типичные для мигреней и кластерных головных болей, во многом совпадают.
Если у пациента с лицевыми болями отсутствует заложенность носа или гнойные выделения, а результаты эндоскопии и КТ-сканирования нормальные, то, скорее всего, проблема не в носе и придаточных пазухах, и синусовая хирургия здесь неэффективна, хотя не следует сбрасывать со счетов возможность воздействия плацебо.
Недавно возник интерес к так называемой контактной боли. Предполагается, что при этом состоянии носовая перегородка находится в патологическом контакте с боковой стенкой носа. Обычно это происходит, когда от перегородки отходит острая шпора, упирающаяся в среднюю носовую раковину (рис. 6). Как правило, пациенты жалуются на боль вокруг центральной части лица, отдающую в лоб и глазницы.
источник
| Современные методы лечения синусита (синуситов) |
Стандарты лечения синусита (синуситов)
Протоколы лечения синусита (синуситов)
Операции на придаточных пазухах носа
Профиль: хирургический.
Этап: стационар.
Цель этапа: восстановление носового дыхания, устранение гнойного очага, устранение осложнений.
Длительность лечения: 7 дней.
Коды МКБ:
J01.0 Острый верхнечелюстной синусит
J01.1 Острый фронтальный синусит
J01.2 Острый этмоидальный синусит
J01.3 Острый сфеноидальный синусит
J01.4 Острый парасинусит
J01.8 Другой острый синусит
J01.9 Острый синусит неуточненный
J32.0 Хронический верхнечелюстной синусит
J32.1 Хронический фронтальный синусит
J32.2 Хронический этмоидальный синусит
J32.3 Хронический сфеноидальный синусит
J32.4 Хронический пансинусит
J32.8 Другие хронические синуситы
J32.9 Хронический синусит неуточненный.
Определение: Воспаление слизистой оболочки одной или более придаточных пазух носа, причиной которого может быть аллергия, вирусная, бактериальная инфекция или в редких случаях грибковая.
Факторы риска: аллергия, частые простудные заболевания, курение.
Критерии диагностики: Нарушение носового дыхания, гнойные выделения из носа, локальные боли в подглазничной (гайморит), надбровной (фронтит), затылочной (сфеноидит) области и переносицы (этмоидит).
Клинические признаки наличия осложнений:
— периорбитальные (пресептальные): целлюлит или реактивный отек
— субпериостальный абсцесс
— орбитальный абсцесс
— орбитальный целлюлит
— тромбоз кавернозных синусов.
Перечень основных диагностических мероприятий:
1. Риноскопия
2. Рентгенография придаточных пазух в одной проекции
3. Пункция гайморовой пазухи
4. Определение группы крови и резус фактора
5. Консультация врача анестезиолога
6. Гистологическое исследование
7. ЭКГ
8. Флюорография
9. Высев биологической жидкости без отбора колоний
10.Компьютерная томография
11.Консультация стоматолога
12.HbsAg, Anti-HCV.
Перечень дополнительных диагностических мероприятий:
1. Консультация невропатолога
2. Консультация офтальмолога
3. Анализ чувствительности микробов к антибиотикам.
Тактика лечения:
1. Гайморотомия (все типы операций выполняются по преимуществу эндоскопически).
Другие типы операций:
22.39 Другая наружная верхнечелюстная антротомия
22.41 Фронтальная синусотомия
22.42 Фронтальная синусэктомия
22.50 Синусотомия, не уточненная иначе
22.51 Этмоидотомия
22.53 Рассечение нескольких носовых пазух
22.90 Прочие манипуляции на пазухах носа.
2. Антибактериальная терапия:
Цефтриаксон (100 мг/кг/день двукратно) или ампициллин – сульбактам (200 мг/кг/день 4 раза в день). Если велика вероятность резистентности патогенной флоры к пенициллинам, показана терапия ванкомицином (60 мг/кг/день 4 раза в день).
Для лечения и профилактики возникновения микоза при длительной массивной антибиотикотерапии итраконазол оральный раствор 400 мг\сут течение 7 дней.
3. Перевязки, пункция пазух для контроля.
Перечень основных медикаментов:
1. Нафазолин 0.1% — 10мл, амп
2. Амоксициллин+клавулановая кислота раствор для инъекций 600 мг во флаконе
3. Фурацилин 1:5000 фл.
4. Итраконазол оральный раствор 150 мл – 10 мг\мл.
5. Флуконазол 50 мг, 150 мг капс; раствор во флаконе для в/в введения 100 мл
6. Прокаин раствор для инъекций 0,5%, 2% по 2 мл, 5 мл; раствор 0,25%, 0,5% во флаконе 200 мл, 400 мл
7. Лидокаин раствор для инъекций, 1%, 2%, 10% (гидрохлорид) по 2 мл, 10 мл
8. Этанол раствор 70% (денатурированный).
Критерии перевода на следующий этап: восстановление носового дыхания.
источник
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
С инусит – воспалительное заболевание околоносовых пазух бактериальной, вирусной, грибковой или аллергической природы. Это одно из наиболее частых заболеваний, с которыми имеют дело врачи общей практики и оториноларингологи.
По длительности течения выделяют острый синусит – при давности заболевания до 8 недель и хронический – при более длительном течении патологического процесса или при четырех и более рецидивах острого синусита в год.
В воспалительный процесс может быть вовлечена любая из околоносовых пазух, однако чаще всего у взрослых и детей старше 7 лет поражается верхнечелюстная, затем решетчатая, лобная пазухи, несколько реже – клиновидная. Процесс может развиться одновременно в двух и более пазухах одной либо обеих сторон: гаймороэтмоидит, гемисинусит, пансинусит или полисинусит.
Термин «острый синусит» традиционно принято использовать для обозначения бактериального поражения околоносовых пазух. В то же время исследования с использованием методики компьютерной томографии (КТ) показали, что при острых респираторных вирусных инфекциях у 87% больных развивается риносинусит, который следует расценивать, как вирусный, при этом заболевание пазух у большинства из них проходит без специального антибактериального лечения, однако 1–2% простудных вирусных заболеваний осложняются острым бактериальным синуситом.
Основными возбудителями при остром синусите являются Streptococcus pneumoniae и Haemophilus influenzae, которые высеваются более чем в 50% случаев заболевания. Реже встречаются M. catarralis, Str. pyogenes, Staph. aureus, анаэробы, вирусы. Синусит, развившийся на фоне респираторных инфекций верхних дыхательных путей, традиционно относят к внебольничным формам заболевания. Кроме того, в последнее время выделяют нозокомиальный (внутрибольничный) синусит, возникающий после длительной тампонады полости носа, назогастрального зондирования или назотрахеальной интубации. При этой форме основные возбудители – анаэробы, группа энтеробактерий, реже золотистый стафилококк и грибы.
Острое воспаление околоносовых пазух может развиться на фоне различных инфекционных заболеваний, при аллергическом рините, при нарушении нормального дренирования околоносовых пазух вследствие гипертрофии слизистой оболочки полости носа, полипоза или искривления перегородки носа, при заболеваниях зубов, вследствие перенесенной травмы и интоксикации эндо– или экзотоксинами. При закрытии естественных соустий в околоносовых пазухах развивается отрицательное давление, гиперсекреция и застой секрета слизистых желез, изменяется pН, нарушается функция мерцательного эпителия. Угнетение или прекращение биения ресничек способствует размножению возбудителя на поверхности слизистой оболочки, последующему проникновению его через мембраны слизистой оболочки и развитию колоний.
При остром воспалении преобладают экссудативные процессы. Первоначально, на ранних стадиях воспаления экссудат серозный, затем слизисто–серозный, а с присоединении бактериальной инфекции становится гнойным, содержащим большое количество лейкоцитов и детрита. При этом повышается проницаемость капилляров и развивается отек слизистой оболочки.
Клиническая картина острого синусита определяется общими и местными признаками воспаления. Проявлениями общей реакции может быть, в частности, головная боль, лихорадочное состояние, общее недомогание, слабость и типичные изменения в крови. Эти симптомы неспецифичны, поэтому в диагностике синусита первостепенное значение имеют местные проявления заболевания.
Наиболее частыми жалобами при остром синусите являются головная боль, затруднение носового дыхания, патологические выделения из носа и носоглотки (секрет стекает по задней стенки глотки), расстройство обоняния. Головная боль чаще локализуется в лобно–височных отделах, нередко усиливается при наклонах головы. При поражении клиновидной пазухи характерна стойкая «ночная» головная боль с локализацией в центре головы и затылочных отделах. Жалобы на головную боль иногда отсутствуют, особенно если имеется хороший отток экссудата через естественное соустье. Затруднение носового дыхания при синусите развивается в результате обструкции носовых ходов при отеке или гиперплазии слизистой оболочки, при наличии патологического секрета в носовых ходах. При поражении пазух одной стороны нарушение носового дыхания обычно соответствует стороне поражения.
При риноскопии выявляется гиперемия и отечность слизистой оболочки носа на пораженной стороне. Здесь же отмечается сужение просвета носовых ходов, затруднение носового дыхания, нарушение обоняния. В среднем или верхнем, а также общем или нижнем носовых ходах обычно определяется гнойный секрет. При поражении задней группы околоносовых пазух (клиновидная пазуха, задние клетки решетчатого лабиринта) гнойный экссудат нередко стекает по задней стенке глотки. Следует учитывать, что отсутствие патологического отделяемого в полости носа не исключает заболевания пазух. Отделяемого может не быть при блоке естественного соустья пораженной пазухи, при большой вязкости патологического секрета.
В диагностике острого синусита большое значение имеют специальные методы исследования: рентгенография (а при неясной картине – контрастная рентгенография или КТ) околоносовых пазух и их диагностическая пункция.
Характерным рентгенологическим признаком острого синусита является снижение пневматизации околоносовых пазух, иногда на рентгенограмме можно видеть горизонтальный уровень жидкости в пазухе (если съёмка производилась в положении сидя). Наиболее распространенным является исследование в прямых (носолобная, носоподбородочная) проекциях. КТ околоносовых пазух позволяет выявить ограниченный воспалительный процесс в одной из пазух, это исследование необходимо также при подозрении на развитие риносинусогенного орбитального или внутричерепного осложнения.
Диагностическая и лечебная пункция верхнечелюстной пазухи чаще всего производится через нижний носовой ход, возможен доступ в полость пазухи и через средний носовой ход. Трепанопункция лобной пазухи выполняется через переднюю (по М.Е. Антонюк) либо глазничную ее стенки. Взятое при пункции патологическое отделяемое из пазухи и носа направляют на исследование микрофлоры и ее чувствительности к антибиотикам.
В зависимости от выраженности клинических проявлений острого синусита различают легкое течение заболевания, синусит средней тяжести и тяжелые формы заболевания.
Течение заболевания определяется как легкое, когда при наличии местных и рентгенологических признаков синусита отсутствуют или выражены минимально признаки интоксикации и такие проявления заболевания, как головная боль, локальная болезненность в области пораженных пазух. Температура тела при этой форме заболевания обычно нормальная или субфебрильная.
Заболевание средней тяжести характеризуется умеренными признаками интоксикации и умеренно выраженным болевым синдромом (головная боль, локальная болезненность в местах проекции пазух). Отмечается повышение температуры до 38°–38,5°С. Возможны незначительные местные реактивные явления (реактивный отек века, отечность мягких тканей в области стенок околоносовых пазух).
Тяжелая форма синусита сопровождается выраженной интоксикацией, интенсивной головной болью, значительной болезненностью в области стенок пазух; при этом отмечается подъем температуры более 38,5°С. Возможно развитие осложнений.
Основу лечебных мероприятий при остром синусите составляет системная или местная антибактериальная терапия. Одновременно проводятся мероприятия с целью улучшения дренирования пазух и повышения резистентности организма. При легком течении заболевания и при синусите средней тяжести лечение больного проводится в амбулаторных условиях под наблюдением и при участии врача–оториноларинголога. При тяжелом течении синусита, а в ряде случаев и при заболевании средней тяжести, показана госпитализация больного в отоларингологическое отделение. Протокол лечения больных острым синуситом включает в себя комплекс общих и местных медикаментозных и физиотерапевтических назначений.
Главная задача проводимой медикаментозной терапии – эрадикация возбудителя и восстановление биоценоза околоносовых пазух. Наиболее эффективным является проведение этиотропной терапии. Однако даже при современном оснащении бактериологической службы медицинского учреждения точная идентификация возбудителя оказывается возможной лишь к 5–7 дню после направления материала на исследование. Даже имея представление о характере возможного возбудителя инфекции, предсказать наличие или отсутствие у него приобретенной устойчивости к конкретному антибиотику невозможно без проведения специальных исследований. В этих условиях выходом может быть использование препаратов, вероятность наличия устойчивости к которым минимальна. Поэтому при первичном назначении антибактериального лечения основой является эмпирическая терапия, учитывающая характер вероятного возбудителя и особенности клинических проявлений заболевания. Выбор препарата зависит от характера наиболее вероятного возбудителя и особенностей клинических проявлений заболевания. По имеющимся данным, в России у S. pneumoniae и H. influenzae, выделенных при остром синусите, сохраняется высокая чувствительность к препаратам пенициллинового ряда, в частности, к ампициллину, амоксициллину, амоксициллину/клавуланату (Панклав), и цефалоспоринам II – III поколений. Важной проблемой в России является высокая резистентность пневмококков и гемофильной палочки к ко–тримоксазолу: умеренный и высокий уровень резистентности установлен у 40% S. Pneumoniae и у 22% H. Influenzae.
При выборе антибиотика для терапии синусита учитывается тяжесть состояния пациента. Непременным требованием к антибактериальным средствам является также их максимальная безопасность, отсутствие ототоксического и других нежелательных эффектов.
При легком течении заболевания антибиотики назначаются перорально. Препаратами выбора являются ампициллин, феноксиметилпенициллин, рокситромицин, спирамицин, доксициклин, цефуроксим. Курс лечения указанными препаратами – 7–10 дней. Определенные возможности в лечении преимущественно катаральных форм синусита открывает применение местного антибиотика фузафунжина. Фузафунжин имеет широкий спектр антибактериальной активности в отношении наиболее распространенных патогенных микроорганизмов, вызывающих респираторные инфекции, в том числе пневмококков, гемофильной палочки, стафилококков. Фузафунжин эффективен при инфицировании грибами рода Candida, микоплазмой, некоторыми анаэробными возбудителями. Обладает противовоспалительным, антиоксидантным действием, уменьшает отёк и экссудативную активность слизистой оболочки, опосредованно улучшает мукоцилиарный клиренс.
При среднетяжелом течении заболевания препаратами выбора являются пероральные b -лактамные антибиотики из группы пенициллинов и цефалоспорины II–III поколений, фторхинолоны: амоксициллин/клавуланат, цефуроксим–аксетил, цефаклор, левофлоксацин, спарфлоксацин. Благодаря высокой эффективности и низкой токсичности пенициллины и цефалоспорины занимают одно из первых мест по частоте клинического использования среди всех антибиотиков.
В частности, амоксициллин/клавуланат (Панклав), по данным многочисленных исследований, демонстрирует высокий процент эрадикации возбудителя и хорошую переносимость как у взрослых, так и у детей. Оба компонента препарата хорошо всасываются после приема внутрь вне зависимости от приема пищи. Препарат характеризуется хорошим объемом распределения в жидкостях и тканях организма, проникая в том числе в секрет придаточных пазух носа. Для взрослых и детей старше 12 лет (или более 40 кг массы тела) обычная доза – одна таблетка 250 мг/125 мг 2–3 раза в сутки.
Цефуроксим необходимо принимать во время еды, все другие препараты – независимо от приема пищи. Как правило, кратность приема указанных препаратов – 2 раза в сутки, продолжительность курса лечения – 10–12 дней. Среди побочных реакций у пенициллинов и цефалоспоринов наиболее распространенными являются различные виды аллергических реакций, причем в отдельных случаях (1–3%) возможна перекрестная аллергия на пенициллины и цефалоспорины. Кроме того, прием этой группы препаратов сопровождается различной степени выраженности иммуносупрессией (чего лишены фторхинолоны). В связи с этим фторхинолоны находят всё более широкое применение в лечении синуситов.
При тяжелом течении синусита и угрозе развития осложнений препараты назначают парентерально (внутримышечно или внутривенно). Рекомендуется применять ингибиторзащищенные пенициллины, цефалоспорины III–IV поколения (цефотаксим или цефтриаксон; цефепим или цефпиром), фторхинолоны (левофлоксацин, ципрофлоксацин, спарфлоксацин) или карбапенемы (имипенем). При аллергии к b -лактамным антибиотикам назначаются внутривенно фторхинолоны, также обладающие широким спектром бактерицидного действия по отношению к возбудителям инфекции верхних дыхательных путей – ципрофлоксацин, пефлоксацин. С учетом возможного развития побочных реакций фторхинолоны не рекомендуется назначать детям и геронтологическим пациентам, а также при нарушениях функции печени и почек.
Более высокой устойчивостью по отношению к действию бактериальных b -лактамаз и одновременно более широким спектром активности обладают антибиотики группы карбапенемов (имипенем и меропенем). Чаще они используются, как препараты резерва, но при тяжелом течении воспаления, в том числе при нозокомиальной инфекции, могут быть рассмотрены в качестве первоочередной эмпирической терапии.
При наличии клинических признаков анаэробной инфекции в пазухах в комплекс антибактериальной терапии включается метронидазол – синтетическое антимикробное средство из группы имидазолов, имеющее широкий спектр действия, наиболее выраженный по отношению к анаэробам и простейшим.
В ряде случаев возможно назначение ступенчатой терапии, при которой лечение начинают с внутривенного или внутримышечного введения антибиотика в течение 3–4 дней, а затем переходят на прием внутрь этого же или сходного по спектру активности препарата.
Помимо антибактериальных средств, в комплексе системной терапии синусита обязательно назначаются препараты, обладающие муколитическим и мукорегулирующим действием, стимулирующие мукоцилиарный транспорт, а также противовоспалительные и антигистаминные средства. Многоуровневое воздействие на воспалительный процесс в пазухах отмечено у фенспирида, относящегося к нестероидным противовоспалительным препаратам, с воздействием преимущественно на слизистую оболочку дыхательного тракта. Особое место в лечении риносинуситов занимает фитопрепарат синупрет, оказывающий секретолитическое, мукорегулирующее, противовирусное и противовоспалительное действие, т.е., по сути, он воздействует на все звенья патогенеза заболевания. Синупрет может быть назначен уже при начальных признаках ОРВИ по инициирующей схеме, и это уже профилактика поражения околоносовых синусов. Важное место в лечении синуситов занимают и комплексные антигомотоксические и гомеопатические препараты, особенно на ранних стадиях серозного воспаления, а также у лиц, имеющих противопоказания к применению антимиробных препаратов. Среди них следует отметить грипп–хель, траумель, антигриппин, апис–меркуриус, доронР, пневмодорон 1Р и 2Р, аргентум–берберис композитум, оциллококцинум, ЭДАС №№ 117, 131, 801, 903, 904, эхинацея–композитум, инфлюцид и др. При этом следует подчеркнуть, что нередко уже на фоне инициирующей терапии больными отмечается уменьшение общих и местных симптомов заболевания.
Считаем необходимым отметить, что антигистаминные препараты нецелесообразно назначать одновременно с антимикробными и муколитическими т.к. в этом периоде основной является задача дренирования и очищения слизистой оболочки. Их применение оправдано при наличии аллергического воспаления слизистой оболочки, и тогда блокада Н1–гистаминного рецептора снимает носовую обструкцию.
Одновременно с проведением системной терапии при различных формах синусита обязательно осуществляется местное воздействие на слизистую оболочку полости носа и пазух. В комплексе лечебных мероприятий важное значение имеет применение сосудосуживающих капель, позволяющих уменьшить отечность слизистой оболочки, улучшить дренирование и хотя бы частично восстановить аэрацию околоносовых пазух через естественные соустья. Сосудосуживающие препараты представлены производными ксилометазолина, нафазолина, оксиметазолина и др. Однако введение в полость носа капель не всеми больными выполняется правильно – для достижения эффекта они увеличивают объём и кратность введения, а это всегда чревато побочными эффектами, нередко очень тяжелыми. Наиболее предпочтительными являются аэрозольные формы сосудосуживающих препаратов, а еще лучше дозированные. Таким требованиям отвечает помповая форма ксимелина. В настоящее время нами широко используется аэрозоль для носа ринофлуимуцил, обеспечивающая одновременно сосудосуживающий, муколитический и противовоспалительный эффект, лишенная практически раздражающего действия на слизистую оболочку полости носа. По показаниям, при гнойных формах поражения околоносовых пазух хороший эффект достигается при применении комбинированных препаратов. При наличии аллергического процесса показано применение полидексы (антибактериальные компоненты + фенилэфрин и кортикостероид).
Среди антибактериальных препаратов местного действия наибольшее распространение получили изофра и др. Среди препаратов, вводимых в полость носа с целью иммуннокоррекциии, противовоспалительной и противовирусной терапии, все шире используют гепон, деринат, эуфорбиум композитум.
Эвакуация патологического секрета из околоносовых пазух при экссудативном их воспалении является важным составным элементом патогенетической терапии. Для этой цели в амбулаторных условиях и в стационаре широко используется пункционный метод. При лечебной пункции пазухи после ее промывания в полость вводятся лекарственные препараты с целью создания депо лекарственных веществ. Обычно используются растворы антибиотиков, подобранных с учетом особенностей возбудителя так же, как и для системной терапии; или вводятся другие антибактериальные средства (диоксидин, октенисепт, эктерицид, пелоидин и др.). При вязком, густом гнойном содержимом для введения в пазухи используются такие протеолитические ферменты, как трипсин, химотрипсин, лидаза. При местном воздействии ферменты расщепляют некротизированные ткани до полипептидов и аминокислот, разжижают вязкий секрет, экссудат, сгустки крови, обладают также противовоспалительным действием. Одновременно муколитический, противовоспалительный и антибактериальный эффект достигается при введении в пазуху флуимуцила с антибиотиком. Обычно при лечении гнойного гайморита пункционным методом рекомендуется ограничиться 5–7 пункциями, и если после такого курса лечения в промывной жидкости по–прежнему определяется гнойный секрет – больному показано хирургическое лечение.
Существуют беспункционные методы лечения воспалительных заболеваний околоносовых пазух. Метод «перемещения» по Проетцу (метод «кукушки») позволяет создавать в полости носа с помощью хирургического отсоса разрежение, при этом из пазух удаляется патологическое содержимое, и после вливания в носовые ходы лекарственных растворов последние устремляются в открывшиеся и освободившиеся от гнойного экссудата пазухи.
Более успешно эвакуация патологического секрета из околоносовых пазух может быть осуществлена с помощью синус–катетера «ЯМИК», разработанного Г.И. Марковым и В.С. Козловым. Метод позволяет аспирировать патологический секрет из пазух, промывать их дезинфицирующими растворами и вводить в пазухи лекарственные вещества. Аспирационный метод с использованием синус–катетера предпочтителен при экссудативных формах гемисинусита или одновременном поражении нескольких пазух одной стороны. Как при пункционном, так и безпункционном методе лечения при достижении «чистоты» в пазухи желательно ввести раствор гепона, который восстанавливает местный иммунитет слизистой оболочки.
В лечении острого синусита используются также физиотерапевтические методы: микроволны, УВЧ и импульсные токи, лазеротерапия, магнито– и магнитолазеротерапия. При выраженном болевом синдроме назначают синусоидальные модулированные или диадинамческие токи. Однако при наличии в верхнечелюстных пазухах экссудата до проведения физиотерапии их необходимо освободить от содержимого пункцией и промыванием.
Предупреждение рецидивов острого синусита предполагает выполнение следующих требований:
1. Устранение разнообразных анатомических дефектов в полости носа, препятствующих нормальному носовому дыханию, приводящих к нарушению мукоцилиарного транспорта и дренирования околоносовых пазух через естественные соустья.
2. Своевременная санация полости рта с целью предупреждения развития периодонтита в области корней зубов, прилежащих к дну верхнечелюстной пазухи.
3. Систематическое проведение мероприятий с целью повышения естественной местной и общей резистентности организма.
Особое значение для лечения и профилактики острых и хронических синуситов приобрели средства активной иммунизации с использованием бактериальных вакцин.
В последние годы для профилактики рецидивов воспалительных заболеваний ЛОР–органов успешно используется препарат ИРС–19. Препарат выпускается в виде спрея для интраназального применения и содержит очищенные бактериальные лизаты 19 наиболее значимых возбудителей респираторных инфекций. Препарат позволяет стимулировать неспецифические и специфические звенья иммунного ответа, в основном местного, со стороны слизистой оболочки верхних дыхательных путей. Проведенные клинические испытания препарата ИРС–19 показали его способность сокращать частоту рецидивов синусита и респираторных заболеваний у взрослых и детей в 2,5–4 раза при условии проведения повторной иммунизации через 4–5 месяцев. В качестве лечебных и профилактических мер острых заболеваний носа и околоносовых пазух следует признать необходимым назначение пробиотиков (лактофильтрум, нормофлорин В и Л и др.) во время проведения антибактериальной терапии, с повторением курсов под микробиологическим контролем биоценоза кишечника. Особое место в лечении и профилактике острых заболеваний носа и околоносовых пазух занимает ароматерапия, т.е. использование ароматических масел, обладающих противовоспалительной, антисептической и вирусолитической активностью, оказывающих рефлекторый местный сосудосуживающй эффект, а также центральное воздействие посредством обонятельного нерва и раздражения назобульбарных центров. Среди них наиболее часто применяются масло чайного дерева, эвкалипта, фенхеля, мяты, лаванды камфоры и др., а также аромасмеси, например, эка, кармолис, цитросепт и др.
источник
Гайморит — заболевание, неприятное своими симптомами и опасное осложнениями. Потому к лечению гайморита необходимо подходить со всей ответственностью: от выбранных методов лечения будет напрямую зависеть итоговый результат.
Эффективное лечение гайморита — шаг за шагом
В первую очередь необходимо восстановить проходимость носовой пазухи и позволить носу свободно дышать, кроме того, нужно вернуть сообщение между полостью пораженного синуса и полостью носа. Все придаточные пазухи носа, и гайморовы в том числе, соединены с полостью носа небольшими отверстиями, слизистая выстилка которых при воспалении отекает и перекрывает собой соустье. Это приводит к скоплению слизи и гноя в полости пазухи невозможности их выхода наружу и бурному прогрессированию болезни. Поэтому одной из главных задач, стоящих перед врачом, является восстановление проницаемости соустья и дренирование больной пазухи.
Для этого применяются лекарственные препараты, позволяющие уменьшить отек слизистых оболочек — знакомые многим, благодаря своей широкой популярности при насморке — сосудосуживающие капли и спреи для носа, противовоспалительные препараты для местного применения.
Эффективны методы аппаратного промывания носоглотки и синусов («кукушка», ЯМИК) и баллонная синусопластика, которая позволяет без хирургической операции расширить суженное соустье и промыть пораженную пазуху.
При невозможности обеспечить дренирование пазухи нехирургическими методами необходимо провести хирургическое расширение соустья. В арсенале современных ЛОР-врачей не только традиционные оперативные методики, но также ультрасовременные эндохирургические методы, позволяющие провести операцию с минимальным повреждением тканей, безболезнено и практически бескровно. Послеоперационный период после эндохирургического вмешательства занимает гораздо меньшее время по сравнению с классическими методиками.
В случае тяжелого течения гайморита может быть проведена пункция гайморовой пазухи с последующим промыванием её полости раствором антисептиков и введением лекарств непосредственно в зону воспаления. В результате гнойный процесс пазухе быстро прекращается.
Антибактериальная терапия — назначение антибиотиков как общего действия, так и местно — для промывания пазух, позволяет бороться непосредственно с причиной заболевания — инфекцией.
Прием Циннабсина — натуральный гомеопатический препарат позволяет быстро снять воспалительные изменения в гайморовой пазухе, повысить эффективность лечебных процедур и ускорить выздоровление.
Проведение иммунокорректирующей терапии рекомендуется при хроническом гайморите и после тщательного иммунологического обследования.
Приказ Министерства здравоохранения РФ от 20 декабря 2012 г. N 1201н «Об утверждении стандарта первичной медико-санитарной помощи при остром синусите»
Приказ Министерства здравоохранения РФ от 20 декабря 2012 г. N 1201н
«Об утверждении стандарта первичной медико-санитарной помощи при остром синусите»
О стандартах медицинской помощи см. справку
В соответствии со статьей 37 Федерального закона от 21 ноября 2011 г. N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (Собрание законодательства Российской Федерации, 2011, N 48, ст. 6724; 2012, N 26, ст. 3442, 3446) приказываю:
Утвердить стандарт первичной медико-санитарной помощи при остром синусите согласно приложению.
Зарегистрировано в Минюсте РФ 15 марта 2013 г.
Утвержден стандарт медицинской помощи, определяющий основные требования к диагностике и лечению больных при остром синусите. Стандарт рекомендован для использования при оказании первичной медико-санитарной помощи.
Приказ Министерства здравоохранения РФ от 20 декабря 2012 г. N 1201н «Об утверждении стандарта первичной медико-санитарной помощи при остром синусите»
Зарегистрировано в Минюсте РФ 15 марта 2013 г.
Настоящий приказ вступает в силу по истечении 10 дней после дня его официального опубликования
Текст приказа опубликован в «Российской газете» от 17 июня 2013 г. N 128/1 (специальный выпуск). Указанный выпуск «Российской газеты» к подписчикам не поступал
© ООО «НПП «ГАРАНТ-СЕРВИС», 2018. Система ГАРАНТ выпускается с 1990 года. Компания «Гарант» и ее партнеры являются участниками Российской ассоциации правовой информации ГАРАНТ.
Протоколы лечения синусита (синуситов)
Цель этапа: восстановление носового дыхания, устранение гнойного очага, устранение осложнений.
Длительность лечения: 7 дней.
J01.0 Острый верхнечелюстной синусит
J01.1 Острый фронтальный синусит
J01.2 Острый этмоидальный синусит
J01.3 Острый сфеноидальный синусит
J01.8 Другой острый синусит
J01.9 Острый синусит неуточненный
J32.0 Хронический верхнечелюстной синусит
J32.1 Хронический фронтальный синусит
J32.2 Хронический этмоидальный синусит
J32.3 Хронический сфеноидальный синусит
J32.4 Хронический пансинусит
J32.8 Другие хронические синуситы
J32.9 Хронический синусит неуточненный.
Клинические признаки наличия осложнений:
— периорбитальные (пресептальные): целлюлит или реактивный отек
— тромбоз кавернозных синусов.
2. Рентгенография придаточных пазух в одной проекции
3. Пункция гайморовой пазухи
4. Определение группы крови и резус фактора
5. Консультация врача анестезиолога
6. Гистологическое исследование
9. Высев биологической жидкости без отбора колоний
1. Консультация невропатолога
2. Консультация офтальмолога
3. Анализ чувствительности микробов к антибиотикам.
1. Гайморотомия (все типы операций выполняются по преимуществу эндоскопически).
22.39 Другая наружная верхнечелюстная антротомия
22.41 Фронтальная синусотомия
22.42 Фронтальная синусэктомия
22.50 Синусотомия, не уточненная иначе
22.53 Рассечение нескольких носовых пазух
22.90 Прочие манипуляции на пазухах носа.
Цефтриаксон (100 мг/кг/день двукратно) или ампициллин – сульбактам (200 мг/кг/день 4 раза в день). Если велика вероятность резистентности патогенной флоры к пенициллинам, показана терапия ванкомицином (60 мг/кг/день 4 раза в день).
Для лечения и профилактики возникновения микоза при длительной массивной антибиотикотерапии итраконазол оральный раствор 400 мг\сут течение 7 дней.
3. Перевязки, пункция пазух для контроля.
Перечень основных медикаментов:
2. Амоксициллин+клавулановая кислота раствор для инъекций 600 мг во флаконе
4. Итраконазол оральный раствор 150 мл – 10 мг\мл.
5. Флуконазол 50 мг, 150 мг капс; раствор во флаконе для в/в введения 100 мл
6. Прокаин раствор для инъекций 0,5%, 2% по 2 мл, 5 мл; раствор 0,25%, 0,5% во флаконе 200 мл, 400 мл
8. Этанол раствор 70% (денатурированный).
При использовании материалов сайта — ссылка на источник обязательна.
Материалы сайта — не могут служить руководством к самолечению.
Администрация сайта не несет ответственности за возможные негативные последствия применения на практике содержащейся на сайте информации.
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК
1. Острый (катаральный, гнойный, некротический).
2. Хронический (катаральный, гнойный, пристеночно-гиперпластический, полипозный, фиброзный, кистозный, смешанные формы, осложненный — остеомиелит, холестеатома, пиомукоцеле, распространение процесса на клетчатку орбиты, полость черепа).
3. Вазомоторный (аллергический, неаллергический).
3. Бактериальный анаэробный
1. Этмоидит (передний, задний, тотальный)
6. Гемисинуит (справа, слева)
1. Общий анализ крови – лейкоцитоз, повышение СОЭ
2. Исследование микрофлоры – выявление возбудителя
3. Цитологическое исследование – нейтрофиллез, клетки слущенного эпителия, слизь.
К лечению гайморита необходимо подходить серьезно и индивидуально, т. к. при неадекватной терапии это заболевание может становиться хроническим или вызывать развитие тяжелых осложнений: утрату зрения, менингит или сепсис. Сегодня фармакологический рынок предлагает множество высокоэффективных препаратов, которые способны помогать больному в короткие сроки справиться с болезнью и избавиться от докучающих ему симптомов: головной боли, высокой температуры и постоянной заложенности носа.
Действие лекарственных средств от гайморита направлено на устранение причин и симптомов заболевания:
- уничтожение патогенного микроорганизма, вызвавшего воспаление гайморовых пазух;
- устранение отека и дренаж гнойного содержимого из пазух;
- устранение воспаления;
- обезболивание;
- профилактику образования шрамов или рубцов на слизистой оболочке.
Лечение гайморита всегда комплексное, и группа необходимых пациенту препаратов подбирается индивидуально, в зависимости от тяжести симптомов. В схему медикаментозной терапии могут входить такие группы лекарственных средств:
- Антибиотики – для борьбы с инфекцией.
- Адреномиметики – для устранения отечности слизистой носа и дренирования гнойного содержимого.
- Лекарственные растворы для промывания полости носа.
- Кортикостероиды – для устранения воспалительных очагов.
- Анальгетики – для купирования болевого синдрома.
- Муколитики – для лучшего отхождения гнойного содержимого из носовых пазух.
- Антигистаминные – для уменьшения отечности слизистой.
- Препараты растительного происхождения (Синуфорте, Циннабсин, Синупрет).
Антибактериальные средства применяются для лечения гайморита, который был вызван бактериальной патогенной флорой (стафилококками, фузобактериями, стрептококками, коринебактериями и др.). При подборе препарата врач учитывает тип бактерий, которые привели к развитию воспалительного процесса, и стандарты протоколов лечения. В зависимости от действующего вещества, больному могут назначаться антибактериальные препараты следующих групп:
- макролиды: Азитромицин, Макропен, Мидекамицин, Эритромицин, Клацид, Кларитромицин;
- цефалоспорины: Цефодокс, Цефазолин, Цефтриаксон, Цефатаксим;
- фторхинолоны: Офлоксацин, Левофлоксацин, Моксифлоксацин;
- пенициллины: Амоксициллин, бета-лактамы с клавулановой кислотой (Амоксиклав, Флемоклав, Солютаб, Аугментин), Ампициллин и др.
В некоторых случаях больным с гайморитом назначаются антибиотики из групп левомицитинов, аминогликозидов или тетрациклинов.
При тяжелом течении гайморита пациенту могут назначаться антибиотики для внутримышечного или внутривенного введения (Меропенем, Тобрамицин, Цефтриаксон и др.), а при более легких формах – капсулы, таблетки или сиропы.
Антибактериальные препараты для лечения гайморита разделяют на три линии:
- I – имеют максимальную эффективность и используются в первую очередь, к ним относятся: Азитромицин, Амоксициллин;
- II – используются для лечения пациентов, которые проживают в областях с высоким уровнем резистентности микроорганизмов, или при отсутствии эффекта от применения препаратов из I линии, к ним относят: Амоксициллин с клавулановой кислотой, фторхолины и цефалоспорины II и III поколения;
- III – применяются для ингаляционного лечения гайморовых пазух пациентам после хирургического лечения гайморита и больным, которым прием антибиотиков I и II линии нежелателен или противопоказан, к ним относят: Флуимицил-антибиотик ИТ, Тиамфеникола глицинат ацетилцистеинат.
После начала применения антибиотиков облегчение состояния больного наступает в первые дни лечения. Длительность приема препаратов для системного лечения гайморита при его остром течении составляет около 5-7 дней, при хроническом – 2-3 недели.
Также для антибактериальной терапии гайморита могут назначаться капли и спреи, содержащие антибиотики. В некоторых случаях их применение может избавить пациента от системного приема антибиотиков. Наиболее часто больным с гайморитом назначают такие противомикробные капли:
- Полидекса – этот комплексный препарат обладает антимикробным, противовоспалительным и сосудосуживающим действием, может применяться самостоятельно или в составе комплексной терапии, используется для лечения детей, начиная с 2,5 лет, в состав препарата входят: неомицина сульфат, фенилэфрин, полимиксина В сульфат и дексаметазон;
- Биопарокс (Фузофунгин) – активным компонентом препарата является фузафунгин, который обладает антибактериальной и противовоспалительной активностью, может назначаться детям старше 2,5 лет;
- Изофра – активный компонент препарата фрамицетин обладает выраженным противомикробным действием, может применяться в составе комплексной терапии гайморитов и использоваться для лечения детей старше года.
Антибиотики для лечения гайморита могут не применяться в таких случаях:
- При легкой степени гайморита.
- При развитии воспаления гайморовых пазух вследствие аллергической реакции.
- При хроническом течении гайморита и наличии сопутствующей грибковой инфекции.
Адреномиметики применяются для устранения заложенности носа, облегчения выхода гнойного содержимого из гайморовых пазух и уменьшения отека слизистой оболочки носа. Для лечения гайморита они используются в комплексе с антибактериальными, противовоспалительными и другими средствами.
Наиболее популярными средствами из этой группы являются такие препараты:
- Оксиметазолин (Називин, Назол, Назол Адванс) — активным компонентом данного препарата является оксиметазолина гидрохлорид, его действие начинает проявляться черезминут после использования и продолжается в течение 12 часов, может использоваться для лечения детей старше 6 лет;
- Галазолин (капли, гель) – активным компонентом этого препарата является альфа-адреномиметик ксилометазолина гидрохлорид, его действие начинается через 5-10 минут после введения и продолжается при использовании капель в течение 5 часов, геля – около 10 часов, препарат в виде 0,05% капель может назначаться детям старше 2 лет, 0,1% – старше 6 лет, геля 0,05% – старше 3 лет, геля 0,1% – старше 12 лет;
- Санорин – активным компонентом этого препарата является альфа-адреномиметик нафазолина нитрат, может применяться для лечения гайморита в виде 0,05% раствора у детей старше 2 лет, в виде 0,1% раствора – детям старше 15 лет.
После применения этих капель, гелей или спреев закапывание капель с антибиотиками рекомендуется проводить черезминут – таким образом достигается лучшее воздействие лекарственных средств и не допускается снижение эффективности от применения антибактериальных наружных средств.
Основные противопоказания адреномиметиков:
- индивидуальная непереносимость компонентов препарата;
- эрозивные и язвенные заболевания ЖКТ;
- заболевания сердечно-сосудистой системы;
- сахарный диабет;
- беременность и лактация;
- возрастные ограничения.
Для лечения гайморита часто применяются различные гипертонические, изотонические, гипотонические и антисептические растворы, которые применяются в виде орошений и промываний. Такие процедуры способствуют:
- уменьшению отека слизистой носа;
- механическому очищению от сгустков гнойного секрета;
- увлажнению слизистой носа;
- улучшению работы ресничек мукоцилиарного аппарата;
- устранению воспалительных очагов.
Для их выполнения могут использоваться следующие препараты:
- антисептики: растворы Мирамистина, Фурациллина, Хлоргексидина, Диоксидина;
- порошок Долфин (для приготовления раствора);
- назальные спреи на основе морской соли для орошения носа: Маример, АкваМарис, Салин, Хьюмер, Аквалор и др.;
- гипо-, изо- и гипертонические растворы с добавлением настойки прополиса, календулы и др.
Эффективность промываний носа для лечения гайморита и других синуситов рекомендуется ведущими отоларингологами мира и активно применяется для лечения взрослых и детей любого возраста.
Препараты из группы кортикостероидов способны существенно облегчать состояние больных с вирусным, бактериальным или аллергическим гайморитом. Они оказывают выраженное противовоспалительное действие и способствуют восстановлению иммунных сил организма. Основными показаниями к назначению кортикостероидов являются:
- выраженный воспалительный очаг и отек слизистой оболочки носа;
- отсутствие эффекта от применения других лекарственных средств;
- наличие полипов в носовой полости.
Наиболее популярными кортикостероидными препаратами для лечения гайморита являются:
- Назонекс – действующим компонентом препарата является мометазона фуроат, который оказывает выраженное противовоспалительное и противоаллергическое действие, при местном применении не оказывает системного воздействия на организм, Флутиказон
может применяться для лечения детей старше 2 лет;
Дозирование кортикостероидов и длительность их применения может определяться только квалифицированным ЛОР-врачом, который может учитывать тяжесть гайморита и особенности состояния здоровья пациента.
Применение анальгетиков при гайморите помогает улучшить общее состояние больного и устранить головную боль и температуру. Для этого могут применяться ненаркотические анальгетики, которые оказывают и выраженное противовоспалительное действие на слизистую носа. Наиболее часто в этих целях назначаются:
Длительность приема этих лекарственных средств не должен продолжаться более 7 дней, а перед их применением необходимо проконсультироваться с врачом о безопасности их применения. Анальгетики с осторожностью назначаются пациентам с язвенными заболеваниями ЖКТ, аллергическими реакциями и астмой.
Длительное течение воспалительного процесса в гайморовых пазухах приводит к увеличению вязкости носового секрета. Для его разжижения крайне важно применять муколитические средства, которые способствуют разжижению густого гноя и слизистого секрета:
- Флуимуцил (таблетки, раствор) – активным компонентом препарата является ацетилцистеин, который способствует разрыву внутри- и межмолекулярных дисульфидных связей мукополисахаридов мокроты и приводит к уменьшению вязкости мокроты, также препарат способен оказывать антиоксидантное и противовоспалительное действие, может применяться для лечения детей любой возрастной категории (для детей младше 6 лет рекомендуется применение только таблетированной формы, а раствор может применяться только в условиях стационара);
- Ринофлуимуцил (спрей) – препарат является комбинированным, его действующими компонентами являются ацетилцистеин и туаминогептана сульфат, которые оказывают муколитическое, сосудосуживающее и антиоксидантное воздействие, препарат может применяться для детей любого возраста, но детям младше 3 лет назначается с осторожностью.
- Флюдитек (Мукосол, Флуифорт, Мукодин) – активным компонентом препарата является карбоцистеин, который способствует разжижению мокроты и гнойного содержимого носовых пазух, восстанавливает секрецию иммуноглобулина IgA, препарат выпускается в виде сиропа и может применяться для лечения детей старше 2 лет.
При гайморите антигистаминные средства применяются для снижения отечности слизистой оболочки носа. Для этого больному назначаются препараты II или III группы, которые оказывают меньшее угнетающее воздействие на центральную нервную систему:
- Лоратадин (Лорано, Кларитин, Лорфаст и др.);
- Секвифенадин;
- Фенистил;
- Фенкарол;
- Цетрин (Алерон, Цетиризин, Зодак, Зиртек и др.);
- Дезлоратадин (Эдем, Эриус, Фрибрис);
- Фексофенадин (Телфаст, Тигофаст, Аллерго, Алтива);
- Левоцетиризин (Алерон, L-Цет, Ксизал).
Для лечения острых и хронических гайморитов с успехом применяются комбинированные препараты на основе природных компонентов, которые способны оказывать воздействие на симптомы заболевания. Наиболее известны среди них:
- Циннабсин (таблетки) – гомеопатический препарат, способствующий устранению головных болей, отечности слизистой, затрудненности носового дыхания, воспалительных очагов и невралгии тройничного нерва, входящие в состав препарата компоненты снижают вязкость секрета и оказывают иммуномодулирующее воздействие на организм, может применяться для лечения детей;
- Синуфорте (назальный аэрозоль) – препарат на основе лиофилизата сока и экстракта клубней цикламена европейского способен воздействовать на рецепторы тройничного нерва и вызывать черезминут рефлекторное усиление секреции в слизистой, гиперсекреция приводит к разжижению и увеличению объема воспалительного экссудата, которые облегчают эвакуацию секрета из гайморовых полости, также препарат оказывает противовоспалительное и сосудосуживающее воздействие, может применяться для лечения детей старше 5 лет;
- Синупрет (драже, капли для приема внутрь) – в состав этого препарата на растительной основе входят порошки первоцвета, бузины, горечавки, щавеля и вербены, благодаря их свойствам он способен оказывать муколитическое, секретомоторное, противовоспалительное, противоотечное и иммуномодулирующее действие, может применяться в виде драже для лечения детей старше 2 лет, в виде капель – старше 6 лет.
При гайморите нужно обратиться за помощью к терапевту или ЛОР-врачу. При необходимости будет назначена консультация аллерголога и физиотерапевта. При тяжелом течении гайморита может понадобиться лечение у челюстно-лицевого хирурга.
О лечении гайморита у детей рассказывает доктор Комаровский:
Телефон службы записи к врачам-специалистам Москвы:
Информация предоставляется с целью ознакомления. Не занимайтесь самолечением. При первых признаках заболевания обратитесь к врачу.
Адрес редакции:, г. Москва, 3-я Фрунзенская ул., 26
Прежде чем поговорить о том, как вылечиться от гайморита, устроим небольшой экскурс в анатомию.
Полость носа человека через множество каналов сообщается с окружающими его придаточными пазухами – околоносовыми синусами. Всего их семь: 2 лобные, 2 верхнечелюстные, 2 – решетчатого лабиринта и 1 основная (клиновидная). Пазухи эти образовались в ходе эволюции в черепе человека не случайно: они выполняют важные буферные, резонансные, защитные и рецепторные функции. Только 2 из 7 пазух носят авторское название – гайморовы. Название им дано по имени английского врача Натаниэля Гаймора, в XVII веке описавшего воспаление верхнечелюстных синусов.
Английский медик не случайно уделили прицельное внимание заболеванию этих пазух – из-за особенностей расположения (не только сообщаются с полостью носа, но и близко прилежат к верхнему зубному ряду) и толщины стенок верхнечелюстные синусы воспаляются гораздо чаще прочих. Статистика заболеваемости свидетельствует о том, что каждый десятый хотя бы раз в жизни сталкивался с этим недугом и задумывался над тем, как быстро вылечить гайморит, а те, у кого болезнь приобрела хронический характер, стремились узнать, как вылечить гайморит навсегда.
Как сказано выше, верхнечелюстные пазухи сообщаются с полостью носа, поэтому при острых респираторных заболеваниях, сопровождающихся ринитом (насморком), зачастую возникает гайморит. В зависимости от природы микроорганизмов, вызвавших болезнь, он может быть вирусным (риновирус, коронавирус) или бактериальным (стрептококк, стафилококк, гемофильная палочка). Поэтому так важно для профилактики гайморита, чтобы лечение патологии носа было своевременным и адекватным. Если воспаление проникло в пазуху из корней зубов (при глубоком кариесе, установке импланта, неудачной пломбировке зуба), возникает одонтогенный гайморит. В отличие от двустороннего риногенного, он обычно поражает одну пазуху – на стороне больного зуба.
К факторам риска возникновения гайморита относят аномалии строения носа (полипы, искривление носовой перегородки) и неблагоприятное воздействие окружающей среды (табачный дым, ирританты), а также наличие хронических заболеваний, в результате которых изменяется слизистая оболочка носа и пазух или консистенция носовой слизи (муковисцидоз, хронический ринит, гастроэзофагеальная рефлюксная болезнь).
Гайморит может быть острым (симптомы полностью исчезают после выздоровления), рецидивирующим (4 и более эпизодов заболевания в год) или переходить в хроническую форму (симптомы болезни сохраняются на протяжении 12 и более недель).
Гайморит может проявляться следующими симптомами:
- повышение температуры тела
- выделения из носа (при вирусном гайморите – слизистые, при присоединений бактериальной флоры – гнойные);
При отсутствии должного лечение гайморита, могут развиться осложнения болезни, как локальные, обусловленные распространением воспаления на близлежащие органы, так и системные.
К локальным осложнениям болезни относят воспаление уха (отит), лимфоидной ткани носа и глотки (аденоидит, тонзиллит), глаза (флегмона клетчатки орбиты, неврит зрительного нерва), гнойное расплавление костей верхней челюсти (остеомиелит), распространение процесса на лобные пазухи и ячейки решетчатой кости. Инфекция из верхнечелюстных пазух может спускаться вниз и провоцировать развитие бронхитов и пневмоний.
При хроническом процессе нередко начинаются гиперпластические процессы в слизистой пазухи с образованием полипов. Полипы, разрастаясь, значительно затрудняют дыхание и провоцируют возникновение бронхо-легочных заболеваний.
Из-за близости к стенкам гайморовой пазухи тройничного нерва, может возникнуть его воспаление – неврит. Это осложнение сопровождается достаточно интенсивными болями (невралгией) в области нижнего века, верхней губы, десен и зубов верхней челюсти.
Самыми грозными являются внутричерепные осложнениями гайморита, нередко являющиеся причиной смерти пациента: менингит (воспаление мозговых оболочек), абсцессы вещества головного мозга и тромбоз кавернозного синуса (закупорка тромбом структуры мозговой оболочки, обеспечивающей венозный отток от мозга). Заподозрить развитие внутричерепных осложнений можно, если у пациента появляется очаговая неврологическая симптоматика, значительно усиливается интенсивность головной боли, нарушается сознание.
Установить диагноз гайморита могут врач общей практики или отоларинголог. После сбора жалоб специалист проведет осмотр и пальпацию области пазух, а также переднюю риноскопию (при осмотре полости носа выявляются отек и гиперемия слизистой, патологические выделения в среднем носовом ходе) и фарингоскопию (поможет увидеть стекание отделяемого по задней стенке глотки).
При необходимости могут быть выполнены диафаноскопия (исследование разницы свечения стенок пазух), ультразвуковое исследование пазух (помогает выявить уровень жидкости и кисты) и эндоскопическое исследование полости носа. В качестве дополнительных методов исследования назначаются рентгенография или компьютерная томография придаточных пазух носа. В соответствии с современными рекомендациями по диагностике гайморита считается, что проведение рентгенографии придадочных пазух в качестве рутинного исследования нецелесообразно в виду низкой информативности. Компьютерная томография является предпочтительной, особенно при осложненных формах гайморита.
При подозрении на полипозный процесс целесообразно также выполнить магнитно-резонансную томографию придаточных пазух носа.
В тех случаях, когда болезнь ограничивается вирусным воспалением и бактериальная флора не присоединяется, лечение гайморита проводится без назначения антибиотиков. Проводится симптоматическая терапия, подразумевающая промывание пазух солевыми растворами и применение деконгестантов (сосудосуживающих средств местного действия от насморка) и противовоспалительных средств.
Эфедрин, являющийся «прародителем» современных деконгестантов, использовался для лечения насморка в древнем Китае еще более 5 тысяч лет назад. Современные сосудосуживающие препараты для лечения гайморита имеют гораздо меньше побочных эффектов. Эффект их основан на устранении отека слизистой полости носа, улучшении проходимости естественных отверстий пазух и, соответственно, улучшении носового дыхания и эвакуации патологического отделяемого. Деконгестанты широким спектром представлены в аптечной сети: препараты, содержащие ксилометазолин, нафазолин, оксиметазолин и фенилэфрин продаются в виде спреев и капель.
Главное, что нужно помнить, применяя для лечения гайморита данные лекарственные препараты: продолжительность приема должна быть не боле 7 дней, а частота – не более 2-4 раз в сутки (по продолжительности действия). Нарушение этих правил может привести к развитию синдрома зависимости – медикаментозному риниту, справиться с которым в последующем бывает достаточно сложно. Самыми безопасными в отношении риска развития медикаментозного ринита являются препараты, содержащие фенилэфрин, но эффективность их также ниже, чем у прочих деконгестантов. При гайморите рекомендуется применять сосудосуживающие препараты в форме дозированных аэрозолей, поскольку капли сложнее дозировать, и большая часть действующего вещества не доходит до очага, стекая в глотку.
Еще недавно невозможно было представить, как избавиться от гайморита без пункции верхнечелюстных пазух, в народе именующейся «проколом» (прокалывание стенки синуса через нижний носовой ход). «Прокол» был уважаемым среди врачей методом лечения гайморита и при этом крайне нежелательной и болезненной процедурой для самого пациента.
В настоящее время лечебная пункция верхнечелюстных синусов отсутствует в европейских стандартах и рекомендациях по лечению гайморита. Но отечественные специалисты и сейчас рекомендуют в некоторых случаях проводить эту травматичную манипуляцию для эвакуации патологического содержимого, обработки синуса антисептиком и введения лекарственных средств.
Современная медицина предлагает и альтернативные способы лечения гайморита без пункции: промывание пазух с помощью вакуумного аспиратора или назального душа.
Сейчас также сложно представить, как лечить гайморит без популярных препаратов ирригационной терапии. Подразумевает она местное применение стерилизованных изотонических растворов морской воды в виде капель, спреев, назальных душей. Считается, что такой солевой раствор уменьшает выраженность отека слизистой и активизирует процесс ее восстановления, а также улучшает реологические свойства слизи, тем самым улучшая носовое дыхание. Препараты эти достаточно безопасны, что делает возможным их применение даже у детей до года.
Нередко врач при лечении гайморита назначает такие лекарства, как муколитики и мукокинетики для местного применения (например N-ацетилцистеин). Считается, что разрушая дисульфидные связи в мукополисахаридах слизи, эти препараты тем самым уменьшают ее вязкость и улучшают дыхание. Препараты этой группы даже включены в национальные стандарты лечения острого гайморита, но, несмотря на широкую популярность, эффективность муколитиков при лечении синусита до сих пор ставится под сомнение доказательной медициной.
Также оспаривается целесообразность применения при гайморите антигистаминных (противоаллергических) препаратов. Некоторые из них (Дезлоратадин, Лоратадин, Фексофенадин) включены в стандарты оказания медицинской помощи при синуситах, но на практике (кроме случая возникновения синусита на фоне аллергического ринита) назначать их стоит только на ранних стадиях заболевания при условии его вирусной природы (для блокады действия гистамина, высвобождаемого базофилами под воздействием вирусов).
Есть мнения, что эффективное лечение гайморита может обеспечить применение растительных противовоспалительных средств. Результаты некоторых исследований показали, что прием комбинированного препарата на основе экстрактов корня генцианы, щавеля, вербены и бузины в сочетании с антибактериальной терапией позволили уменьшить продолжительность последней. Также в последние годы широкую популярность обрел лиофилизат экстракта свежих клубней цикламена европейского, который, действуя на чувствительные волокна тройничного нерва, вызывает рефлекторную гиперсекрецию и эвакуацию слизи из пазух. Применяя эти препараты, необходимо помнить о возникновении сильных аллергических реакций на их растительные компоненты.
В результате многочисленных исследований доказали свою эффективность в лечении катарального гайморита (особенно при его сочетании и аллергическим ринитом) кортикостероиды для местного применения (мометазона фуроат, флутиказона, дипропионат, будесонид). В отличие от глюкокортикостероидов для системного применения, они не вызывают серьезных побочных эффектов, но при этом обладают прекрасным противоотечным, противоаллергическим и противовоспалительным действием. Назначаются эти препараты также для лечения гайморита, осложненного полипозным процессом – как альтернатива хирургическому лечению.
Но если все вышеуказанные препараты не помогли, и присоединилась бактериальная инфекция – как вылечить гнойный гайморит? При развитии бактериального гнойного воспаления без антибактериальной терапии, конечно, не обойтись.
При легких формах гайморита возможно ограничиться антибиотиками для местного применения (Полимиксин В, Фрамицетин, Тиамфеникол) в виде дозированных спреев и растворов для ингаляций. Их эффект обусловлен возможностью проникновения через соустья гайморовой пазухи в очаг воспаления и непосредственного контакта с возбудителем.
При назначении системной антибактериальной терапии препаратами первой линии при неосложненных гайморитах легкого и среднетяжелого течения являются Амоксициллин и Амоксициллин/клавулонат. Применять их можно в таблетках, средняя продолжительность лечения – 7-10 дней. В случае, если эти лекарства не могут быть назначены по причине непереносимости, для лечения в амбулаторных условиях применяют антибиотики группы макролидов (Азитромицин, Кларитромицин, Джозамицин). Если гайморит изначально носит тяжелый характер, и пациент госпитализирован, или препараты первой линии не помогли – назначают цефалоспорины III поколения (Цефтазидим, Цефотаксим, Цефоперазон) или фторхинолоны (Левофлоксацин, Гемифлоксацин). Последние противопоказаны в детском возрасте. В случае, если гайморит имеет одонтогенную природу, к вышеперечисленным препаратам добавляют Метронидазол (с учетом чувствительности микроорганизмов ротовой полости). Обязательным условием при проведении антибактериальной терапии является соблюдение продолжительности курса не менее 5 дней.
Мы рассмотрели самые эффективные медикаментозные способы лечения гайморита. А как можно лечить гайморит кроме приема медикаментов?
Замечательным дополнением к лекарственной терапии при гайморите будет физиолечение. С неплохим результатом применяются лазеротерапия, галотерапия (соляные ингаляции), УВЧ.
Кроме того, национальные стандарты рекомендуют проводить при гайморите магнитотерапию в различных режимах. Воздействие переменным магнитным полем на область гайморовых пазух уменьшает отек слизистой, улучшает работу бокаловидных клеток, продуцирующих слизь, оказывает легкий анальгезирующий эффект. В настоящее время на рынке медицинских товаров существуют портативные магнитотерапевтические аппараты, реализующие доступность процедуры в любое время в домашних условиях.
Говоря о физиолечении гайморитов, хочется также упомянуть о таком методе, как теплотерапия. Всем знаком народный способ, при котором два горячих, сваренных «в крутую» яйца прикладывают к верхнечелюстной области в проекции воспаленных пазух. Смысл такой манипуляции заключается в создании локальной зоны гипертермии (40-45 градусов С) с целью уничтожения вируса, уменьшения отека и боли в зоне воспаления. Но такой способ не позволяет длительно поддерживать созданную высокую температуру, в то время, как современным аппаратам для теплотерапии это удается. Сегодня пациенту доступны приборы теплотерапии, применять которые можно в домашних условиях, не имея специальных навыков. Следует помнить, что проводить физиопроцедуры желательно в фазу стихания острого процесса или в период ремиссии (при хроническом гайморите), т.к. применение в момент разгара болезни, может иметь обратный эффект, усилив воспаление.
Здоровый образ жизни, закаливание, профилактика ОРВИ, соблюдение рекомендаций врача и регулярное применение магнитотерапии и тепловых процедур для профилактики обострений болезни – вот ответ на вопрос «как избавиться от гайморита навсегда».
Приложение к приказу Министерства здравоохранения Российской Федерации от ________________ № ____
Стандарт первичной медико-санитарной помощи при остром синусите
Категория возрастная:взрослые, детиПол: любой Фаза:любаяСтадия:любаяОсложнения:без осложненийВид медицинской помощи:первичная медико-санитарная помощьУсловия оказания медицинской помощи:амбулаторноФорма оказания медицинской помощи:экстреннаяСредние сроки лечения (количество дней):10
Острый верхнечелюстной синусит
Острый фронтальный синусит
Острый этмоидальный синусит
Острый сфеноидальный синусит
Острый синусит неуточненный
1. Медицинские мероприятия для диагностики заболевания, состояния
Прием (осмотр, консультация) врача-специалиста
Наименование медицинской услуги
Усредненный показатель частоты предоставления 1
Усредненный показатель кратности применения
Прием (осмотр, консультация) врача общей практики (семейного врача) первичный
Прием (осмотр, консультация) врача-оториноларинголога первичный
Прием (осмотр, консультация) врача-педиатра первичный
Прием (осмотр, консультация) врача-педиатра участкового первичный
Прием (осмотр, консультация) врача-терапевта первичный
Прием (осмотр, консультация) врача-терапевта участкового первичный
Прием (осмотр, консультация) врача-стоматолога-терапевта первичный
Лабораторные методы исследования
Наименование медицинской услуги
Усредненный показатель частоты предоставления
Усредненный показатель кратности применения
Бактериологическое исследование смывов из околоносовых полостей на аэробные и факультативно-анаэробные микроорганизмы
Определение чувствительности микроорганизмов к антибиотикам и другим лекарственным препаратам
Общий (клинический) анализ крови развернутый
Инструментальные методы исследования
Наименование медицинской услуги
Усредненный показатель частоты предоставления
Усредненный показатель кратности применения
Рентгенография придаточных пазух нос
Пункция околоносовых пазух
Получение материала из верхних дыхательных путей
2. Медицинские услуги для лечения заболевания, состояния и контроля за лечением
Прием (осмотр, консультация) и наблюдение врача-специалиста
Наименование медицинской услуги
Усредненный показатель частоты предоставления
Усредненный показатель кратности применения
Прием (осмотр, консультация) врача-оториноларинголога повторный
Осмотр (консультация) врача-физиотерапевта
Наблюдение и уход за пациентом медицинскими работниками со средним (начальным) профессиональным образованием
Наименование медицинской услуги
Усредненный показатель частоты предоставления
Усредненный показатель кратности применения
Внутримышечное введение лекарственных препаратов
Внутривенное введение лекарственных препаратов
Введение лекарственных препаратов интраназально
Лабораторные методы исследования
Наименование медицинской услуги
Усредненный показатель частоты предоставления
Усредненный показатель кратности применения
Общий (клинический) анализ крови развернутый
Инструментальные методы исследования
Наименование медицинской услуги
Усредненный показатель частоты предоставления
Усредненный показатель кратности применения
Исследование дыхательной и обонятельной функции (ольфактометрия)
Ультразвуковое исследование околоносовых пазух
Рентгенография придаточных пазух нос
Компьютерная томография придаточных пазух носа, гортани
Хирургические, эндоскопические, эндоваскулярные и другие методы лечения, требующие анестезиологического и/или реаниматологического сопровождения
Наименование медицинской услуги
Усредненный показатель частоты предоставления
Усредненный показатель кратности применения
Эндоскопическая эндоназальная ревизия полости носа, носоглотки и околоносовых пазух
Пункция околоносовых пазух
Механическая остановка кровотечения (передняя и задняя тампонада носа)
Промывание верхнечелюстной пазухи носа
Немедикаментозные методы профилактики, лечения и медицинской реабилитации
Наименование медицинской услуги
Усредненный показатель частоты предоставления
Усредненный показатель кратности применения
Электрофорез лекарственных препаратов эндоназальный
Аэрозольтерапия при заболеваниях верхних дыхательных путей
Воздействие токами ультравысокой частоты при заболеваниях верхних дыхательных путей
Воздействие токами надтональной частоты (ультратонотерапия) ультратонотерапия эндоназальная при заболеваниях верхних дыхательных путей
Дарсонвализация эндоназальная при заболеваниях верхних дыхательных путей
Чрезкожная короткоимпульсная электростимуляция (ЧЭНС)
Воздействие электромагнитным излучением сантиметрового диапазона (СМВ-терапия)
Воздействие электромагнитным излучением дециметрового диапазона (ДМВ)
Воздействие коротким ультрафиолетовым излучением (КУФ)
Воздействие поляризованным светом
3. Перечень лекарственных препаратов для медицинского применения, зарегистрированных на территории Российской Федерации, с указанием средних суточных и курсовых доз
Наименование лекарственного препарата**
Усредненный показатель частоты предоставления
Местные анестетики для наружного применения
Тиамфеникола глицинат ацетилцистеинат
Пенициллины широкого спектра действия
Комбинации пенициллинов, включая комбинации с ингибиторами бета-лактамаз
Цефалоспорины 2-го поколения
Цефалоспорины 3-го поколения
Производные уксусной кислоты и родственные соединения
Производные пропионовой кислоты
Симпатомиметики в комбинации с другими средствами, кроме кортикостероидов
Другие назальные препараты
Блокаторы лейкотриеновых рецепторов
Прочие средства системного действия для лечения обструктивных заболеваний дыхательных путей
Другие антигистаминные средства системного действия
Растворители иразбавители, включая ирригационные растворы
* — Международная статистическая классификация болезней и проблем, связанных со здоровьем, Х пересмотра
** — международное непатентованное или химическое наименование лекарственного препарата, а в случаях их отсутствия — торговое наименование лекарственного препарата
1. Лекарственные препараты для медицинского применения, зарегистрированные на территории Российской Федерации, назначаются в соответствии с инструкцией по применению лекарственного препарата для медицинского применения и фармакотерапевтической группой по анатомо-терапевтическо-химической классификации, рекомендованной Всемирной организацией здравоохранения, а также с учетом способа введения и применения лекарственного препарата. При назначении лекарственных препаратов для медицинского применения детям доза определяется с учетом массы тела, возраста в соответствии с инструкцией по применению лекарственного препарата для медицинского применения.
2. Назначение и применение лекарственных препаратов для медицинского применения, медицинских изделий и специализированных продуктов лечебного питания, не входящих в стандарт медицинской помощи, допускаются в случае наличия медицинских показаний (индивидуальной непереносимости, по жизненным показаниям) по решению врачебной комиссии (часть 5 статьи 37 Федерального закона от 21.11. 2011 № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (Собрание законодательства Российской Федерации, 28.11.2011, № 48, ст. 6724; 25.06.2012, № 26, ст. 3442)).
Для продолжения скачивания необходимо собрать картинку:
Для начала лечения гайморита нужно добиться снятие симптомов отека слизистой оболочки пазух и носа. Это позволит уменьшить отек воспалительного секрета из полости носа и восстановить проветриваемость синусов. При лечении гайморита применение лекарственных препаратов обязательно. Кроме того, возможно назначение противоотечных внутриносовых блокад и физиотерапевтическое лечение гайморита.
Удаления гноя из пазух. Эта процедура может проводиться при помощи трех различных методов: отсасывание гноя из пазух, путем промывания носа, использование резинового катетера в нос для удаления гнойного содержимого и введения лекарственного препарата, и пункции околоносовых пазух, когда через иглу удаляется гной и вводится лекарственное средство для лечения симптомов.
При лечении симптомов гнойного гайморита назначение антибактериального лечения строго обязательно.
При симптомах гайморита у человека затруднено дыхание из-за скопления большого количества слизи и гноя. Значит, главной целью лечения гайморита является удаление слизи и гноя из пазух носа. Способы лечения симптомов гайморита меняются в зависимости от стадии заболевания, но в целом их можно разделить на хирургические и нехирургические (медикаментозные).
Самый радикальный и неприятный способ лечения гайморита – пункция, или прокол верхнечелюстной пазухи. Однако такой меры всегда можно избежать, если вовремя выявить симптомы гайморита и обратиться ко врачу, а также подобрать эффективное лечение гайморита, которое можно проводить даже в домашних условиях.
К медикаментозному лечению симптомов гайморита прибегают значительно чаще, чем к хирургическому. Конечно же, эффективность такого метода лечения симптомов гайморита значительно выше в начальной стадии заболевания, а результат терапии напрямую зависит от используемых препаратов. В основном, для лечения гайморита применяются антибактериальные, противоотечные, секретоактивные и другие препараты. Все они по отдельности являются частью комбинированного лечения симптомов.
Говоря о лечении гайморитаи, невозможно не упомянуть цикламен. Еще врачи из Древней Греции использовали сок клубней этого растения в качестве противовоспалительного средства, в том числе, и для лечения воспаления носовых пазух. Сок клубней цикламена можно найти в составе Синуфорте – препарата, который входит в европейские стандарты лечения острого синусита и симптомов гайморита. Он не является антибиотиком и отпускается без рецепта врача. На ранних стадиях заболевания Синуфорте эффективен в монотерапии. Синуфорте действует двояко: во-первых, снимает отек, во-вторых, усиливает секрецию слизистой носа. Все это способствует интенсивному оттоку слизи и гноя, а, следовательно, нормализует носовое дыхание. Кроме того, препарат удобен в применении при лечении: он не требует использования дополнительных лекарственных средств. Достаточно всего лишь 1 раз в сутки распылить Синуфорте в каждый носовой проход, и через 6-8 дней наблюдается значительное улучшение самочувствия.
Массаж для лечения гайморита
При неостром течении гайморита показан некий массаж, в виде легких постукиваний по носовой перегородке большим пальцем руки. Совершайте его 2 раза в час на протяжении нескольких дней по 5-20 минут, в зависимости от самочувствия. Не рекомендуем выполнять эту процедуру в момент обострения симптомов заболевания. Это невозможно будет сделать, поскольку любое прикосновение к носогубному треугольнику в момент острого течения гайморита вызывает острую боль.
УФ-лучи при лечении симптомов гайморита
Прогревание носовых пазух ультрафиолетовыми лучами. В домашних условиях можно воспользоваться синей лампой, применение которой имеет прогревающие свойства.
Джала-Нети — промывание носа водой для лечения гайморита народными средствами в домашних условиях. Для удобства этой процедуры лучше взять небольшой чайник, так называемый заварочный. Для полного комфорта на носик чайника можно надеть резиновую соску с проделанным в ней отверстием диаметром не более миллиметра. Для начала лечения гайморита наливаем в чайник теплую подсоленную воду (желательно использовать морскую соль или хотя бы поваренную каменную). Слегка наклоняемся над ванной или раковиной, вставляем носик чайника в ноздрю, заливаем воду в нос так, чтобы она свободно вытекала через вторую ноздрю, когда чайник опустошен наполовину, такую же процедуру проделываем со второй ноздрей.
Поначалу такое промывание, как метод лечения гайморита кажется не очень-то приятным, однако он действительно помогает. Может возникнуть незначительный отек слизистой носа, тогда нужно сделать перерыв на несколько дней, пока слизистая не придет в нормальное состояние. При возобновлении промывания вы уже будете испытывать гораздо меньший дискомфорт. Когда теплой водой вы сможете промывать носовую полость абсолютно свободно, можно начинать постепенно снижать температуру воды при симптомах гайморита. Вполне достаточно остановиться на комнатной температуре, но если промывание носа вы сочетаете с общим закаливанием, с ежедневным обливанием холодной водой, то можно продолжать снижать температуру воды и дальше. Организм сам подскажет вам оптимальный температурный режим. Помните, что после необходимой тренировки никакого дискомфорта быть не должно.
Очистительные процедуры йоги при гайморите
Как более сложный вариант этой процедуры йогами предлагается и другая методика для лечения гайморита в домашних условиях: на этот раз предлагается набрать воду в рот, после чего выпустить ее через нос, Это упражнение дается труднее, но при желании можно достичь совершенства и в ее выполнении. Методика выполнения процедуры для лечения гайморита такова: набрать полный рот воды, сделать глубокий вдох, голову наклонить вниз, чтобы вода собралась в верхней части носоглотки, затем слегка поднять голову и сделать резкий выдох, проталкивая воду через носовые ходы. Это похоже на то, как вы бы чихали с открытым ртом. Некоторые йоги даже рекомендуют при этом стимулировать рефлекс чиханья, раздражая слизистую оболочку носа перышком или ниткой, При этом варианте процедуры наблюдается более выраженный очистительный эффект, на нее уходит меньше времени и для ее выполнения не требуется никаких вспомогательных приспособлений. Эта процедура помогает существенно снизить симптомы гайморита.
Но нужно раз и навсегда усвоить, что для процедуры промывания носа, прежде всего, обязательны постепенность и осторожность! Не пытайтесь форсировать события — при этом вы запросто можете вызвать повышение мозгового и внутриглазного давления, в дополнение к гаймориту. Кроме того, необходимо учитывать и биоэнергетический эффект, который оказывает это необычное, на первый взгляд, упражнение. Дело в том, что понижая температуру воды, мы тем самым вызываем понижение температуры нижних отделов головного мозга, в частности, гипофиза и гипоталамуса.
Между прочим, кроме как описанным выше промыванием носа при гайморите, сделать это вам никак не удастся, разве что дышать морозным воздухом, но в этом случае будет отсутствовать механический очищающий эффект, который оказывает выливающая вода. Известно, что перегрев мозга, даже незначительный, губителен для его функций. Врачи уже давно подметили, что дети, у которых нарушено носовое дыхание, отстают о умственном развитии от своих сверстников. Если не дышать постоянно носом, то при этом нарушается естественное воздушное охлаждение нижних отделов головного мозга. А при промывании носа прохладной водой происходит стимуляция их деятельности путем охлаждения.
С точки зрения биоэнергетики йогов, в центре головы, на уровне межбровья находится важнейший энергетический центр, так называемый «Третий глаз» (Аджна-чакра). Благодаря воздействию прохладной воды происходит его рефлекторная энергетическая подзарядка. Полезно также при очистке языка надавить на точку на его корне, как бы вызывая приступ рвоты. При сопутствующих незначительных желудочных спазмах, не доставляющих впрочем особого беспокойства, происходит достаточно обильное отделение мокроты и слизи, скопившееся в придаточных пазухах носа и полостях черепа.
Пазухи носа подвержены инфекции в случае симптомов отека слизистой носа, которые, в свою очередь, развиваются при простудном насморке. Отек мешает нормальному выходу слизи, а ее скопления провоцируют воспалительный процесс. Помимо запущенного насморка, причинами появления симптомов гайморита могут стать пораженные кариесом зубы, различные нарушения носового дыхания.
Обычно гайморит проявляется такими симптомами: болью и давлением в области носа, лба, скул и надбровных дуг. Прикосновения к этим участкам вызывают острую нестерпимую боль. К другим симптомам гайморита относится головная боль, обостряющаяся к вечеру, снижение обоняния, усталость, раздражительность, невозможность сконцентрироваться на работе. Обратите внимание: если симптомы насморка не проходит после недельного самолечения, стоит сменить лечение гайморита и обратиться ко врачу.
Нерациональное лечение или игнорирование симптомов гайморита может превратить это сезонное заболевание в хроническую болезнь, или привести к менингиту – воспалению оболочек головного мозга.
Причин возникновения симптомов гайморита очень много – это и простуда, которую не долечили до конца, загнивший зуб, неправильное расположение носовой перегородки, аномалии носовой полости, аллергический насморк или любые инфекции. От появления симптомов гайморита может быть на сто процентов защищен тот, кто ничем и никогда не болеет.
Гайморит имеет второе название – синусит. Гайморит представляет собой воспаление гайморовых пазух. Происхождение симптомов гайморита зависит от многих факторов, например бактерий или грибов. Подробно об этом узнать можно, сделав подробный анализ выделений из носа. В зависимости от происхождения болезни определяется и тактика лечения гайморита.
ТОП-10 полезных для здоровья радостей жизни. Иногда можно!
ТОП препаратов, способных увеличить длительность вашей жизни
ТОП-10 методов продления молодости: лучшие средства против старения
Все материалы сайта защищены законом об авторских правах
источник