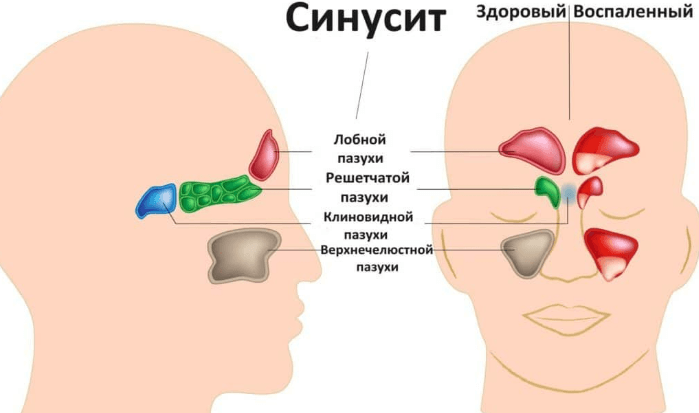
По данным статистики, гайморит лидирует среди Лор заболеваний у детей и взрослых.
Верхнечелюстные пазухи внутри покрыты муконазальным секретом, который препятствует проникновению в организм вирусов и бактерий. Выделяющаяся слизь выходит из носовой полости через соустья, которые в обычном состоянии около 5 мм.
При таком размере соустий, секрет беспрепятственно вытекает, не скапливаясь в пазухах. Однако во время воспаления слизистая отекает, и размер соустий сокращается. В итоге в верхнечелюстных отверстиях начинает скапливаться слизь, в которой содержится огромное количество вирусов и бактерий. В медицинской литературе верхнечелюстному синуситу присвоен код по мкб 10.
Причины верхнечелюстного синусита:
- Затяжной насморк;
- Анатомические особенности строения носовой перегородки;
- Аденоиды, полипозные новообразования;
- Слабый иммунитет, в результате чего человек страдает от частых вирусных заболеваний;
- Воспалительный процесс в ротовой полости;
- Частые переохлаждения;
- Аллергическая реакция на внутренние и внешние раздражители.

Типы верхнечелюстного синусита:
- Риногенный – воспаление верхнечелюстных пазух происходит из-за не долеченного ринита. Сначала воспалительный процесс затрагивает только носовую полость, а при отсутствии лечения переходит на гайморовы пазухи.
- Гематогенный синусит возникает при попадании в околоносовое пространство инфекции вместе с током крови из инфекционных очагов из других участков тела.
- Травматический тип синусита провоцируют различные травмы носовой перегородки.
- Одонтогенный верхнечелюстной синусит появляется при поражении корневой системы верхних зубов.
- Аллергический гайморит чаще всего носит сезонный характер, люди страдают от острой формы заболевания в период цветения деревьев и растений.
- Вазомоторный верхнечелюстной фронтит возникает в виде отека слизистой и воспалительного процесса в ответ на вдыхаемый холодный воздух, резкие запахи.
По продолжительности заболевания, верхнечелюстной синусит бывает двух видов:
- Острая форма болезни развивается стремительно. Больного беспокоят головные боли, высокая температура, общая слабость, снижение работоспособности.
- Хронический верхнечелюстной синусит характеризуется длительным течением болезни. Периоды обострения сменяются ремиссией, симптомы заболевания не так сильно выражены: температура тела субфебрильная, головные боли фиксируются намного реже. Пациенты при хроническом синусите могут страдать от полной или частичной потери обоняния.
В зависимости от локализации верхнечелюстной синусит бывает:
- Односторонний. Очаг воспаления в этом случае может быть правосторонним или левосторонним.
- Двусторонний верхнечелюстной гайморит поражает сразу обе стороны околоносового пространства.
По характеру воспаления синусит делится:
- Катаральный верхнечелюстной синусит по своим признакам похож на обычный ринит. Из носовой полости выделяется большое количество муконазального секрета, преимущественно прозрачного цвета. Односторонний или двухсторонний катаральный синусит может пройти самостоятельно или перейти в гнойную форму.
- Гнойный фронтит. Синусит с гнойными выделениями отличается болевым синдромом в височно – лобной части головы, выделяющаяся слизь густой консистенции с примесями гноя.
Главным симптомом верхнечелюстного синусита является заложенность носа и большое количество выделяемой слизи. Остальные признаки заболевания напрямую зависят от причины недуга и характера течения болезни.
Симптомы острого синусита:
- Ухудшение общего самочувствия больного;
- Повышенная температура;
- Головная боль, усиливающаяся при наклоне туловища вниз. При нажатии на околоносовую область пациент ощущает сильный болевой синдром. Нередко боль переходит на верхнюю челюсть и уши;
- Выделение слизи. В зависимости от характера воспаления, секрет может быть от прозрачного до желто – зеленого цвета.
- Появившаяся отечность в области щек и под глазницами.
Симптомы хронического гайморита:
- Быстрая утомляемость, снижение работоспособности;
- Температура тела колеблется в районе 37 градусов;
- Головная боль беспокоит пациента ближе к ночи;
- Заложенность одной или обеих ноздрей, усиливающаяся при горизонтальном положении тела;
- Потеря вкусовых качеств и обоняния.
При появлении двух и более симптомов острого верхнечелюстного синусита необходимо срочно обратиться за врачебной помощью. Затягивание лечения может привести к ряду осложнений и переходу заболевания в разряд хронических.
Для назначения необходимого терапевтического курса, больной должен быть тщательно обследован. Только по результатам диагностики врач назначает лечение, которое поможет избавиться от недуга.
- Опрос больного, сбор необходимой информации о начале заболевания, симптомах и возможных причинах верхнечелюстного синусита.
- Риноскопия. С помощью специального прибора, риноскопа, выявляется состояние слизистой в носовой полости, обильность выделения секрета, наличие в носу различных новообразований, особенности строения носовой перегородки.
- Лабораторные исследования. Общий анализ крови позволит определить присутствие в организме воспалительного процесса, а исследование муконазального секрета покажет наличие вирусов или бактерий в слизи.
- Рентгенография. Самый популярный метод исследования околоносового пространства, позволяющий определить полноту воспалительного процесса, количество скопившейся в пазухах слизи, присутствие в носу полипов. ,
- Компьютерная томография. По принципу диагностики, компьютерное исследование является альтернативой рентгенографии, но только более дорогостоящим вариантом.
- Ультразвуковое исследование околоносовых пазух. УЗИ показывает, насколько сильно пазухи заполнены слизью, искривленная ли носовая перегородка. Данный метод менее информативный по сравнению с МРТ и рентгеном, но не имеет противопоказаний в своем использовании.
- Диагностика при помощи эндоскопа. Эндоскопическое исследование проводится крайне редко при верхнечелюстном синусите, и применяется лишь в некоторых лечебных учреждениях.
Чем раньше будет проведена диагностика ЛОР органов больного, тем более эффективным окажется лечение.

Существует два метода лечения верхнечелюстного гайморита: медикаментозный и хирургический.
Медикаментозный метод подразумевает под собой комплексную терапию, которая включает в себя несколько этапов.
Способы медикаментозного лечения:
- Антибактериальные препараты. Если по результатам диагностики выявлено, что причиной верхнечелюстного синусита являются бактерии, то больному назначается прием антибиотиков. Чаще всего пациентам прописываются препараты широкого спектра действия: Амоксиклав, Сумамед, Аугментин, Амоксициллин и другие. Детям данные лекарственные средства назначаются в виде суспензии. В запущенных случаях антибиотики назначаются в виде инъекций. Также для уничтожения патогенной микрофлоры на слизистой носа применяются антибиотики в виде капель и спреев: Полидекса, Изофра, Биопарокс. При вирусной инфекции антибактериальные средства не назначаются.
- Сосудосуживающие капли и спреи. Кратковременно снять отек помогу капли на основе ксилометазолина и оксиметазолина. Однако стоит помнить, что длительное использование данных препаратов вызывает привыкание.
- Антигистаминные средства. Противоаллергические лекарственные средства Супрастин, Зодак, Лоратадин позволят снять отек и нормализовать дыхание. При аллергическом синусите больным прописывается курс лечения антигистаминными средствами.
- Промывания носа. Очистить носовую полость от скопления слизи поможет промывание околоносовых пазух. Процедуру можно делать дома с использованием большого шприца без иголки. В емкость набирается лекарственный раствор (отвар ромашки, физраствор, солевая жидкость) и вливается поочередно в каждую ноздрю. Во время процедуры голову необходимо наклонить над раковиной или ванной. Более эффективно промывание носа можно сделать в условиях стационара на аппарате Кукушка. Во время процедуры в одну ноздрю под давлением подается лекарственная жидкость, а из другой она откачивается вместе со слизью.
К оперативному вмешательству прибегают в том случае, если медикаментозная терапия не принесла положительного результата. Во время пункции, костная ткань пазухи прокалывается и из нее откачивается гнойное содержимое.
Затем в опустошенную полость вливается антибактериальный препарат. Период реабилитации после оперативного вмешательства занимает несколько дней, при этом больному назначается курс антибактериальных препаратов и промывание носовой полости.
Методы народной медицины носят вспомогательный характер, поэтому не стоит ими заменять основное лечение. Промывание носа отваром ромашки, солевым раствором позволит убрать скопившуюся слизь из околоносовых пазух.

- Своевременное лечение вирусных заболеваний, долечивание до конца ринита;
- Укрепление иммунитета. Прогулки на свежем воздухе, сбалансированное питание, отказ от вредных привычек позволят укрепить иммунную систему;
- Гигиена носовой полости. После посещения общественных мест необходимо промывать нос морской водой или обычным солевым раствором. Таким способом удаляются патогенные микроорганизмы, оседающие на слизистой при вдыхании воздуха;
- Частое проветривание и влажная уборка сделают комфортным пребывание в помещении.
Если верхнечелюстного синусита все же не удалось избежать, не стоит затягивать с его лечением. Гигиена носа, обильное теплое питье, соблюдение всех рекомендаций врача позволят быстро вылечить недуг и не допустить возникновение осложнений.
источник
Верхнечелюстной синусит — это воспаление слизистой оболочки верхнечелюстных пазух, которые чаще называют гайморовыми. Отсюда возникло более простое, известное многим, наименование болезни — гайморит.
Гайморит может протекать в острой и хронической форме. Причины, приводящие к тому или иному течению, различны. В первом случае это вирусы и бактерии, а во втором — анатомические изменения в строении лицевых костей, хрящей и других тканей. Такая патология мешает естественному оттоку выделений, способствует их накоплению и провоцирует воспаления.
Верхнечелюстной синусит может затрагивать одну пазуху — левую или правую. Такую болезнь называют односторонним гайморитом. Когда воспаление есть с обеих сторон, то синусит двусторонний.
Если не заняться лечением и не обратиться к врачу, то острая фаза одностороннего синусита перейдёт в хроническую двустороннюю. Это опасное состояние, ведь воспаление может распространиться на вышележащие структуры — решетчатый лабиринт, а далее — на лобные пазухи.
Хронический гнойный гайморит может привести к развитию менингита. То есть, существует риск воспаления оболочек головного мозга.
К появлению заболевания могут приводить следующие факторы:
- разные патологии анатомии носовых структур (искривление перегородки, например);
- хронические заболевания дыхательной системы, в особенности верхних её путей (из-за того, что они были не пролечены или лечение было подобрано неправильно);
- ослабленный иммунитет вследствие болезней и других факторов;
- аденоиды;
- бактерии, вирусы, грибки;
- аллергены (пыль, бытовая химия, косметика, пыльца);
- болезни зубов;
- травмы лица;
- назальные полипы.
Болезнь может вызвать как одна причина, так и совокупность нескольких. В зависимости от того, какой фактор является первоначальным, выделяют разные виды гайморита.
По происхождению различают несколько видов верхнечелюстного синусита:
- Риногенный синусит возникает, если ранее были перенесены насморк, ОРЗ, корь, грибковые заболевания и другие. Инфекция, первоначально возникшая в полости носа, распространяется на пазухи, и возникает гайморит.
- Одонтогенный синусит развивается из-за наличия микроорганизмов в поражённых верхних зубах. Такое возможно потому, что корни моляров нередко выходят в область верхнечелюстной пазухи, предоставляя возможность инфекции проникнуть туда и вызвать воспаление. Спровоцировать гайморит могут такие заболевания зубов, как пульпит и периодонтит. Кроме того, при некачественном лечении или удалении моляра может возникнуть небольшой ход между пазухой и ротовой полостью, способный пропустить инфекцию.
- Гематогенный синусит предполагает, что в организме есть некоторый очаг воспаления. Инфекция из этого очага попадает в пазуху с кровью по сосудам, вызывая воспаление.
- Травматический гайморит может развиться при переломе верхней челюсти, скуловой кости или других костей лица. Они повреждают стенки гайморовой пазухи и вызывают воспалительный процесс в слизистой ткани.
- Вазомоторный синусит возникает в случае нарушения рефлекторных механизмов реагирования на такие раздражители, как поток холодного воздуха или резкий запах. Иными словами, организм выдаёт излишне выраженные реакции: сильный отёк слизистой, приводящий к нарушению оттока носовой слизи. На этом фоне развивается воспаление, которое приводит к синуситу.
- Аллергический гайморит может развиться из-за аллергического ринита, при котором слизистая носовой полости отекает, что мешает отходить выделениям. Они попадают в гайморовы пазухи, накапливаются там и вызывают воспаление.
Верхнечелюстной синусит может быть разным по происхождению. Важно найти его первопричину и справиться с ней для избежания рецидивов.
Затруднённое дыхание и заложенность носа — одни из главных симптомов гайморита. При этом носовой слизистый секрет может стекать по носоглотке вниз, вызывая неприятный и мучительный кашель. Особенно он обостряется в ночное время. Сначала выделения из носа слизистые, затем они становятся гнойными. Больной человек перестаёт различать запахи, голос приобретает гнусавое звучание. Может наблюдаться слезотечение.
Головные боли и боли в области пазух присутствуют практически во всех случаях заболевания. Они усиливаются при наклоне головы вперёд или надавливании на переносицу и рядом с ней. Боль может быть двусторонняя или односторонняя.
- При гайморите, в особенности остром гнойном, часто поднимается температура от 38 градусов до 40. Присутствует общая слабость.
- При хроническом гайморите все его признаки периодически повторяются, он становится рецидивирующим.
Если обнаружили у себя симптомы гайморита, обратитесь к ЛОРу. Начавшись в острой форме, непролеченный или недолеченный верхнечелюстной синусит перейдёт в хроническую форму. И справиться с ним будет значительно труднее.
Для постановки диагноза необходимо подробно изучить симптомы, с которыми обратился больной. Его опрашивают, а также проводят визуальный осмотр. На основе этого определяется причина заболевания. Получив клиническую картину, ЛОР-врач может применить риноскопию — непосредственный осмотр слизистой носа, строения носовых ходов и перегородок.
Помимо этих процедур, иногда доктор назначает магнитно-резонансную томографию (МРТ), УЗИ пазух или рентгеноскопию. Результаты этих процедур помогают детально изучить поражение, прояснить картину заболевания и поставить дифференциальный диагноз, ведь, возможно, за симптомами гайморита скрывается киста верхнечелюстной пазухи. На снимке можно рассмотреть назальные полипы. Это тоже поможет поставить корректный диагноз и назначить адекватное лечение.
Перед пункцией, необходимой при сложной хронической гнойной форме заболевания, обязательно назначают рентгеноскопию или МРТ. Иногда необходим микробиологический анализ.
Поставив диагноз, врач может назначить консервативное или оперативное лечение, в зависимости от тяжести заболевания.
Первый тип лечения предполагает приём антибиотиков, сосудосуживающих и улучшающих отток слизи капель. Антибиотики действуют непосредственно на источник инфекции. Часто выписывают пенициллины, цефалоспорины, тетрациклины, макролиды и другие группы антибактериальных средств. Дозировку назначает врач. Обычно лечение длится от недели до десяти дней. Для снятия отёка слизистых выписывают назальные капли, например, «Нафазолин», «Ксилометазолин», «Синуфорт» и другие. Часто назначают промывание носовой полости. Оно может выполняться в кабинете врача или в домашних условиях.
Промывание носа — это весьма полезная лечебно-профилактическая процедура. Она безболезненна и практически не имеет противопоказаний. Подсоленный раствор эффективно удалит накопившиеся слизистые выделения, уменьшит отёк и воспаление, заметно облегчит дыхание болеющего. Нужен раствор (стакан кипячёной воды и пол чайной ложки соли) и чайник. Врачи для этой процедуры используют специальные приборы.
Если гайморит имеет аллергическую природу, то назначают различные антигистаминные и рассасывающие препараты. Нередко рекомендуют пройти физиотерапевтические процедуры.
Оперативное лечение — это пункция гайморовой пазухи. Иными словами, хирург делает прокол в стенке пазухи. Через него он удаляет накопившееся содержимое (слизистого или гнойного характера), которое не могло выходить естественным путём из-за воспаления, и состояние больного сразу улучшается. К такому виду вмешательства прибегают, если не помогло консервативное лечение, выявлено тяжёлое состояние пациента или другие признаки по результатам рентгенографии или МРТ. При своевременном обращении к специалисту оперативное вмешательство не понадобится.
Помимо назначенного врачом курса лечения, самостоятельно можно сделать следующее:
- на первых порах заболевания лучше ограничить своё пребывание на улице;
- пейте больше тёплой жидкости;
- с одобрения врача самостоятельно промывайте носовую полость солёной водой или физраствором;
- не допускайте задержки и накопления слизи в носу — высмаркивайте её.
Для профилактики синусита своевременно лечите ОРЗ, следите за состоянием ваших зубов и здоровьем в целом. Соблюдайте чистоту дома и на рабочем месте. Проветривайте помещения, в которых долго находитесь.
источник
Воспалительные заболевания пазух носа считаются важнейшей проблемой оториноларингологии. Среди пациентов, с заболеваниями ЛОР-органов, получающих лечение в стационарных и амбулаторных условиях, почти половина страдают синуситами различной локализации и этиологии.
Верхнечелюстной синусит (синонимы: гайморит, риносинусит, синусит) — это воспалительный процесс тканей верхнечелюстных (гайморовых) околоносовых пазух.
На развитие патологии указывает заложенность носа, иногда гнусавость в голосе. Пациенты жалуются на сильную боль в районе гайморовых пазух.
Заболевание сильно снижает качество жизни. И при этом способно привести к крайне серьёзным осложнениям.
Врачи подразделяют патологию по нескольким признакам.
По характеру течения воспалительного процесса:
- Острый воспалительный процесс. Данная патология отличается ярко выраженными клиническими проявлениями. У больного наблюдается повышение температуры, сильная боль в проекции верхнечелюстных пазух, затруднено дыхание носом. Появляется слабость, боль в лобной и височной области значительно усиливается во время наклона вперёд.
- Хронический. Это длительно текущий воспалительный процесс, характеризующийся периодами обострений и ремиссий. Патология может сопровождаться ухудшением обоняния, гнойными выделениями из носа, затруднённым дыханием. Ощущается болезненный дискомфорт в околоносовых полостях.
По этиологии воспалительного процесса:
- инфекционный — причиной воспаления может стать инфекционный агент любого происхождения;
- вазомоторный — из-за раздражения слизистой резким запахом или потоком холодного воздуха возникает отёк, затрудняющий отток слизи, что способствует развитию воспаления;
- аллергический — при попадании чужеродных веществ на слизистую носа возникает отёк и гиперпродукция слизи, что является субстратом для возникновения воспалительного процесса.
По способу проникновения инфекции:
- риногенный — воспаление возникает как следствие перенесённого ринита различной этиологии;
- одонтогенный — инфекция проникает в гайморовы пазухи через поражённые корни верхних зубов, при наличии кист, свищей, возникновении перфорации стенки пазухи вследствие лечения (перфоративный синусит);
- гематогенный — инфекционный агент попадает в околоносовую пазуху с током крови по сосудам из отдалённого очага инфекции;
- травматический — воспаление возникает в результате травмы стенки пазухи.
По локализации воспалительного процесса:
- односторонний — поражается только верхнечелюстная пазуха с одной стороны (правосторонний или левосторонний синусит);
- двухсторонний — в патологический процесс вовлечены обе стороны.
По характеру воспалительного процесса:
- Экссудативный синусит характеризуется обильным отделяемым из слизистой. Может быть:
- катаральным,
- гнойным.
- Пролиферативный (или продуктивный) синусит сопровождается трансформацией слизистой. Такой гайморит бывает:
- гиперпластическим (происходит утолщение слизистой);
- полипозным (слизистая разрастается в виде полипов).
В основе гайморита могут лежать самые разнообразные причины.
От данной патологии не застрахован никто. Однако некоторые люди значительно чаще сталкиваются с неприятным диагнозом — верхнечелюстной синусит.
Причины такой «избирательности» недуга сокрыты, по мнению медиков, в следующих предрасполагающих к возникновению болезни факторах:
- частые ОРЗ;
- аномалии строения структур носовой полости;
- снижение общего и местного иммунитета;
- хронические заболевания носоглотки;
- аллергическая настроенность организма;
- проблемы с зубами, обусловливающие частое лечение и удаление;
- вдыхание загрязнённого воздуха, вызванное профессиональной деятельностью.
Говоря об источниках заболевания, врачи приводят следующий список патологий, которые способны лежать в основе его развития:
- Инфекции различного генеза (вирусные, бактериальные, грибковые);
- Воспалительные заболевания верхних зубов. Случайные повреждения стенки гайморовой пазухи при их лечении или удалении.
- Обострение воспаления в хронических очагах инфекции, в том числе аденоидит и тонзиллит.
- Травмы лица, с повреждением костей носа и стенок околоносовых пазух.
- Аллергические реакции различного происхождения (пищевые, респираторные, бытовые).
Верхнечелюстной синусит обладает рядом специфичных признаков, по которым можно легко распознать недуг. Однако, в зависимости от формы протекания патологии (в острой или хронической форме), симптоматика несколько различается.
Пациенты, у которых гайморит протекает в острой стадии, сталкиваются со следующими клиническими проявлениями:
- Симптомы общей интоксикации: лихорадка до фебрильных цифр, головная боль, озноб, слабость, потеря аппетита.
- Боль выраженная и постоянная. Она локализована в проекции поражённой пазухи или с обеих сторон, при двухстороннем течении процесса. Дискомфорт становится сильнее при наклоне, кашле, чихании, при надавливании на переднюю стенку поражённой пазухи. Боль иррадиирует в лобную область, корень носа, зубы верхней челюсти.
- Заложенность носа, снижение обоняния.
- Обильное отделяемое слизистого характера при катаральном гайморите или слизисто-гнойное при гнойном.
- Отёчность тканей лица (щеки, век) при поражении надкостницы.
О вялотекущем процессе свидетельствуют такие признаки:
- общая слабость, повышенная утомляемость;
- головная боль, возникающая преимущественно вечером;
- заложенность носа;
- полная или частичная потеря обоняния.
При обострении наблюдаются все симптомы, характерные для острого гайморита.
Если появились симптомы, характеризующие верхнечелюстной синусит, то необходимо безотлагательно отправиться на приём к терапевту или сразу к лор-врачу.
Для постановки диагноза будут предприняты такие мероприятия:
- Сбор анамнеза и жалоб позволяют выявить факторы риска и причину возникновения заболевания, составить клиническую картину.
- Риноскопия проводится врачом-оториноларингологом. Осмотр полостей носа позволяет оценить состояние слизистой, определить характер отделяемого, вывить блок соустья, искривление перегородки или повреждение тканей носовой полости.
- Лабораторные методы обследования, такие как общий анализ крови, выявление острофазовых маркеров воспаления помогают подтвердить наличие воспалительного процесса. В сложных случаях проводится микроскопическое исследование отделяемого полости носа.
- Рентгенологическое исследование околоносовых пазух. Этот метод обследования позволяет выявить очаг поражения (участок затемнения), наличие уровня жидкости, кисты, инородные тела, полипы, оценить костные структуры. При травме даёт представление о локализации и объёме повреждения. На данный момент рентгенография околоносовых пазух — это основной диагностический метод при постановке гайморита.
- Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). Наиболее точные и информативные методы исследования. Позволяют более точно исследовать структуры полости носа и околоносовых пазух, особенно при сложных травмах. Но из-за того, что методы дорогостоящие, рутинно не используются.
- Эндоскопия полости носа и околоносовых пазух. Посредством эндоскопа исследуется строение пазух, оценивается состояние слизистой, берётся биопсионный материал для изучения. Используется этот метод редко, доступен только узкоспециализированным клиникам.
- Ультразвуковое исследование (УЗИ) пазух носа. Позволяет определить форму пазух, наличие и объем экссудата. Этот способ, по сравнению с другими методами инструментальной диагностики не имеет противопоказаний, но используется не часто, так как для него нужно специализированное оборудование и обученный специалист.
Существует две тактики борьбы с верхнечелюстным синуситом:
Определить рекомендованную терапию может только лечащий врач. Чаще всего пациенту назначается медикаментозное лечение с подключением физиотерапевтических процедур. И только в крайних случаях, лор принимает решение об оперативном вмешательстве.
Категорически запрещено самостоятельно подбирать лекарственные препараты. Верхнечелюстной синусит — достаточно серьёзная патология, которая способна привести к тяжёлым последствиям. Назначать лечение должен исключительно специалист.
Медикаментозное лечение состоит из следующих направлений:
- Антибактериальная терапия. Применяется для элиминации возбудителя и восстановления стерильности носовых пазух. Применяются как местные препараты (Изофра, Полидекса, Биопарокс), так и системные антибактериальные препараты. Последние назначаются только врачом, как правило, путём эмпирического подбора, с учётом возможного возбудителя, чувствительности и устойчивости. Препаратом первой линии при лечении острого синусита является Амоксициллин. При его неэффективности в течение трёх дней, производят замену на Амоксициллин+ клавулановая кислота. Также назначаются цефалоспорины 2 поколения (Цефуроксим, Цефтриаксон), фторхинолоны (Моксифлоксацин, Левофлоксацин), макролиды (Азитромицин, Кларитромицин), тетрациклины (Доксициклин).
- Противовоспалительная терапия. Она направлена на снижение выраженности воспалительного процесса, купирует боль, отёк, уменьшает количество отделяемого. Для этого применяются глюкокортикоиды местного действия (Беклометазон, Будесонид, Флутиказон) и нестероидные противовоспалительные средства (Ибупрофен, Диклофенак, Индометацин, Пироксикам).
- Деконгенсантная терапия подразумевает под собой применение местных сосудосуживающих препаратов. Это позволяет временно снять отёк слизистой, восстановить дыхание, уменьшить выделение слизи. Сосудосуживающие препараты, такие как Эфедрин, Нафазолин, Оксиметазолин, Ксилометазолин, Фенилэфрин и др. не должны применяться более 7 дней.
- Антигистаминная терапия. Особенно она обоснована при синусите аллергического происхождения. Применение антигистаминных средств позволяет блокировать высвобождение медиаторов воспаления. Наиболее часто применяют Лоратадин, Дезлоратадин, Цетиризин.
- Секретолитическая и секретомоторная терапия. Лечение направлено на улучшение эвакуации слизи из полости носа и пазух. К препаратам данной группы относят Теофиллин, Бромгексин, Амброксол, Ацетилцистеин, Синупрет, Миртол.
Основным методом хирургического лечения гайморита является пункционный прокол пазухи носа с дальнейшей эвакуацией содержимого и промыванием полости.
Показаниями к назначению пункции являются:
- неэффективность проводимой консервативной терапии;
- выраженный болевой синдром;
- возникновение осложнений;
- закупорка естественного соустья пазухи;
- необходимость в ежедневном дренировании пазухи;
- забор содержимого пазухи на исследование;
- сохранение на рентгеновских снимках уровней жидкости;
- необходимость введения контрастного вещества.
Процедуру проводят под местной анестезией. Оперативное вмешательство позволяет быстро восстановить носовое дыхание, улучшить самочувствие пациента, избавить от симптоматики интоксикации.
Как дополнение к медикаментозному лечению, при стихании острого воспалительного процесса, назначают физиотерапевтические методы воздействия на патологический процесс.
- электрофорез с антибактериальным препаратом;
- фонофорез с гидрокортизоном, внутрипазушный фонофорез;
- воздействие ультразвуковых и сверхвысоких частот на область пазух;
- лазерная терапия.
Одним из вспомогательных методов лечения неосложненных синуситов может быть применение различных народных средств в домашних условиях. Использование знахарских рецептов обязательно должно быть согласовано с лечащим врачом.
Чаще всего в домашних условиях применяются следующие народные средства:
- Промывание полости носа солевыми растворами. Достаточно эффективный и простой метод терапии, направлен на разжижение и удаление слизи. Происходит очищение и увлажнение слизистой, уменьшается воспаление и отёк. Мероприятие производится как в домашних, так и в стационарных условиях. Для этого применяют различные солевые растворы в виде спреев, капель, аэрозолей, душей (Солин, Аквамарис, Долфин).
- Ингаляции при помощи небулайзера. Вдыхание лечебных паров трав, эфирных масел способствует улучшению носового дыхания, снимает отёк. Для этой цели применяются специальные сборы или один вид растений, например, эвкалипт, ромашка, мята, календула и др. Одна столовая ложка сбора или травы, заливается стаканом кипятка и настаивается в течение получаса под крышкой. Ингаляции применяются по пять минут в день, в течение недели. При использовании эфирных масел (эвкалипта, мяты, чайного дерева, пихты и др.), следует 3–5 капель добавить в раствор для небулайзера.
- Компрессы. Для облегчения симптомов при синусите можно применять согревающие компрессы. Для этого тёплое сваренное яйцо нужно обернуть в ткань и приложить к пазухе, также используются тканевые мешочки с солью или песком, которые можно нагревать в микроволновой печи. Можно намочить салфетку или ватный тампон в отваре целебных трав, а затем приложить к месту проекции пазухи. Хорошо зарекомендовали себя компрессы из лепёшек глины или тёртого прополиса с мёдом.
При несвоевременно начатом или неадекватном лечении синусита могут развиться осложнения. Некоторые из таких последствий таят в себе серьёзную угрозу для жизни.
К основным осложнениям синуситов относят:
- Хронизация процесса. Происходит из-за неоконченного, неадекватного лечения. Синусит переходит в хроническую форму при частых острых воспалительных процессах, снижении защитных функций организма.
- Переход воспаления на окружающие мягкие ткани. Достаточно часто происходит прорыв гнойного содержимого через костные перегородки в глазницу. В результате этого может возникнуть скопление гноя (абсцесс) в глазнице.
- Острый отит. При выраженном отёке слизистой, а также при несоблюдении правил промывания носа и прочищения (высмаркивания) гнойный экссудат через евстахиеву трубу может распространиться в полость уха.
- Менингит — воспаление мягкой оболочки головного и/или спинного мозга, вследствие прорыва гноя в полость черепа.
- Сепсис — попадание инфекционного агента в кровь, с возникновением множественных очагов гнойного воспаления в других органах. Это самое грозное осложнение, которое в ряде случаев может привести к летальному исходу.
Для предупреждения заболевания синуситом нужно соблюдать ряд профилактических мер, таких как:
- Проведение оздоровительных мероприятий, направленных на укрепление иммунитета: сбалансированное питание, приём комплексов витаминов и минералов, достаточная физическая активность, своевременная вакцинация.
- Выявление и санация очагов хронической инфекции.
- Своевременное и адекватное лечение любых заболеваний, которые могут стать причиной развития синусита.
Несмотря на изученность данной патологии, верхнечелюстные синуситы и сегодня способны приводить к тяжёлым осложнениям. Чтобы обезопасить себя от неприятной патологии, и не дать ей шанса ухудшить качество жизни, нужно помнить о профилактике недуга. Кроме того, важно своевременно обращаться к компетентным специалистам, а не предпринимать попытки самостоятельного лечения. В этом случае недуг будет купирован на начальной стадии.
источник
Острый верхнечелюстной синусит представляет собой воспалительный процесс, который протекает в гайморовых пазухах. Несложно догадаться, почему второе название этой болезни – гайморит. Недуг быстро распространяется на подслизистый слой, надкостную и костную ткань верхнего зубного ряда. Если верить статистике, данная патология – самый распространенный повод для визита к лор-врачу, ведь воспаление носовых пазух встречается и у взрослых, и у детей.
Выраженность симптомов во многом зависит от тяжести течения заболевания. В ходе диагностики гайморита отоларингологи тщательно изучают анамнез жизни больного, проводят осмотр и инструментальные процедуры. Обычно для подтверждения воспаления в носовых пазухах оказывается достаточно рентгенографии, УЗИ, в отдельных случаях прибегают к пункции. Лечение синуситов проводится консервативными и хирургическими методами.
Если вам не понаслышке известно о том, что это такое – острый верхнечелюстной синусит (на фото, представленной в статье, можно наглядно ознакомиться с расположением околоносовых пазух), вы наверняка слышали о причинах его формирования. Среди факторов, которые могли бы спровоцировать развитие гайморита, бесспорное лидерство занимают:
- вирусные инфекции;
- длительное пребывание на холоде, промерзание организма;
- воспаления ротовой полости;
- заболевания верхних дыхательных путей;
- аллергический ринит;
- хронический насморк;
- искривление носовой перегородки;
- аденоидит;
- сложное хирургическое лечение верхних зубов;
- травмы и ушибы носа;
- ослабленный иммунитет;
- ВИЧ-инфекция.
Ежедневно с гайморитом к врачам обращаются тысячи людей. При этом у всех пациентов может быть разный тип острого верхнечелюстного синусита. Код по МКБ–10, соответствующий гаймориту, J32.0 – воспаление в верхних придаточных пазухах носовой полости. Кроме того, специалисты разделяют заболевание на несколько типов, в зависимости от этиологии:
- Риногенный. Спровоцировать такой вид синусита может хронический насморк, грибковые инфекции.
- Гематогенный. Развивается патология при попадании в кровоток инфекции, присутствующей ранее в организме.
- Травматический. Является следствием перелома верхней челюсти или носовой перегородки.
- Вазомоторный. Формируется по причине неправильной реакции организма на внешние раздражители (холодный воздух, химические вещества и т. д.).
- Одонтогенный. Острый верхнечелюстной синусит такого типа – результат влияния болезнетворных бактерий, локализующихся в кариозных полостях верхних зубов.
- Аллергический. Этот вид гайморита является осложнением аллергического ринита.
Существует еще одна классификация болезни околоносовых пазух – симптоматическая. В зависимости от характера течения, болезнь разделяют на:
- Острый катаральный верхнечелюстной синусит. Как правило, такой гайморит мало чем отличается от привычного в нашем понимании насморка, поскольку выражен заложенностью и слизистыми выделениями из носа. Катаральный синусит можно вылечить и избежать осложнений. Если запустить болезнь, она может перейти в гнойную форму.
- Острый гнойный верхнечелюстной синусит. В отличие от предыдущего характеризуется наличием экссудативного содержимого в пазухах. При гнойном гайморите у пациентов может существенно ухудшиться самочувствие, появляются головные боли.
Любая из разновидностей синусита может быть односторонней или двусторонней.
Отдельного внимания заслуживает симптоматика гайморита. Главные признаки острого верхнечелюстного синусита – это:
- заложенность носа;
- затрудненное дыхание.
Остальные симптомы, которые приписывают различным формам гайморита, будут проявляться в зависимости от характера течения болезни. При остром синусите чаще всего наблюдается:
- субфебрильная температура тела;
- сначала выделение прозрачной слизи, а позже – гнойного инфильтрата;
- частое чихание;
- головные боли;
- гнусавость;
- отсутствие или притупление обоняния;
- дискомфорт и болезненность в верхней части лица.
Усиливаться симптомы могут в моменты резких движений, чихания, кашля. К острому двустороннему верхнечелюстному синуситу добавляется повышенная слезоточивость и конъюнктивит. К слову, при хронической форме верхнечелюстного синусита наблюдаются аналогичные проявления.
Диагностированный гайморит требует лечения. Игнорировать болезнь, которая, казалось бы, не создает серьезной угрозы здоровью, нельзя. Бездействие чревато опасными осложнениями. Большинство из них требует срочного хирургического лечения:
- воспаление слизистой гортани;
- кислородная недостаточность;
- апноэ;
- заражение крови;
- поражение черепных костей и головного мозга.
В отличие от взрослых, носовые пазухи у малышей развиты слабо, поэтому в них редко происходит застой слизи. В возрасте до 3 лет гайморит чаще всего носит бактериальный характер. К тому же у детей острый верхнечелюстной синусит проявляется намного реже, чем у взрослых. При этом рецидиву хронического насморка нередко сопутствует воспаление среднего уха.
Гайморит у детей младшего возраста достаточно трудно диагностировать. Неспособность ребенка внятно пожаловаться на боль и описать свое самочувствие мешает родителям распознать проблему. Но несмотря на это, догадаться о гайморите у малыша можно. Малыши, которые болеют острым синуситом, тяжело дышат. Груднички становятся беспокойными и капризными, плохо спят, часто отказываются от еды и питья – заложенный нос мешает им нормально сосать грудь или соску.
Дети более старшего возраста уже в состоянии рассказать, что их беспокоит, и охарактеризовать свое состояние. Малыши ясельного и дошкольного возраста чаще страдают воспалением одновременно нескольких пазух. При общем поражении синуситов в гнойно-слизистых выделениях могут появиться примеси крови.
Другими распространенными симптомами острого гайморита в детском возрасте, помимо заложенности носа, можно назвать:
- светобоязнь;
- снижение чувствительности к запахам;
- сухость и першение в горле;
- частый кашель в ночное время суток;
- высокая температура тела;
- нарастание раздражительности к вечеру.
Дети тяжело переносят обострение верхнечелюстного синусита. Во время болезни ухудшается внимание, снижается память и способность к обучению. Малыш плохо спит ночью, может храпеть.
Любой специалист-отоларинголог без труда способен определить гайморит, но для уточнения диагноза больному все-таки придется пройти несколько исследовательских процедур. Прежде чем направлять пациента на диагностику, врач ознакомится с его историей болезни и попытается найти причины болезни. Кроме того, для успешного лечения недуга немаловажно уточнить характер его течения – хронический или острый. Для этого выясняют степень интенсивности симптомов.
Диагностика верхнечелюстного гайморита подразумевает использование инструментальных методов исследования:
- рентгенография;
- магнитно-резонансная томография;
- риноскопия;
- эндоскопия носовой полости;
- УЗИ;
- пункция.
Помимо лор-обследования пациентам обычно рекомендуют получить консультацию стоматолога о состоянии верхней челюсти и зубов на ней. Лечение начинают только после результатов всех исследований, убедившись, что у больного именно острый верхнечелюстной синусит. В истории болезни врач расписывает оптимальную терапевтическую тактику, которая может подлежать корректировке в зависимости от индивидуальных особенностей организма и темпов выздоровления.
Нынешние тенденции лечения гайморита базируются на ингаляторных процедурах. Сегодня многие специалисты уверены, что введение препаратов аэрозольным способом позволяет увеличить физическую и химическую активность действующих компонентов. А вот к приему таблеток специалисты стали все чаще относиться скептически – по их мнению, эффективность таких лекарств не может быть максимальной из-за слабого кровоснабжения околоносовых синусов.
Второй популярный способ лечения гайморита – применение электрофореза, подразумевающее введение минимальных доз лекарства в ионизированной форме. Лекарственные препараты поступают к месту непосредственного очага воспаления и оказывают мощное санирующее воздействие. Совокупное использование аэрозолей и электрофореза дает неплохие результаты. В отличие от системных препаратов, действие которых блокируется воспаленными сосудами, местные препараты проникают в пазухи через поры, прямо к тканям.
При терапии острого гайморита перед врачом стоят следующие задачи:
- снять отечность слизистой пациента;
- освободить носовые ходы для оттока инфильтрата из верхнечелюстных пазух;
- борьба с бактериальным или вирусным возбудителем;
- устранение симптомов и лечение вторичных болезней.
В отличие от ринита, течение секрета из полости синусов при гайморите нарушается, и чтобы не допустить инфицирования патогенной микрофлорой, больному назначают местные противомикробные препараты, которые вводят ингаляторно.
Все лекарственные средства, которые сегодня используют в отоларингологии при лечении носовых пазух, условно разделяют на:
- муколитические;
- противоотечные;
- антибактериальные;
- противовоспалительные.
При остром двухстороннем верхнечелюстном синусите обязательно применяют иммуномодуляторы, чаще всего гомеопатического происхождения. Наиболее эффективными являются настойки элеутерококка, женьшеня, календулы. Эти растительные средства не просто повышают защиту организма, но и препятствуют размножению болезнетворных бактерий в полости пазух. Лечиться иммуномодуляторами нужно под строгим наблюдением и контролем врача.
Применение фитопрепаратов для борьбы с гайморитом показывает неплохие результаты. Если течение синусита не осложнено бактериальной инфекцией, лечение выстраивается без антибиотиков. Хорошие результаты демонстрирует применением ингаляторов вместе с антисептиками и сосудосуживающими спреями, благодаря которым удается подавить воспалительный процесс в пазухах.
Поскольку острый гнойный верхнечелюстной синусит считается наиболее тяжелой формой, для его лечения прибегают к использованию лекарственного комплекса «ударной» силы. Чаще всего при таком гайморите ключевую роль играет правильно подобранная комбинация антибиотиков (иногда вводят их внутривенно) и антисептиков. В некоторых случаях на фоне ослабленного иммунитета болезнь может привести к расплавлению окружающих тканей и, как следствие, поражению головного мозга, сепсису. Это очень опасные патологии, которые в преимущественном числе случаев оканчиваются для пациента инвалидностью или летальным исходом.
Если подходить к вопросу терапии острого верхнечелюстного синусита предметно, стоит обратить внимание на самые популярные лекарственные препараты, которые назначают врачи. Заниматься самолечением при гайморите, как вы уже могли догадаться, нельзя. Кроме того, один и тот же препарат может по-разному воздействовать на организм пациентов. Именно поэтому подбирать лекарственные средства должен только лечащий доктор.
При легкой и средней степени тяжести гайморита, правостороннем и левостороннем остром верхнечелюстном синусите неплохо зарекомендовал себя немецкий «Синупрет». В его составе только растительные компоненты, снимающие воспаление, протекающее в верхних дыхательных путях (щавель, вербена, генциана, бузина, первоцвет). У «Синупрета» нет аналогов с идентичным содержанием. Это лекарство является уникальным в своем роде, поскольку:
- оказывает одновременно противовирусный и иммуномодулирующий эффект;
- регулирует вязкость мокроты;
- борется с мукостазом;
- улучшает естественное отхождение инфильтрата из пазух;
- восстанавливает нормальные функции эпителия.
Если фитотерапия не производит ожидаемого эффекта, врач может назначить больному прохождение пункции носовых пазух. Эта малоприятная процедура позволит узнать о типе возбудителя и подобрать действующие антибиотики. После забора биоматериала потребуется несколько дней для того, чтобы выяснить, к каким антибактериальным веществам чувствительна патогенная микрофлора. При гайморите прописывают такие препараты:
- «Цефуроксим»;
- «Амоксициллина клавуланат»;
- «Амоксициллин»;
- «Триметоприм».
Если же диагностированный острый верхнечелюстной синусит имеет вирусную природу происхождения, лечение выстраивают по иному принципу. К сожалению, пока не существует достаточно эффективных препаратов, которые способны окончательно элиминировать возбудителя из организма. Противовирусные лекарства всего лишь угнетают активность болезнетворных микроорганизмов. Основной упор в терапии делается на укрепление иммунной системы.
Пункцию не делают пациентам в неосложненных случаях гайморита. Тогда лечение синусита производится по «классической» схеме:
- Антисептические ингаляции.
- Сосудосуживающие средства (не дольше недели).
- Антибиотики широкого спектра действия до получения результатов пункции («Цефтриаксон», «Нафциллин»).
- Антигистаминные препараты (при склонности к аллергическим реакциям).
В среднем лечение острого синусита длится около 2-4 недель. Если гайморит стал вторичным заболеванием, пункцию и бакпосев проводят обязательно.
Профилактика острого верхнечелюстного синусита сводится к простому правилу – своевременно лечить риниты, в том числе насморк аллергической этиологии, заболевания дыхательных путей, а также следить за состоянием ротовой полости. Шансы на развитие гайморита минимальны, если пациент правильно питается и ведет здоровый образ жизни. Помните о том, что любую болезнь легче предупредить, чем лечить.
источник
Острый гайморит — острое воспаление преимущественно слизистой оболочки и подслизистого слоя верхнечелюстной пазухи, иногда распространяющееся на надкостницу и в редких случаях, при особо вирулентной инфекции, — на костную ткань с переходом в хроническую форму.

Указания на то, что в верхнечелюстной пазухе могут развиваться воспалительные процессы, встречаются в средневековых медицинских манускриптах, в частности, в произведениях Н.Гаймора (1613- 1685). Острый гайморит часто развивается как осложнение острого ринита, гриппа, кори, скарлатины и других инфекционных болезней, а также вследствие воспалительных заболеваний зубов (одонтогенный гайморит). В качестве этиологических факторов могут выступать различные микробные ассоциации, как активизированные сапрофиты, так и привнесенная патогенная микробиота.

Патогенез острого гайморита определяется источником инфекции, который может быть риногенным (в подавляющем большинстве случаев) и, как отмечено выше, одонтогенным, травматическим и гематогенным. Иногда первичный воспалительный процесс развивается в ячейках решетчатого лабиринта, или в лобной пазухе, и вторично распространяется на верхнечелюстной пазухе. По зарубежным статистическим данным, в 50% случаев наблюдается сочетанное острое воспаление верхнечелюстной пазухи и ячеек решетчатой кости.
Острые генуинные гаймориты делятся в основном на катаральные (серозные) и гнойные. Однако ряд зарубежных авторов придерживаются другой классификации. Они делят острый гайморит на катаральные неэкссудативные, катаральные экссудативные, серозно-гнойные, аллергические, некротические с поражением костной ткани и др. При катаральной форме наблюдаются значительная гиперемия и отек слизистой оболочки пазухи; вокруг сосудов и желез выражена круглоклеточная инфильтрация. Это приводит к утолщению слизистой оболочки, значительному экссудату и уменьшению воздушного пространства в пазухе. Нарушение вентиляционной функции о возникновение «вакуума» дополняет экссудат транссудатом. При гнойных формах острого гайморита круглоклеточная инфильтрация слизистой оболочки выражена больше, чем при катаральной, а явления отека меньше. Указанные две формы представляют две стадии одного и того же процесса. При инфекционных заболеваниях (особенно при кори, скарлатине, брюшном тифе) иногда в стенках пазух возникают очаги некроза. По мнению некоторых авторов, костная стенка при инфекционных заболеваниях поражается гематогенным путем первично, и лишь затем воспаление распространяется на слизистую оболочку.
При дифтерийном гайморите в полости пазухи образуется фибринозный выпот, слизистая оболочка резко гиперемирована, местами видны кровоизлияния.
В раннем детском возрасте острый гайморит встречается редко и протекает чаще в виде остеомиелита верхней челюсти, который может сопровождаться в дальнейшем образованием гнойных свищей, а также более или менее обширными некрозами мягких тканей лица и костей лицевого скелета.

Симптомы и клиническое течение острого гайморита не отличаются большим разнообразием. По происхождению обычно различают риногенный, одонтогенный, гематогенный и травматический острый гайморит.
Риногенный путь наблюдается при острых воспалительных процессах в верхних дыхательных путях, а также при внутриносовых оперативных вмешательствах. Начало острого гайморита характеризуется тем, что на фоне острого насморка любой этиологии у больного возникает односторонняя головная боль, ощущение распирания и давления в соответствующей половине лица и в области собачьей ямки; боль иррадиирует по ходу второй ветви тройничного нерва, иногда распространяется на альвеолярный отросток и лобную область соответствующей половины лица и головы. Одновременно возникают и общеклинические симптомы (повышение температуры тела, озноб, недомогание, слабость, потеря аппетита и др.). При появлении обильных выделений из соответствующей половины носа общее состояние больного улучшается, снижаются температура тела и болевой синдром. Однако через некоторое время клинические симптомы могут нарастать, что совпадает с прекращением выделений из носа, вновь накапливающихся по тем или иным причинам в верхнечелюстной пазухе. Обычно при остром гайморите головная боль и чувство распирания в соответствующей половине лица нарастают в процессе ночи и достигают апогея к утру, а к вечеру эти боли стихают в связи с опорожнением воспаленной пазухи. Болевой синдром при остром гайморите обусловлен двумя основными факторами — давлением экссудата на нервные окончания и возникающим их невритом и интоксикацией многочисленных симпатических волокон. Поэтому болевой синдром дифференцируется на две составляющие — постоянную, зависящую от токсического неврита чувствительных нервных окончаний, и периодическую, синхронизирующуюся с наполнением и опорожнением пазухи.
Выделения в начале заболевания носят серозный характер (стадия катарального воспаления), затем они становятся слизистыми и слизисто-гнойными, иногда с примесью крови. Геморрагические выделения, возникающие в самом начале воспалительного процесса, характерны для гриппозного гайморита, одновременно могут появляться герпетические высыпания в преддверии носа и в области верхней губы, а также по ходу ветвей тройничного нерва. Характерным признаком возникновения острого гайморита, осложнившего острый ринит, является прекращение выделений из одной половины носа (на здоровой стороне) и продолжающееся их выделение из другой половины носа. Если острый насморк не проходит в течение 7-10 дней, то следует думать о наличии острого гайморита.
Объективно могут отмечаться припухлость, покраснение и локальное повышение температуры кожи в области щеки и нижнего века, болезненность при пальпации передней стенки верхнечелюстной пазухи и при перкуссии скуловой кости, при которой боль отдает в область передней стенки и надбровной дуги — места выхода ветвей тройничного нерва через соответствующие костные отверстия на поверхность лицевого скелета, соответственно — foramen (incisura) supraorbital et infraorbitale,- парестезии и локальное повышение чувствительности кожи над передней стенкой верхнечелюстной пазухи.
При передней риноскопии в среднем носовом ходе отмечаются слизисто-гнойные выделения (симптом гнойной полоски), как правило, стекающие в носоглотку. Поэтому при задней риноскопии и фарингоскопии в области носоглотки и на задней стенке глотки видны слизисто-гнойные выделения. В неясных случаях производят пробу со смазыванием слизстой оболочки среднего носового хода на всем его протяжении раствором адреналина, и через несколько минут голову наклоняют вниз и набок, пораженной пазухой кверху. При наличии в пазухе гноя он выделяется через расширенный ход (симптом Заблоцкого — Десятовского). При осмотре полости носа определяется припухлость и гиперемия слизистой оболочки носа в области среднего носового хода, средней и нередко нижней носовых раковин. При двустороннем гайморите нарушается обоняние. При вовлечении в процесс надкостницы и костных стенок наблюдаются пастозность мягких тканей в области передней стенки пораженной пазухи и отек нижнего века вследствие сдавления вен, осуществляющих отток крови из нижних отделов орбиты. Иногда этот отек достигает значительных размеров, закрывая глаз и переходя на другую половину лица.
Гематогенный путь характерен при возникновении общих тяжелых инфекционных заболеваний (грипп, скарлатина, тифы и др.), когда возбудитель, циркулируя вместе с кровью, проникает в ту или иную околоносовую пазуху и вызывает при соответствующих локальных благоприятных условиях их воспаление. Иногда в возникновении острого гайморита могут участвовать оба пути проникновения инфекции. При некоторых вспышках гриппа отмечается резкое повышение числа больных с острым гайморитом и другими воспалительными заболеваниями околоносовых пазух. Так, в период пандемии гриппа 1918-1920 гг., получившего в России названия «испанки», на вскрытии в 70% случаев были обнаружены характерные патологические изменения в верхнечелюстной пазухе.
Одонтогенный гайморит чаще всего развивается при наличии прикорневых воспалительных процессов и близкого расположения пораженного корня зуба к дну верхнечелюстной пазухи.
По клинической картине одонтогенный гайморит мало отличается от гайморита другой этиологии. Как уже отмечалось, заболевание связано с распространением возбудителей со стороны инфицированных зубов, чему способствуют указанные выше анатомические особенности. Обычно верхнечелюстная пазуха расположена над лунками 2-го премоляра (5-го зуба) и 1-го и 2-го моляра (6-го и 7-го зубов). При больших размерах пазухи она кзади распространяется до 3-го моляра (8-го зуба), а кпереди — до 1-го премоляра (4-го зуба) и реже — до клыка (3-го зуба).
Расположенные в альвеолярном отростке корни зубов отделены от дна верхнечелюстной пазухи костной перегородкой разной толщины. В одних случаях она достигает 1 см и более, в других — резко истончена и может состоять лишь из надкостницы или только слизистой оболочки пазухи. По данным Л.И.Свержевского (1904), толщина нижней стенки верхнечелюстной пазухи находится в прямой зависимости от уровня расположения ее дна по отношению ко дну носовой полости: в 42,8% дно верхнечелюстной пазухи находится ниже дна носовой полости, в 39,3% — на одном уровне с ним и в 17,9% — выше его. Наиболее часто одонтогенный гайморит возникает в тех случаях, когда гранулирующий периодонтит или апикальная гранулема, разрушив перегородку между дном верхнечелюстной пазухи и периодонтом, вовлекает в воспалительный процесс слизистой оболочки пазухи. Распространение инфекции при одонтогенных заболеваниях возможно и через систему венозного сплетения, расположенного между тканями альвеолярного отростка и слизистой оболочки верхнечелюстной пазухи. Возникающие при остром катаральном гайморите одонталгии (чаще всего боль проецируется на области 5-го и 6-го зуба) нередко симулируют пульпит или периодонтит, что может привести к ошибочному стоматологическому диагнозу и неоправданному вмешательству на зубах. При оперативных вмешательствах на верхнечелюстной пазухе и при установленном высоком стоянии корней зубов следует с осторожностью относиться к слизистой оболочке дна верхнечелюстной пазухи, поскольку при энергичном ее выскабливании возможно повреждение сосудисто-нервного пучка пульпы зуба, что ведет к ее некрозу и последующему инфицированию. Иногда при очень тонкой нижней стенке верхнечелюстной пазухи и манипуляциях на соответствующих зубах (экстракция, депульпирование и др.) происходит перфорирование дна верхнечелюстной пазухи с образованием луночного свища. Если в этом случае возникает осложнение в виде острого гайморита, то через этот свищ появляются гнойные выделения. В таких случаях необходимы соответствующая санация верхнечелюстной пазухи и при необходимости пластическое закрытие луночного свища.
Заслуживают внимания наблюдаемые иногда, особенно при остром катаральном гайморите, одонталгии, имитирующие боли, возникающие при пульпите или периодонтите. Больные испытывают при этом острую боль в зубах, чаще во 2-м малом и 1-м большом коренных зубах верхней челюсти. Подобные жалобы больных нередко приводят к ошибочному диагнозу и последующим неправильным и безуспешным лечебным мероприятиям в виде депульпирования зубов, удаления из них пломб и даже самого зуба. Такие же боли в указанных зубах могут возникать при ранней стадии рака верхней челюсти. Удаление при этом расшатанного зуба приводит к бурному росту «грануляций» (опухолевой ткани) из лунки зуба.
Травматический гайморит — острое гнойное воспаление верхнечелюстной пазухи, возникшее в результате тупой или огнестрельной травмы верхней челюсти, возникающее в результате:
- инфицирования гематомы верхнечелюстной пазухи;
- перелома костей верхней челюсти с нарушением целости стенок верхнечелюстной пазухи, внедрением в нее костных обломков и последующим ее инфицированием;
- нарушения целости верхней челюсти при огнестрельном ранении с проникновением в верхнечелюстную пазуху инородных тел (пули, осколков мин и снарядов, вторичных осколков).
Клиническая картина острого гайморита при указанных травмах зависит от механизма травматического процесса, локализации и степени разрушения костной ткани и слизистой оболочки пазухи, а также от характера повреждения прилегающих анатомических образований (глазницы и ее содержимого, полости носа, сосудов, нервов и др.). Возникающий при таких травмах острый гайморит сочетается с клиническими проявлениями, характерными для повреждений соседних органов, а лечебные мероприятия определяются тяжестью ведущего клинического синдрома.
Клиническое течение острого гайморита может эволюционировать в нескольких направлениях:
- спонтанное выздоровление — обычное завершение при многих катаральных формах острого гайморита, которое наступает одновременно с насморком, спровоцировавшим этот гайморит; этому способствуют хорошая иммунологическая резистентность организма, слабая вирулентность микробного фактора, благоприятные анатомические особенности эндоназальных структур, эффективное функционирование выводных протоков пазух и др.;
- выздоровление, наступившее в результате применения адекватного лечения;
- переход острого гайморита в хроническую стадию, чему способствуют высокая вирулентность микробиоты, вызвавшей воспалительный процесс, ослабленный иммунитет, сопутствующие хронические заболевания верхних дыхательных путей и бронхолегочной системы, общая аллергия, неблагоприятное строение анатомических элементов носа и верхнечелюстной пазухи (искривление перегородки носа, узкие или блокированные выводные протоки) и др.;
- осложнения острого гайморита могут возникать вследствие тех же причин, которые приводят к хронизации воспалительного процесса; чаше всего эти осложнения возникают гематогенным и лимфогенным путем и касаются прежде всего внутричерепных осложнений (менингит, абсцесс головного мозга, синус-тробоз, сепсис и др.); из локальных осложнений на первом месте стоит флегмона орбиты, ретромандибуляриой области, лица.

Лечение острого гайморита проводится, как правило, неоперативно-медикаментозными и физиотерапевтическими средствами. К хирургическим вмешательствам прибегают при возникновении вторичных гнойных осложнений, когда возникает необходимость широкого вскрытия пораженной пазухи с элиминацией очагов инфекции в окружающих тканях и органах, например при риногенной флегмоне орбиты.
Основные принципы неоперативного лечения острого гайморита заключаются в следующем:
- восстановление дренажной и вентиляционной функций отверстия, связывающего верхнечелюстную пазуху со средним носовым ходом;
- применение способов активного удаления из пазухи патологического содержимого и введения в нее лекарственных препаратов;
- применение общих антибактериальных, десенсибилизирующих (антигистаминных) и симптоматических средств;
- применение физиотерапевтических методов;
- применение методов повышения иммунной резистентности организма;
- применение (по показаниям) экстракорпоральных методов детоксикации организма;
- создание для больного комфортных условий и исключение факторов риска в отношении возникновения осложнений и суперинфекции;
- санация очагов инфекции, могущих служить источником поддержания воспалительного процесса в пазухе, в тех объемах, которые допустимы при данном состоянии больного (например, острый пульпит, обострение хронического пародонтита или тонзиллита и др.).
Лечение острых воспалительных заболеваний околоносовых пазух должно проводиться строго под наблюдением врача-оториноларинголога в комфортных домашних или (предпочтительнее) больничных условиях. Это положение продиктовано тем, что в ряде случаев при этих заболеваниях могут возникать быстро нарастающие опасные для жизни осложнения, которые требуют своевременной диагностики и принятия радикальных мер, поэтому «самолечение» при острых воспалительных заболеваний околоносовых пазух недопустимо, также как недопустимо самостоятельное применение какого-нибудь широко рекламируемого «универсального» лекарства без должной профессиональной диагностики клинической формы заболевания. Лечение воспалительных заболеваний околоносовых пазух должно быть комплексным, а его результаты должны верифицироваться специальными методами обследования больного.
Восстановление дренажной функции выводного канала путем закапываний, аппликаций и смазываний слизистой оболочки носа и среднего носового хода соответствующими сосудосуживающими средствами либо малоэффективно, либо дает временный эффект на период действия примененного средства. Неэффективность этого способа обусловлена тем, что упомянутый канал, как правило, блокирован изнутри отечной слизистой оболочки пазухи, а также на всем своем небольшом протяжении, что предотвращает доступ препарата в глубокие его отделы и в область пазушного отверстия. Эти способы могут быть применены лишь на доклиническом этапе лечения. Наиболее эффективным средством достижения указанной цели является пункция верхнечелюстной пазухи и наложение специального дренажного катетера, который служит одновременно для спонтанной элиминации патологического содержимого пазухи, ее аэрации, промывания се антисептическими растворами и введения в нес лечебных растворов (протеолитических ферментов, антибиотиков, стероидных препаратов и др.). В некоторых случаях пункция верхнечелюстной пазухи не достигает «стандартной» цели из-за непреодолимой блокады выводного отверстия. В этом случае опытный врач пунктируег пазуху второй иглой и таким образом формирует сообщающийся «сифон», позволяющий через одну иглу вводить промывную жидкость, а через вторую — удалять вместе с промывной жидкостью патологическое содержимое пазухи. После этого вводят катетер, а обе иглы удаляют.
Техника дренирования верхнечелюстной пазухи при помощи катетера заключается в следующем. После пунктирования пазухи следует убедиться в том, что конец иглы находится в полости синуса. Это достигается тем, что при легком вытягивании поршня в шприце появляется некоторое количество содержимого пазухи. Если при вытягивании поршня возникает ощущение «вакуума» (блокада выводного отверстия), то в пазуху вводят 1-2 мл воздуха, при этом, если игла в полости синуса, то при нагнетании воздуха он поступает в полость носа с характерным звуком и соответствующим ощущением у больного. Если оба приема не достигают цели, то либо пунктируют пазуху второй иглой, сохраняя первую, промывают пазуху через одну из игл, вводят соответствующий лекарственный раствор и вводят катетер в одну из игл, продвигая его на расстояние, большее, чем длина иглы, или до упора в заднюю стенку пазухи с последующим вытягиванием его на 0,5-0,7 см. Катетер вводят следующим образом. В иглу вводят плотный тонкий пластмассовый проводник и, удерживая его в полости пазухи, извлекают иглу. Затем по этому проводнику вводят в пазуху специальный пластмассовый катетер, конец которого остро скошен, а в начале имеется конусовидное расширение для вставления в него канюли шприца. Самым сложным моментом при введении катетера в пазуху через проводник является прохождение костной стенки. Далее удаляют пластмассовый проводник и осторожно фиксируют катетер лейкопластырем на коже скуловой кости, которая при разговоре и жевании остается неподвижной, чем исключается риск смещения катетера при движениях нижней челюсти. Катетер используется в качестве дренажа и для введения в пазуху лекарственных растворов (1-2 раза в день) до полного исчезновения местных и общих клинических симптомов острого гайморита, а также до полного очищения промывной жидкости. Жидкости, вводимые в околоносовые пазухи, должны быть подогреты до 38°С.
Если по тем или иным причинам пункция верхнечелюстной пазухи не удалась или противопоказана (гемофилия), то можно попытаться применить метод «перемещения» по Проетцу. По этому методу после глубокой анемизации слизистой оболочки носа, особенно в области среднего носового хода, в соответствующую половину носа вставляют оливу, соединенную с отсосом или шприцем для промывания полостей и, плотно прижав крыло носа противоположной стороны, создают «отрицательное» давление в полости носа и носоглотке, в результате чего содержимое пазух выделяется в полость носа через естественные отверстия. В этом случае в пазухе создается «свое» отрицательное давление, которое всасывает в них введенное после отсасывания лекарственное вещество (протеолитический фермент, антибиотик и др.). Этот метод эффективен лишь в том случае, если удается установить хотя бы на время процедуры проходимость пазушно-носового отверстия.
При остром катаральном гайморите эффективное лечение может быть достигнуто и без пункции пазухи, но для этого следует использовать ряд комплексных мероприятий, обеспечивающих всестороннее терапевтическое воздействие на патологический очаг. Для этого местно используют композитные сосудосуживающие и лечебные мази, содержащие эфирные масла и экстракты лечебных растений, бальзамические вещества, благотворно влияющие на трофические процессы в слизистой оболочке носа и пазухи, стероидные препараты, уменьшающие интерстициальный отек слизистой оболочки носа, а также некоторые антисептические растворы для промывания полости носа и подготовки ее к введению основного лечебного средства. Эти же растворы могут быть использованы и для промывания пазухи. Опыт показывает, что при катаральном гайморите своевременно производимые и удачно реализуемые промывания верхнечелюстной пазухи даже стерильным изотоническим раствором натрия хлорида являются весьма эффективным лечебным средством. В качестве других растворов для орошения полости носа и промывания верхнечелюстной пазухи рекомендуются растворы фурацилина (1:5000), риванола (1:500), калия перманганата (0,1%), борной кислоты (4%), серебра нитрата (0,01%), формалина (1:1000), растворимого стрептоцида 2 (5%), из антибиотиков растворы левомицетина (0,25%), биомицина (0,5%) и др., соответствующие данной патогенной микробиоте. В большинстве случаев при неосложненном течении острого гайморита уже на 2-3-й день выраженность общих и местных признаков заболевания снижается и обычно на 7-10-й день наступает выздоровление. Однако и в последующие 2-3 нед следует соблюдать определенный режим (пребывать в теплом помещении, не охлаждаться, не употреблять холодных напитков, не находиться на сквозняке, не заниматься тяжелым физическим трудом).
Для предотвращения микробной аллергической реакции назначают противогистаминные препараты (см. лечение аллергического насморка), аскорбиновую кислоту, кальция глюконат, антибиотики (при общей выраженной реакции организма), а также обезболивающие и седативные препараты; из физиотерапевтических средств — сухое тепло (соллюкс), УВЧ, лазеротерапию и др.
Если при катаральном гайморите пункция верхнечелюстной пазухи не всегда показана, особенно при явно положительной динамике, наступающей в результате применения неоперативного лечения, то при серозном гайморите, отличающемся скоплением в пазухе большого количества серозной жидкости, вязкость которой препятствует самостоятельному ее выделению из пазухи через естественное отверстие, пункция является необходимой не только для эвакуации содержимого пазухи и облегчения состояния больного, но и как предупреждение нагноения экссудата. Для этого применяются описанные выше способы (двойная пункция, введение катетера, промывания пазухи антисептическими растворами и введение в пазуху антибиотиков широкого спектра действия, включая и те из них, действие которых направлено против анаэробов).
Для лечения больных с экссудативным гайморитом В.Д.Драгомирецкий и соавт. (1987) предложили комбинированный метод, включающий в себя внутриполостное лазерное облучение с помощью моноволоконного кварцевого световода с одновременной оксигенацией пазухи. Метод дал положительный эффект более чем у половины получивших это лечение.
При отечных формах острого гайморита, возникающих на фоне гриппозной инфекции, протекающих с высокой температурой тела и мучительными распирающими болями, иррадиирующими по ходу ветвей тройничного нерва, с явлениями выраженной общей интоксикации показано введение в пазуху глюкокортикоидов в смеси с соответствующим антибиотиком, что значительно усиливает антибактериальное действие последнего и снижает отек слизистой оболочки пазухи. При отечных формах острого гайморита и острых воспалительных заболеваний околоносовых пазух на всех стадиях развития патологического процесса рекомендуется применять препараты, оказывающие сосудосуживающее, антиконгестивное и антигистаминное действие (фенсипирид, псевдоэфедрин, ксилометазолии, оксиметазолин, мирамистин и некоторые другие). Для борьбы с инфекцией в зависимости от вида микробиоты и чувствительности ее к антибактериальным средствам применяют как местно, так и per os и парентерально различные антибактериальные средства (линкозамиды, макролиды, азалиды, пенициллины и др.). Одновременно при затяжном течении воспалительного процесса назначают иммуномодуляторы (рибомунил). По показаниям назначают также ненаркотические анальгетики, включая нестероидные и другие противовоспалительные препараты (диклофенак, раптен рапид и др.). При вирусной этиологии острого гайморита применяют противовирусные средства при обязательном сочетании с антимикробными препаратами.
Противовирусные препараты предназначены для лечения различных вирусных заболеваний (грипп, герпес, ВИЧ-инфекция и др.). Эти препараты используют и для профилактики. В зависимости от формы заболевания и свойств препарата различные противовирусные средства применяют per os, парентерально или местно (в виде мазей, кремов, капель). По источникам получения и химической природе противовирусные препараты разделяют на следующие группы:
- интерфероны (эндогенного происхождения и получаемые генно-инженерным путем, их производные и аналоги);
- синтетические соединения (амантадины, арбидол, рибавиринзидовудии и др.);
- вещества растительного происхождения (алпазарин, флакозид, хелепин и др.);
- большую группу противовирусных препаратов составляют производные нуклеозидов (ацикловир, ставудин, диданозин, рибавирин, зидовудин и др.).
Производные нуклеозидов (нуклеотиды) назначают как химиопрепараты, обладающие резорбтивным эффектом. Механизм их действия заключается в том, что все они в клетках, зараженных вирусом, фосфорилируются, превращаются в нуклеотиды, конкурируют с «нормальными» (естественными) нуклеотидами за встраивание в вирусную ДНК и останавливают репликацию вируса. Интерферонами называют группу эндогенных низкомолекулярных белков, обладающих противовирусными, иммуномодулирующими и другими биологическими свойствами, в том числе противоопухолевой активностью. Широкое применение для лечения и профилактики гриппа и других вирусных заболеваний имеют ресантадин, адапромин, метисазон, бонафтон и др.
При остром серозном или гнойном гайморите содержимое пазухи нередко загустевает и его не удастся удалить при помощи обычного промывания. В таких случаях в пазуху вводят протеолитические ферменты, которые in vivo в системе «протеолитические ферменты — ингибиторы протеиназ» играют важную роль в сохранении гомеостазиса тканей при возникновении в них воспаления. Для лечения протеолитические ферменты используют в качестве средства, лизирующего загустевшие конгломераты белковых фракций для их преобразования в текучую субстанцию и свободного удаления из патологической полости путем промывания. Для этого используют химотрипсин кристаллический, лидазу (гиалуронидазу), лизоцим, которые выпускаются в виде порошков стерильных ампулах, из которых ex tempore приготовляют соответствующие растворы для введения пазуху: 0,01 кристаллического химотринсина растворяют в 5 мл стерильного изотонического раствора натрия хлорида; 0,01 (64 ЕД) лидазы растворяют в 1 мл стерильной дистиллированной воды; лизоцим, выпускаемый во флаконах по 0,05 г, растворяют в 10 мл стерильного изотонического раствора натрия хлорида и вводят в пазуху 5 мл.
Растворы протеолитических ферментов вводят в патологическою полость после ее промывания антисептическим раствором, а затем дистиллированной водой. Затем из пазухи удаляют отсасыванием остатки промывной жидкости и вводят раствор протеолитического фермента на 10-15 мин. После этого пазуху вновь промывают дистиллированной водой и вводят соответствующий этиотропный препарат, как правило, подобранный к данной патогенной микробиоте антибиотик. Процедуру проводят ежедневно до очищения пазухи от патологического содержимого и улучения общего состояния больного.
При тяжелых формах острых воспалительных заболеваний околоносовых пазух, сопровождающихся септицемией, выраженной общей интоксикацией, проводят лечение детоксицирующими средствами в сочетании с симптоматическим лечением, направленным на нормализацию деятельности сердечно-сосудистой, дыхательной и пищеварительной систем, устранение болевого синдрома и других нарушений.
Детоксикация представляет собой комплекс лечебных мероприятий, проводимых для прекращения воздействия токсичных веществ и их удаления из организма. Достижению этой цели служит большое число методов, направленных на стимуляцию естественной детоксикации, а также проведение искусственной и антидотнои детоксикационной терапии. К методам, направленным на усиление физиологической детоксикации применительно к поражениям ЛОР-органов и в частности к воспалительным заболеваниям околоносовых пазух, относятся форсированный диурез и регуляция активности ферментов (димефосфон, калия аспаргинат, натрия гидрокарбонат, натрия хлорид, натрия цитрат, полигидроксиэтилкрахмал, электролиты, аммония хлорид, ацетазоламид, гидрохлоротиазид и др.). Искусственная детоксикация базируется на использовании процессов разведения, диализа и сорбции. К методам ее проведения относятся аферетические (разведение и замещение крови или лимфы), диализные и фильтрационные (гемо-, плазмо- и лимфодиализ, ультра- и гемофильтрация), сорбционные (гемо-, плазмо- и лимфосорбция) и методы физиогемотерании (УФО и лазерооблучение, магнитная обработка крови). Реализация методов искусственной детоксикации предполагает использование большого числа фармакологических средств, относящихся к крове- и плазмозаменителям (альбумин, декстран, декстроза, кополивидон, реополиглюкин и др.).
Хирургическое лечение при остром гайморите показано лишь в осложненных случаях (остеит, остеомиелит, флегмона орбиты, мягких тканей лица, ретромаксиллярной области, внутричерепные осложнения, сепсис). Целью оперативного вмешательства является элиминация патологических тканей и обеспечение широкого дренирования патологической полости. При этом следует избегать глубокого кюретажа слизистой оболочки, чтобы не вызвать распространения инфекции по внутрикостным венам-эмиссариям, анастомозирующими с венами лица, орбиты и мозговых оболочек. В послеоперационном периоде рану ведут открытым способом с непрерывным или частым периодическим ее орошением раствором соответствующего антибиотика.
источник