Острый верхнечелюстной синусит представляет собой воспалительный процесс, который протекает в гайморовых пазухах. Несложно догадаться, почему второе название этой болезни – гайморит. Недуг быстро распространяется на подслизистый слой, надкостную и костную ткань верхнего зубного ряда. Если верить статистике, данная патология – самый распространенный повод для визита к лор-врачу, ведь воспаление носовых пазух встречается и у взрослых, и у детей.
Выраженность симптомов во многом зависит от тяжести течения заболевания. В ходе диагностики гайморита отоларингологи тщательно изучают анамнез жизни больного, проводят осмотр и инструментальные процедуры. Обычно для подтверждения воспаления в носовых пазухах оказывается достаточно рентгенографии, УЗИ, в отдельных случаях прибегают к пункции. Лечение синуситов проводится консервативными и хирургическими методами.
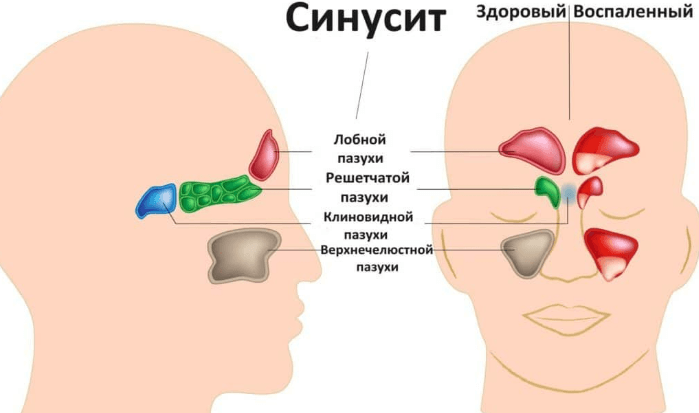
Если вам не понаслышке известно о том, что это такое – острый верхнечелюстной синусит (на фото, представленной в статье, можно наглядно ознакомиться с расположением околоносовых пазух), вы наверняка слышали о причинах его формирования. Среди факторов, которые могли бы спровоцировать развитие гайморита, бесспорное лидерство занимают:
- вирусные инфекции;
- длительное пребывание на холоде, промерзание организма;
- воспаления ротовой полости;
- заболевания верхних дыхательных путей;
- аллергический ринит;
- хронический насморк;
- искривление носовой перегородки;
- аденоидит;
- сложное хирургическое лечение верхних зубов;
- травмы и ушибы носа;
- ослабленный иммунитет;
- ВИЧ-инфекция.
Ежедневно с гайморитом к врачам обращаются тысячи людей. При этом у всех пациентов может быть разный тип острого верхнечелюстного синусита. Код по МКБ–10, соответствующий гаймориту, J32.0 – воспаление в верхних придаточных пазухах носовой полости. Кроме того, специалисты разделяют заболевание на несколько типов, в зависимости от этиологии:
- Риногенный. Спровоцировать такой вид синусита может хронический насморк, грибковые инфекции.
- Гематогенный. Развивается патология при попадании в кровоток инфекции, присутствующей ранее в организме.
- Травматический. Является следствием перелома верхней челюсти или носовой перегородки.
- Вазомоторный. Формируется по причине неправильной реакции организма на внешние раздражители (холодный воздух, химические вещества и т. д.).
- Одонтогенный. Острый верхнечелюстной синусит такого типа – результат влияния болезнетворных бактерий, локализующихся в кариозных полостях верхних зубов.
- Аллергический. Этот вид гайморита является осложнением аллергического ринита.
Существует еще одна классификация болезни околоносовых пазух – симптоматическая. В зависимости от характера течения, болезнь разделяют на:
- Острый катаральный верхнечелюстной синусит. Как правило, такой гайморит мало чем отличается от привычного в нашем понимании насморка, поскольку выражен заложенностью и слизистыми выделениями из носа. Катаральный синусит можно вылечить и избежать осложнений. Если запустить болезнь, она может перейти в гнойную форму.
- Острый гнойный верхнечелюстной синусит. В отличие от предыдущего характеризуется наличием экссудативного содержимого в пазухах. При гнойном гайморите у пациентов может существенно ухудшиться самочувствие, появляются головные боли.
Любая из разновидностей синусита может быть односторонней или двусторонней.
Отдельного внимания заслуживает симптоматика гайморита. Главные признаки острого верхнечелюстного синусита – это:
- заложенность носа;
- затрудненное дыхание.
Остальные симптомы, которые приписывают различным формам гайморита, будут проявляться в зависимости от характера течения болезни. При остром синусите чаще всего наблюдается:
- субфебрильная температура тела;
- сначала выделение прозрачной слизи, а позже – гнойного инфильтрата;
- частое чихание;
- головные боли;
- гнусавость;
- отсутствие или притупление обоняния;
- дискомфорт и болезненность в верхней части лица.
Усиливаться симптомы могут в моменты резких движений, чихания, кашля. К острому двустороннему верхнечелюстному синуситу добавляется повышенная слезоточивость и конъюнктивит. К слову, при хронической форме верхнечелюстного синусита наблюдаются аналогичные проявления.
Диагностированный гайморит требует лечения. Игнорировать болезнь, которая, казалось бы, не создает серьезной угрозы здоровью, нельзя. Бездействие чревато опасными осложнениями. Большинство из них требует срочного хирургического лечения:
- воспаление слизистой гортани;
- кислородная недостаточность;
- апноэ;
- заражение крови;
- поражение черепных костей и головного мозга.
В отличие от взрослых, носовые пазухи у малышей развиты слабо, поэтому в них редко происходит застой слизи. В возрасте до 3 лет гайморит чаще всего носит бактериальный характер. К тому же у детей острый верхнечелюстной синусит проявляется намного реже, чем у взрослых. При этом рецидиву хронического насморка нередко сопутствует воспаление среднего уха.
Гайморит у детей младшего возраста достаточно трудно диагностировать. Неспособность ребенка внятно пожаловаться на боль и описать свое самочувствие мешает родителям распознать проблему. Но несмотря на это, догадаться о гайморите у малыша можно. Малыши, которые болеют острым синуситом, тяжело дышат. Груднички становятся беспокойными и капризными, плохо спят, часто отказываются от еды и питья – заложенный нос мешает им нормально сосать грудь или соску.
Дети более старшего возраста уже в состоянии рассказать, что их беспокоит, и охарактеризовать свое состояние. Малыши ясельного и дошкольного возраста чаще страдают воспалением одновременно нескольких пазух. При общем поражении синуситов в гнойно-слизистых выделениях могут появиться примеси крови.
Другими распространенными симптомами острого гайморита в детском возрасте, помимо заложенности носа, можно назвать:
- светобоязнь;
- снижение чувствительности к запахам;
- сухость и першение в горле;
- частый кашель в ночное время суток;
- высокая температура тела;
- нарастание раздражительности к вечеру.
Дети тяжело переносят обострение верхнечелюстного синусита. Во время болезни ухудшается внимание, снижается память и способность к обучению. Малыш плохо спит ночью, может храпеть.
Любой специалист-отоларинголог без труда способен определить гайморит, но для уточнения диагноза больному все-таки придется пройти несколько исследовательских процедур. Прежде чем направлять пациента на диагностику, врач ознакомится с его историей болезни и попытается найти причины болезни. Кроме того, для успешного лечения недуга немаловажно уточнить характер его течения – хронический или острый. Для этого выясняют степень интенсивности симптомов.
Диагностика верхнечелюстного гайморита подразумевает использование инструментальных методов исследования:
- рентгенография;
- магнитно-резонансная томография;
- риноскопия;
- эндоскопия носовой полости;
- УЗИ;
- пункция.
Помимо лор-обследования пациентам обычно рекомендуют получить консультацию стоматолога о состоянии верхней челюсти и зубов на ней. Лечение начинают только после результатов всех исследований, убедившись, что у больного именно острый верхнечелюстной синусит. В истории болезни врач расписывает оптимальную терапевтическую тактику, которая может подлежать корректировке в зависимости от индивидуальных особенностей организма и темпов выздоровления.
Нынешние тенденции лечения гайморита базируются на ингаляторных процедурах. Сегодня многие специалисты уверены, что введение препаратов аэрозольным способом позволяет увеличить физическую и химическую активность действующих компонентов. А вот к приему таблеток специалисты стали все чаще относиться скептически – по их мнению, эффективность таких лекарств не может быть максимальной из-за слабого кровоснабжения околоносовых синусов.
Второй популярный способ лечения гайморита – применение электрофореза, подразумевающее введение минимальных доз лекарства в ионизированной форме. Лекарственные препараты поступают к месту непосредственного очага воспаления и оказывают мощное санирующее воздействие. Совокупное использование аэрозолей и электрофореза дает неплохие результаты. В отличие от системных препаратов, действие которых блокируется воспаленными сосудами, местные препараты проникают в пазухи через поры, прямо к тканям.
При терапии острого гайморита перед врачом стоят следующие задачи:
- снять отечность слизистой пациента;
- освободить носовые ходы для оттока инфильтрата из верхнечелюстных пазух;
- борьба с бактериальным или вирусным возбудителем;
- устранение симптомов и лечение вторичных болезней.
В отличие от ринита, течение секрета из полости синусов при гайморите нарушается, и чтобы не допустить инфицирования патогенной микрофлорой, больному назначают местные противомикробные препараты, которые вводят ингаляторно.
Все лекарственные средства, которые сегодня используют в отоларингологии при лечении носовых пазух, условно разделяют на:
- муколитические;
- противоотечные;
- антибактериальные;
- противовоспалительные.
При остром двухстороннем верхнечелюстном синусите обязательно применяют иммуномодуляторы, чаще всего гомеопатического происхождения. Наиболее эффективными являются настойки элеутерококка, женьшеня, календулы. Эти растительные средства не просто повышают защиту организма, но и препятствуют размножению болезнетворных бактерий в полости пазух. Лечиться иммуномодуляторами нужно под строгим наблюдением и контролем врача.
Применение фитопрепаратов для борьбы с гайморитом показывает неплохие результаты. Если течение синусита не осложнено бактериальной инфекцией, лечение выстраивается без антибиотиков. Хорошие результаты демонстрирует применением ингаляторов вместе с антисептиками и сосудосуживающими спреями, благодаря которым удается подавить воспалительный процесс в пазухах.
Поскольку острый гнойный верхнечелюстной синусит считается наиболее тяжелой формой, для его лечения прибегают к использованию лекарственного комплекса «ударной» силы. Чаще всего при таком гайморите ключевую роль играет правильно подобранная комбинация антибиотиков (иногда вводят их внутривенно) и антисептиков. В некоторых случаях на фоне ослабленного иммунитета болезнь может привести к расплавлению окружающих тканей и, как следствие, поражению головного мозга, сепсису. Это очень опасные патологии, которые в преимущественном числе случаев оканчиваются для пациента инвалидностью или летальным исходом.
Если подходить к вопросу терапии острого верхнечелюстного синусита предметно, стоит обратить внимание на самые популярные лекарственные препараты, которые назначают врачи. Заниматься самолечением при гайморите, как вы уже могли догадаться, нельзя. Кроме того, один и тот же препарат может по-разному воздействовать на организм пациентов. Именно поэтому подбирать лекарственные средства должен только лечащий доктор.
При легкой и средней степени тяжести гайморита, правостороннем и левостороннем остром верхнечелюстном синусите неплохо зарекомендовал себя немецкий «Синупрет». В его составе только растительные компоненты, снимающие воспаление, протекающее в верхних дыхательных путях (щавель, вербена, генциана, бузина, первоцвет). У «Синупрета» нет аналогов с идентичным содержанием. Это лекарство является уникальным в своем роде, поскольку:
- оказывает одновременно противовирусный и иммуномодулирующий эффект;
- регулирует вязкость мокроты;
- борется с мукостазом;
- улучшает естественное отхождение инфильтрата из пазух;
- восстанавливает нормальные функции эпителия.
Если фитотерапия не производит ожидаемого эффекта, врач может назначить больному прохождение пункции носовых пазух. Эта малоприятная процедура позволит узнать о типе возбудителя и подобрать действующие антибиотики. После забора биоматериала потребуется несколько дней для того, чтобы выяснить, к каким антибактериальным веществам чувствительна патогенная микрофлора. При гайморите прописывают такие препараты:
- «Цефуроксим»;
- «Амоксициллина клавуланат»;
- «Амоксициллин»;
- «Триметоприм».
Если же диагностированный острый верхнечелюстной синусит имеет вирусную природу происхождения, лечение выстраивают по иному принципу. К сожалению, пока не существует достаточно эффективных препаратов, которые способны окончательно элиминировать возбудителя из организма. Противовирусные лекарства всего лишь угнетают активность болезнетворных микроорганизмов. Основной упор в терапии делается на укрепление иммунной системы.
Пункцию не делают пациентам в неосложненных случаях гайморита. Тогда лечение синусита производится по «классической» схеме:
- Антисептические ингаляции.
- Сосудосуживающие средства (не дольше недели).
- Антибиотики широкого спектра действия до получения результатов пункции («Цефтриаксон», «Нафциллин»).
- Антигистаминные препараты (при склонности к аллергическим реакциям).
В среднем лечение острого синусита длится около 2-4 недель. Если гайморит стал вторичным заболеванием, пункцию и бакпосев проводят обязательно.
Профилактика острого верхнечелюстного синусита сводится к простому правилу – своевременно лечить риниты, в том числе насморк аллергической этиологии, заболевания дыхательных путей, а также следить за состоянием ротовой полости. Шансы на развитие гайморита минимальны, если пациент правильно питается и ведет здоровый образ жизни. Помните о том, что любую болезнь легче предупредить, чем лечить.
источник
Сложная система придаточных носовых пазух имеет различные каналы и полости. Гнойный синусит – заболевание, затрагивающее именно придаточные отделы носа. Развивается оно на фоне воздействия бактерий. Инфекция попадает в носовые ходы, и развивается данный вид насморка.
Острый гнойный синусит негативно сказывается на состоянии органов дыхательной системы. Ухудшается общее самочувствие пациента, развиваются осложнения в виде абсцессов и бронхита. Возникновение сопутствующих вторичных инфекций возможно при хронической форме заболевания.
Гнойный синусит возникает из-за присутствия инфекции. Неверное лечение может усугубить болезнь и привести к хроническому насморку. Такую форму болезни устранить гораздо сложнее. Для правильного лечения острого гнойного синусита необходима предварительная диагностика. Также важно обратить особое внимание на проявляющиеся признаки болезни.
- Воспаление слизистой оболочки;
- Заложенность придаточных пазух носа;
- Густые слизисто-гнойные выделения из ноздрей;
- Отёчность тканей носа;
- Припухлость лица;
- Головная боль;
- Болезненные ощущения при надавливании на нос;
- Пониженное обоняние;
- Затрудненное носовое дыхание.
Вирус поражает эпиталиальные ткани околоносовых пазух. Болезнетворные микроорганизмы вызывают воспалительный процесс, синусит и образование гноя. Острый гнойный синусит требует обращения к специалисту для назначения эффективной медикаментозной терапии. Возможно присоединение вторичной бактериальной инфекции.
Чтобы быстрее ликвидировать воспаление, требуется регулярно очищать пазухи носа от гноя с помощью различных антисептических растворов. Промывания носовых ходов помогут избежать развития осложнения.
Для быстрого лечения острого гнойного синусита применяются антибиотики. Правильная терапия позволит организму быстрее справиться с воспалением. Назначаются:
- Антибактериальные препараты (средства из группы пенициллинов и цефалоспоринов);
- Сосудосуживающие капли и спреи (Називин, Нафтизин);
- Солевые растворы для промывания пазух (Салин, Аквамарис);
- Жаропонижающие препараты;
- Иммуномодуляторы.
Лечение антибиотиком является основным в борьбе с насморком. Но назначать медикамент должен специалист. Для избавления от гнойных выделений регулярно промывают нос назначенными средствами, ромашковым отваром или раствором морской соли. Маленьким детям можно лечить нос спреем Биопарокс и сбивать повышенную температуру Ибупрофеном. Чтобы устранить воспаление врач может назначить препарат Мексидол. Он эффективно ликвидирует инфекцию в придаточных пазухах носа.
Хронический синусит вылечить сложнее. Используется физиопроцедуры:
Дополнительными мерами лечения станут народные методы. Приём отваров из целебных растений, промывание носовых ходов настоями из трав, закапывание сока алоэ помогут быстрее встать на путь выздоровления. Заменить некоторые лекарственные средства помогут чеснок, зверобой, календула, ромашка, эвкалипт. Травяные отвары используются для промываний и устранения воспаления в лечении любого вида насморка.
Для избавления от катарального синусита применяется:
- Паровые ингаляции с применением вьетнамского бальзама «Звёздочка»;
- Закапывание сока лука и чеснока;
- Промывание носа соком каланхоэ;
Верхнечелюстной синусит ликвидируют эффективные методы лечения:
- Смазывание больного участка мякотью алоэ;
- Использование мази из таблеток мумиё и пчелиного воска.
- Применение эвкалиптового или мятного масла.
При развитии тяжёлых осложнений возникает потребность в оперативном вмешательстве. Пациенту делают прокол воспалённых пазух и проводят тщательное очищение полости от гноя. Пункция выполняется в стационаре – носовые полости обрабатываются антисептиками и антибактериальными средствами. Хирургическое вмешательство предотвращает развитие серьёзных осложнений синусита и обеспечивает быстрое избавление от инфекции.
источник
Острый или хронический гнойный гайморит – это воспалительное заболевание верхнечелюстных пазух носа, сопровождающееся гнойными выделениями.
Снижение общей резистентности организма на фоне гиповитаминоза, переохлаждения, переутомления приводит к восприимчивости к бактериям, попадающим в носоглотку. Внедряясь в слизистую оболочку гайморовых пазух, инфекция вызывает ее сильный отек путем расширения кровеносных сосудов и повышения проницаемости капилляров, в результате чего слизистая утолщается в 20–100 раз, заполняя практически весь просвет пазухи.
Воспалительный отек затрудняет прохождение воздуха в верхние дыхательные пути. Нарушается вентиляция пазух, в них скапливаются выделения. На ранних стадиях экссудат слизисто-серозный. В условиях выраженного отека происходит блокада естественного соустья, секрет внутри полости застаивается, что создает условия для активного размножения бактерий.
Отделяемое становится гнойным, с большим количеством лейкоцитов и детрита. Какого цвета будут выделения из носа, зависит от этиологического фактора: для гнойного верхнечелюстного синусита характерны в основном желтые и зеленые выделения.
Характерным признаком острого гнойного гайморита являются обильные, вязкие выделения желтого и зеленого цвета.
Длительное нарушение оттока секрета из пазухи приводит к снижению содержания в ней кислорода и увеличению – углекислого газа. Это способствует развитию хронического процесса с размножением анаэробной инфекции.
В зависимости от распространения процесса гнойный гайморит может быть односторонним или двусторонним. Код по МКБ-10: J01.0 (острый верхнечелюстной синусит), J32.0 (хронический верхнечелюстной синусит).
Основными возбудителями гнойной формы гайморита являются бактерии: стрептококки, стафилококки, гемофильная палочка, анаэробы.
Гайморит может возникнуть при наличии кариозных коренных зубов, прилегающих к нижней стенке пазухи, после операций в полости носа или на верхней челюсти. Также значимую роль играют хронические очаги инфекций, из которых бактерии могут разноситься гематогенным путем.
Для возникновения гайморита большое значение имеют общие и местные предрасполагающие факторы:
- наличие в носу кист, аденоидов или полипов (полипозный гайморит);
- искривление носовой перегородки;
- врожденная узость носовых ходов;
- аллергический ринит;
- регулярное и длительное использование назальных капель, приводящее к атрофии слизистой оболочки носа;
- сопутствующие хронические заболевания;
- общее снижение иммунитета.
Также важную роль в развитии острого и хронического гайморита играет нарушение нормальной функции мукоцилиарного аппарата слизистой оболочки, вызванное неблагоприятными факторами внешней среды, например, холодным воздухом, загрязнением атмосферы промышленными газами.
Симптомы заболевания у взрослого и ребенка не отличаются друг от друга.
Характерным признаком острого гнойного гайморита являются обильные, вязкие выделения желтого и зеленого цвета. Помимо этого отмечается:
- повышение температуры тела;
- признаки интоксикации организма: общая слабость, быстрая утомляемость, потливость, озноб, ломота в мышцах и суставах, тошнота и рвота;
- давящая боль в зоне носа, глазниц и щек, усиливающаяся при надавливании на область переносицы, поворотах и наклонах головы вперед;
- заложенность носа;
- головные боли и пульсация в височной области;
- невозможность распознавать запахи и вкусы;
- заложенность ушей;
- першение или боль в горле по утрам;
- ночной или утренний кашель из-за того, что отделяемое из пазух стекает по задней стенке глотки;
- изменение тембра голоса;
- неприятный запах изо рта и носа.
Симптомами хронического гайморита являются:
- постоянная умеренная головная боль;
- недомогание и вялость;
- периодические обильные слизисто-гнойные выделения из носа;
- постоянная заложенность носа и затрудненное носовое дыхание.
При постановке диагноза врач заполняет историю болезни, выясняя основные симптомы заболевания, обстоятельства и время их возникновения, производит осмотр, пальпацию области носа, щек, риноскопию и назначает клинический анализ крови, бактериологический посев отделяемого из носа, рентгенологическое исследование придаточных пазух.
При необходимости возможно проведение видеоэндоскопии полости носа или видеориноскопии, во время которой специалист может сделать фото или сохранить видео для наглядного отображения состояния слизистой оболочки носа пациента при выявлении аномалий строения, опухолей, ран. Подобная запись исключает необходимость повторного исследования во время консультации с другими врачами в сложных клинических случаях.
Основными возбудителями гнойной формы гайморита являются бактерии: стрептококки, стафилококки, гемофильная палочка, анаэробы.
На рентгенограмме определяется гомогенное затемнение пазух (или пазухи при одностороннем процессе), утолщение слизистой оболочки за счет отека. На снимке, произведенном в вертикальном положении, гной выглядит как уровень жидкости.
Тактика лечения зависит от распространенности процесса, общего состояния пациента, наличия сопутствующих заболеваний.
Терапия должна быть направлена на решение следующих задач:
- устранение отека слизистой оболочки гайморовой пазухи и полости носа;
- восстановление оттока выделений из пазух;
- санация очага инфекции;
- предупреждение развития орбитальных и внутричерепных осложнений.
Учитывая бактериальную природу образования этой формы гайморита, ведущую роль играет антибиотикотерапия. Предпочтение отдается антибиотикам широкого спектра действия:
Дозировка антибактериальных средств зависит от возраста, веса, тяжести заболевания и подбирается врачом индивидуально.
Для устранения отека слизистой оболочки носа и придаточных пазух используют сосудосуживающие (Ксилометазолин, Оксиметазолин) и антигистаминные (Лоратадин, Цетиризин) препараты, проводят промывания носа гипертоническими растворами и растворами антисептиков. По мере необходимости применяются жаропонижающие средства.
При неэффективности медикаментозного лечения назначают пункцию (прокол) пазухи. Для того чтобы без прокола быстро восстановить проходимость воздуха в верхние дыхательные пути, используется метод промывания кукушка (метод перемещения жидкости по Проетцу), во время которого применяются различные растворы, выводящие гной из пазух. Чаще всего используются Хлоргексидин, Мирамистин, Октенисепт, Декасан, Диоксидин, Фурацилин, Физиологический раствор (0,9% NaCl).
На рентгенограмме определяется гомогенное затемнение пазух (или пазухи при одностороннем процессе), утолщение слизистой оболочки за счет отека. На снимке, произведенном в вертикальном положении, гной выглядит как уровень жидкости.
Помимо этого, из немедикаментозных способов лечения применяются физиотерапевтические методы: назначается электрофорез, УВЧ (ультравысокочастотная терапия), УФО (ультрафиолетовое облучение), спелеотерапия (лечебное пребывание в соляной шахте или карстовой пещере, где на организм благоприятно действует чистый прохладный ионизированный воздух низкой влажности).
Как лечить гайморит народными средствами? Чаще всего используются растительные препараты, которые оказывают противовоспалительное, антибактериальное и секретолитическое действие, способствуя оттоку экссудата из придаточных пазух носа и верхних дыхательных путей.
Облегчить симптомы помогают промывания носа отварами шалфея и ромашки, закапывание сока алоэ. Используют также луковые капли, капли с цикламеном, прополис и зверобой.
При этом не рекомендуется пренебрегать ухудшением общего состояния на фоне домашнего лечения, так как есть риск распространения инфекции. Народные средства могут применяться только как дополнение к основному лечению антибиотиками.
Осложнениями гнойной формы гайморита являются:
Своевременная диагностика и лечение заболевания позволяет избежать многих последствий.
Предлагаем к просмотру видеоролик по теме статьи.
Образование: Первый Московский Государственный Медицинский Университет им. И.М. Сеченова.
Опыт работы: 4 года работы в частной практике.
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
В стремлении вытащить больного, доктора часто перегибают палку. Так, например, некий Чарльз Йенсен в период с 1954 по 1994 гг. пережил более 900 операций по удалению новообразований.
У 5% пациентов антидепрессант Кломипрамин вызывает оргазм.
Образованный человек меньше подвержен заболеваниям мозга. Интеллектуальная активность способствует образованию дополнительной ткани, компенсирующей заболевшую.
Даже если сердце человека не бьется, то он все равно может жить в течение долгого промежутка времени, что и продемонстрировал нам норвежский рыбак Ян Ревсдал. Его «мотор» остановился на 4 часа после того как рыбак заблудился и заснул в снегу.
Желудок человека неплохо справляется с посторонними предметами и без врачебного вмешательства. Известно, что желудочный сок способен растворять даже монеты.
Кариес – это самое распространенное инфекционное заболевание в мире, соперничать с которым не может даже грипп.
Существуют очень любопытные медицинские синдромы, например, навязчивое заглатывание предметов. В желудке одной пациентки, страдающей от этой мании, было обнаружено 2500 инородных предметов.
На лекарства от аллергии только в США тратится более 500 млн долларов в год. Вы все еще верите в то, что способ окончательно победить аллергию будет найден?
Печень – это самый тяжелый орган в нашем теле. Ее средний вес составляет 1,5 кг.
По статистике, по понедельникам риск получения травм спины увеличивается на 25%, а риск сердечного приступа – на 33%. Будьте осторожны.
Согласно исследованиям, женщины, выпивающие несколько стаканов пива или вина в неделю, имеют повышенный риск заболеть раком груди.
Ученые из Оксфордского университета провели ряд исследований, в ходе которых пришли к выводу, что вегетарианство может быть вредно для человеческого мозга, так как приводит к снижению его массы. Поэтому ученые рекомендуют не исключать полностью из своего рациона рыбу и мясо.
Многие наркотики изначально продвигались на рынке, как лекарства. Героин, например, изначально был выведен на рынок как лекарство от детского кашля. А кокаин рекомендовался врачами в качестве анестезии и как средство повышающее выносливость.
Когда влюбленные целуются, каждый из них теряет 6,4 ккалорий в минуту, но при этом они обмениваются почти 300 видами различных бактерий.
Человек, принимающий антидепрессанты, в большинстве случаев снова будет страдать депрессией. Если же человек справился с подавленностью своими силами, он имеет все шансы навсегда забыть про это состояние.
Бесплодие – проблема деликатная. С ней связано множество домыслов. Давайте разберем самые распространённые слухи о мужской фертильности и выясним, что из этого .
источник

По данным статистики, гайморит лидирует среди Лор заболеваний у детей и взрослых.
Верхнечелюстные пазухи внутри покрыты муконазальным секретом, который препятствует проникновению в организм вирусов и бактерий. Выделяющаяся слизь выходит из носовой полости через соустья, которые в обычном состоянии около 5 мм.
При таком размере соустий, секрет беспрепятственно вытекает, не скапливаясь в пазухах. Однако во время воспаления слизистая отекает, и размер соустий сокращается. В итоге в верхнечелюстных отверстиях начинает скапливаться слизь, в которой содержится огромное количество вирусов и бактерий. В медицинской литературе верхнечелюстному синуситу присвоен код по мкб 10.
Причины верхнечелюстного синусита:
- Затяжной насморк;
- Анатомические особенности строения носовой перегородки;
- Аденоиды, полипозные новообразования;
- Слабый иммунитет, в результате чего человек страдает от частых вирусных заболеваний;
- Воспалительный процесс в ротовой полости;
- Частые переохлаждения;
- Аллергическая реакция на внутренние и внешние раздражители.

Типы верхнечелюстного синусита:
- Риногенный – воспаление верхнечелюстных пазух происходит из-за не долеченного ринита. Сначала воспалительный процесс затрагивает только носовую полость, а при отсутствии лечения переходит на гайморовы пазухи.
- Гематогенный синусит возникает при попадании в околоносовое пространство инфекции вместе с током крови из инфекционных очагов из других участков тела.
- Травматический тип синусита провоцируют различные травмы носовой перегородки.
- Одонтогенный верхнечелюстной синусит появляется при поражении корневой системы верхних зубов.
- Аллергический гайморит чаще всего носит сезонный характер, люди страдают от острой формы заболевания в период цветения деревьев и растений.
- Вазомоторный верхнечелюстной фронтит возникает в виде отека слизистой и воспалительного процесса в ответ на вдыхаемый холодный воздух, резкие запахи.
По продолжительности заболевания, верхнечелюстной синусит бывает двух видов:
- Острая форма болезни развивается стремительно. Больного беспокоят головные боли, высокая температура, общая слабость, снижение работоспособности.
- Хронический верхнечелюстной синусит характеризуется длительным течением болезни. Периоды обострения сменяются ремиссией, симптомы заболевания не так сильно выражены: температура тела субфебрильная, головные боли фиксируются намного реже. Пациенты при хроническом синусите могут страдать от полной или частичной потери обоняния.
В зависимости от локализации верхнечелюстной синусит бывает:
- Односторонний. Очаг воспаления в этом случае может быть правосторонним или левосторонним.
- Двусторонний верхнечелюстной гайморит поражает сразу обе стороны околоносового пространства.
По характеру воспаления синусит делится:
- Катаральный верхнечелюстной синусит по своим признакам похож на обычный ринит. Из носовой полости выделяется большое количество муконазального секрета, преимущественно прозрачного цвета. Односторонний или двухсторонний катаральный синусит может пройти самостоятельно или перейти в гнойную форму.
- Гнойный фронтит. Синусит с гнойными выделениями отличается болевым синдромом в височно – лобной части головы, выделяющаяся слизь густой консистенции с примесями гноя.
Главным симптомом верхнечелюстного синусита является заложенность носа и большое количество выделяемой слизи. Остальные признаки заболевания напрямую зависят от причины недуга и характера течения болезни.
Симптомы острого синусита:
- Ухудшение общего самочувствия больного;
- Повышенная температура;
- Головная боль, усиливающаяся при наклоне туловища вниз. При нажатии на околоносовую область пациент ощущает сильный болевой синдром. Нередко боль переходит на верхнюю челюсть и уши;
- Выделение слизи. В зависимости от характера воспаления, секрет может быть от прозрачного до желто – зеленого цвета.
- Появившаяся отечность в области щек и под глазницами.
Симптомы хронического гайморита:
- Быстрая утомляемость, снижение работоспособности;
- Температура тела колеблется в районе 37 градусов;
- Головная боль беспокоит пациента ближе к ночи;
- Заложенность одной или обеих ноздрей, усиливающаяся при горизонтальном положении тела;
- Потеря вкусовых качеств и обоняния.
При появлении двух и более симптомов острого верхнечелюстного синусита необходимо срочно обратиться за врачебной помощью. Затягивание лечения может привести к ряду осложнений и переходу заболевания в разряд хронических.
Для назначения необходимого терапевтического курса, больной должен быть тщательно обследован. Только по результатам диагностики врач назначает лечение, которое поможет избавиться от недуга.
- Опрос больного, сбор необходимой информации о начале заболевания, симптомах и возможных причинах верхнечелюстного синусита.
- Риноскопия. С помощью специального прибора, риноскопа, выявляется состояние слизистой в носовой полости, обильность выделения секрета, наличие в носу различных новообразований, особенности строения носовой перегородки.
- Лабораторные исследования. Общий анализ крови позволит определить присутствие в организме воспалительного процесса, а исследование муконазального секрета покажет наличие вирусов или бактерий в слизи.
- Рентгенография. Самый популярный метод исследования околоносового пространства, позволяющий определить полноту воспалительного процесса, количество скопившейся в пазухах слизи, присутствие в носу полипов. ,
- Компьютерная томография. По принципу диагностики, компьютерное исследование является альтернативой рентгенографии, но только более дорогостоящим вариантом.
- Ультразвуковое исследование околоносовых пазух. УЗИ показывает, насколько сильно пазухи заполнены слизью, искривленная ли носовая перегородка. Данный метод менее информативный по сравнению с МРТ и рентгеном, но не имеет противопоказаний в своем использовании.
- Диагностика при помощи эндоскопа. Эндоскопическое исследование проводится крайне редко при верхнечелюстном синусите, и применяется лишь в некоторых лечебных учреждениях.
Чем раньше будет проведена диагностика ЛОР органов больного, тем более эффективным окажется лечение.

Существует два метода лечения верхнечелюстного гайморита: медикаментозный и хирургический.
Медикаментозный метод подразумевает под собой комплексную терапию, которая включает в себя несколько этапов.
Способы медикаментозного лечения:
- Антибактериальные препараты. Если по результатам диагностики выявлено, что причиной верхнечелюстного синусита являются бактерии, то больному назначается прием антибиотиков. Чаще всего пациентам прописываются препараты широкого спектра действия: Амоксиклав, Сумамед, Аугментин, Амоксициллин и другие. Детям данные лекарственные средства назначаются в виде суспензии. В запущенных случаях антибиотики назначаются в виде инъекций. Также для уничтожения патогенной микрофлоры на слизистой носа применяются антибиотики в виде капель и спреев: Полидекса, Изофра, Биопарокс. При вирусной инфекции антибактериальные средства не назначаются.
- Сосудосуживающие капли и спреи. Кратковременно снять отек помогу капли на основе ксилометазолина и оксиметазолина. Однако стоит помнить, что длительное использование данных препаратов вызывает привыкание.
- Антигистаминные средства. Противоаллергические лекарственные средства Супрастин, Зодак, Лоратадин позволят снять отек и нормализовать дыхание. При аллергическом синусите больным прописывается курс лечения антигистаминными средствами.
- Промывания носа. Очистить носовую полость от скопления слизи поможет промывание околоносовых пазух. Процедуру можно делать дома с использованием большого шприца без иголки. В емкость набирается лекарственный раствор (отвар ромашки, физраствор, солевая жидкость) и вливается поочередно в каждую ноздрю. Во время процедуры голову необходимо наклонить над раковиной или ванной. Более эффективно промывание носа можно сделать в условиях стационара на аппарате Кукушка. Во время процедуры в одну ноздрю под давлением подается лекарственная жидкость, а из другой она откачивается вместе со слизью.
К оперативному вмешательству прибегают в том случае, если медикаментозная терапия не принесла положительного результата. Во время пункции, костная ткань пазухи прокалывается и из нее откачивается гнойное содержимое.
Затем в опустошенную полость вливается антибактериальный препарат. Период реабилитации после оперативного вмешательства занимает несколько дней, при этом больному назначается курс антибактериальных препаратов и промывание носовой полости.
Методы народной медицины носят вспомогательный характер, поэтому не стоит ими заменять основное лечение. Промывание носа отваром ромашки, солевым раствором позволит убрать скопившуюся слизь из околоносовых пазух.

- Своевременное лечение вирусных заболеваний, долечивание до конца ринита;
- Укрепление иммунитета. Прогулки на свежем воздухе, сбалансированное питание, отказ от вредных привычек позволят укрепить иммунную систему;
- Гигиена носовой полости. После посещения общественных мест необходимо промывать нос морской водой или обычным солевым раствором. Таким способом удаляются патогенные микроорганизмы, оседающие на слизистой при вдыхании воздуха;
- Частое проветривание и влажная уборка сделают комфортным пребывание в помещении.
Если верхнечелюстного синусита все же не удалось избежать, не стоит затягивать с его лечением. Гигиена носа, обильное теплое питье, соблюдение всех рекомендаций врача позволят быстро вылечить недуг и не допустить возникновение осложнений.
источник
Гнойный синусит — это протекающее в острой форме воспаление придаточных пазух носа с обязательным наличием в них гноя. Этот сборный респираторный недуг считается достаточно коварным, так как на первых этапах своего развития сходен по симптоматике с обыкновенной простудой.
Появление в околоносовых полостях гноя всегда происходит вследствие присоединения к патологическому процессу бактериальной инфекции. Сам по себе синусит гнойной природы одномоментно развиться не может.
Возникновение бактериальной инфекции
Для развития такого патологического состояния, недуг должен пройти несколько этапов:
- появление на внутренней поверхности околоносовых синусов повышенного количества серозного экссудата;
- постепенное его преобразование в слизь;
- появление на поверхности слизистых скоплений бактериальной микрофлоры;
- переработка болезнетворными бактериями слизи в гной, приводящая к развитию гнойной формы недуга.
В норме у любого человека в околоносовых пазухах находится определённое количество полезной и условно-патогенной микрофлоры, которая попадает с вдыхаемым воздухом. Для здорового человека нарушения в их соотношении в пользу болезнетворных микроорганизмов совершенно безопасно, так как иммунные механизмы быстро справляются с ними и предотвращают дальнейшее размножение. Исходя из этого, выявляется ещё одна особенность возникновения гнойной формы недуга – появление в жизни человека одного из многочисленных факторов риска, предрасполагающих к образованию в околоносовых пазухах нагноений.
Основное место в классификации этой разновидности болезни занимает место её локализации. По этому признаку идёт градация на такие заболевания, характеризующиеся поражением околоносовых пазух, как гайморит (верхнечелюстные), фронтит (лобные), этмоидит (решётчатый лабиринт) и сфеноидит (клиновидная кость). В любом из этих околоносовых отделов достаточно легко может развиться острый гнойный синусит, характеризующийся коротким сроком протекания. Негативная симптоматика присутствует у заболевшего человека от нескольких недель до 1,5-2 месяцев, а в случае проведения адекватного терапевтического курса, полностью пропадает.
В гнойную форму может перейти исключительно бактериальный синусит. Связано это с возможностью бактерий провоцировать в слизистых скоплениях загнивания. Активное разложение такого органического компонента, как слизь, имеет прямую связь с повышенным содержанием в воздухоносных камерах кислорода, являющегося катализатором процесса гниения.
Существуют следующие виды острого гнойного синусита бактериального характера:
- Полисинусит. В патологический процесс, протекающий с появлением в воздухоносных полостях гнойного экссудата, вовлекается только одна пазуха.
- Моносинусит. Для этой формы заболевания характерно поражение сразу нескольких пазух.
- Пансинусит распространяется на все без исключения воздушные полости.
- Гемисинусит. В этом случае происходит одностороннее, развивающееся справа или слева, гнойное поражение синусов.
Такая же разновидность недуга, как вирусный синусит, может перейти в гнойную форму только в том случае, когда к патологическому содержимому назальных пазух присоединится бактериальная микрофлора. Именно она способна спровоцировать процесс загнивания слизистого экссудата.
Отдельно следует сказать про гнойный хронический синусит, так как пациенты часто интересуются возможностью развития такой формы болезни. Ведущие отоларингологи отмечают, что, по сути, такого заболевания не существует. Сам по себе патологический процесс, поразивший носовые пазухи, может достаточно легко хронизоваться и возобновлять свои негативные проявления несколько раз в год. Но не все обострения болезни будут протекать с образованием в воздухоносных полостях гнойного экссудата. Скопление в них гноя возможно только при появлении влияния на организм определённых факторов риска.
Основными факторами риска развития синусита является поражение эпителиальных тканей вирусами, не исключена и возможность присоединения бактериальных инфекций. В остальных случаях болезнетворные микроорганизмы, попадая на слизистые оболочки, провоцируют острый бактериальный синусит. Существуют и другие причины синусита, среди них выделяют следующие патологии и изменения.
Базовые причины гнойного синусита следующие:
- аденоиды, полипы и пульпит (воспаление примыкающего к любому из верхних зубов сосудисто-нервного пучка);
- грибковые инфекции, поражающие непосредственно назальную полость;
- врождённая или приобретённая деформация перегородки носа;
- попадание в носовые ходы инородных предметов;
- аллергические риниты, ОРЗ, ОРВИ;
- бронхиальная астма;
- переохлаждение;
- снижение работы иммунной системы;
- травмы физического или химического плана;
- генетическое влияние.
Важно! Специалистами отмечается тот фактор, что даже при затяжных респираторных инфекциях вирусного характера и спровоцированных ими изменениях в слизистой носовых пазух, синусит гнойного характера развивается далеко не всегда. Чаще всего предрасположены к возникновению этой патологии те люди, у которых имеется генетическая предрасположенность к такой форме недуга или по каким-либо причинам произошло резкое ослабление иммунитета.
Любая форма респираторной патологии, поражающей околоносовые пазухи, приносит человеку неприятные ощущения. Их характер свидетельствует о развитии определённой разновидности недуга и учитывается отоларингологами при проведении диагностических исследований в первую очередь. Основные симптомы гнойного синусита, хотя и сходны с катаральной (простой) формой болезни, имеют один отличительный признак – выделения из носа приобретают тёмные, свойственные гною, оттенки и более плотную структуру.
Основные же признаки, которые сопровождают острый синусит любого типа, как гнойный, так и катаральный, бывают следующие:
- частичная или полная заложенность носа;
- появление в зоне подвергнувшейся поражению гайморовой пазухи гиперемии (покраснения) и болезненности, возникающей при пальпации;
- острая, усиливающаяся при любом движении, головная боль;
- повышение температуры тела до критических отметок;
- выраженные проявления интоксикации и общая слабость.
Существует несколько этапов развития болезни, которые отличаются по характеризующим их симптоматическим проявлениям. Для того, чтобы не допустить возникновения угрожающих жизни последствий патологического состояния, необходимо знать, как именно оно может проявляться на каждом этапе своего развития.
Отоларингологи выделяют следующие степени тяжести гнойного синусита:
- Лёгкая (начало процесса гниения). Температура тела постоянно, без видимых на то причин, держится на субфебрильном уровне, то есть не превышает 37,5°С. Общее состояние человека при этом удовлетворительное, из носа выделяется небольшое количество слизистого экссудата, в котором присутствуют плотные включения болотного или коричневатого оттенка. Головные боли носят ненавязчивый характер и не нарушают качества жизни.
- Среднетяжелая (гнойный процесс начинает активно развиваться). Температура поднимается выше 38°С, при надавливании появляются выраженные болевые ощущения лицевого кожного и мышечного покровов, находящихся в непосредственной близости от поражённой пазухи. Также присутствуют головные боли, усиливающиеся при движении, а общее самочувствие ухудшается.
- Тяжелая (в подвергнувшейся поражению воздухоносной полости отмечается скопление большого количества гноя). Температура поднимается выше 38,5°С, и может достигать критических отметок. Головные боли приобретают ярко выраженный характер и могут значительно усиливаться даже при несильном кашле. Носовое дыхание полностью отсутствует и у больного человека отмечается полная потеря аппетита и работоспособности.
Протекающий в лёгкой, хорошо поддающейся терапии, форме гнойный синусит имеет слабо выраженные симптомы, поэтому на этой стадии выявить заболевание самостоятельно невозможно. Только специалист может определить появление в носовых пазухах гнойного процесса. Но для этого необходимо провести комплекс диагностических процедур. Именно поэтому появление даже лёгкой заложенности носа нельзя оставлять без внимания. Любое респираторное негативное проявление должно вызывать у человека тревогу и побуждать его обращаться за немедленной консультацией к отоларингологу.
Для того, чтобы наиболее точно определить, что пациент подвергся развитию именно этой формы патологии, необходимо проведение определённых диагностических мероприятий. Наибольшую результативность диагностика гнойного синусита даёт в том случае, когда специалист исследует образец назального экссудата. Для этого применяется процедура лечебной пункции (из носовой пазухи откачивается её содержимое). Благодаря такой процедуре врачи не только выявляют гнойный характер патологического состояния, но и проводят первое, в большинстве случаев самое эффективное, воздействие.
Польза такой пункции заключается в том, что с её помощью поражённая околоносовая пазуха освобождается от заполняющего её содержимого и обрабатывается антисептическим раствором.
Также для установления точного диагноза используются следующие мероприятия:
- Эндоскопия назальной полости. Даёт врачу возможность визуально оценить произошедшие в ней изменения.
- УЗИ гайморовых пазух. Позволяет оценить толщину их эпителиального слоя и наличие в них гнойного содержимого.
- Рентгенография воздухоносных полостей. Необходима для выявления пневматизации (свободного воздушного пространства) и общего количества находящегося в пазухе гноя.
- Компьютерная томография. Самый информативный способ определения характера и распространённости поражения.
Также в диагностических целях проводятся лабораторные исследования мочи и крови. Их результаты позволяют выявить степень тяжести протекающего в верхних дыхательных путях воспалительного процесса.
При появлении тревожной симптоматики, свидетельствующей о появлении в околоносовых пазухах гнойного содержимого, необходимо в экстренном порядке обратиться к доктору. Лечение гнойного синусита является исключительно его прерогативой. Основная медикаментозная терапия при этом заболевании заключается в проведении антибактериального курса лечения.
Сведения о том, какие именно антибиотики при гнойном синусите помогают лучше всего, можно посмотреть в таблице:
| ГРУППА ПРЕПАРАТОВ | ОКАЗЫВАЕМОЕ ДЕЙСТВИЕ | ПРЕПАРАТ ВЫБОРА |
| Пенициллины | Широкий спектр действия, заключающийся в разрушении стенок патогенных микроорганизмов, приводящий к их гибели. Компоненты этой группы препаратов способны проникать глубоко в клетки. | Азлоциллин, Ампициллин, Амоксициллин |
| Макролиды | Благодаря этим лекарственным средствам происходит блокировка структуры вырабатывающих у бактерий белки, что купирует их способность к размножению. | Азитромицин, Кларитромицин |
| Цефалоспорины | Схожи по действию с пенициллинами, но могут уничтожать те виды бактериальной флоры, на которые пенициллиновый ряд лекарств не оказывает воздействия. | Цефуроксим, Цефазолин |
Помимо антибактериальной терапии в терапевтические мероприятия в обязательном порядке включают применение местных лекарственных препаратов, оказывающих различное воздействие на поражённую область.
Предпочтение специалисты отдают следующим симптоматическим средствам:
- сосудосуживающие капли. При гнойном синусите они не только устраняют заложенность, но и улучшают отток слизисто-гнойных выделений. Препаратами выбора при этой патологии считаются Ксилометазолин, Нафтизин и Називин;
- противовоспалительные. Эффективно устраняют с эпителия носа любые проявления воспаления. Для этой цели обычно используют Протаргол;
- муколитики. Хорошо разжижают слизисто-гнойное содержимое околоносовых синусов, что улучшает его отток и облегчает дыхание. Чаще всего специалисты назначают Ацетилцистеин.
Важно! Лечение гнойной формы синуситов ни в коем случае не следует игнорировать или откладывать. Постоянно прогрессирующая болезнь не только значительно ухудшает качество жизни, но и провоцирует развитие опасных осложнений, справиться с которыми только лишь при помощи медикаментозной терапии не представляется возможным. Патологический процесс, в случае отсутствия адекватного лечения, легко может распространиться на мышечные и костные структуры головы.
Больше всего внимания лечебным мероприятиям специалисты уделяют в том случае, когда лор заболевания диагностируются у маленьких пациентов. Особенно актуальной для детских отоларингологов является гнойный синусит. Лечение его у малышей проводится по тому же принципу, как и у взрослых, с одной лишь разницей – ограничением в выборе препаратов. Связано это с беззащитностью детских организмов перед воздействием многих лекарственных средств, способных вызвать у маленького ребёнка явные побочные эффекты. Именно поэтому антибиотики при гнойном синусите, выявленном у маленького пациента, назначаются с большой осторожностью.
Специалисты перед определением дозы препарата в обязательном порядке выявляют все физиологические особенности маленького пациента, штамм поразившей его бактерии, а также степень её патологического воздействия на организм. Исходя из этих сведений, лечащий врач сможет подобрать наиболее эффективный в каждом конкретном случае препарат. Как правило, лечебные мероприятия начинаются с Ампициллина и Аугментина, которые имеют широкий спектр действия.
Также допустимыми для малышей считаются макролиды:
- Сумамед и Азитромицин. Но после этих препаратов в обязательном порядке следует восстановить у ребёнка микрофлору кишечника при помощи пробиотиков.
- Одновременно с антибактериальной терапией проводится местное симптоматическое лечение следующими группами назальных препаратов:
- Сосудосуживающие. Такие капли при гнойном синусите способствуют скорейшему восстановлению носового дыхания ребёночка. Лучший эффект в детской практике показывают Тизин Ксило, Санорин и Отривин.
- Антисептические. Их действие заключается в обеззараживании назальной полости. Для этой цели детям назначают Протаргол или Эктерицид.
Для скорейшего выздоровления основное лечение всегда дополняют немедикаментозным. Заключается оно в обязательных физиопроцедурах, к которым относят ингаляции и электрофорез на основе настоев и отваров из определённых фитосборов.
Каким бы эффективным не был комплексный терапевтический курс, направленный на избавление пациента от этой патологии, он не всегда может помочь. В сильно запущенных случаях устранить негативную симптоматику и купировать проявления болезни без оперативного вмешательства не представляется возможным.
Хирургическое лечение гнойного синусита в современной отоларингической практике проводят с помощью следующих оперативных методик:
- Пункции. Данная операция предусматривает прокол повреждённой гнойным процессом назальной полости, что позволяет быстро вывести из неё гнойные накопления, а затем промыть антисептическим средством.
- Эндоскопическая операция. Малоинвазивный, бескровный и практически безболезненный метод оперативного вмешательства. Проводится в амбулаторных условиях при помощи специального прибора, эндоскопа, через который вводят в назальную полость скальпель или луч лазера. Все манипуляции ими выполняются под местной анестезией.
- Традиционный радикальный способ (операция Колдуэлла-Люка). Применяется только при крайней необходимости, при развитии одного из тяжёлых осложнений патологического состояния, характеризуемого появлением в эпителиальных тканях назальной полости необратимых изменений. Во время такого хирургического вмешательства проводится резекция хрящевых структур и продалбливание специальным долотом или бормашиной кости, непосредственно в которой находится поражённая полость.
Радикальная операция в наше время применяется в редких случаях. В основном в клинической практике применяются малоинвазивные методы вмешательства. Основными их плюсами является малая травматичность и высокая эффективность. С помощью таких операций квалифицированные специалисты могут достаточно быстро удалить из околоносовой воздушной полости гнойный секрет. Это позволяет в кратчайшие соки добиться значительного улучшения состояния пациента.
Народная медицина при гнойной разновидности синуситов применяется только в роли поддерживающей терапии, усиливающей действие медикаментозных препаратов. К выбору проверенных веками рецептов следует подходить с осторожностью, так как некоторые из них при наличии в околоносовых пазухах гноя могут ухудшить состояние больного.
При гнойной форме заболевания категорически противопоказаны любые процедуры, заключающиеся в непосредственном нагреве назальных пазух. То есть в терапевтических целях нельзя применять ни паровые ингаляции, ни тёплые компрессы. Также не рекомендуется греть ноги.
Допустимое лечение гнойного синусита в домашних условиях приведено в таблице:
| МЕТОД ВОЗДЕЙСТВИЯ | ОКАЗЫВАЕМЫЙ ЭФФЕКТ | РЕЦЕПТ |
| — разжижает гнойный экссудат, что способствует его быстрому выведению; — обеззараживает эпителиальные ткани пазух и лабиринтов носа | Свежеотжатый сок чёрной редьки и столетника, мёд. Данные ингредиенты смешивают в пропорции 2:1:1, и дважды в день закапывают в нос по 2 капели в каждую ноздрю. | |
| Сок каланхоэ. Листья домашнего лекаря перед получением целебной жидкости неделю выдерживают в холодильнике. Вливание проводится раз в день (лучше вечером) по 3 капли в каждый носовой проход. | ||
| Очищение носовых ходов и воздушных полостей от скопившегося в них гноя. | Солевой раствор. 2-3 г поваренной соли разводят в 250 мл холодной кипячёной воды. Можно заменить аптечным физраствором. | |
| Отвары трав. Стандартным рецептом является средство, приготовленное из зверобоя, чистотела, ромашки или шалфея. Столовую ложку выбранной травы заливают стаканом кипятка и настаивают в течение получаса. |
Лечение гнойного синусита народными методами должно быть направлено исключительно на очищение носа от слизисто-гнойного экссудата и уменьшение отёчности эпителиальных тканей. Все остальные терапевтические процедуры проводятся только с помощью назначенных специалистом традиционных медикаментозных средств.
Основная опасность этого заключается в том, что при неправильном или поздно начатом лечении могут возникнуть следующие неприятные последствия гнойного синусита:
- распространение воспалительного процесса постоянно прогрессирует, что приводит к поражению верхних дыхательных путей и мягких тканей лица;
- могут возникнуть гнойные осложнения глазных орбит и ушей, способные привести к потере слуха или зрения;
- развитие внутричерепных гнойных патологий – менингитов, абсцессов или энцифалита.
Все эти осложнения гнойного синусита очень опасны и в тяжёлых случаях могут привести к заражению крови, а также закончиться для человека инвалидностью или летальным исходом. Чтобы не допустить этого, отоларингологи рекомендуют своим пациентам постоянно выполнять профилактические мероприятия, способные оградить от опасной патологии.
Предупредить развитие такой формы недуга можно лишь при соблюдении определённых правил. В первую очередь они касаются недопущения возникновения, или, в случае невозможности этого, правильное лечение заболеваний, способных спровоцировать развитие в околоносовых воздушных полостях процесса воспаления.
Также профилактика гнойного синусита предусматривает следующее:
- предотвращение воздействия на организм опасных аллергенов;
- регулярное санирование ротовой полости;
- ведение здорового образа жизни и укрепление иммунитета;
- избегание переохлаждений и сквозняков;
- полный отказ от вредных привычек, в частности курения.
При соблюдении этих несложных правил такому серьёзному противнику, как гнойный синусит, не останется никаких шансов. Единственное, чего не стоит делать в случае возникновения заболевания, это заниматься самолечением. Всю заботу о своём здоровье необходимо доверить профессионалам.
Если вы нашли ошибку просто выделите ее и нажмите Shift + Enter или нажмите здесь. Большое спасибо!
Спасибо! Скоро мы исправим ошибку.
Гнойный синусит – достаточно грозный противник, с которым не стоит бороться в одиночку. Он опасен множественными осложнениями, а в некоторых особо запущенных случаях может привести к летальному исходу. Поэтому при первых же симптомах болезни незамедлительно обращайтесь к врачу. Только он способен выявить причину вашего плохого самочувствия и подобрать оптимальный реабилитационный курс.
Антибиотики показаны при синуситах с подозрением на их бактериальную природу, включая синусит тяжёлой степени, или включающий лобные, этмоидальные и клиновидную пазухи, из-за большего риска осложнений при данных локализациях
источник