Внутричерепные пазухи человека имеют полое строение. При воспалительных процессах (синуситах) эти полости могут наполняться гноем и слизью. Часто поражается гайморова пазуха, так как она находится ближе всего к источникам различных воспалений – нос, рот, горло. Один из очагов ‒ это ротовая полость, из-за которой начинается одонтогенный (зубной) синусит.
Одонтогенный верхнечелюстной синусит ‒ это воспаление, вызванное инфекцией с ротовой полости – заболевания десен, зубов или челюстной системы. Это вторичное заболевание, часто имеющее хроническую форму. Развитие зубного синусита обусловлено анатомической особенностью черепа. Верхнечелюстные гайморовы пазухи находятся над корнями моляров и премоляров – 4-8 зубы. Они отделены друг от друга тонкой пластинкой, через которую проходят бактерии и инфекции.
Верхнечелюстной синусит вызывается гноеродными микроорганизмами – кокковые, грибковая инфекция, кишечная палочка и другие бациллы. Развитие патологии провоцируют:
- Воспалительные поражения в тканях и зубах верхней челюсти ‒ периостит и остеомиелит, хронический периодонтит, гнойный пародонтит и челюстные кисты.
- Травмы и деформации зубов, сопровождаемые перфорацией и формированием гематом.
- При неудачных стоматологических вмешательствах стоматолог инструментом может зацепить пазуху.
- Индивидуальные анатомические особенности.
- Перфорация. При неправильном удалении моляров зуб или его корень, пломба или часть имплантата может попасть в пазуху. Такие синуситы называют перфоративными, когда целостность дна пазухи нарушена.
Важно! Перфорация может быть только первые три недели после лечения зуба. Если прошло больше времени, то оставшаяся лунка покрывается эпителием, образуя свищевой ход.
К общим признакам заболевания относят:
- ноющая боль под глазами в зоне щек (обычно болит только одна сторона – левая или правая – левосторонний или правосторонний синусит);
- неприятные ощущения в зубах, особенно при укусе;
- сильная боль во время давления или постукивания больного зуба;
- увеличение в размере местных лимфатических узлов;
- выделения гноя с выраженным неприятным запахом.
Данные симптомы проявляются в зависимости от стадии заболевания.
Важно! Чем дольше протекает синусит, тем больше вероятность начала осложнений.
Болезненные ощущения могут начаться после лечения зубов. Воспаленная пазуха наполняется гноем со временем, поэтому возможна боль в пораженной стороне, особенно при наклоне головы. Она сопровождается тяжестью и повышением температуры тела.
Синусит, развивающийся из-за стоматологической патологии, затрагивает только одну пазуху на левой или правой щеке. Однако длительное бездействие, отсутствие лечения приводят к двустороннему воспалению.
По форме течения выделяют несколько видов синусита:
- Острый верхнечелюстной синусит. В нагноившейся пазухе может ощущаться напряжение, нос закладывает только с одной стороны. При тяжелом течении патологии больного беспокоят сильные боли в пазухе, отдающие в лоб, верхнечелюстные зубы, висок. Недомогание, слабость тела и высокая температура мешают сну и комфортной жизни. При правостороннем верхнечелюстном синусите, например, гнойные выделения из носа наблюдаются только с правой ноздри. В редких случаях пораженная болезнью щека опухает.
- Хронический одонтогенный верхнечелюстной синусит. Он возникает, если острая форма синусита не была вылечена до конца. Но чаще всего он не является следствием острой формы. Симптомы хронического гайморита схожи с клинической картиной острого воспаления. Но признаки хронического синусита имеют постоянный характер. Для него характерно ощущение тяжести на одной стороне щеки, проблемы с носовым дыханием, внезапное ощущение жжения, покалывания, отдающие в виски, лоб и зубы. Клинические признаки проявляются от 6 недель и больше.
Важно! Зубной и риногенный синуситы схожи. Зубной гайморит имеет отличия: перед началом воспаления наблюдались боли в зубе, деснах. В верхнечелюстной области протекает воспаление или есть перфорации на дне пазухи после лечения зубов, поражена лишь одна пазуха, лицо асимметрично, есть боль при прощупывании щеки.
По характеру поражения пазухи различают одонтогенные синуситы:
- закрытые – нет прямого контакта пазухи и очага воспаления. Причинами могут быть хронические формы периодонтита или гнойные кисты;
- открытые вызваны попаданием болезнетворных организмов из ротовой полости в результате расплавления стенки пазухи. К открытым относят перфоративный гайморит, осложненный верхнечелюстной остеомиелит.
По степени видоизменений слизистой оболочки есть:
- Катаральный зубной синусит. Полость пазухи наполняется серозной экссудативной жидкостью, сама слизистая отекает;
- Гнойная форма. В пазухах образуется и собирается гной. Гайморова пазуха соединяется с носовой полостью тонким каналом, поэтому гною очень тяжело выйти. Он начинает собираться в полости синуса, полностью заполняя его. Начинается разрушение тканей слизистой, воспаление;
- Полипозный – отличается от других форм образованием уплотнений на слизистой оболочке пазухи. Эти новообразования превращаются в полипы;
- Гнойно-полипозный сочетает в себе две предыдущие формы с соответствующими изменениями.
Двухсторонний верхнечелюстной синусит встречается очень редко.
Для диагностирования и лечения требуется совместная работа отоларинголога, челюстно-лицевого хирурга или стоматолога. Диагностирование включается в себя:
- Общий опрос пациента для детализации жалоб и уточнения информации о перенесенных стоматологических болезнях. Важно полно предоставить информацию о проведенных недавно манипуляциях на зубах в верхней челюсти.
- Визуальный осмотр. При помощи пальпации определяется область поражения, выявляется наличие покрасневшей кожи на больной щеке. Во время пальпации скул и зоны гайморовых пазухух у пациента боль усиливается.
- Риноскопия, при которой происходит визуальное обследование пораженной пазухи. Она помогает определить гиперемию и степень отечности носовых раковин. Во время осмотра возможно выделение экссудативной жидкостью.
- Зондирование проводится как дополнение к риноскопии. Оно проверяет наличие скоплений гноя в синусе, если закупорен естественный дренажный канал.
- Пункция воспаленной пазухи. Она проводится с диагностической и лечебной целью, поскольку может определять наличие даже небольшого количества гноя. После данной процедуры производится промывание антисептиками.
- Рентгенография показывает ухудшение прозрачности полости пазухи, наличие определенного количества патологической жидкости. Для успешного лечения требуется рентгенография зубов, чтобы уничтожить очаг распространения.
- Общие анализы крови. По их результатам идентифицируется лейкоцитоз и повышение уровня СОЭ. Если присутствуют гнойные компоненты в пазухах, нужно определить тип возбудителя. Проводится бактериологическое исследование, которое позволяет понять чувствительность патологических микроорганизмов к антибиотикам.
Для точного определения одонтогенного синусита возможно дифференциальное диагностирование. Оно необходимо, чтобы исключить риногенный, аллергический гайморит или рак синусов.
Терапевтические меры при остром синусите требуют комплексного подхода. Обязательно уничтожение очага воспаления – возможно удаление воспалившегося зуба. Также немаловажно использование медикаментозных, физиотерапевтических процедур. В качестве дополнительной помощи могут служить советы народной медицины, но нужно помнить, что они не могут избавить от заболевания, а лишь облегчить симптомы.
Полноценное лечение зубного гайморита требует применение препаратов, суживающих сосуды, и антибактериальных средств:
- Капли. Такие средства, как Нафазолин, Ксилометазолин, могут использоваться взрослыми, а Галазолин подходит детям. Капли снимают отек в носовой полости, заложенность и способствуют выводу гнойных выделений.
- Антибиотические препараты из пенициллинов, макролидов и инъекции цефалоспоринами уничтожают патогенные микроорганизмы.
- Антибактериальные спреи для промывания носовых ходов – Фурацилин и Аква Марис.
Важно! Нельзя использовать сосудосуживающие капли дольше 5 дней, поскольку они вызывают привыкание.
Консервативное лечение помогает справиться с зубным гайморитом в течение недели без оперативного вмешательства. Промывания и санация носа ускоряют уничтожение патогенной флоры и выздоровление слизистой.
Самодельные натуральные капли, в отличие от аптечных, не всасываются организмом:
- Отрезать листья алоэ и каланхоэ и отправить в холодильник на неделю. После чего измельчить, выжать сок, отставить его еще на 2 дня в холодильник и капать по 2 капельки 3 раза в день.
- Можно закапывать свежий сок черной редьки, это будет полезно при длительном лечении.
Другие советы из народной медицины могут иметь в составе масло и чеснок. Применение их не рекомендовано, поскольку масло мешает дренажу выделений из носа. Чеснок содержит вещества с сильным антибактериальным эффектом, но он при этом раздражает слизистую.
Перед сном используют тампоны, пропитанные целебным составом:
- Листья лавровые измельчают и кипятят 10 минут.
- Отварить ромашку, календулу и шалфей.
- Сок лука, 4 листочка алоэ, 100 г корня цикламена и 10 миллилитров березового сока. Продолжительность – 20 дней.
Данные процедуры помогают в борьбе с бактериями. Ингаляции проводятся над:
- отварной картошкой;
- отварами мяты с маслом чайного дерева или из эвкалиптовых листьев и эфира;
- кипятком с добавлением масла можжевельника и пихты.
Если наблюдаются осложнения или перфорации, проводится хирургическое вмешательство. Видов операции зубного синусита два:
- Радикальный – производится разрез около верхней губы. Используется редко.
- Эндоскопический – манипуляции проводятся через носовой ход или зубную лунку. Здоровые ткани практически не травмируются, нет риска осложнений.
При наличии перфорации производится пластическое закрытие отверстия с помощью перемещения рядом находящихся тканей.
Воспалительный процесс в гайморовом синусе опасен тем, что находится рядом с мозгом. При длительном течении болезни воспаление переходит в близлежащие органы. Может появиться тромбоз, флегмона, менингит. При запущенном синусите воспаление затрагивает костные структуры черепа. Возможен сепсис и воспалительные процессы в почках и миокарда, заражение крови.
При своевременном и грамотном лечении с соблюдением всех рекомендаций прогноз будет положительным. Выздоровление не занимает больше двух недель. А при хроническом – до 3-х недель. Профилактика состоит в своевременном лечении воспалений десен, зубов, строгое соблюдение рекомендаций после стоматологических манипуляций.
Зубной гайморит ‒ это осложнение основного заболевания. Оно требует быстрой реакции и качественного лечения. Специалисты назначают комплексную терапию, чтобы остановить воспалительный процесс и предотвратить осложнения.
источник
Одонтогенный синусит – это инфекционно-воспалительный процесс в верхнечелюстной придаточной пазухе (в гайморовой пазухе), развивающийся в результате патологии корней зубов, костной ткани или десны верхней челюсти.
Одонтогенный синусит может манифестировать впервые лишь в подростковом возрасте, когда молочные зубы сменятся на коренные. Согласно статистике, «зубной» синусит, как его часто называют, встречается в 8% случаев среди общей массы синуситов.
Механизм развития заболевания обуславливается анатомической близостью челюсти и пазухи. Корни зубов верхней челюсти (с 4 по 8 зуб) тесно контактируют с дном верхнечелюстной придаточной пазухи. Между пазухой и зубами пролегает костная пластинка. Иногда это дно является настолько тонким, что корни зубов ограничены от него лишь мягкими тканями.
Причины одонтогенного синусита кроятся в воспалительном процессе, который возникает в результате размножения патологических микроорганизмов, проникших в гайморову пазуху изо рта.
Специалисты выделяют следующие факторы, провоцирующие начало заболевания:
Перфорация дна пазухи во время пломбирования зуба. При попадании пломбировочного материала в полость гайморовой пазухи часто развивается хронический грибковый одонтогенный синусит.
Проникновение иных инородных тел в нижнечелюстную пазуху. Чаще всего это происходит при стоматологических манипуляциях. Причиной воспаления может стать сломавшийся стоматологический инструмент, турунды, обломки провалившихся корней зубов. Хотя не исключены и проникающие ранения пазух, что наблюдается реже.
Заболевания зубов и десен способны спровоцировать начало одонтогенного синусита. Это такие патологии, как: пародонтоз, гранулемы и кисты корня зуба, субпериостальные абсцессы, свищи, апикальный периодонтит. Любые гнойные очаги больших и малых коренных зубов, прилегающих к гайморовой пазухе, могут стать причиной развития заболевания.
Болезни костной ткани челюсти также могут выступать в качестве причины воспаления – это остеомиелит или периостит.
В зависимости от причины развития заболевания различают перфоративный и неперфоративный одонтогенный синусит. При перфоративном синусите происходит прямое нарушение целостности дна гайморовой пазухи, а при неперфоративном синусите воспаление манифестирует на фоне имеющейся болезни зубов, десен или костной ткани челюсти.
В результате имеющегося воспаления, аэрационно-дренажная функция гайморовой пазухи нарушается. Это приводит к застою серозного или слизисто-серозного отделяемого, которое является благоприятной средой для роста и размножения патогенных микроорганизмов: бактерий и грибов. Увеличению времени контакта бактерий с клетками гайморовой пазухи способствует также нарушение движения мерцательного эпителия. Если заболевание протекает длительно и без лечения, слизистая оболочка носовой пазухи претерпевает необратимые изменения, а на фоне нагноения начинают превалировать симптомы инфекционного воспаления придаточной нижнечелюстной пазухи.
Симптомы одонтогенного синусита зависят от того, в какой стадии находится заболевание.
Острая фаза характеризуется следующей клинической картиной:
Повышение температуры тела до высоких значений – до 38-39 градусов.
Головные боли, общее недомогание.
Выделения из носа со стороны воспаления.
Заложенность носа, нарушение обоняния.
Болезненные ощущения разной степени интенсивности. Возможна иррадиация болей в виски, верхнюю челюсть, затылок, ухо.
Болезненные ощущения в зубе или зубах, которые являются причиной развития синусита. Зубные боли усиливаются во время пережевывания пищи.
Возможно развитие отека мягких тканей щеки, хотя это происходит не всегда и зависит от причины развития воспаления.
Иногда наблюдается подчелюстной лимфаденит с увеличением лимфатических узлов и их болезненностью.
Возможны признаки периостита, остеомиелита, кисты, свища или иной стоматологической болезни, ставшей причиной развития одонтогенного синусита.
Часто одонтогенный синусит развивается как первично-хроническое заболевание, но может манифестировать и после перенесенного острого воспаления. Пациенты предъявляют жалобы на незначительные головные боли, периодически возникающее чувство тяжести в верхней челюсти. Возможно появление выделений из носа со стороны поражения. Иногда из носа исходит гнилостно-зловонный запах.
Больной на фоне хронической инфекции страдает от снижения работоспособности. Особенно явно это заметно у людей умственного труда.
Если в гайморовой пазухе скапливается большое количество отделяемого, то усиливаются головные боли и боли по ходу тройничного нерва. Постепенно происходит переход из хронической фазы в стадию обострения заболевания с присоединением бактериальной инфекции.
Лечение одонтогенного синусита сводится к двум задачам, которые необходимо реализовать в кратчайшие сроки:
Устранить первичный очаг инфицирования (избавить пациента от стоматологической проблемы);
Устранить воспаление в верхнечелюстной пазухе.
Если имеется возможность, то стоматолог стремиться сохранить больной зуб, но при этом полностью ликвидировать имеющуюся инфекцию в корневой системе, в мягких тканях. Возможно лечение в условиях стационара и в амбулаторных условиях.
Консервативная терапия сводится к восстановлению нормальной вентиляции пазухи. Для этого больному рекомендуют сосудосуживающие препараты местного назначения: Галазолин, Називин, Нафтизин, Санорин, Отилин и пр. Возможен прием антибактериальных препаратов перорально. В этом случае препаратами выбора становятся антибактериальные средства из группы пенициллинов (Амоксиклав) или фторхинолонов (Левофлоксацин, Моксифлоксацин и пр.).
Для создания максимальной концентрации антибиотика в носовой пазухе используются антибактериальные средства местного действия, например, Изофра.
Если синусит осложняется сильными головными болями, отечностью мягких тканей лица, внутричерепными нарушениями, то необходима обязательная госпитализация больного. Безуспешная консервативная терапия является основанием для хирургического вмешательства. При этом, во время удаления причинного зуба имеется вероятность нежелательного вскрытия прилегающей пазухи. В этом случае образовавшийся свищ может закрыться самостоятельно на фоне обработки йодной настойкой. Если зарастания не происходит, предстоит закрытие свища лоскутом мягких тканей десны или неба.
Для устранения гноя из носовой пазухи необходимо выполнить ее дренирование. Для этого ее промывают методом синус-эвакуации или методом под названием «кукушка». Для обеззараживания используют дезинфицирующие растворы – это Фурацилин, Риванол, Перманганат калия и пр. Также в носовую полость напрямую вводят антибиотики и протеолитические ферменты.
Хронические одонтогенные синуситы также лечатся консервативно. Необходимость хирургического вмешательства обуславливается формированием одонтогенного полипозного синусита, некротического хронического синусита, а также по стоматологическим показаниям.
Образование: В 2009 году получен диплом по специальности «Лечебное дело», в Петрозаводском государственном университете. После прохождения в интернатуры в Мурманской областной клинической больницы получен диплом по специальности «Оториноларингология» (2010 г.)
Как быстро и просто понизить артериальное давление?
Эффективное лечение гипертонии без лекарств!
источник
Верхнечелюстной синусит одонтогенного происхождения — это хорошо известное состояние в стоматологических и оториноларингологических врачебных сообществах. Он развивается, когда нарушается целостность мембраны Шнайдера вследствие разного рода патологических процессов, берущих свое начало из зубоальвеолярной области. Этот тип синусита отличается по патофизиологии, микробиологии, диагностике и тактике лечения от неодонтогенных синуситов. Таким образом, ошибка в идентификации стоматогенной природы синусита обычно приводит к длительной симптоматике и неэффективности медикаментозной и хирургической помощи, направленной на синусит. Одностороннее поражение синуса, не поддающееся традиционному лечению, которое сопровождается неприятным запахом из носа, имеет чаще всего одонтогенную природу. Мультиспиральная компьютерная или конусно-лучевая компьютерная томография может помочь в выявлении поражения зубов. Иногда одно лишь лечение зубов способствует разрешению одонтогенного синусита, однако в некоторых случаях нельзя избежать выполнения функциональной эндоскопической хирургии синусов или операции Колдуэлл-Люк.
Цель данной публикации — представить информацию о самых частых причинах, симптомах, диагностических и лечебных мероприятиях при одонтогенном верхнечелюстном синусите. Поиск в таких базах данных, как Cochrane Library, PubMed и Science Direct, по ключевым словам определил 35 статей, соответствующих нашим критериям. Это говорит о недостаточной освещенности данного заболевания в литературе.
Ключевые слова: одонтогенный верхнечелюстной синусит, функциональная эндоскопическая хирургия синусов, конусно-лучевая компьютерная томография
Исторически около 10–12% верхнечелюстных синуситов (далее — ВЧС) являются следствием одонтогенной инфекции [1–4]. Однако по данным последних публикаций, около 30–40% хронических ВЧС — одонтогенные [5]. Это происходит, когда слизистая оболочка синуса подвергается воздействию очагов инфекции моляров верхней челюсти, при травме челюстей и зубов; ятрогенные факторы тоже играют большое значение в развитии синусита, будь то челюстно-лицевая хирургия, имплантация [1, 2]. Интимное анатомическое расположение зубов верхней челюсти и верхнечелюстного синуса приводит к переходу воспаления из периапикальных и/или периодонтальных участков воспаления в сам синус. Толщина костной стенки синуса, отделяющая его от корней зубов, варьирует от полного ее отсутствия, когда корни зубов прикрыты лишь слизистой оболочкой, до толщины в 12 мм [35]. ВЧС также может развиваться тогда, когда имеет место остеомиелит верхней челюсти, радикулярная киста или механическое повреждение слизистой оболочки синуса при лечении зубов, чрезмерная пломбировка каналов корней зубов, которые выступают в синус, неверно установленный имплантат, неправильно выполненная аугментация синуса или ороантральная фистула после экстракции зуба [32–34].
Этот тип синусита отличается по патофизиологии, микробиологии, диагностике и тактике лечения от неодонтогенных синуситов, при этом клиническая картина синусита стертая. Таким образом, ошибка в идентификации стоматогенной природы синусита обычно приводит к неэффективной медикаментозной и хирургической помощи, направленной на синусит. 2D-рентгенография обычно использовалась для диагностики одонтогенных ВЧС, но трактовка изображений сложна из-за суммации теней на снимках [5, 8].
Цель данного обзора — представить информацию о самых частых причинах, симптомах, диагностических и лечебных мероприятиях при одонтогенном ВЧС. Поиск в таких базах данных, как Cochrane Library, PubMed и Science Direct, по ключевым словам (одонтогенный верхнечелюстной синусит, верхнечелюстной синусит, клиническая картина при синусите одонтогенной природы, диагностика, лечение, ороантральная фистула, Колдуэлл-Люк, функциональная эндоскопическая хирургия синусов) определил 35 статей, соответствующих нашим критериям. Это говорит о недостаточной освещенности данного заболевания в литературе. Семь статей представляли собой литобзоры, пять были посвящены рентгенологическим находкам при одонтогенном ВЧС, двенадцать статей рассказывали о хирургическом лечении, в десяти речь шла об ороантральных фистулах, в одной статье рассказывалось об аугментации после радикальной хирургии.
По данным метаанализа Аrias-Irimia, самой частой причиной одонтогенного ВЧС была ятрогения (55,97%). Другие возможные причины составляли периодонтит (40,38%), одонтогенные кисты (6,66%). Ороантральные фистулы и фрагменты корней, которые также можно отнести к ятрогенным поражениям, составляли около 47,56% от всех ятрогенных поражений. Перевязочный материал, который закрывает ороантральную фистулу, и другие неспецифические инородные тела (19,72%), попадание пломбировочного материала в синус (22,27%), остатки амальгамы после апикоэктомии (5,33%), синус-лифтинг (4,17%), неправильно установленный дентальный имплантат или его миграция в синус (0,92%) — это другие ятрогенные причины одонтогенного ВЧС. Lee & Lee провели ретроспективный анализ 27 пациентов с одонтогенным ВЧС и обнаружили, что имплантат-зависимые причины встречались в 37% случаев. Случаи, опосредованные экстракцией зуба, были на втором по частоте месте и обнаруживались у 29,6% пациентов. Фолликулярные кисты отмечались в 11,1% случаев, а радикулярные кисты, кариес зубов и сверхкомплектные зубы отмечались в 7,4% случаев для каждого из факторов [5].
Что касается поражения зубов, то моляры являлись причиной синусита в 47,68% случаев. 1-й моляр чаще всего был причиной синусита — в 22,51%, в то время как 3-й моляр — в 17,21% случаев, а 2-й моляр — в 3,97%. Премоляры были причиной синусита в 5,96% случаев, при этом 2-й премоляр был причиной в 1,98%. Клыки были причиной синусита в 0,66% случаев [3].
Классические симптомы, которые позволяют заподозрить одонтогенность синусита, — это односторонняя заложенность носа, ринорея, неприятный запах из носа и неприятный (гнилостный) привкус во рту [5]. Brook [2] отмечает, что такие симптомы, как головная боль, неприятные ощущения в области передней стенки синуса и истечение слизи в носоглотку, также присущи этому типу синусита.
Зубные симптомы, будь то зубная боль или повышенная чувствительность зубов, не обязательно указывают на одонтогенность синусита. Нерегулярность жалоб со стороны зубов обусловлена адекватной проходимостью остиомеатального комплекса, что не позволяет повышаться давлению в синусе [3]. В одном исследовании, где участие принимал 21 пациент, страдающий одонтогенными ВЧС, зубная боль была у 29% пациентов [6]. Таким образом, отсутствие зубной боли не исключает одонтогенный синусит. Боль в зубах верхней челюсти встречается и при первичном, то есть неодонтогенном синусите [5].
Синоназальные симптомы доминируют у пациентов с одонтогенным ВЧС. Однако эти симптомы не отличаются от симптомов у пациентов с неодонтогенным синуситом. При ретроспективном анализе 27 пациентов, страдающих одонтогенным ВЧС, Lee & Lee отмечали, что одностороннее выделение гноя из носа наблюдалось в 66,7%, боль в щеке на стороне поражения отмечала одна треть пациентов, 26% заявляли о неприятном запахе из носа и неприятном привкусе [4]. Следовательно, одностороннее поражение синуса, которое сочетается с односторонним неприятным запахом из носа, неприятным привкусом, может быть тем клиническим показателем, позволяющими дифференцировать между первичным и вторичным, то есть одонтогенным синуситом [5].
Точный диагноз одонтогенного ВЧС чрезвычайно важен, так как патофизиология [7], микробиология [2] и лечение его отличаются от лечения иных форм синуситов. Распознавание одонтогенного ВЧС важно еще и потому, что невыявление патологии со стороны зубов ведет к неправильной медикаментозной терапии и хирургическому лечению, которые не устраняют симптомов заболевания [6, 9]. Рентгенологические методы способствуют диагностике синусита, выявляя одонтогенный источник инфекции. Ортопантомограмма (далее — ОПТГ) является стандартной методикой, которую выполняют в стоматологических клиниках. Она позволяет выявить взаимоотношение корней зубов и синуса, оценить воздушность синуса, наличие пневматокист. Тень от твердого неба снижает диагностическую ценность ОПТГ [5, 8]. Все же ОПТГ более уместна в выявлении дистопированных зубов или инородных тел в синусе. Она менее точно, нежели рентгенограмма околоносовых синусов по Уотерсу, идентифицирует верхнечелюстной синус, но дает более детальную информацию о нижних его отделах [29]. Зубы исследуются также с помощью интраоральных рентгенограмм, где могут быть видны поражения зубов или периодонтального пространства. Такие рентгенограммы имеют чувствительность около 60% при выявлении кариеса, около 85% — при выявлении изменений периодонтального пространства, оставляя высокий процент ложноположительных ответов [8]. По данным Longhini & Ferguson [6], 86% интраоральных рентгенограмм у пациентов с одонтогенным ВЧС не выявили изменений зубов, способных вызвать синусит. Отрицательные данные рентгенограмм не исключают одонтогенность синусита, особенно у пациентов с неподдающимся лечению хроническим синуситом. Мультиспиральная компьютерная томография (далее — МСКТ) — золотой стандарт в диагностике заболевания синусов благодаря высокой разрешающей способности и возможности визуализации костей и мягких тканей. Patel [5] отмечает, что у всех пациентов с одонтогенным ВЧС выявлялись заболевания зубов на МСКТ, 95% из них были с апикальным абсцессом, по данным МСКТ. При конусно-лучевой компьютерной томографии (далее — КЛКТ) в свою очередь визуализации доступны костные структуры, зубы, в том время как оценка мягких тканей ограничена. Методика стала популярна среди стоматологов, особенно при дентальной имплантации, когда требуется оценить глубину верхнечелюстного синуса и исключить заболевания синуса, которые могут помешать успешной имплантации. Разрешающая способность КЛКТ превосходит МСКТ. МСКТ превосходит КЛКТ по лучевой нагрузке.
Требуется устранение очага инфекции в зубе, это будет способствовать разрешению синусита. Выявление и удаление источника инфекции, будь то удаление фрагмента корня зуба из синуса, экстракция зуба или качественная эндодонтия, обязательны для исключения рецидива заболевания [1, 2, 3, 4, 5]. Хотя широкое развитие получила функциональная эндоскопическая хирургия синусов при лечении хронического синусита, внешнее воздействие на синус часто используется для лечения одонтогенного ВЧС. Такая методика высокотравматична и несет большие риски послеоперационных осложнений по сравнению с функциональной эндоскопической хирургией синусов [12]. Другая сложность заключается в том, что дальнейшая костная реконструкция синуса может потребоваться, так как хронический одонтогенный ВЧС чаще встречается у немолодых пациентов и им может потребоваться протезирование зубов после разрешения синусита [3]. Классическая операция Колдуэлл-Люк приводит к замещению нормальной слизистой оболочки с функционирующим мукоцилиарным клиренсом на слизистую оболочку, лишенную клиренса. Более того, такая операция сопряжена с высоким риском интраоперационных осложнений (кровотечение, повреждение подглазничного нерва) [20]. Непосредственно после операции наблюдаются отек лица, дискомфорт в области щеки, боль, кровотечение и лихорадка [21, 22], а в долгосрочной перспективе возможны асимметрия лица, онемение и парестезии в области зубов и лица, ороантральные фистулы, язвы десен, дакриоцистит, лицевая боль, девитализация зубов, возвратный синусит, возвратный полипоз, склероз стенок синуса [21, 23]. С такими осложнениями сложно выполнить костную реконструкцию синуса для дальнейшего протезирования зубов [31].
При функциональной эндоскопической хирургии синусов выполняется средняя антростомия и удаление только необратимо пораженных тканей, полипов, инородных тел, но с сохранением слизистой оболочки синуса и ее функции. Она может заменить операцию Колдуэлл-Люк в отдельных случаях [11, 12, 24].
Ороантральное сообщение (оroantral communication) является относительно частым осложнением дентальной хирургии. Удаление моляров верхней челюсти является самой частой причиной (более чем в 80% случаев) ее формирования [27]. Тактика заключается в хирургическом закрытии дефекта и последующей адекватной медикаментозной терапии [15]. Дефекты около 5 мм в диаметре и менее закрываются самостоятельно у большинства пациентов. Использование рассасывающейся мембраны, такой как абсорбируемая желатиновая губка (Gelfoam, Ferrosan Inc., Soeborg, Дания), может предшествовать ушиванию дефекта. Если размер дефекта превышает 5 мм, ушивание дефекта должно быть выполнено.
Ороантральная фистула (oroantral fistula) — неестественное сообщение между полостью рта и синусом, которое покрыто изнутри и/или снаружи эпителием или гранулематозной тканью, полипами слизистой оболочки синуса [13, 14]. Это самое частое осложнение, так как ранее существовавшее ороантральное сообщение не было адекватно устранено [14]. В некоторых случаях сообщение между синусом и полостью носа возникает при удалении верхних латеральных зубов, при этом сохраняется ороантральное сообщение, которое не заживает естественным способом, внутри него разрастается грануляционная ткань, ороанатральное сообщение, сужается за счет миграции к нему эпителия десны, частично этот эпителий переходит и внутрь самого ороантрального сообщения. При дыхании воздух проходит через ороантральное сообщение, формируя канал фистулы [17].
Симптоматика ороантральной фистулы и ороантрального сообщения схожи. Гнойное содержимое или пища беспрепятственно может попадать из полости рта в синус. Пациенты могут ощущать попадание жидкости в синус и выделение ее из носа со стороны фистулы. Если закрыть ноздри пальцами и попросить пациента дуть через нос, воздух из синуса может попасть в полость рта. Также для диагностики фистулы используют ее зондирование с помощью тупого зонда [17, 21]. В случае неудачных попыток закрытия ороантральной фистулы происходит гиперплазия слизистой оболочки синуса, и эта проблема может быть решена с помощью операции Колдуэлл-Люк [17]. Недавние публикации рекомендуют для этой цели функциональную эндоскопическую хирургию синусов [18, 19].
Существует некоторая недосказанность в литературе по проблематике одонтогенных ВЧС. Более поздние публикации подчеркивают, что причина хронического ВЧС в 30-40% случаев носит одонтогенный характер. Самые частые причины таких синуситов — ятрогенные, а также маргинальные и апикальные периодонтиты. Симптомы и данные осмотра при одонтогенном и неодонтогенном ВЧС схожи, только у небольшого процента пациентов может быть выявлена при осмотре одонтогенная причина. Визуализация зубов посредством ОПТГ и интраоральных рентгенограмм часто не выявляет причинный зуб. Обследование пациентов с неподдающимся лечению хроническим ВЧС при одностороннем поражении синуса, неприятным запахом из носа и неприятным (гнилостным) привкусом во рту позволяет заподозрить одонтогенность процесса. Следом должна выполняться МСКТ или КЛКТ для выявления источника инфекции в зубе. Лечение синуситов различное, в последнее время более предпочтительно использовать функциональную эндоскопическую хирургию синусов, нежели операцию Колдуэлла-Люка. Однако в некоторых ситуациях все еще актуальна операция Колдуэлл-Люк.
источник
Одонтогенный гайморит – это воспаление слизистой оболочки верхнечелюстного синуса, вызванное распространением патологического процесса из первичного очага инфекции, находящегося в верхней челюсти. Основные проявления заболевания – ярко выраженная головная боль, которая усиливается при наклоне головы, выделения из носа гнойного или серозного характера, слезотечение, интоксикационный синдром. Диагностика базируется на сборе анамнестических данных, общем осмотре, риноскопии, пункции синуса и лучевых методах визуализации. Лечение включает антибиотикотерапию, промывание антисептиками, хирургическую санацию полости пазухи и первичного очага.
Одонтогенный гайморит – часто встречающееся заболевание. Распространенность колеблется от 3 до 52%, в среднем патология возникает у 35-43% населения. Этот вариант поражения верхнечелюстного синуса составляет порядка 14% бактериальных инфекций, требующих лечения в отделении хирургической стоматологии. На долю данной разновидности синусита приходится 20-24% от всего количества воспалительных заболеваний челюстно-лицевой области.
Среди всех форм гайморита от 80 до 96% имеют одонтогенную этиологию. Статистически чаще заболевание наблюдается у людей с пневматическим типом строения верхнечелюстной пазухи, что связано с тонкостью костных стенок и ее внедрением в альвеолярный отросток. Мужчины и женщины страдают одинаково часто.
Эта форма синусита является осложнением воспалительного процесса в зоне зубов либо верхней челюсти. Практически всегда вызывается смешанной патогенной микрофлорой, которая может включать в себя стафилококки, стрептококки, диплококки, энтерококки, грамположительные и грамотрицательные бациллы, дрожжевые грибы. К состояниям, чаще всего осложняющимся одонтогенным гайморитом, относятся:
- Заболевания моляров и премоляров. Обычно это инфекционные поражения зубов верхней челюсти, одонтогенный периостит и остеомиелит, хронический периодонтит, гнойный пародонтит и нагноившиеся челюстные кисты.
- Эндодонтическая терапия. Заболевание может возникать в результате стоматологического лечения премоляров и моляров, в процессе которого происходит перфорация апикального отверстия, введение в полость пазухи пломбировочного материала, элементов внутрикостного имплантата и т. д.
- Травмы. Травматические повреждения зубов и/или верхней челюсти, которые сопровождаются перфорацией стенки гайморового синуса и образованием гематомы, являются наименее распространенной причиной развития данной формы гайморита.
Патогенез одонтогенного гайморита связан с распространением бактериальной микрофлоры и продуктов ее жизнедеятельности (токсинов) в полость гайморовой пазухи из первичных очагов инфекции – пораженных зубов или очагов в верхней челюсти. Это становится возможным из-за особенностей строения альвеолярных отростков 6 и 7 (в редких случаях – 5 и 8) верхних зубов, которые отграничены от синуса только конкой костной стенкой. В результате гнойного расплавления или механической перфорации перегородки инфекционные агенты проникают в полость синуса и вызывают воспаление слизистых оболочек.
В дальнейшем происходит обтурация природного входного отверстия пазухи. Это становится причиной нарушения вентиляции и скопления большого количества катарального или гнойного экссудата внутри костной полости. Всасывание кислорода слизистыми оболочками приводит к возникновению отрицательного давления, усиливающего отечность, развитию гиперкапнии и гипоксии, образованию большого количества недоокисленных продуктов. Создается благоприятная среда для дальнейшего размножения анаэробной микрофлоры, формируется порочный круг.
С учетом длительности течения все одонтогенные гаймориты разделяют на три основных клинических варианта:
- Острый. Длительность заболевания составляет менее 21 дня.
- Подострый. Для этого варианта характерна продолжительность от 21 дня до 6 недель.
- Хронический. Затяжная форма болезни, при которой клинические симптомы сохраняются на протяжении 6 недель и более.
В зависимости от характера одонтогенного поражения верхнечелюстной пазухи выделяют следующие формы патологии:
- Закрытая. Характеризуется развитием воспаления без прямого соединения между первичным очагом и гайморовой пазухой. Основные причины – хронические периодонтиты и нагноение кист, вросших в синус.
- Открытая. Распространение микрофлоры из ротовой полости происходит вследствие гнойного расплавления одной из стенок полости верхнечелюстного синуса. Включает перфоративные гаймориты и осложнения остеомиелита верхней челюсти.
По характеру морфологических изменений слизистой оболочки гайморовой пазухи принято различать следующие варианты:
- Катаральный. Проявляется заполнением полости пазухи серозным экссудатом и выраженной отечностью слизистых оболочек.
- Гнойный. Отмечается образование большого количества гнойных масс, выявляются воспалительные и деструктивные изменения внутренних оболочек пазухи.
- Полипозный. Главное отличие от других вариантов – образование на слизистой оболочке синуса уплотнений, из которых позднее формируются полипы.
- Гнойно-полипозный. Представляет собой сочетание гнойной и полипозной форм.
С клинической точки зрения целесообразно выделять две формы заболевания – острую и хроническую. При остром варианте вначале появляется острая пульсирующая приступообразная головная боль, тяжесть или чувство распирания в области правой или левой верхней челюсти. Болевые ощущения также могут локализироваться в области зубов и имитировать пульпит. Боль усиливается при опускании головы.
В последующем возникает синдром общей интоксикации, который характеризуется ознобом, общей слабостью, разбитостью, лихорадкой до 38,5-39,5° C и ознобом. Процесс пережевывания пищи становится резко болезненным, зубы ощущаются как значительно более длинные, чем есть на самом деле. У многих больных нарушается носовое дыхание, теряется способность различать запахи, развивается фотофобия и усиленное слезоотделение. Выявляется односторонний насморк, который сопровождается выделением большого количества слизи и/или гнойных масс.
При хроническом одонтогенном гайморите клиническая картина развивается постепенно. Течение патологии волнообразное, обострения возникают после переохлаждения или перенесенных острых вирусных заболеваний верхних дыхательных путей. Первичный признак – интенсивная односторонняя головная боль или ярко выраженное чувство тяжести. К этому симптому почти сразу присоединяется боль в верхнечелюстной области с иррадиацией в орбиту, височную и лобную область, прилегающие верхние зубы.
Выделения из носа могут иметь различный характер и объем – от обильных до скудных, от серозных до гнойных. Наибольшее количество выделений обычно отмечается утром и постепенно снижается в течение суток. Характерный симптом – усиление гноетечения при прижатии нижней челюсти к груди. При негнойных формах и образовании свищей выделения могут отсутствовать.
К наиболее распространенным осложнениям одонтогенного гайморита относятся менингит, флегмона орбиты, и тромбоз венозного синуса. Их возникновение обусловлено распространением патогенной флоры через переднюю лицевую и глазничную вены в полость орбиты, сигмовидный синус и венозную систему головного мозга. В тяжелых случаях на фоне отсутствия своевременного лечения развивается диффузный остеомиелит верхней челюсти, который приводит к деструкции кости и образованию выраженного косметического дефекта. Реже у больных возникает сепсис, поражение миокарда и почек. Генерализация инфекции связана с попаданием бактериальных агентов и их токсинов в системный кровоток.
Диагностика одонтогенного гайморита основывается на комплексном анализе анамнестических сведений, результатах клинических и вспомогательных методов исследований. Постановка диагноза и ведение пациента, как правило, осуществляется совместно отоларингологом и челюстно-лицевым хирургом. Полный перечень диагностических мероприятий включает в себя:
- Сбор жалоб и анамнеза. При опросе пациента наряду с детализацией специфических жалоб важно уточнить наличие имеющихся или ранее перенесенных стоматологических заболеваний, суть недавно выполненных терапевтических мероприятий в области верхней челюсти.
- Общий осмотр. Позволяет выявить припухлость околоносовой области и щеки, покраснение кожных покровов с больной стороны. При пальпации и перкуссии гайморовой пазухи и скуловой кости наблюдается усиление болевых ощущений.
- Переднюю риноскопию. При визуальном осмотре носовой полости со стороны пораженного синуса определяется гиперемия и отечность слизистой оболочки средней и/или нижней носовой раковины. Возможно выделение экссудата из-под свободного края средней раковины.
- Зондирование верхнечелюстной полости. Дополнение к риноскопии, позволяющее определить наличие гнойного содержимого в верхнечелюстном синусе при закупорке его природного дренажного отверстия.
- Пункцию гайморовой пазухи. Сочетает в себе диагностическую и терапевтическую цели, так как позволяет идентифицировать даже небольшое количество патологического содержимого в синусе, а затем провести промывание антисептическими средствами.
- Рентгенографию придаточных пазух носа. На рентгенограмме выявляется затемнение полости синуса и наличие горизонтального уровня жидкости. Для установления этиологии проводится рентгенография зубов с пораженной стороны.
- Лабораторные анализы. В общем анализе крови обнаруживается лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. При наличии гнойных выделений с целью определения конкретного возбудителя и его чувствительности к антибиотикам выполняется бактериологическое исследование.
Дифференциальная диагностика проводится с риногенным и аллергическим гайморитом, раком верхнечелюстной пазухи. Для первых двух заболеваний характерно вовлечение в патологический процесс обеих гайморовых пазух, отсутствие связи со стоматологическими патологиями или манипуляциями. Развитие клинической симптоматики при риногенном гайморите происходит на фоне заболеваний полости носа, при аллергическом варианте – после контакта с аллергеном или во время сезонного обострения. При злокачественной опухоли симптомы прогрессируют постепенно, интоксикационный синдром и выделение гнойных масс или серозного экссудата из носа отсутствуют.
Терапевтическая тактика во многом зависит от варианта болезни. Лечение острой формы при отсутствии тяжелой стоматологической патологии проводится в условиях поликлиники. При хроническом воспалении гайморовой пазухи зачастую требуется госпитализация в стационар с последующей операцией. К основным терапевтическим мероприятиям относятся:
- Антибактериальная терапия. Применяется независимо от формы и этиологии гайморита. До получения результатов бактериального посева назначаются антибиотики широкого спектра действия, после – препараты, к которым проявила чувствительность высеянная микрофлора.
- Промывание антисептиками. Введение антисептических растворов выполняется через сформировавшийся дефект в нижней челюсти или путем диагностической пункции при помощи иглы Куликовского. После промывания устанавливается дренаж полости синуса.
- Хирургическое лечение. Применяется при хронических и полипозных формах поражения. Оперативное вмешательство (гайморотомия) проводится по методике Колдуэлла-Люка. Его суть заключается в санации полости пазухи, иссечении патологически измененной слизистой оболочки и формировании искусственного соустья с носовой полостью.
Прогноз при одонтогенном гайморите зависит от своевременности и рациональности лечебных мероприятий. При правильно подобранной терапии лечение острой формы заболевания занимает 7-14 дней, исходом становится выздоровление. При хроническом варианте комплексное лечение может длиться до 3 недель с последующей ремиссией или полным выздоровлением.
Профилактические мероприятия заключаются в своевременной санации очагов инфекции, предотвращении травм лицевой области, соблюдении рекомендаций стоматолога или челюстно-лицевого хирурга после перенесенных оперативных вмешательств.
источник
Воспаления верхнечелюстной пазухи развиваются чаще всего при остром рините, инфекционных заболеваниях, особенно респираторных. Гаймориты, возникающие в результате инфицирования пазухи со стороны зубов, относятся к одонтогенным.
Одонтогенные гаймориты, как и риногенные, вызываются гноеродной инфекцией. Наиболее часто возбудителями заболевания являются золотистый и эпидермальный стафилококк, стрептококк, кишечная палочка и другие микроорганизмы.
Относительно частое инфицирование верхнечелюстной пазухи со стороны пародонтальных патогенных очагов обусловлено анатомо-топографическими особенностями этой области. При низком расположении верхнечелюстной пазухи верхушки корней премоляров и моляров отделены от нее только тонкой костной пластинкой. В случае возникновения периапикальных очагов эта пластинка может резорбироваться. Более 50% одонтогенных гайморитов развиваются во время операции удаления зубов верхней челюсти.
Воспаление верхнечелюстной пазухи может возникать при остеомиелитах и околокорневых кистах верхней челюсти, при механическом проталкивании в пазуху распада корневого канала, корневых игл и пульпоэкстракторов.
Острый одонтогенный верхнечелюстной синусит
Заболевание вначале сопровождается чувством давления и напряжения в области пораженной пазухи, односторонним «закладыванием» носа. В тяжелых случаях появляются резкие боли соответственно расположению верхнечелюстной пазухи, иррадиирующие по разветвлениям тройничного нерва в лоб, висок, глаз, зубы верхней челюсти. Заболевание протекает при повышенной температуре тела, появляются общая слабость, нередко бессонница.
Частыми симптомами острого одонтогенного гайморита являются головная боль, гнойные выделения из соответствующей половины носа, усиливающиеся при наклоне головы, болезненность при пальпации клыковой ямки, а также при перкуссии зубов, расположенных в области дна пораженной верхнечелюстной пазухи. В ряде случаев появляется припухание щеки. Острый одонтогенный гайморит может осложняться флегмоной глазницы, тромбофлебитом лицевых вен, тромбозом мозговых синусов.
Диагноз ставят на основании клинического и рентгенологического исследования. В случае подозрения на одонтогенный гайморит тщательно исследуют полость рта и зубы, проводят рентгенографию (ортопантомограмма, рентгенография придаточных пазух носа), электроодонтометрию.
Лечение острого одонтогенного гайморита должно быть комплексным. Удаляют зуб, являющийся источником инфицирования пазухи. Проводят пункцию и катетеризацию верхнечелюстной пазухи через нижний носовой ход. Назначают антибактериальную терапию, физиотерапию (УВЧ, СВЧ). Для улучшения оттока экссудата в нос вводят сосудосуживающие препараты. При возникновении перфорации верхнечелюстной пазухи после удаления причинного зуба снимают воспаление, после чего проводят пластику соустья.
Хронический одонтогенный верхнечелюстной синусит
Хронический одонтогенный верхнечелюстной синусит иногда возникает вследствие неполного излечения острого процесса. Однако чаще заболевание развивается без предшествующих острых явлений. Оно проявляется следующими основными симптомами: гнойными выделениями из соответствующей половины носа нередко со зловонным запахом, нарушением носового дыхания, односторонней головной болью и чувством тяжести в подглазничной области, парестезиями и болью в области разветвлений верхнечелюстного нерва. Некоторые из этих симптомов могут быть менее выражены или отсутствовать.
На рентгенограмме обнаруживается понижение прозрачности пазухи, которое при гнойной форме становится интенсивным, гомогенным. При полипозной форме выявляется пристеночная «вуаль» и тени неравномерной величины.
Одонтогенные гаймориты в отличие от риногенных имеют ряд отличительных признаков:
боль в зубе или пародонтальных тканях, предшествующая заболеванию;
наличие в области верхней челюсти соответственно дну верхнечелюстной пазухи воспалительного процесса (периодонтит, патологический зубодесневой карман при пародонтите или пародонтозе, нагноившаяся киста, остеомиелит);
наличие перфоративного отверстия в области дна верхнечелюстной пазухи после удаления зуба;
изолированное поражение одной верхнечелюстной пазухи.
Не все указанные признаки постоянны.
Лечение. Хронический одонтогенный гайморит лечат консервативными и хирургическими методами. Как консервативное, так и хирургическое лечение хронических гайморитов начинают с устранения одонтогенного воспалительного очага. При неэффективности консервативной терапии показано хирургическое лечение.
Лечение заключается в удалении патологического содержимого из пазухи, восстановление ее дренажной функции, проведении общей и местной этиотропной и патогенетической терапии.
До настоящего времени широко проводилась операция на верхнечелюстной пазухе по Колдуэллу-Люку. Сущность ее сводится к резекции переднебоковой стенки пазухи, удалению из нее полипов, слизистой оболочки и наложению широкого соустья пазухи с нижним носовым ходом. В настоящее время доказано, что удаление всей слизистой оболочки верхнечелюстной пазухи нецелесообразно, т.к. не избавляет больного от хронического гайморита. Сейчас предпочтение отдается эндоскопическим операциям. При этом под контролем эндоскопа расширяют естественное соустье верхнечелюстной пазухи в области среднего носового хода, проводят ревизию пазухи, удаляют лишь патологически измененную слизистую. В послеоперационном периоде назначают сосудосуживающие капли в нос, по показаниям проводят антибактериальную терапию.
Перфорация верхнечелюстной пазухи
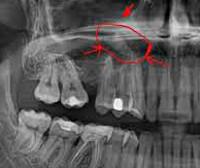
При удалении премоляров и моляров верхней челюсти частым осложнением является перфорация гайморовой пазухи. В ряде случаев при нарушении техники удаления зубов, происходит проталкивание зуба или корня в полость гайморовой пазухи. Для диагностики перфорации гайморовой пазухи проводят рото-носовую (просят больного надуть щеки) и носо — ротовую (больной, зажав пальцами нос, должен попытаться выдохнуть воздух через нос, рот при этом открыт) пробы. При наличии перфорации верхнечелюстной пазухи больной не сможет надуть щеки, а при проведении носо-ротовой пробы из лунки удаленного зуба будут выделяться пузырьки воздуха. В этом случае проводят пластическое закрытие перфорационного отверстия путем перемещения местных тканей со стороны преддверия полости рта или с неба. Швы снимают на 10-е сутки.
Если перфорация гайморовой пазухи не была диагностирована, то формируется оро-антральный свищ. Больные жалуются на прохождение воздуха изо рта в нос, попадание жидкости в нос во время приема пищи. Проводят хирургическое лечение — эндоскопическую ревизию верхнечелюстной пазухи, пластику соустья.
источник
Одонтогенный верхнечелюстной синусит — это воспаление слизистой оболочки гайморовой пазухи в результате ее инфицирования из гнойных очагов зубочелюстной системы полости рта. Верхнечелюстная пазуха (sinus maxillaries) — это гайморова пазуха (пещера), которая является самой большой воздухоносной полостью лицевой части черепа. Первая манифестация этого синусита или гайморита возникает в возрасте 11-12 лет, когда молочные зубы заменяются на постоянные коренные. Поэтому такой синусит называют еще «зубным». Среди всех синуситов он встречается у каждого восьмого подростка. Среди госпитализированных ЛОР-больных 30% страдают синуситами вообще, при этом гаймориты всегда на первом месте.

Очагом могут быть прикорневые гранулемы, поднадкостничные абсцессы, пародонтоз, периостит, остеомиелит верхней челюсти, пульпиты, корневые кисты зуба и пр. — эти процессы могут привести к перфорации дна верхнечелюстной пазухи. Другие виды синуситов обязаны своим появлением проникновению инфекции через естественные соустья. Но возбудители все те же известные и вездесущие стафило-, стрептококки, диплококки.
Близость пазухи к мозгу может повлечь распространение инфекции и тогда возможен летальный исход. Другие зубы расположены достаточно далеко от дна синуса и не могут быть причиной инфицирования. Синуситы одонтогенные бывают перфоративные (прямое нарушение целости дна синуса и перфоративный синусит) и неперфоративные. О перфорации говорят, если после удаления зуба прошло не более 3 недель. Если время после удаления превысило 3 недели, за это время обычно формируется покрытие лунки удаленного зуба верхней челюсти эпителием и образуется свищевой ход. Такое разделение довольно условно, но нужно при выборе лечения.
Любое указанное воспаление нарушает аэрационно-дренажную функцию пазухи, развивается застой серозного или слизисто-серозного отделяемого пазухи, и здесь благополучно активизируются условно-патогенные бактерии или грибки. Воспаление задействует мерцательный эпителий слизистой синуса, который в норме активно осуществляет аэрацию (1400 движений ресничек в минуту) и имеющееся воспаление усугубляется. Немалую роль в развитии инфекции имеет снижение иммунитета.
Верхнечелюстной синусит (гайморит) разделяют на хронический и острый. Острый процесс длится до 3 недель, подострый — до 42 дней, хронический — более 42 с периодическими обострениями.
Он бывает локальный и диффузный, одно- и двусторонний, продуктивный и экссудативный. Продуктивный сопровождает уже имеющиеся патологии в виде полипов, гиперплазии и кист. Экссудативный приводит к появлению в синусе патологического секрета — гнойная, серозная или катаральная жидкость. Двусторонним синусит становится при присоединении ОРВИ.
Острый одонтогенный гайморит характеризуется следующими признаками:
- боль и ощущение распирания в десне при жевании;
- выделения из носа на стороне поражения — сначала они слизистые, затем становятся гнойными;
- слабость, головные боли, слезотечение при ярком свете;
- лихорадка до 39 ºС; утренняя отечность щеки;
- зловоние изо рта;
- бессонница.
Хронический одонтогенный синусит имеет длительное течение: месяцы и годы. Симптомы становятся менее выраженными:
- ноющие боли в пораженной десне и под глазом с одной стороны лица;
- заложенность носа, потеря обоняния и обильные гнойные выделения с неприятным запахом;
- общая слабость, вялость и утомляемость;
- неприятные ощущения в переносице и головные боли, особенно в области лба, виска и скул с иррадиацией в глаза и верхние зубы.
При наклоне головы вперед появляется чувство приливающей тяжести с пораженной половины лица. При пальпации проекции пазухи боль усиливается. Болезненные ощущения появляются при перкуссии зубов. Нередко симптомов может и не быть вовсе, но это обычно при ремиссии процесса. Но при любом переохлаждении, ОРВИ клиника обостряется обязательно. Одонтогенный синусит всегда односторонний — в этом его отличие. Если воспаление переходит на носовую полость, здесь формируются полипы.
Нередко бывает так, что синусит обнаруживает первым стоматолог, когда пациент после удаления зуба на верхней челюсти обращается к нему по поводу непрекращающихся болей. Врач может осторожно прозондировать лунку и обнаружить ороантральное сообщение (перфорация дна пазухи). Может отмечаться и выделение гноя из лунки. Если гноя нет, то возможно проведение пластики отверстия без радикальной гайморотомии. Самопроизвольное закрытие сообщения возможно только в теории, практически этого не бывает.
Одонтогенные синуситы могут приводить к развитию пансинусита (когда воспаление переходит и вовлекает все имеющиеся пазухи), периостита и остеомиелита верхней челюсти, абсцессам и флегмонам глазницы, тромбофлебиту вен лица и твердой мозговой оболочки, абсцессу десны, полипам на слизистой самой пазухи. Воспалительный процесс и продукты жизнедеятельности бактерий могут приводить к общей интоксикации организма и менингитам.

Из симптомов может беспокоить только зубная боль и человек обращается к стоматологу. Но лечение у стоматолога дает мало результатов, больной идет к ЛОРу и т.д. по кругу. Когда устанавливается окончательный диагноз, процесс становится уже хроническим. При острой форме или обострении хронического процесса проводят сначала консервативное лечение, целью которого становится эвакуация гноя. Для этого назначают антибактериальную общую и местную терапию:
- На фоне антибиотиков широкого спектра назначают сосудосуживающие капли: Нафтизин, Галазолин, Отривин, Ксимелин, Санорин, Ринофлуимуцил, Ксилометазолин (устраняют отечность и облегчают дренаж).
- Антибиотики: пенициллины — Амоксициллин, Амоксиклав, Сульбактам; цефалоспорины — чаще эффективными оказываются представители 2 поколения — Цефуроксим, Проксим, Мандол, Аксетин, Зиннат, Цефаклор и др.;
- макролиды — Азитромицин, Сумамед, Кларитромицин; фторхинолоны — Левофлоксацин, Гатифлоксацин и др.
- При любых формах гайморита, особенно у маленьких детей, обязательно назначаются промывания носа — Аквамарис, Долфин, Аквалор, Салин, физраствор, солевой раствор, Фурацилин, настои антисептических трав — зверобой, подорожник, дуб, череда, календула, ромашка. Промывания эффективно удаляют накопившуюся слизь.
Наряду с этим, нужно обязательно лечить очаг инфекции во рту. Чаще всего консервативная терапия в случае хронизации воспаления имеет временный характер улучшения. При хроническом одонтогенном верхнечелюстном синусите полного выздоровления добиться не удастся. Даже в ремиссии функциональность гайморовой пазухи уже снижена и нарушена. Если имелась некачественная работа стоматолога с перфорацией синуса и проталкиванием каких-либо корней и отломков в полость пазухи, проблема решается хирургом. Поэтому важно, чтобы пациент перед удалением верхних коренных зубов сначала сделал рентген пазухи.

Эндоназальная операция проводится при помощи эндоскопического оборудования, методик несколько. В результате вмешательства появляется доступ даже в самые труднодоступные места. Операция выгодна тем, что целостность носовой перегородки не нарушается, период реабилитации сокращен до минимума. Эндоскопический метод является малоинвазивным и приоритетным на сегодняшний день. Пазуха пунктируется и после эвакуации гноя она промывается антисептиками и антибиотиками, устанавливается на несколько дней дренаж. В комплекс лечения входит назначение НПВС, физиотерапии (лечение лазером, УВЧ, УФО); развившиеся полипы вырезаются. Не зная своего диагноза наверняка, не применяйте такие народные методы, как прогревание пазух солью или вареными яйцами — вы можете распространить инфекцию на всю область головы.
НПВС — Ибупрофен, Индометацин, Диклофенак. В качестве антисептика для полости носа используют Мирамистин, Диоксидин, Протаргол, Фурацилин. Наиболее известен метод «кукушка» — в нос вводят 2 катетера: через один под напором вводят фурацилин, а через второй в это время отсасывают жидкость.
Существует также процедура синус-эвакуация: в полость носа вводится трубка с 2 баллонами на конце, они в носу расширяются, закрывая носовой проход и стык глотки и носа. В это же время по другой трубке вводят нужный антисептический раствор в пазуху и промывают ее с отсасыванием экссудата.
При своевременных мерах прогноз лечения благоприятный. В качестве профилактики можно рекомендовать отслеживание состояния своих зубов и десен и своевременное их лечение. При обращении к стоматологу старайтесь выбрать квалифицированного врача. Укрепляйте иммунитет.
источник