Гайморит развивается при воспалении оболочек верхнечелюстной пазухи. Пациенты жалуются на распирающую боль в области этой пазухи и затруднения при дыхании.
Однако и после лечения некоторые больные отмечают, что после острого гайморита долго не проходит заложенность носа или появляется нарушение слуха. Надо разобраться, какие причины способствуют осложнениям и как правильно лечить патологию.
Нарушение носового дыхания является одним из основных местных признаков заболевания. Редко когда диагностируют гайморит без насморка и заложенности. Обычно симптоматика проявляется на стороне пораженной пазухи. Помимо заложенности, появляются следующие признаки:
- боли, отдающие в висок или половину головы (лица);
- выделения из носа (слизистые или гнойные);
- потеря или нарушение обоняния.
Если развивается двухсторонний гайморит, у больного заложены обе носовые пазухи. Эти образования представляют собой небольшие ходы, которые сообщаются между собой, образуя гайморовый синус.
Инфекция легко проникает в пазухи носа, вызывая воспалительный процесс. В результате проходы в пазухе отекают и сужаются, нарушая отток гноя и слизи. В свою очередь, патогенная микрофлора имеет благоприятные условия для размножения.
При остром воспалении терапия направлена на ликвидацию гнойного очага в пораженных пазухах. Для этого применяют противовоспалительные препараты, местные средства и физиотерапевтические процедуры.
Пациентам назначают сосудосуживающие лекарства (назальный спрей или капли), которые сокращают слизистую носовой полости, раскрывают соустья пазух с полостями носа. В результате улучшается дыхание. К таким лекарствам относятся:
- Санорин;
- Риназолин;
- Назорин;
- Риностоп;
- Пинасол.
Для улучшения дренажной функции рекомендуют чередовать сосудосуживающие средства с медикаментами, которые обладают муколитическим действием (Синупрет) или противовоспалительным эффектом (Биопарокс).
Если даже после терапии, всегда заложен нос при гайморите, показана пункция верхнечелюстной пазухи, промывание ее антисептическими растворами и введение антибактериальных средств. Одновременно прописывают антибиотики широкого спектра действия (Аугментин, Сумамед, Цефазолин) и противоаллергические препараты (Зиртек, Кларитин).
Хроническая форма развивается при затяжном остром воспалении (более 6 недель). У больного развивается нарушение проходимости соустья пазухи. Способствуют хронизации процесса анатомические нарушения (искривление перегородки носа, гипертрофия слизистой), а также развитие воспаление слизистой оболочки ячеек решетчатой кости.
Хронический гайморит лечат антибиотиками в период обострения. Применяют также беспункционный метод с помощью синус-катетера. Благоприятное действие оказывает физиотерапия с анальгезирующими, противовоспалительными, антигистаминными средствами. Назначают:
Иногда лечение дополняют народными средствами. Рекомендуют закапывать в носовые ходы сок каланхоэ или алоэ для лечения гайморита. Растения обладают противовоспалительным действием.
Если заложило ухо и нарушается слух при гайморите, значит, воспалительный процесс распространился через носоглотку, которая соединена со слуховой трубой. Осложнение возникает, как правило, в период обострения. Чаще всего закладывает ухо у детей в силу анатомических особенностей строения:
- короткая слуховая труба;
- практически горизонтальное соединение трубы с носоглоткой.
Естественно, что бактерии быстро проникают из пазухи в среднее ухо, вызывая воспаление – отит или тубоотит с дисфункцией слуховой трубы. Предрасполагающими факторами патологии являются:
- неправильное лечение острого гайморита;
- натужное высмаркивание;
- сопутствующие болезни: аденоиды, полипы, анатомические нарушения.
К заложенности уха присоединяются другие симптомы: острая стреляющая боль в ухе, головокружение, головная боль, тошнота, повышение температуры, нарушение слуха.
Если при гайморите заложило ухо, надо сразу обращаться к отоларингологу, так как гнойное воспаление может осложниться частичной или полной потерей слуха.
Терапия заболевания заключается в устранении неблагоприятных факторов, которые способствовали воспалению. Чтобы уменьшить отек слизистой оболочки среднего уха, пациентам прописывают ушные капли с сосудосуживающим действием и противоаллергические средства (Гисманал, Кларитин).
В комплекс лечебных мероприятий входит физиотерапия: УФО, УВЧ, пневмомассаж барабанной перепонки. Для улучшения проходимости проводят продувание ушей. После процедуры в просвет слуховой трубы вводят глюкокортикоиды, антибиотики, ферментативные средства (Трипсин).
Если консервативные методы неэффективны, ставят вопрос о хирургической эвакуации секрета при помощи шунтирования. При гнойном воспалении уха пациента лечат в амбулаторных условиях.
Если заложенность спровоцирована отеком слизистой носа, рекомендуют промывать носовые ходы солевым раствором. Его можно приготовить самостоятельно (1 чайная ложка соли на литр кипяченой воды) или купить готовый препарат на основе морской соли в аптеке. Рекомендуют принимать общеукрепляющие средства: витаминные чаи, отвары ромашки, липы, шиповника, шалфея.
Чтобы предупредить отит, врачи объясняют пациенту, как правильно сморкаться и промывать полость носа. Его надо очищать поочередно каждую полость без излишнего напряжения.
Нельзя самостоятельно изменять дозировки препаратов или прекращать их прием. Если после гайморита заложило ухо или возникают стреляющий боли, что делать пациенту должен решать отоларинголог. Самолечение может привести к более тяжелым последствиям – воспалению орбиты глаза и оболочек головного мозга, абсцессу или флегмоне.
источник
Синусит считается распространенной отоларингологической болезнью, поражающей околоносовые пазухи. Патология возникает вследствие множества причин и сопровождается характерными для нее симптомами, при обнаружении которых требуется незамедлительное лечение. Игнорирование такой проблемы опасно своими осложнениями.
Основными причинами развития синусита считаются вирусные и бактериальные инфекции
Часто синусит возникает вследствие осложнений инфекционно-воспалительных заболеваний носовой полости (грипп, ОРЗ, ринорея, ОРВИ).
Синусит вызывают патогенные бактерии (золотистый стафилококк, пневмококковый стрептококк, гемофильная палочка), вирусная инфекция. Грибок также провоцирует заболевание, особенно после неправильного применения антибактериальной терапии. Травмирование частей лица также является причиной синусита.
Кроме этого, к развитию патологического состояния приводят следующие факторы:
- Полипы, аденоиды
- Аллергические реакции
- Употребление некоторых лекарственных препаратов
- Дефицит в организме минералов и витаминов
- Врожденная или приобретенная деформация лабиринтов и пазух носа
- Загрязненный или холодный воздух
- Ослабленная иммунная система
- Курение
- Переохлаждение
Группу риска составляют люди, больные диабетом, муковисцидозом, гипотериозом, болезнями зубочелюстной системы.
В зависимости от места, где возникает воспалительный процесс, синуситы делятся на такие виды:
- Фронтит – поражает лобную пазуху.
- Гайморит – патология придаточной пазухи верхней челюсти.
- Этмоидит – воспаляются ячейки решетчатой кости.
- Ринит – болезнь полости носа.
- Сфеноидит – поражение клиновидной пазухи.
Заложенность и гнойные выделения из носа, головная боль, температура и усталость – признаки синусита
Основными симптомами синусита считаются:
- заложенность носовых проходов
- слизь зеленого или желтого цвета в пазухах носа
- густые слизистые выделения, часто гнойно-серозного характера
- затрудненное носовое дыхание
- болезненные ощущения в области лба, носа, глаз
- головокружение
- головная боль
- понижение работоспособности
- повышение температуры
Иногда могут наблюдаться следующие признаки при синусите:
- болезненность и першение в горле
- общая усталость
- плохой запах из ротовой полости или из носа
- зубная боль
- опухолевые процессы органов дыхания
Также может нарушаться обоняние, возможен кашель, особенно в ночное время. Также синусит часто сопровождается нарушением сна, усталостью, снижением аппетита, отеками век или щек, слезоточивостью.
При появлении таких симптомов необходимо проконсультироваться с врачом, который установит точный диагноз и назначит лечение.
Неправильное лечение синусита может спровоцировать развитие очень опасных осложнений
Опасность синусита заключается в развитии серьезных и тяжелых осложнений, которые могут привести даже к летальному исходу. Такими осложнениями являются патологические состояния головного мозга:
- Абсцесс мозга (субдуральный или эпидуральный)
- Менингит
При несвоевременном лечении синусита возникают болезни верхних и нижних отделов дыхательной системы:
Синусит поражает костную систему, уши и глаза, нервную и кровеносную систему, поэтому осложнениями также являются:
- Остеомиелит
- Отит
- Конъюнктивит
- Неврит зрительного нерва
- Тромбофлебит синуса
- Тромбоз сосудов головы
- Периостит глазницы
- Флегмона орбиты
С целью предотвращения данных осложнений важно вовремя пройти лечение синусита.
Медикаментозное лечение синусита назначается врачом в зависимости от тяжести заболевания
Лечение синусита направлено на уничтожение вирусов и бактерий, спровоцировавших заболевание, снятие симптомов патологии. Кроме того, необходимость правильной методики лечения поможет избежать осложнений, не допустить, чтобы болезнь перешла в хроническую форму.
Важно заметить, что не рекомендуется заниматься самолечением синусита, поскольку требуемую тактику терапии может определить специалист, учитывая степень протекания болезни, этиологию и индивидуальные особенности больного.
В первую очередь, назначается этиотропное лечение, чтобы устранить определенный возбудитель, вызывающий заболевание:
- Если синусит спровоцирован вирусом, то приписывают антивирусный препарат, например, Арбидол, Неовир, Изопринозин.
- Заболевание грибковой этиологии лечат с помощью антимикотиков. Эффективным является Миконазол.
- При синусите, который возникает в результате аллергии, назначают антигистаминные средства – Супрастин, Тавегил.
Для подавления роста и размножения бактерий, которые привели к данному заболеванию, назначают антибиотики таких групп:
- Пенициллиновый ряд – Амоксициллин, Ампициллин, Аугментин, Ампиокс.
- Макролидная группа – Рокситромицин.
- Цефалоспорины – Цефуроксим, Кефзол, Цефтибутен, Цефалексин.
- Фторхинолоновая группа – Левофлокс, Спарфлоксацин, Моксифлоксацин.
- Могут также использоваться антибиотики местного действия. К таким относятся Фузофунгин, Биопарокс.
Больше информации о синусите можно узнать из видео:
Комплексная терапия при синусите включает применение таких медикаментозных препаратов:
- Назальные капли с сосудосуживающим действием – Нафтизин, Фармазолин, Санорин, Нокспрей.
- Спреи для носа с кортикостероидами: Флутиказон, Триамцинолон, Беклометазон.
- Противовоспалительные препараты, например, Эреспал, Колларгол, Протаргол.
- Могут использоваться сульфаниламиды, такие как Сульфадиметоксин, Бисептол.
- При синусите, который сопровождается гипертермией, применяют жаропонижающие средства.
Среднетяжелую и легкую степень синусита можно лечить в домашних условиях, соблюдая рекомендации и предписание отоларинголога. Но если болезнь протекает в тяжелой форме, потребуется лечение в условиях медицинского учреждения.
В лечение синусита также входят физиотерапевтические процедуры: УВЧ, ультрафонофорез, соллюкс, СВЧ, прогревание.
Помогает дыхательная гимнастика и массаж лица. Их применяют для лечения синусита в хронической форме. Этими методы способствуют улучшенному кровообращению и оттоку выделений. Если медикаментозное лечение является малоэффективным, то специалист может предложить хирургический метод устранения синусита (фронтотомия, гайморотомия, сфеноидотомия, этмоидотомия).
Самые эффективные народные рецепты от синусита
Народные рецепты против заболевания считаются вспомогательной терапией. Но они должны быть согласованы с врачом.
Отлично при симптомах патологии помогает закапывание носа. В домашних условиях можно приготовить такие средства для процедуры:
- Сок каланхоэ. Для этого листья растения должны полежать в прохладном месте семь дней, поскольку, таким образом, в них скапливаются полезные вещества. После этого выдавливают сок, который разводят со спиртом в соотношении 20:1. Рекомендуется закапывать носовые проходы этим средством трижды в сутки.
- Масляно-луковые капли. Для приготовления берут пятьдесят грамм масла (растительного), которое подогревают на водяной бане. В него добавляют натертую луковицу, отжимают. Этими каплями закапывают нос три раза в сутки по пять капель. Желательно не сморкаться после процедуры до десяти минут, чтобы увеличить эффективность терапии.
- Сок редьки. Данное средство применяют несколько раз в день по две капельки.
- Средство из лука, алоэ, цикламена является эффективным вспомогательным методом в лечении синусита. Необходимо взять по чайной ложке сока этих растений, перемешать и добавить мазь Вишневського (ложку чайную). Это лекарство используется для смазывания пазух носа.
- При хронической форме синусита делают ингаляцию из отваров дубовой коры, ромашки и шалфея, применяя одно растение или их сбор.
- Для улучшения дренажа носовых пазух можно попробовать внутреннее употребление отвара из клевера.
Промывание носа при синусите – один из лучших методов для лечения заболевания
При синусите часто назначают промывание носа, поскольку процедура способствует очищению носовых проходов от слизи, патогенных микроорганизмов, аллергенов.
Для этого понадобится купленное в аптеке средство на основе очищенной морской воды. Его можно приготовить и в домашних условиях. Для раствора берут два стакана воды (теплой) и ложу чайную морской соли. Подойдет для приготовления и обычная проваренная соль.
Для промываний носа используют и другие лекарства:
Из них делают слабые растворы. Промывают носовые ходы до четырех раз в сутки. Используют для процедуры и настой зверобоя продырявленного.
Промывание желательно проводить в условиях стационара, поскольку неправильная процедура может только усугубить проблему. В домашних условиях процедура выполняется, однако соблюдаются все основные правила процедуры.
Ингаляционный способ считается самым безопасным, ведь процедуру можно проводить даже в домашних условиях
Для ингаляций при синусите используют специальный прибор, именуемый небулайзером. На фармацевтическом рынке существует несколько видов таких аппаратов.
В резервуар небулайзера вливают жидкость, предназначенную для ингаляции. Аппарат включают и дышат паром с помощью специальной маски в течении 15-20 минут. Такую процедуру можно повторять до несколько раз в сутки. Важно помнить, что после ингаляции не рекомендуется выходить на улицу или дышать холодным воздухом, поскольку эффективность терапии в таком случае снижается.
Действенными при синусите считаются отвары из следующих лекарственных растений:
Также можно делать ингаляции с настойкой прополиса, содовым раствором, картофельным отваром, медом.
Для ингаляционных процедур с помощью небулайзера применяют также аромамасла. Эффективными при синусите являются следующие масла:
- Пихтовое
- Эвкалиптовое
- Лавандовое
- Ментоловое
Важно знать, что процедуру не разрешается делать при полностью заложенных пазухах носа. Сначала необходимо применить назальные капли, чтобы освободить проход к синусам.
Лечение синусита во время беременности должно проходить под контролем врача!
На развитие синусита при беременности влияет такой фактор, как гормональные изменения в женском организме. Для беременных синусит опасен уменьшением поступления в кровь кислорода из-за затрудненного носового дыхания. Это влияет на развитие плода и снижает качество жизни женщины.
Следует помнить также, что не все препараты, которые предназначены для лечения синусита, можно применять беременным. В первом триместре вообще не желательно употребление медикаментов, поскольку в этот период происходит формирование плода. Именно поэтому средства в таком случае может назначать только специалист. Чтобы снять воспалительный процесс используются противоотечные лекарства.
Сосудосуживающие препараты не назначают – они могут способствовать сужению сосудов в плаценте и матке.
Среди антибиотиков беременным с осторожностью приписывают Азитромицин, Амоксициллин, если синусит вызван бактериями. Продолжительность антибактериальной терапии и дозировку препаратов устанавливает врач.
В тяжелых случаях возможно введение резинового катетера в пазухи носа, а также удаление гнойных скоплений из пазух методом, именуемым в народе «кукушкой». Безопасными методами лечения при беременности являются ингаляционные процедуры и промывание носа.
Для предотвращения возникновения синусита существуют следующие профилактические действия:
- регулярное проветривать помещение
- укреплять иммунную систему путем закалывания организма
- соблюдать правильный питьевой режим
- не допускать переохлаждений организма
- избегать вдыхания холодного, а также загрязненного воздуха
- систематически проводить меры по увлажнению воздуха
- употреблять продукты, содержащие минералы и витамины
При соблюдении этих профилактических мер, вероятность развития заболевания можно снизить в несколько раз.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
источник
Нередко синуситы, поражение придаточных пазух носа, возникают как осложнение недолеченной простуды, хронического насморка или острой аллергической реакции. Тревожными симптомами, которые должны заставить пациента обратиться к врачу, становятся резко выраженная заложенность носа или обильные, густые гнойные выделения, сильный насморк, а также плохо сбивающаяся температура на фоне общего недомогания, головной боли и дискомфорта в области лицевых костей. Для постановки диагноза одного осмотра врача недостаточно, назначаются эндоскопия, рентгенография придаточных пазух или в сложных случаях даже томография. Эти методы помогают в постановке правильного диагноза и как можно более скором назначении лечения.
Нередко длительно протекающая простуда и провокация аллергии могут привести к развитию острого синусита. Чтобы предотвратить синусит и ухудшение общего состояния, нужно держать свои пазухи свободными от слизи. Это достигается за счет дыхания только носом, использования препаратов, разжижающих слизь и приема большого количества жидкости. Для людей, страдающих аллергией, разобщение контакта с аллергенами может помочь предотвратить не только симптомы аллергии, но и синусит.
Синусит может ощущаться как простуда с заложенностью носа, насморком и недомоганием, но при этом она не облегчается на протяжении нескольких дней. Симптомы синусита часто включают:
- давление и боль в области пораженной придаточной пазухи, которые могут ухудшаться, когда пациент наклоняется вперед;
- сильную заложенность носа, которая почти не облегчается каплями;
- синдром постназального затекания, свисание густой слизи на задней стенке глотки;
- кашель, который провоцируется стеканием слизи;
- боль в горле и затруднение отделения слизи из носа.
На фоне синусита заложенность носа только усиливается, формируется ухудшение симптомов через 5-7 дней, повышается температура.
Симптомы могут варьировать в зависимости от того, какие пазухи затронуты. Типична температура из-за воспаления и нагноения, недомогание и слабость. Иногда синусит провоцирует боль в верхней челюсти и зубах, может привести к полной потере обоняния. Но зачастую возникают общие симптомы — высокая температура и разлитая боль в области лица, концентрирующаяся в области лба, глазниц и верхней челюсти.
Если у пациента имеется хронический синусит, который не обязательно связан с бактериальной инфекцией, он может испытывать повторяющиеся или продолжающиеся симптомы, которые не проходят после лечения. Эти симптомы менее выражены, чем при остром синусите, и обычно не включают высокую температуру. Симптомы хронического синусита могут сильно различаться, а недомогание длиться месяцы или годы, если патологию должным образом не лечить.
Не всегда врач может без труда поставить диагноз. Выявление воспаления пазух может быть сложным, так как не всегда ясно, вызван ли синусит бактериальной инфекцией или воспаление провоцирует вирус, что требует различного лечения. Врач обычно диагностирует синусит, основываясь на том, что о своих симптомах сообщает сам пациент, и на истории болезни, результатах осмотр носоглотки. Кроме того, врач будет выяснять детали — ощущение давления в области лица, консистенцию слизи и длительность симптомов.
Носовая эндоскопия — осмотр полости носа специальной камерой на конце гибкой трубки эндоскопа, может помочь в подтверждении диагноза. Но не все кабинеты оборудованы подобной техникой. Чтобы подтвердить диагноз обычно назначается рентгенография придаточных пазух. КТ-сканирование придаточных пазух обычно не требуется при выявлении острого синусита, но может быть очень важным при лечении пациентов с хроническим синуситом.
Основу диагностики при подозрении на синуситы составляет рентгенография. Она проводится в любой поликлинике по направлению врача и дает достаточно четкие результаты. Помимо постановки диагноза, проведение рентгенографии позволяет уточнить область поражения — какие именно пазухи вовлечены в процесс больше всего. Правильно проведенная рентгенография позволяет определить тяжесть состояния, степень вовлечения пазух и даже осложнения.
Эндоскопия, при которой врач осматривает полость носа с помощью специальной камеры на конце жесткого эндоскопа, может быть выполнена для подтверждения диагноза. Перед эндоскопией врач дает пациенту спрей, который содержит препарат, снижающий производство слизи, и лекарство, чтобы обезболить внутреннюю часть носа. Врач будет использовать эндоскоп, чтобы посмотреть на полость носа и область выводных отверстий пазух. Также доктор может также взять образец слизи или биопсию ткани из носа для дальнейшего обследования. Во время обследования нужно сообщать врачу, если эндоскоп провоцирует болезненность или если пациент собирается чихать.
Компьютерная томография, или КТ, нечасто применяется в диагностике синусита. КТ-сканирование использует специальную рентгеновскую технологию для создания снимков полостей тела со многих углов. Снимки более подробные, чем типичные рентгеновские снимки. Во время компьютерной томографии придаточных пазух выполняются поперечные сечения или косые проекции пазух. КТ может выявить проблемы со всеми пазухами. Врач будет использовать эту информацию для определения наилучшего лечения для пациента, особенно при хроническом течении болезни.
КТ может показать застой слизи в пазухах или другие аномалии. Тем не менее, сканирование здоровых людей без проблем с пазухами показало, что возможно наличие препятствий и других аномалий без клинических симптомов, поэтому эту информацию следует сочетать с другими данными об имеющихся симптомах.
КТ-сканирование занимает около 15 минут. Это не болезненная процедура. Специалист объяснит необходимые действия перед началом работы. Перед исследованием нужно будет снять очки, серьги, слуховые аппараты и стоматологические протезы. Стоит избегать промываний носа в течение 24 часов перед томографией, чтобы исследование показывало пазухи и носовые ходы в истинном их состоянии.
Во время сканирования пациент лежит на столе, пока кольцо, генерирующее лучи, проезжает над исследуемой областью. Стол будет перемещаться во время съемки. Очень важно лежать неподвижно, пока все изображения не будут сделаны.
источник
Насморком болеют все, и все слышали о гайморите, а вот о том, что один является следствием другого, многие просто не задумываются. Затяжной насморк (более 10-14 дней) может перейти в одну из форм синуситов – заболеваний, вызванных воспалением придаточных пазух носа.
Все пазухи покрыты слизистой оболочкой и соединены каналами. При воспалении слизистой из-за аллергии или инфекции каналы(соустья) сужаются, и слизь и гной остаются в пазухах. В зависимости от того, какая из пазух воспалилась, различают виды синуситов: гайморит, фронтит, этмоидит, сфеноидит.
Возникновение синуситов и затяжного насморка в большинстве случаев обусловлено неправильным или незаконченным лечением вирусных простудных заболеваний. Иногда простуда проходит через несколько дней, а насморк длится 2 недели и больше.
Если насморк стал затяжным и сопровождается неприятными ощущениями в области носовых пазух, самое время обратиться к врачу. Иначе существует риск, что острый синусит перерастет в хронический. А любая хроническая болезнь поддается лечению гораздо труднее.
Еще одной из главных причин возникновения синуситов является аллергический ринит (включая аллергию на медикаменты). Без должного и своевременного лечения болезнь прогрессирует и на поздних стадиях может стать причиной воспаления носовых пазух.
Предрасположены к синуситам люди с различными отклонениями в строении лицевой части черепа (искривление носовой перегородки и другие врожденные пороки), с чересчур разросшимися носовыми полипами, с ослабленным иммунитетом. Гайморит может возникнуть при недостаточно полном лечении астмы и кариеса верхних резцов.
Все виды синуситов имеют ряд симптомов, позволяющих с достаточной степенью точности определить характер заболевания:
- Постоянно заложен нос, в положении лежа насморк “перетекает” из одной ноздри в другую при смене положения тела, нарушен сон, наблюдается потеря обоняния;
- Головные боли в области носовых пазух, усиливающиеся при наклоне головы вперед и в вечернее время;
- Гнойные выделения из носа и носоглотки, имеющие прозрачный или желтый цвет. При сильной заложенности отсутствуют;
- Температура повышается при остром течении болезни до 38°. Хронические формы характеризуются незначительным повышением (37°) и могут остаться незамеченными;
- Затрудненность дыхания и явления общей интоксикации: слабость, вялость, раздражительность;
- Затяжной сухой кашель, приступы которого усиливаются вечером и ночью.
Вот почему при малейшем подозрении на воспаление пазух важно своевременно обратиться к специалисту. Только врач в состоянии определить природу неприятных ощущений и дать грамотные рекомендации. Особенно это касается детей, ввиду их еще не сформировавшихся соустий между пазухами. Кроме того, иммунитет ребенка 8-9 лет недостаточно окреп и может не сразу среагировать на воспалительный процесс повышением температуры. Некоторые дети ведут себя обычно и при высокой температуре. А вот если у ребенка долго не проходит насморк и кашель, то данные симптомы будут вполне весомым основанием для визита к врачу.
Доктор Комаровский предупреждает о возможности возникновения осложнений при несвоевременном лечении затяжного насморка. Виду неокрепшего детского иммунитета существует большая вероятность поражения органов зрения, слуха, дыхания.
Маленькие дети могут постоянно чихать и испытывать чувство сухости в горле и носоглотке, болевые ощущения в области пазух становятся наиболее ощутимы на солнце и в натопленном помещении. Возможен отек в области больного участка.
Если хотя бы некоторые из этих симптомов присутствуют, а, главное, затянулись, самое время начать лечение.
Игнорирование симптомов затяжного насморка может стать причиной возникновения гайморита, фронтита, сфеноидита, этмоидита. При всех видах синуситов скопления в носовых пазухах большого количества гноя вызывают воспалительные процессы в прилегающих органах и могут послужить причиной следующих заболеваний:
- Абсцесс глазного яблока, вызывающий потерю зрения;
- Сепсис;
- Менингит;
- Легочные заболевания;
- Остеомиелит.
У ребенка, особенно маленького, затяжной насморк зачастую становится причиной возникновения отитов, когда гной затекает через внутренние “дорожки” прямо в ушко. Необходимо регулярно очищать носик ребенка, а если он собирается высморкаться, следить, чтобы он делал это правильно – с открытой ноздрей, иначе слизь может попасть в ушную полость.
Использование сосудосуживающих капель поможет в нормализации оттока жидкости из среднего уха и устранении отека слизистой. Перед закапыванием следует тщательно прочистить носик. Чтобы избежать рикошетного отека, капли применяют не более 3 дней.
Затяжной насморк у детей часто становится причиной возникновения пневмонии и бронхита. Если ребенок больше недели страдает ночным сухим покашливанием, а в дневное время почти не кашляет, это серьезный повод для визита к врачу.
Перед началом лечения необходимо установить правильный диагноз и определить причину возникновения заболевания.
Обычные капли от насморка могут спровоцировать возникновение хронического ринита.
Если болезнь имеет остро выраженные симптомы, имеет смысл сделать рентгеновский снимок, где сразу будут видны пораженные участки. По ряду дополнительных исследований (ультразвук, компьютерная томография, эндоскопическое обследование, ядерно-магнитный резонанс) специалист может наиболее точно установить стадию заболевания и назначить лечение.
Лечение ранних стадий заболевания включает общеукрепляющую терапию и профилактические меры:
- Прием поливитаминов;
- Закаливание;
- Физиотерапевтические процедуры;
- Полноценные питание и отдых
Если ринит носит аллергический характер, то необходимо в первую очередь устранить источник аллергии.

Если ринит или синусит носит бактериальный характер, оправданным становится использование антибиотиков группы пенициллинов, цефалоспоринов, макролидов. При аллергической форме с устранением основных симптомов успешно справляются антигистаминные средства зиртек и аллергодил.
В отсутствие результатов консервативного лечения возникает необходимость кардинальных мер. К новейшим методикам лечения синуситов и затяжного насморка можно отнести:
- Внутриносовую блокаду. Лекарство вводится инъекцией непосредственно в носовую пазуху;
- Лазерную терапию. Обработка слизистой оболочки посредством лазерного луча. При этом поврежденные кровеносные сосуды разрушаются, снимая отечность. Метод дает 100% излечения;
- Проколы и промывания. Эффективно используется при гайморите;
- Хирургическая операция с применением эндоскопической техники. Проведение осуществляется через носовую полость, при этом не остается рубцов.

При своевременном обращении чаще всего лечение ограничивается промываниями (растительный препарат «Синупрет») и прогреваниями. В остальном прекращение болезни зависит от общего состояния ребенка, поддержания его иммунитета путем закаливания и введения в рацион поливитаминов.
Ни в коем случае нельзя заниматься самолечением без установленного диагноза и консультации ЛОР-врача. Неправильное лечение может привести к возникновению тяжелых осложнений в детском организме.
- Народный рецепт из лука. Закапывание в течение 2-3 дней значительно улучшает состояние и очищает носовые проходы. При ощущениях сильного жжения можно разбавить водой. Для закапывания используется свекольный сок (вареной свеклы), чесночные капли (на 25 г оливкового масла берется 5 капель чеснока), сок калины, ментоловое масло. Капают по 3-5 капель в каждую ноздрю 2-3 раза в день.
- Сок каланхоэ. Закапывание носа соком каланхоэ дает эффект только при бактериальной инфекции (обыкновенный насморк). В случаях аллергических или вирусных воспалений результат будет нейтральный или даже отрицательный.
- Ингаляции над вареным картофелем в домашних условиях. Картофель должен быть хорошо посолен и размят. Кастрюлю и опущенную над ней голову накрывают полотенцем и дышат паром около 15 мин, пока картофель не остынет. Для ингаляций можно использовать ментол, чеснок, эвкалипт.
- Прогревания носовых пазух. Для этого в качестве согревающего элемента используют сваренные вкрутую яйца, подогретые соль и песок, медово-ржаные лепешки. Чтобы не обжечься, их заворачивают в ткань, а лепешки накрывают полиэтиленом для удержания тепла.
- Промывания раствором морской соли (1 ч. л. на 1 л воды). Для промываний используются минеральная вода без газа, настои лекарственных трав (ромашки, шалфея, зверобоя), слабые растворы прополиса и марганцовки, зеленый чай. Теплый раствор втягивается поочередно каждой ноздрей с последующим высмаркиванием.
После согревающих процедур следует в течение 15-20 мин. дать области носовых пазух адаптироваться к комнатной температуре. Для этого надо полежать с полотенцем на лице.
Все формы синуситов легко и полностью излечиваются на ранних стадиях заболевания, когда не нужно прибегать к сильнодействующим медицинским препаратам.
Главное при лечении затяжного насморка – полностью выполнять рекомендации врача, соблюдая при этом регулярность и постоянство при выполнении процедур. Только так можно добиться законченного положительного результата.
Данное видео расскажет о том, как правильно лечить Синусит.
Отзывы по лечению храпа лазером читайте в этой статье.
Гораздо труднее получить эффективный результат лечения при запущенной форме. Особо плачевные последствия несвоевременность диагноза может иметь для детского организма. Современные технологии позволяют выявить заболевание на самом раннем этапе и принять соответствующие меры.
источник
Если вовремя не вылечить насморк, существует риск того, что возникнет гнойный синусит. Это воспаление, затрагивающее придаточные отделы носа.
Если вовремя не вылечить насморк, существует риск того, что возникнет гнойный синусит. Это воспаление, затрагивающее придаточные отделы носа. Развивается он на фоне появления инфекции. Что такое гнойный синусит, как его лечить, какие могут быть осложнения и как не допустить недуг – читайте в нашем материале.
Многие люди, заболевшие этим недугом, задаются вопросом: «Что такое синусит?». Гнойный или аллергический синусит – распространенная проблема современности. Его еще называют риносинуситом. Заболевание представляет собой воспаление околоносовых пазух, которое возникает вследствие присоединения бактериальной инфекции.
Специалисты разделяют этот недуг на четыре группы. Это зависит от того, какие пазухи затронуло заболевание:
- если оно появилось в верхних путях, значит пациент болеет гайморитом (верхнечелюстной синусит);
- если затронуло лобные – этмоидит;
- если произошло воспаление ячеек клиновидной кости – сфеноид.
Синусит – это зачастую не первостепенное заболевание, а побочный эффект от насморка и появления инфекции в дыхательных путях.
Кроме того, причиной может стать еще и различные травмы носа, аллергическая реакция, а также болезни зубов, которые находятся близко к лобной доле.
Неправильное лечение этого заболевания может привести к усугублению ситуации, поэтому врачи не рекомендуют заниматься самолечением. Но чтобы диагностировать синусит, следует обратить внимание на основные симптомы болезни.
Признаки синусита:
- воспаляется слизистая оболочка;
- закладывает придаточные пазухи носа;
- наличие гнойных выделений из носа;
- ткани носа сильно отекают;
- нос опухает;
- тревожит постоянная головная боль, особенно, если наклонить голову;
- если надавить на нос, то возникает резка боль;
- снижается обоняние;
- носом почти невозможно дышать.
Синусит поражает ткани околоносных тканей, бактерии вызывают сильный воспалительный процесс, синусит и гнойные выделения. Кроме того, при остром синусите обязательно следует обратиться к специалисту, чтобы получить эффективную терапию.
У детей этот недуг может быть следствием кори. Детский синусит часто переходит в хроническую форму. Врачи выделяют три возрастные группы детей, для которых присущи определенные симптомы болезни:
Синусит у ребенка первой группы зачастую поражает клетки решетчатого лабиринта. Сложность лечения заключается в том, что трехлетний малыш не в состоянии передать словами все симптомы, которые он ощущает. Как правило, синусит появляется после ОРВИ, а также аденоида.

Дети второй группы страдают от синусита в верхнечелюстных и решетчатых пазухах, также может страдать гайморова пазуха.
Поскольку у представителей третьей группы все пазухи уже полностью раскрылись, синусит может возникать везде. Нередко бывают случаи, когда одновременно воспаляются все пазухи или несколько из них.
При гайморите воспаление происходит в верхнечелюстной пазухе, а диагноз синусит ставят, когда недуг локализируется в нескольких местах одновременно.
А что же касается причин воспаления, то они могут быть одинаковыми.
Общие симптомы болезней:
- сильная головная боль;
- давления в очагах воспаления;
- постоянная боль, особенно при резком повороте головы;
- высока температура тела;
- заложенность носа;
- боль в горле;
- кашель;
- гнойные выделения из носа;
- неприятные запах.
Так, симптоматика гайморита и синусита очень схожа, это создает особенную сложность в постановке диагноза. Врач должен назначить полное обследование, чтобы обнаружить различие в симптоматике. Рентген пазух, УЗИ, тамографию, чтобы определить болезнь и место, где она базируется.
Признаки этмоидита
- Этмоид в острой форме характеризуется таким набором симптомов:
- высокая температура (иногда доходит до 40 градусов);
- рвота и понос;
- гнойные выделения;
- заложенность носа;
- кашель;
- отечность века;
- интоксикация.
Если у больного гнойная форма этой болезни, то добавятся следующие симптомы:
- резкая боль при контакте;
- отекают щеки;
- сильная головная боль;
- слабость.
Признаки фронтита
Этот вид синусита характеризуется сильными болями в лобной части, выделениями из носа, отечностью различных частей тела.
При хронической форме протекания добавляются:
- снижение способностей памяти;
- нарушения режима сна;
- раздражительность;
- отечность тела.
Признаки сфеноидита
К признакам этой болезни специалисты относят: боль головы, интоксикацию организма, гнойные выделения в носоглотке с неприятным запахом.
Во время протекания хронической формы болезни могут появится неврологические расстройства, обмороки, быстрая утомляемость. При этом могут исчезнуть выделения.
Появление полипозного синусита обуславливается перекрытием протоков, которые соединяют пазухи с полостью носа и полипами. Полипы в этом случае не могут выделять слизь и начинают накапливать ее в себе.
Симптомы при полипозном синусите:
- затрудненное дыхание;
- большое количество выделений белого или желтого цветов;
- ощущение, что в носу находится сторонний предмет;
- постоянное воспаление;
- изменение тембра голоса;
- интоксикация организма.
Если вовремя устранить проблему, то можно избежать развития опасных осложнений синусита.
Быстро и эффективно синусит лечится антибиотиками.
Правильно назначенное лечение позволяет быстро устранить воспаление. Зачастую врачи прописывают следующие медикаменты:
- Препараты, которое сужают сосуды;
- Растворы с добавлением соли для промывания носовых пазух;
- Жаропонижающие лекарства;
- Антибактериальные препараты;
- Стимуляторы иммунной системы.
Антибиотики при синусите – основной препарат в борьбе с нелугом. Но назначать лечение должен ЛОР. Чтобы избавится от гнойной жидкости используют специальные солевые растворы для промывания. Маленьким детям рекомендуется лечить нос Биопароксом, а понижать температуру – Ибупрофеном.
Кроме того, хроническая форма синусит лечится сложнее. Для эффективного устранения недуга следует проводить процедуры: ингаляцию паром и электрофорез.

Легкая и средняя формы хронического синусита не требуют вмешательства хирурга. Для лечения зачастую достаточно антибиотика от гайморита, а вот в случае аллергических реакций – используют цефалоспорины или макролиды.
Катаральный синусит: что это такое
При этой форме синусита проявляются другие симптомы. Следует знать, что гной отсутствует при катаральной форме. Но при этом протекание болезни сопровождается сильной отечностью, воспалением и увеличением слизистых выделений.
Симптомы катарального синусита очень схожи с другими видами болезни. Лечение главным образом направлено на то, чтобы устранить слизистые выделения, которые заполняют носовые каналы, а также снизить отечность.
Стоит знать! При катаральном синусите лечиться антибактериальными лекарственными самостоятельно категорически запрещается. Это может привести к возникновению суперинфекции.
Чтобы снизить отечность при катаральных синуситах, следует использовать сосудосуживающие препараты. А при сильных болевых ощущениях – анальгезирующие средства.
Лечение симптоматики синуситов включает в себя такие процедуры:
Врач прописывает препараты, которые суживают сосуды. Важно знать, что их нельзя принимать больше одной недели. В противной случае может возникнуть атрофия слизистой.
Если в носу появился грибок, то в их лечении используют специальные антигрибковые лекарства.
Больной должен использовать интраназальные капли или спрей, а в случае гнойного сунисита, следует пропить курс антибиотиков. Но перед тем, как врач назначит определенный антибиотик, нужно сдать посев на микрофлору. Это поможет определить, к какому из видов лекарства чувствителен организм.
Кроме того, в некоторых случаях может потребоваться процедура, которая называется «пункция верхнечелюстных пазух». Это позволит устранить накопления гноя в этом месте, что существенно облегчит состояние больного.
Также гной можно отсосать с помощью специального ЯМИК-катетера. Его используют только при гнойном синусите. Врач вводит резиновый катетер, на котором есть два небольших баллона. Они разбухают в носу, а после специалист с помощью шприца высасывает весь гной из носовой полости.
Также в медицинских кабинетах часто проводят промывание носа с помощью специальной аппаратуры. В домашних условиях это возможно сделать шприцем, но при этом процедура может вызвать неприятные ощущения.
В больнице же имеется специальный аппарат, который позволяет избежать их. В одну ноздрю вводится специальный шприц, а в другую – насос, который извлекает гной.
Острый синусит: лечение народными средствами
Народные советы могут значительно улучшить состояние больного. Но нельзя полагаться исключительно на них. Так, например, чай из трав поможет быстрее избавиться от кашля. А отвары используются для промывание носа.
Если придерживаться простых правил профилактики, можно избежать появления опасной и неприятной болезни.
- Вовремя и грамотно лечите насморк и заложенность носа.
- Проводите профилактику носовых путей после каждого случая заражения насморком.
- Лечите аллергию в случае появления аллергического синусита.
- Укрепляйте иммунитет.
- Придерживайтесь здорового образа жизни.
- Занимайтесь систематически спортом.
- Сократите свои вредные привычки до минимуму.
источник
Заложенность носа является одним из первых симптомов гайморита. В этом нет ничего удивительного поскольку верхнечелюстные (гайморовы) пазухи, в которых развивается воспалительный процесс, непосредственно связаны с носовой полостью.
Более того, именно длительная заложенность носа и насморк могут спровоцировать развитие гайморита. Именно поэтому к этим патологическим состояниям следует относиться серьезно.
Помните, если ваш нос заложен более двух недель и привычные средства не в состоянии с этим справиться, необходимо обратиться за квалифицированной помощью к врачу-отоларингологу. Ведь если воспалительный процесс в гайморовых пазухах удастся застать на самой ранней стадии его развития, то вылечить заболевание не составит труда.
Существует два основных решения, которые позволяют эффективно бороться с заложенностью носа при гайморите. Ими являются:
- использование сосудосуживающих препаратов;
- промывание носовой полости физраствором.
Другими названиями этих лекарственных средств является адреномиметики или деконгестанты. Механизм действия сосудосуживающих назальных капель и спреев прост. За счет входящих в их состав активных веществ они способны очень быстро устранить отек слизистой оболочки носовой полости, тем самым устраняя причину заложенности носа.
Деконгестанты имеют как очевидные плюсы, так и не менее явные минусы. К положительным моментам относятся:
- быстрое восстановление дыхания;
- высокая эффективность;
- длительное действие до 12 часов.
Главный минус сосудосуживающих капель и спреев состоит в том, что их нельзя использовать без перерыва дольше 3—7 суток. Разрешенную продолжительность приема следует проверять в инструкции по применению конкретного препарата. Невыполнение этой рекомендации способно привести к возникновению медикаментозной зависимости.
Также обратите внимание на то, что эти лекарственные средства не лечат гайморит. Цель их приема сводится к облегчению самочувствия пациента.
Мы рекомендуем выбирать для использования именно назальные спреи. По сравнению с каплями они показывают более высокую эффективность.
В любой аптеке можно найти огромное количество сосудосуживающих средств. Предлагаем вашему вниманию небольшой перечень:
Промывание носа солевым раствором при гайморите является простой и безопасной процедурой. Каждый человек может самостоятельно проводить ее в домашних условиях.
Прежде всего она позволяет очень качественно очищать носовую полость от скапливающихся в ней слизистых выделений.
Для ее проведения можно использовать физраствор, приготовленный дома. Чтобы его сделать, достаточно в стакане теплой чистой воды полностью растворить одну четверть чайной ложки соли.
Кроме того, в любой аптеке вы можете купить уже готовый физраствор либо выбрать один из его аналогов. Причем переплачивать за дорогие бренды не имеет смысла, ведь все перечисленные средства оказывают одинаковое действие. Тем не менее приводим для вас короткий список лекарственных средств для промывания носа:
В некоторых случаях заложенность носа может отмечаться уже после гайморита. Такое патологическое состояние может возникнуть по нескольким причинам.
Во-первых, оно может быть связано с тем, что воспалительный процесс в гайморовых пазухах не был долечен до конца. В этой ситуации велик риск перехода заболевания в хроническую фазу. Лечение хронического гайморита является куда более сложной задачей.
Во-вторых, симптом может быть вызван злоупотреблением сосудосуживающими каплями и спреями. Если причина в этом, то решить проблему проще. Достаточно отказаться от использования этих медикаментозных средств. К сожалению, если ситуация запущена, то сделать это совсем непросто.
Заложенность носа для гайморита является обязательным симптомом. Существует только одно относительное исключение из правил. Оно отмечается в случае если воспаление поразило одну гайморову пазуху из двух: левую или правую. В такой ситуации ставится диагноз односторонний гайморит. При этом заболевании часто нос будет заложен лишь со стороны воспаленной пазухи.
У каждого человека помимо гайморовых есть лобные, клиновидные и решетчатые придаточные околоносовые пазухи или синусы. Воспаление может возникнуть в каждом из них. Все эти заболевание имеют общее название синусит. К нему также относятся фронтит, этмоидит и сфеноидит.
Все, что сказано в этой статье про заложенность носа и гайморит, будет также верно для каждой из этих болезней.
источник
Даже самая обычная простуда может стать причиной развития такого распространенного заболевания, как гайморит. Оно связано с воспалением слизистой оболочки гайморовых пазух, которое вызывает отеки и закупоривание каналов, ведущих в полость носа.
Однако если своевременно обратить внимание на симптомы, указывающие на развитие данного заболевания, справиться с ним можно без особого труда.
Лечение гайморита в домашних условиях может предусматривать как применение средств традиционной медицины, так и использование всевозможных народных методов, которых существует достаточно много.
Гайморитом называют воспаление верхнечелюстных пазух. Как правило, его возникновение связано с ослаблением защитных функций организма, простудного заболевания, неправильного лечения насморка, врожденных аномалий в анатомическом строении носа.
Данное заболевание встречается достаточно часто, особенно в зимний период. Если вам не раз приходилось успешно лечить гайморит самостоятельно, то в этой статье вы найдете для себя много полезных рецептов, которые позволят быстрее и эффективнее справиться с воспалением. В случае, когда такое заболевание у вас впервые, обязательна нужно консультация специалиста. Он поможет установить причину недуга и сориентировать в лечении.
- Заложенность носа
- Тяжесть в переносице
- Головная боль
- Давление в области лба
- Напряженность в глазах
- Светобоязнь
- Слизистые выделения зеленого цвета
Все перечисленные симптомы свидетельствуют о развитии гайморита, причем наличие некоторых из них может говорить о запущенности болезни.
Если соустье претерпело изменений или присутствует разросшаяся слизистая оболочка, то нормальный отток слизи в таком случае невозможен. Облегчить состояние больного поможет только катетер ЯМИК и антибактериальные препараты. Если виной всему полипы, специалисты рекомендуют избавиться от этой причины. Их удаление сегодня происходит абсолютно безболезненно. Для этих целей используется эндоскопическое оборудование и лазерная установка. Но стоит отметить, что к таким мерам врач может прибегнуть только после полного излечения от гайморита. При обострении болезни использование лазера категорически противопоказано.
Лечение гайморита в домашних условиях допустимо только на ранних этапах его развития. Более того, народные рецепты должны выступать в качестве вспомогательных средств.
Из доступных методов в домашних условиях стоит выделить:
- прогревание;
- компрессы;
- промывание носовых пазух;
- применение согревающих мазей;
- использование капель и сосудосуживающих спреев.
Правильное сочетание домашних средств позволит быстро вернуться к прежнему ритму жизни.
Физиотерапевтические методы выступают в качестве пускового механизма в борьбе с различными заболеваниями, и гайморит совсем не исключение. Для его устранения применяют ультрафиолетовую лампу, динамические токи, соллюкс и УВЧ-терапию. Все перечисленные методы являются прекрасным дополнением медикаментозного лечения, что способствует скорейшему выздоровлению пациента. Правда, не у каждого есть возможность бывать в поликлинике и проводить лечение, но некоторые процедуры вполне возможно проводить и в домашних условиях.
Специалисты советуют проводить промывание носа при гайморите. Это предотвратить застой слизистых выделений в пазухах и облегчить носовое дыхание. Для этих целей врачи могут предложить воспользоваться специальным катетером, через который поступает лекарственный раствор в поврежденные пазухи. Так происходит промывание и обеззараживание слизистой оболочки носа. Для проведения этой процедуры обычно используют физраствор или соляной раствор. Проводить промывание можно даже обычным шприцом без иглы. Промывание носа можно проводить не только для лечения гайморита, но и для его профилактики.
- Своевременное лечение простудного заболевания и гриппа
- Укрепление защитных сил организма
- Промывание придаточных пазух носа при первых признаках простуды
- Прогулки на свежем воздухе
- Закаливание организма
- Чтобы облегчить носовое дыхание, всегда применялись капли. В их основе лежат натуральные компоненты. Для приготовления средства потребуется смешать по чайной ложке меда, лукового и картофельного соков. Полученную смесь капают по четыре капли в каждый носовой ход трижды в день.
- Мед. С таким же успехом можно использовать обычный жидкий мед. В каждый носовой ход нужно капнуть по капле средства и сделать вдох через нос, чтобы втянуть его в себя. Первое время может наблюдаться чувство заложенности носа. Правда, вскоре оно исчезнет.
- Сок алоэ. Не менее эффективны при гайморите капли на основе сока алоэ. Свежие листья растения необходимо избавить от шкурки и добыть из мякоти сок. Средство нужно смешать в кипяченой водой в равном соотношении. Лечение проводят трижды в день. Сок алоэ можно заменить соком каланхоэ.
- Лавровый лист. Хорошо себя зарекомендовал народный способ лечения с использованием лаврового листа. Для этого потребуется пару листов залить кипятком и отправить емкость с содержимым на огонь. Как только отвар закипит, в него следует окунуть салфетку, а затем приложить ее ко лбу или к переносице.
- Хрен. Знахари часто рекомендуют лечить гайморит хреном. Для этого понадобиться корень растения промыть, очистить и натереть его на терке. Треть стакана смеси соединяют с соком трех лимонов. Принимают средство каждый день до еды. В лечебных целях достаточно принять половину чайной ложки смеси. Продолжительность такого лечения составляет 4 месяца.
- Парафин. Самым доступным способом физиотерапевтического лечения считается парафинотерапия . Знатоки в области народной медицины рекомендуют каждый день прикладывать к участкам поражения аппликации с расплавленным парафином всего на полчаса. Такую процедуру повторяют на протяжении 10 дней. Стоит сказать, что парафин можно приобрести в любом ближайшем аптечном киоске. Стоимость его вполне приемлема, что позволяет назвать лечение гайморита в домашних условиях парафином одним из оптимальных и доступных методов. Причем, существует несколько способов использования данного средства. Парафин можно растопить при помощи водяной бани, а затем кистью наносить его на пораженную область носа. Другой способ подразумевает смачивание тканевой салфетки растопленным парафином, которую потом нужно будет приложить к больному месту.
- Соль. Довольно эффективным средством при гайморите можно назвать соль . Используя этот продукт в качестве компонента для тепловых компрессов, удастся снять отечность и уменьшить воспалительный процесс. В мешочек насыпают соль, завязывают и отправляют его в микроволновую печь или на сковороду, чтобы он нагрелся. Затем его необходимо будет приложить к больному участку тела. Но стоит понимать, что такая процедура показана только в случае гайморита, который находится на ранней стадии развития. Если болезнь уже запущена, прогревание переносицы лишь усугубит воспалительный процесс и будет способствовать распространению инфекции на близлежащие ткани. Это может привести к очень серьезным осложнениям, вплоть до менингита.
- Зверобой. Данное растение используется народной медициной для лечения многих недугов . Это легко объясняется целебными свойствами зверобоя и его химическим составом. Наличие фитонцидов позволяет оказывать антисептическое действие. Также зверобой можно назвать природным антибиотиком, но заменять им курс антибактериальной терапии не стоит. Эта трава может выступать только в качестве дополнительного средства лечения гайморита. Также стоит отметить противовоспалительные и болеутоляющие свойства зверобоя. Самым эффективным способом борьбы с гайморитом считается промывание носа с использованием отвара травы. Для его приготовления берут 1 ч. л. зверобоя, заливают его водой (250 мл) и доводят до кипения. Далее средство снимают с огня, остужают до комнатной температуры и проводят промывание ноздрей. Повторяют процедуру три раза в день. Еще одним средством, которое обладает более мощными лечебными свойствами, является зверобойное масло. Чтобы его приготовить, потребуется 250 гр. сухой травы залить полулитром растительного масла и оставить настаиваться в течении 14 дней в темном месте. По прошествии двух недель средство процеживают и используют в виде капель. В каждый носовой ход капают по 3 капли зверобойного масла до трех раз за день.
- Целебные капли. В емкости смешивают сок синего лука и картофеля. Взяв по одной части каждого сока, соединяют ее с одной частью меда. Все компоненты тщательно перемешивают и капают три раза в день. Данное средство лучше использовать сразу, как только появился насморк. Это позволит предотвратить развитие гайморита.
- Настойка прополиса. Две спички обмотать ватой и смочить их настойкой, а затем погрузить в подсолнечное масло. Затем спички вставляют в носовые отверстия, которые должны пробыть там 30 минут. Процедуру повторяют до четырех раз за день. Для усиления лечебного эффекта перед сном слизистую оболочку носа необходимо смазать эвкалиптом и маслом туи, а затем закапать мед. Как правило, после таких процедур утром можно наблюдать обильное отхождение гнойных выделений, что способствует быстрому исцелению от гайморита.
- Лук. Четверть луковицы нужно измельчить и завернуть в марлю. Луковый мешочек прикладывают к каждому носовому отверстию на вдохе. Процедуру повторяют трижды в день. Возможно, поначалу будет отмечаться чувство жжения в носу. Во время проведения процедуры можно еще массировать переносицу вместе с гайморовыми пазухами. Это усилит отхождение гнойных накоплений. К десятому дню такого лечения от гайморита не останется ни следа.
- Каланхоэ. Листья растения измельчаются, а полученную массу закладывают в нос. Держат средство до тех пор, пока не произойдет чиханием. Проводят процедуру 4 раза в день. По прошествии нескольких дней нос будет полностью очищен от скопившейся слизи.
- Чесночная вода. Измельчить зубчик чеснока и залить его холодной водой (100 мл). Настаивают средство больше часа. Чесночную воду капаю в каждый носовой ход, приняв горизонтальное положение. Такой способ лечения гайморита помогает справиться даже с хроническим гайморитом.
- Сливочное масло. Данное средство помогает смягчить гной и вывести его из придаточных пазух. На ночь необходимо в один носовой проход положить небольшой кусочек масла размером в горошину. На следующую ночь аналогичную процедуру проводят с другой ноздрей. Поутру боль исчезнет, а гной начнет постепенно выходить из гайморовых пазух.
- Луковое масло. Бутылочку наполнить растительным маслом (50 мл) и отправить ее томиться на водяной бане. Снять ее с огня нужно через пять минут после закипания. Когда масло остынет, приступают к приготовлению средства. Для этого берут ½ ч. ложки. масла и соединяют его с ½ ч. ложкой лукового сока. В каждое носовое отверстие капают по пять капель полученного средства каждые два часа. После проведения этой процедуры не рекомендуется сморкаться в течении 15 минут. Перед сном в каждую ноздрю капают полную пипетку пастеризованного масла, но без добавления лукового сока. По прошествии 7-14 дней гайморит полностью исчезнет.
- Отвар эхинацеи. Для приготовления средства необходимо 1 ч. ложку эхинацеи залить кипятком (250 мл). Настаивают отвар 3 часа. Лечение проводят утром и перед сном после еды. Употребляют по ½ части стакана отвара эхинацеи. Повторный курс проводят через 6 месяцев. Данное средство позволяет не только справиться с гайморитом, но и укрепить иммунитет.
Некоторые лекари рекомендуют использовать свежий сок чистотела для лечения гайморита дома. Его необходимо определить в стерилизованную посуду, а затем отправить настаиваться в темное место. Когда верхний слой средства станет абсолютно прозрачным, можно приступать к лечению в домашних условиях. Три капли полученного состава капают в каждое носовое отверстие. Процедуру повторяют трижды в день. Курс лечения – неделя.
Весьма эффективно использование свежего сока для снятия воспаления в гайморовых пазухах. Бытует мнение, что чистотел является ядовитым растением. Однако даже если несколько капель попадет внутрь организма при закапывании носа, вреда человеку такая мизерная доза не принесет.
- Лечение гайморита в домашних условиях подразумевает проведение ингаляций. Для этого нужно взять: 3 части тысячелистника,
- 1 часть зверобоя,
- 2 части аптечной ромашки
- 1 часть чистотела.
Чтобы приготовить средство, необходимо 2 ст. ложки травяного сбора залить стаканом кипятка и дать настояться 30 минут. При гайморите полученный настой используют для ингаляций. Процедуру проводят ежедневно по 6-8 раз в день. Но перед ингаляциями следует тщательно очистить нос. чтобы усилить эффект от процедуры, предварительно необходимо выпить стакан горячего чая на основе черной смородины или листьев череды.
Кроме того, лечение в домашних условиях обязательно должно включать обильное теплое питье. Также положительным действием отличается применение отхаркивающих травяных отваров. Для укрепления иммунитета рекомендуется обратить внимание на витаминизированную пищу или начать принимать витаминные комплексы.
Вылечить гайморит дома вполне реально. Однако, в процессе необходимо строго контролировать свое состояние и при малейших осложнениях обращаться за профессиональной помощью.
В действительности дома лечить гайморит – дело нелегкое, но результат того стоит. Конечно, лечение гайморита будет успешным только на начальной стадии заболевания, в ином случае лучше обратиться в больницу и как можно быстрее.
Назначение лечения должно производиться только врачом!
Гайморит – воспалительное заболевание верхнечелюстных пазух носа, которое является не только опасным, но и весьма коварным заболеванием. Патология может развиваться не только в разных формах и видах, но и способна протекать с неординарным набором симптомов. Поэтому самостоятельно диагностировать заболевание крайне сложно.
У некоторых пациентов наблюдается гайморит без насморка. Стоит отметить, что данная форма считается менее опасной и проявляется не совсем типично для гайморита. Однако, с такой ситуации требуется аналогичное лечение, которое прописывает врач во время стандартного течения заболевания.
Воспаление гайморовых пазух, протекающее без характерного насморка, может развиваться в двух формах:
- Острой – чаще всего развивается на фоне недолеченной либо только что перенесенной простуды с осложнениями.
- Хронической – несвоевременная либо неквалифицированная терапия острого течения гайморита.
Хронической формой заболевания чаще всего страдают дети, поскольку ребенок не сразу говорит о своем плохом самочувствии, а взрослые не сразу могут заметить развитие болезни, которая может протекать без насморка и температуры. Поэтому каждый родитель должен более внимательно и основательно относиться к здоровью своего ребенка.
Головная боль является одним из основных симптомов гайморита.
Внимательно рассмотрим основные моменты, при которых взрослый человек обязательно должен посетить врача-отоларинголога:
- Интенсивная заложенность носовых ходов, которая держится на протяжении двух недель и более.
- Повышение температуры тела, в некоторых случаях незначительное (37,5-37,8 градусов), на протяжении трех и более суток.
- Дискомфортные, болевые ощущения в области головы, околоносовой зоне, в области лба, которые имеют свойство усиливаться при разговоре либо глотании/жевании пищи.
- В зависимости от того, как наклонена ваша голова, в каком положении (горизонтальной или вертикальном) находится, боль стихает либо усиливается.
Что касается гайморита без характерного насморка в детском возрасте, симптоматика в таком случае может выглядеть следующим образом:
- Неприятные, иногда болезненные ощущения в области носа, чаще всего усиливающиеся в вечернее время.
- Затрудненное носовое дыхание по причине заложенности носа.
- Повышенная утомляемость малыша, болезненное состояние.
- Ребенок может пожаловаться на боль в области десен, ушей, лба, лицевой зоны.
- В редких случаях отмечается частичная потеря либо постепенное ухудшение слуха.
- Неприятный зловонный запах изо рта и носа.
- Кашель.
- Светобоязнь, слезотечение.
- Гнусавость в голосе.
При отсутствии выделений из носовых ходов многие больные затягивают с визитом к специалисту, что становится проблемой своевременной диагностики и лечения гайморита. Если вы обнаружили у себя хотя бы несколько похожих симптомов, обратитесь за помощью к доктору.
Ринит (насморк) представляет собой воспалительное заболевание, которое поражает слизистую оболочку носа. Говоря иными словами, во время насморка заболевание распространяется полностью по всей поверхности верхних дыхательных путей, к которым относятся носовые ходы, область носоглотки, околоносовые пазухи носа.
В большинстве случаев насморк сопровождается заложенностью носовых ходов и выделениями разной консистенции (слизистые, жидкие, густые, гнойные и т.д.). В отличие от ринита, гайморит по своей сути является воспалительным заболеванием гайморовых пазух носа, при котором вполне могут отсутствовать характерные выделения из носовых ходов.
Во время гайморита, протекающего без насморка, происходит закупоривание отверстий, которые являются соединительным каналом пазухи со всеми остальными отделами носовой полости. В итоге воспаление не может распространиться дальше, протекая в дальнейшем практически бессимптомно.
Сосудосуживающие капли в нос назначаются практически при любой форме гайморита.
Поскольку заболевание может протекать в бессимптомной для него форме (отсутствие насморка, слизистых выделений), диагностика должна проходить с помощью таких методов, как:
- Рентген – с помощью рентгенографического снимка можно обнаружить воспаленную область в виде темных пятен.
- Диафаноскопия – данная диагностическая процедура проводится при помощи специальной трубки, оснащенной лампочкой, которая просвечивает пазуху носа и выявляет очаг воспаления.
- Компьютерная томография – на сегодняшний день одна из самых эффективных методов диагностики гайморита. С ее помощью можно не только обнаружить наличие воспаления, но и определить стадию развития.
В любом случае, гайморит без насморка лечить обязательно нужно. Чаще всего отсутствие характерных выделений указывает на закупорку соустья, обусловленную бактериальной инфекцией. Лечение бактериальной инфекции следует проводить с применением следующих антибиотиков:
- Препараты первой линии – Аугментин, Амоксиклав, Азитромицин.
- Цефалоспорины последнего поколения (при тяжелом течение заболевания) – назначаются в инъекционной форме: Цефалексин, Цефаклор.
Чтобы устранить заложенность носа, отечность назначаются сосудосуживающие препараты, чаще всего спреи и назальные капли. Также назначается промывание носовых ходов антисептическим раствором.
Гайморит без насморка протекает на фоне сильного отека, поэтому врач может назначить антигистаминные лекарственные препараты, такие как Эриус, Кларитин, а также противовоспалительные средства – Нурофен, Найз. Хорошо справляется с отечностью синус-катетер ЯМИК.
Перечислим, каких действий следует избегать во время гайморита:
- Прогревание носа различными компрессами, вареным яйцом и т.д. без предварительной консультации врача.
- Посещение бани, сауны.
- Злоупотребление лекарственными препаратами, которые высушивают слизистую оболочку носа.
- Злоупотребление продуктами питания, которые пагубно влияют на иммунитет (жирная, соленая, тяжелая пища).
- Самостоятельное закапывание сомнительных лекарственных сборов в нос, которые не оказывают антибактериального действия.
Надеемся, что каждый для себя ответил на вопрос, может ли быть гайморит без насморка и какую опасность он представляет для здоровья. Профилактические меры помогут избежать развитие опасных осложнений, а также раз и навсегда позабыть о таком коварном заболевании, как гайморит.
-
Катаральный гайморит у детей и взрослых
-
Возможно ли избавиться от гайморита навсегда?
-
Как лечат гайморит в больнице?
- //www.youtube.com/embed/oCbWI6—HGM
- //www.youtube.com/embed/kAeU99cXc2I
- //www.youtube.com/embed/HuPnqr0tgXw
- //www.youtube.com/embed/xkMxtCune0E
Информация на сайте предоставлена исключительно в популярно-ознакомительных целях, не претендует на справочную и медицинскую точность, не является руководством к действию. Не занимайтесь самолечением. Проконсультируйтесь со своим лечащим врачом.
Копирование материалов без разрешения администрации сайта или автора запрещено.
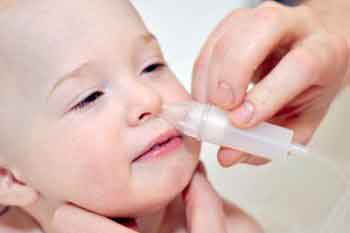
К большому сожалению, организм наших детей часто страдает от вирусных или простудных заболеваний, которые могут подоспеть в самый 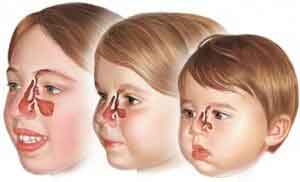
В отличие от гриппа или ОРЗ, гайморитом не возможно заразится, он относится к вторичным заболеваниям, которые возникают как осложнение после других болезней.
Гайморит – это воспаление слизистой оболочки верхнечелюстной пазухи. Наверное, многим родителям это мало о чем говорит, поэтому попробуем более подробно рассказать о данном недуге.
Простыми словами гайморит – это недолеченный ринит (насморк), который может отмечаться как при простудных, так и инфекционных заболеваниях. Согласно статистическим исследованиям, более 5% детей болеет гайморитом именно после простуды. Пик болезни чаще происходит в осенний или зимний период, когда отмечается значительное снижение иммунитета.
Воспаление верхнечелюстной пазухи у детей обычно происходит через несколько дней после перенесенного заболевания. В процессе развития гайморита на слизистую носа попадают вирусы, бактерии, которые вызывают ее отек и воспаление. Слизистая носа у ребенка узкая и очень чувствительная, а при 
Одним из первых признаков простуды считается именно ринит, при котором закладывает обе носовые пазухи. При гайморите закладывание носовой пазухи чередуется, сначала одну, потом другую. Заложенность носа при гайморите не проходит даже тогда, когда слизистую носа освободить от слизи. Кроме того при эффективном лечении простуды насморк проходит через 3 – 5 дней, а при гайморите может затягиваться на недели. Если у ребенка гайморит, а родители в свою очередь уверенны, что это банальный насморк, то он может перейти в хроническую форму, которая трудно подается лечению, способна провоцировать осложнения, опасны для жизни ребенка.
Помимо простудных заболеваний, спровоцировать развитие гайморита могут и другие заболевания, или предрасполагающие факторы:
- аденоиды, полипы, хронический тонзиллит;
- врожденное или приобретенное искривление носовой перегородки;
- аллергические риниты;
- заболевания зубов, полости рта;
- вазомоторный ринит;
- снижение иммунитета;
- инфекционные болезни: скарлатина, корь.
Клинические признаки гайморита проявляются через несколько дней после перенесенного заболевания. Особенно опасным считается бессимптомный гайморит, который появляется через 2 – 3 недели после болезни. За этот период гной скапливается в гайморовых, иногда лобных пазухах. Основными симптомами гайморита у детей считается:
- длительный насморк у ребенка с водянистыми или гнойными выделениями;
- затруднительное носовое дыхание;
- заложенность носовых пазух;
- ощущение боли в области воспаленной носовой пазухе, которые могут отдавать в скулы, глаза, область зубов;
- головная боль;
- повышение температуры тела до 39 градусов;
- обильное выделение слизисто-гнойной мокроты особенно в утреннее время;
- сухой кашель;
- гнусавый голос, сухость во рту;
- общее недомогание;
- отсутствие аппетита.
Боль при гайморите может увеличиваться при наклонах, чихании, резких поворотах шеи, кашле. Ощущение боли объясняется тем, что в пазухах собирается патологический секрет. Значительное уменьшение болей наблюдается, когда ребенок ляжет. В этот период происходит отток слизи с гайморовых пазух.
В качестве диагностики гайморита, врач назначает риноскопию, которая проводится с помощью специальных носовых зеркал или расширителей, а также 
Лечение гайморита у детей должно проводиться комплексно, с учетом приема лекарственных препаратов, местных и физиотерапевтических процедур и других действий, направленных на повышение иммунитета и устранение симптомов гайморита. Основным в лечении гайморита считается устранить причину вызвавшую болезнь, снять отек слизистой носа и обеспечить отток слизи из гайморовых пазух. В крайних случаях при неэффективности консервативного лечения, врач может назначить хирургическое вмешательство.
Консервативное лечение гайморита состоит из приема следующих препаратов:
- Антибактериальная терапия — назначаться врачом после результатов бактериологического посева. Однако врачи часто назначают препараты широкого спектра действия: Сумамед, Фромилид, Аугментин. Данные антибиотики выпускаются в форме суспензий, таблеток для приема внутрь. Кроме того назначаются антибиотики местного действия: Синус форте, Биопарокс, которые впускаются в форме аэрозоля. Доза и курс лечения должна назначаться врачом индивидуально для каждого ребенка.
- Сосудосуживающие препараты — помогают освободить слизистую носа от слизи. Однако применять данные препараты можно не больше 5 – 7 дней. Выпускаются в форме капель, аэрозоля: Нафтизин, Називин, Тизин, Санорин.
- Промывание носа — назначает антисептические соляные растворы для уменьшения отека и воспаления на слизистой носа: Хюмер, Маример, Аквамарис.
- Антигистаминные препараты — снимают отек слизистой: Супрастин, Эриус, Цитрин.
- Муколитические средства — разжижают слизь, способствуют лучшему ее отхождению: Лазолван, Амброксол, Проспан, Синекод.
- Физиотерапевтические процедуры — повышают эффективность лекарственных препаратов, снимают отек и воспаление слизистой: электрофорез, фонофорез, лазеротеропия. Следует отметить, что в остром периоде гайморита, физиотерапевтические процедуры противопоказаны.
В более тяжелых случаях проводят прокол гайморовой пазухи или пункцию. Такие процедуры проводятся только детям старше 6 лет под местной анестезией. В процессе прокалывания, врач вводит раствор антибиотиков и дезинфицирующие средства прямо в очаг воспаления. Данный метод наиболее эффективный, но очень часто после проведения пункции, гной накапливается заново.
Несвоевременное или некачественное лечение гайморита может привести к осложнениям, которые можно разделить на две группы. К первой группе можно отнести нарушения связанные с ЛОР – органами и дыхательной системой:
- Хронический гайморит;
- Воспалительные процессы в глотке и миндалинах;
- Бронхит, пневмония;
- Отит (воспаление среднего уха).
К другой группе осложнений гайморита относятся повреждение других органов и систем:
- Менингит (воспаление мозговой оболочки головного мозга);
- Энцефалит (поражение головного мозга);
- Миокардит (поражение сердца);
- Ревматизм, ревматоидный артрит (поражение суставов);
- Нефрит (заболевание почек);
- Сепсис.
Сократить риск развития гайморита у детей можно с помощью некоторых правил, которые включают своевременное лечение простудных заболеваний, укрепление иммунитета. В период сезонных простудных или вирусных заболеваний, рекомендуется применять противовирусные средства для детей, которые помогут защитить организм ребенка от патогенных вирусов или уменьшить риск осложнения.
В случаи анатомических патологий в строении носа, нужно устранить дефект с помощью оперативного лечения.
Следует отметить, что гайморит довольно серьезное заболевание, которое может привести к необратимым последствиям. Поэтому не стоить игнорировать его симптомы, или заниматься самолечением, которое может не только быть безрезультатным, но и привести к осложнениям. Только ЛОР – врач после осмотра ребенка сможет поставить правильный диагноз и назначить соответствующее лечение.
Здравствуйте. Меня зовут Полина. Услышав однажды истину, что педиатр – главный врач для любой семьи с маленькими детьми, я поняла, что мне есть к чему стремиться.

Боязнь пункции (прокола) зачастую заставляет больных оттягивать поход к врачу. Со временем заболевание перерастает в хроническое или обостряется в самый неподходящий момент, тем самым лишь усугубляя проблему.
Тем не менее, своевременное лечение гайморита современными методами позволяет ещё на ранних стадиях обезвредить заболевание и избежать такого ненавистного прокола носа.
Гайморит обычно начинается незаметно и на ранних стадиях протекает на фоне ОРВИ.
Большинство больных принимают эти признаки за простуду и не уделяют им достаточного внимания. Но после боль в горле, кашель и температура уходят – а насморк и заложенный нос остаются. Это – повод для повторного обращения к врачу и диагностики гайморита.
Когда иммунитет организма ослаблен и легко поддаётся внешнему вредоносному воздействию, бактерии вместе с током крови проникают в гайморовы пазухи, вызывая воспаление слизистой оболочки.
Развивающееся воспаление способствует образованию и застою гноя в пустотах пазух – развивается гайморит. Если удаётся своевременно выяснить проблему заложенности носа, положение можно поправить продуманным и кропотливым лечением.
Симптомы гайморита очень похожи на массу других заболеваний, и определить, что именно не так в Вашем организме, может только врач-лор.
Сходными чертами обладают аллергический ринит и обычная затяжная простуда. Самостоятельная постановка диагноза и самолечение в самом лучшем случае обернутся для Вас потерянным временем, деньгами и лишней химией в организме. В худшем случае – ждите осложнений и перехода в хроническую стадию, а также лечения проколом.
Чтобы диагностировать гайморит обычно применяют компьютерную томографию (исследуется состояние лицевой области черепа), рентген пазух носа, обследование ультразвуком.

Бактерии, вызывающие воспаление в гайморовых пазухах, их воздействию не поддаются, более того – длительный приём антибиотиков вызывает привыкание организма к этому виду препаратов.
На ранних стадиях лечение гайморита возможно проводить беспункциональным методом – то есть без нарушения целостности гайморовых пазух.
При этом промывании специальная антибактериальная жидкость проходит по носовым путям, заходя в гайморовы пазухи, и постепенно вымывает из них гной.
Современные способы и методы лечения гайморита на ранних стадиях предусматривают ещё одно дополнительное воздействие: лечение лазером.
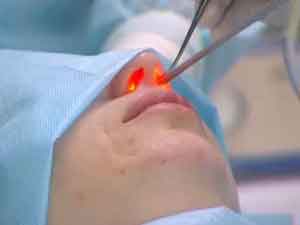
Воздействие лазером помогает снять воспаление за 5-7 сеансов – в зависимости от индивидуальных особенностей организма и стадии заболевания. Уже после первой процедуры промывания и воздействия лазером дышать становится куда легче, появляется ощутимое улучшение состояния.
Одним из самых прогрессивных новшеств техники, которое обеспечивает эффективное лечение гайморита, является применение баллонной синусопластики.
Специальным аппаратом создаётся отрицательное давление, гной как бы отсасывается из гайморовых пазух, облегчая дыхание и давая возможность вылечить воспаление.

Значение имеет как анатомические особенности строения лор-органов пациента, так и тот факт, происходит ли отток гноя из пазух – или уже произошла их закупорка. В последнем случае беспункциональное лечение уже скорее всего не поможет – заболевание переходит в основную стадию.
Лечение гайморита зачастую зависит от той формы, которую приобрело заболевание, его причин и характера протекания. Медицинская классификация называет множество видов этого заболевание, остановимся на самых распространённых из них.
Это не означает, тем не менее, что вирусный гайморит безвреден – при ослабленном иммунитете к нему вполне может присоединиться бактериальная инфекция, которая вызовет осложнения.
Развивается под воздействием на слизистую носа и гайморовых пазух бактерий стрептококка, пневмококка, стафилококка, провоцирующих воспаление на фоне пониженного иммунитета.
Цвет выделение из носа при бактериальном гайморите – от жёлтого до зелёного. Возникать он может не только во время простуды, но и из-за банального попадания в нос инородного предмета или частицы.
Лечение гайморита этого вида предусматривает весь комплекс мер по отсасыванию гноя, на ранних стадиях эффективны полоскания. В запущенных стадиях может переходить однотогенную форму.
Возникает при иммунном дефиците и частом применении антибиотиков – на стенках носовых пазух поселяются дрожжевые и плесневелые грибки, которые и провоцируют воспаление. Отёк и воспаление лечатся прогреваниями, гомеопатическими препаратами и полосканием носа и пазух. Антибиотики не назначаются.
Лечение гайморита данного вида проводится с помощью малых доз аллергенов, его вызвавших, а также применения разнообразных вакцин. После локализации и устранения аллергической реакции назначаются прогревания, антибиотики и наблюдение у лор-специалиста.

Для лечения гайморита этого вида потребуется не только весь комплекс мер по удалению гноя, но и хирургическое вмешательство для удаления закупорки.
Лечить гайморит следует лишь в медицинских учреждениях, работающих со специальным оборудованием – часто необходимые аппараты есть в лор-отделениях стационара. Прогревания и лечение ультразвуком назначаются в физиотерапевтическом кабинете.

- Гайморит, как и любое заболевание, легче предупредить, чем излечить.
- Своевременное обращение к врачу и диагностика на ранних сроках позволят избежать осложнений и воспользоваться современными методами лечения – без прокола и в максимально щадящей форме.
- Новые методы лечения, на ряду с традиционными, быстро поставят вас на ноги.
Один из ведущих лор-врачей России в гостях у Елены Малышевой рассказывает о лечении гайморита. Очень полезная информация:
Гайморитом называют воспаление пазух носа, часто возникающее после недолеченного ринита. Но иногда развивается гайморит без насморка, что, на самом деле, намного опасней. Необходимо знать основные признаки заболевания, чтобы не допустить развития серьезных осложнений.
Может ли быть гайморит без насморка? На этот вопрос множество людей ответят «нет», так как считают, что наличие насморка при гайморите обязательно. И в большинстве случаев это действительно так. Однако бывают ситуации, когда воспаление пазух развивается из-за других причин и протекает без каких-либо выделений:
- В первую очередь, это различные вирусные инфекции (корь, грипп и другие ОРВИ). В начале болезни возникает отек слизистой, который перекрывает выводное отверстие пазухи. Через несколько дней, когда присоединяется выделение слизи, она не может найти выход из пазухи и скапливается в ней. Симптомы вирусного заболевания ослабевают, человек чувствует себя лучше, но слизь так и остается в пазухах, и за это время превратилась в гной. Вот тут и появляются симптомы гайморита.
- Патология зубов. Имеющийся кариес может расплавить тонкую перегородку, отделяющую полость рта, и инфекция проникнет в пазуху и вызовет воспаление.
- Различные травматические повреждения, в том числе кривая перегородка носа, могут также спровоцировать развитие гайморита без насморка.
- Атрофические изменения слизистой. В силу разных причин клетки, вырабатывающие слизь, перестают выполнять свою функцию. Слизистая становится тонкой, легко травмируется, и, соответственно, насморк не возникает.
После того, как стало ясно, бывает ли гайморит без насморка, необходимо уметь распознавать первые признаки заболевания. Симптомы гайморита без насморка у взрослых и детей немного отличаются:
- Чувство распирания в области пазух и переносицы, особенно усиливающееся при наклоне вниз.
- Припухание области щек и нижних век.
- Сильная головная боль.
- Субфебрильная температура.
- Общая слабость.
- Постоянная заложенность носа.
- Потеря аппетита.
- Распространение боли в область уха.
- Чувство необъяснимой усталости.
- Неприятный запах изо рта.
Самостоятельно определить, что это именно гайморит без насморка и заложенности носа, не представляется возможным. Поэтому так важно при первых подозрительных симптомах обратиться к грамотному специалисту, который сможет быстро диагностировать гайморит и назначить соответствующее лечение.
Постановка диагноза основывается на 3 основных методах:
- Диафаноскопия – метод просвечивания пазух специальным устройством в затемненном помещении. Позволяет без применения дорогостоящего оборудования заподозрить наличие гноя в пазухах, однако далее рекомендовано проведение более точных методов.
- Рентгенография придаточных пазух носа. На снимке будут определяться снижение пневматизации пазух и горизонтальный уровень жидкости, свидетельствующий о скоплении в полости патологического содержимого. Наиболее распространенный и довольно точный метод диагностики.
- Компьютерная томография. С помощью нее можно получить идеально четкое изображение внутреннего строения пазух и костей черепа и визуализировать гнойный секрет. Используется, как дополнительный метод в случае неясного диагноза.
Нужный метод выбирает врач, исходя из тяжести заболевания, возраста пациента и наличия сопутствующей патологии.
Отсутствие насморка при гайморите затрудняет раннюю диагностику, поэтому нельзя медлить с постановкой диагноза, так как позднее обнаружение гайморита грозит развитием серьезных осложнений. Гной может проникнуть в мозг и вызвать воспаление мозговых оболочек, а также нарушить целостность сосудов и вызвать сепсис.
Далее врачу предстоит определиться со способом лечения. Сегодня медицина предлагает несколько направлений:
К инвазивному лечению прибегают, когда наблюдается запущенный гайморит, и нет времени ждать, когда подействуют препараты. В этом случае в условиях стационара производят прокол стенки гайморовой пазухи специальной иглой, через которую происходит дренаж гнойного содержимого, и промывают полость антисептическими растворами. Также возможно введение антибактериальных препаратов прямо в полость пазухи.
В остальных случаях целесообразнее лечить гайморит консервативно, с помощью лекарств. Лечение должно быть комплексным, нужно использовать как системное введение препаратов, так и местное.
Лечение гайморита у детей строится по тем же принципам, что и у взрослых, однако некоторые антибактериальные препараты могут быть противопоказаны до определенного возраста. В этом случае делается упор на применение препаратов для местного использования. К тому же, народной медицине известно множество эффективных и проверенных временем способов, помогающих быстро победить болезнь.
Для быстрого подавления очага воспаления использования только местных форм препаратов недостаточно, поэтому лечение дополняют системными медикаментами. Выбор препаратов обусловлен симптомами, которые беспокоят пациента. Заложенность носа при гайморите эффективно снимается сосудосуживающими каплями. Наиболее популярны средства на основе окисметазолина (Африн, Назол).
Для устранения отека выводного отверстия назначают гормональные капли (Фликсоназе, Назарел), что обеспечивает отток гнойного содержимого. Не обойтись и без промывания полости носа растворами на основе морской воды (Аквамарис, Аквалор). Это позволит быстрее очистить пазухи и ускорить выведение слизи.
При тяжелом гайморите с большим количеством гнойного содержимого необходимо назначение системных антибиотиков. Как правило, используют препараты широкого спектра действия без определения чувствительности флоры из-за ограниченности по времени.
Если гайморит возник в результате простуды, то для облегчения общих симптомов применяют жаропонижающие и противовоспалительные средства из группы нестероидных препаратов (Ибупрофен, Парацетамол). Также пациенту рекомендуется больше отдыхать.
В качестве вспомогательных методов можно использовать народные методы, что дополнительно поможет ускорить выздоровление.
Одним из самых эффективных способов являются компрессы из глины. При первых признаках гайморита возьмите пакетик косметической голубой глины, разведите ее теплой водой до состояния густого теста, положите на заранее приготовленный небольшой кусочек бинта и приложите к пазухам. Держать такой компресс нужно в течение часа.
Для облегчения дыхания можно приготовить следующий настой: взять поровну лимонную траву, листья подорожника и мелиссу (общей массой 10 г) и залить 250 г кипятка. После настаивания этого раствора в течение суток, процедить и использовать как капли в нос – по 1 капле в каждый носовой ход 3 раза в день.
Запомните, что при гайморите запрещены любые прогревания, поскольку они могут привести к распространению воспаления.
Профилактика гайморита основывается на своевременном и полном лечении ринита. Также необходимо избегать общего переохлаждения, повышать иммунитет, полноценно питаться и следить за состоянием зубов. В комплексе эти профилактические мероприятия помогут избежать гайморита.
источник

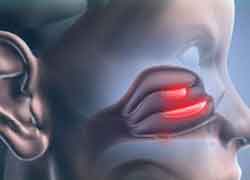 Катаральный гайморит у детей и взрослых
Катаральный гайморит у детей и взрослых Возможно ли избавиться от гайморита навсегда?
Возможно ли избавиться от гайморита навсегда? Как лечат гайморит в больнице?
Как лечат гайморит в больнице?