К наиболее широко используемым при диагностике синусита можно отнести традиционные клинические и лабораторные методы (биохимические, бактериологические, цитологические, морфологические исследования), а также общепринятые методы обследования полости носа, рта и зубов (риноскопию, пункцию верхнечелюстной пазухи, различные виды рентгенографии, электродиагностику зубов). Из новых методов и специальных исследований к ним можно добавить иммунологические, аллергологические, ультразвуковые исследования (эхо-графия), эндоскопию, термометрию, флюорографию, компьютерную томографию.
Риноскопия. Проводится при помощи лобного рефлектора и носового зеркала. Передняя риноскопия— метод, позволяющий объективно оценить внешний вид, состояние, цвет слизистой оболочки, локализацию, вид отделяемого, наличие характерной для синусита гнойной полоски в среднем носовом ходе.
Пункция верхнечелюстной пазухи. Проводится через нижний носовой ход или переднюю стенку пазухи. Используется для диагностики, лечения, обеспечения эвакуации содержимого и возможности многократного воздействия на слизистую оболочку пазухи лекарственными средствами. Разработаны специальные канюли и другие инструменты, позволяющие дренировать верхнечелюстную пазуху на длительное время или на весь период лечения.
Рентгенография. При воздушном затемнении пазухи оно обычно неоднородно, имеется просветление в центре пазухи. При наличии в пазухе жидкости, опухоли затемнение, как правило, однородное. Можно отметить, горизонтальный уровень жидкости или очертания опухоли, если она заполняет только часть пазухи. Интенсивное, но неоднородное затемнение имеет место при полипоматозе. Затемнение на почве отека слизистой оболочки менее интенсивное. Однако характер жидкости (кровь, гной, экссудат) определить невозможно. Рентгенологически не удается дифференцировать также характер воспаления. Большое значение имеет сравнение изменений в динамике (прогрессирующих или регрессирующих). Рентгенологическими особенностями оперированных придаточных пазух является затемнение. Объясняется это тем, что на месте удаленной слизистой оболочки в пазухе образуется толстый слой рубцовой ткани, которая в большинстве случаев покрыта плоским эпителием.
Внутриротовая рентгенографи зубов. С помощью внутриротовой рентгенограммы можно определить состояние кости в периапикалыюй области корней подозрительного или причинного зуба, характер и размеры этих изменений, состояние краев деструкции кости, наличие резорбции корня, пломбировочного материала, отношение его к верхушкам корней, недостатки пломбирования корней, наличие в корнях инородных тел, состояние этой части альвеолярного отростка, характер взаимоотношения верхушек корней с дном верхнечелюстной пазухи.
Более информативна ортопантомография челюстей. Она дает возможность получать развернутый и увеличенный снимок.
Контрастная рентгенография. Контрастное вещество вводится через полость носа путем прокола, через послеоперационное соустье, через свищ или лунку удаленного зуба. Используется масляный раствор иодолипола.
С помощью контрастной рентгенографии можно определить форму и размеры пазухи, состояние слизистой оболочки (отек, наличие полипов), костных стенок, опухоли и кисты.
Компьютерная томография (КТ). Позволяет изучить форму, размеры, структуру и положение различных органов, их соотношение с другими органами и тканями. Она основана на принципе создания рентгеновского изображения органов и тканей с помощью ЭВМ. КТ полости носа, придаточных пазух и носоглотки применяется для диагностики доброкачественных и злокачественных опухолей, кистозных образований. Большую ценность представляет КТ в диагностике опухолей малых размеров, а также опухолей, маскированных хроническим воспалением верхнечелюстных пазух и недоступных другим методам.
Ультразвуковая диагностика. В основе диагностики воспалительных явлений лежит следующий принцип: поскольку в норме верхнечелюстные пазухи воздухоносны, ультразвук через их полость не проходит. Если же имеется выпот, то он вытесняет воздух, создавая благоприятные условия для прохождения ультразвука до задней стенки пазухи, от которой и поступает конечный импульс.
Эндоскопия — дает возможность осветить и осмотреть пазуху изнутри, не вскрывая костной стенки, позволяет выполнять эндоназальные малотравматичные операции.
Электроодонтометрия. Исследуется электровозбудимость пульпы зубов, обращенных в сторону соответствующей пазухи.
Морфологические исследования. Используются гистологические, гистохимические и цитологические исследования. Достаточно информативным является цитологическое исследование промывных вод из верхнечелюстной пазухи.
Клиника острого одонтогенного синусита.
Жалобы на тяжесть и боль в соответствующей половине лица. Боль иррадиирует в лобную, затылочную и височную области, а также верхние зубы. Отмечается заложенность соответствующей половины носа и ослабление обоняния; выделение слизи из ноздри на больной стороне и затруднение дыхания; общая вялость, повышение температуры тела, нарушение сна.
Объективно отмечается отечная, болезненная при пальпации щека, слизистая оболочка полости носа гиперемирована и отечна; под средней раковиной — гнойный экссудат. Перкуссия зубов на больной стороне болезненна. Перкуссия по скуловой кости также болезненна. На рентгенограмме определяется завуалированность или резкое затемнение верхнечелюстной пазухи. При пункции пазухи через нижний носовой ход или по переходной складке можно получить гнойный экссудат. В крови определяется лейкоцитоз, увеличение СОЭ.
Клиника хронического одонтогенного синусита.
Проявляется гнойным отделяемым из соответствующей половины носа, нередко со зловонным запахом, нарушением носового дыхания,односторонней головной болью и чувством тяжести в голове, парестезиями и болью в области разветвлений верхнечелюстного нерва. На рентгенограмме обнаруживается понижение прозрачности пазухи.
Принципы лечения одонтогенных синуситов.
1. Устранить одонтогенную причину, вызвавшую синусит.
2. Обеспечить целенаправленное интенсивное лечение антисептиками, способствуя ликвидации воспалительного процесса в пазухе.
Для этого применяются:
а) инстилляция сосудосуживающих средств в нос;
б) промывание пазухи антисептическими растворами с учетом результатов бактериологического исследования отделяемого;
в) физиотерапевтическое лечение: УВЧ-терапия, ЛУЧ-2, флюктуирующие токи;
г) рациональное положение головы и тела, обеспечивающее естественный отток из пазухи.
3. Десенсибилизирующая терапия (10% раствор хлорида кальция внутривенно, внутрь — димедрол, гистаглобулин, дипразин, диазолин).
4. Иммунокоррекция – экстракт алоэ, фибс, общее УФО.
5. Антибиотикотерапия с учетом чувствительности микрофлоры.
6. По строгим показаниям проводить оперативное лечение: удалять только измененную и сохранять малоизмененную и здоровую слизистую оболочку пазухи, создавать соустье с полостью носа, при необходимости закрывать ороантральное сообщение, по возможности восстанавливать переднюю костную стенку пазухи.
7. Проводить неотложное хирургическое лечение в случаях обострения хронического синусита с тенденцией к распространению на прилегающие пазухи и нарастающими явлениями интоксикации, угрожающими жизни больного.
Хирургическое лечение.
Операция Колдуэлла-Люка. Эта операция радикальная. Предусматривает широкое вскрытие пазухи, выскабливание всей слизистой оболочки пазухи и создание искусственного сообщения между пазухой и полостью носа через нижний носовой ход.
Этапы операции. Проводится разрез по переходной складке через слизистую оболочку до кости, от бокового резца до третьего моляра. Слизисто- надкостничный лоскут тупо отслаивают от кости в пределах клыковой ямки до края грушевидного отверстия. С помощью долота и молотка производится отверстие в передней стенке пазухи, которое расширяют для хорошего обозрения пазухи. Затем выскабливают всю слизистую оболочку пазухи, соблюдая осторожность на верхней стенке, где находится нижнеглазничный канал с сосудисто-нервным пучком, и на нижней, где близко располагаются верхушки корней верхних зубов. Удаляют часть медиальной стенки и слизистой оболочки пазухи и создают окно в нижний носовой ход. Пазуху тампонируют и конец тампона выводят в соответствующую ноздрю.
В последующем из-за травматичности операции Кондуэлла-Люка были разработаны другие методики оперативных вмешательств.
Операция Денкера (1905) состоит в том, что при формировании соустья скусывают край грушевидного отверстия, удаляют часть медиальной стенки, создавая широкое сообщение между носом и полостью пазухи.
А. Ф. Иванов (1931) предложил более щадящую операцию и удалял только явно измененную слизистую оболочку, сохраняя при этом неизмененную.
В.О.Рудаков (1934) предложил вертикальный разрез при проведении ревизии верхнечелюстной пазухи. Необходимость такого подхода связана с тем, что одним из недостатков горизонтального разреза является нарушение иннервации слизистой оболочки альвеолярного отростка, десен, зубов, верхней губы, щеки и носа.
Многие авторы считают противоестественным и травматичным разрушение передней костной стенки, когда мягкие ткани щеки, лишенные опоры, впоследствии втягиваются в сторону пазухи и вместе с рубцами образуют в пазухе перемычки или заполняют ее, приводя к рецидиву и необходимости повторной операции. Поэтому имеется большое количество предложений о костно-пластическом восстановлении передней стенки пазухи после наружной антротомии.
Г. Н. Марченко (1968) с целью костной пластики передней стенки пазухи после выпиливания трепаном пластинки круглой формы и вмешательства на пазухе пластинку реплантировал на прежнее место и укреплял кетгутовыми швами через заранее проделанные отверстия.
В последнее время применяются эндоназальные методики оперативного лечения с использованием эндоскопических методов.
Дифференциальная диагностика одонтогенного
источник
Применение лучевых методов исследования является необходимым при неэффективности консервативной терапии или подозрении на вовлечение в процесс глазницы или внутричерепных структур. В случаях острого синусита обычно используется КТ без контраста.
При высокой степени подозрения на распространение инфекции в глазницу или полость черепа выполняется МРТ с контрастным усилением и без него. Характерным диагностическим признаком острого синусита является наличие уровня воздух-жидкость, возможно наличие густого или «пузырящегося» секрета.
Наиболее характерны эти признаки для поражения гайморовой пазухи. Оценить наличие уровня жидкости в лобных или решетчатых пазухах может быть сложно из-за их небольшого размера. Утолщение слизистой и полипозная ткань способны имитировать наличие уровня жидкости. И наоборот, почти полное заполнение пазухи жидкостью выглядит как крупный полип.
Данные лучевых методов обследования при синусите часто неспецифичны. Заключение рентгенологов обычно содержит описание локализации и степени выраженности затемнения пазух и утолщения слизистой. Для дифференциальной диагностики острого и хронического синусита внимание необходимо обращать на костные перегородки между пазухами.
Длительно текущее воспаление пазух часто сопровождается реакцией периоста и утолщением костных стенок (утолщение мукопериоста), которое иногда может быть крайне выраженным. При подозрении на хронический риносинусит КТ помогает определить наличие анатомических вариантов строения пазух, предрасполагающих к хроническому течению.
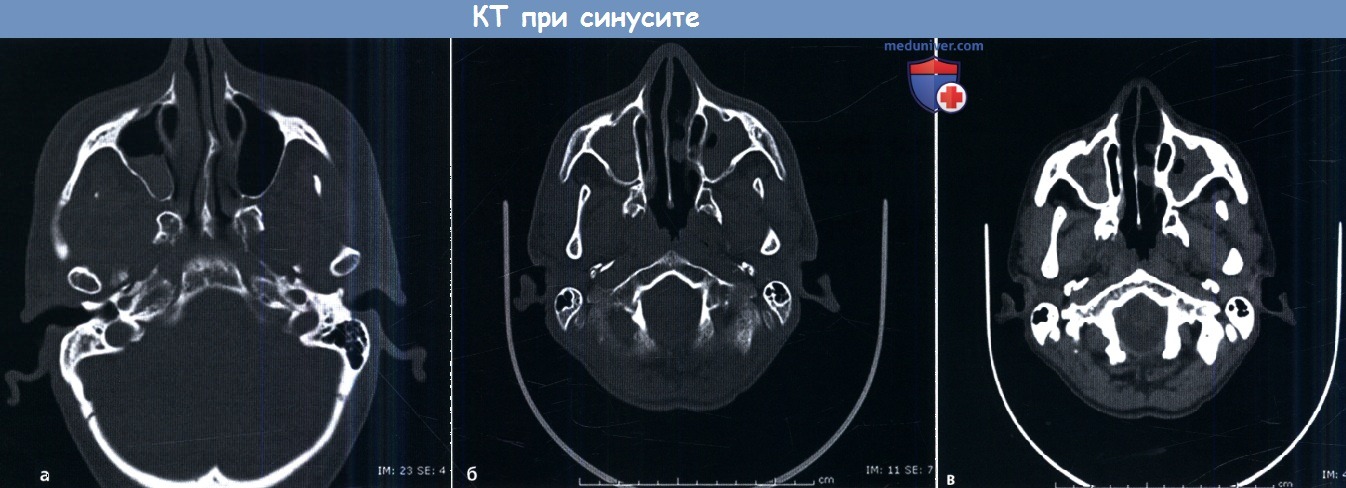
(а) Острый синусит. На аксиальной КТ околоносовых пазух без контраста определяется уровень воздух-жидкость в правой верхнечелюстной пазухе, в медиальном углу виден пузырь воздуха.
Такая картина типична для острого синусита.
(б, в) Хронический синусит. Аксиальная КТ околоносовых пазух демонстрирует полное затемнение верхнечелюстных пазух.
Гиперостоз, склероз и утолщение прилегающих костных стенок характеры для хронического процесса,
которые лучше всего визуализируются на аксиальном (б) изображении в костном окне.
При изучении содержимого пазух в мягкотканном окне (в) определяются центральные участки повышенной плотности,
которые могут соответствовать застойному секрету или грибковому поражению.
КТ является методом выбора при обследовании больного с хроническим риносинуситом, т.к. она позволяет полностью оценить костные структуры черепа. При наличии в пазухах содержимого повышенной плотности полезно использовать мягкотканное окно. Вид секрета околоносовых пазух на МРТ зависит от содержания в нем белка.
Как правило, чем больше в секрете белка, тем более интенсивным будет его сигнал на Т1 и менее интенсивным на Т2. Однако если содержимое пазухи будет иметь повышенную плотность, как в случае грибкового синусита, в обоих режимах МРТ оно будет иметь черный цвет, симулируя вид здоровой пазухи.
При наличии в пазухах содержимого повышенной плотности всегда необходимо исключение грибкового процесса. Также причиной обнаружения в пазухах содержимого повышенной плотности могут являться застойный секрет, кровь, опухоли.
При планировании эндоскопических эндоназальных операций крайне важно учитывать локализацию утолщенной слизистой и наличие тех или иных анатомических вариантов развития. Патологические процессы околоносовых пазух нередко подразделяют на: инфундибулярный, остиомеатального комплекса, сфеноэтмоидального кармана, спорадический, полипозный, лобного кармана, одонтогенный и т.п.
При инфундибулярном типе процесс ограничен верхнечелюстной пазухой и ее естественным соустьем. Проявления заболевания, затрагивающего область остиомеатального комплекса, нередко варьируют, но присутствует поражение одной из пазух, дренирующихся в эту область (верхнечелюстной, лобной, передних клеток решетчатого лабиринта).
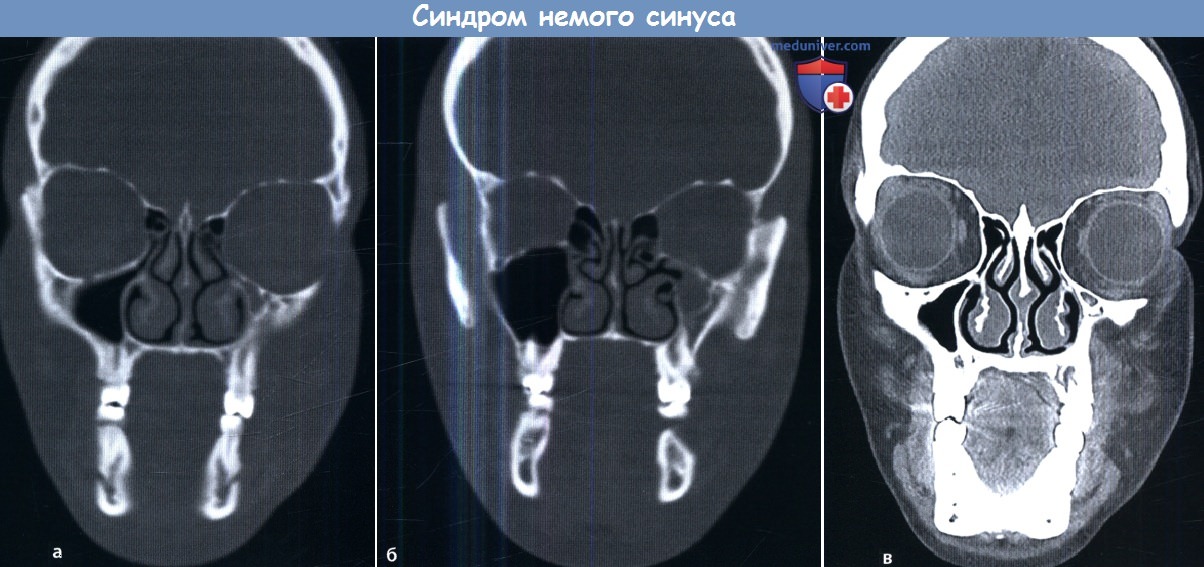
(а) Обратите внимание, что левая верхнечелюстная пазуха уменьшена в размере, а ее латеральная стенка утолщена.
Увеличен размер левой глазницы (б, в). Крючковидный отросток смещен в латеральном направлении с сужением решетчатой воронки.
Обструкция решетчатой воронки может приводить к спадению верхнечелюстной пазухи и развитию энофтальма.
Для постановки диагноза идеальным методом будет КТ во фронтальной плоскости.
При поражении сфеноэтмоидального кармана вовлечены клиновидная пазуха и задние клетки решетчатого лабиринта. При спорадическом типе, как следует из названия, определенной схемы распространения процесса не существует. Полипозный процесс характеризуется полипозным разрастанием в просвете пазух. При поражении лобного кармана вов-леченнной оказывается лобная пазуха той же стороны. При одонтогенном процессе поражается верхнечелюстная пазуха, в ее просвете зачастую определяется яркое кистоподобное образование, исходящее из верхнечелюстного зуба.
Необходимо обращать внимание на возможные осложнения риносинусита. Следует просматривать паренхиму головного мозга на наличие эпидурального или субдурального абсцесса, которые проявляются жидкостным содержимым повышенной плотности, смещающим вещество мозга. При использовании внутривенного контраста облегчается диагностика эмпиемы благодаря повышению контрастности твердой мозговой оболочки. На МРТ эмпиема характеризуется гиперинтенсивным сигналом. При этмоидите возможно распространение инфекции на глазницу.
При использовании контраста необходимо оценивать кавернозные синусы на предмет их тромбоза. На КТ синус будет расширен, возможно наличие сгустка с пониженной плотностью. Вторым признаком тромбоза является увеличение ипсилатеральной верхней глазничной вены. Для диагностики патологии кавернозного синуса может использоваться и рутинная МРТ с контрастированием.
Облегчает визуализацию пещеристых синусов проведение трехмерной МРТ высокого разрешения с последовательностью импульсов градиент-эхо и контрастированием. Допустимо также использование протокола турецкого седла. Следует отметить, что МР-венография не является методом выбора для визуализации кавернозных синусов.
Аллергический грибковый синусит проявляется затемнением сразу нескольких пазух. Характерно агрессивное течение процесса с диффузным распространением, приводящим к изменениям костной ткани и выраженному истончению кортикального слоя. В центре пазухи возможно наличие секрета повышенной плотности. Внешний вид секрета на МРТ, как было отмечено выше, зависит от содержания в нем белка. Обычно они гипоинтенсивны в режиме Т2 и варьируют при Т1.
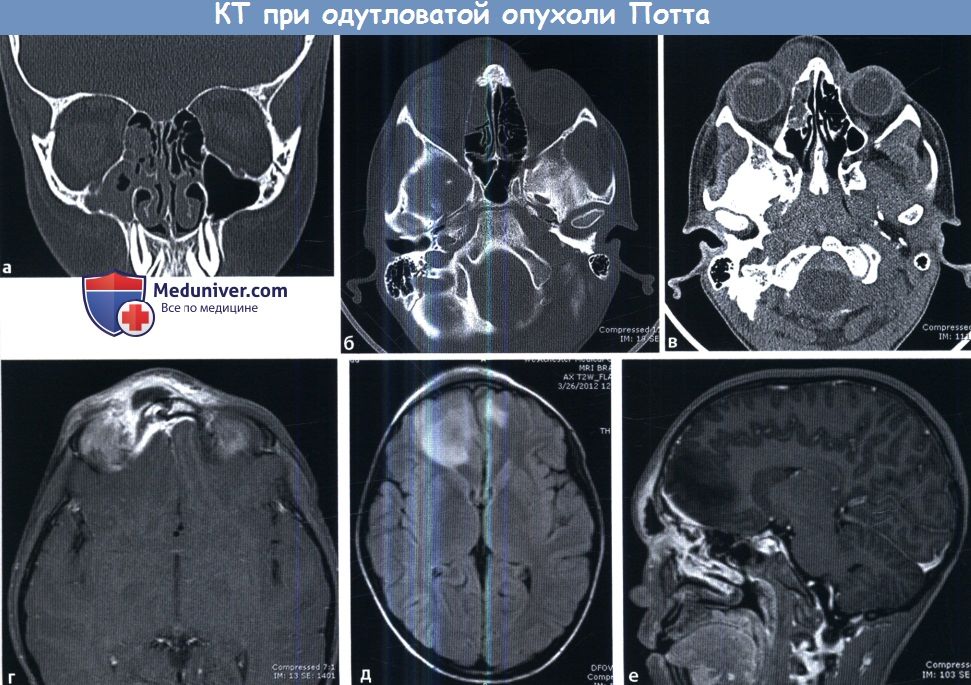
Также обратите внимание на отечность мягких тканей в области медиального угла глаза и корня носа, развитие пре- и постсептального орбитального целлюлита.
Картина характерна для «одутловатой опухоли» Потта с развитием абсцесса мягких тканей. Пациенту была проведена МРТ головного мозга.
(г) Абсцесс мягких тканей в правой лобной и окологлазничных областях.
Многоплоскостные изображения головного мозга демонстрируют интракраниальное распространение инфекции с усилением кровенаполнения твердой мозговой оболочки (г),
что свидетельствует о развитии менингита с субдуральной флегмоной/ранней эмпиемой, а также выраженным отеком преимущественно правой лобной доли (д, е).
Подобное заболевание может вести к быстрому поражению ЦНС и смерти, особенно в случае тромбоза интракраниальных кортикальных вен и/или синусов твердой мозговой оболочки. 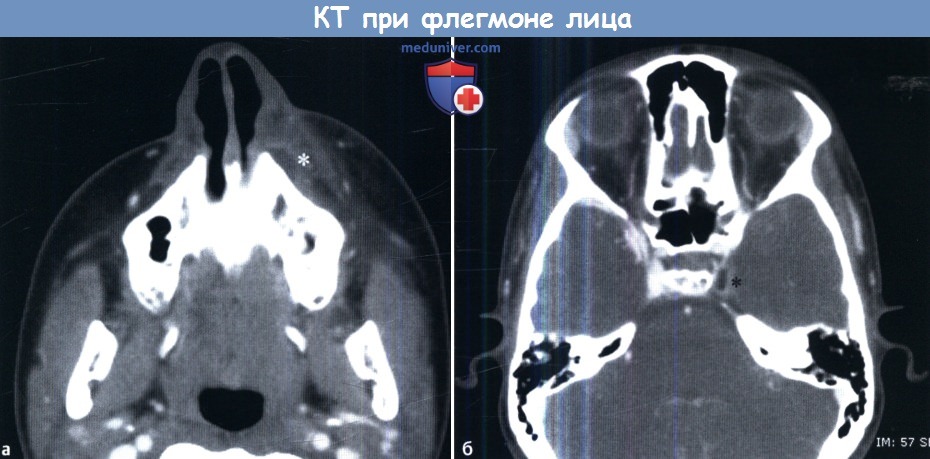
Наблюдается обширный целлюлит и флегмона подкожных тканей кожи над левой верхней челюстью с распространением в мягкие ткани носа.
Над передней стенкой гайморовой пазухи определяется сформированный абсцесс (звездочка).
На более краниальном снимке (б) визуализируется округлый участок повышенной плотности в области левого кавернозного синуса, свидетельствующий о его тромбозе.
Всегда следует обращать внимание на кавернозные синусы, т.к. их инфицирование может быстро привести к смерти от сепсиса или осложнений со стороны ЦНС. 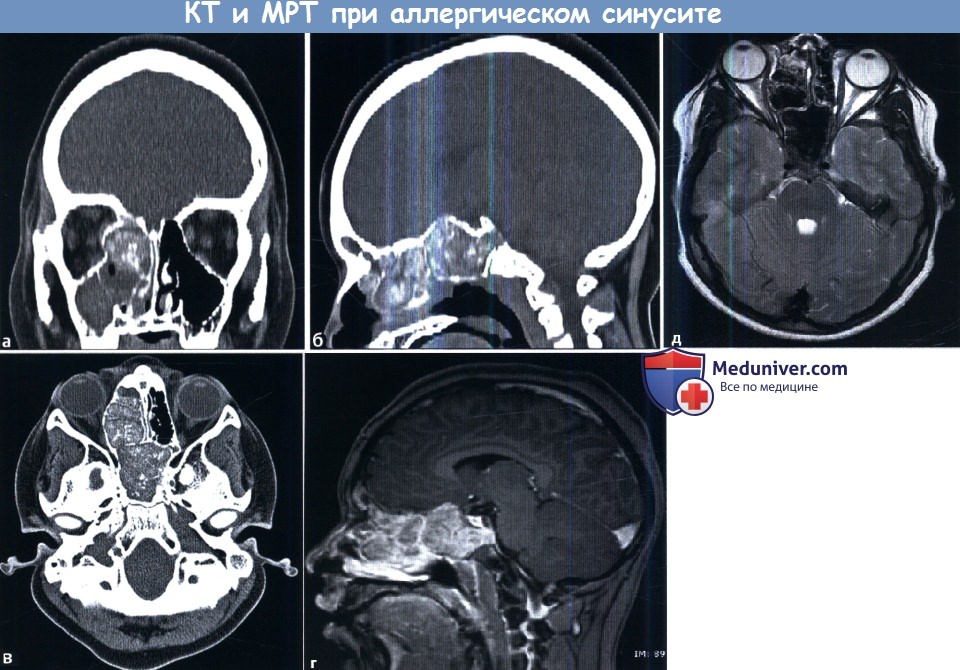
так и на сагиттальной МРТ в режиме Т2 (г). Костные стенки пазух деформированы и истончены (задние отделы латеральной стенки верхнечелюстной пазухи, правая бумажная пластинка, все стенки клиновидной пазухи).
На Т2 МРТ в аксиальной проекции (д) в расширенных правых решетчатых клетках определяется вязкий, застойный секрет с гипоинтенсивным сигналом, который при невнимательном просмотре легко пропустить.
Хотя неопытный врач может истолковать подобный вариант как злокачественное новообразование, в действительности это хронический аллергический грибковый синусит.
Для правильной интерпретации снимков данные лучевой диагностики необходимо сопоставлять с клинической картиной.
— Вернуться в оглавление раздела «отоларингология»
источник
Гайморит — это воспаление гайморовой (верхнечелюстной) пазухи. КТ при гайморите — основной метод диагностики заболевания: чувствительный и высокоточный. Представляет собой послойное сканирование обследуемой области с построением ее трехмерной модели.
- Безопасность. Для обследования используем томограф Galileos Comfort Plus — прибор с минимально возможной дозой облучения. Преимущество обусловлено технологией усиления изображения наряду с уменьшением области съемки.
- Полный обзор всех структур на хорошо детализированном снимке высокого качества.
- Экономия времени. Поскольку Galileos Comfort Plus функционирует в высокоскоростном режиме, готовый снимок вы получите всего за несколько минут.
- Диагносты высокого квалификационного уровня. Исследованием занимаются профессионалы, успешно окончившие обучение работе на томографе.
В процессе компьютерной томографии
Послойные снимки, создающиеся с помощью КТ, позволяют узнать анатомические особенности, состояние решетчатых полостей, механические изменения носовых полостей, оценить распространенность патологического процесса и причины развития болезни.
Суть обследования заключается в следующем: рентгеновские лучи сканируют обследуемую область, передают собранную информацию на принимающий датчик, с которого она попадает в программу компьютера. Финалом диагностики становится построение трехмерном модели обследованного объекта.
- Пациенту необходимо вплотную подойти к томографу, закусить прикусочную пластину, зафиксировать голову специальным устройством и не двигаться, пока не завершится сканирование. Любые движения могут исказить результат диагностики.
- Диагност настроит аппарат: задаст мощность излучения, выберет область исследования и дистанционно запустит сканирование, наблюдая за пациентом через монитор.
- Рамка аппарата начнет вращаться и издавать звуковой зумм: рентгеновские лучи, сгенерированные в ее части, проведут сканирование обследуемой зоны, после чего собранные данные попадут на фиксирующий датчик. На этот этап затрачивается не более нескольких минут.
- Снимки, сделанные под разными углами и в нескольких плоскостях, попадают в программу компьютера, которая обрабатывает их, после чего выполняет построение модели придаточных пазух носа в трехмерном пространстве. Все обследование длится не более пятнадцати минут.
Обследование позволяет определить размеры пазух, наличие и количество секрета в них, их размеры, диагностировать осложнения, установить причину хронического насморка и постоянных головных болей. Кроме того, метод идеально подходит для того, чтобы:
- дифференцировать ЛОР-заболевания от стоматологических болезней;
- обнаружить последствия травм (повреждения костей, искривление перегородок), инородные тела и новообразования;
- диагностировать нарушение вентиляционной функции пазух.
Давайте разберемся, что информативнее и достовернее: МРТ, КТ или рентген при гайморите.
- Лучший метод для обследования костных структур.
- Самый быстрый метод обследования.
- Снимок создается в трехмерном пространстве.
- Томограмму можно рассмотреть во всех плоскостях и под разными углами.
- Искажение изображения исключено, потому что сканирование проводится один к одному.
- Кроме наполняемости пазух, диагност сможет изучить структуру слизистой и структурные изменения всех структур пазух, а также точно определить количество и уровень расположения жидкости.
- Снимок создается только в одной плоскости.
- Рентгенограмму невозможно рассмотреть под разными углами и в разных плоскостях.
- Обследуемый объект искажается по конфигурации либо величине.
- Метод позволяет увидеть только наполняемость пазух.
- Больше подходит для обследования мягких тканей.
- Длится дольше (по сравнению с КТ в 3 и более раз).
- Стоимость выше других методов.
- При наличии имплантатов и коронок проводиться не может.
- Подходит, когда надо обследовать не только гайморовы пазухи, но и другие придатки носа.
- Считается наиболее достоверным методом диагностики грибкового гайморита.
Узнайте, насколько информативна оказалась томограмма при гайморите у наших пациентов из Санкт-Петербурга.
КТ при гайморите и фронтите
Да, этот метод диагностики позволяет поставить точный диагноз о наличии заболеваний околоносовых пазух, причем как в острой, так и в хронической форме.
Бывают случаи, когда рентген действительно оказывается неинформативен. Если вы обнаружили у себя признаки гайморита, но на рентгенограмме ничего не видно, то лучше, после предварительной консультации с врачом, пройти КТ.
Да, обследование не делают во время беременности и до 6-летнего возраста.
Минимально возможная — 0,03 мЗв.
Раз в полгода. Чаще — только по показаниям.
источник
Воспалительная патология, развитие которой происходит преимущественно в верхнечелюстных пазухах — это гайморит. Диагностика гайморита предполагает комплекс мероприятий, позволяющих узнать, есть или нет выпот в полости околоносового синуса.
Это заболевание поражает слизистую оболочку, в исключительных случаях — костную стенку. Врач отоларинголог может определить, что у тебя гайморит и расскажет, как его лечить.
Узнать что у тебя гайморит без консультации врача-специалиста и дополнительного исследования достоверно невозможно. Зная признаки заболевания можно понять, что у тебя есть вероятность развития патологии. При подозрении необходимо приступить к уточнению диагноза и немедленной терапии, так как при пролонгации и отсрочке необходимого лечения возможны серьезные осложнения.
Наиболее частый вопрос пациентов: как распознать, что у меня симптомы гайморита. Характерные признаки следующие:
- Боль в гайморовых пазухах. Если простыми словами, то вы можете ощущать постоянную давящую боль выше и ниже глаз, по обе стороны носа, где находится проекция верхнечелюстной пазухи. Признак также может сопровождаться головными болями и пульсацией в висках.
- Зубная боль. Это может быть, как иррадиирущая (распространенная по ходу нервных волокон боль, в результате давления на нервы жидкости, находящейся в верхнечелюстной пазухе), так и одонтогенный гайморит (вирусное или бактериальное заболевание, обусловленное проникновением инфекции в околоносовые верхнечелюстные гайморовы пазухи в результате поражения верхних коренных зубов).
- Заложенность носа, полностью или частично. Это связано не только с появлением соплей, но и с отеком слизистой носа и гайморовой пазухи, который сужает дыхательные пути.
- Отек лица. В результате воспалительных и интоксикационных процессов.
- Характерным проявлением гайморита могут стать выделения, при этом по цвету соплей, на первом этапе диагностики, можно определить у себя даже возможный возбудитель. Если слизь зеленого цвета, то во время диагностики можно выявить бактериальный возбудитель. Если причиной стал грибок – выделения будут белого цвета.
- Пост назальный затек. Насморка нет, но при осмотре глотки определяется тонзиллярный синдром, характеризующийся наличием выпота на миндалинах и катаральными явлениями по задней стенке глотки. Заложенность пазух бывает настолько сильной, что выделения могут стекать по задней части зева, при этом у пациента будут жалобы першение, боль или зуд в горле. Распознать у себя гайморит в таком случае очень затруднительно, чаще заболевание путают с признаками тонзиллита.
- Лихорадка – часто выше 37,5˚С, с проявлениями симптомов общей интоксикации – сонливостью, слабостью, усталостью.
При обращении к отоларингологу врач узнает у вас не только основные жалобы, но и их динамику, историю формирования, длительность течения заболевания. Уточняющие вопросы позволяют понять есть или нет признаки гайморита и наметить дальнейший план диагностических мероприятий.
Тяжесть патологии определяет, дадут ли больничный, сколько дней больничный лист будет длиться, и какие последствия можно ожидать.
У взрослых диагностика гайморита требует проведения мероприятий:
| Методики | Мероприятие | Что показывает |
| Лабораторные | Общий анализ крови | Неспецифические изменения – повышение СОЭ, лимфоцитоз (при вирусной этиологии), лейкоцитоз (при бактериальном поражении) и эозинофилия (при аллергическом генезе болезни). |
| Бактериологический посев из полости носа с поверкой чувствительности на антибиотики | Позволяет определить генез заболевания, скорректировать антибактериальное лечение. | |
| Микроскопия биоптата | Материал получают при операционном вмешательстве на полость носовой пазухи или после удаления аденоидов; Позволяет уточнить морфологию воспаления; Исследование имеет ценность для определения тактики лечения при хроническом течении гайморита. | |
| Инструментальные | УЗИ гайморовых пазух | Позволяет определить уровень и плотность жидкости в пазухах (предположить наличие гнойного или катарального воспаления); Определяет наличие кист, полипов в полости верхнечелюстной пазухи. |
| Рентгеновский снимок | Позволяет определить нарушение пневматизации верхнечелюстных пазух; Передний снимок позволит судить о переломе передней стенки с развитием гемосинусита верхнечелюстной пазухи, часто протекающему подобно гаймориту; Иногда можно судить о наличие объемных образований. | |
| КТ верхней челюсти и гайморовых пазух | Углубленное рентгенологическое исследование, позволяет увидеть осложнение гайморита (распространение инфекции в полость черепа, одонтогенно и так далее); Диагностирует формирование свищей верхнечелюстной пазухи и так далее. | |
| Хирургические | Лечебно-диагностическая пункция | Позволяет провести забор биоптата, секрета из гайморовой пазухи для лабораторного исследования; В то же время методика позволяет убрать жидкость в левой и правой гайморовых пазухах. |
| Эндоскопические методы | Позволят не только определить наличие синуситов, но и позволят провести малоинвазивную (низко травматичную) чистку эндоскопическим методом с забором материала для бактериологического и гистологического исследования. |
Рентген пазух носа при гайморите – скрининговый метод диагностики. В какой проекции делать исследование? Лучше всего видно изменения на прямом рентгене гайморовых пазух.
На снимке при гайморите можно увидеть:
- Субтотальное затемнение гайморовых пазух – это такое снижение пневматизации, что можно различить уровень жидкости;
- Тотальное затемнение – это такое затемнение, при котором пневмаизации нет, пазуха полностью заполнена жидкостным компонентом;
- «Вуаль» при гайморите – такое затемнение, которое указывает на наличие «гнойного воздуха», характеризуется отеком слизистой и при этом пневматизация равномерно снижена.
Рентгеновские снимки носа при гайморите позволяют отслеживать динамику процесса до и после терапии.
На компьютерную томографию отправляют, когда требуется дифференциальная диагностика и уточнение данных снимка гайморита носа. Эта диагностика так же определяет тотальное и субтотальное затемнение верхнечелюстной пазухи, но в отличие от рентгена гайморовых синусов, компьютерный снимок позволяет получить сагиттальный срез.
- Пристеночное затемнение – указывает на то, что гайморовы пазухи отекают в результате воспалительных процессов, так же может свидетельствовать о гиперпластических процессах в результате хронического воспаления от аллергии, грибковой инфекции и так далее;
- Наличие объемных образований: полипы, онкологические новообразования, кисты и так далее:
- Наличие костных дефектов: трещин, свищей и так далее.
Цена КТ гайморовых пазух значительно выше, чем стоимость обычного рентгеновского снимка. Поэтому исследование доступно не всем и проводится для уточнения диагноза.
Получить направление на МРТ при гайморитах от отоларинголога можно в случае если:
- Есть подозрение на кисту или опухоль;
- При выделениях из носа с кровянистыми прослойками;
- Утрате обоняния;
- Непроизвольных кровотечений из носа;
- Травматическом повреждении при гемосинусе верхнечелюстной пазухи (скоплению крови в полости);
- Ели есть проявления невропатий (асимметрия лица, онемение кожи, нервные тики, наступившие после заболевания гайморитом) и так далее.
МРТ показывает преимущественно патологию нервной ткани, поэтому исследование незаменимо для диагностики осложнений, в том числе и основное самое страшное осложнение гайморита – менингоэнцефалит. При данной диагностике делают снимки в той плоскости, какая необходима лечащему врачу (Фронтальная, сагиттальная или горизонтальная) – это еще одно преимущество исследования, объясняющее его дороговизну. Это позволяет более точно определить локализацию пристеночного затемнения, объемного образования, свища и так далее.
МРТ – это не рентгеновские лучи, поэтому его можно использовать у беременных и детей. Оно не имеет доказанных побочных действий, и противопоказанно только людям с металлическими имплантами (кардиостимуляторами, брекитами и так далее).
Наиболее дорогостоящая методика – это эндоскопическое исследование. Цена эндоскопии определяется стоимостью оборудования, которое позволяет не только диагностировать гайморит, но и с ее помощью проверяется и восстанавливается проходимость соустья гайморовых синусов и носом, выявляются объемные образования и дефекты слизистой, проводится санация (очищение) полости околоносового синуса.
Это наиболее точная методика, позволяющая поставить диагноз на основании гистологического исследования. В то же время проводится и лечение гайморита с ликвидацией первопричины.
В статье вы сможете увидеть, как проводится диагностическое исследование из видео:
Отличить гайморит от банального ринита можно следующим образом:
| Признак | Гайморит | Ринит |
|---|---|---|
| Симптомы | Боль в проекции гайморовых пазух, расположенных в области верхней челюсти по сторонам от крыльев носа; Осмотр полости носа при гайморите может быть нормальным, так как основной патологический процесс – в глубине, но чаще такой же как и при банальном рините; Обильное отделяемое катарального, гнойного и творожистого вида; Пост назальный затек в возрасте старше 4 лет; Заложенность носа, может быть с одной стороны; Субфебрилитет и более высокая лихорадка | Зуд в полости носа; Обильное отделяемое. Может быть в зависимости от первопричины то ли слизистым (при вирусной этиологии или аллергии), то ли гнойным (если у вас бактериальное заражение) и даже творожистой консистенции (при грибковом поражении); Двусторонняя заложенность носа; Может протекать без повышения температуры тела, особенности в случае аллергической этиологии процесса |
| Заболеваемость | Может быть самостоятельной патологией или осложнением воспалительного инфекционного процесса | Является симптомом инфекционного или аллергического заболевания |
| Диагностические мероприятия | При любых методах визуализации (рентгеновских снимках, КТ, УЗИ) – наличие экссудативного компонента в гайморовых пазухах | Единственным визуальным признаком заболевания – являются признаки воспаления слизистой носа: отечность, инъецированность (венозное полнокровие), гиперемия иногда с цианотичным оттенком; На рентгеновском снимке пазухи выглядят неизмененными |
| Терапия | Этиологическая терапия Хирургические пособия (пункция гайморовой пазухи или эндоскопическое лечение) | Иногда достаточно местной терапии в виде промывания носовых ходов солевыми растворами; Лечение основного заболевания, вызвавшего ринит |
Еще одним часто задаваемым вопросом является: «Как понять, что у меня проходит гайморит и определить эффективность терапии?». На повторном рентгене гайморовых пазух должен полностью исчезнуть уровень жидкости.
При правильной и своевременной диагностике терапия ринита занимает до двух недель. Осложнения при этом наблюдаются редко, хронизации процесса не происходит.
источник
Хотелось бы отметить, что проблема определения точного диагноза при гайморите сегодня стоит очень остро. Очень часто, многие отоларингологи «не заморачиваются» и в целях диагностики попросту направляют пациентов на обычные исследования – эндоскопию, традиционный рентген, которые в итоге не дают увидеть полную картину заболевания. В следствие чего пациент долгое время лечит не то, что нужно, чаще всего – риногенный гайморит. Назначаются проколы, промывания, антибиотики… Это лечение оказывается бессмысленным, а иногда попросту затягивается на месяца, года и неизбежно приводит к возникновению осложнений. И возникает вопрос: «Что же было сделано не так?». Об этом мы и поговорим в нашей статье.
Итак, для начала давайте подробнее рассмотрим, что такое одонтогенный гайморит (синусит) и почему он возникает?
Как мы уже писали выше, обычный гайморит вызывает вирус, к которому в последствие присоединяется инфекция. Чаще всего он является осложнением ОРЗ, гриппа или хронического ринита по причине заложенности носа, сужении каналов пазух и затруднении оттока воспалительной жидкости из гайморовой пазухи в средний носовой ход. Однако, при одонтогенном всё обстоит иначе.
Развитие так называемого «зубного» гайморита чаще всего связано с анатомической близостью верхушек корней зубов верхней челюсти к нижней стенке гайморовой пазухи.
Дело в том, что корни верхних коренных зубов обычно полностью находятся в отростке верхней челюсти, но иногда, по разным причинам, костная ткань может истончаться, и корни зубов начинают выступать в верхнечелюстную пазуху носа. Если зуб поражен кариесом (особенно если есть осложнения – пульпит, периодонтит, киста), то естественно в нем присутствует очаг хронической инфекции, которая распространяется на слизистую оболочку гайморовой пазухи.
- механический занос инфекции с больного зуба в пазуху при нарушении правил эндодонтического лечения или удаления зуба;
- инородные тела – «забытые» обломки инструментов в корнях зубов, выведение пломбировочного материала в полость верхнечелюстной пазухи, гуттаперчевые штифты, имплантаты и др.;
- ретинированные и дистопированные зубы.
Как мы видим, факторов, вызывающих одонтогенную форму гайморита не мало. Именно поэтому, при симптомах синусита, очень важно провести правильную диагностику. В этом случае традиционный рентген не дает все данные о верхнечелюстной пазухе. Здесь целесообразно провести самый информативный метод исследования – конусно-лучевую компьютерную томографию (КЛКТ).
Сегодня КТ в диагностике ЛОР заболеваний не имеет альтернатив. КТ придаточных пазух носа позволяет получить серию тонких срезов и построить трехмерную реконструкцию исследуемой области.
А это значит, что данный метод 3D визуализации костных структур челюстно-лицевой области на 100% позволяет определить этиологию патологического процесса в верхнечелюстном синусе и абсолютно точно указать – является ли это сужение каналов пазух или же это зубы. Кроме того, на КЛКТ можно увидеть не только структуру костной ткани, но и мягкотканные образования, такие как полипы и другие новообразования, которые тоже могут являться причинами гайморита.
Знание визуальных особенностей картины заболевания поможет правильно определить тактику лечения и направить пациента к нужному специалисту – стоматологу либо ЛОРу.
Качественную и безопасную конусно-лучевую компьютерную томографию придаточных пазух носа Вы можете пройти в нашем диагностическом центре (возле ТРК «Украина»).
Цена на КТ придаточных пазух носа – всего 320 грн. При желании Вы можете получить заключение врача-рентгенолога.
источник
Компьютерная томография в диагностике одонтогенных полисинуситов.
А.К. Боклин, Т.В. Селенина, А.В. Тарханов
МРЦ «Здоровье для Вас» Москва
Одонтогенные синуситы составляют 25-30% от общего числа воспалительных заболеваний верхнечелюстного синуса. При первичном одонтогенном поражении верхнечелюстного синуса в патологический процесс нередко вовлекаются другие околоносовые синусы, что усугубляет течение заболевания и способствует рецидивам первично одонтогенного моносинусита. За последнее десятилетие возможности инструментальных методов обследования пациентов с патологией носа и околоносовых пазух значительно возросли. Однако степень распространенности воспалительного процесса и причины патологических изменений в смежных синусах, при первичном одонтогенном поражении верхнечелюстного синуса на наш взгляд недостаточно освящены.
Цель исследования: Определить вероятные причины, и распространенность поражения, казалось бы, первично интактных околоносовых синусов при одонтогенных поражениях верхнечелюстного синуса по данным компьютерной томографии.
Материал и методы: Исследования проводились на компьютерном томографе Philips MX 8000 Dual Exp. Изображения получены в аксиальной проекции с толщиной среза 0,5 мм с дальнейшим построением мультипланарных реконструкций в коронарной и сагиттальной проекциях, при необходимости шаг томографа и толщина среза уменьшались до 2 мм. Всего обследовано 87 пациентов в возрасте от 17 до 68 лет, мужчин 34 женщин 53. Длительность заболевания составила от 12 недель до нескольких лет.
Результаты: Перфоративная форма одонтогенного верхнечелюстного синусита диагностирована у 33 пациентов, при этом у 12 из них в полости верхнечелюстного синуса в качестве инородного тела обнаружен корень зуба. У 54 пациентов отмечена неперфоративная форма одонтогенного синусита, в этих случаях, как правило, в просвете верхнечелюстного синуса выявляли инородное тело в виде пломбировочного материала. Левосторонний процесс выявлен у 48 пациентов, правосторонний у 39. Воспалительные изменения в верхнечелюстном синусе были различной степени выраженности: от пристеночного утолщения слизистой оболочки до субтотального затемнения просвета пазухи. Так, в 15 из 87 случаев отмечено утолщение слизистой оболочки верхнечелюстного синуса занимающее до 1/4 просвета, в 21 случае до 1/3, в 17 случаях до половины объема синуса. В 34 случаях отмечено практически субтотальное затемнение просвета верхнечелюстного синуса – около 2/3 ее объема. В 5 случаях отмечено разрушение медиальной стенки синуса, в 7 случаях – полипозное изменение слизистой оболочки синуса и полипы в полости носа. В результате анализа данных КТ исследования установлено, что у большинства пациентов с одонтогенным синуситом поражаются клетки решетчатого лабиринта. Так у 48 больных из 87 обследованных наблюдалось затемнение ячеек решетчатого лабиринта с соответствующей стороны разной степени выраженности, наряду с этим у 12 пациентов выявлены воспалительные изменения клиновидного синуса, а у 8 больных отмечены воспалительные изменения слизистой оболочки лобного синуса. КТ картина так же четко отражает аномалию архитектуры полости носа данной группы пациентов. В 74 случаях отмечена деформация перегородки носа разной степени выраженности, в 23 буллезное изменение средней носовой раковины, в 16 парадоксальная изогнутость средней носовой раковины и в 12 гиперпневматизация решетчатой буллы.
Выводы: Во всех случаях выявления воспалительных изменений в смежных околоносовых синусах при первичном одонтогенном поражении верхнечелюстного синуса, диагностированы анатомические изменения в полости носа. Необходимо отметить, что при верхнечелюстном синусите на фоне сопутствующих внутриносовых аномалий, воспалительный процесс более выражен, и распространяется не только на верхнечелюстной синус, но и на другие околоносовые синусы. На наш взгляд одной из причин распространения воспалительного процесса в смежные синусы при первично одонтогенном поражении верхнечелюстного синуса, являются сочетанные анатомические изменения внутриносовых структур. Данные КТ околоносовых синусов, у пациентов с одонтогенным синуситом позволяют уточнить распространенность и характер воспалительного процесса, индивидуальные особенности строения полости носа и околоносовых синусов, что необходимо учитывать при планировании как санирующего, так и корригирующего этапов при хирургическом лечении.
источник
Одонтогенный гайморит это воспаление слизистой оболочки гайморовой пазухи в результате проникновения патогенной зубной флоры внутрь пазухи.
Одонтогенный гайморит это воспаление слизистой оболочки гайморовой пазухи в результате проникновения патогенной зубной флоры внутрь пазухи.
Гайморовая пазуха или верхнечелюстная пазуха — это полость с костными стенками, которая располагается внутри верхней челюсти. Полость имеет сообщение с полостью носа через соустье, которое располагается на боковой стенке пазухи, обращенной к полости носа. Нижняя стенка пазухи имеет контакт с верхними зубами. Довольно часто (примерно в 15% случаев), верхушка корня зуба лежит непосредственно под слизистой оболочкой дна верхнечелюстной пазухи, и между ними нет костной перегородки.
При проникновении инфекции в гайморовую пазуху возникает воспаление ее слизистой оболочки или гайморит.
Существует два пути проникновения инфекции в гайморовую пазуху.
- риногенный — через полость носа. В данном случае инфекция проникает из полости носа через естественное или искусственное (после операции) сообщение.
- одонтогенный — через зуб или окружающие его ткани.
Одонтогенный гайморит чаще всего развивается медленно на фоне хронической инфекции в области корня зуба. В результате хронического воспаления в области корня зуба образуется киста, которая разрушает барьер между пазухой и зубом. Патогенные микробы постепенно проникают в слизистую оболочку пазухи, вызывая ее воспаление.
Так же, одонтогенный гайморит может возникнуть в результате действий стоматолога. Не редко, после удаления верхнего зуба может нарушиться тонкий барьер между пазухой и полостью рта. В результате чего возникают ворота для проникновения зубной инфекции в пазуху. В данном случае, ключевое значение имеет анатомические особенности пациента с тонкой костной перегородкой между пазухой и корнем зуба или ее полным отсутствием.
Инфекция в пазуху может проникать при чистке каналов верхних зубов и дальнейшем их пломбировании. В некоторых случаях, пломбировочный материал попадает внутрь пазухи, вызывая образование грибкового синусита. Так как содержащийся в пломбировочном материале цинк, способствует росту плесневых грибов (Аспергилл, Мукора). Так же, одонтогенный гайморит может развиться после процедуры синус лифтинга и установки зубных имплантатов в верхнюю челюсть.
На начальных этапах одонтогенный гайморит может протекать практически бессимптомно, затем возникает заложенность носа, ощущение неприятного запаха в носу, в период обострения обычно присутствуют гнойные выделения из носа с неприятным запахом, появляются лицевые и головные боли, общая слабость, повышается температура тела.
При одонтогенном гайморите возникает хронический воспалительный процесс. В пазухе появляется зубная микрофлора, не типичная для верхних дыхательных путей, которая способна приводить к разрушению костной ткани. В связи с тем, что околоносовые пазухи имеют контакт с глазницей и головным мозгом одонтогенный гайморит может приводить к тяжелым осложнениям:
- внутриглазничным (флегмона орбиты, офтальмит, неврит глазного нерва)
- внутричерепным (менингит, энцефалит, абсцесс головного мозга)
Поэтому при малейшем подозрении на данное заболевание необходимо обращение к врачу.
Ключевую роль в постановке диагноза играет компьютерная томография околоносовых пазух и верхней челюсти. На КТ снимках в зависимости от процесса может определяться разрушение костной ткани в области дна пазухи, разряжение костной ткани вокруг корня причинного зуба, наличие разрастаний слизистой оболочки пазухи. Визуализируются инородные тела (корень зуба, фрагмент зуба, пломбировочный материал, материал для синус лифтинга) в просвете пазухи.
Для лечения одонтогенного гайморита требуется комплексный подход. Как правило, необходимо одновременное участие в лечебном процессе ринолога и стоматолога. Изолированная антибактериальная и консервативная терапия приводит только к временному облегчению состояния и снятию остроты процесса.
Для полного излечение требуется устранение очага инфекции — удаление или лечение причинного зуба с одновременной санацией воспаленной пазухи.
При наличии инородных включений в пазухе (пломбировочный материал, материал для синус лифтинга, грибковые тела) – необходимо их полное удаление. Для этого, на современном уровне, используются эндоскопические методики, позволяющие удалить данные образования через полость носа. При наличии сообщения пазухи с полостью рта (ороантральный свищ), необходимо его обязательное закрытие при помощи специальных биоинертных мембран на основе коллагена и лоскутов слизистой оболочки.
Для профилактики одонтогенного гайморита необходим регулярный осмотр у врача стоматолога и оториноларинголога, своевременное лечение зубов.
источник
Гайморит — это воспаление гайморовой (верхнечелюстной) пазухи. КТ при гайморите — основной метод диагностики заболевания: чувствительный и высокоточный. Представляет собой послойное сканирование обследуемой области с построением ее трехмерной модели.
- Безопасность. Для обследования используем томограф Galileos Comfort Plus — прибор с минимально возможной дозой облучения. Преимущество обусловлено технологией усиления изображения наряду с уменьшением области съемки.
- Полный обзор всех структур на хорошо детализированном снимке высокого качества.
- Экономия времени. Поскольку Galileos Comfort Plus функционирует в высокоскоростном режиме, готовый снимок вы получите всего за несколько минут.
- Диагносты высокого квалификационного уровня. Исследованием занимаются профессионалы, успешно окончившие обучение работе на томографе.
В процессе компьютерной томографии
Послойные снимки, создающиеся с помощью КТ, позволяют узнать анатомические особенности, состояние решетчатых полостей, механические изменения носовых полостей, оценить распространенность патологического процесса и причины развития болезни.
Суть обследования заключается в следующем: рентгеновские лучи сканируют обследуемую область, передают собранную информацию на принимающий датчик, с которого она попадает в программу компьютера. Финалом диагностики становится построение трехмерном модели обследованного объекта.
- Пациенту необходимо вплотную подойти к томографу, закусить прикусочную пластину, зафиксировать голову специальным устройством и не двигаться, пока не завершится сканирование. Любые движения могут исказить результат диагностики.
- Диагност настроит аппарат: задаст мощность излучения, выберет область исследования и дистанционно запустит сканирование, наблюдая за пациентом через монитор.
- Рамка аппарата начнет вращаться и издавать звуковой зумм: рентгеновские лучи, сгенерированные в ее части, проведут сканирование обследуемой зоны, после чего собранные данные попадут на фиксирующий датчик. На этот этап затрачивается не более нескольких минут.
- Снимки, сделанные под разными углами и в нескольких плоскостях, попадают в программу компьютера, которая обрабатывает их, после чего выполняет построение модели придаточных пазух носа в трехмерном пространстве. Все обследование длится не более пятнадцати минут.
Обследование позволяет определить размеры пазух, наличие и количество секрета в них, их размеры, диагностировать осложнения, установить причину хронического насморка и постоянных головных болей. Кроме того, метод идеально подходит для того, чтобы:
- дифференцировать ЛОР-заболевания от стоматологических болезней;
- обнаружить последствия травм (повреждения костей, искривление перегородок), инородные тела и новообразования;
- диагностировать нарушение вентиляционной функции пазух.
Давайте разберемся, что информативнее и достовернее: МРТ, КТ или рентген при гайморите.
- Лучший метод для обследования костных структур.
- Самый быстрый метод обследования.
- Снимок создается в трехмерном пространстве.
- Томограмму можно рассмотреть во всех плоскостях и под разными углами.
- Искажение изображения исключено, потому что сканирование проводится один к одному.
- Кроме наполняемости пазух, диагност сможет изучить структуру слизистой и структурные изменения всех структур пазух, а также точно определить количество и уровень расположения жидкости.
- Снимок создается только в одной плоскости.
- Рентгенограмму невозможно рассмотреть под разными углами и в разных плоскостях.
- Обследуемый объект искажается по конфигурации либо величине.
- Метод позволяет увидеть только наполняемость пазух.
- Больше подходит для обследования мягких тканей.
- Длится дольше (по сравнению с КТ в 3 и более раз).
- Стоимость выше других методов.
- При наличии имплантатов и коронок проводиться не может.
- Подходит, когда надо обследовать не только гайморовы пазухи, но и другие придатки носа.
- Считается наиболее достоверным методом диагностики грибкового гайморита.
Узнайте, насколько информативна оказалась томограмма при гайморите у наших пациентов из Санкт-Петербурга.
КТ при гайморите и фронтите
Да, этот метод диагностики позволяет поставить точный диагноз о наличии заболеваний околоносовых пазух, причем как в острой, так и в хронической форме.
Бывают случаи, когда рентген действительно оказывается неинформативен. Если вы обнаружили у себя признаки гайморита, но на рентгенограмме ничего не видно, то лучше, после предварительной консультации с врачом, пройти КТ.
Да, обследование не делают во время беременности и до 6-летнего возраста.
Минимально возможная — 0,03 мЗв.
Раз в полгода. Чаще — только по показаниям.
источник
Верхнечелюстной синусит — это воспаление слизистой оболочки верхнечелюстного синуса. В клинической практике часто используют также термин «гайморит«.
Одонтогенным синусит называется по причине фактора, вызвавшего его развитие. В случае возникновения воспаления в верхнечелюстном синусе в результате перфорации его дна во время удаления зуба синусит следует называть одонтогенным перфоративным.
Этиология
Воспаление слизистой оболочки верхнечелюстного синуса вызывается микрофлорой, участвующей в развитии острого или обострившегося хронического периодонтита, а также при попадании инфекции из полости рта через перфорационное отверстие дна верхнечелюстного синуса. В экссудате из верхнечелюстного синуса выявляется в основном анаэробная микрофлора.
Возможность инфицирования верхнечелюстного синуса из одонтогенного источника обусловлена анатомотопографическими взаимоотношениями его дна и зубов верхней челюсти, прежде всего моляров и премоляров. При пневматическом типе строения верхнечелюстного синуса его слизистая оболочка прилежит непосредственно к верхушкам зубов или отдалена от них тонкой прослойкой костной ткани. При развитии воспаления в периапикальных тканях существует возможность распространения воспалительного процесса на слизистую оболочку синуса. Кроме того, при одонтогенном воспалении может происходить разрушение костной перегородки даже при склеротическом типе строения верхнечелюстного синуса. Наряду с этим в связи с общностью микроциркуляторного русла одонтогенная инфекция может распространяться на слизистую оболочку синуса гематогенным путём.
Пневматический тип строения верхнечелюстного синуса и воспалительная деструкция кости в области одонтогенного очага могут являться объективной предпосылкой перфорации дна верхнечелюстного синуса во время удаления зуба, что создаёт условия для его постоянного инфицирования из полости рта.
Перфорацией принято считать сообщение, если после удаления зуба прошло не более 21 дня. При больших сроках происходит эпителизация лунки и образование стойкого свищевого хода. Данное разделение носит условный характер и может учитываться при выборе метода лечения.
Развитие верхнечелюстного синусита часто обусловлено субъективными факторами. При эндодонтическом лечении премоляров и моляров верхней челюсти врач может протолкнуть в синус гангренозный распад пульпы, пломбировочный материал, гуттаперчевый штифт, отломок инструмента и т.п. (рис. 9-1-9-3). При травматичном удалении зуба и неосторожном кюретаже лунки может произойти перфорация верхнечелюстного синуса и проталкивание в его полость корня (рис. 9-4).
Развитие острой или хронической, локальной или диффузной формы поражения слизистой оболочки зависит от интенсивности и длительности инфицирования верхнечелюстного синуса. Достаточно часто перфорация синуса происходит на фоне уже имевшегося одонтогенного верхнечелюстного синусита.
Верхнечелюстной синус в норме выстлан многорядным цилиндрическим мерцательным эпителием. Реснички мерцательных клеток совершают до 1400 движений в минуту строго по направлению к естественному соустью в области среднего носового хода. При воспалении слизистой оболочки синуса происходит замедление, остановка и в конечном плане гибель ресничек мерцательного эпителия. Нарушается аэрация и отток жидкости из синуса, что способствует развитию анаэробной микрофлоры и усугубляет воспалительные явления. Кроме того, большое значение в патогенезе одонтогенного верхнечелюстного синусита имеет состояние защитных реакций организма.
Рис. 9-1. Прямая рентгенограмма черепа в подбородочно-носовой проекции (а), внутриротовая рентгенограмма альвеолярного отростка верхней челюсти слева (б) и удалённый 25-й зуб (в) пациента с левосторонним хроническим одонтогенным верхнечелюстным синуситом, который возник в результате выведения гуттаперчевого штифта через перфорацию корня в просвет синуса
Рис. 9-2. Резиновый дренаж, обнаруженный в верхнечелюстном синусе во время операции радикальной гайморотомии у пациента с правосторонним хроническим одонтогенным перфоративным верхнечелюстным синуситом
Рис. 9-3. На ортопантомограмме пациента с левосторонним хроническим одонтогенным перфоративным верхнечелюстным синуситом в проекции синуса видна тень инородного тела, которая является йодоформной турундой
Рис.9-4. На ортопантомограмме в нижнем отделе верхнечелюстного синуса видна тень инородного предмета, которая является остаточным корнем зуба
Морфология
Одонтогенное воспаление верхнечелюстного синуса может иметь острое, подострое и хроническое течение. Хроническая форма воспаления может сопровождаться обострением.
При макроскопическом осмотре неизменённая слизистая оболочка верхнечелюстного синуса имеет гладкую поверхность желтовато-розового цвета с сетью мелких кровеносных сосудов. По мере развития хронического продуктивного воспаления можно наблюдать отёк слизистой оболочки и её гиперемию с расширенными и полнокровными сосудами. Сосуды при выраженном утолщении слизистой оболочки могут не прослеживаться. Локальные изменения слизистой оболочки располагаются чаще всего в области дна синуса и внутренней стенки носа, сочетаясь при этом с видимо неизменной слизистой оболочкой в других отделах. При хроническом диффузном синусите изменения слизистой оболочки наблюдаются по всему периметру стенок синуса. Утолщение слизистой оболочки может варьировать от незначительного, при начальной стадии синусита, до значительного с уменьшением просвета синуса. Могут наблюдаться множественные мелкие и/или единичные крупные полипы. В синусе можно обнаружить слизь в разном количестве, гнойное содержимое, друзы грибков и инородные предметы. Содержимое синуса, как правило, имеет неприятный, а иногда зловонный запах.
При патологогистологическом исследовании слизистой оболочки верхнечелюстного синуса могут наблюдаться участки десквамации мерцательного эпителия вплоть до образования язв и участков некробиоза с постепенным его замещением многоядерным плоским эпителием. При полипозной форме синусита эпителий образует выросты (рис. 9-5).
Рис. 9-5. На микрофотографии отмечается полипозное разрастание слизистой оболочки верхнечелюстного синуса
По мере прогрессирования воспалительного процесса происходит утолщение эпителиального слоя за счёт отёка. Сосуды при этом расширенные и полнокровные, их стенки разрыхлены, утолщены и склерозированы, могут наблюдаться участки кровоизлияний. Клеточный компонент воспаления представлен инфильтратами, состоящими из гистиоцитов, лимфоцитов и плазматических клеток, вплоть до образования лимфоидных фолликулов. В инфильтратах могут обнаруживаться лейкоциты и микроабсцессы, увеличение количества которых свидетельствует об активности воспалительного процесса. Слизистые железы находятся в состоянии гиперфункции. Их просветы расширены и переполнены слизью. Слизь можно обнаружить в криптах эпителия. Возможно образование полостей, заполненных слизью. Увеличивается общая секретирующая поверхность эпителия, что клинически сопровождается постоянными выделениями из носа. Патоморфологические изменения усиливаются при наличии постоянного источника инфицирования со стороны периодонта или через ороантральное сообщение. Постепенно нарастают явления фиброза и склероза слизистой оболочки. При наличии ороантрального сообщения свищевой ход выстлан многослойным плоским эпителием с явлениями акантоза. В некоторых случаях в патологический процесс могут вовлекаться костные стенки верхнечелюстного синуса, о чём свидетельствуют явления гиперостоза. Патоморфологическая картина при одонтогенном верхнечелюстном синусите может иметь значительную вариабельность в зависимости от формы (острая или хроническая, хроническая в стадии обострения), активности и длительности воспалительного процесса, адекватности и эффективности противовоспалительной терапии. Одновременно могут наблюдаться явления экссудативного и продуктивного воспалительного процесса. Воспалительные изменения имеют более выраженный характер в области ороантрального сообщения или инородного тела. Для одонтогенного верхнечелюстного синусита более характерна хроническая форма с локальным вариантом распространения патологического процесса в зависимости от расположения причинного фактора. Если хроническому воспалению предшествовала острая форма синусита, патологический процесс приобретает, как правило, диффузный характер.
Клиническая картина одонтогенного верхнечелюстного синусита разнородна. Существует вероятность двустороннего воспаления верхнечелюстного синуса, однако, в отличие от синуситов риногенного происхождения, одонтогенные синуситы имеют, как правило, односторонний характер.
В большинстве случаев одонтогенный верхнечелюстной синусит имеет хроническое течение с невыраженной симптоматикой.
Клиническая картина острого синусита встречается реже и при этом, как правило, комбинируется с симптомами острого или обострившегося периодонтита, нагноения радикулярной кисты и прочих одонтогенных заболеваний. Сходная симптоматика может наблюдаться при обострении хронического одонтогенного синусита. Характерными для острого воспаления являются жалобы на боль и тяжесть в половине лица с иррадиацией в височную, затылочную и лобную область и зубы верхней челюсти. Боль в области моляров и премоляров может усиливаться при накусывании, особенно в области причинного зуба. Возникает заложенность соответствующей половины носа, нарушается обоняние. Пациент отмечает появление выделений из носа, сначала слизистых в небольшом количестве, затем выделения усиливаются и приобретают серозногнойный характер. После самостоятельного оттока или в результате пункции содержимого синуса жалобы на боль могут стать менее интенсивными. Пациенты отмечают общую слабость, потерю аппетита, повышение температуры от 37,5 °С и выше. Возможен озноб, тошнота и рвота, которые свидетельствуют о выраженной интоксикации организма. После эффективного лечения описанные жалобы устраняются. При переходе острой стадии одонтогенного верхнечелюстного синусита в хроническую жалобы на боль становятся менее интенсивными или исчезают. Пациенты продолжают отмечать тяжесть в области верхней челюсти и сопредельных областях. Выделения из носа становятся периодическими, слизисто-гнойными с неприятным или даже гнилостным запахом. Сохраняется затруднение носового дыхания и нарушение обоняния с поражённой стороны. Общее состояние удовлетворительное с возможным понижением трудоспособности и утомляемостью. Температура тела не повышена или субфебрильная в зависимости от активности воспалительного процесса. В некоторых случаях хроническая форма одонтогенного верхнечелюстного синусита может протекать бессимптомно и выявляется только при обследовании пациента.
Клиническая картина одонтогенного перфоративного верхнечелюстного синусита имеет свои особенности. Жалобы пациентов после возникновения ороантрального сообщения зависят от наличия или отсутствия одонтогенного синусита до возникновения данного осложнения. В первом случае возникновение перфорации может привести даже к облегчению, так как лунка зуба становится дополнительным путём эвакуации содержимого синуса (рис. 9-6, а). При интактном синусе в результате инфицирования могут возникнуть явления острого воспаления, однако в большинстве случаев жалобы таких пациентов связаны только с наличием ороантрального сообщения. При возникновении перфорации появляются жалобы на необычные ощущения, связанные с попаданием воздуха или жидкости в верхнечелюстной синус и полость носа. Иногда может изменяться тембр голоса (ринолалия). Дополнительные жалобы могут появляться постепенно, в результате инфицирования и развития воспаления слизистой оболочки синуса. Возможны случаи первичнохронического перфоративного верхнечелюстного синусита с отсутствием явных клинических признаков острой стадии заболевания и обострений воспалительного процесса в динамике.
Рис. 9-6. На прямой рентгенограмме черепа (а) гомогенное затемнение левого верхнечелюстного синуса при хроническом одонтогенном верхнечелюстном синусите. На ортопантомограмме (б) видны признаки хронического периодонтита 25, 26, 27, 28-го зубов
При внешнем осмотре у некоторых больных с острым или обострившимся хроническим одонтогенным верхнечелюстным синуситом можно обнаружить нарушение конфигурации лица в виде припухлости в щёчной и подглазничной области. Припухлость возникает за счёт отёка, не имеет чётких границ, мягкие ткани безболезненные или слабоболезненные при пальпации. В некоторых случаях болевые ощущения могут определяться при пальпации и перкуссии передней стенки верхней челюсти и скуловой кости. Регионарные лимфатические узлы увеличенные и болезненные. Данные симптомы отсутствуют в стадии ремиссии воспалительного процесса. Более выраженная отёчность щеки наблюдается у тех больных, у которых хронический синусит развился вследствие хронического одонтогенного остеомиелита альвеолярного отростка или тела челюсти.
При риноскопии у пациентов с острым синуситом можно обнаружить гиперемию и отёк слизистой оболочки носа, увеличение раковин. При наклоне головы вперёд, особенно после анемизации слизистой оболочки сосудосуживающими препаратами, определяется появление слизи или гнойного отделяемого из синуса. При пункции верхнечелюстного синуса через нижний носовой ход можно получить значительное количество экссудата. При хроническом течении одонтогенного верхнечелюстного синусита отёк и гиперемия слизистой оболочки носа может отсутствовать. Если ostium maxillare не закрыто полипом, отток гнойного экссудата через естественное соустье не нарушается. Его следы можно обнаружить в области среднего носового хода. При осмотре полости рта при остром синусите можно выявить отёк и гиперемию слизистой оболочки верхнего свода на стороне поражения. Премоляры и моляры могут быть разрушены кариозным процессом (см. рис. 9-6, б). При перкуссии зубов определяется боль, более интенсивная в области зуба в состоянии обострения одонтогенного воспаления. В хронической стадии данные симптомы в большинстве случаев отсутствуют, что требует от врача необходимости дополнительного обследования для более точной диагностики причинного фактора и определения лечебных мероприятий для его устранения.
При наличии определённых жалоб пациента, возникающих после удаления зуба, врач с помощью воздушных проб, осмотра лунки и её осторожного зондирования может выявить наличие ороантрального сообщения. При этом можно обнаружить выделение гнойного содержимого из лунки удалённого зуба, интенсивность которого максимальна при обострении воспалительного процесса. При отсутствии отделяемого из сообщения и положительных результатов дополнительных методов исследования можно провести пластику ороантрального сообщения без операции радикальной гайморотомии. Вероятность такого исхода высока в случаях отсутствия ранее существовавшего хронического верхнечелюстного синусита и после проведения эффективной общей и местной антибактериальной терапии после возникновения перфорации. Редко наблюдается самопроизвольное закрытие перфорационного отверстия, и вероятность такого исхода следует считать исключением из правила.
Диагностика одонтогенного верхнечелюстного синусита основана на данных жалоб пациента, анамнеза, клинической картины заболевания (внешний и внутриротовой осмотр) и результатов дополнительных методов исследования. Одонтогенный характер синусита диктует необходимость тщательного обследования зубов и пародонта на поражённой стороне, что важно для планирования комплексного плана лечения.
Основным методом диагностики верхнечелюстного синусита считается рентгенография придаточных пазух носа. На прямой рентгенограмме черепа, выполненной в подбородочно-носовой проекции, верхнечелюстной синус из-за своей воздушности хорошо определяется на фоне окружающей костной ткани. Затемнение (на рентгенограмме — просветление) синуса свидетельствует о наличии воспалительных изменений слизистой оболочки (см. рис. 9-1, а; 9-6, а; 9-9, а). При остром верхнечелюстном синусите или при его обострении затемнение имеет тотальный характер. После проведения антибактериальной терапии интенсивность затемнения может уменьшаться, в некоторых случаях воздушность синуса может восстанавливаться. Постоянный характер затемнения верхнечелюстного синуса вне зависимости от проведённой антибактериальной терапии подтверждает хронический вариант одонтогенного синусита. При хронической форме воспалительного процесса изменения могут иметь локальный характер и определяться только в области дна синуса, в том числе в виде чётких контуров полипов. В некоторых случаях на рентгенограмме в проекции синуса можно обнаружить тени инородных предметов: пломбировочного материала, корней зубов и т.п. Возле стенки носа иногда выявляется рентгенологическая тень, которую можно принять за инородный предмет. Следует помнить, что в этой зоне могут располагаться аспергилломы, которые являются колонией плесневого грибка Aspergillus (рис. 9-9, а). Улучшить информативность обзорной рентгенографии можно с помощью наполнения верхнечелюстного синуса контрастным препаратом.
Рис. 9-9. На прямой рентгенограмме черепа (а) и КТ (б) пациента с левосторонним хроническим одонтогенным верхнечелюстным синуситом в проекции синуса видна тень инородного тела, которая является аспергилломой
Прямая рентгенография черепа является недостаточно информативным методом для определения радикулярной кисты, оттеснившей дно верхнечелюстного синуса. В некоторых случаях за радикулярную кисту можно ошибочно принять контуры крупного полипа.
Для получения комплексной информации обзорную рентгенографию следует комбинировать с ортопантомографией. Данный метод не позволяет диагностировать синусит, однако даёт информацию о состоянии костных стенок верхнечелюстного синуса, периодонта, рядом расположенных зубов. Ортопантомография позволяет обнаружить в проекции синуса инородные предметы, периапикальные очаги, контуры радикулярной кисты, оттеснившей дно верхнечелюстного синуса, оценить качество пломбировки каналов зубов, выявить факт выведения пломбировочного материала за верхушки корней (см. рис. 9-3, 9-4, 9-6, б; 9-10, а). Данная информация важна для планирования подготовки больного к операции и уточнения методики хирургического лечения.
Для оценки состояния отдельных зубов, особенно после эндодонтического лечения, более рационально использовать внутриротовую рентгенографию альвеолярного отростка (см. рис. 9-1, б). Рентгенографическое исследование области лунки удаляемого или удалённого зуба может исключить наличие в ней или в нижнем отделе синуса остаточного корня.
КТ верхнечелюстных синусов в аксиальной проекции с реконструкцией изображения во фронтальной плоскости даёт комплексную информацию обо всех особенностях патологического процесса в синусе и окружающих тканях (см. рис. 9-9, б; 9-10, б; 9-11), что особенно важно в сложных дифференциально-диагностических случаях, особенно при остеомиелите верхней челюсти и новообразованиях верхнечелюстного синуса. При определённых обстоятельствах данный метод может заменить проведение обзорной рентгенографии придаточных пазух носа и ортопантомографии (рис. 9-11, а, б). Ограничивает применение КТ для диагностики верхнечелюстного синусита относительно высокая по сравнению с другими рентгенологическими методами стоимость данного исследования.
Рис. 9-10. На ортопантомограмме (а) и компьютерной томограмме (б) видна радикулярная киста, оттеснившая дно верхнечелюстного синуса. В остальной части синуса слизистая оболочка не изменена
При наличии ороантрального сообщения через свищевой ход с помощью фиброскопа можно провести гаймороскопию. Результат оценки состояния верхнечелюстного синуса позволяет уточнить показания для выбора методики и места хирургического лечения. При отсутствии изменений в синусе или при локальном расположении патологических элементов поражения необходимости в проведении операции радикальной гайморотомии нет и закрытие лунки удалённого зуба можно провести в поликлинических условиях.
При обнаружении выраженных изменений со стороны слизистой оболочки показана госпитализация пациента для проведения соответствующего лечения. Кроме того, с помощью фиброскопа можно провести биопсию в нужном участке для патоморфологического исследования.
Микробиологическое исследование содержимого, полученное при пункции синуса в области нижнего носового хода или через ороантральное сообщение (при его наличии), позволяет выявить видовой и количественный характер микрофлоры, её патогенность и чувствительность к антибактериальному препарату, что важно для планирования и рационального лечения.
Важную информацию о состоянии премоляров и моляров верхней челюсти можно получить с помощью электроодонтометрии, которая наряду с рентгенологическим исследованием позволяет уточнить показания для проведения соответствующего предоперационного лечения.
В связи со значительным удельным весом перфоративных синуситов среди одонтогенных форм поражения верхнечелюстного синуса врач должен владеть приёмами диагностики его перфораций.
Рис. 9-11. Компьютерные томограммы (а, б) пациента с правосторонним хроническим одонтогенным верхнечелюстным синуситом. Верхнечелюстной синус практически полностью заполнен полипозноизменённой слизистой оболочкой. Виден одонтогенный источник в виде пародонтита тяжёлой степени тяжести в области 16 и 17-го зубов
Так, непосредственно после удаления зуба и перфорации из лунки может появиться кровянистый пузырёк воздуха. В дальнейшем диагностика основана на жалобе пациента, что во время еды из носа выделяется жидкость.
Обнаружить нарушение герметичности синуса можно при зондировании лунки удалённого зуба. В случае перфорации инструмент погружается в верхнечелюстной синус. Пользоваться данным приёмом следует с осторожностью. Если сохранена слизистая оболочка синуса, её во время зондирования можно перфорировать.
При хроническом верхнечелюстном синусите полип может закрыть свищевой ход. Если ввести в лунку зонд и приподнять полип, можно открыть сообщение, о чём свидетельствует появление содержимого синуса.
Сообщение полости рта с полостью синуса можно обнаружить с помощью воздушных проб. Врач зажимает крылья носа пациента и предлагает ему выдуть воздух из лёгких через нос.
При перфорации можно обнаружить свободное прохождение воздуха через лунку удалённого зуба с характерным свистящим звуком. В некоторых случаях проба может быть ложноотрицательной в связи с тем, что ороантральное сообщение может закрываться по типу клапана со стороны синуса подвижным полипом или грануляционной тканью.
Возможен ещё один вариант воздушной пробы. Для этого пациента просят надуть щёки. При наличии ороантрального сообщения пациент этого сделать не может, так как воздух свободно проходит в синус и выходит через нос. Пользоваться данной пробой необходимо с осторожностью во избежание попадания в синус инфицированного содержимого полости рта.
Данные диагностические пробы будут отрицательными при сообщении лунки удалённого зуба с полостью радикулярной кисты, оттеснившей дно верхнечелюстного синуса. Это связано с тем, что кистозная полость отграничена от верхнечелюстного синуса оболочкой, а в некоторых случаях костной перегородкой и слизистой оболочкой синуса, которые препятствуют прохождению воздуха. Для диагностики нарушения воздушности синуса, которое возникает при продуктивном воспалении слизистой оболочки синуса, следует закрыть ноздрю с противоположной стороны и предложить пациенту подуть воздух через нос. Процедуру следует повторить с обеих сторон. С пораженной стороны звук будет более глухой. Симптом становится особенно отчётливым по мере прогрессирования хронического воспаления в верхнечелюстном синусе и нарушения его просвета.
Дифференциальная диагностика
Дифференциальную диагностику следует проводить между риногенным и одонтогенным верхнечелюстными синуситами. Она необходима для определения плана консервативного и уточнения методики хирургического лечения, особенно в части предоперационной подготовки соответствующих зубов. Клиническая симптоматика данных заболеваний имеет сходный характер. Важными отличиями является двусторонний характер поражения при риногенном синусите и односторонний — при одонтогенном. При одонтогенном синусите можно обнаружить периапикальный источник инфицирования верхнечелюстного синуса. Головня боль характерна как для риногенного, так и для одонтогенного синусита, однако в первом случае она имеет более интенсивный характер в связи с нарушением оттока в области естественного устья и развитием пансинусита. Наилучшие результаты при обследовании пациента с верхнечелюстным синуситом можно получить при кооперации двух специалистов: стоматолога-хирурга и оториноларинголога.
У врача должна быть онкологическая настороженность в связи с возможностью поражения слизистой оболочки синуса злокачественным новообразованием. Провести дифференциальную диагностику с одонтогенным верхнечелюстным синуситом позволяют различные методы рентгенографических исследований. Веским доказательством злокачественного новообразования может быть деструкция костных стенок верхнечелюстного синуса. Информативными могут быть также радиоизотопные методы диагностики. Однако установить точный диагноз можно только с помощью патологогистологического исследования биоптата или материала, полученного при гайморотомии.
Существуют различные методики лечения одонтогенного верхнечелюстного синусита. Консервативное лечение проводится при острой форме заболевания. Основные принципы лечения заключаются в том, чтобы создать максимальные условия для эвакуации экссудата из верхнечелюстного синуса, улучшить его воздушность, воздействовать на микрофлору с помощью местной и общей антибактериальной терапии. Наряду с этим следует провести лечение причинного зуба и одонтогенного воспалительного очага. Комплексная терапия при остром одонтогенном верхнечелюстном синусите в большинстве случаев может привести к стиханию воспалительных явлений и выздоровлению пациента. В некоторых случаях воспалительный процесс в верхнечелюстном синусе приобретает хроническое течение.
В большинстве случаев одонтогенный верхнечелюстной синусит с самого начала заболевания является хроническим. Консервативная терапия приобретает особое значение при обострении хронического синусита. Её методика сходная с таковой при остром одонтогенном верхнечелюстном синусите.
Консервативное лечение хронической формы одонтогенного верхнечелюстного синусита в большинстве случаев не приводит к выздоровлению пациента. Даже в состоянии ремиссии патологический процесс продолжается, нарушаются функциональные возможности верхнечелюстного синуса.
Хирургическая тактика при возникновении перфорации синуса, в том числе осложнённой проталкиванием корня зуба в верхнечелюстной синус, может быть различной в зависимости от медицинского учреждения, где производилось удаление зуба, квалификации врача и клинического состояния синуса. Важно, чтобы перед удалением зуба пациент был обследован на предмет выявления одонтогенного верхнечелюстного синуса.
Ороантральное сообщение, образовавшееся на фоне отсутствия клиники одонтогенного верхнечелюстного синусита, следует устранить непосредственно после удаления зуба. Оно может быть устранено с помощью закрытия лунки удалённого зуба хорошо мобилизованным слизисто-надкостничным лоскутом со стороны щеки. Менее результативным методом считается закрытие перфорации с помощью йодоформной* турунды. Следует помнить, что заживление лунки удалённого зуба происходит вследствие организации сгустка крови. Поэтому лунку зуба не тампонируют, а только прикрывают устье турундой. Фиксировать йодоформную* марлю можно с помощью швов к окружающей десне или лигатурой к соседним зубам. Недостатком метода является отсутствие полной герметичности лунки и пропитывание йодоформной* повязки пищевым детритом. Улучшить прогноз при использовании данного метода можно после изготовления и применения защитной пластинки.
В случае проталкивания зуба в верхнечелюстной синус врач должен придерживаться тактики, как при возникновении перфорации. Раннее удаление этого зуба и пластика перфорационного отверстия предупреждают инфицирование верхнечелюстного синуса и развитие перфоративного синусита. Удаление корня зуба из верхнечелюстного синуса при определённой квалификации врача — несложная процедура. Для этого откидывают трапециевидный слизисто-надкостничный лоскут с вестибулярной стороны, фрезой или кусачками расширяют лунку зуба, вскрывают синус и удаляют зуб. При его расположении в глубоких отделах синуса последний тампонируют стерильным бинтом, при извлечении которого возможно удаление зуба. Иногда для этого требуется несколько попыток. Зуб можно удалить под визуальным контролем через лунку с помощью эндоскопа. При неизменённой слизистой оболочке верхнечелюстного синуса создавать искусственное соустье в области нижнего носового хода при этом не требуется.
После пластики перфорации в области лунки удалённого зуба щёчным лоскутом пациенту назначают противовоспалительную терапию и продолжают лечение в амбулаторных условиях. Если квалификация врача не позволяет удалить остаточный корень из синуса и/или произвести пластику лунки удалённого зуба, он должен прикрыть лунку йодоформной* турундой, назначить противовоспалительную терапию и направить пациента в специализированное учреждение, где в зависимости от клинических показаний в амбулаторных или стационарных условиях будет проведено соответствующее хирургическое лечение. При наличии у пациента признаков хронического одонтогенного верхнечелюстного синусита причинный зуб в амбулаторных условиях удалять не следует. Пациента необходимо направить для лечения в стационар, где удаление зуба будет проведено во время операции радикальной гайморотомии. Одновременно производится в случае необходимости и пластика лунки удалённого зуба.
Если удаление зуба у пациента с хроническим одонтогенным верхнечелюстным синуситом проводилось в амбулаторных условиях, то при возникновении данного осложнения врач должен промыть синус антисептическими препаратами, назначить противовоспалительную терапию и направить пациента для комплексного хирургического лечения в стационар. Активный отток экссудата через лунку зуба и регулярные промывания верхнечелюстного синуса могут значительно уменьшить воспалительный процесс и создать для хирургического лечения более благоприятные условия.
При обращении за помощью пациента с уже сформированным свищевым ходом тактика врача зависит от времени, которое прошло после удаления зуба, и клинического состояния верхнечелюстного синуса. Если удаление зуба было проведено несколько дней назад, то при отсутствии хронического верхнечелюстного синусита в течение двух, иногда трёх недель существует вероятность самопроизвольного закрытия перфорации. Вероятность такого исхода значительно повышается при промывании синуса антисептическим препаратом с учётом динамики заживления лунки и эффективной антибактериальной терапии. Самопроизвольное закрытие ороантрального сообщения даже при активной терапии происходит далеко не всегда. Поэтому при интактном верхнечелюстном синусе лучше провести закрытие лунки удалённого зуба местными тканями, что при правильном выполнении методики может гарантировать положительный исход.
Основным методом лечения хронического верхнечелюстного синусита считаются радикальные гайморотомии (синусотомии), большинство из которых в челюстно-лицевой хирургии в течение длительного времени выполняется по методике Колдуэлла-Люка (рис. 9-13). Эффективность данной методики объясняется тем, что она создаёт максимальные условия для визуального контроля во время ревизии и санации верхнечелюстного синуса. Данную операцию можно выполнять как под общим, так и под местным обезболиванием. Для обезболивания требуется проведение инфраорбитальной, туберальной, резцовой и нёбной анестезий с дополнением в виде инфильтрационной анестезии по переходной складке в пределах фронтальной группы зубов верхней челюсти. Для аппликационного обезболивания слизистой оболочки носа в область нижнего носового хода вводят турунду, пропитанную раствором анестетика. В частности, для этой цели можно использовать 10 % раствор лидокаина.
Производят разрез по переходной складке от уздечки верхней губы до уровня второго премоляра, первого моляра. После рассечения слизистой оболочки и надкостницы отслаивают мягкие ткани и обнажают переднюю стенку верхнечелюстного синуса.
При этом следует соблюдать осторожность, чтобы не травмировать сосудисто-нервный пучок, выходящий из foramen infraorbitale, что позволяет избежать кровотечения и нарушения чувствительности. В области клыковой ямки с помощью стамески, трепана или фрезы трепанируют переднюю стенку верхнечелюстного синуса (см. рис. 9-13, а). Работа стамеской наименее предпочтительная, так как может привести к неровным изломам и трещинам кости, которые приходится сглаживать костными кусачками. Через трепанационное отверстие проводят ревизию синуса и тщательно удаляют утолщённую полипозноизменённую слизистую оболочку, полипы, грануляции, инородные предметы и остаточные корни зубов. Участки неизменённой слизистой удалять не следует. Пользоваться инструментами в верхнечелюстном синусе следует с осторожностью, так как в некоторых участках стенка может быть резорбирована или отсутствовать. В области нижнего носового хода трепанируют стенку носа для создания искусственного соустья. Оно должно быть достаточным для оттока экссудата из верхнечелюстного синуса. После гемостаза и антисептической обработки верхнечелюстной синус с целью предотвращения послеоперационного кровотечения тампонируют йодоформной* турундой, конец которой выводят через соустье в нос и наружу (см. рис. 9-13, в).
Рис. 9-13. Этапы операции радикальной гайморотомии: трепанация (а), удаление полипозноизменённой слизистой оболочки (б), тампонада синуса йодоформной* турундой (в), наложение первичных швов (г)
Рану в преддверии полости рта наглухо ушивают узловыми швами (рис. 9-13, г). Наружно накладывают давящую повязку. Удаление йодоформной* турунды производят на следующий день. В данном случае представлен классический вариант радикальной операции на верхнечелюстном синусе. Она может иметь определённые особенности в зависимости от необходимости решения дополнительных задач. В случае необходимости удаления во время операции премоляров или моляров, лучше это сделать до проведения радикальной гайморотомии, так как существует вероятность возникновения перфорации, что может определять характер разрезов. При наличии ороантрального сообщения горизонтальный разрез по переходной складке, необходимый для гайморотомии, дополняют двумя разрезами, сходящимися к лунке удалённого зуба. Между горизонтальным и вертикальным разрезами желательно создавать закруглённый, а не острый угол, который может создавать трудности при перемещении трапециевидного лоскута. Пластика щёч- ным лоскутом — наиболее распространённая методика закрытия ороантрального сообщения. При соблюдении опреде- лённых принципов её результат вполне предсказуем. Лоскут всегда должен перемещаться свободно и закрывать лунку зуба без натяжения, для этого у его основания осторожно без повреждения сосудов рассекают надкостницу. Край лоскута не должен находиться над лункой. Его следует уложить на деэпителизированную полоску десны с нёбной стороны, имеющей костное основание. Лоскут при наложении швов должен быть в максимально расправленном состоянии. Этот эффект можно усилить и сделать его постоянным на период заживления с помощью специальных обвивных швов, которые прижимают боковые части лоскута к соседним зубам. В послеоперационном периоде после пластики ороантрального сообщения рекомендуется пользоваться заранее изготовленной из пластмассы защитной пластинкой. Однако при соблюдении всех принципов пластики особой необходимости в защите лоскута с помощью пластинки не существует. Методика применения для закрытия ороантрального сообщения щёчного лоскута относительно проста и достаточно эффективна, что обусловливает её преимущественное применение в клинической практике. Недостатком данной методики служит то, что при перемещении лоскута уменьшается глубина верхнего свода преддверия рта за счёт складки слизистой оболочки. Это может существенно нарушить параметры протезного ложа у пациентов с беззубой челюстью и функционирование съёмного протеза.
Рис. 9-15. Вид после закрытия рецидива ороантрального сообщения в области удалённого 16-го зуба полнослойным лоскутом со стороны нёба
Пластика ороантрального сообщения щёчным лоскутом трудновыполнимая у пациентов с рецидивом свищевого хода после неудачно проведённых пластических операций. В таких случаях пластику ороантрального сообщения осуществляют перемещённым полнослойным нёбным лоскутом (рис. 9-15). Сущность данного метода заключается в том, что на нёбе выкраивают полуовальный лоскут, обращённый основанием к мягкому нёбу. Длина лоскута должна быть достаточной для того, чтобы после перемещения он полностью перекрывал лунку удалённого зуба. При отслаивании лоскута следует избегать травмы сосудисто-нервного пучка, выходящего из foramen palatinum majus. Данный метод имеет определённые недостатки. Нёбный лоскут достаточно толстый, что ограничивает возможности его ротации при проведении пластики. После его перемещения на нёбе остается открытый участок кости, который заживает посредством вторичного натяжения под йодоформной* турундой, которая удерживается швами или защитной пластинкой.
Более физиологичен метод пластики ороантрального сообщения с помощью васкуляризированного субэпителиального нёбного лоскута (Щипский А.В., 2007), с применением которого можно исключить недостатки, присущие методикам с использованием щёчного и полнослойного нёбного лоскутов (рис. 9-16).
Рис. 9-16. Пластика ороантрального сообщения в области удалённого 16-го зуба (а) расщеплённым (б) субэпителиальным васкуляризированным нёбным лоскутом (в, г) (метод А.В. Щипского)
Данную методику осуществляют следующим образом. При отсутствии зубов разрез производят по нёбной границе альвеолярного гребня, при включённом дефекте зубного ряда отступя около 3 мм от края десны. В области премоляров его продлевают до нёбного шва. Осторожно, чтобы не повредить нёбный сосудисто-нервный пучок, отслаивают полнослойный слизисто-надкостничный лоскут. Затем его осторожно расщепляют на две части: поверхностную слизистую и глубокую — субэпителиальную (см. рис. 9-16, б). Без слизистой субэпителиальная часть становится подвижной и легко перемещается в сторону ороантрального сообщения. Её фиксируют П-образным матрацным швом под слегка отсепарированный край десны с вестибулярной стороны (см. рис. 9-16, в). Оставшуюся наружную слизистую часть нёбного лоскута укладывают на прежнее место, закрывая раневую поверхность на нёбе, и фиксируют по периферии узловыми швами (см. рис. 9-16, г). В результате заживление происходит первичным натяжением. Частичная деэпителизация слизистого лоскута в процессе заживления не сказывается на конечном результате. Предложенный метод пластики ороантрального сообщения с помощью васкуляризированного нёбного субэпителиального лоскута лишён недостатков, присущих применению для этих целей полнослойного нёбного лоскута. В отличие от него необходимости использования в послеоперационном периоде защитной пластинки нет, так как дефект на твёрдом нёбе закрыт биологической повязкой в виде слизистой части нёбного лоскута. Данный метод можно использовать как при включённом дефекте зубного ряда, так и на беззубом альвеолярном отростке. В последнем случае можно избежать применения для пластики ороантрального сообщения щёчного лоскута и полностью сохранить рельеф протезного ложа.
В некоторых случаях у пациентов лунку зуба перед её пластикой мягкими тканями можно заполнить костным ауто-, аллотрансплантатом или остеопластическим материалом ксеногенного или искусственного происхождения. При склеротическом типе строения верхнечелюстного синуса это может создать условия для установки дентального импланта. Существует много других способов пластики ороантрального сообщения, которые могут иметь практический интерес для специалистов.
После радикальной операции на верхнечелюстном синусе, в том числе с пластикой ороантрального сообщения, больному назначают десенсибилизирующие и антибактериальные препараты (антибиотики и сульфаниламиды). В нос закапывают сосудосуживающие средства (нафтизин*, санорин* и т.п.). Швы снимают через 7 дней после операции. В некоторых случаях часть швов в области лунки удалённого зуба снимают на 9-10-й день. Сроки использования защитной пластинки врач определяет в индивидуальном порядке. В динамике по показаниям через искусственное соустье можно промывать верхнечелюстной синус антисептическими препаратами, что способствует выздоровлению (см. рис. 9-12, б). Данная процедура становится необходимой, если из носа усилилось выделение слизи. Таким образом, можно предупредить рецидив верхнечелюстного синусита.
Осложнения
После радикальной гайморотомии пациенты могут отмечать временное нарушение чувствительности в области верхней губы и зубов на стороне операции.
Правильно сформированное искусственное соустье в области нижнего носового хода предупреждает развитие повторного воспаления в верхнечелюстном синусе из-за его аэрации и хорошего оттока. Кроме того, через него врач в случае необходимости может промывать полость антисептическими препаратами. В отдельных случаях возможны рецидивы ороантрального сообщения. При правильном выборе методики и проведении пластической операции их можно избежать.
Острый верхнечелюстной синусит может осложняться пансинуситом, периоститом и даже остеомиелитом верхней челюсти. При развитии абсцесса или флегмоны глазницы, тромбофлебита вен лица и синусов твёрдой мозговой оболочки существует риск смертельного исхода.
При правильном консервативном лечении острого и хирургическом лечении хронического одонтогенного верхнечелюстного синусита наступает выздоровление.
Профилактика
Профилактика одонтогенных верхнечелюстных синуситов заключается в своевременном лечении пародонтита, кариеса зубов и его осложнённых форм. При удалении зубов верхней челюсти следует избегать образования перфорации дна верхнечелюстного синуса, а в случае её возникновения владеть приёмами её ликвидации.
После радикальной гайморотомии пациенты могут отмечать временное нарушение чувствительности в области верхней губы и зубов на стороне операции.
Правильно сформированное искусственное соустье в области нижнего носового хода предупреждает развитие повторного воспаления в верхнечелюстном синусе из-за его аэрации и хорошего оттока. Кроме того, через него врач в случае необходимости может промывать полость антисептическими препаратами. В отдельных случаях возможны рецидивы ороантрального сообщения. При правильном выборе методики и проведении пластической операции их можно избежать.
Острый верхнечелюстной синусит может осложняться пансинуситом, периоститом и даже остеомиелитом верхней челюсти. При развитии абсцесса или флегмоны глазницы, тромбофлебита вен лица и синусов твёрдой мозговой оболочки существует риск смертельного исхода.
Используемые материалы: Хирургическая стоматология : учебник (Афанасьев В. В. и др.); под общ. ред. В. В. Афанасьева. — М. : ГЭОТАР-Медиа, 2010
источник