По данным статистики, гайморит лидирует среди Лор заболеваний у детей и взрослых.
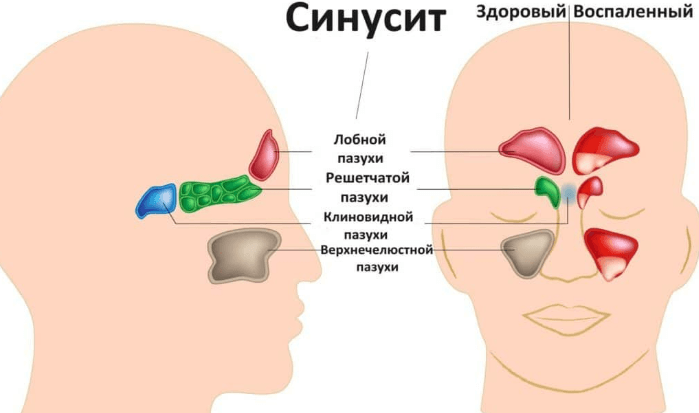
Верхнечелюстные пазухи внутри покрыты муконазальным секретом, который препятствует проникновению в организм вирусов и бактерий. Выделяющаяся слизь выходит из носовой полости через соустья, которые в обычном состоянии около 5 мм.
При таком размере соустий, секрет беспрепятственно вытекает, не скапливаясь в пазухах. Однако во время воспаления слизистая отекает, и размер соустий сокращается. В итоге в верхнечелюстных отверстиях начинает скапливаться слизь, в которой содержится огромное количество вирусов и бактерий. В медицинской литературе верхнечелюстному синуситу присвоен код по мкб 10.
Причины верхнечелюстного синусита:
- Затяжной насморк;
- Анатомические особенности строения носовой перегородки;
- Аденоиды, полипозные новообразования;
- Слабый иммунитет, в результате чего человек страдает от частых вирусных заболеваний;
- Воспалительный процесс в ротовой полости;
- Частые переохлаждения;
- Аллергическая реакция на внутренние и внешние раздражители.

Типы верхнечелюстного синусита:
- Риногенный – воспаление верхнечелюстных пазух происходит из-за не долеченного ринита. Сначала воспалительный процесс затрагивает только носовую полость, а при отсутствии лечения переходит на гайморовы пазухи.
- Гематогенный синусит возникает при попадании в околоносовое пространство инфекции вместе с током крови из инфекционных очагов из других участков тела.
- Травматический тип синусита провоцируют различные травмы носовой перегородки.
- Одонтогенный верхнечелюстной синусит появляется при поражении корневой системы верхних зубов.
- Аллергический гайморит чаще всего носит сезонный характер, люди страдают от острой формы заболевания в период цветения деревьев и растений.
- Вазомоторный верхнечелюстной фронтит возникает в виде отека слизистой и воспалительного процесса в ответ на вдыхаемый холодный воздух, резкие запахи.
По продолжительности заболевания, верхнечелюстной синусит бывает двух видов:
- Острая форма болезни развивается стремительно. Больного беспокоят головные боли, высокая температура, общая слабость, снижение работоспособности.
- Хронический верхнечелюстной синусит характеризуется длительным течением болезни. Периоды обострения сменяются ремиссией, симптомы заболевания не так сильно выражены: температура тела субфебрильная, головные боли фиксируются намного реже. Пациенты при хроническом синусите могут страдать от полной или частичной потери обоняния.
В зависимости от локализации верхнечелюстной синусит бывает:
- Односторонний. Очаг воспаления в этом случае может быть правосторонним или левосторонним.
- Двусторонний верхнечелюстной гайморит поражает сразу обе стороны околоносового пространства.
По характеру воспаления синусит делится:
- Катаральный верхнечелюстной синусит по своим признакам похож на обычный ринит. Из носовой полости выделяется большое количество муконазального секрета, преимущественно прозрачного цвета. Односторонний или двухсторонний катаральный синусит может пройти самостоятельно или перейти в гнойную форму.
- Гнойный фронтит. Синусит с гнойными выделениями отличается болевым синдромом в височно – лобной части головы, выделяющаяся слизь густой консистенции с примесями гноя.
Главным симптомом верхнечелюстного синусита является заложенность носа и большое количество выделяемой слизи. Остальные признаки заболевания напрямую зависят от причины недуга и характера течения болезни.
Симптомы острого синусита:
- Ухудшение общего самочувствия больного;
- Повышенная температура;
- Головная боль, усиливающаяся при наклоне туловища вниз. При нажатии на околоносовую область пациент ощущает сильный болевой синдром. Нередко боль переходит на верхнюю челюсть и уши;
- Выделение слизи. В зависимости от характера воспаления, секрет может быть от прозрачного до желто – зеленого цвета.
- Появившаяся отечность в области щек и под глазницами.
Симптомы хронического гайморита:
- Быстрая утомляемость, снижение работоспособности;
- Температура тела колеблется в районе 37 градусов;
- Головная боль беспокоит пациента ближе к ночи;
- Заложенность одной или обеих ноздрей, усиливающаяся при горизонтальном положении тела;
- Потеря вкусовых качеств и обоняния.
При появлении двух и более симптомов острого верхнечелюстного синусита необходимо срочно обратиться за врачебной помощью. Затягивание лечения может привести к ряду осложнений и переходу заболевания в разряд хронических.
Для назначения необходимого терапевтического курса, больной должен быть тщательно обследован. Только по результатам диагностики врач назначает лечение, которое поможет избавиться от недуга.
- Опрос больного, сбор необходимой информации о начале заболевания, симптомах и возможных причинах верхнечелюстного синусита.
- Риноскопия. С помощью специального прибора, риноскопа, выявляется состояние слизистой в носовой полости, обильность выделения секрета, наличие в носу различных новообразований, особенности строения носовой перегородки.
- Лабораторные исследования. Общий анализ крови позволит определить присутствие в организме воспалительного процесса, а исследование муконазального секрета покажет наличие вирусов или бактерий в слизи.
- Рентгенография. Самый популярный метод исследования околоносового пространства, позволяющий определить полноту воспалительного процесса, количество скопившейся в пазухах слизи, присутствие в носу полипов. ,
- Компьютерная томография. По принципу диагностики, компьютерное исследование является альтернативой рентгенографии, но только более дорогостоящим вариантом.
- Ультразвуковое исследование околоносовых пазух. УЗИ показывает, насколько сильно пазухи заполнены слизью, искривленная ли носовая перегородка. Данный метод менее информативный по сравнению с МРТ и рентгеном, но не имеет противопоказаний в своем использовании.
- Диагностика при помощи эндоскопа. Эндоскопическое исследование проводится крайне редко при верхнечелюстном синусите, и применяется лишь в некоторых лечебных учреждениях.
Чем раньше будет проведена диагностика ЛОР органов больного, тем более эффективным окажется лечение.

Существует два метода лечения верхнечелюстного гайморита: медикаментозный и хирургический.
Медикаментозный метод подразумевает под собой комплексную терапию, которая включает в себя несколько этапов.
Способы медикаментозного лечения:
- Антибактериальные препараты. Если по результатам диагностики выявлено, что причиной верхнечелюстного синусита являются бактерии, то больному назначается прием антибиотиков. Чаще всего пациентам прописываются препараты широкого спектра действия: Амоксиклав, Сумамед, Аугментин, Амоксициллин и другие. Детям данные лекарственные средства назначаются в виде суспензии. В запущенных случаях антибиотики назначаются в виде инъекций. Также для уничтожения патогенной микрофлоры на слизистой носа применяются антибиотики в виде капель и спреев: Полидекса, Изофра, Биопарокс. При вирусной инфекции антибактериальные средства не назначаются.
- Сосудосуживающие капли и спреи. Кратковременно снять отек помогу капли на основе ксилометазолина и оксиметазолина. Однако стоит помнить, что длительное использование данных препаратов вызывает привыкание.
- Антигистаминные средства. Противоаллергические лекарственные средства Супрастин, Зодак, Лоратадин позволят снять отек и нормализовать дыхание. При аллергическом синусите больным прописывается курс лечения антигистаминными средствами.
- Промывания носа. Очистить носовую полость от скопления слизи поможет промывание околоносовых пазух. Процедуру можно делать дома с использованием большого шприца без иголки. В емкость набирается лекарственный раствор (отвар ромашки, физраствор, солевая жидкость) и вливается поочередно в каждую ноздрю. Во время процедуры голову необходимо наклонить над раковиной или ванной. Более эффективно промывание носа можно сделать в условиях стационара на аппарате Кукушка. Во время процедуры в одну ноздрю под давлением подается лекарственная жидкость, а из другой она откачивается вместе со слизью.
К оперативному вмешательству прибегают в том случае, если медикаментозная терапия не принесла положительного результата. Во время пункции, костная ткань пазухи прокалывается и из нее откачивается гнойное содержимое.
Затем в опустошенную полость вливается антибактериальный препарат. Период реабилитации после оперативного вмешательства занимает несколько дней, при этом больному назначается курс антибактериальных препаратов и промывание носовой полости.
Методы народной медицины носят вспомогательный характер, поэтому не стоит ими заменять основное лечение. Промывание носа отваром ромашки, солевым раствором позволит убрать скопившуюся слизь из околоносовых пазух.

- Своевременное лечение вирусных заболеваний, долечивание до конца ринита;
- Укрепление иммунитета. Прогулки на свежем воздухе, сбалансированное питание, отказ от вредных привычек позволят укрепить иммунную систему;
- Гигиена носовой полости. После посещения общественных мест необходимо промывать нос морской водой или обычным солевым раствором. Таким способом удаляются патогенные микроорганизмы, оседающие на слизистой при вдыхании воздуха;
- Частое проветривание и влажная уборка сделают комфортным пребывание в помещении.
Если верхнечелюстного синусита все же не удалось избежать, не стоит затягивать с его лечением. Гигиена носа, обильное теплое питье, соблюдение всех рекомендаций врача позволят быстро вылечить недуг и не допустить возникновение осложнений.
источник
- Боль в лице
- Выделение слизи из носа в глотку
- Гнусавость речи
- Головная боль
- Заложенность носа
- Затрудненное дыхание
- Конъюктивит
- Насморк
- Отечность лица
- Ощущение распирания в лице
- Повышенная температура
- Потеря обоняния
- Слезоточивость
- Тяжесть в лице
- Чихание
Верхнечелюстной синусит – воспалительный процесс слизистой верхнечелюстных пазух, которые называют гайморовыми. Именно по этой причине заболевание носит второе название — гайморит. Воспаление распространяется не только на слизистую оболочку, но также на подслизистый слой, надкостную и костную ткань верхнего зубного ряда. По медицинской статистике такое заболевание является наиболее распространённым среди всех патологий носовых пазух. Может протекать в острой и хронической форме. Возникает как у взрослых, так и у детей.
Причин для формирования такого недуга довольно много — зачастую это различные инфекционные заболевания внутренних органов, воспаления ротовой полости, ВИЧ-инфекция, различные новообразования или травмы носа, а также генетические факторы. Проявление симптомов болезни зависит от тяжести течения и типа воспалительного процесса.
Диагностические мероприятия включают в себя изучение анамнеза жизни пациента, общий осмотр и проведение инструментальных обследований. Зачастую применяют рентгенографию, УЗИ, эндоскопические методы диагностики, среди которых пункция. Лечение может выполняться лекарственными препаратами или при помощи хирургического вмешательства.
Существует большое количество факторов, которые могут способствовать развитию верхнечелюстного синусита. Самыми распространёнными причинами возникновения подобного заболевания являются:
- широкий спектр инфекционных процессов, которые развиваются в верхних дыхательных путях;
- длительное влияние на организм холодных температур;
- различные аллергические реакции;
- хронический насморк;
- деформация носовой перегородки;
- аденоидит;
- заболевания зубов верхней челюсти или хирургические вмешательства на них;
- ВИЧ-инфекция или другие расстройства, которые снижают уровень иммунной системы.
К менее распространённым причинам прогрессирования недуга относятся:
- ведение нездорового образа жизни, пристрастие к спиртным напиткам, наркотическим веществам или никотину;
- генетические заболевания;
- загрязнённость окружающей среды;
- недоразвитость внутренних выходов из полости носа, при которой человек не может дышать через нос;
- множество травм или ушибов области носа;
- новообразования, которые негативно влияют на выполнение дыхательных функций.
Такое заболевание может быть вызвано как одной причиной, так и совокупностью факторов.
В зависимости от происхождения существует несколько типов верхнечелюстного синусита. Таким образом, заболевание бывает:
- риногенным – факторов формирования несколько: насморк, грибковые или инфекционные расстройства. Болезнь сначала формируется в области носа, после чего распространяется на верхнечелюстные пазухи;
- гематогенным – причиной может выступать очаг воспалительного процесса. Инфекция попадает в пазуху с потоком крови;
- травматическим – развивается при переломах верхней челюсти;
- вазомоторным – появляется из-за нарушения реакции организма на холодный воздух, неприятный запах или другие внешние раздражители;
- одонтогенным. Причина возникновения – влияние патологических микроорганизмов на поражённые зубы верхней челюсти. Кроме этого, одонтогенный верхнечелюстной синусит может стать осложнением после стоматологических процедур по удалению или пломбированию зуба;
- аллергическим – протекает на фоне аллергического ринита.
По характеру протекания и выражения симптомов, заболевание делится на острую и хроническую форму. Каждая из них, в свою очередь, имеет собственную классификацию.
Острый верхнечелюстной синусит делится на:
- катаральный гайморит – зачастую ничем не отличается от обычного насморка, потому что выражается такими признаками, как заложенность и обильные выделения из полости носа. Есть два типа исхода такого расстройства – полное выздоровление или перетекание в гнойную стадию;
- гнойный гайморит – отличается скоплением гнойного содержимого в верхнечелюстных пазухах. Отмечаются сильные головные боли и ухудшение состояния человека (по сравнению с катаральной формой).
Кроме этого любой из видов острого верхнечелюстного синусита может быть односторонним или двухсторонним.
Хронический верхнечелюстной синусит имеет собственное разделение, в зависимости от типа воспалительного процесса:
- катаральный гайморит – выражается отёком слизистой гайморовых пазух;
- полипозный – формируется по причине разрастания полипов в пазухе;
- кистозный – причина возникновения: кистозные новообразования;
- гнойный гайморит – характеризуется периодами обострений с выделением гнойной жидкости из полости носа;
- смешанный – содержит в себе проявление нескольких типов недуга.
Любая из форм хронического синусита может быть левосторонней, правосторонней или двусторонней.
Основными признаками любой из разновидностей такого заболевания считаются – затруднённое дыхание и заложенность носовой полости. Другие симптомы будут выражаться в зависимости от характера протекания верхнечелюстного синусита. Острое течение недуга характеризуется:
- резким повышением температуры;
- насморком – вначале выделяется прозрачная слизь, а через неделю переходит в гнойную форму;
- частым чиханием;
- ощущением болезненности в верхней части лица и в голове. Усиление отмечается при движении головой, чихании или кашле;
- снижением или полным отсутствием обоняния;
- гнусавостью.
При хроническом протекании заболевания, в периоды обострения наблюдаются аналогичные симптомы, а во время ремиссии признаки менее ярко выражаются и носят непостоянный характер. К ним относятся:
- повышенная слезоточивость;
- постоянный насморк, который не поддаётся лечению и нередко переходит в гнойную форму;
- признаки катарального течения – из-за отёчности слизистой появляется ощущение стекания слизи по задней стенке глотки;
- периодические головные боли;
- тяжесть лица и чувство распирания;
- отёчность очень часто наблюдается после сна;
- конъюнктивит;
- полное отсутствие обоняния.
Все вышеуказанные симптомы характерны как для одностороннего синусита, так и для двухстороннего.
В случаях игнорирования признаков или несвоевременно начатого лечения существует вероятность развития осложнений верхнечелюстного синусита, среди которых:
- хронический воспалительный процесс слизистой глотки;
- кислородная недостаточность;
- дакриоцистит;
- апноэ сна;
- распространение воспаления в полость черепа и поражение головного мозга;
- гнойное поражение костей черепа – в таком случае необходимо хирургическое лечение;
- заражение крови.
Все вышеуказанные осложнения могут привести к летальному исходу.
Диагностические мероприятия осуществляются врачом оториноларингологом, для которого не составит труда определить заболевание при осмотре, но для подтверждения диагноза необходимо проведение инструментального обследования пациента. Перед этим врач должен ознакомиться с историей болезни больного для поиска возможных причин прогрессирования. Помимо этого, необходимо выяснить степень интенсивности проявления симптомов, что поможет отличить хроническое течение от острого протекания.
К инструментальным диагностическим методам относят:
- рентгенографию;
- МРТ;
- риноскопию – осмотр носовой полости при помощи специальных инструментов;
- эндоскопический осмотр;
- УЗИ;
- диагностическую пункцию – забор содержимого пазухи для бакпосева и выявления восприимчивости микроорганизмов к антибиотикам;
- диафаноскопию лампочкой Геринга.
Кроме этого, необходим осмотр стоматологом ротовой полости пациента. После подтверждения диагноза врач назначает наиболее эффективную тактику лечения.
Терапия острого и хронического верхнечелюстного синусита осуществляется несколькими способами, которые выбирают в зависимости от типа и стадии заболевания. Лечение состоит из:
- применения лекарственных препаратов, направленных на устранение неприятных симптомов и воспалительного процесса в полости носа. Для этого назначаются сосудосуживающие спреи с содержанием антибиотиков и стероидных гормонов;
- немедикаментозной терапии – заключается в проведении пункции, во время которой дренируется жидкость из пазухи, после чего область промывают антисептическими растворами и вводят лекарственное вещество. Также могут использовать безпункционное лечение – установление ЯМИК-катетера;
- промывания полости носа солевыми, травяными и лекарственными растворами;
- физиотерапии;
- хирургического вмешательства – применяется только при наличии глазных и внутричерепных последствий. Терапия сводится к удалению гнойной жидкости.
Профилактические мероприятия от верхнечелюстного синусита сводятся к выполнению несложных правил, таких как – своевременное устранение насморка и различных расстройств, которые негативно влияют на дыхательную функцию, лечение аллергий и стоматологических проблем. Кроме этого, нужно придерживаться правильного питания и здорового образа жизни, а также укреплять иммунитет.
источник
Воспалительные болезни пазух носа считаются самыми распространенными недугами в оториноларингологии. Как правило, среди пациентов с такими заболеваниями почти половина страдает верхнечелюстным синуситом различной этиологии (причиной появления). Факторов для формирования недуга много – зачастую это инфекционные болезни внутренних органов и генетические патологии.
Воспалительный процесс слизистой гайморовых, околоносовых пазух – верхнечелюстной синусит (гайморит, фронтит, этмоидит, риносинусит, сфеноидит, синусопатия верхнечелюстных пазух) может протекать в хронической и острой форме. Возникает в равной степени у детей и взрослых. Как правило, воспаление распространяется как на слизистую оболочку, так и на подслизистый слой пазух, костную, надкостную ткань верхнего зубного ряда.
Существует несколько факторов, которые способствуют появлению верхнечелюстного синусита. Самыми распространенными причинами развития заболевания являются:
- переохлаждение организма;
- аллергические реакции;
- врожденные патологии;
- инфекционные заболевания, которые появляются в верхних дыхательных путях;
- аденоидит (воспаление глоточной миндалины);
- искривленность, деформация носовой перегородки;
- хронический насморк;
- ослабленность иммунитета;
- заболевания зубов;
- тонзиллит (воспаление в небных миндалинах);
- ВИЧ-инфекция.
Наименее распространенными причинами прогрессирования недуга считаются:
- вредные привычки (пристрастие к алкоголю, никотину, наркотическим веществам);
- травмы, ушибы области носа;
- загрязненность окружающей среды;
- кистозные новообразования, негативно влияющие на выполнение дыхательных функций;
- ведение нездорового образа жизни;
- генетические заболевания;
- недоразвитость внутренних выходов из полости носа.
Верхнечелюстной синусит подразделяют по нескольким признакам. Как правило, по характеру течения воспалительного процесса патология может делиться на:
- Хронический верхнечелюстной синусит. Это долго текущий воспалительный процесс, который характеризуется периодами ремиссий и обострений. Патология часто сопровождаться гнойными выделениями из носа, ухудшением обоняния, затрудненным дыханием. Пациент при этом ощущает дискомфорт, боль в околоносовых полостях.
- Острый верхнечелюстной синусит. Недуг отличается выраженными симптомами: у больного отмечается сильная боль в верхнечелюстных пазухах, повышается температура, затрудненное носовое дыхание. Появляется слабость, во время наклона усиливается боль в височной, лобной области.
По способу проникновения инфекции недуг может быть:
- Травматическим. Воспаление появляется в результате травм верхней челюсти.
- Одонтогенным. Из-за перфорации (сверления) стенки зуба, при наличии свищей, кист, инфекция проникает в гайморовы пазухи через больные корни верхних зубов.
- Риногенным. Воспаление появляется как следствие перенесенного ринита разной этиологии. Болезнь формируется сначала в области носа, далее распространяется в верхнюю челюсть.
- Гематогенным. Инфекционный агент попадает с кровью по сосудам в околоносовую пазуху из отдаленного очага инфекции.
По этиологии воспаление бывает:
- Аллергическим. При попадании чужеродных веществ на слизистые носа появляется гиперпродукция (усиление) и отек, что провоцирует возникновение воспалительного процесса.
- Вазомоторным. Раздражение слизистой появляется из-за нарушения реакции организма на неприятный запах, холодный воздух или другие внешние раздражители.
- Инфекционным. Причиной развития недуга выступает инфекционный агент любого происхождения.
По локализации воспаления недуг делится на:
- Двусторонний верхнечелюстной синусит. При этом в патологический процесс вовлечены две стороны носовых полостей.
- Односторонний. Поражается лишь верхнечелюстная пазуха с одной стороны (правосторонний или левосторонний верхнечелюстной синусит).
По характеру воспалительного процесса патология может быть:
- Экссудативной. Характеризуется заложенностью носа, обильным выделением экссудата (жидкости), отделяемой из слизистой. Может быть гнойной и катаральной.
- Пролиферативной (продуктивной). Сопровождается изменением слизистой. Такой гайморит бывает полипозным (при этом появляются полипы) и гиперпластическим (происходит утолщение слизистой).
Верхнечелюстной синусит сильно снижает качество жизни пациента, при этом болезнь может привести к серьезным осложнениям. Гайморит обладает специфичными признаками, по которым его легко можно распознать. Хотя, в зависимости от формы протекания заболевания (хронической или острой), симптоматика немного различается. Основными признаками любой из разновидностей верхнечелюстного синусита считаются – заложенность носовой полости, гнусавость голоса, затрудненное дыхание, сильная боль в районе гайморовых пазух.
Пациенты, у которых отмечается гайморит в острой стадии, сталкиваются с такими клиническими проявлениями:
- снижение обоняния;
- обильное выделение экссудата (сначала происходит выделение прозрачной слизи, далее – гноя);
- частое чихание;
- заложенность носа;
- отечность век, щек, лица;
- симптомы интоксикации организма (потеря аппетита, лихорадка, озноб, головная боль, слабость);
- повышенная слезоточивость;
- конъюнктивит (воспаление слизистой оболочки глаза);
- постоянная боль, которая усиливается при кашле, наклоне, чихании.
При хроническом течении заболевания, в период обострения могут наблюдаться симптомы, схожие с острой формой гайморита. Во время ремиссии признаки верхнечелюстного синусита носят непостоянный характер. Как правило, к ним относятся:
- общая слабость;
- повышенная утомляемость;
- заложенность носа;
- постоянный насморк;
- периодические головные боли;
- повышенная слезоточивость;
- чувство распирания в носу;
- тяжесть лица;
- отечность, которая часто наблюдается после сна;
- полное отсутствие обоняния.
При игнорировании признаков гайморита или неадекватном лечении могут появиться осложнения. Некоторые из таких последствий способны причинить серьезный вред организму пациента и даже привести к летальному исходу. Основными осложнениями верхнечелюстного синусита являются:
- Острый отит. Появляется при сильном отеке слизистой, при несоблюдении правил прочищения и промывания носовых полостей.
- Менингит. Воспаление мягкой оболочки спинного или головного мозга, сформировавшееся из-за прорыва гноя в полость черепа.
- Хронизация процесса. Происходит из-за неадекватного, неоконченного лечения. Гайморит переходит в хроническую форму при снижении иммунитета организма, длительных острых воспалительных процессах. Сопровождается одышкой, кислородной недостаточностью.
- Апноэ. Постоянная остановка дыхания во время сна на 10 секунд и более.
- Дакриоцистит. Переход воспаления на мягкие окружающие ткани. При этом часто происходит прорыв гнойного содержимого через костные перегородки и глазницу, поэтому может возникнуть абсцесс (скопление гноя).
- Сепсис. Проникновение инфекции в кровь с появлением множественных очагов гнойного воспаления. Это самое опасное осложнение, которое может привести к смерти пациента.
При появлении первых симптомов гайморита следует срочно обратиться к терапевту или врачу-отоларингологу. Специалист после тщательного обследования сможет установить точный диагноз и определить дальнейшее лечение. Основными диагностическими методами определения синусита считаются:
- Сбор анамнеза. Позволяет выявить причину возникновения и факторы риска заболевания.
- Эндоскопия. Посредством специального прибора – эндоскопа исследуется строение пазух, оценивается состояние слизистой, берется биопсийный материал для изучения. Этот метод применяется редко, доступен лишь в узкоспециализированных клиниках.
- Риноскопия. Инструментальное исследование полостей носа проводится отоларингологом. Данный метод помогает определить характер отделяемого экссудата, оценить искривление перегородки, состояние слизистой.
- Рентгенологическое исследование. Этот способ помогает оценить костные структуры, выявить наличие уровня жидкости, очаг поражения, инородные тела, кисты, полипы. При травме дает представление об объеме повреждения и локализации. Рентгенография считается основным диагностическим методом при постановке гайморита.
- Лабораторные методы. Выявление острофазовых маркеров и общий анализ крови помогают подтвердить наличие воспаления. При сложных случаях проводится исследование отделяемой жидкости под микроскопом.
- Ультразвуковое исследование (УЗИ) помогает определить объем, наличие экссудата, форму носовых полостей. Этот способ, по сравнению с методами инструментальной диагностики, не имеет серьезных противопоказаний, но применяется не часто, т.к. для него необходимо специальное оборудование.
- Магнитно-резонансная томография (МРТ), компьютерная томография (КТ) являются самыми точными, информативными, но при этом дорогостоящими методами диагностики. Помогают исследовать структуру околоносовых полостей.
- Диагностическая пункция. Забор содержимого пазух носа для выявления восприимчивости микроорганизмов к антибиотикам.
После проведения диагностики и установки диагноза врач может назначить лечение верхнечелюстного синусита. При этом специалист в истории болезни пациента расписывает оптимальную терапевтическую тактику, которую в дальнейшем можно корректировать в зависимости от темпов выздоровления и индивидуальных особенностей организма. Как правило, лечение гайморита предполагает:
- Медикаментозный (консервативный) способ. Назначается комплексно для поддержания нормальной температуры, снятия отечности, восстановления слизистой оболочки околоносовых полостей и обеспечения дыхания. Включает:
- Прием иммуностимулирующих препаратов. Назначается при ослабленном иммунитете из-за частых вирусных инфекций.
- Антибактериальную терапию. Подразумевает использование антибиотиков для подавления инфекции, которая сопровождается воспалительным процессом в гайморовых пазухах.
- Использование противовоспалительных медикаментов. Помогает уменьшить отечность околоносовых полостей и количество выделяемой слизи.
- Физиотерапия. Используется для прогревания пораженной части, что приводит к росту прилива крови, уменьшению отека, выработки выделений, снятию болевых симптомов.
- Дренаж околоносовых пазух (метод кукушки). Чтобы избежать операции, проводится дренаж путем промывания пазух вакуумным насосом при помощи раствора, содержащего антисептик, антибиотик, сосудосуживающее средство.
- Хирургический (оперативный) способ. При безрезультатном лечении хронической формы синусита или появлении осложнений проводится оперативное вмешательство. Самым распространенным методом считается прокол или пункция гайморовых пазух с промывкой полости носа.
Верхнечелюстной синусит – серьезная патология, которая способна привести к тяжелым последствиям, поэтому для ее лечения нельзя самостоятельно подбирать лекарственные средства. Назначать препараты должен лишь специалист. Как правило, медикаментозное лечение состоит из таких направлений:
- Секретомоторная, секретолитическая терапия, которая направлена на улучшение отхождения слизи из пазух. Эффективными препаратами данной группы являются Бромгексин, Теофиллин, Ацетилцистеин, Амброксол, Миртол, Синуфорте, Синупрет.
- Противовоспалительная терапия купирует боль, уменьшает количество отделяемого экссудата. Направлена на снижение выраженности воспалительного процесса. Для этого используются противовоспалительные нестероидные средства (Пироксикам, Диклофенак, Ибупрофен, Индометацин), жаропонижающие препараты (Ибуклин, Аспирин) и глюкокортикоиды местного действия (Будесонид, Беклометазон, Флутиказон).
- Антигистаминная терапия. Считается обоснованной при патологии аллергического происхождения. Использование антигистаминных средств помогает блокировать высвобождение медиаторов (посредников) воспаления (Дезлоратадин, Лоратадин, Цетиризин).
- Антибактериальная терапия. Используется для элиминации (исключения) возбудителя и восстановления стерильности гайморовых пазух. Применяются как местные препараты (Полидекса, Изофра, Биопарокс), так и антибактериальные системные средства, которые назначаются врачом путем подбора, с учетом возможного возбудителя. Лекарством первой линии при лечении гайморита является Амоксициллин. Если на протяжении 3 дней улучшения не наступило, то к препарату добавляют клавулановую кислоту. Также назначаются фторхинолоны (Левофлоксацин, Моксифлоксацин), цефалоспорины 2 поколения (Цефтриаксон, Цефуроксим), тетрациклины (Доксициклин), макролиды (Кларитромицин, Азитромицин).
- Деконгенсантная терапия подразумевает использование сосудосуживающих местных препаратов. Это помогает временно восстановить дыхание, снять отек, уменьшить выделение слизи (Нафазолин, Эфедрин, Оксиметазолин, Фенилэфрин, Ксилометазолин). Такие назальные капли нельзя применять больше 7 дней.
Если течение верхнечелюстного синусита не было осложнено бактериальной инфекцией, лечение болезни выстраивается без антибиотиков. Хорошие результаты демонстрирует использование ингаляций вместе с сосудосуживающими спреями, антисептиками, благодаря которым удается быстрее подавить воспалительный процесс. Кроме того, дополнением к медикаментозному лечению могут быть следующие физиотерапевтические методы:
- Электрофорез – воздействие током на воспаленные полости носа. Помогает добиться быстрого улучшения состояния больного. Такая процедура проводится на протяжении 10 суток, а длительность одного сеанса достигает 15 минут.
- Ультразвуковое воздействие (фонофорез). Такое метод предполагает массирование эпителиальной ткани, что усиливает производство полезных ферментов, стимулирует обменные процессы.
- Магнитотерапия с использованием специального аппарата. Применение данного метода помогает активировать защитную реакцию организма, расширить сосуды.
- Электротерапия (УВЧ) – воздействие на околоносовые пазухи ультракороткими волнами. При помощи процедуры можно расширить капилляры слизистой, улучшить отхождение экссудата.
- Грязелечение. Изготовление лепешек из лечебной грязи. Средство накладывается на область воспаленных пазух, при этом создается термоэффект, что способствует снятию воспаления.
Основным методом хирургического лечения гайморита считается пункционный прокол пазух носа с дальнейшей выкачкой содержимого и промыванием полости. Процедура проводится под местной анестезией, при этом в ходе манипуляции специалист делает прокол в верхнечелюстной полости и удаляет гнойное содержимое. После вытаскивания инструмента из пазухи проводится промывание с раствором Фурацилина. Оперативное вмешательство помогает быстро восстановить носовое дыхание, улучшить самочувствие пациента, избавить от интоксикации. Показаниями к назначению операции являются:
- выраженный болевой синдром;
- забор содержимого пазухи на исследование;
- неэффективность консервативной терапии;
- необходимость введения контрастного вещества;
- появление осложнений;
- сохранение уровней жидкости на рентгеновских снимках;
- закупорка естественного соустья (соединения) пазух.
Одним из вспомогательных способов лечения неосложненных синуситов является применение средств народной медицины в домашних условиях. Использование подобных рецептов должно быть согласовано с лечащим врачом. Самыми популярными являются такие народные средства:
источник
Воспаления верхнечелюстной пазухи развиваются чаще всего при остром рините, инфекционных заболеваниях, особенно респираторных. Гаймориты, возникающие в результате инфицирования пазухи со стороны зубов, относятся к одонтогенным.
Одонтогенные гаймориты, как и риногенные, вызываются гноеродной инфекцией. Наиболее часто возбудителями заболевания являются золотистый и эпидермальный стафилококк, стрептококк, кишечная палочка и другие микроорганизмы.
Относительно частое инфицирование верхнечелюстной пазухи со стороны пародонтальных патогенных очагов обусловлено анатомо-топографическими особенностями этой области. При низком расположении верхнечелюстной пазухи верхушки корней премоляров и моляров отделены от нее только тонкой костной пластинкой. В случае возникновения периапикальных очагов эта пластинка может резорбироваться. Более 50% одонтогенных гайморитов развиваются во время операции удаления зубов верхней челюсти.
Воспаление верхнечелюстной пазухи может возникать при остеомиелитах и околокорневых кистах верхней челюсти, при механическом проталкивании в пазуху распада корневого канала, корневых игл и пульпоэкстракторов.
Острый одонтогенный верхнечелюстной синусит
Заболевание вначале сопровождается чувством давления и напряжения в области пораженной пазухи, односторонним «закладыванием» носа. В тяжелых случаях появляются резкие боли соответственно расположению верхнечелюстной пазухи, иррадиирующие по разветвлениям тройничного нерва в лоб, висок, глаз, зубы верхней челюсти. Заболевание протекает при повышенной температуре тела, появляются общая слабость, нередко бессонница.
Частыми симптомами острого одонтогенного гайморита являются головная боль, гнойные выделения из соответствующей половины носа, усиливающиеся при наклоне головы, болезненность при пальпации клыковой ямки, а также при перкуссии зубов, расположенных в области дна пораженной верхнечелюстной пазухи. В ряде случаев появляется припухание щеки. Острый одонтогенный гайморит может осложняться флегмоной глазницы, тромбофлебитом лицевых вен, тромбозом мозговых синусов.
Диагноз ставят на основании клинического и рентгенологического исследования. В случае подозрения на одонтогенный гайморит тщательно исследуют полость рта и зубы, проводят рентгенографию (ортопантомограмма, рентгенография придаточных пазух носа), электроодонтометрию.
Лечение острого одонтогенного гайморита должно быть комплексным. Удаляют зуб, являющийся источником инфицирования пазухи. Проводят пункцию и катетеризацию верхнечелюстной пазухи через нижний носовой ход. Назначают антибактериальную терапию, физиотерапию (УВЧ, СВЧ). Для улучшения оттока экссудата в нос вводят сосудосуживающие препараты. При возникновении перфорации верхнечелюстной пазухи после удаления причинного зуба снимают воспаление, после чего проводят пластику соустья.
Хронический одонтогенный верхнечелюстной синусит
Хронический одонтогенный верхнечелюстной синусит иногда возникает вследствие неполного излечения острого процесса. Однако чаще заболевание развивается без предшествующих острых явлений. Оно проявляется следующими основными симптомами: гнойными выделениями из соответствующей половины носа нередко со зловонным запахом, нарушением носового дыхания, односторонней головной болью и чувством тяжести в подглазничной области, парестезиями и болью в области разветвлений верхнечелюстного нерва. Некоторые из этих симптомов могут быть менее выражены или отсутствовать.
На рентгенограмме обнаруживается понижение прозрачности пазухи, которое при гнойной форме становится интенсивным, гомогенным. При полипозной форме выявляется пристеночная «вуаль» и тени неравномерной величины.
Одонтогенные гаймориты в отличие от риногенных имеют ряд отличительных признаков:
боль в зубе или пародонтальных тканях, предшествующая заболеванию;
наличие в области верхней челюсти соответственно дну верхнечелюстной пазухи воспалительного процесса (периодонтит, патологический зубодесневой карман при пародонтите или пародонтозе, нагноившаяся киста, остеомиелит);
наличие перфоративного отверстия в области дна верхнечелюстной пазухи после удаления зуба;
изолированное поражение одной верхнечелюстной пазухи.
Не все указанные признаки постоянны.
Лечение. Хронический одонтогенный гайморит лечат консервативными и хирургическими методами. Как консервативное, так и хирургическое лечение хронических гайморитов начинают с устранения одонтогенного воспалительного очага. При неэффективности консервативной терапии показано хирургическое лечение.
Лечение заключается в удалении патологического содержимого из пазухи, восстановление ее дренажной функции, проведении общей и местной этиотропной и патогенетической терапии.
До настоящего времени широко проводилась операция на верхнечелюстной пазухе по Колдуэллу-Люку. Сущность ее сводится к резекции переднебоковой стенки пазухи, удалению из нее полипов, слизистой оболочки и наложению широкого соустья пазухи с нижним носовым ходом. В настоящее время доказано, что удаление всей слизистой оболочки верхнечелюстной пазухи нецелесообразно, т.к. не избавляет больного от хронического гайморита. Сейчас предпочтение отдается эндоскопическим операциям. При этом под контролем эндоскопа расширяют естественное соустье верхнечелюстной пазухи в области среднего носового хода, проводят ревизию пазухи, удаляют лишь патологически измененную слизистую. В послеоперационном периоде назначают сосудосуживающие капли в нос, по показаниям проводят антибактериальную терапию.
Перфорация верхнечелюстной пазухи
При удалении премоляров и моляров верхней челюсти частым осложнением является перфорация гайморовой пазухи. В ряде случаев при нарушении техники удаления зубов, происходит проталкивание зуба или корня в полость гайморовой пазухи. Для диагностики перфорации гайморовой пазухи проводят рото-носовую (просят больного надуть щеки) и носо — ротовую (больной, зажав пальцами нос, должен попытаться выдохнуть воздух через нос, рот при этом открыт) пробы. При наличии перфорации верхнечелюстной пазухи больной не сможет надуть щеки, а при проведении носо-ротовой пробы из лунки удаленного зуба будут выделяться пузырьки воздуха. В этом случае проводят пластическое закрытие перфорационного отверстия путем перемещения местных тканей со стороны преддверия полости рта или с неба. Швы снимают на 10-е сутки.
Если перфорация гайморовой пазухи не была диагностирована, то формируется оро-антральный свищ. Больные жалуются на прохождение воздуха изо рта в нос, попадание жидкости в нос во время приема пищи. Проводят хирургическое лечение — эндоскопическую ревизию верхнечелюстной пазухи, пластику соустья.
источник
Верхнечелюстной синусит — это воспаление слизистой оболочки верхнечелюстного синуса. В клинической практике часто используют также термин «гайморит«.
Одонтогенным синусит называется по причине фактора, вызвавшего его развитие. В случае возникновения воспаления в верхнечелюстном синусе в результате перфорации его дна во время удаления зуба синусит следует называть одонтогенным перфоративным.
Этиология
Воспаление слизистой оболочки верхнечелюстного синуса вызывается микрофлорой, участвующей в развитии острого или обострившегося хронического периодонтита, а также при попадании инфекции из полости рта через перфорационное отверстие дна верхнечелюстного синуса. В экссудате из верхнечелюстного синуса выявляется в основном анаэробная микрофлора.
Возможность инфицирования верхнечелюстного синуса из одонтогенного источника обусловлена анатомотопографическими взаимоотношениями его дна и зубов верхней челюсти, прежде всего моляров и премоляров. При пневматическом типе строения верхнечелюстного синуса его слизистая оболочка прилежит непосредственно к верхушкам зубов или отдалена от них тонкой прослойкой костной ткани. При развитии воспаления в периапикальных тканях существует возможность распространения воспалительного процесса на слизистую оболочку синуса. Кроме того, при одонтогенном воспалении может происходить разрушение костной перегородки даже при склеротическом типе строения верхнечелюстного синуса. Наряду с этим в связи с общностью микроциркуляторного русла одонтогенная инфекция может распространяться на слизистую оболочку синуса гематогенным путём.
Пневматический тип строения верхнечелюстного синуса и воспалительная деструкция кости в области одонтогенного очага могут являться объективной предпосылкой перфорации дна верхнечелюстного синуса во время удаления зуба, что создаёт условия для его постоянного инфицирования из полости рта.
Перфорацией принято считать сообщение, если после удаления зуба прошло не более 21 дня. При больших сроках происходит эпителизация лунки и образование стойкого свищевого хода. Данное разделение носит условный характер и может учитываться при выборе метода лечения.
Развитие верхнечелюстного синусита часто обусловлено субъективными факторами. При эндодонтическом лечении премоляров и моляров верхней челюсти врач может протолкнуть в синус гангренозный распад пульпы, пломбировочный материал, гуттаперчевый штифт, отломок инструмента и т.п. (рис. 9-1-9-3). При травматичном удалении зуба и неосторожном кюретаже лунки может произойти перфорация верхнечелюстного синуса и проталкивание в его полость корня (рис. 9-4).
Развитие острой или хронической, локальной или диффузной формы поражения слизистой оболочки зависит от интенсивности и длительности инфицирования верхнечелюстного синуса. Достаточно часто перфорация синуса происходит на фоне уже имевшегося одонтогенного верхнечелюстного синусита.
Верхнечелюстной синус в норме выстлан многорядным цилиндрическим мерцательным эпителием. Реснички мерцательных клеток совершают до 1400 движений в минуту строго по направлению к естественному соустью в области среднего носового хода. При воспалении слизистой оболочки синуса происходит замедление, остановка и в конечном плане гибель ресничек мерцательного эпителия. Нарушается аэрация и отток жидкости из синуса, что способствует развитию анаэробной микрофлоры и усугубляет воспалительные явления. Кроме того, большое значение в патогенезе одонтогенного верхнечелюстного синусита имеет состояние защитных реакций организма.
Рис. 9-1. Прямая рентгенограмма черепа в подбородочно-носовой проекции (а), внутриротовая рентгенограмма альвеолярного отростка верхней челюсти слева (б) и удалённый 25-й зуб (в) пациента с левосторонним хроническим одонтогенным верхнечелюстным синуситом, который возник в результате выведения гуттаперчевого штифта через перфорацию корня в просвет синуса
Рис. 9-2. Резиновый дренаж, обнаруженный в верхнечелюстном синусе во время операции радикальной гайморотомии у пациента с правосторонним хроническим одонтогенным перфоративным верхнечелюстным синуситом
Рис. 9-3. На ортопантомограмме пациента с левосторонним хроническим одонтогенным перфоративным верхнечелюстным синуситом в проекции синуса видна тень инородного тела, которая является йодоформной турундой
Рис.9-4. На ортопантомограмме в нижнем отделе верхнечелюстного синуса видна тень инородного предмета, которая является остаточным корнем зуба
Морфология
Одонтогенное воспаление верхнечелюстного синуса может иметь острое, подострое и хроническое течение. Хроническая форма воспаления может сопровождаться обострением.
При макроскопическом осмотре неизменённая слизистая оболочка верхнечелюстного синуса имеет гладкую поверхность желтовато-розового цвета с сетью мелких кровеносных сосудов. По мере развития хронического продуктивного воспаления можно наблюдать отёк слизистой оболочки и её гиперемию с расширенными и полнокровными сосудами. Сосуды при выраженном утолщении слизистой оболочки могут не прослеживаться. Локальные изменения слизистой оболочки располагаются чаще всего в области дна синуса и внутренней стенки носа, сочетаясь при этом с видимо неизменной слизистой оболочкой в других отделах. При хроническом диффузном синусите изменения слизистой оболочки наблюдаются по всему периметру стенок синуса. Утолщение слизистой оболочки может варьировать от незначительного, при начальной стадии синусита, до значительного с уменьшением просвета синуса. Могут наблюдаться множественные мелкие и/или единичные крупные полипы. В синусе можно обнаружить слизь в разном количестве, гнойное содержимое, друзы грибков и инородные предметы. Содержимое синуса, как правило, имеет неприятный, а иногда зловонный запах.
При патологогистологическом исследовании слизистой оболочки верхнечелюстного синуса могут наблюдаться участки десквамации мерцательного эпителия вплоть до образования язв и участков некробиоза с постепенным его замещением многоядерным плоским эпителием. При полипозной форме синусита эпителий образует выросты (рис. 9-5).
Рис. 9-5. На микрофотографии отмечается полипозное разрастание слизистой оболочки верхнечелюстного синуса
По мере прогрессирования воспалительного процесса происходит утолщение эпителиального слоя за счёт отёка. Сосуды при этом расширенные и полнокровные, их стенки разрыхлены, утолщены и склерозированы, могут наблюдаться участки кровоизлияний. Клеточный компонент воспаления представлен инфильтратами, состоящими из гистиоцитов, лимфоцитов и плазматических клеток, вплоть до образования лимфоидных фолликулов. В инфильтратах могут обнаруживаться лейкоциты и микроабсцессы, увеличение количества которых свидетельствует об активности воспалительного процесса. Слизистые железы находятся в состоянии гиперфункции. Их просветы расширены и переполнены слизью. Слизь можно обнаружить в криптах эпителия. Возможно образование полостей, заполненных слизью. Увеличивается общая секретирующая поверхность эпителия, что клинически сопровождается постоянными выделениями из носа. Патоморфологические изменения усиливаются при наличии постоянного источника инфицирования со стороны периодонта или через ороантральное сообщение. Постепенно нарастают явления фиброза и склероза слизистой оболочки. При наличии ороантрального сообщения свищевой ход выстлан многослойным плоским эпителием с явлениями акантоза. В некоторых случаях в патологический процесс могут вовлекаться костные стенки верхнечелюстного синуса, о чём свидетельствуют явления гиперостоза. Патоморфологическая картина при одонтогенном верхнечелюстном синусите может иметь значительную вариабельность в зависимости от формы (острая или хроническая, хроническая в стадии обострения), активности и длительности воспалительного процесса, адекватности и эффективности противовоспалительной терапии. Одновременно могут наблюдаться явления экссудативного и продуктивного воспалительного процесса. Воспалительные изменения имеют более выраженный характер в области ороантрального сообщения или инородного тела. Для одонтогенного верхнечелюстного синусита более характерна хроническая форма с локальным вариантом распространения патологического процесса в зависимости от расположения причинного фактора. Если хроническому воспалению предшествовала острая форма синусита, патологический процесс приобретает, как правило, диффузный характер.
Клиническая картина одонтогенного верхнечелюстного синусита разнородна. Существует вероятность двустороннего воспаления верхнечелюстного синуса, однако, в отличие от синуситов риногенного происхождения, одонтогенные синуситы имеют, как правило, односторонний характер.
В большинстве случаев одонтогенный верхнечелюстной синусит имеет хроническое течение с невыраженной симптоматикой.
Клиническая картина острого синусита встречается реже и при этом, как правило, комбинируется с симптомами острого или обострившегося периодонтита, нагноения радикулярной кисты и прочих одонтогенных заболеваний. Сходная симптоматика может наблюдаться при обострении хронического одонтогенного синусита. Характерными для острого воспаления являются жалобы на боль и тяжесть в половине лица с иррадиацией в височную, затылочную и лобную область и зубы верхней челюсти. Боль в области моляров и премоляров может усиливаться при накусывании, особенно в области причинного зуба. Возникает заложенность соответствующей половины носа, нарушается обоняние. Пациент отмечает появление выделений из носа, сначала слизистых в небольшом количестве, затем выделения усиливаются и приобретают серозногнойный характер. После самостоятельного оттока или в результате пункции содержимого синуса жалобы на боль могут стать менее интенсивными. Пациенты отмечают общую слабость, потерю аппетита, повышение температуры от 37,5 °С и выше. Возможен озноб, тошнота и рвота, которые свидетельствуют о выраженной интоксикации организма. После эффективного лечения описанные жалобы устраняются. При переходе острой стадии одонтогенного верхнечелюстного синусита в хроническую жалобы на боль становятся менее интенсивными или исчезают. Пациенты продолжают отмечать тяжесть в области верхней челюсти и сопредельных областях. Выделения из носа становятся периодическими, слизисто-гнойными с неприятным или даже гнилостным запахом. Сохраняется затруднение носового дыхания и нарушение обоняния с поражённой стороны. Общее состояние удовлетворительное с возможным понижением трудоспособности и утомляемостью. Температура тела не повышена или субфебрильная в зависимости от активности воспалительного процесса. В некоторых случаях хроническая форма одонтогенного верхнечелюстного синусита может протекать бессимптомно и выявляется только при обследовании пациента.
Клиническая картина одонтогенного перфоративного верхнечелюстного синусита имеет свои особенности. Жалобы пациентов после возникновения ороантрального сообщения зависят от наличия или отсутствия одонтогенного синусита до возникновения данного осложнения. В первом случае возникновение перфорации может привести даже к облегчению, так как лунка зуба становится дополнительным путём эвакуации содержимого синуса (рис. 9-6, а). При интактном синусе в результате инфицирования могут возникнуть явления острого воспаления, однако в большинстве случаев жалобы таких пациентов связаны только с наличием ороантрального сообщения. При возникновении перфорации появляются жалобы на необычные ощущения, связанные с попаданием воздуха или жидкости в верхнечелюстной синус и полость носа. Иногда может изменяться тембр голоса (ринолалия). Дополнительные жалобы могут появляться постепенно, в результате инфицирования и развития воспаления слизистой оболочки синуса. Возможны случаи первичнохронического перфоративного верхнечелюстного синусита с отсутствием явных клинических признаков острой стадии заболевания и обострений воспалительного процесса в динамике.
Рис. 9-6. На прямой рентгенограмме черепа (а) гомогенное затемнение левого верхнечелюстного синуса при хроническом одонтогенном верхнечелюстном синусите. На ортопантомограмме (б) видны признаки хронического периодонтита 25, 26, 27, 28-го зубов
При внешнем осмотре у некоторых больных с острым или обострившимся хроническим одонтогенным верхнечелюстным синуситом можно обнаружить нарушение конфигурации лица в виде припухлости в щёчной и подглазничной области. Припухлость возникает за счёт отёка, не имеет чётких границ, мягкие ткани безболезненные или слабоболезненные при пальпации. В некоторых случаях болевые ощущения могут определяться при пальпации и перкуссии передней стенки верхней челюсти и скуловой кости. Регионарные лимфатические узлы увеличенные и болезненные. Данные симптомы отсутствуют в стадии ремиссии воспалительного процесса. Более выраженная отёчность щеки наблюдается у тех больных, у которых хронический синусит развился вследствие хронического одонтогенного остеомиелита альвеолярного отростка или тела челюсти.
При риноскопии у пациентов с острым синуситом можно обнаружить гиперемию и отёк слизистой оболочки носа, увеличение раковин. При наклоне головы вперёд, особенно после анемизации слизистой оболочки сосудосуживающими препаратами, определяется появление слизи или гнойного отделяемого из синуса. При пункции верхнечелюстного синуса через нижний носовой ход можно получить значительное количество экссудата. При хроническом течении одонтогенного верхнечелюстного синусита отёк и гиперемия слизистой оболочки носа может отсутствовать. Если ostium maxillare не закрыто полипом, отток гнойного экссудата через естественное соустье не нарушается. Его следы можно обнаружить в области среднего носового хода. При осмотре полости рта при остром синусите можно выявить отёк и гиперемию слизистой оболочки верхнего свода на стороне поражения. Премоляры и моляры могут быть разрушены кариозным процессом (см. рис. 9-6, б). При перкуссии зубов определяется боль, более интенсивная в области зуба в состоянии обострения одонтогенного воспаления. В хронической стадии данные симптомы в большинстве случаев отсутствуют, что требует от врача необходимости дополнительного обследования для более точной диагностики причинного фактора и определения лечебных мероприятий для его устранения.
При наличии определённых жалоб пациента, возникающих после удаления зуба, врач с помощью воздушных проб, осмотра лунки и её осторожного зондирования может выявить наличие ороантрального сообщения. При этом можно обнаружить выделение гнойного содержимого из лунки удалённого зуба, интенсивность которого максимальна при обострении воспалительного процесса. При отсутствии отделяемого из сообщения и положительных результатов дополнительных методов исследования можно провести пластику ороантрального сообщения без операции радикальной гайморотомии. Вероятность такого исхода высока в случаях отсутствия ранее существовавшего хронического верхнечелюстного синусита и после проведения эффективной общей и местной антибактериальной терапии после возникновения перфорации. Редко наблюдается самопроизвольное закрытие перфорационного отверстия, и вероятность такого исхода следует считать исключением из правила.
Диагностика одонтогенного верхнечелюстного синусита основана на данных жалоб пациента, анамнеза, клинической картины заболевания (внешний и внутриротовой осмотр) и результатов дополнительных методов исследования. Одонтогенный характер синусита диктует необходимость тщательного обследования зубов и пародонта на поражённой стороне, что важно для планирования комплексного плана лечения.
Основным методом диагностики верхнечелюстного синусита считается рентгенография придаточных пазух носа. На прямой рентгенограмме черепа, выполненной в подбородочно-носовой проекции, верхнечелюстной синус из-за своей воздушности хорошо определяется на фоне окружающей костной ткани. Затемнение (на рентгенограмме — просветление) синуса свидетельствует о наличии воспалительных изменений слизистой оболочки (см. рис. 9-1, а; 9-6, а; 9-9, а). При остром верхнечелюстном синусите или при его обострении затемнение имеет тотальный характер. После проведения антибактериальной терапии интенсивность затемнения может уменьшаться, в некоторых случаях воздушность синуса может восстанавливаться. Постоянный характер затемнения верхнечелюстного синуса вне зависимости от проведённой антибактериальной терапии подтверждает хронический вариант одонтогенного синусита. При хронической форме воспалительного процесса изменения могут иметь локальный характер и определяться только в области дна синуса, в том числе в виде чётких контуров полипов. В некоторых случаях на рентгенограмме в проекции синуса можно обнаружить тени инородных предметов: пломбировочного материала, корней зубов и т.п. Возле стенки носа иногда выявляется рентгенологическая тень, которую можно принять за инородный предмет. Следует помнить, что в этой зоне могут располагаться аспергилломы, которые являются колонией плесневого грибка Aspergillus (рис. 9-9, а). Улучшить информативность обзорной рентгенографии можно с помощью наполнения верхнечелюстного синуса контрастным препаратом.
Рис. 9-9. На прямой рентгенограмме черепа (а) и КТ (б) пациента с левосторонним хроническим одонтогенным верхнечелюстным синуситом в проекции синуса видна тень инородного тела, которая является аспергилломой
Прямая рентгенография черепа является недостаточно информативным методом для определения радикулярной кисты, оттеснившей дно верхнечелюстного синуса. В некоторых случаях за радикулярную кисту можно ошибочно принять контуры крупного полипа.
Для получения комплексной информации обзорную рентгенографию следует комбинировать с ортопантомографией. Данный метод не позволяет диагностировать синусит, однако даёт информацию о состоянии костных стенок верхнечелюстного синуса, периодонта, рядом расположенных зубов. Ортопантомография позволяет обнаружить в проекции синуса инородные предметы, периапикальные очаги, контуры радикулярной кисты, оттеснившей дно верхнечелюстного синуса, оценить качество пломбировки каналов зубов, выявить факт выведения пломбировочного материала за верхушки корней (см. рис. 9-3, 9-4, 9-6, б; 9-10, а). Данная информация важна для планирования подготовки больного к операции и уточнения методики хирургического лечения.
Для оценки состояния отдельных зубов, особенно после эндодонтического лечения, более рационально использовать внутриротовую рентгенографию альвеолярного отростка (см. рис. 9-1, б). Рентгенографическое исследование области лунки удаляемого или удалённого зуба может исключить наличие в ней или в нижнем отделе синуса остаточного корня.
КТ верхнечелюстных синусов в аксиальной проекции с реконструкцией изображения во фронтальной плоскости даёт комплексную информацию обо всех особенностях патологического процесса в синусе и окружающих тканях (см. рис. 9-9, б; 9-10, б; 9-11), что особенно важно в сложных дифференциально-диагностических случаях, особенно при остеомиелите верхней челюсти и новообразованиях верхнечелюстного синуса. При определённых обстоятельствах данный метод может заменить проведение обзорной рентгенографии придаточных пазух носа и ортопантомографии (рис. 9-11, а, б). Ограничивает применение КТ для диагностики верхнечелюстного синусита относительно высокая по сравнению с другими рентгенологическими методами стоимость данного исследования.
Рис. 9-10. На ортопантомограмме (а) и компьютерной томограмме (б) видна радикулярная киста, оттеснившая дно верхнечелюстного синуса. В остальной части синуса слизистая оболочка не изменена
При наличии ороантрального сообщения через свищевой ход с помощью фиброскопа можно провести гаймороскопию. Результат оценки состояния верхнечелюстного синуса позволяет уточнить показания для выбора методики и места хирургического лечения. При отсутствии изменений в синусе или при локальном расположении патологических элементов поражения необходимости в проведении операции радикальной гайморотомии нет и закрытие лунки удалённого зуба можно провести в поликлинических условиях.
При обнаружении выраженных изменений со стороны слизистой оболочки показана госпитализация пациента для проведения соответствующего лечения. Кроме того, с помощью фиброскопа можно провести биопсию в нужном участке для патоморфологического исследования.
Микробиологическое исследование содержимого, полученное при пункции синуса в области нижнего носового хода или через ороантральное сообщение (при его наличии), позволяет выявить видовой и количественный характер микрофлоры, её патогенность и чувствительность к антибактериальному препарату, что важно для планирования и рационального лечения.
Важную информацию о состоянии премоляров и моляров верхней челюсти можно получить с помощью электроодонтометрии, которая наряду с рентгенологическим исследованием позволяет уточнить показания для проведения соответствующего предоперационного лечения.
В связи со значительным удельным весом перфоративных синуситов среди одонтогенных форм поражения верхнечелюстного синуса врач должен владеть приёмами диагностики его перфораций.
Рис. 9-11. Компьютерные томограммы (а, б) пациента с правосторонним хроническим одонтогенным верхнечелюстным синуситом. Верхнечелюстной синус практически полностью заполнен полипозноизменённой слизистой оболочкой. Виден одонтогенный источник в виде пародонтита тяжёлой степени тяжести в области 16 и 17-го зубов
Так, непосредственно после удаления зуба и перфорации из лунки может появиться кровянистый пузырёк воздуха. В дальнейшем диагностика основана на жалобе пациента, что во время еды из носа выделяется жидкость.
Обнаружить нарушение герметичности синуса можно при зондировании лунки удалённого зуба. В случае перфорации инструмент погружается в верхнечелюстной синус. Пользоваться данным приёмом следует с осторожностью. Если сохранена слизистая оболочка синуса, её во время зондирования можно перфорировать.
При хроническом верхнечелюстном синусите полип может закрыть свищевой ход. Если ввести в лунку зонд и приподнять полип, можно открыть сообщение, о чём свидетельствует появление содержимого синуса.
Сообщение полости рта с полостью синуса можно обнаружить с помощью воздушных проб. Врач зажимает крылья носа пациента и предлагает ему выдуть воздух из лёгких через нос.
При перфорации можно обнаружить свободное прохождение воздуха через лунку удалённого зуба с характерным свистящим звуком. В некоторых случаях проба может быть ложноотрицательной в связи с тем, что ороантральное сообщение может закрываться по типу клапана со стороны синуса подвижным полипом или грануляционной тканью.
Возможен ещё один вариант воздушной пробы. Для этого пациента просят надуть щёки. При наличии ороантрального сообщения пациент этого сделать не может, так как воздух свободно проходит в синус и выходит через нос. Пользоваться данной пробой необходимо с осторожностью во избежание попадания в синус инфицированного содержимого полости рта.
Данные диагностические пробы будут отрицательными при сообщении лунки удалённого зуба с полостью радикулярной кисты, оттеснившей дно верхнечелюстного синуса. Это связано с тем, что кистозная полость отграничена от верхнечелюстного синуса оболочкой, а в некоторых случаях костной перегородкой и слизистой оболочкой синуса, которые препятствуют прохождению воздуха. Для диагностики нарушения воздушности синуса, которое возникает при продуктивном воспалении слизистой оболочки синуса, следует закрыть ноздрю с противоположной стороны и предложить пациенту подуть воздух через нос. Процедуру следует повторить с обеих сторон. С пораженной стороны звук будет более глухой. Симптом становится особенно отчётливым по мере прогрессирования хронического воспаления в верхнечелюстном синусе и нарушения его просвета.
Дифференциальная диагностика
Дифференциальную диагностику следует проводить между риногенным и одонтогенным верхнечелюстными синуситами. Она необходима для определения плана консервативного и уточнения методики хирургического лечения, особенно в части предоперационной подготовки соответствующих зубов. Клиническая симптоматика данных заболеваний имеет сходный характер. Важными отличиями является двусторонний характер поражения при риногенном синусите и односторонний — при одонтогенном. При одонтогенном синусите можно обнаружить периапикальный источник инфицирования верхнечелюстного синуса. Головня боль характерна как для риногенного, так и для одонтогенного синусита, однако в первом случае она имеет более интенсивный характер в связи с нарушением оттока в области естественного устья и развитием пансинусита. Наилучшие результаты при обследовании пациента с верхнечелюстным синуситом можно получить при кооперации двух специалистов: стоматолога-хирурга и оториноларинголога.
У врача должна быть онкологическая настороженность в связи с возможностью поражения слизистой оболочки синуса злокачественным новообразованием. Провести дифференциальную диагностику с одонтогенным верхнечелюстным синуситом позволяют различные методы рентгенографических исследований. Веским доказательством злокачественного новообразования может быть деструкция костных стенок верхнечелюстного синуса. Информативными могут быть также радиоизотопные методы диагностики. Однако установить точный диагноз можно только с помощью патологогистологического исследования биоптата или материала, полученного при гайморотомии.
Существуют различные методики лечения одонтогенного верхнечелюстного синусита. Консервативное лечение проводится при острой форме заболевания. Основные принципы лечения заключаются в том, чтобы создать максимальные условия для эвакуации экссудата из верхнечелюстного синуса, улучшить его воздушность, воздействовать на микрофлору с помощью местной и общей антибактериальной терапии. Наряду с этим следует провести лечение причинного зуба и одонтогенного воспалительного очага. Комплексная терапия при остром одонтогенном верхнечелюстном синусите в большинстве случаев может привести к стиханию воспалительных явлений и выздоровлению пациента. В некоторых случаях воспалительный процесс в верхнечелюстном синусе приобретает хроническое течение.
В большинстве случаев одонтогенный верхнечелюстной синусит с самого начала заболевания является хроническим. Консервативная терапия приобретает особое значение при обострении хронического синусита. Её методика сходная с таковой при остром одонтогенном верхнечелюстном синусите.
Консервативное лечение хронической формы одонтогенного верхнечелюстного синусита в большинстве случаев не приводит к выздоровлению пациента. Даже в состоянии ремиссии патологический процесс продолжается, нарушаются функциональные возможности верхнечелюстного синуса.
Хирургическая тактика при возникновении перфорации синуса, в том числе осложнённой проталкиванием корня зуба в верхнечелюстной синус, может быть различной в зависимости от медицинского учреждения, где производилось удаление зуба, квалификации врача и клинического состояния синуса. Важно, чтобы перед удалением зуба пациент был обследован на предмет выявления одонтогенного верхнечелюстного синуса.
Ороантральное сообщение, образовавшееся на фоне отсутствия клиники одонтогенного верхнечелюстного синусита, следует устранить непосредственно после удаления зуба. Оно может быть устранено с помощью закрытия лунки удалённого зуба хорошо мобилизованным слизисто-надкостничным лоскутом со стороны щеки. Менее результативным методом считается закрытие перфорации с помощью йодоформной* турунды. Следует помнить, что заживление лунки удалённого зуба происходит вследствие организации сгустка крови. Поэтому лунку зуба не тампонируют, а только прикрывают устье турундой. Фиксировать йодоформную* марлю можно с помощью швов к окружающей десне или лигатурой к соседним зубам. Недостатком метода является отсутствие полной герметичности лунки и пропитывание йодоформной* повязки пищевым детритом. Улучшить прогноз при использовании данного метода можно после изготовления и применения защитной пластинки.
В случае проталкивания зуба в верхнечелюстной синус врач должен придерживаться тактики, как при возникновении перфорации. Раннее удаление этого зуба и пластика перфорационного отверстия предупреждают инфицирование верхнечелюстного синуса и развитие перфоративного синусита. Удаление корня зуба из верхнечелюстного синуса при определённой квалификации врача — несложная процедура. Для этого откидывают трапециевидный слизисто-надкостничный лоскут с вестибулярной стороны, фрезой или кусачками расширяют лунку зуба, вскрывают синус и удаляют зуб. При его расположении в глубоких отделах синуса последний тампонируют стерильным бинтом, при извлечении которого возможно удаление зуба. Иногда для этого требуется несколько попыток. Зуб можно удалить под визуальным контролем через лунку с помощью эндоскопа. При неизменённой слизистой оболочке верхнечелюстного синуса создавать искусственное соустье в области нижнего носового хода при этом не требуется.
После пластики перфорации в области лунки удалённого зуба щёчным лоскутом пациенту назначают противовоспалительную терапию и продолжают лечение в амбулаторных условиях. Если квалификация врача не позволяет удалить остаточный корень из синуса и/или произвести пластику лунки удалённого зуба, он должен прикрыть лунку йодоформной* турундой, назначить противовоспалительную терапию и направить пациента в специализированное учреждение, где в зависимости от клинических показаний в амбулаторных или стационарных условиях будет проведено соответствующее хирургическое лечение. При наличии у пациента признаков хронического одонтогенного верхнечелюстного синусита причинный зуб в амбулаторных условиях удалять не следует. Пациента необходимо направить для лечения в стационар, где удаление зуба будет проведено во время операции радикальной гайморотомии. Одновременно производится в случае необходимости и пластика лунки удалённого зуба.
Если удаление зуба у пациента с хроническим одонтогенным верхнечелюстным синуситом проводилось в амбулаторных условиях, то при возникновении данного осложнения врач должен промыть синус антисептическими препаратами, назначить противовоспалительную терапию и направить пациента для комплексного хирургического лечения в стационар. Активный отток экссудата через лунку зуба и регулярные промывания верхнечелюстного синуса могут значительно уменьшить воспалительный процесс и создать для хирургического лечения более благоприятные условия.
При обращении за помощью пациента с уже сформированным свищевым ходом тактика врача зависит от времени, которое прошло после удаления зуба, и клинического состояния верхнечелюстного синуса. Если удаление зуба было проведено несколько дней назад, то при отсутствии хронического верхнечелюстного синусита в течение двух, иногда трёх недель существует вероятность самопроизвольного закрытия перфорации. Вероятность такого исхода значительно повышается при промывании синуса антисептическим препаратом с учётом динамики заживления лунки и эффективной антибактериальной терапии. Самопроизвольное закрытие ороантрального сообщения даже при активной терапии происходит далеко не всегда. Поэтому при интактном верхнечелюстном синусе лучше провести закрытие лунки удалённого зуба местными тканями, что при правильном выполнении методики может гарантировать положительный исход.
Основным методом лечения хронического верхнечелюстного синусита считаются радикальные гайморотомии (синусотомии), большинство из которых в челюстно-лицевой хирургии в течение длительного времени выполняется по методике Колдуэлла-Люка (рис. 9-13). Эффективность данной методики объясняется тем, что она создаёт максимальные условия для визуального контроля во время ревизии и санации верхнечелюстного синуса. Данную операцию можно выполнять как под общим, так и под местным обезболиванием. Для обезболивания требуется проведение инфраорбитальной, туберальной, резцовой и нёбной анестезий с дополнением в виде инфильтрационной анестезии по переходной складке в пределах фронтальной группы зубов верхней челюсти. Для аппликационного обезболивания слизистой оболочки носа в область нижнего носового хода вводят турунду, пропитанную раствором анестетика. В частности, для этой цели можно использовать 10 % раствор лидокаина.
Производят разрез по переходной складке от уздечки верхней губы до уровня второго премоляра, первого моляра. После рассечения слизистой оболочки и надкостницы отслаивают мягкие ткани и обнажают переднюю стенку верхнечелюстного синуса.
При этом следует соблюдать осторожность, чтобы не травмировать сосудисто-нервный пучок, выходящий из foramen infraorbitale, что позволяет избежать кровотечения и нарушения чувствительности. В области клыковой ямки с помощью стамески, трепана или фрезы трепанируют переднюю стенку верхнечелюстного синуса (см. рис. 9-13, а). Работа стамеской наименее предпочтительная, так как может привести к неровным изломам и трещинам кости, которые приходится сглаживать костными кусачками. Через трепанационное отверстие проводят ревизию синуса и тщательно удаляют утолщённую полипозноизменённую слизистую оболочку, полипы, грануляции, инородные предметы и остаточные корни зубов. Участки неизменённой слизистой удалять не следует. Пользоваться инструментами в верхнечелюстном синусе следует с осторожностью, так как в некоторых участках стенка может быть резорбирована или отсутствовать. В области нижнего носового хода трепанируют стенку носа для создания искусственного соустья. Оно должно быть достаточным для оттока экссудата из верхнечелюстного синуса. После гемостаза и антисептической обработки верхнечелюстной синус с целью предотвращения послеоперационного кровотечения тампонируют йодоформной* турундой, конец которой выводят через соустье в нос и наружу (см. рис. 9-13, в).
Рис. 9-13. Этапы операции радикальной гайморотомии: трепанация (а), удаление полипозноизменённой слизистой оболочки (б), тампонада синуса йодоформной* турундой (в), наложение первичных швов (г)
Рану в преддверии полости рта наглухо ушивают узловыми швами (рис. 9-13, г). Наружно накладывают давящую повязку. Удаление йодоформной* турунды производят на следующий день. В данном случае представлен классический вариант радикальной операции на верхнечелюстном синусе. Она может иметь определённые особенности в зависимости от необходимости решения дополнительных задач. В случае необходимости удаления во время операции премоляров или моляров, лучше это сделать до проведения радикальной гайморотомии, так как существует вероятность возникновения перфорации, что может определять характер разрезов. При наличии ороантрального сообщения горизонтальный разрез по переходной складке, необходимый для гайморотомии, дополняют двумя разрезами, сходящимися к лунке удалённого зуба. Между горизонтальным и вертикальным разрезами желательно создавать закруглённый, а не острый угол, который может создавать трудности при перемещении трапециевидного лоскута. Пластика щёч- ным лоскутом — наиболее распространённая методика закрытия ороантрального сообщения. При соблюдении опреде- лённых принципов её результат вполне предсказуем. Лоскут всегда должен перемещаться свободно и закрывать лунку зуба без натяжения, для этого у его основания осторожно без повреждения сосудов рассекают надкостницу. Край лоскута не должен находиться над лункой. Его следует уложить на деэпителизированную полоску десны с нёбной стороны, имеющей костное основание. Лоскут при наложении швов должен быть в максимально расправленном состоянии. Этот эффект можно усилить и сделать его постоянным на период заживления с помощью специальных обвивных швов, которые прижимают боковые части лоскута к соседним зубам. В послеоперационном периоде после пластики ороантрального сообщения рекомендуется пользоваться заранее изготовленной из пластмассы защитной пластинкой. Однако при соблюдении всех принципов пластики особой необходимости в защите лоскута с помощью пластинки не существует. Методика применения для закрытия ороантрального сообщения щёчного лоскута относительно проста и достаточно эффективна, что обусловливает её преимущественное применение в клинической практике. Недостатком данной методики служит то, что при перемещении лоскута уменьшается глубина верхнего свода преддверия рта за счёт складки слизистой оболочки. Это может существенно нарушить параметры протезного ложа у пациентов с беззубой челюстью и функционирование съёмного протеза.
Рис. 9-15. Вид после закрытия рецидива ороантрального сообщения в области удалённого 16-го зуба полнослойным лоскутом со стороны нёба
Пластика ороантрального сообщения щёчным лоскутом трудновыполнимая у пациентов с рецидивом свищевого хода после неудачно проведённых пластических операций. В таких случаях пластику ороантрального сообщения осуществляют перемещённым полнослойным нёбным лоскутом (рис. 9-15). Сущность данного метода заключается в том, что на нёбе выкраивают полуовальный лоскут, обращённый основанием к мягкому нёбу. Длина лоскута должна быть достаточной для того, чтобы после перемещения он полностью перекрывал лунку удалённого зуба. При отслаивании лоскута следует избегать травмы сосудисто-нервного пучка, выходящего из foramen palatinum majus. Данный метод имеет определённые недостатки. Нёбный лоскут достаточно толстый, что ограничивает возможности его ротации при проведении пластики. После его перемещения на нёбе остается открытый участок кости, который заживает посредством вторичного натяжения под йодоформной* турундой, которая удерживается швами или защитной пластинкой.
Более физиологичен метод пластики ороантрального сообщения с помощью васкуляризированного субэпителиального нёбного лоскута (Щипский А.В., 2007), с применением которого можно исключить недостатки, присущие методикам с использованием щёчного и полнослойного нёбного лоскутов (рис. 9-16).
Рис. 9-16. Пластика ороантрального сообщения в области удалённого 16-го зуба (а) расщеплённым (б) субэпителиальным васкуляризированным нёбным лоскутом (в, г) (метод А.В. Щипского)
Данную методику осуществляют следующим образом. При отсутствии зубов разрез производят по нёбной границе альвеолярного гребня, при включённом дефекте зубного ряда отступя около 3 мм от края десны. В области премоляров его продлевают до нёбного шва. Осторожно, чтобы не повредить нёбный сосудисто-нервный пучок, отслаивают полнослойный слизисто-надкостничный лоскут. Затем его осторожно расщепляют на две части: поверхностную слизистую и глубокую — субэпителиальную (см. рис. 9-16, б). Без слизистой субэпителиальная часть становится подвижной и легко перемещается в сторону ороантрального сообщения. Её фиксируют П-образным матрацным швом под слегка отсепарированный край десны с вестибулярной стороны (см. рис. 9-16, в). Оставшуюся наружную слизистую часть нёбного лоскута укладывают на прежнее место, закрывая раневую поверхность на нёбе, и фиксируют по периферии узловыми швами (см. рис. 9-16, г). В результате заживление происходит первичным натяжением. Частичная деэпителизация слизистого лоскута в процессе заживления не сказывается на конечном результате. Предложенный метод пластики ороантрального сообщения с помощью васкуляризированного нёбного субэпителиального лоскута лишён недостатков, присущих применению для этих целей полнослойного нёбного лоскута. В отличие от него необходимости использования в послеоперационном периоде защитной пластинки нет, так как дефект на твёрдом нёбе закрыт биологической повязкой в виде слизистой части нёбного лоскута. Данный метод можно использовать как при включённом дефекте зубного ряда, так и на беззубом альвеолярном отростке. В последнем случае можно избежать применения для пластики ороантрального сообщения щёчного лоскута и полностью сохранить рельеф протезного ложа.
В некоторых случаях у пациентов лунку зуба перед её пластикой мягкими тканями можно заполнить костным ауто-, аллотрансплантатом или остеопластическим материалом ксеногенного или искусственного происхождения. При склеротическом типе строения верхнечелюстного синуса это может создать условия для установки дентального импланта. Существует много других способов пластики ороантрального сообщения, которые могут иметь практический интерес для специалистов.
После радикальной операции на верхнечелюстном синусе, в том числе с пластикой ороантрального сообщения, больному назначают десенсибилизирующие и антибактериальные препараты (антибиотики и сульфаниламиды). В нос закапывают сосудосуживающие средства (нафтизин*, санорин* и т.п.). Швы снимают через 7 дней после операции. В некоторых случаях часть швов в области лунки удалённого зуба снимают на 9-10-й день. Сроки использования защитной пластинки врач определяет в индивидуальном порядке. В динамике по показаниям через искусственное соустье можно промывать верхнечелюстной синус антисептическими препаратами, что способствует выздоровлению (см. рис. 9-12, б). Данная процедура становится необходимой, если из носа усилилось выделение слизи. Таким образом, можно предупредить рецидив верхнечелюстного синусита.
Осложнения
После радикальной гайморотомии пациенты могут отмечать временное нарушение чувствительности в области верхней губы и зубов на стороне операции.
Правильно сформированное искусственное соустье в области нижнего носового хода предупреждает развитие повторного воспаления в верхнечелюстном синусе из-за его аэрации и хорошего оттока. Кроме того, через него врач в случае необходимости может промывать полость антисептическими препаратами. В отдельных случаях возможны рецидивы ороантрального сообщения. При правильном выборе методики и проведении пластической операции их можно избежать.
Острый верхнечелюстной синусит может осложняться пансинуситом, периоститом и даже остеомиелитом верхней челюсти. При развитии абсцесса или флегмоны глазницы, тромбофлебита вен лица и синусов твёрдой мозговой оболочки существует риск смертельного исхода.
При правильном консервативном лечении острого и хирургическом лечении хронического одонтогенного верхнечелюстного синусита наступает выздоровление.
Профилактика
Профилактика одонтогенных верхнечелюстных синуситов заключается в своевременном лечении пародонтита, кариеса зубов и его осложнённых форм. При удалении зубов верхней челюсти следует избегать образования перфорации дна верхнечелюстного синуса, а в случае её возникновения владеть приёмами её ликвидации.
После радикальной гайморотомии пациенты могут отмечать временное нарушение чувствительности в области верхней губы и зубов на стороне операции.
Правильно сформированное искусственное соустье в области нижнего носового хода предупреждает развитие повторного воспаления в верхнечелюстном синусе из-за его аэрации и хорошего оттока. Кроме того, через него врач в случае необходимости может промывать полость антисептическими препаратами. В отдельных случаях возможны рецидивы ороантрального сообщения. При правильном выборе методики и проведении пластической операции их можно избежать.
Острый верхнечелюстной синусит может осложняться пансинуситом, периоститом и даже остеомиелитом верхней челюсти. При развитии абсцесса или флегмоны глазницы, тромбофлебита вен лица и синусов твёрдой мозговой оболочки существует риск смертельного исхода.
Используемые материалы: Хирургическая стоматология : учебник (Афанасьев В. В. и др.); под общ. ред. В. В. Афанасьева. — М. : ГЭОТАР-Медиа, 2010
источник