Не все родители обращаются за врачебной помощью при первых признаках простуды. Малыша пытаются лечить народными средствами или с помощью лекарственных препаратов. После того, как основные симптомы вирусного заболевания исчезают, обычному насморку не уделяют должного внимания. Это является большой ошибкой родителей, ведь основной причиной синусита у детей является не вылеченный до конца ринит.
В зависимости от локализации воспалительного процесса в носовой полости, бывает несколько разновидностей синусита у детей.
- Фронтит. Воспалительный процесс затрагивает только лобную часть головы.
- Гайморит. В этом случае очаг воспаления локализуется в верхнечелюстной пазухе. При двухстороннем верхнечелюстном синусите симптомы заболевания проявляются симметрично.
- Сфеноидит. Болезнь затрагивает клиновидные отделы околоносового пространства.
- Этмоидит. При воспалении решетчатых пазух носа у малыша диагностируется этмоидальный синусит.
Возрастные особенности ребенка:
- Малыши в районе четырех годиков чаще болеют этмоидитом. Это объясняется тем, что гайморовы пазухи в 4 года еще плохо развиты и напоминают узкую щель. Этмоидит проявляет себя припухлостью носовой перегородки, отечностью глазницы и верхнего века.
- Дети пяти лет более подвержены гаймориту. Нижняя стенка гайморовых отверстий находится близко к верхней челюсти, и в момент смены молочных зубов на коренные часто возникает воспалительный процесс. Также в 5 лет верхнечелюстные пазухи считаются практически сформированными, и не вылеченный до конца насморк может перейти в гайморит.
- Дети старших классов могут переболеть любым из видов синусита.
В зависимости от того, что стало причиной синусита у ребенка, заболевание бывает следующих видов.
-
Бактериальный. Фронтит возникает из-за проникновения в полость носа болезнетворных бактерий.
- Травматический. При деформации носовой перегородки после сильного ушиба или перелома, слизистая воспаляется и появляется отек.
- Вирусный. В организм ребенка проникают вирусы, которые вызывают воспаление пазух носа.
- Грибковый. Возбудителями грибкового синусита у детей выступают грибковые инфекции.
- Аллергический. К диагностике и лечению аллергического синусита требуется особый подход. У малыша возникает заложенность носа и обильные выделения слизи в ответ на контакт с раздражителем. В виде аллергена может быть что угодно: пыльца цветов и деревьев, шерсть домашних питомцев, шоколад и многое другое.
- Смешанный синусит может возникнуть при попадании в носовую полость патогенных микроорганизмов различного характера (например, вирусов и бактерий).
В зависимости от длительности протекания фронтита у детей, заболевание может носить острую или хроническую форму.
- Острый синусит обычно возникает при ОРВИ и гриппе и обладает ярко выраженными симптомами: головной болью, обильными выделениями из носа, повышенной температурой тела. Длительность острого синусита не превышает полутора месяцев.
- Хронический синусит у детей является осложненной формой острого типа заболевания. Продолжительность болезни превышает два месяца, причем симптомы могут на время исчезать, а затем появляться снова.
Синусит у детей далеко не безопасное заболевание. Из-за отека слизистой в околоносовых пазухах собирается муконазальный секрет, который является идеальной средой для размножения патогенных микроорганизмов. Верхнечелюстные пазухи находятся в непосредственной близости от оболочки головного мозга, и если воспалительный процесс начнет распространяться дальше, возможны серьезные осложнения. Также фронтит у детей может спровоцировать появление отита.

- Анатомические особенности строения носовой перегородки. Искривленная перегородка не дает слизи вытекать наружу, происходит застой секрета, в котором размножаются патогенные микроорганизмы.
- Частые инфекционные заболевания из-за низкого иммунитета.
- Постоянные переохлаждения.
- Аденоиды.
Развивающийся синусит у ребенка можно определить самостоятельно, но поставить точный диагноз и назначить соответствующее лечение способен только врач.
Симптомы заболевания у детей:
- Не проходящий более двух недель насморк.
- Заложенность носа, причем при двухстороннем фронтине заложенность носа отмечается с обеих сторон.
- Из носовых проходов обильно вытекает слизь, при хроническом синусите с примесями гноя.
- Головная боль в лобной части головы, усиливающаяся при наклоне туловища вниз.
- Припухлость в районе носовой перегородки и глазниц.
- Отсутствие обоняния.
- Болевые ощущения в области верхней челюсти.
- Быстрая утомляемость, перепады температуры тела, отсутствие аппетита.
Чтобы знать, как вылечить затяжной синусит у ребенка и избежать возможных осложнений, необходимо поставить точный диагноз. Осмотр малыша и опрос мамы помогут собрать анамнез болезни, в некоторых случаях необходима рентгенография. Однако Комаровский считает, что рентгеновский снимок не помогает поставить диагноз синусит у ребенка из-за схожих признаков с обычным насморком. Только после полной диагностики малышу назначается лечение.
В зависимости от тяжести протекания болезни, ребенку назначается терапевтический курс, состоящий из нескольких этапов. Обычно лечение синусита у детей проводится в домашних условиях, госпитализация требуется в исключительных случаях.
- Нормализация дыхания у ребенка.
- Устранение возбудителей болезни (вирусов или бактерий).
- Снятие отека и воспаления.
- Недопущение возникновения осложнений.
-
Симптоматическая терапия включает в себя обильное теплое питье, постельный режим, при необходимости прием жаропонижающих средств. Многие мамы интересуются, можно ли гулять при синусите? Больному ребенку лучше не выходить на улицу, особо в холодное время года.
- Прием антибиотиков. В идеале антибактериальные препараты назначаются только после лабораторного исследования муконазального секрета. Если в нем обнаружены вредоносные бактерии, то с учетом этих данных малышу назначается необходимое лекарственное средство. Наиболее часто детям прописывается курс препаратов широкого спектра действия: Сумамед, Амоксиклав, Аугментин и другие. Для местного воздействия назначаются капли с содержанием антибиотиков: Полидекса, Биопарокс, Изофра.
- Сосудосуживающие капли и аэрозоли. Кратковременно снять отек в носовой полости и облегчить дыхание у ребенка помогут препараты на основе ксилометазолина. Однако родителям стоит помнить, что сосудосуживающие препараты нельзя применять более недели.
- Антигистаминные препараты. Если гайморит у ребенка вызван аллергической реакцией организма на раздражитель, маленькому пациенту назначаются противоаллергические средства. Они помогут устранить основные симптомы болезни и ускорить процесс выздоровления. Аллергический синусит лечится без антибиотиков.
- Хирургическое вмешательство. Если медикаментозное лечение не дало положительного результата и малыша продолжают беспокоить симптомы синусита, принимается решение о проколе пазух носа. После пункции из околоносовых пазух откачивается слизь с примесями гноя и в полость заливается антибактериальный препарат.
Самостоятельно назначать лечение при синусите у ребенка не рекомендуется, это должен делать только опытный специалист.

- Ингаляции. Паровые ингаляции запрещается делать при повышенной температуре тела. Если противопоказаний нет, то малышу нужно дать подышать над тазом с горячей водой с добавлением отвара ромашки, эвкалипта и других лекарственных трав. Хорошо себя зарекомендовал старый проверенный способ – дышать над кастрюлей с только что сваренным картофелем.
- Лечебные аппликации. Алоэ смешать с медом в равных пропорциях. Полученную смесь нанести на ватный диск и приложить к переносице. При двустороннем синусите аппликации прикладываются с обеих сторон.
- Свекольный сок. Детям старшего возраста можно закапывать неразбавленный сок свеклы, малышам его разбавляют с кипяченой водой.
- Свежевыжатый сок каланхоэ. Для усиленного чихания и очищению пазух носа от слизи используется сок каланхоэ.

- Полноценное и сбалансированное питание малыша.
- Ежедневные прогулки на свежем воздухе.
- Ребенка важно одевать по погодным условиям: перегревание малыша не менее опасно, чем его переохлаждение.
- Влажная уборка и частое проветривание помещения, где находится ребенок, обеспечит комфортные условия для проживания.
- Предотвратить контакт ребенка с возможными раздражителями.
- Следить за гигиеной носовой полости. Промывать нос после посещения общественных мест.
- Полностью вылечивать насморк.
При соблюдении несложных правил, вашего малыша обойдет стороной неприятное заболевание в виде воспаления околоносовых пазух.
источник
Гайморит считается одним из неприятнейших и опасных заболеваний. Чаще всего он возникает у маленьких детей, создавая при этом много неудобств. Во время болезни можно наблюдать:
- затрудненное дыхание;
- болевые ощущения в области полости носа;
- головную боль;
- повышение температуры тела.
Когда явно выражен гайморит у ребенка, лечение в домашних условиях главным образом зависит от того, какая тяжесть заболевания. В наше время имеется широкий выбор фармацевтических препаратов, но и народные средства не нужно упускать из виду. Ведь в наличии есть много древних рецептов, которыми пользовались еще наши предки и с успехом избавляли малышей от болезни.
Чтобы прочистить носовую полость, носик промывают. Если же наблюдается более тяжелая форма протекания болезни, то делают специальный прокол, чтобы вывести гной. Также под бдительным присмотром доктора совершают периодические физиотерапевтические процедуры.
Если гайморит у ребенка, лечение в домашних условиях стоит проводить с помощью капель и спреев, которые отличаются сосудосуживающим действием. Их принимают для того, чтобы прошел отек слизистой гайморовых пазух.
Рекомендуют также капли на масляной основе. Они содержат компоненты натурального характера. Такие экстракты из лекарственных растений прекрасно справляются с сухостью в носике ребенка.
Когда данное заболевание возникает под воздействием какого-то аллергена, то назначаются антигистаминные препараты. Их применение совмещают с промыванием носа. Для этого используют морскую воду, так как благодаря ей воздействие фармацевтических препаратов улучшается.
В том случае, когда нет морской воды, ее прекрасно заменит чистая вода, в которой разведено небольшое количество кухонной соли.
Если гайморит у ребенка, лечение в домашних условиях при этом на протяжении недели не дало положительного результата, то доктор вынужден назначить курс антибиотиков. Какие именно препараты – это уже будет зависеть от результатов анализов и состояния маленького пациента.
Во время лечения этого заболевания народными средствами нужно выбирать только природные компоненты. Если не знаете, как правильно ими пользоваться, то лучше обратиться к доктору за консультацией. Специалист обязательно подскажет, как вылечить гайморит в домашних условиях быстро и при этом не причинить ребенку вред.
Самые популярные методы, которые используются в таких ситуациях:
- промывание;
- ингаляция;
- капли для носа, приготовленные по народным рецептам;
- прогревание;
- мази.
Промывание — одна из первых процедур, которые делают ребенку при гайморите в домашних условиях. Конечно, проще всего использовать морскую воду, но для положительного результата и быстрого выздоровления берут еще отвары из лекарственных растений, таких как:
Чтобы правильно приготовить средство, нужно столовую ложку травы (можно сделать смесь из нескольких видов) залить 250 миллилитрами кипятка. Затем поставить на огонь и довести до кипения. Как только состав вскипит, снять с плиты и процедить сквозь марлю. К очищенной жидкости долить кипяченой воды такое количество, чтобы в результате объем становил один литр.
С помощью спринцовки полученный отвар вводится в одну ноздрю и выводится через другую.
Как вылечить гайморит в домашних условиях быстро с помощью ингаляций? Данный вопрос не совсем корректный, так как эта процедура является не лечением, а манипуляцией, которая снимает некоторые симптомы.
Ингаляции тоже делают на основе лекарственных растений:
Данные травы известны своим бактерицидным и противовоспалительным воздействием на организм.
Приготовить отвар просто: столовую ложку растения или нескольких залить стаканом воды. Как только состав заварится, нужно попросить ребенка подышать над ним минут десять. Сверху нужно обязательно накрыть его полотенцем и контролировать, чтобы вдыхание проходило через нос. Можно еще добавить для лучшего эффекта эвкалиптовое эфирное масло или настойку прополиса.
С давних времен, используя натуральные продукты в виде лекарственных растений, самостоятельно делали капли для лечения гайморита у детей. Самые популярные рецепты:
- Свежевыжатый сок свеклы или моркови. Закапывать ребенку не более трех раз за день.
- Зеленый чай. Отвар готовится следующим образом: столовая ложка чая заливается стаканом кипятка, доводится до кипения. После процеживается. Хорошо таким средством закапывать носик перед сном, используя три или четыре капли. Кроме того, данный отвар можно применять и в промывании.
- Самостоятельно приготовленные капли из цикламена могут вызывать жжение, но спустя некоторое время можно оценить их эффективность. Для приготовления средства понадобится сок из корневища растения и растительное масло. Смешивать один к одному. Способ применения – три капли несколько раз за день.
- Для деток старше пяти лет рекомендуют мазь на основе меда. Берутся в одинаковом количестве натуральный мед и вазелин, тщательно перемешиваются. Из ваты следует сделать небольшие жгутики и, обмакнув их в получившийся состав, поместить по одному в ноздри. В таком положении оставить на полчаса. Применяется дважды за день – утром и перед сном.
- Ускоряет процесс выздоровления средство, которое делается следующим образом: в одинаковых пропорциях смешайте натуральный мед и сок алоэ. Закапывать носик нужно три раза в день по три капельки.
Эффективное лечение гайморита у детей проходит при использовании прогревания. В народе это делается с помощью горячих вареных яиц. Их прикладывают к обеим сторонам носа и выдерживают до полного остывания.
Стоит заметить, что данный метод эффективен только на первых этапах заболевания. Если же оно приобрело более тяжелую форму, то прогревание категорически противопоказано, особенно если в пазухах образовался гной и наблюдается сильная отечность.
Доступным, безвредным и простым в применении средством является мазь прополиса, которая приобрела известность благодаря своему антибактериальному воздействию. Ее в небольшом количестве наносят на ватный жгут и вставляют в ноздри. Спустя пять минут вынимают.
Вот такие есть способы лечения гайморита у детей в домашних условиях. Но самое главное, чтобы в это время ребенок много отдыхал, в его рационе присутствовали продукты, богатые на витамины. Также нужно следить, чтобы он употреблял много жидкости (вода, чай, компот).
Гайморит может возникать по нескольким причинам, поэтому различают такие его виды:
- риногенный — появляется в результате насморка;
- травматический — возникает при деформации перегородки;
- одонтогенный — развитие провоцируют заболевания зубов;
- гематогенный — возникает из-за влияния инфекции.
Чаще всего наблюдается гайморит у ребенка 3 лет. Симптомы можно увидеть такие:
- выделения из носа с гнойной примесью;
- пониженный аппетит;
- вялость;
- повышенная капризность;
- лихорадка;
- отечность в области век и щек.
При появлении гнойных выделений нужно срочно показать малыша доктору, чтобы не возникло осложнений.
У детей более сложно по классическим признакам определить наличие данного заболевания. Причина в том, что в этом возрасте гайморовые пазухи еще полностью не сформированы. Они больше напоминают узкие щели.
Лечение гайморита у ребенка 4 лет, так же как 3, нужно начинать сразу же при проявлении первых симптомов. В случае возникновения осложнений при поздней терапии слизистая оболочка может перестать функционировать. В результате маленький человечек останется без защитных фильтров, которые оберегают дыхательную систему от холодного воздуха и загрязнений.
При несвоевременном обращении к доктору, неправильном применении лекарственных препаратов может возникнуть двусторонний гайморит у ребенка, лечение которого заключается в использовании антибиотиков антибактериального характера. Они назначаются с той целью, чтобы подавить активность негативной микрофлоры, которая на данный момент уже образовалась в пазухах.
Детская иммунная система еще не настолько окрепла, чтобы самостоятельно сражаться с вирусом. Когда он внедряется в организм, иммунитет заметно снижается, что дает возможность бактериям размножаться с большей активностью.
Если на протяжении трех дней после того, как возникло осложнение в виде двухстороннего гайморита, не были введены в курс лечения антибиотики, то заболевание приобретает гнойную форму.
При таком осложнении категорически противопоказаны любые тепловые манипуляции.
Лечение гнойного гайморита у детей проводят комплексно, оно должно быть направлено на то, чтобы устранить воспалительные процессы. В данном курсе сочетают разные методы, а именно:
Кроме того, основную методику лечения определяют после выяснения некоторых факторов:
- какая причина возникновения болезни;
- тяжесть протекания заболевания;
- как чувствует себя маленький пациент;
- анатомические особенности конструкции носа.
В курсе лечения следует учитывать тот факт, что если оно слишком короткое – четыре дня, заболевание через некоторое время возвратится. Когда же терапия длительная, микроорганизмы, провоцирующие болезнь, привыкают к антибиотику и на его воздействие уже никак не реагируют.
В обязательном порядке вместе с лазеротерапией назначаются промывания. Для него часто используют настой из календулы, который немного подсолен. К нему рекомендуют для улучшения эффективности добавлять еще такие компоненты, как:
- эфирное масло эвкалипта;
- чай зеленый;
- соль морская;
- отвары из различных лекарственных растений.
Хотя эта процедура не из приятных, она считается одной из самых действующих. Такие промывания следует проводить на протяжении двух недель по четыре раза в день.
Если не проводить терапию, гнойный вид болезни может перерасти в хронический гайморит у детей, лечение уже будет заключаться в хирургическом вмешательстве. В данном случае проводят два вида операций:
- эндоназальная, которая проводится через носовую полость;
- эсктраназальная — проводится через ротовую полость.
Когда наблюдается гнойной гайморит у ребенка, лечение в домашних условиях следует проводить с особой осторожностью. Ни в коем случае нельзя прогревать область носа, а также предпринимать тепловые манипуляции для нижних конечностей. При бактериальном виде заболевания подобные процедуры только способствуют прогрессированию воспалительных процессов.
Народные методы лечения самостоятельно тоже лучше не применять, следует это делать после того, как ребенка осмотрит специалист.
Когда четырехдневный курс лечения не дал положительного результата, с помещением в стационар тянуть не стоит. Чем дольше процесс затягивается, тем хуже могут быть последствия.
Чтобы избежать данного заболевания, нужно сделать все возможное, чтобы укрепить иммунитет ребенка. Кроме здорового сбалансированного питания, физических нагрузок, а также закаливания, полезно соблюдение некоторых простых правил:
- В детской комнате постоянно должен быть соответствующий микроклимат.
- При малейшем проявлении заболевания носоглотки следует сразу принимать меры и не ждать, что само пройдет. Не стоит игнорировать походы к стоматологу, ведь кариозные процессы могут стать провокатором проявления гайморита.
- Следует отказаться от частого применения сосудосуживающих препаратов. Прекрасной заменой им станет солевой раствор.
- В целях профилактики можно периодически проводить массаж активных точек в области лицевой зоны.
Чтобы обезопасить ребенка от подобных заболеваний, каждому родителю нужно помнить, что правильное питание, размеренные физические нагрузки и свежий воздух — залог здоровья их чада!
источник
Нередко несвоевременное лечение насморка может привести к осложнению в виде гайморита. Заболевание встречается и у малышей, организму которых способно нанести немалый вред. Народные средства от гайморита у детей часто оказывают положительный эффект, однако, пока не установлен диагноз серьезного лечения начинать не стоит.
Терапию проводят только после посещения специалиста.
Гайморит – это синусит, вызванный воспалением в гайморовой пазухе или пазухах. Чаще всего является осложнением после:
- ОРВИ;
- простуды с насморком, которую долгое время не получается вылечить;
- скарлатины;
- аллергического ринита;
- кори.
А также у ребенка, подверженного очень частым заболеваниям, при наличии плохого иммунитета.
Гайморит может развиться как у малышей, так и у подростков: из-за их интенсивного роста может искривиться перегородка в носу, вследствие чего и развивается заболевание.
По продолжительности заболевания выделяют острый и хронический гайморит. При течении болезни полмесяца ставится диагноз – острый, если болезнь не проходит на протяжении полного месяца, значит, это уже хронический гайморит.
Очень часто распознать начало гайморита бывает трудно, так как его симптомы сходны с другими болезнями. При появлении изменений в здоровье требуется посетить педиатра: лучше с болезнями не тянуть.
Симптомами гайморита считаются различного рода недомогания:
- Нос ребенка постоянно заложен, ему приходиться дышать ртом.
- Малыш перестал различать запахи.
- Выделения из носа имеют зеленовато-серый цвет из-за гноя.
- При опускании головы вниз больной ребенок чувствует, словно распирание в области лобной пазухи и носа.
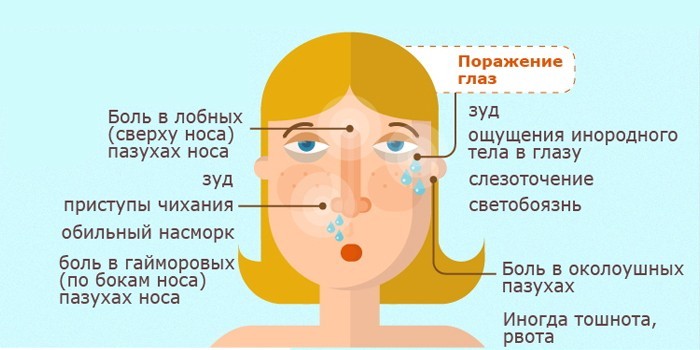
- Некоторые дети испытывают светобоязнь, веки отекают, щеки слегка припухают, со стороны пазухи со скопившимся гноем, глаза слезятся. Температура тела повышается выше 38 °С.
- Ребенок отказывается играть, становится вялым, слабым и неактивным, испытывает недомогание.
- Иногда может появиться сухой кашель в ночное время, хотя нет жалоб на органы дыхания.
Гайморит считается опасным для детского растущего организма. Необходимо своевременно его лечить во избежание перехода в хроническую форму. В этом случае вылечить гайморит полностью будет очень трудно: при первых симптомах простуды он будет снова возобновляться.
Нельзя забывать о том, что источник гноя находится в области головы. Если не начать своевременное лечение, могут пострадать другие близкие от гайморовых пазух органы – глаза, горло, уши, головной мозг. Может начаться заражение крови.
Рассмотрим подробнее, как можно лечить гайморит в домашних условиях у ребенка быстро.
Лечение гайморита народными методами совпадает с этапами терапии медикаментозными средствами.
Ставятся следующие задачи при лечении заболевания:
- Освобождение гайморовых пазух и носовых ходов от слизи и гноя.
- Проведение обработки носовых ходов от микробов.
- Закрепление полученного результата, за счет прогревания гайморовых пазух.
Так как заболевание опасно осложнениями, не рекомендуется самостоятельно применять терапию гайморита народными средствами без консультации с отоларингологом. В первую очередь он назначит диагностику, чтобы выяснить степень сложности заболевания и характер течения болезни: то есть острый или хронический гайморит, вирусного или бактериального происхождения.
От этих показателей будет зависеть правильность назначения терапевтических средств.
Только лечащим врачом определяется точная дозировка, от которой зависит эффект лечения. Народные средства не рекомендуются детям до 3 лет. По статистике в этом возрасте гайморит встречается в редких случаях.
Чаще всего назначается комплексное лечение гайморита у детей с сочетанием медикаментозных и народных средств, без использования которых никак не обойтись. Они доступны каждому, их можно применять особенно в начальной стадии заболевания.
Для лечения гайморита делаются следующие самые эффективные процедуры:
Перед тем как лечить гайморит у детей промыванием, необходимо ознакомиться с его правилами.
Перед началом необходимо проделать следующее:
Для промывания необходимо стать над раковиной или тазиком, голову ребенка немного наклонить вбок так, чтобы одна ноздря была выше другой. В ноздрю повыше вводится антисептический раствор при помощи пипетки или шприца, без сильного давления на поршень. Жидкость должна вытекать через ноздрю, расположенную ниже. Ребенку рекомендуется дышать ртом. Затем требуется поменять положение, наклонив голову на другой бок.
Совсем маленьким детям можно закапывать нос при помощи пипетки, в вертикальном положении, убирать жидкость и слизь при помощи груши. После, необходимо подсушить носовые ходы, используя ватные турунды.
При помощи промывания удастся освободить гайморовы пазухи от скопившегося в них гноя и слизи. Для процедуры рекомендуется готовить специальные растворы.
Для получения дезинфицирующего раствора берется пол-литра горячей кипяченой воды. В ней необходимо растворить пол чайной ложки поваренной соли.
Детям с 12 лет раствор делают более концентрированным. В горячей воде, объемом 500 мл растворяют 1 ч. л. поваренной соли.
Детям с 6 лет рекомендуется промывать гайморовы пазухи раствором, смешивая 1 ст. воды и 1 каплю йода.
Приготовить отвар или настой из лекарственных растений. В этих целях подойдут календула, ромашка, шалфей, череда, эвкалипт, мята или подорожник. Травы можно смешивать или готовить настои и отвары отдельно.
Необходимо помнить: некоторые травы могут вызвать аллергию.
Приготовить свежевыжатый сок из клюквы, моркови, свеклы. Расчет пропорции следующий: 1 часть сока и 3 части теплой кипяченой воды.
Приготовить сок из алоэ или каланхоэ, предварительно развести его теплой водой.
Его разрешается использовать детям с 12 лет. Он вызывает раздражение слизистой, но имеет отличный эффект.
Выбрав один из рецептов терапии гайморита в домашних условиях, необходимо промыть нос одним из этих растворов. Выждать 15–20 минут, потом попросить ребенка высморкаться. Затем, через 1,5 часа промыть пазухи носа кипяченой водой.
Благодаря этой простейшей процедуре, можно добиться выздоровления без приема сложных препаратов и избежать осложнений болезни.
В домашних условиях можно провести лечение, применив процедуру ингаляций. Лечение происходит с помощью пара. Лучше всего иметь специальный ингалятор, чем применить метод вдыхания пара с кастрюльки, накрытой полотенцем: так можно обжечь слизистую носа ребенка.
Для лечения необходимо подготовить действенные растворы, доводить их до высокой температуры, немного охлаждать и вдыхать пары. Они являются антисептиками, а также снимают воспаление.
Данный рецепт подойдет детям с 6–7 лет. Для ингаляции необходимо взять 1 литр кипятка и влить в него 1 ч. л. настойки прополиса. Но необходимо учитывать то, что у ребенка может быть аллергия на прополис.
Для ингаляции можно использовать картофельные очистки. Необходимо их поварить несколько минут, а потом дышать над паром.
Для ингаляций можно использовать отвар листьев эвкалипта. Рекомендуется добавить чайную ложку пищевой соды.
Полезны ингаляции из лекарственных трав. Для этого необходимо на 1 литр кипятка взять по чайной ложке цветов ромашки, тысячелистника, пол чайной ложки листьев эвкалипта или заменить его 1 каплей эфирного масла.
Чтобы лучше отходила слизь из носовых ходов, необходимо их прогреть. В этих целях рекомендуется сделать сухой компресс на нос.
Для приготовления следует прогреть на сковородке морскую соль, гречку или семечки подсолнуха. Насыпать содержимое в полотняный мешочек. Его прикладывают к носу. Температура должна быть не слишком высокой, чтобы ребенок не получил ожог.
Рекомендуется сварить куриные яйца, слегка их остудить, завернуть в хлопчатобумажную ткань. Прикладывать в область гайморовых пазух.
Процедуру прогревания разрешается проводить, если температура тела у ребенка в норме.
Итак, терапия гайморита у детей народными средствами наиболее эффективна в начальной стадии заболевания. Но лучше всего не рисковать и не упускать драгоценное время: для предотвращения осложнений следует как можно раньше обращаться за помощью к лечащему врачу.
источник
Гайморит, или воспаление верхнечелюстной пазухи занимает большое место среди инфекционно-воспалительных заболеваний ЛОР-органов у детей. В зависимости от течения процесса, выделяют острое и хроническое течение болезни.
От этиологического фактора зависит не только симптоматика, но и дальнейший подбор терапии. Чаще всего причиной воспаления как у малышей, так и у подростков являются вирусы или бактерии, попавшие через верхние дыхательные пути, в частности на фоне ОРВИ (острой респираторной вирусной инфекции) или детских инфекций, таких как корь, краснуха, скарлатина и другие.
Большое значение играют анатомические и функциональные особенности детского организма, а также предрасполагающие факторы.
Жалобы и данные анамнеза у детей младшей возрастной группы часто минимальны, что создает особые трудности при первичной диагностике. Оценка болевых ощущений зависит от терпеливости ребенка.
Околоносовые пазухи у детей до 3 лет недоразвиты и формируются в процессе развития и роста ребенка. При рождении верхнечелюстная пазуха представляет собой дивертикул или выпячивание слизистой оболочки полости носа в виде узкой щели, расположенной у внутреннего угла глазницы в толще губчатой кости верхней челюсти. До 6–8 лет пазухи растут медленно. После 6 лет наблюдается их ускоренное развитие до 12–16 лет.
Выводное отверстие верхнечелюстной пазухи у детей раннего возраста относительно уже и длиннее, чем у взрослых.
Вся зубная система ребенка с рождения обильно кровоснабжается в связи с активным ростом, что способствует бурному течению и распространению воспалительных процессов в области верхней челюсти и гайморовой пазухи.
В младшей возрастной группе и до 11–12 лет гайморит часто возникает на фоне детских инфекций.
Врожденная узость носовых ходов, деформация носовой перегородки, аномальное строение или травматическое повреждение верхней челюсти или околоносовых пазух предрасполагает к застойным процессам и присоединению бактериальной инфекции в полости синуса.
Аденоидные вегетации, на фоне которых нарушается аэрация пазух и часто возникает воспаление, достигают максимального развития в 4–6 лет.
Гнойно-септические и внутричерепные осложнения развиваются быстро в связи с функциональной незрелостью органов и систем, в частности в условиях сниженного иммунитета.
Такие осложнения, как заглоточный абсцесс или средние отиты, встречаются чаще у детей в 3 года и младше.
Симптомы гайморита включают:
- повышение температуры тела выше 38 °С;
- общая слабость, вялость, апатия;
- появление гнусавости;
- постоянные или периодические головные боли;
- усиление боли при касании носа, переносицы, щеки над пораженной областью;
- выделение из носа тягучего серозного или гнойного экссудата;
- неприятный гнилостный запах изо рта или носа;
- снижение или потеря аппетита.
Чтобы лечение гайморита в домашних условиях у детей быстро дало положительный эффект, необходимо провести комплексное обследование.
Жалобы и данные анамнеза у детей младшей возрастной группы часто минимальны, что создает особые трудности при первичной диагностике. Оценка болевых ощущений зависит от терпеливости ребенка. Нужно учитывать то, что дети склонны скрывать свои ощущения, чтобы избежать осмотра. Так, осмотр у ребенка 5 лет и 10 лет может существенно различаться.
Клинический анализ крови с определением СОЭ (скорости оседания эритроцитов) выявляет признаки воспаления: лейкоцитоз со сдвигом лейкоцитарной формулы влево при бактериальной инфекции или с лимфоцитозом при вирусном поражении; повышение СОЭ.
В домашних условиях эффективно проводить ингаляции. Для этого подходят отвары лекарственных трав липы, ромашки, зверобоя, шалфея, череды. Они способствуют снятию отека, разжижению и выведению содержимого из пазух носа.
Незрелость организма ребенка способствует более яркой клинической картине воспаления. Во время риноскопии – исследования полости носа и области выводного отверстия пазухи, определяется отечность, гиперемия слизистой оболочки носовых раковин, слизистое, серозное или гнойное отделяемое.
Рентгенологическое исследование околоносовых пазух может проводиться у детей, начиная с рождения. Оно позволяет установить степень развития гайморовых пазух, локализацию, распространенность и характер патологического процесса. У детей 15 лет и старше гайморовы пазухи развиты почти так же, как и у взрослых.
При остром гайморите выявляются рентгенологические изменения:
- интенсивное гомогенное затемнение или неполное понижение прозрачности пораженной пазухи;
- утолщение слизистой оболочки полости пазухи и носа;
- уровень жидкости в пораженном синусе, выявляемый в вертикальном положении при накоплении в полостях экссудата.
Возможна лечебно-диагностическая пункция верхнечелюстной пазухи через естественные отверстия. С ее помощью можно выделить патологическое содержимое и провести бактериологическое, цитологическое или биохимическое исследование. Бактериологическое исследование микрофлоры отделяемого из пазух проводится с определением антибиотикочувствительности.
Для назначения сопутствующей корригирующей терапии дополнительно выполняют клинический анализ крови, общий анализ мочи, биохимическое исследование. В сложных клинических случаях показана консультация смежных специалистов: невропатолога, офтальмолога, иммунолога.
При подборе антибактериальных средств нужно учитывать тяжесть состояния ребенка, выраженность проявлений болезни, вид возбудителя, индивидуальную непереносимость или аллергические реакции на препараты выбора, наличие осложнений.
Выявляемыми при исследовании возбудителями наиболее часто являются стрептококки, стафилококки, пневмококки, гемофильная и кишечная палочка.
Консервативное лечение включает применение нескольких групп препаратов:
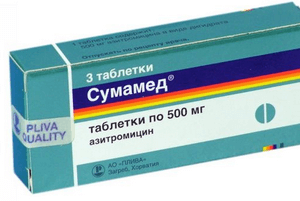
- антибиотики широкого спектра действия в возрастной дозировке: защищенные пенициллины (Амоксиклав), макролиды (Азитромицин) или цефалоспорины (Цефиксим);
- сосудосуживающие капли (Називин, Виброцил) для уменьшения отека и гиперемии слизистой оболочки носа и пазух;
- муколитические препараты (Амброксол, Бромгексин) для разжижения и лучшего отхождения слизи или гноя, скопившегося в пазухе и полости носа;
- антигистаминные препараты (Лоратадин, Супрастин) для снятия отека слизистой оболочки гайморовых пазух и носа;
- жаропонижающие средства (Парацетамол или Ибупрофен) при повышенной температуре тела.
Важно дополнять терапию правильным уходом за ребенком. Его необходимо обеспечить обильным теплым питьем, комната должна регулярно проветриваться, в ней нужно поддерживать влажность в пределах 40–70%.
Также показана общеукрепляющая (витаминотерапия) и местная терапия, включающая промывания полости носа и пазух растворами антисептиков (Хлоргексидин).
Наиболее эффективным методом санации верхнечелюстных пазух при гнойной форме поражения является лечебно-диагностическая пункция. По показаниям ее можно производить всем детям, начиная с десятимесячного возраста. При катаральном и серозном процессах процедура не рекомендована. Пункцию производят иглой Куликовского под местной анестезией через нижний носовой ход.
Прокол ребенку старше 6 лет проводится без затруднений, так как дно верхнечелюстной пазухи находится на одном уровне с дном носовой полости. У детей младшего возраста используют специальные детские пункционные иглы Е. Д. Лисицына или иглы Вира для спинномозговой пункции.
В отличие от лечения хронического гайморита, при остром процессе рекомендуется воздержаться от активного промывания пазухи и ограничиться легкой аспирацией содержимого с помощью шприца для исследования микрофлоры с последующим введением в полость раствора антибиотика, протеолитического фермента, биогенного стимулятора (алоэ) или иммуностимулирующего препарата.
Для терапии гайморита у детей в домашних условиях, совместно с основными врачебными назначениями, показаны промывания полости носа растворами антисептиков и народных средств:
Для данной процедуры можно использовать шприц для введения раствора и резиновую грушу для отсасывания отделяемого. Детям старшего возраста во время отсасывания предлагается произносить слова «ку-ку» или «кукушка» для предупреждения попадания средства в дыхательные пути. Этот метод очень эффективен у детей, легко выполним, доступен и атравматичен. При промывании происходит быстрое проникновение лекарственного вещества непосредственно в респираторный эпителий, пораженный воспалением.
В домашних условиях эффективно проводить ингаляции. Для этого подходят отвары лекарственных трав липы, ромашки, зверобоя, шалфея, череды. Они способствуют снятию отека, разжижению и выведению содержимого из пазух носа. Предварительно обязательно прочищается нос. Ингаляции можно проводить как при помощи паровых процедур, так и с использованием небулайзера.
Высокой эффективностью обладают закапывания в нос маслом чайного дерева или ментоловым маслом. Для купирования головной боли этими средствами можно смазывать лоб и виски. Также в качестве капель в нос применяется свежий сок моркови и свеклы.
Часто для домашнего лечения используют турунды (тампоны), пропитанные прополисом в растительном масле (в соотношении 1 : 3). Такая процедура ускоряет снятие отека и оказывает дезинфицирующее действие.
Важно дополнять терапию правильным уходом за ребенком. Его необходимо обеспечить обильным теплым питьем, комната должна регулярно проветриваться, в ней нужно поддерживать влажность в пределах 40–70%.
Предлагаем к просмотру видеоролик по теме статьи.
источник
Воспаление придаточных носовых пазух у детей возникает не реже, чем у взрослых и быстрее переходит в хроническую форму. Возможно, поэтому часто традиционное лечение синусита у детей бывает необоснованно агрессивным, с применением антибиотиков широкого спектра действия, которые имеют целый ряд побочных эффектов. Чтобы этого не произошло, необходимо учитывать все возрастные особенности ребенка и провести тщательную диагностику заболевания.
Содержание статьи
В зависимости от того, какие именно придаточные пазухи поражены, различают несколько видов синуситов:
-
фронтальный – диагностируют при воспалении одной или обеих лобных пазух;
- гайморит – поражение клеток слизистой выстилки верхнечелюстных пазух;
- этмоидит – поражены слизистые в одной или нескольких ячейках решетчатого лабиринта;
- сфеноидит – очаг воспаления находится к клиновидной пазухе.
Из-за анатомических особенностей у детей нередко воспалительный процесс очень быстро переходит с одной пазухи на другую и таким образом распространяется все глубже. При одновременном воспалении двух и более пазух ставится диагноз полисинусит, но иногда встречается даже пандесинусит, когда заболеванием охвачены абсолютно все полости носа.
Остальная классификация заболевания практически не отличается от «взрослой». Болезнь имеет острую, подострую и хроническую форму. Три степени тяжести:
- легкую;
- среднюю;
- тяжелую с наличием или отсутствием осложнений.
Также синуситы разделяют на аллергический, полипозный, инфекционный. Чем более тщательно будет проведено диагностическое обследование и точно установлен диагноз, тем понятнее для врача, как лечить синусит у конкретно взятого ребенка.
Из-за возрастных особенностей «взрослая» статистика заболевания существенно отличается от «детской», более того, видимые различия присутствуют даже в разных возрастных группах детей. Рост костей черепа заканчивается только к 23-25 годам и лишь к этому возрасту носовые пазухи можно считать полностью сформировавшимися.
-
Дети до 3-х лет в большинстве случаев (до 70%) болеют этмоидитом. Считается, что связано это с тем, что гайморовы пазухи сформированы у них еще не полностью, а диагностировать сфеноидит и фронтит у таких малышей практически невозможно, так как они не могут определенно выразить жалобы, а симптомы этих синуситов выражены обычно неявно. Этмоидит же практически сразу выдает свое присутствие опуханием переносицы, покраснением век и даже полным смыканием глазной щели.
- Дети дошкольного возраста в основном болеют гайморитом. После трех лет верхнечелюстные пазухи уже достаточно большие, чтобы при попадании инфекции в них могла образоваться жидкость или скопиться гной. К тому же в этом возрасте начинается активная смена молочных зубов, которая тоже может спровоцировать воспалительный процесс, так как нижняя стенка гайморовой пазухи очень тонкая.
- Школьники, особенно старшие подвержены уже всем видам синуситов. Но гайморит по-прежнему удерживает пальму первенства, так как у некоторых деток он к этому времени уже успевает перейти в хроническую форму из-за несвоевременного или неправильного лечения. Плюс к тому именно в гайморовы пазухи в первую очередь попадает вода при нырянии, инфекция и сопли при неправильном уходе за носовой полостью.
При подозрении на гайморит крайне желательно, чтобы в профилактических целях были обследованы все придаточные пазухи носа. Это позволит исключить другие виды синусита или вовремя их распознать.
Также не стоит соглашаться лечить синусит у ребенка антибиотиками до тех пор, пока не будет выполнен бактериальный посев слизи из носа и выявлен конкретный возбудитель заболевания. Это позволит подобрать препарат направленного действия, который не слишком сильно нарушит собственную микрофлору малыша и при этом окажется губительным для микробов.
Выявить синусит у детей в домашних условиях практически нереально. Для этого необходимо пройти обследование и сдать лабораторные анализы. Но 
- ребенок становится беспокойным;
- возникают трудности с засыпанием;
- во время сна он может часто мотать головой;
- малыш начинает «сопеть носом»;
- из носа постоянно текут сопли;
- возможен сухой кашель;
- сосание вызывает боль и плач;
- внутренние углы глаз краснеют и опухают;
- наблюдается слезоточивость и светобоязнь;
- ребенок отказывается от игр;
- возможно покраснение лица;
- обязательно повышается температура.
Если острый синусит быстро переходит в гнойную форму, то выделения из носа приобретают характерный желто-зеленый цвет и неприятный запах. В носу по утрам образуются плотные зеленые корки, которые мешают дышать и ранят слизистую.
При диагностировании синусита у детей лечение обычно начинают в домашних условиях – они более привычны для ребенка и удобны для родителей. Как правило, вопрос о госпитализации встает лишь тогда, когда болезнь переходит в тяжелую форму или есть серьезные основания подозревать развитие осложнений. Соблюдая все врачебные рекомендации, даже гнойный синусит в большинстве случаев удается вылечить дома, не прибегая к пункциям или катетерному промыванию пазух.
Перед тем как назначать лекарства, врач обычно использует несколько методов диагностики, чтобы точно установить тип заболевания и все особенности его 
Общая схема, как лечить синусит у детей, выглядит примерно так:
- Антибиотики – обычно амоксициллины или цефалоспорины. Но иногда по индивидуальным показаниям используются и другие их группы. Применяются, только если при лабораторных исследованиях подтвердилось наличие бактериальной инфекции.
- Назальные капли – противовоспалительные или с антибиотиком: «Полидекс», «Изофра», «Биопарокс». Помогают ликвидировать инфекцию в носовой полости.
- Сосудосуживающие препараты – помогают остановить поток соплей и быстро облегчить дыхание малышу. Это могут быть «Галазолин», «Отривин» и др.
- Антисептические средства – убивают в полости носа уже имеющуюся там инфекцию и не дают возможности размножения новой: «Протаргол», «Хлорофиллипт», «Эктерицид».
- Антигистаминные препараты – быстро снимают отек и тоже уменьшают продукцию слизи, хорошо помогают при аллергических синуситах: «Диазолин», «Кларитин», «Цитрин» и др.
Иммуностимулирующие средства, способные усилить иммунную защиту малыша и помочь ему быстрее справиться с инфекцией: ИРС-19, «Иммунекс» и др.
Также ребенку обязательно делается промывание носа. В домашних условиях его можно выполнить при помощи небольшой спринцовки, закрыв одну ноздрю и впуская во вторую воду солевой или антисептический раствор под небольшим давлением (чтобы не залить уши). Голова ребенка во время процедуры должна быть все время наклонена вниз, а после нее нос надо хорошо прочистить.
Хотя гораздо эффективнее промывание «методом кукушки», выполнять которое должен врач амбулаторно. Если есть возможность, лучше несколько раз свозить малыша в больницу, тем более что такая процедура выполняется один раз в день. Но она позволяет максимально хорошо очистить гайморовы пазухи и ввести в них лекарственный препарат, что значительно ускоряет выздоровление.
При отсутствии высокой температуры тела и гнойных скоплений в придаточных пазухах или на этапе выздоровления лечить синусит у детей помогают прогревания. В домашних условиях для этого можно применить парафин, синюю лампу, солевой мешочек, вулканические камни.
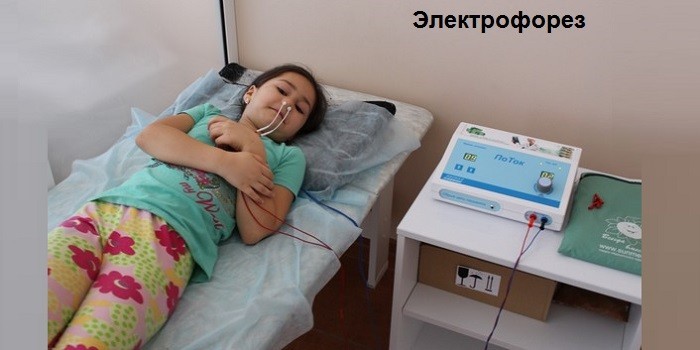
Если есть возможность возить ребенка в поликлинику, врач может назначить УВЧ, тубус-кварц, лазерное прогревание, электрофорез.
Лечить синусит у малыша в домашних условиях только народными средствами можно лишь с разрешения врача – слишком высок риск развития серьезных осложнений. Их надо использовать в качестве вспомогательной терапии, средств профилактики или на этапе выздоровления.

- луковое масло: смешанный пополам с подогретым подсолнечным маслом свежевыжатый и процеженный луковый сок;
- свекольный сок: детям постарше можно капать его неразбавленным и из сырой свеклы, для малышей такой сок слишком крепкий, поэтому его разбавляют водой или отжимают из отваренного корнеплода;
- алоэ с медом: смесь из сока алоэ, разведенную с медом 1:1, можно использовать как капли в нос или для аппликаций (нанести на марлевые турунды и ввести в нос), но при гнойных воспалениях он не применяется;
- сок каланхоэ: закапанный в нос, он заставляет ребенка активно чихать, способствуя активному очищению носовых проходов, имеет также противовоспалительные свойства;
- хвойные эфирные масла: закапывают в нос, разбавив их в пропорции 1:10 с натуральным растительным, альтернативой могут быть аптечные капли «Пиносол».
Кроме закапывания из народных методов можно использовать паровые ингаляции. Они хорошо снимают отечность, прогревают носовые пазухи, ускоряют отток слизи и разжижают ее. Дышать лучше над содовым раствором или отварами из ромашки, эвкалипта, шалфея, календулы, зверобоя, мяты.
Важно постоянно следить за самочувствием ребенка. Если на домашнем лечении ситуация не улучшается уже на 2-3 день, значит – вы что-то делаете не так. Необходимо повторно проконсультироваться с врачом и внести изменения в курс лечения, иначе начнут развиваться осложнения.
Лучший способ профилактики синуситов и остальных респираторных заболеваний у ребенка – это укрепление иммунитета и оздоровительные процедуры. Чтобы малыш рос здоровым и сильным, необходимо:
-
обеспечить ему полноценное натуральное разнообразное питание, богатое витаминами и минералами;
- ежедневно гулять с ним на свежем воздухе, стараться одевать его в соответствии с погодными условиями;
- выполнять закаливающие процедуры: обливание прохладной водой, хождение босиком, гимнастика;
- приучить малыша к регулярному уходу за носом, а в идеале – к дыхательным упражнениям;
- избегать как переохлаждения, так и перегревания ребенка, но беречь его от сквозняков;
- регулярно делать влажную уборку в комнате малыша и осматривать ее на наличие возможных аллергенов и раздражителей;
- долечивать до конца любые респираторные заболевания, вылеченный насморк – это его полное отсутствие!
Важно построить добрые доверительные отношения с педиатром, к которому вы могли бы обратиться с вопросами или поделиться сомнениями по поводу состояния ребенка.
У маленьких детей сложно уловить первые симптомы серьезных заболеваний, а опытному педиатру сделать это легче. Поэтому не бойтесь лишний раз сходить в поликлинику. Лучше убедиться в том, что малыш здоров, чем обнаружить болезнь в запущенном состоянии.
источник
Острый синусит у детей опасен быстрым развитием хронического заболевания. По статистике, с такой проблемой сталкиваются 20% детей разного возраста. Численность заболевших растет в осенне-зимний период, при авитаминозе. Своевременное лечение повышает шансы больного на быстрое выздоровление.
Воспаление слизистой оболочки 1 либо нескольких пазух носа называется синуситом. Болезнь спровоцирована вирусами и бактериями, часто обостряется на фоне ослабленного иммунитета. Синусит является осложнением гриппа, ОРВИ, простуды, появляется при искривлении носовой перегородки либо полипах в носовых ходах.
По статистике, этот диагноз развивается у 18 из 1000 подростков в возрасте 12–17 лет, у 22 из 1000 человек в возрасте до 7 лет. У малышей не до конца сформирован иммунитет, а синусы носа имеют свои конструктивные особенности.
Патогенез синусита у взрослых и детей отличается. Это связано с особенностями строения придаточных пазух. У пациентов до 4 лет соустья сужены, гайморовы пазухи приближены к мозговым оболочкам. Болезнь протекает в осложненной форме, специфическая симптоматика обусловлена несформированными синусами.
Родители долго не начинают лечение, путая синусит с признаками классической простуды. Воспаление переходит на органы зрения и головной мозг. Это чревато инвалидностью, летальным исходом. Несвоевременная терапия является одной из причин возникновения таких осложнений со здоровьем:
- хронического синусита;
- тромбоза синусов;
- среднего отита;
- тромбофлебита, тромбоза синусов;
- флегмоны глазницы;
- неврита лицевого, зрительного нерва;
- бронхиальной астмы;
- энцефалита;
- менингита;
- сепсиса мозга;
- воспаления костей черепа.
В зависимости от продолжительности воспаления различаются 2 формы болезни:
- Острая. Выраженные признаки сохраняются до 3 месяцев.
- Хроническая. Вялотекущая симптоматика поддерживается длительное время, сопровождается рецидивами.
Виды синусита в зависимости от локализации очага патологии:
- гайморит – поражение 1 или обеих верхнечелюстных пазух;
- фронтит – одностороннее или двустороннее воспаление лобного синуса;
- этмоидит – поражение решетчатого лабиринта, синусов кости;
- сфеноидит – воспаление околоносовой полости клиновидной кости черепа;
- пансинусит – поражение всех придаточных пазух.
Классификация риносинусита в зависимости от этиологии патологического процесса:
- грибковый;
- вирусный;
- аллергический;
- травматический;
- смешанный;
- бактериальный.
Симптоматика зависит от возраста больного, стадии и формы заболевания. У пациентов до 3 лет специфические признаки выражены слабо или отсутствуют. Болезнь часто протекает одновременно со средним отитом. У подростков при сформированных пазухах развивается двустороннее воспаление с ярко выраженными симптомами. Характерные признаки синусита у детей:
- насморк больше 2 недель;
- гнусавый голос;
- гнойные выделения из носовых ходов;
- першение, сухость в горле;
- приступы удушливого кашля;
- мигрени;
- боли околоносового пространства;
- лихорадка;
- нарушение носового дыхания;
- давление в ушах;
- снижение обоняния;
- слезоточивость;
- неприятный запах изо рта;
- нарушение сна, быстрая утомляемость.
Воспалительный процесс прогрессирует стихийно. У маленького пациента повышается температура тела до 38° и выше. Острый синусит у детей сопровождается такими симптомами:
- болью в области лба, переносицы, щек;
- заложенностью носа;
- нарушением дыхание;
- давлением в ушах;
- изменением голоса;
- отсутствием аппетита;
- снижением обоняния.
При такой форме воспалительного процесса лихорадочные состояния не проявляются. Температура длительное время держится в пределах 37–37,5°. Другие признаки синусита у детей:
- вялость, пассивность;
- заложенность носа;
- головная боль, мигрень;
- зеленые выделения из носа;
- затрудненное дыхание;
- нарушение сна, бессонница;
- слезотечение.
Чтобы быстро убрать скопление серозной жидкости и слизи в синусах, нужно определить и устранить причины патологии. Болезнь вызвана активностью микробной флоры (стафилококками, стрептококками, синегнойной палочкой, вирусами, грибками), нарушением оттока жидкости из носовых пазух. Возможные провоцирующие факторы:
- искривление носовой перегородки;
- воздействие аллергена, токсических веществ;
- конструктивные аномалии носовых полостей;
- рецидив хронического тонзиллита;
- новообразования в назальной полости (полипы, опухоли);
- переохлаждение;
- кариес зубов;
- инородный предмет в носу;
- слабый иммунитет.
Обследование комплексное, помимо изучения жалоб пациента, проводятся инструментальные, лабораторные исследования. Пациентам любого возраста назначаются риноскопия и рентгенография. В 1 случае назальная полость подсвечивается для выявления отека, экссудата.
Другие информативные методы диагностики:
- УЗИ придаточных пазух – для определения очага воспаления;
- КТ, МРТ – для изучения распространения патологического процесса, выявления осложнений;
- бакпосев слизи – для определения возбудителя, подбора эффективных антибиотиков;
- общий анализ крови – для уточнения характера развития воспалительного процесса;
- эндоскопическое обследование – для определения состава экссудата (назначается подросткам);
- пункция пазух – для исключения онкологии, изучения состава гнойных масс при рецидивирующем риносинусите, гайморите, назначения эффективного лечения.
Можно начинать комплексную терапию после определения и устранения провоцирующего фактора. Например, нужно вылечить кариес или удалить инородное тело из носовых ходов. Против бактериальной флоры назначаются антибиотики, при активности грибков – противогрибковые средства. Схема лечения синусита у ребенка включает:
- антибактериальную терапию;
- прием сосудосуживающих средств;
- употребление антигистаминных препаратов;
- физиотерапевтическое лечение;
- терапию народными средствами;
- хирургическое вмешательство.
Комплексное лечение проводится в домашних условиях под контролем отоларинголога. Гнойный синусит у ребенка подразумевает прием антибиотиков.
Пациентам от 1 года подходят Аугментин, Амоксиклав, Ампициллин. Детям от 2 лет назначается антибиотик в форме спрея Изофра. Такие медикаменты уничтожают патогенную флору, купируют воспалительный процесс, ускоряют выздоровление. Курс лечения составляет 5–7 дней.
Больным старше 3 лет рекомендуются Називин, Виброцил. Курс лечения – не более 7 дней. Аэрозоли и спреи равномерно распределяют лекарство на слизистой оболочке, хорошо переносятся организмом, но вызывают привыкание.
Дополнительно назначаются антигистаминные средства, которые купируют воспалительный процесс, убирают симптомы риносинусита. В детском возрасте разрешено принимать таблетки Тавегил, Фенистил, Кларитин. Если нет улучшений, в схеме лечения участвуют кортикостероиды – Назонекс, Фликсоназе. Курс терапии составляет 7–14 дней, медикамент подбирается индивидуально.
Новорожденным и пациентам постарше назначаются солевые составы Аквамарис, физраствор, Маример. Процедуру можно проводить в домашних условиях 4 раза/сутки. При осложненном гайморите пазухи от гноя очищаются в стационаре методом «кукушка».
Эффективны сиропы Панадол и Нурофен для приема внутрь. Дозировка зависит от возраста пациента. Принимать лекарство нужно каждые 6–8 часов. Лечение продолжается, пока температура не нормализуется.
Альтернативой синтетическим медикаментам являются гомеопатические средства с растительными компонентами. Они вызывают меньше побочных эффектов, на очаг патологии действуют эффективно. Пациентам от 3 лет назначаются Циннабсин, Синупрет. Дополнительно используются средства для наружного применения (мази Доктор МОМ, Доктор Тайсс) с согревающим эффектом. Кашель при синусите у ребенка лучше лечить растительными средствами (сироп плюща Гербион).
Вспомогательным способом лечения гайморита является физиотерапия, которая проводится в стационаре или домашних условиях. Список эффективных процедур:
- Ультразвук, УВЧ, лазеротерапия. Путем воздействия теплом снимается воспаление, купируется рецидив, ускоряется регенерация тканей.
- Дыхательная гимнастика по методу Стрельниковой, массаж, акупунктура. Улучшается локальный кровоток, ослабевают симптомы воспаления, облегчается носовое дыхание. Курс лечения состоит из 10–15 процедур.
- Электрофорез. Он особенно эффективен при гайморите, запущенном риносинусите, поскольку под воздействием электродов повышается эффективность медикаментов.
Домашнее лечение риносинусита у детей включает прием антибиотиков, сосудосуживающих средств и солевых растворов для промывания носа. Грудным и новорожденным малышам требуется отсасывание слизи специальным устройством (аспиратором), пациенты постарше должны высмаркиваться самостоятельно.
При гайморите, гнойном синусите хорошо помогают отвар картофеля, йодо-щелочной состав, кипяток с добавлением эфирных масел чайного дерева, эвкалипта, можжевельника. Чтобы снять воспаление и убрать симптомы болезни, назначаются прогревания с солью, яйцом, синей лампой.
Процедура нужна для разжижения и выведения из носовых пазух гноя с микробной флорой, облегчения дыхания. При нарушении техники лекарство проникает во внутреннее ухо, что приводит к отиту. Последовательность действий для пациентов до 2 лет:
- Уложите больного на спину и ватными жгутиками очистите носовые ходы.
- Закапайте нос раствором морской воды.
- Подождите, пока корочки размягчатся.
- Вытяните содержимое носовых ходов специальной грушей.
Техника промываний для детей старше 3 лет:
- Поверните голову больного на бок.
- Зажмите 1 ноздрю, во вторую введите лекарство.
- То же самое выполните для другой ноздри.
- Помогите ребенку высморкаться с приоткрытым ртом.
Чтобы исключить симптомы гайморита, регулярно выполняйте в домашних условиях такие профилактические мероприятия:
- исключите переохлаждение;
- следите за соблюдением режима дня ребенка, обеспечьте ему полноценное питание;
- закаливайте малыша с раннего возраста;
- ведите активный образ жизни;
- своевременно лечите затяжной насморк.
источник
 Бактериальный. Фронтит возникает из-за проникновения в полость носа болезнетворных бактерий.
Бактериальный. Фронтит возникает из-за проникновения в полость носа болезнетворных бактерий.
 Симптоматическая терапия включает в себя обильное теплое питье, постельный режим, при необходимости прием жаропонижающих средств. Многие мамы интересуются, можно ли гулять при синусите? Больному ребенку лучше не выходить на улицу, особо в холодное время года.
Симптоматическая терапия включает в себя обильное теплое питье, постельный режим, при необходимости прием жаропонижающих средств. Многие мамы интересуются, можно ли гулять при синусите? Больному ребенку лучше не выходить на улицу, особо в холодное время года. фронтальный – диагностируют при воспалении одной или обеих лобных пазух;
фронтальный – диагностируют при воспалении одной или обеих лобных пазух; Дети до 3-х лет в большинстве случаев (до 70%) болеют этмоидитом. Считается, что связано это с тем, что гайморовы пазухи сформированы у них еще не полностью, а диагностировать сфеноидит и фронтит у таких малышей практически невозможно, так как они не могут определенно выразить жалобы, а симптомы этих синуситов выражены обычно неявно. Этмоидит же практически сразу выдает свое присутствие опуханием переносицы, покраснением век и даже полным смыканием глазной щели.
Дети до 3-х лет в большинстве случаев (до 70%) болеют этмоидитом. Считается, что связано это с тем, что гайморовы пазухи сформированы у них еще не полностью, а диагностировать сфеноидит и фронтит у таких малышей практически невозможно, так как они не могут определенно выразить жалобы, а симптомы этих синуситов выражены обычно неявно. Этмоидит же практически сразу выдает свое присутствие опуханием переносицы, покраснением век и даже полным смыканием глазной щели. обеспечить ему полноценное натуральное разнообразное питание, богатое витаминами и минералами;
обеспечить ему полноценное натуральное разнообразное питание, богатое витаминами и минералами;