Не все родители обращаются за врачебной помощью при первых признаках простуды. Малыша пытаются лечить народными средствами или с помощью лекарственных препаратов. После того, как основные симптомы вирусного заболевания исчезают, обычному насморку не уделяют должного внимания. Это является большой ошибкой родителей, ведь основной причиной синусита у детей является не вылеченный до конца ринит.
В зависимости от локализации воспалительного процесса в носовой полости, бывает несколько разновидностей синусита у детей.
- Фронтит. Воспалительный процесс затрагивает только лобную часть головы.
- Гайморит. В этом случае очаг воспаления локализуется в верхнечелюстной пазухе. При двухстороннем верхнечелюстном синусите симптомы заболевания проявляются симметрично.
- Сфеноидит. Болезнь затрагивает клиновидные отделы околоносового пространства.
- Этмоидит. При воспалении решетчатых пазух носа у малыша диагностируется этмоидальный синусит.
Возрастные особенности ребенка:
- Малыши в районе четырех годиков чаще болеют этмоидитом. Это объясняется тем, что гайморовы пазухи в 4 года еще плохо развиты и напоминают узкую щель. Этмоидит проявляет себя припухлостью носовой перегородки, отечностью глазницы и верхнего века.
- Дети пяти лет более подвержены гаймориту. Нижняя стенка гайморовых отверстий находится близко к верхней челюсти, и в момент смены молочных зубов на коренные часто возникает воспалительный процесс. Также в 5 лет верхнечелюстные пазухи считаются практически сформированными, и не вылеченный до конца насморк может перейти в гайморит.
- Дети старших классов могут переболеть любым из видов синусита.
В зависимости от того, что стало причиной синусита у ребенка, заболевание бывает следующих видов.
-
Бактериальный. Фронтит возникает из-за проникновения в полость носа болезнетворных бактерий.
- Травматический. При деформации носовой перегородки после сильного ушиба или перелома, слизистая воспаляется и появляется отек.
- Вирусный. В организм ребенка проникают вирусы, которые вызывают воспаление пазух носа.
- Грибковый. Возбудителями грибкового синусита у детей выступают грибковые инфекции.
- Аллергический. К диагностике и лечению аллергического синусита требуется особый подход. У малыша возникает заложенность носа и обильные выделения слизи в ответ на контакт с раздражителем. В виде аллергена может быть что угодно: пыльца цветов и деревьев, шерсть домашних питомцев, шоколад и многое другое.
- Смешанный синусит может возникнуть при попадании в носовую полость патогенных микроорганизмов различного характера (например, вирусов и бактерий).
В зависимости от длительности протекания фронтита у детей, заболевание может носить острую или хроническую форму.
- Острый синусит обычно возникает при ОРВИ и гриппе и обладает ярко выраженными симптомами: головной болью, обильными выделениями из носа, повышенной температурой тела. Длительность острого синусита не превышает полутора месяцев.
- Хронический синусит у детей является осложненной формой острого типа заболевания. Продолжительность болезни превышает два месяца, причем симптомы могут на время исчезать, а затем появляться снова.
Синусит у детей далеко не безопасное заболевание. Из-за отека слизистой в околоносовых пазухах собирается муконазальный секрет, который является идеальной средой для размножения патогенных микроорганизмов. Верхнечелюстные пазухи находятся в непосредственной близости от оболочки головного мозга, и если воспалительный процесс начнет распространяться дальше, возможны серьезные осложнения. Также фронтит у детей может спровоцировать появление отита.

- Анатомические особенности строения носовой перегородки. Искривленная перегородка не дает слизи вытекать наружу, происходит застой секрета, в котором размножаются патогенные микроорганизмы.
- Частые инфекционные заболевания из-за низкого иммунитета.
- Постоянные переохлаждения.
- Аденоиды.
Развивающийся синусит у ребенка можно определить самостоятельно, но поставить точный диагноз и назначить соответствующее лечение способен только врач.
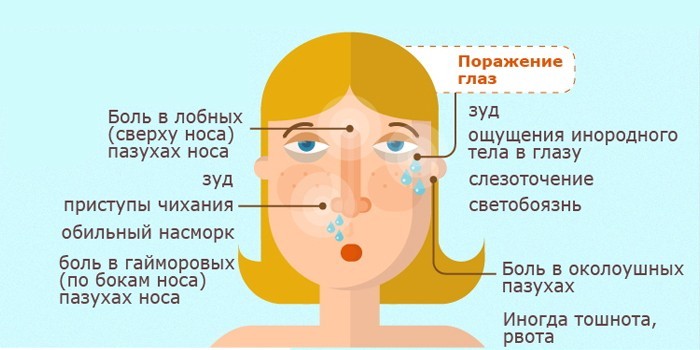
Симптомы заболевания у детей:
- Не проходящий более двух недель насморк.
- Заложенность носа, причем при двухстороннем фронтине заложенность носа отмечается с обеих сторон.
- Из носовых проходов обильно вытекает слизь, при хроническом синусите с примесями гноя.
- Головная боль в лобной части головы, усиливающаяся при наклоне туловища вниз.
- Припухлость в районе носовой перегородки и глазниц.
- Отсутствие обоняния.
- Болевые ощущения в области верхней челюсти.
- Быстрая утомляемость, перепады температуры тела, отсутствие аппетита.
Чтобы знать, как вылечить затяжной синусит у ребенка и избежать возможных осложнений, необходимо поставить точный диагноз. Осмотр малыша и опрос мамы помогут собрать анамнез болезни, в некоторых случаях необходима рентгенография. Однако Комаровский считает, что рентгеновский снимок не помогает поставить диагноз синусит у ребенка из-за схожих признаков с обычным насморком. Только после полной диагностики малышу назначается лечение.
В зависимости от тяжести протекания болезни, ребенку назначается терапевтический курс, состоящий из нескольких этапов. Обычно лечение синусита у детей проводится в домашних условиях, госпитализация требуется в исключительных случаях.
- Нормализация дыхания у ребенка.
- Устранение возбудителей болезни (вирусов или бактерий).
- Снятие отека и воспаления.
- Недопущение возникновения осложнений.
-
Симптоматическая терапия включает в себя обильное теплое питье, постельный режим, при необходимости прием жаропонижающих средств. Многие мамы интересуются, можно ли гулять при синусите? Больному ребенку лучше не выходить на улицу, особо в холодное время года.
- Прием антибиотиков. В идеале антибактериальные препараты назначаются только после лабораторного исследования муконазального секрета. Если в нем обнаружены вредоносные бактерии, то с учетом этих данных малышу назначается необходимое лекарственное средство. Наиболее часто детям прописывается курс препаратов широкого спектра действия: Сумамед, Амоксиклав, Аугментин и другие. Для местного воздействия назначаются капли с содержанием антибиотиков: Полидекса, Биопарокс, Изофра.
- Сосудосуживающие капли и аэрозоли. Кратковременно снять отек в носовой полости и облегчить дыхание у ребенка помогут препараты на основе ксилометазолина. Однако родителям стоит помнить, что сосудосуживающие препараты нельзя применять более недели.
- Антигистаминные препараты. Если гайморит у ребенка вызван аллергической реакцией организма на раздражитель, маленькому пациенту назначаются противоаллергические средства. Они помогут устранить основные симптомы болезни и ускорить процесс выздоровления. Аллергический синусит лечится без антибиотиков.
- Хирургическое вмешательство. Если медикаментозное лечение не дало положительного результата и малыша продолжают беспокоить симптомы синусита, принимается решение о проколе пазух носа. После пункции из околоносовых пазух откачивается слизь с примесями гноя и в полость заливается антибактериальный препарат.
Самостоятельно назначать лечение при синусите у ребенка не рекомендуется, это должен делать только опытный специалист.

- Ингаляции. Паровые ингаляции запрещается делать при повышенной температуре тела. Если противопоказаний нет, то малышу нужно дать подышать над тазом с горячей водой с добавлением отвара ромашки, эвкалипта и других лекарственных трав. Хорошо себя зарекомендовал старый проверенный способ – дышать над кастрюлей с только что сваренным картофелем.
- Лечебные аппликации. Алоэ смешать с медом в равных пропорциях. Полученную смесь нанести на ватный диск и приложить к переносице. При двустороннем синусите аппликации прикладываются с обеих сторон.
- Свекольный сок. Детям старшего возраста можно закапывать неразбавленный сок свеклы, малышам его разбавляют с кипяченой водой.
- Свежевыжатый сок каланхоэ. Для усиленного чихания и очищению пазух носа от слизи используется сок каланхоэ.

- Полноценное и сбалансированное питание малыша.
- Ежедневные прогулки на свежем воздухе.
- Ребенка важно одевать по погодным условиям: перегревание малыша не менее опасно, чем его переохлаждение.
- Влажная уборка и частое проветривание помещения, где находится ребенок, обеспечит комфортные условия для проживания.
- Предотвратить контакт ребенка с возможными раздражителями.
- Следить за гигиеной носовой полости. Промывать нос после посещения общественных мест.
- Полностью вылечивать насморк.
При соблюдении несложных правил, вашего малыша обойдет стороной неприятное заболевание в виде воспаления околоносовых пазух.
источник
Синусит у детей – явление весьма распространенное. Зачастую он появляется как следствие обычного насморка. На фоне ослабленного детского иммунитета инфекция способна довольно легко проникнуть в придаточные пазухи носа.
По продолжительности можно выделить несколько форм заболевания:
- острый синусит у детей, длящийся до 3 месяцев;
- рецидивирующий острый синусит, возникающий от 2 до 4 раз в течение года;
- хронический синусит, продолжающийся более 3 месяцев.
Общая клиническая картина воспаления пазух зависит от возраста ребенка. С учетом этого, всех больных условно можно разделить на 3 группы:
- малыши до 3 лет;
- дети дошкольного возраста 4-7 лет;
- школьники 8-15 лет.
Течение синусита у малышей имеет некоторые характерные особенности. Они связаны со спецификой детского организма и неполным развитием придаточных пазух. Поскольку в большинстве случаев у этой возрастной группы основные причины заболевания – аденоиды и вирусные инфекции, то синуситы у детей протекают, как правило, бессимптомно. Ведь субъективные признаки воспаления пазух в этом случае выявить затруднительно.
В более старшем возрасте, когда все пазухи полностью сформированы, возможны все известные формы синусита. Кроме того, гораздо чаще возникает полисинусит (воспаление нескольких видов околоносовых пазух) и пансинусит (воспаление всех придаточных пазух). При этом моносинусит (воспаление одной пазухи) практически не встречается.
При таком заболевании как синусит, симптомы у детей зависят, в первую очередь, от характера воспалительного процесса. Родителям особое внимание необходимо уделять следующим признакам:
- продолжительность насморка более 2 недель;
- наличие гнойных или слизистых выделений, при этом слизь может быть как прозрачной, так и желтого, зеленого цвета;
- головная боль и боль в околоносовой области (чаще всего такие ощущения нарастают в течении дня и максимальной интенсивности достигают к вечеру);
- затрудненное дыхание;
- повышение температуры тела ребенка вплоть до 39 С;
- вялость и плохое самочувствие;
- сухость глотки;
- снижение аппетита и нарушение сна;
- кашель, усиливающийся ночью.
Симптомы синусита у детей могут несколько различаться. К примеру, боль может ощущаться в различных частях головы. Также важно, острая ли форма заболевания у ребенка или хроническая. При остром синусите признаки имеют более интенсивный характер. В случае хронического воспаления симптомы периодически обостряются.
Диагностика воспаления пазух у детей вполне традиционна. Она включает обязательное проведение рентгенологического исследования. Рентген в 80-100% случаев позволяет выявить имеющийся патологический процесс.
При подозрении на синусит, имеющий невоспалительный характер (при искривлении перегородки, кисте и иных новообразованиях), как правило, проводят компьютерную томографию. Но самым информативным методом диагностики синусита считается эндоскопическое исследование носовой полости.
Кроме всего этого, немалое значение отводится клиническому анализу крови, который показывает воспалительные изменения в организме.
Стоит понимать, что попытки самостоятельно диагностировать синусит у детей приведут лишь к потере времени. А это может служить причиной перехода заболевания в хроническую форму.
Не каждый родитель знает, чем лечить синусит у детей, чтобы терапия быстро улучшила состояние ребенка и не вызвала никаких осложнений. Поэтому лучше обратиться к специалисту, который назначит корректное лечение. При этом крайне важно не упустить первые симптомы воспаления.
источник
Синусит у ребенка встречается довольно часто. Это заболевание довольно опасно, так как достаточно быстро оно способно становиться хроническим и опасных не только для здоровья, но и для жизни.
Поэтому родителям очень важно понимать, когда на насморк стоит обратить особое внимание и показать кроху врачу. Об этом, а также том, как диагностируется и лечится патология, пойдет речь ниже.
Синуситом традиционно называют воспаление слизистой 1-ой или нескольких околоносовых пазух носа (синусов), локализованных по обеим его сторонам и в районе переносицы. Основной причиной его возникновения является ОРЗ, спровоцированное вирусами или бактериями.
Тем не менее иногда патогенная грибковая флора также способна приводить к развитию патологии. На фоне нарушения оттока слизи, содержащей патогенные микроорганизмы, при несоблюдении рекомендаций по уходу за носом во время ринита воспаление из слизистой носовой полости распространяется на придаточные пазухи, что и приводит к развитию заболевания.
Несколько реже в роли предпосылок для развития синусита, выступают:
- искривление носовой перегородки;
- гипертрофия (увеличение размера) раковин;
- гребни и шипы носовой перегородки;
- аллергический ринит;
- полипы и опухоли любого другого характера;
- пораженные кариесом зубы и, в частности, их корни.
Эти факторы нередко приводят не только к возникновению гайморита у детей, но и к нарушению развития околоносовых пазух. В результате этого искажается их форма, размер и даже диаметры соустий и ходов.
Существует несколько категорий, по которым различают виды заболевания. По локализации процесса выделяют:
- гайморит – поражение верхнечелюстной пазухи;
- фронтит – поражение лобных синусов;
- этмоидит – воспалительный процесс, затрагивающий клетки решетчатого лабиринта;
- сфеноидит – редко развивающийся самостоятельно воспалительный процесс в клиновидной пазухе, располагающейся глубоко позади носа;
- пансинусит – одновременное поражение всех придаточных пазух.
Если поражается только один из парных синусов, ставят диагноз односторонний синусит. При поражении обоих – двусторонний.
В зависимости от продолжительности течения патологии говорят об острой или хронической форме. Последняя диагностируется только в том случае, если симптомы сохраняются более 3 месяцев.
Источник: nasmorkam.net По характеру воспалительного процесса различают:
- катаральный (наблюдается в основном при вирусных инфекциях);
- гнойный (типичен для заражения бактериальной флорой).
Малыши до 3 лет редко страдают от заболевания. У детей более старшего возраста чаще всего диагностируется острый гайморит.
При остром синусите страдают не только околоносовые пазухи, но и весь организм в целом. Поэтому признаки патологии достаточно многогранны и проявляются возникновением нарушений в работе многих органов.
Таким образом, если возник синусит у ребенка, симптомы будут следующими:
- лихорадка, быстрая утомляемость;
- головные боли и чувство распирания в пораженных пазухах, усиливающиеся при склонении головы вперед и нажатии на ткани над пораженными синусами;
- постоянное или периодически возникающее затруднение носового дыхания, причем обычно малыш может нормально дышать утром, а к вечеру его состояние ухудшается;
- ринорея;
- ухудшение обоняния;
- отечность мягких тканей лица в проекции воспаленной пазухи.
Наиболее специфичным признаком болезни в острый период является головня боль, наблюдающаяся на фоне насморка. Обычно она носит разлитой характер, но при наличии одностороннего процесса она может локализоваться именно со стороны пораженного синуса.
При этом иногда также может присутствовать кашель при синусите у ребенка, хотя для самой болезни он не характерен. Кашель – частый спутник ОРЗ и других аналогичных заболеваний, способных предшествовать развитию синусита или возникать на его фоне.
Иногда кашель появляется в ответ на стекание слизи по задней стенке носоглотки, что нередко наблюдается по утрам или при воспалении клеток задней части решетчатого лабиринта или клиновидной пазухи.
Хронический синусит проявляется аналогичным образом. Но его главной чертой является определенная периодичность возникновения признаков патологии, например, часто обострения наблюдаются осенью и весной, когда климатические условия наиболее способствуют активному размножению вирусов.
Поводом для вызова специалиста всегда служит повышение температуры, а при острой форме патологии она может достигать 39 °С и выше. В любом случае самостоятельно вылечить заболевание крайне сложно и опасно развитием опасных для жизни осложнений.
При этом чем раньше начато проведение грамотной терапии, тем быстрее наступит выздоровление. Поэтому обращаться к доктору следует при появлении первых симптомов болезни.
Традиционно лечат синусит у отоларинголога или ЛОРа. Тем не менее при отсутствии такого узкого специалиста в местной поликлинике, что часто наблюдается в небольших деревнях, можно обратиться к педиатру.
С целью диагностики заболевания пациентам назначается:
- общий анализ крови и мочи;
- риноскопия – эндоскопическое обследование носовых ходов и окружающих структур;
- рентген;
- КТ;
- МРТ.
В тяжелых случаях, когда проводимая терапия не дает результатов назначается микробиологическое исследование содержимого пораженных синусов для точного определения вида возбудителя и его восприимчивости к различным антибиотикам.
Лечение синусита у ребенка начинают только после того, как точно установлена и устранена причина его развития, так как от этого напрямую зависит его эффективность.
Если она кроется в наличии больного зуба, то один из первых этапов лечения является устранение кариеса, а при сильном разрушении – удаление.
В противном случае даже проведенная до конца терапия в полном соответствии предписаниям врача не принесет ожидаемых плодов или вскоре патология рецидивирует.
На фоне устранения причины пациентам назначают препараты с антибактериальной активностью для уничтожения патогенной бактериальной микрофлоры.
Также обязательно прописываются лекарства при синусите, способствующие ускорению эвакуации слизи из пазух и восстановлению их нормального дренажа и аэрации.
- солевые растворы для ирригаций, то есть промывания носа (Маример, Аквалор, Физиомер, Хюмер, Аквамарис, физраствор и т.д.);
- сосудосуживающие капли (Називин, Назик, Нокспрей, Риназолин, Галазолин, Виброцил, Ринофлуимуцил и пр.);
- кортикостероиды (Назонекс, Беконазе, Фликсоназе, Авамис и т.п.);
- НПВС (Парацетамол, Панадол, Нурофен, Ибупрофен);
- гомеопатические средства (Синупрет, Циннабсин и др.).
В тяжелых ситуациях больным рекомендовано проведение «кукушки». Эта процедура, осуществляемая в ЛОР-кабинете, предполагает профессиональное промывание околоносовых пазух от скопившейся в них слизи путем введения раствора в одну ноздрю и отсасывание его через другую с помощью вакуума.
При наличии гайморита, значительно реже фронтита, с выделением гнойного секрета при недостаточной эффективности медикаментозной терапии родителям пациентов предлагают проведение пункции (прокола) пораженного синуса с последующим промыванием его растворами антибиотиков и антисептиков.
Но данная методика практикуется только в крайних случаях, когда консервативными мерами справиться с болезнью не удается.
Госпитализация требуется только в тяжелых ситуациях, когда возможно развитие осложнений.
При легких катаральных формах в качестве них могут использоваться препараты для местного использования, то есть спреи:
В более тяжелых случаях назначаются пероральные формы антибиотиков, например, Цефикс, Цефодокс, Амоксициллин, Сумамед, Ципрофлоксацин, Флорацид и пр.
Также пациентам часто назначают антисептические капли, например Протаргол или Колларгол.
Во многих своих книгах и видео популярный детский доктор Е. О. Комаровский рассказывал про симптомы и лечение гайморита и т.д.
В первую очередь он настаивает на том, что чем лечить синусит у ребенка, должен решать врач, причем строго в индивидуальном порядке и основываясь на данных ряда проведенных лабораторных и инструментальных обследований.
Одним из первоочередных заданий для родителей больного он ставит создание и поддержание в квартире идеальных для нормального дыхания условий. То есть температуры воздуха не более 18–20 °С и влажности – 45–60 %.
Немаловажным является регулярное проветривание детской и проведение в ней влажной уборки.
В остальном доктор также придерживается важности своевременности назначения антибиотиков и при необходимости использования лекарств для устранения симптомов, мешающих ребенку нормально жить.
[ads-pc-1][ads-mob-1] к содержанию ?
Вылечить синусит у ребенка, особенно бактериальный, Подобная практика способна привести лишь к развитию опасных осложнений и переходом процесса в хроническую форму.
Тем не менее в качестве дополнения к традиционному медикаментозному лечению можно применять ингаляции небулайзером с использованием:
- настоя цветков ромашки или календулы;
- настоя листьев подорожника;
- пихтового эфирного масла;
- эфирного масла чайного дерева и т.д.
Популярное в народе прогревание носа с помощью отваренных куриных яиц, картофеля или мешочков с крупой может применяться только с разрешения врача после окончания острого периода заболевания при условии отсутствия гнойных выделений.
Их прикладывают поверх хлопчатобумажной ткани по бокам спинки носа над пораженными синусами.
Не стоит закапывать ребенку любые смеси на основе сока лука, чеснока или алоэ, так как они могут обжечь слизистую оболочку и спровоцировать ухудшение состояния малыша.
Не рекомендуется применять и мед или свеклу в этих целях, поскольку содержащиеся в них сахара станут отличной почвой для размножения патогенной микрофлоры.
Лучше принимать внутрь иммуномодулирующие средства, например отвар шиповника, чай или молоко с медом.
Если вовремя начать лечение заболевания, обычно оно проходит бесследно. Но при отсутствии своевременной грамотной терапии возможно развитие:
- хронического синусита;
- отита;
- менингита;
- энцефалита;
- флегмоны глазницы;
- абсцесса мозга и т.д.
к содержанию ?
Поскольку в большинстве случаев синусит является следствием отсутствия лечения ринита, основной профилактикой его развития служит своевременное, грамотное лечение всех ОРЗ, в частности:
- регулярное высмаркивание;
- промывания солевыми растворами;
- применение лекарственных средств, показанных в каждом отдельном случае.
Чтобы избежать возникновения одонтогенной формы заболевания, следует регулярно обследоваться у стоматолога и при необходимости сразу же проводить лечение пораженных кариесом зубов или их удаление. Немаловажным аспектом профилактики является устранение анатомических дефектов носовой полости.
источник
Острый синусит у детей опасен быстрым развитием хронического заболевания. По статистике, с такой проблемой сталкиваются 20% детей разного возраста. Численность заболевших растет в осенне-зимний период, при авитаминозе. Своевременное лечение повышает шансы больного на быстрое выздоровление.
Воспаление слизистой оболочки 1 либо нескольких пазух носа называется синуситом. Болезнь спровоцирована вирусами и бактериями, часто обостряется на фоне ослабленного иммунитета. Синусит является осложнением гриппа, ОРВИ, простуды, появляется при искривлении носовой перегородки либо полипах в носовых ходах.
По статистике, этот диагноз развивается у 18 из 1000 подростков в возрасте 12–17 лет, у 22 из 1000 человек в возрасте до 7 лет. У малышей не до конца сформирован иммунитет, а синусы носа имеют свои конструктивные особенности.
Патогенез синусита у взрослых и детей отличается. Это связано с особенностями строения придаточных пазух. У пациентов до 4 лет соустья сужены, гайморовы пазухи приближены к мозговым оболочкам. Болезнь протекает в осложненной форме, специфическая симптоматика обусловлена несформированными синусами.
Родители долго не начинают лечение, путая синусит с признаками классической простуды. Воспаление переходит на органы зрения и головной мозг. Это чревато инвалидностью, летальным исходом. Несвоевременная терапия является одной из причин возникновения таких осложнений со здоровьем:
- хронического синусита;
- тромбоза синусов;
- среднего отита;
- тромбофлебита, тромбоза синусов;
- флегмоны глазницы;
- неврита лицевого, зрительного нерва;
- бронхиальной астмы;
- энцефалита;
- менингита;
- сепсиса мозга;
- воспаления костей черепа.
В зависимости от продолжительности воспаления различаются 2 формы болезни:
- Острая. Выраженные признаки сохраняются до 3 месяцев.
- Хроническая. Вялотекущая симптоматика поддерживается длительное время, сопровождается рецидивами.
Виды синусита в зависимости от локализации очага патологии:
- гайморит – поражение 1 или обеих верхнечелюстных пазух;
- фронтит – одностороннее или двустороннее воспаление лобного синуса;
- этмоидит – поражение решетчатого лабиринта, синусов кости;
- сфеноидит – воспаление околоносовой полости клиновидной кости черепа;
- пансинусит – поражение всех придаточных пазух.
Классификация риносинусита в зависимости от этиологии патологического процесса:
- грибковый;
- вирусный;
- аллергический;
- травматический;
- смешанный;
- бактериальный.
Симптоматика зависит от возраста больного, стадии и формы заболевания. У пациентов до 3 лет специфические признаки выражены слабо или отсутствуют. Болезнь часто протекает одновременно со средним отитом. У подростков при сформированных пазухах развивается двустороннее воспаление с ярко выраженными симптомами. Характерные признаки синусита у детей:
- насморк больше 2 недель;
- гнусавый голос;
- гнойные выделения из носовых ходов;
- першение, сухость в горле;
- приступы удушливого кашля;
- мигрени;
- боли околоносового пространства;
- лихорадка;
- нарушение носового дыхания;
- давление в ушах;
- снижение обоняния;
- слезоточивость;
- неприятный запах изо рта;
- нарушение сна, быстрая утомляемость.
Воспалительный процесс прогрессирует стихийно. У маленького пациента повышается температура тела до 38° и выше. Острый синусит у детей сопровождается такими симптомами:
- болью в области лба, переносицы, щек;
- заложенностью носа;
- нарушением дыхание;
- давлением в ушах;
- изменением голоса;
- отсутствием аппетита;
- снижением обоняния.
При такой форме воспалительного процесса лихорадочные состояния не проявляются. Температура длительное время держится в пределах 37–37,5°. Другие признаки синусита у детей:
- вялость, пассивность;
- заложенность носа;
- головная боль, мигрень;
- зеленые выделения из носа;
- затрудненное дыхание;
- нарушение сна, бессонница;
- слезотечение.
Чтобы быстро убрать скопление серозной жидкости и слизи в синусах, нужно определить и устранить причины патологии. Болезнь вызвана активностью микробной флоры (стафилококками, стрептококками, синегнойной палочкой, вирусами, грибками), нарушением оттока жидкости из носовых пазух. Возможные провоцирующие факторы:
- искривление носовой перегородки;
- воздействие аллергена, токсических веществ;
- конструктивные аномалии носовых полостей;
- рецидив хронического тонзиллита;
- новообразования в назальной полости (полипы, опухоли);
- переохлаждение;
- кариес зубов;
- инородный предмет в носу;
- слабый иммунитет.
Обследование комплексное, помимо изучения жалоб пациента, проводятся инструментальные, лабораторные исследования. Пациентам любого возраста назначаются риноскопия и рентгенография. В 1 случае назальная полость подсвечивается для выявления отека, экссудата.
Другие информативные методы диагностики:
- УЗИ придаточных пазух – для определения очага воспаления;
- КТ, МРТ – для изучения распространения патологического процесса, выявления осложнений;
- бакпосев слизи – для определения возбудителя, подбора эффективных антибиотиков;
- общий анализ крови – для уточнения характера развития воспалительного процесса;
- эндоскопическое обследование – для определения состава экссудата (назначается подросткам);
- пункция пазух – для исключения онкологии, изучения состава гнойных масс при рецидивирующем риносинусите, гайморите, назначения эффективного лечения.
Можно начинать комплексную терапию после определения и устранения провоцирующего фактора. Например, нужно вылечить кариес или удалить инородное тело из носовых ходов. Против бактериальной флоры назначаются антибиотики, при активности грибков – противогрибковые средства. Схема лечения синусита у ребенка включает:
- антибактериальную терапию;
- прием сосудосуживающих средств;
- употребление антигистаминных препаратов;
- физиотерапевтическое лечение;
- терапию народными средствами;
- хирургическое вмешательство.
Комплексное лечение проводится в домашних условиях под контролем отоларинголога. Гнойный синусит у ребенка подразумевает прием антибиотиков.
Пациентам от 1 года подходят Аугментин, Амоксиклав, Ампициллин. Детям от 2 лет назначается антибиотик в форме спрея Изофра. Такие медикаменты уничтожают патогенную флору, купируют воспалительный процесс, ускоряют выздоровление. Курс лечения составляет 5–7 дней.
Больным старше 3 лет рекомендуются Називин, Виброцил. Курс лечения – не более 7 дней. Аэрозоли и спреи равномерно распределяют лекарство на слизистой оболочке, хорошо переносятся организмом, но вызывают привыкание.
Дополнительно назначаются антигистаминные средства, которые купируют воспалительный процесс, убирают симптомы риносинусита. В детском возрасте разрешено принимать таблетки Тавегил, Фенистил, Кларитин. Если нет улучшений, в схеме лечения участвуют кортикостероиды – Назонекс, Фликсоназе. Курс терапии составляет 7–14 дней, медикамент подбирается индивидуально.
Новорожденным и пациентам постарше назначаются солевые составы Аквамарис, физраствор, Маример. Процедуру можно проводить в домашних условиях 4 раза/сутки. При осложненном гайморите пазухи от гноя очищаются в стационаре методом «кукушка».
Эффективны сиропы Панадол и Нурофен для приема внутрь. Дозировка зависит от возраста пациента. Принимать лекарство нужно каждые 6–8 часов. Лечение продолжается, пока температура не нормализуется.
Альтернативой синтетическим медикаментам являются гомеопатические средства с растительными компонентами. Они вызывают меньше побочных эффектов, на очаг патологии действуют эффективно. Пациентам от 3 лет назначаются Циннабсин, Синупрет. Дополнительно используются средства для наружного применения (мази Доктор МОМ, Доктор Тайсс) с согревающим эффектом. Кашель при синусите у ребенка лучше лечить растительными средствами (сироп плюща Гербион).
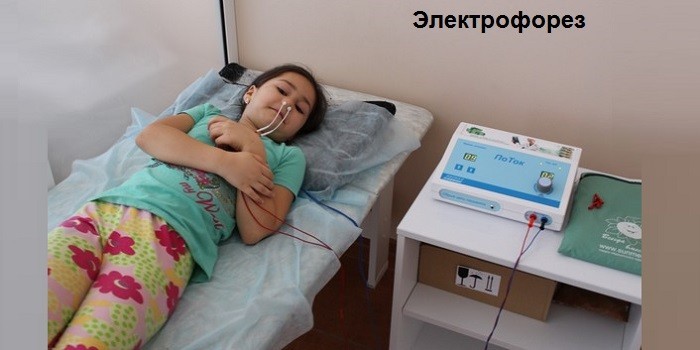
Вспомогательным способом лечения гайморита является физиотерапия, которая проводится в стационаре или домашних условиях. Список эффективных процедур:
- Ультразвук, УВЧ, лазеротерапия. Путем воздействия теплом снимается воспаление, купируется рецидив, ускоряется регенерация тканей.
- Дыхательная гимнастика по методу Стрельниковой, массаж, акупунктура. Улучшается локальный кровоток, ослабевают симптомы воспаления, облегчается носовое дыхание. Курс лечения состоит из 10–15 процедур.
- Электрофорез. Он особенно эффективен при гайморите, запущенном риносинусите, поскольку под воздействием электродов повышается эффективность медикаментов.
Домашнее лечение риносинусита у детей включает прием антибиотиков, сосудосуживающих средств и солевых растворов для промывания носа. Грудным и новорожденным малышам требуется отсасывание слизи специальным устройством (аспиратором), пациенты постарше должны высмаркиваться самостоятельно.
При гайморите, гнойном синусите хорошо помогают отвар картофеля, йодо-щелочной состав, кипяток с добавлением эфирных масел чайного дерева, эвкалипта, можжевельника. Чтобы снять воспаление и убрать симптомы болезни, назначаются прогревания с солью, яйцом, синей лампой.
Процедура нужна для разжижения и выведения из носовых пазух гноя с микробной флорой, облегчения дыхания. При нарушении техники лекарство проникает во внутреннее ухо, что приводит к отиту. Последовательность действий для пациентов до 2 лет:
- Уложите больного на спину и ватными жгутиками очистите носовые ходы.
- Закапайте нос раствором морской воды.
- Подождите, пока корочки размягчатся.
- Вытяните содержимое носовых ходов специальной грушей.
Техника промываний для детей старше 3 лет:
- Поверните голову больного на бок.
- Зажмите 1 ноздрю, во вторую введите лекарство.
- То же самое выполните для другой ноздри.
- Помогите ребенку высморкаться с приоткрытым ртом.
Чтобы исключить симптомы гайморита, регулярно выполняйте в домашних условиях такие профилактические мероприятия:
- исключите переохлаждение;
- следите за соблюдением режима дня ребенка, обеспечьте ему полноценное питание;
- закаливайте малыша с раннего возраста;
- ведите активный образ жизни;
- своевременно лечите затяжной насморк.
источник
Синусит – воспалительный процесс, протекающий в пазухах носа, вследствие проникновения бактериальной, вирусной или грибковой инфекции. Достаточно часто возникает синусит, симптомы и лечение у детей различны, поэтому нужно правильно уметь распознать болезнь, чтобы можно было подобрать соответствующие средства для проведения терапии.
Синусы представляют собой свободные пространства, расположенные в лобной части черепа, заполненные воздухом. Выводные отверстия таких пространств достаточно узкие и при воспалении слизистой они еще больше перекрываются, что значительно нарушает отток скопившейся слизи, что способствует возникновению воспалительного процесса.
Воспалительный процесс в зависимости от поражения подразделяется на:
Поражаться может только одна сторона или полностью все пазухи, все зависит от сложности и продолжительности течения патологического процесса. Пазухи окончательно начинают формироваться только в возрасте 7 лет, именно поэтому, у малышей достаточно часто встречается этмоидит или фронтит. У детей более старшего возраста преимущественно наблюдается гайморит.
Важно! Этмондит считается очень сложной болезнью и требует госпитализации пациента в стационар.
Синусит у детей может протекать в острой или хронической форме, все зависит от сложности и продолжительности патологического процесса. Острый синусит у детей в легкой форме достаточно часто наблюдается при самой обычной простуде. Тяжелое течение болезни встречается достаточно редко и может быть осложнением не до конца вылеченных болезней.
Хронический синусит встречается гораздо реже, чем острый и является его осложнением при неправильно проведенной терапии.

- аденовирусы;
- вирус гриппа и парагриппа;
- короновирус.
Вирус проникает в пазухи носа, провоцируя тем самым сильный воспалительный процесс. Существуют и определенные факторы, способствующие возникновению синусита, в частности такие как:
- наличие посторонних предметов в носу;
- полипы;
- травмы или оперативное вмешательство;
- астма;
- инфекции зубов;
- аллергии.
В некоторых случаях синусит возникает по причине проникновения в организм болезнетворных микроорганизмов, что приводит к длительному течению болезни с переходом в хроническую форму.
По причине возникновения синуситы могут быть:
- бактериальные;
- вирусные;
- грибковые;
- аллергические;
- травматические;
- смешанные.
По продолжительности течение такое заболевание разделяется на острый и хронический синусит. Кроме того, болезнь еще разделяется и по локализации воспалительного процесса, который может протекать в лобной или околоносовой пазухе.
Симптомы синусита у детей могут быть самыми различными и зависят они от формы болезни и возраста ребенка. У детей до 3 лет пазухи носа еще не достаточно хорошо развиты, поэтому у них могут часто возникать синуситы вследствие проникновения в организм вирусной инфекции.
У малыша в возрасте 2-3 года клинические симптомы болезни недостаточно сильно выражены, и на первоначальной стадии болезнь протекает почти бессимптомно. Зачастую синусит у детей 3 лет дополняется отитом, так как инфекция проникает в уши.
У старших детей, когда все пазухи носа уже полностью сформированы, может быть поражение инфекцией любой из них. Именно поэтому у детей 3-4 лет воспалительный процесс протекает одновременно в нескольких пазухах.
Можно выделить такие признаки синусита у детей как:
- продолжительный насморк;
- гнойные выделения из носа;
- головная боль;
- затрудненное носовое дыхание;
- повышение температуры;
- уменьшение обоняния;
- ухудшение самочувствия;
- сухость в горле;
- кашель.
Все эти проявления болезни значительно усиливаются вечером, именно поэтому нужно своевременно обратиться к доктору для проведения диагностики и лечения. Симптомы болезни у детей достаточно ярко выражены и их степень выраженности во многом зависит от сложности течения патологического процесса.
Так как синусит симптомы и лечение у детей могут быть различными, то изначально проводится диагностика для определения наличия воспалительного процесса и сложности его течения.
При проведении диагностики доктор выполняет риноскопию, что позволяет увидеть покраснение зева и скопление слизи. Для подтверждения поставленного диагноза ребенку может быть назначена рентгенограмма, так как на снимке будет отчетливо видно уплотнение слизистой носа и накопление жидкости.
Самым информативным считается эндоскопическое обследование носа, а иногда проводится компьютерная томография для определения наличия невоспалительного синусита.
При наличии воспалительного процесса может осуществляться лечебно-диагностическая пункция, которая поможет определить возбудителя болезни и выявить его чувствительность к применяемым антибиотикам.
Лечение синусита у детей должно осуществляться под строгим контролем лечащего доктора, так как самостоятельная терапия может только значительно усугубить ситуацию. Основной целью проведения терапии является:
- восстановление нормального носового дыхания;
- воздействие на болезнетворные микроорганизмы;
- устранение воспалительного процесса;
- профилактика осложнений.
Лечить синусит у ребенка нужно обязательно комплексно с применением медикаментозных препаратов, проведением физиопроцедур и использованием средств народной медицины. Консервативное лечение подразумевает под собой применение:
- антибиотиков;
- сосудосуживающих препаратов;
- антигистаминных средств.
Антибиотики приписываются после проведения бактериологического обследования с определением степени чувствительности болезнетворных микроорганизмов к препаратам. Однако, подобное исследование продолжается 4-5 дней, поэтому при остром течении болезни в сложных ситуациях антибиотики назначаются сразу же, а затем при надобности препарат можно поменять.
Если патологический процесс связан с кариесом или другими болезнями зубов, то чтобы вылечить синусит, изначально проводится устранение первоначальной проблемы. Терапию в основном начинают с применением антибиотиков пенициллинового ряда. Если имеется непереносимость пенициллинов, то тогда применяются макролитики.
Для проведения терапии широко применяются и сосудосуживающие препараты, которые помогают устранить отек слизистой носа и улучшить выведение накопившихся выделений. При назначении сосудосуживающих препаратов для лечения ребенка, особое внимание нужно уделить возрастным ограничениям. Сосудосуживающие препараты можно применять для проведения терапии не более 7 дней, так как они могут оказывать негативное воздействие на слизистую носа.
После применения сосудосуживающих препаратов, нужно закапать в нос антисептические капли, например, такие как Колларгол, Эктерицид, Протаргол или использовать антибиотик местного действия Биопорокс. Эти средства помогают достаточно активно бороться с воспалительным процессом. Дозировка лекарства и курс лечения определяется только доктором, в зависимости от степени тяжести патологического процесса и возраста ребенка.
Многие родители интересуются, как лечить синусит народными средствами, однако, стоит помнить, что их можно использовать только после консультации с доктором. Лечебный процесс должен быть правильно организованный и из народных средств для проведения терапии детей можно использовать далеко не все.
Важно! Если наблюдается гнойный синусит у ребенка, то категорически запрещено делать прогревания, так как можно нанести серьезный вред малышу.
Лечение синусита в домашних условиях подразумевает под собой проведение ингаляций, однако, применять этот метод терапии можно не раньше, чем через 5 дней после начала болезни. Ингаляции лучше всего проводить с применением отваров лекарственных трав.
Кроме того, достаточно неплохие результаты можно получить при проведении лечения гомеопатическими средствами, так как в их состав входят практически только натуральные вещества, поэтому они не оказывают побочных эффектов. В то же самое время, гомеопатические препараты помогают улучшить защитные силы организма, что играет очень важную роль при осуществлении лечения ребенка.
Если наблюдается хронический синусит у детей лечение может проводиться и с помощью специальной гимнастики. Дыхательная гимнастика и массаж лица помогают значительно улучшить кровообращение и уменьшить симптомы воспаления.
Зная, как вылечить синусит, можно быстро избавиться от проявлений этой болезни и не допустить возникновения осложнений. Для проведения терапии широко применяются физиотерапевтические методы. Физиотерапия помогает:
- устранить воспалительный процесс;
- активировать обменные процессы;
- улучшить микроциркуляцию крови;
- понизить интоксикацию организма;
- повысить защитные силы организма.
В качестве средств физиотерапии широко применяются:
Для воздействия на болезнетворные микроорганизмы применяется тубус-кварц носа, а также проводится введение антибиотика путем электрофореза. Показанием к проведению физиопроцедур может быть синусит гнойного характера, а также нарушение оттока слизи из пазух носа.
Если консервативная терапия не принесла требуемого результата, то проводится пункция пораженной пазухи с последующим удалением гнойного содержимого.
Многие интересуются, чем лечить синусит, если медикаментозные препараты не принесли требуемого результата. В таком случае проводится оперативное вмешательство. Наиболее востребованным методом считается дренирование пазух носа. Ребенок достаточно хорошо переносит этот вид лечения, так как не нужно проводить повторные пункции.
С помощью специальной тонкой иглы вводится дренаж и оставляется на определенное время. Это позволяет нормализовать отток содержимого из носа, а также есть возможность вводить антибактериальные препараты.
Чтобы предупредить возникновение синуситов, обязательно нужно проводить профилактику, которая подразумевает под собой соблюдение правил гигиены и режима дня, своевременное лечение всех простудных болезней, полноценное питание, закаливание ребенка.
Кроме того, нужно проводить регулярную влажную уборку и увлажнять воздух в квартире, особенно в зимний и летний период. Обязательно нужно проводить закаливания ребенка и способствовать активному образу жизни.
источник
Гайморит у детей – проблема достаточно распространенная. Нередко родители боятся этого диагноза, считая заболевание серьезным и даже опасным. Однако специалисты говорят, что при своевременном и грамотном лечении справиться с воспалением гайморовых пазух в большинстве случаев удается довольно быстро. Обязательное условие – на протяжении всего заболевания ребенок должен находиться под постоянным наблюдением доктора. Только врач сможет подобрать наиболее эффективные препараты для борьбы с инфекцией в синусах, ликвидации симптомов, решить вопрос о необходимости хирургического вмешательства, проведения физиотерапевтических процедур и т.п.
В то же время, неадекватная терапия – например, лечение гайморита у детей в домашних условиях без консультации врача, бесконтрольное использование народных методов — чревато очень серьезными последствиями, вплоть до гибели малыша. Необходимо помнить, что опасные осложнения, такие как поражение оболочек мозга (менингит, энцефалит), распространение инфекции по организму (сепсис) в силу физиологических особенностей ребенка нередко развиваются гораздо быстрее, чем у взрослого человека.
В данной статье мы поговорим о том, что делать, если у ребенка гайморит, его симптомы и лечение у детей, о методах диагностики и профилактики, а также постараемся ответить на вопросы, которые чаще всего задают родители.
Автор статьи: врач-педиатр Климова В.В.
У родителей часто возникает такой вопрос. Для того, чтобы на него ответить, необходимо понять, как именно происходит развитие пазух у ребенка.
Дело в том, что из всех синусов к моменту рождения у ребенка оказываются сформированы только решетчатые пазухи. Гайморовы пазухи присутствуют (они закладываются на 3 месяце внутриутробного развития), однако имеют очень маленький размер – в значительной степени они формируются лишь к пяти-семи годам, а к 12-13 годам их формирование завершается. Лобных пазух у новорожденного ребенка нет, они заканчивают формирование лишь к семи-восьми годам.
Способность детей легко простужаться при контакте с холодным воздухом во многом связана как раз с неразвитостью синусов – ведь в пазухах воздушный поток, замедляясь, согревается и увлажняется перед тем, как отправиться по дыхательным путям в легкие. В то же время именно по причине отсутствия сформированных гайморовых и лобных пазух гайморит очень редко диагностируется у детей младше 4-5 лет, а воспаление лобной пазухи практически не встречается у детей, не достигших семилетнего возраста. Поэтому, когда у родителей возникает вопрос, может ли быть гайморит у ребенка 3 лет и каковы его симптомы, специалисты отвечают, что в данном случае речь, идет, скорее всего, об обычном насморке или же воспалении решетчатых пазух (точнее установить диагноз поможет обследование у специалиста).
К анатомо-физиологическим особенностям строения пазух у детей относится узость канальцев (соустий), соединяющих гайморовы пазухи и носовые ходы. Именно поэтому у ребенка, особенно если речь идет о дошкольнике, вирусный гайморит, легче переходит в бактериальный (катаральный или гнойный), так как нарушение оттока из синусов развивается быстрее. Такой ускоренной динамике развития гнойного процесса в пазухах способствует и другая особенность – в детском возрасте слизистая носа и синусов более рыхлая, снабжена большим количество капилляров и лимфатических сосудов (по сравнению со взрослыми), что также создает благоприятные условия для быстрого развития отека.
Среди других факторов, предрасполагающих к развитию воспаления в гайморовых пазухах в детском возрасте – незрелость иммунной системы, определяющая склонность к респираторным инфекциям; обилие лимфоидной ткани в носоглотке, которая часто вовлекается в воспалительный процесс и становится источником хронической инфекции; склонность к аллергическим реакциям, которые также создают условия для воспалительного процесса в синусах.
Чаще всего у ребенка развивается двухсторонний гайморит – это также одна из особенностей течения болезни у детей. Возникновение воспаления в одной пазухе без вовлечения в процесс другой – большая редкость. Кроме того, в детском возрасте чаще единовременно поражаются несколько пазух – развиваются полисинуситы. Так, у детей 4-7 лет гайморит часто сочетается с воспалением решетчатых пазух – этмоидитом, а у ребятишек, достигших семилетнего возраста, – с фронтитом (воспалением лобных пазух).
Еще одна особенность: осложнения синуситов (переход воспалительного процесса на другие органы) у детей развиваются гораздо быстрее, чем у взрослых людей, что также связано с обилием кровеносных и лимфатических сосудов в данной области.
Причины возникновения, симптомы гайморита у детей схожи с таковыми у взрослых людей (подробнее о них можно прочитать здесь). Однако течение воспалительного процесса в гайморовых пазухах в детском возрасте имеет и свои особенности, связанные с анатомическими и физиологическими нюансами.
Каковы причины гайморита у детей? В 70-80% острый синусит является осложнением вирусной инфекции. Вирус, поражающий слизистую оболочку полости носа, практически всегда проникает и в пазухи, приводя к развитию воспаления в них. Известный врач-педиатр Е.О. Комаровский считает, что при любой вирусной инфекции, сопровождающейся насморком, в воспалительный процесс вовлекаются также гайморовы пазухи, то есть развивается вирусный гайморит. Однако при этом состоянии классических симптомов гайморита (боли, чувства давления в области пазух) не наблюдается – до тех пор, пока слизь из синусов по соустьям свободно стекает в полость носа.
Если же эвакуация отделяемого из пазухи нарушается (чаще всего это связано с отеком стенок канальца, идущего из гайморовой пазухи в носовую полость, вызванных воспалительным процессом), в ней начинает накапливаться жидкость. Кроме того, вирусные агенты повреждают слизистую оболочку носовых ходов и синусов, нарушают защитные барьеры, что создает условия для развития бактериальной инфекции. Таким образом, вирусная инфекция служит лишь толчком к развитию гайморита, фактором, создающим условия для развития воспаления, вызванного бактериями. Вероятность перехода воспаления, вызванного вирусами, в бактериальный процесс в пазухах повышается, если присутствует воздействие таких негативных факторов, как общее и местное переохлаждение, нерациональный характер питания у ребенка, стрессовые ситуации.
Нередко гайморит у детей развивается на фоне аллергического ринита. Контакт с аллергеном приводит к отеку слизистой оболочки, нарушению оттока из пазухи. Далее присоединяется бактериальная инфекция и развивается воспалительный процесс.
Предрасполагающим фактором к развитию гайморита у детей может стать травма – ушиб, повреждение перегородки носа может стать тем фоном, на котором разовьется воспаление в гайморовых пазухах. Из-за повреждения в синусе скапливается кровь, далее присоединяется бактериальная инфекция. Ситуация усугубляется, если вследствие травмы произошло смещение костей и хрящей в носовой полости, приведшее к механическому нарушению оттока из пазухи. В такой ситуации создаются условия для развития хронического процесса, справиться с которым можно только устранив повреждения при помощи хирургического вмешательства.
Причиной гайморита у детей могут быть врожденные аномалии строения носовой полости, например, искривлением носовой перегородки. В этой ситуации также нарушается отток из синуса и создаются условия для развития заболевания, которое носит рецидивирующий характер.
Нередко причиной частых гайморитов у детей являются аденоиды. Наличие очага хронического воспаления в носоглотке, затруднение носового дыхания, возникающего вследствие увеличения носоглоточной миндалины – все это создает условия для частых простудных заболеваний, служащих толчком для развития воспаления в гайморовых пазухах.
Воспаление, связанное с наличием очага инфекции в ротовой полости – одонтогенный гайморит. Если у ребенка имеется кариес, парадонтит (особенно, если речь идет о верхних коренных зубах) это может стать причиной хронического воспалительного процесса в гайморовых пазухах.
Наличие хронического очага инфекции в организме. Если у ребенка есть какие-либо хронические воспалительные процессы, например, в почках, в дыхательных путях и т.п., это также может стать причиной развития гайморита. В данной ситуации возбудители приносятся в пазуху с током крови и приводят к развитию воспаления. Ситуация усугубляется тем, что при наличии хронического очага инфекции наблюдается ослабление иммунитета.
Сосудистые нарушения также могут стать предрасполагающим фактором для развития гайморита у детей. Так, при вегето-сосудистой дистонии ухудшается кровоснабжение гайморовых пазух, нарушается питание тканей, снижается местный иммунитет, создаются условия для развития инфекции.
Каковы же признаки гайморита у ребенка? Симптомы зависят от возраста, выраженности процесса. Чем младше ребенок, тем сложнее бывает поставить диагноз и тем важнее вовремя обратиться к врачу при первых признаках.
Как выявить симптомы гайморита у ребенка 4-5 лет, чтобы вовремя начать лечение? Несмотря на то, что воспаление гайморовых пазух чаще встречается у детей, достигших пятилетнего возраста, данное заболевание иногда встречается и у четырехлетних малышей. Когда речь идет об этом возрасте, родителям следует обращать внимание, прежде всего, на общие признаки, свидетельствующие об интоксикации, так как малышу еще трудно бывает сформулировать жалобы, связанные с местными проявлениями.
При гайморите у ребенка повышается температура (38-39 °С), меняется поведение: он становится вялым, капризничает, плохо ест, из носа появляется гнойное отделяемое, возможно появление отечности в области проекции пазух. Так как симптомы болезни у детей в этом возрасте неспецифичны, следует быть как можно внимательнее и при малейшем подозрении немедленно показать малыша специалисту!
При развитии гайморита у ребенка 6-7 лет, заболевший, как правило, уже может сформулировать жалобы, позволяющие распознать заболевание: головная боль, усиливающаяся при наклоне головы, боль в области проекции синусов, которая иногда «отдает» в зубы. Может наблюдаться гнойное отделяемое из носа, либо, наоборот, отсутствие отделяемого при ощущении заложенности носа. Кроме того, будет наблюдаться и признаки, свидетельствующие об общей интоксикации: вялость, слабость, лихорадка, бледность, боль в мышцах
Симптомы гайморита у подростков практически тождественны таковым у взрослых. Это головная боль, которая усиливается при резких движениях головы, наклонах, боль в области пазух, зубная боль, становящаяся более выраженной при жевании, отечность в области щек. Гнойное отделяемое из носа или отсутствие отделяемого на фоне заложенности носа, появление гнусавости голоса.
Также к признакам гайморита у подростков относятся лихорадка, вялость, снижение аппетита, бледности и другие общие проявления.
При развитии гайморита у ребенка симптомы болезни, о которых мы говорили выше, как правило развиваются на фоне признаков вирусной инфекции (насморк, который, несмотря на лечение, сохраняется более 7-10 дней). Кроме того, симптомы могут появляться через некоторое время после исчезновения признаков вирусного ринита, что также может свидетельствовать о присоединении бактериальной инфекции.
Как определить, что у ребенка гайморит? Для того, чтобы поставить диагноз, необходимо в обязательном порядке обратиться к врачу. На первом этапе специалист анализирует жалобы пациента (или сведения о состоянии ребенка, полученные при опросе родителей), проводит осмотр – выявляет зоны болезненности путем перкуссии (простукивания) в области проекции гайморовых пазух, исследует состояние носовой полости при помощи риноскопа.
Как правило, назначается лабораторное обследование – общий анализ крови, позволяющий предположить бактериальный характер заболевания. Это особенно важно при вялом течении заболевания, когда симптомы гайморита у ребенка выражены неявно и повышение содержания лейкоцитов в общем анализе крови может быть едва ли не единственным признаком, позволяющим заподозрить наличие воспалительного процесса в гайморовых пазухах. Кроме того анализ крови (оценка уровня эозинофилов) может помочь врачу заподозрить аллергический характер заболевания.
Среди инструментальных методов диагностики наиболее информативным считается рентгенологическое исследование гайморовых пазух, позволяющее с высокой вероятностью определить наличие воспалительного процесса в синусах. Также используется компьютерная томография – она применяется, скорее, как метод уточнения диагноза.
Важным методом определения причин возникновения гайморита у детей является бактериологическое исследование – оно особенно актуально при затяжном процессе, плохо поддающейся терапии. Для его проведения берется мазок из носа с последующим посевом на питательные среды. Это позволяет выявить возбудителя, вызвавшего воспаление, определить его чувствительность к тому или иному антибиотику. Если исследование содержимого носовой полости не дает достаточно информации (например, концентрация микробов недостаточна, что бывает при вялом течении болезни), может быть проведена диагностическая пункция (прокол) гайморовых пазух. В настоящее время данную процедуру чаще заменяют методом ЯМИК, который также позволяет получить содержимое пазух для бактериологического обследования, и одновременно отличается нетравматичностью и комфортностью для пациента.
Итак, для того, чтобы вовремя распознать гайморит у ребенка и своевременно назначить лечение, требуется комплексное обследование у специалиста. Самое важное, что требуется от родителей – как можно быстрее обратиться к врачу при возникновении признаков болезни. Это особенно актуально, когда речь идет о детях младшего возраста, так как воспалительный процесс и осложнения у них развиваются гораздо быстрее, чем у взрослых.
Чем лечить гайморит у ребенка? Самое главное условие, которое должно соблюдаться– это своевременное обращение к специалисту. Терапия должна осуществляться только под наблюдением врача. Это особенно важно, когда речь идет о ребенке, так как в силу анатомо-физиологических особенностей осложнения у детей развиваются гораздо быстрее.
При лечении гайморита у детей необходимо решить следующие задачи:
Медикаментозная терапия гайморита, в первую очередь, направлена на достижение следующих результатов:
- Устранение очага инфекции (уничтожение болезнетворных микробов, вызывавших воспалительный процесс в гайморовых пазухах)
- Восстановление проходимости канальцев, соединяющих околоносовые синусы и полость носа (уменьшение отечности слизистой оболочки)
- Эвакуация (устранение) содержимого гайморовых пазух
- Разжижение секрета
- Активация процессов регенерации слизистой оболочки, восстановление защитной функции клеток эпителия
- Нормализация местного и общего иммунитета
Препараты и методы, позволяющие решить данную задачу
Уничтожение микроорганизмов, вызвавших воспалительный процесс в гайморовых пазухах
Антибактериальные препараты местного и общего действия
Восстановление проходимости соустий
Сосудосуживающие, антигистаминные препараты
Ликвидация воспалительных явлений
Противовоспалительные препараты (стероидные и нестероидные)
Эвакуация слизистого и гнойного содержимого из гайморовых пазух и носовых ходов
ЯМИК, промывание носа по методу «кукушка», пункция синусов
Очистка носовых ходов от слизи и гноя
«Кукушка», промывание носа в домашних условиях
Удаление клеток слизистой оболочки, погибших в результате воспаления, и активация процессов регенерации.
Физиотерапия (виброакустическая терапия), препараты растительного происхождения
Местные иммуномодулирующие препараты, иммуномодуляторы системного действия, безбелковая диета, виброакустическая терапия
Большая часть методов, перечисленных в таблице, направлена на ликвидацию острого процесса в гайморовых пазухах: это мероприятия, помогающие справиться с инфекцией, способствующие удалению слизи и гноя из синусов, ликвидации воспалительных проявлений. В то же время методики, позволяющие восстановить целостность слизистой оболочки и нормализовать местный иммунитет в носовой полости и синусах (п. 7 и 8 таблицы), являются важнейшими этапами терапии, так как именно они позволяют предотвратить рецидивы, то есть возвращение болезни.
Как вылечить гайморит у ребенка? В большинстве случаев базовой является применение антибактериальных препаратов. Именно своевременное и грамотное назначение этих лекарств позволяет оперативно справиться с инфекцией в синусах и избежать осложнений. Антибиотики позволяют уничтожить возбудителей непосредственно в очаге, блокируют их рост и размножение. Решение о выборе препарата, его дозировке и курсе может принимать только лечащий врач – с учетом возраста ребенка, специфики течения процесса, наличия сопутствующих заболеваний, аллергических реакций в анамнезе.
В ряде случаев – при своевременном начале терапии и легкой степени тяжести процесса, — при лечении гайморита у ребенка назначаются антибиотики местного действия. Это могут быть капли или спреи, в состав которых входит тот или иной антибактериальный препарат. Преимуществом использования таких форм является отсутствие системного воздействия на организм и осложнений, таких как кишечный дисбиоз и т.п. Недостатком таких лекарств является трудности в их проникновении в очаг инфекции – гайморову пазуху, особенно если присутствует нарушение сообщения между синусом или носовой полостью вследствие отека слизистой оболочки или же в силу анатомического дефекта.
Надо сказать, что не все врачи при лечении гайморит у ребенка, считают необходимым применение местных антибактериальных средств. В частности, известный педиатр Е.О. Комаровский в своих выступлениях и работах указывает, что использование антибиотиков в виде капель или спреев приносит больше вреда, чем пользы. Это связано с тем, что, с одной стороны, такой подход отличается низкой эффективностью – ведь непосредственно из носовой полости препараты не проникают в синусы, либо достигают их в минимально низкой концентрации, недостаточной для ликвидации инфекционного процесса. С другой – даже этой малой дозы антибиотиков, назначаемых для местного лечения, бывает достаточно для формирования у бактерий устойчивости к лекарству. В результате эффект от применения антибактериальных препаратов, которые назначаются в виде таблеток или инъекций, также существенно снижается.
Поэтому в подавляющем большинстве случаев при выявлении гайморита у детей лечение начинают с назначения антибиотиков, обладающих системным воздействием на организм. При легкой или средней степени тяжести заболевания, как правило, антибактериальные препараты назначаются в форме таблеток, капсул, суспензий, сиропов. Если течение болезни тяжелое (особенно если состояние требует госпитализации ребенка), антибактериальные препараты вводятся внутримышечно и иногда (особенно на начальных этапах терапии) внутривенно.
Каким образом врач осуществляет выбор антибактериального препарата для лечения синусита у ребенка? Наиболее выраженный эффект дает назначение препаратов на основе бактериологического исследования. В лаборатории определяется чувствительность возбудителей, полученных из отделяемого носовой полости или содержимого пазух, к тем или иным препаратам. Однако подобная методика требует времени – необходимо несколько дней для того, чтобы из единичных микробов, посеянных на питательные среды, сформировались колонии, пригодные для проведения тестов на чувствительность к антибиотикам. Поэтому данная методика, чаще всего, используется в стационарах у пациентов, устойчивых к традиционной антибактериальной терапии.
В большинстве же случаев специалист назначает антибактериальные препараты, оказывающие воздействие именно на тех возбудителей, которые чаще всего оказываются виновны в возникновении гайморитов у детей. По данным российских и зарубежных исследователей, синуситы у детей традиционно вызывают следующие микроорганизмы:
Haemophilus influenzae (гемофильная палочка)
Streptococcus pneumoniae (пневмококк)
Moraxella catarrhalis (грамотрицательный кокк)
Все эти возбудители присутствуют в дыхательных путях у ребенка уже с первого года жизни и в обычных условиях не оказывают болезнетворного воздействия. Их патогенные свойства проявляются в ситуации ослабления защитных механизмов: когда в силу каких-либо факторов (вирусная инфекция, переохлаждение, стресс, травма и пр.) происходит снижение общего и местного иммунитета.
Именно на основании этих данных, касающихся наиболее часто встречающихся возбудителей синуситов у детей, специалисты обычно и назначают базовую антибактериальную терапию. Традиционно в лечении гайморитов у детей используются антибиотики следующих групп:
Пенициллины. Антибиотики пенициллинового ряда нарушают процессы синтеза оболочки бактериальной клетки, что приводит к её гибели. Пенициллины используются для лечения бактериальных инфекций много десятилетий, в связи с чем немало микроорганизмов выработали защитные механизмы (например, синтез особых ферментов β-лактамаз), способствующие разрушению активных компонентов пенициллинов. Поэтому в состав последних поколений препаратов пенициллинового ряда включаются вещества (например, клавулоновая кислота), блокирующие воздействие бактериальных ферментов.
Положительным моментом применения препаратов этой группы в терапии синуситов у детей является минимальное количество побочных эффектов, связанных с их применением (хотя возможны расстройства пищеварения, нарушения со стороны микрофлоры, аллергические дерматиты). Однако данные лекарства оказывают воздействие на очень узкий спектр микроорганизмов, вследствие чего могут быть не эффективны при лечении синуситов у детей, особенно при тяжелом течении заболевания.
Макролиды – антибиотики, действующие за счет нарушения синтеза белка в микробной клетке. Их нередко назначают, когда у ребенка наблюдается аллергия на препараты пенициллинового ряда. Макролиды считаются антибиотиками с наименьшей токсичностью. Помимо антибактериального воздействия они обладают некоторым противовоспалительными и иммуностимулирующим действием. Как правило, антибиотики данной группы назначаются при легкой и средней степени тяжести течения болезни.
Цефалоспорины по механизму действия на бактерии схожи с антибиотиками пенициллинового ряда: они разрушают клеточную стенку микроба. Именно препараты этой группы считаются наиболее эффективными в отношении тех микробов, которые вызывают воспаления в синусах. В то же время, применение цефалоспоринов чревато развитием выраженных побочных эффектов, прежде всего, развитием дисбиозов кишечника, нарушений работы пищеварительной системы. Поэтому антибактериальные препараты цефалоспоринового ряда назначаются при лечении у детей гайморита средней и тяжелой степени.
В ряде случаев врачи назначают антибактериальные препараты и других групп (аминогликозиды, тетрациклины, левомицетины) – решение принимается на основании данных клинических и лабораторных исследований. Однако некоторые антибиотики указанных групп обладают токсическим воздействием на организм ребенка, поэтому их использование в терапии синусита у детей должно быть предельно обоснованным. Например, они могут быть использованы в ситуациях, когда возбудитель, вызвавший воспаление, оказывается нечувствителен к большинству антибиотиков, традиционно применяющихся при лечении гайморитов, если данные бактериологического исследования показали наличие чувствительности к тому или иному препарату из вышеуказанных групп. В подобных ситуациях специалист, проводящий лечение, соотносит пользу от их приема (ликвидация очага инфекции, особенно при тяжелом течении болезни и развитии осложнений) и возможный вред, обусловленный вероятностью токсического воздействия, и на основании анализа принимает решение о назначении данных препаратов.
Нередко для повышения эффективности лечения специалисты единовременно назначают как антибиотики местного воздействия, так и системные антибактериальные препараты. Очень важно, что на протяжении всего курса антибактериальной терапии ребенок должен находиться под постоянным наблюдением врача, который сможет оценить эффективность назначенного лечения, принять решение о смене препарата при отсутствии результата, вовремя заметить признаки развития аллергических реакций, осложнений и – при необходимости – направить ребенка в стационар.
Иногда при улучшении состоянии ребенка на фоне антибактериальной терапии родители самовольно принимают решение о прекращении лечения данными препаратами. Однако в таких случаях высока вероятность того, что воспалительный процесс в синусах не будет полностью ликвидирован, что чревато развитием рецидива или переходом болезни в хроническую форму. Кроме того, незавершенный курса антибактериальной терапии чреват развитием устойчивости бактерий как к данному препарату, так и другим антибиотикам со схожим механизмом действия. Полноценный курс, назначенный врачом, позволяет уничтожить подавляющее большинство микробов, вызвавших заболевание. Если же длительность терапии недостаточна, либо же дозировка оказывается ниже необходимой, то некоторое количество микроорганизмов, обладающих генетической устойчивостью к препарату, выживает. В последствии данные бактерии передают эту устойчивость другим поколениям. Воспалительные процессы в синусах или других органах, вызванные такими микробами, очень плохо поддаются лечению антибактериальными препаратами той группы, к которой сформировалась устойчивость.
При приеме антибактериальных препаратов у детей могут возникать различные осложнения. К числу побочных эффектов антибиотикотерапии относятся:
- Аллергические реакции – чаще всего они возникают при приеме препаратов пенициллинового ряда. Это могут быть кожные проявления (высыпания, крапивница), отеки – например отек дыхательных путей, приводящий к астмоподобным состояниям с приступами затрудненного дыхания. Кроме того, возможно развитие таких тяжелых и опасных для жизни осложнений как отек Квинке и анафилактический шок. Именно в связи с угрозой развития осложнений, особенно у детей дошкольного возраста, лечение антибиотиками должно проходить под контролем врача, который сможет вовремя выявить признаки развития аллергических реакций, осуществить смену препарата, а также назначить терапию, направленную на устранение аллергических проявлений. В случае появления угрожающих симптомов – затрудненного дыхания, помутнения или потери сознания, необходимо срочно вызвать неотложную помощь. Если у ребенка ранее наблюдались аллергические реакции на прием тех или иных антибиотиков, перед началом терапии необходимо сообщить об этом лечащему врачу, а также проконсультироваться о том, как вести себя в случае развития тяжелых осложнений.
- Токсические реакции. Некоторые антибактериальные препараты оказывают токсическое воздействие на различные органы. Существуют антибиотики, влияющие на работу центральной нервной системы – их применение может приводить к ухудшению зрения, снижению слуха, нарушению дыхательной функции. Некоторые препараты оказывают токсическое воздействие на костный мозг, что приводит к нарушению кроветворения, сердечно-сосудистую систему, почки, печень. Важно знать, что практически все современные препараты, которые назначаются специалистами для лечения гайморитов у детей, не обладают выраженными токсическими эффектами, а те побочные действия, которые наблюдаются при их применении, корректируются назначением соответствующих препаратов (например, пробиотиков при нарушении кишечной микрофлоры и т.п.).
В настоящее время врачам чаще всего приходится сталкиваться с проявление токсических эффектов антибиотиков в ситуациях, когда родители самостоятельно принимают решение о лечении ребенка тем или иным препаратом.
- Побочные эффекты со стороны желудочно-кишечного тракта. К ним относятся расстройства стула (запор или диарея), снижение аппетита, тошнота. Эти проявления чаще всего встречаются при антибиотикотерапии синуситов у детей. Нередко на фоне лечения антибиотиками у детей развивается дисбиоз кишечника – это связано с тем, что препараты оказывают системное воздействие на организм, приводя к нарушению состава микрофлоры кишечника. Именно поэтому на фоне антибактериальной терапии и после неё специалисты назначают детям пробиотики, позволяющие защитить полезные бактерии, создающие условия для восстановления нормофлоры после окончания курса лечения антибиотиками.
- Присоединение других инфекций во время и после окончания курса антибактериальной терапии (суперинфекции). Вследствие нарушения состава нормальной микрофлоры, возникающего на фоне приема антибиотиков, а также ослабления иммунной системы, вызванного инфекционным процессом, в организме ребенка могут создаваться условия для активизации условно-патогенной микрофлоры. Это значит, что микроорганизмы, которые ранее присутствовали в организме, но никак не проявляли своих патогенных свойств, могут активизироваться и стать причиной воспалительного процесса. Самый частый пример – развитие кандидозов, то есть поражений, вызываемых грибками рода кандида (в организме их может присутствовать до 30 видов). Именно поэтому в ряде случаев на фоне антибактериальной терапии может развиваться кандидозное поражение кишечника, половых органов. У детей с ослабленным иммунитетом возможно развитие кандидозного сепсиса – состояния, когда грибки проникают в кровь, разносятся по организму и вызывают воспаления различных органов. При появления признаков развития суперинфекции – грибковой или бактериальной – специалист, проводящий лечении, корректирует терапию, назначает противогрибковые препараты, определяет дальнейшую тактику ведения ребенка.
Антибактериальная терапия – важнейшая часть лечения гайморитов у детей, позволяющая решить основную задачу: справиться с инфекцией в синусах. Однако необходимо помнить, что наряду с приемом антибиотиков должны проводиться и другие лечебные мероприятия. Дело в том, что ликвидация инфекции в гайморовых пазухах не является залогом выздоровления, если не решена такая проблема, как ликвидация содержимого синусов. Даже если инфекционного очага нет, но отток не восстановлен, то высока вероятность повторного инфицирования и развития рецидива болезни. Эта проблема особенно актуальна в детском возрасте, так как пазухи носа и синусов у ребенка уже, чем у взрослого, поэтому восстановить отток бывает сложнее.
Поэтому при выявлении гайморита у ребенка лечение в обязательном порядке включает не только антибиотики, но и препараты и процедуры, способствующие восстановлению проходимости соустьев, устранению экссудата из синусов, восстановлению дыхательной функции – только при таком комплексном воздействии достигается эффект полного излечения гайморита у ребенка.
Важнейшим элементом комплексной терапии гайморита у детей является использование местных сосудосуживающих препаратов (адреномиметиков). Компоненты, содержащиеся в этих лекарствах, способствуют сужению сосудов благодаря воздействию на альфа-адреналиновые рецепторы в их стенке. В результате происходит, так называемый, процесс анемизации («обескровливания») слизистой оболочки и уменьшение явлений отечности, восстанавливается носовое дыхание.
При лечении гайморита у детей специалисты рекомендуют использовать сосудосуживающие препараты, выпускаемые в форме спреев. Обычные капли стекают по слизистой и оказывают воздействие только в пределах носовой полости. Частицы спрея при распылении проникают и в канальцы, соединяющие носовые раковины и гайморову полость – а ведь именно устранения отека в этой области и является первоочередной задачей. В результате создаются условия для оттока воспалительного содержимого из синусов. Кроме того, адреномиметики рекомендуется использовать перед применением местных антибактериальных препаратов, так как это облегчает их доступ в очаг воспаления.
Однако необходимо помнить, что лекарства данной группы при длительном применении вызывают трудноизлечимое привыкание – для того, чтобы сосуды приходили в тонус начинает требоваться постоянная искусственная стимуляция адреналиновых рецепторов. Поэтому сосудосуживающие средства при лечении гайморита у детей не рекомендуется применять дольше пяти дней.
Как и любые другие лекарства, сосудосуживающие препараты могут вызывать аллергию – в этой ситуации лечащий врач принимает решение о замене лекарства или исключении препаратов данной группы из терапии. Кроме того, адреномиметики следует с осторожностью применять у детей, страдающих сердечно-сосудистыми заболеваниями, сахарным диабетом.
Нередко гайморит у детей протекает на фоне аллергического ринита. Это приводит к усугублению отечности слизистой оболочки носа, соустий и пазух. Поэтому для достижения эффекта в комплексную терапию болезни у детей часто включаются антигистаминные препараты. Их применение наряду с сосудосуживающими средствами поможет уменьшить отек и создать условия для улучшения дренажа слизи и гноя из пазух. Сегодня существуют противоаллергические препараты, оказывающие минимальное влияние на нервную систему (то есть не вызывающие таких побочных действий как вялость, сонливость). Решение о необходимости назначения антигистаминного средства, его выборе, дозировке, схеме терапии длительности принимает лечащий врач – он ориентируется на возраст ребенка, состояние, наличие в прошлом у ребенка аллергических реакций, а также других сопутствующих заболеваний. Также специалист осуществляет контроль терапии – он определяет сроки лечения и при необходимости принимает решение о замене препарата.
Для облегчения симптомов гайморита у детей, таких как боль в области пазух, головная боль, лихорадка, специалисты нередко включают в схему терапии лекарства, обладающие обезболивающим и противовоспалительным эффектом. Как правило, используются нестероидные противовоспалительные препараты (на основе ацетилсалициловой кислоты, парацетамола, ибупрофена, нимесулида), которые выпускаются в форме таблеток, порошков, сиропов. Перед их применением необходима консультация врача, так как существует целый ряд противопоказаний и побочных эффектов применения нестероидных противовоспалительных средств. Так, препараты, в состав которых входит аспирин, ибупрофен, парацетамол, оказывают негативное влияние на состояние слизистой оболочки желудочно-кишечного тракта. Поэтому у детей с гастритом, язвенной болезнью желудка и двенадцатиперстной кишки такие лекарства могут спровоцировать обострение болезни, привести к развитию кровотечения. Лекарства на основе аспирина могут негативно повлиять на состояние сосудистой стенки, повысить её хрупкость и спровоцировать кровотечение. Препараты, в состав которых входит нимесулид, при длительном применении могут отрицательно влиять на функцию печени. Поэтому решении о включении в комплексную терапию нестероидных противовоспалительных препаратов, о дозировке и допустимой длительности их использования должен принимать лечащий врач.
В особых случаях специалист может принять решение о включении в схему терапии кортикостероидов – препаратов, обладающих выраженным противовоспалительным и противоотечным действием. Их назначение может быть обосновано при выраженном аллергическом компоненте, стойком воспалительной процессе в синусах, наличии полипов в носовых ходах и пазухах. Чаще в таких ситуациях используются капли и спреи: при местном воздействии активные компоненты таких лекарств оказывают меньшее системное влияние на организм. Однако и при их местном применении возможно развитие осложнений – носовых кровотечений, язвочек на слизистой. Необходимо помнить, что кортикостероиды – препараты, прием которых может проводиться только по решению врача и только под его тщательным контролем. Самолечение гайморита у детей лекарствами данной группы чревато развитием не только местных, но и общих осложнений, нарушению функции надпочечников, что приводит к сбою гормональных процессов и развитию обменных нарушений.
Важную лепту в восстановление функции слизистой оболочки носовой полости и гайморовых пазух вносят муколитики. В состав данных препаратов входят ферменты (например, N-ацетилцистеин), которые снижают поверхностное натяжение, оказывают выраженное разжижающее действие на слизистое и гнойное отделяемое, что создает условия для его удаления из носа, восстановлению проходимости соустьев, очищению пазух. Также они помогают восстанавливать мукоцилиарный клиренс, то есть движение ресничек, которыми снабжены клетки эпителия носовых ходов – таким образом нормализуется физиологический процесс очищения полости носа от слизи, токсинов, патогенных микроорганизмов, пылевых частиц и пр.
Муколитики особенно показаны при затяжных синуситах у детей, сопровождающихся образованием большого количество вязкого густого отделяемого. Также они позволяют значительно облегчить состояние при наличии корочек в полости носа, затрудняющих дыхание и вызывающих у ребенка дискомфорт. В настоящее время выпускаются комбинированные препараты, в составе которых муколитический компонент сочетается с сосудосуживающим веществом или местным антибактериальным препаратом. Лечащий врач поможет подобрать лекарство, исходя из особенностей течения процесса, возраста ребенка и других значимых факторов.
При лечении воспаления гайморовых пазух у детей необходимо решить множество задач, поэтому спектр препаратов, назначаемых специалистом, может быть очень широк и зависит от особенностей течения конкретного воспалительного процесса, состояния ребенка, его возраста и других нюансов. Чем же еще лечат гайморит у детей? Так, в последние годы в схему нередко включаются бактериальные лизаты – компоненты инактивированных (обезвреженных) бактерий, которые помогают восстанавливать местный иммунитет в носовых ходах, стимулировать выработку антител к наиболее часто встречающимся возбудителям. Средства из этой группы используют, как правило, после снятия острых проявлений заболевания для ускорения процесса выздоровления, а также с целью профилактики ринитов и синуситов.
Кроме того, применяются препараты, содержащие пробиотические компоненты, способствующие восстановлению состава нормальной микрофлоры в верхних дыхательных путях, что также способствует восстановлению местного иммунитета. Используют также растворы бактериофагов, обладающих антибактериальными свойствами и помогающими справиться с инфекционным процессом в носовой полости.
Также в терапии гайморитов у детей могут быть использованы различные препараты, действие которых может быть направлено на улучшение процессов регенерации и решения других задач, актуальных после снятия острых проявлений гайморита. В том числе лекарств на основе растительных компонентов, например, содержащих сок цикламена, обладающего способностью разжижать слизь и повышающего секрецию (выделение слизи), а также включающие в себя различные масла, травы. В арсенале современной медицины имеется немало средств, позволяющих оказывать положительное влияние на состояние пациента на различных этапах течения болезни. Однако составить грамотную схему их применения может только лечащий врач.
Физиотерапевтические процедуры относятся к числу современных эффективных методов терапии воспаления синусов у детей. Важно помнить, что при гайморите любая физиотерапевтическая методика является лишь дополнением к базовой антибактериальной терапии Каждая процедура имеет свои нюансы и противопоказания.
Среди методик, применяемых для физиотерапии при гайморите у детей, — процедуры с использованием ультракоротких и сверхчастотных электромагнитных волн (СВЧ и УВЧ), диадинамические токи, ультразвук, электрофорез и др. Каждый метод позволяет решить свои задачи – купировать болевой синдром, снять отечность, активизировать процесс доставки лекарственных средств в пазухи, стимулировать процессы регенерации и пр. Только лечащий врач может принять решение о необходимости назначения физиотерапии, выбрать подходящую процедуру на том или ином этапе течения болезни. Все вышеперечисленные процедуры проводятся в физиотерапевтическом отделении поликлиники или стационара.
Одним из самых современных и эффективных физиотерапевтических методов лечения воспаления верхнечелюстных синусов у детей является виброакустическая терапия. Использование аппарата «Витафон» способствует уменьшению отечности слизистых оболочек носовой полости и синусов, активирует лимфодренаж и венозный отток, позволяет улучшить кровоснабжение, помогает снизить интоксикацию, стимулирует регенераторные процессы и укрепление общего и местного иммунитета. Необходимо обратить внимание, что использование виброакустической терапии в лечении гайморита у детей (как и любых других физиотерапевтических процедур) не показано в острой стадии заболевания, при наличии гнойного содержимого в синусах, а только на этапе ремиссии.
Важно, что для проведения виброакустической терапии не требуется посещать медицинское учреждение – лечение аппаратом «Витафон» можно осуществлять самостоятельно в домашних условиях. Это весьма актуальный нюанс, так как регулярное посещение ребенком больницы или медицинского центра, особенно в ситуации недавно перенесенного острого процесса в гайморовых пазухах, на фоне ослабленного иммунитета может привести к рецидиву болезни или же возникновению других заболеваний.
Подробнее о нюансах проведения виброакустической терапии при гайморите можно прочитать здесь.
источник
 Бактериальный. Фронтит возникает из-за проникновения в полость носа болезнетворных бактерий.
Бактериальный. Фронтит возникает из-за проникновения в полость носа болезнетворных бактерий.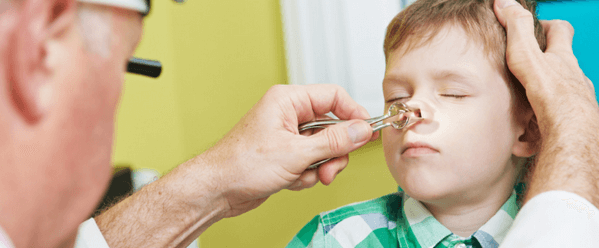
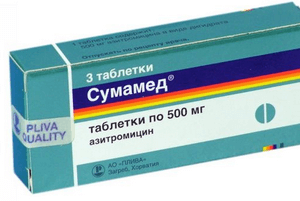 Симптоматическая терапия включает в себя обильное теплое питье, постельный режим, при необходимости прием жаропонижающих средств. Многие мамы интересуются, можно ли гулять при синусите? Больному ребенку лучше не выходить на улицу, особо в холодное время года.
Симптоматическая терапия включает в себя обильное теплое питье, постельный режим, при необходимости прием жаропонижающих средств. Многие мамы интересуются, можно ли гулять при синусите? Больному ребенку лучше не выходить на улицу, особо в холодное время года.