Гайморит – это заболевание, при котором возникает воспалительный процесс в гайморовых пазухах, что сопровождается отеком и обильными выделениями из носа. Если отек слизистой мешает отделению содержимого носовых пазух, то возникает заложенность носа, затрудняется дыхание, могут появляться головные боли и светобоязнь.
Лечение гайморита заключается в обеспечении оттока содержимого пазух и санации носовой полости с целью уничтожить возбудителей инфекции. Необходимо снять отек и воспаление, предотвратить распространение патогенных микроорганизмов.
Консервативное лечение гайморита включает в себя применение антибиотиков и антисептиков, противовоспалительных и сосудосуживающих средств в виде капель, спреев и растворов.
В тяжелых случаях необходим прокол пазухи, её промывание и обработка антибиотиками. Хирургическое лечение гайморита чревато осложнениями в виде вторичной инфекции, образования назальных полипов или свищевого хода между полостью носа и гайморовой пазухой, а также рецидивов заболевания.
Капли для носа с исключительно сосудосуживающим действием, не рекомендуется использовать дольше пяти дней, чтобы избежать привыкания и побочных эффектов таких, как атрофия слизистой оболочки. Их закапывают только при острых приступах гайморита, если заложенный нос мешает дыханию во время сна.
Рассмотрим основные группы-капель для носа:
Декогестанты (сосудосуживающие препараты) – короткого действия (4-6 часов), на основе фенилэфрина – Назол Бэби, Назол Кидс, нафазолина – Нафтизин, Солин, или тетризолина – Тизин. Среднего действия (6-8 часов) на основе ксилометазолина – Ксилен, Длянос, Галазолин, Ксимелин, Отривин, Ринонорм, Риностоп, Ринорус, Санорин-ксило, Тизин-ксило, Снуп, или трамазолина – Лазолван Рино, Адрианол. Длительного действия (10-12 часов) на основе оксиметазолина – Називин, Назол, Леконил, Африн. Предпочтительнее всего использовать сосудосуживающие капли в нос из последних двух групп, но в любом случае – не дольше недели. Препараты фенилэфрина актуальны для снятия заложенности носа у малышей, взрослым они помогают слабо. Капли с нафазолином (всем известный дешевый Нафтизин) на сегодняшний день окончательно дискредитировали себя – они вызывают атрофию слизистой и привыкание;
Антисептические и антибактериальные – Изофра (антибиотик фрамицетин), Протаргол (ионы серебра). Применяются для лечения острого гайморита бактериальной этиологии в течение 7-14 дней, по одной капле, или впрыскиванию в каждую ноздрю 4-6 раз в день;
Противовирусные и иммуномодулирующие — Интерферон, Ингарон, Гриппферон, Деринат, Тимоген, ИРС-19. Повышают местный иммунитет и помогают вылечить гайморит, независимо от происхождения болезни;
Гормональные и антигистаминные — Фликсоназе, Беконазе, Назонекс, Насобек, Альцедин, Авамис – содержат гормоны. Аллергодил, Левокабастин, Кромгексал, Санорин Аналергин – содержат противоаллергические компоненты. Препараты этой группы применяются для лечения аллергического ринита, в том числе, сезонного. Однако их назначение может быть целесообразно и при вирусном, бактериальном или смешанном гайморите для снятия отечности, устранения чихания и течения из носа;
Растительные – самый популярный препарат этой группы – Ксилин, мягкое средство на основе эфирных масел, защищает слизистую от сухости, обладает противомикробным действием. Однако Ксилин противопоказан при аллергическом насморке и гайморите, кроме того, он не снимает заложенность носа, а иногда даже усугубляет ее;
Гомеопатические – Эуфорбиум Композитум, ЭДАС-131. Разрешены к применению взрослым и детям, не вызывают побочных эффектов, но помогают от насморка и, тем более, гайморита, далеко не всем. Рассматривать их в качестве основного лечебного средства не рекомендуется;
Комбинированные – Полидекса с фенилэфрином (антибиотики неомицин и полимексин, гормональный компонент дексаметазон и сосудосуживающий фенилэфрин, аналог препарата – Макситрол), Ринофлуимуцил (ацителицистеин – муколитическое средство, туаминогептан – сосудосуживающий компонент), Виброцил (диметинден – антигистаминное, фенилэфрин – сосудосуживающее средство).
Закапывать нос каплями нужно после его промывания, для этого используют солевой раствор. Его можно приготовить дома или приобрести в аптеке. Средства для промывания носовых ходов – Аквалор и Квикс в виде спрея, а также Долфин в порошке для разведения. После промывания закапывают капли с сосудосуживающим действием, потом средства с антибиотиками или антигистаминные капли.
Синуфорте – один из препаратов, основанных на лекарственных свойствах растительного экстракта. Основной компонент этих капель – сок цикламена, который при попадании на слизистую оболочку носовых пазух действует на рецепторы тройничного нерва, что провоцирует разжижение гнойного содержимого и довольно резкий и сильный отток отделяемого слизистого вещества. Синуфорте позиционируется как натуральное, и потому безвредное средство. Реклама в сетях повествует о его небывалой эффективности, но на практике все оказывается немного по-другому.
Синуфорте, как и любое другое натуральное средство, имеет своих пациентов (на которых препарат работает лучше, чем на других) и тех, которым сок цикламена не приносит никакого эффекта. Есть также небольшой процент людей, не имеющих возможности использовать лекарство, но о них пойдет речь позже.
Правильный способ применения Синуфорте указан в инструкции на упаковке. Во время разведения лиофилизата важно, чтобы порошок растворился полностью, для чего емкость необходимо несколько раз встряхнуть. После приготовления раствора распылите его двумя нажатиями в воздух, а затем впрыскивайте спрей в нос, стараясь задерживать дыхание, чтобы средство не попало в дыхательные пути и не вызвало раздражения.
Сапонины, в изобилии содержащиеся в соке цикламена, при неправильном смешивании лиофилизата, могут оказать непредвиденные воздействия на работу сердечнососудистой, дыхательной и нервной систем. Будьте внимательны, если спрей смешивается вами вручную для получения раствора лиофилизата.
Можно ли применять Синуфорте для лечения гайморита у беременных? Так как влияние цикламена на организм плода ещё недостаточно изучено в клинических испытаниях, его использование против гайморита у беременной женщины противопоказано. Чтобы избавиться от этой болезни в таком положении, существует множество других средств, проверенных и разрешенных к применению во время гестации.
Безопасно ли применение Синуфорте для лечения детей? Как справедливо указано в инструкции, детям до 5 лет нельзя лечить синусит при помощи Синуфорте. Дело не только в том, что не были проведены соответствующие исследования. Существует информация из некоторых источников, что детям – и в 12, и в 16 лет, запрещено принимать препараты на основе таких сильнодействующих растительных экстрактов, как цикламен. В раннем возрасте, пока иммунитет ещё не сформирован, употребление цикламена может привести к развитию аллергии на этот компонент, причем, неадекватная реакция может проявиться как в легкой, так и в тяжелой форме. По этой причине Синуфорте лучше принимать, все-таки, только взрослым людям.
Выпускают ли Синуфорте в виде капель? К сожалению, выпуск Синуфорте в лекарственной форме капель невозможен, так как при употреблении этого препарата очень важна точность дозировки, которая достигается исключительно при приготовлении раствора лиофилизата и применении его через спрей.
Кому помогает Синуфорте? Синуфорте весьма эффективен при борьбе с гнойным гайморитом, но определенный круг людей никогда не сможет воспользоваться этим препаратом.
Аллергики, имеющие замедленную или немедленную аллергию на химические вещества растительного происхождения и любые пищевые продукты;
Пациенты отоларинголога с кистами и полипами в носовых пазухах;
Люди с любой из разновидностей артериальной гипертензии.
Кроме того, нужно помнить, что для скорейшего достижения положительных результатов Синуфорте необходимо принимать только четкими дозами. Также эффективность лекарства значительно повышается при комплексном лечении, включающем иммуномодуляцию, антисептическую и сосудосуживающую терапию.
Главная задача при лечении гайморита – обеспечить отток выделений из носовой пазухи и санировать её полость, с этим отлично справляются антисептики.
Антисептические препараты – доступный и эффективный метод лечения гайморита:
Диоксидин – применяется в 1%-ом растворе, выпускается в ампулах. Препарат уничтожает большинство возбудителей инфекции. Не рекомендуется для лечения гайморита у детей и женщин в период беременности и лактации;
Мирамистин – антисептический препарат на основе хлора, применяется для промывания и закапывания носа. Нет противопоказаний для детей, беременных и кормящих, но препарат может быть опасен для людей, склонных к аллергическим реакциям;
Фурацилин – раствор этого препарата (0,02%) применяют для промывания носа. Две таблетки растворяют в стакане воды, набирают детской спринцовкой и промывают поочередно носовые ходы. Непроизвольное проглатывание раствора во время промываний в небольших количествах не опасно, но этого следует избегать. Для уничтожения возбудителей бактериального гайморита обычно достаточно 5-10 процедур;
Хлорофиллипт – очень эффективный бактерицидный препарат на основе эвкалипта. Для лечения гайморита применяется хлорофиллипт в виде 2% масляного раствора. Его необходимо закапывать по 2 капли в каждый носовой ход 2-4 раза в день на протяжении 10-14 дней, либо закладывать ватные турунды, пропитанные лечебным составом, на 15-20 минут.
Бактериофаги ранее часто использовались в практике отоларингологов для лечения гайморита, успешно заменяя антибиотики. Растворы бактериофагов применяются для промывания носовых ходов, они угнетают деятельность патогенных бактерий. Эффективность лечения бактериофагами зависит от возбудителя заболевания – эти препараты позволяют бороться с гайморитом, который вызван нарушением бактериальной микрофлоры. Перед тем, как назначить бактериофаг, врач делает бакпосев и определяет возбудителя инфекционного процесса, его чувствительность к медикаментам. Бактериофаги используют для лечения гайморита у детей, вызванного стафилококком и клебсиеллой. Раствор хранят в морозильнике и небольшое его количество перед промыванием разогревают при комнатной температуре.
Растворы для промывания носа делают из поваренной соли и воды. Конечно, для регулярных промываний использовать готовый раствор из тех, что имеются в продаже (Салин, Аквамарис, Аквалор, Долфин) гораздо удобнее, чем каждый раз готовить его самостоятельно в домашних условиях. Но в итоге это оборачивается большими тратами: так, 10 мл раствора Аквамарис стоит от 100 рублей, а 30 мл Салина – от 140 рублей.
Гораздо выгоднее и удобнее использовать стерильный физиологический раствор, который можно приобрести в аптеке по цене 40 рублей за 20 мл.
Дорогие растворы с запатентованным составом, несмотря на то, что считаются более безопасными для лечения гайморита у детей, в итоге могут спровоцировать вторичное воспаление среднего уха. Поэтому маленьким детям промывание носа вообще не рекомендуется делать, чтобы избежать возможных осложнений.
При остром гайморите, который характеризуется повышением температуры, обильными выделениями из носовой пазухи и наличием воспалительного процесса, рекомендуется использовать дополнительные средства с жаропонижающим и противовоспалительным действием, такие, как парацетамол, ибупрофен, напроксен, налгезин, аспирин. Чтобы уменьшить отек слизистой и минимизировать аллергические реакции на препараты для лечения гайморита используют лоратадин, дезлоратадин, цетиризин.
Муколитические средства (Мукодин, АЦЦ (Флуимуцил), Флюдитек, Либексин) снижают вязкость слизи, тем самым облегчая ее эвакуацию из гайморовых пазух, а это очень важно при лечении гайморита. Применять муколитики желательно в комплексе с физиотерапевтическими процедурами, а также антибактериальной или противовирусной терапией. Муколитические препараты выпускаются обычно в форме капель или сиропов.
Итак, при консервативном лечении гайморита, антибиотики – далеко не единственный эффективный вариант. Применяемые лекарственные препараты должны снимать отечность, обеспечивать отток слизи и санацию носовой полости, уничтожать возбудителей инфекции и нейтрализовывать воспаление.
Консервативное лечение гайморита проводится с применением лекарственных препаратов, которые обладают антисептическим, противомикробным, противогрибковым действием.
Прежде чем назначить антибиотики для лечения гайморита, необходимо определить чувствительность микроорганизмов, провоцирующих инфекционный процесс в носовой полости, к различным лекарственным препаратам. Для этого делают посев содержимого пазухи и определяют тип возбудителя, после чего выбирают антибиотик, проявляющий наибольшую эффективность в лабораторных условиях. Однако чувствительность к этому препарату у микроорганизмов в лабораторных условиях и в организме у человека может отличаться, поэтому в отсутствии аллергии и других противопоказаний назначают сильный антибиотик широкого спектра действия. Лекарственные препараты, воздействующие на большинство известных возбудителей гайморита, назначают при обильных желтых или зеленых выделениях из носа, повышении температуры и других признаках инфекционного процесса.
Возбудителями гайморита чаще всего выступают стрептококки, стафилококки и гемофильная палочка. Пенициллины являются эффективным средством борьбы со стрептококками, при этом, не провоцируют осложнения со стороны почек, сердца и суставов. Однако против стафилококка пенициллины зачастую малоэффективны. Поэтому их назначают в случае, если нет данных о возбудителе гайморита по результатам лабораторных анализов посева.
Ингибиторозащищенные пенициллины – это препараты, которые угнетают жизнедеятельность болезнетворных организмов и содержат добавки, которые не дают микробам разрушать действующее вещество и уменьшать эффективность лекарства.
Популярные препараты этой группы:
Амоксилав (Панклав, Флемоклав, Флемоксин Солютаб) в таблетках и аугментин в виде порошка для суспензий – препараты на основе клавулоната амоксициллина. Комбинация клавуналовой кислоты и амоксициллина эффективно воздействует на пневмонийные и пиогенные стафилококки, угнетает активность кишечной палочки и золотистого стафилококка.
Амписид, Сультамициллин, Уназин – препараты на основе сульбактама и ампициллина.
Таблетированные пенициллины принимают в количестве 1-2 таблеток в сутки (каждые 8-12 часов), для детей дозировку рассчитывают по формуле: 40 мг на 1 кг веса. Курс лечения составляет одну неделю.
Цефиксим, выпускаемый также под названиями Панцеф, Супракс, Цемидексор, относится к цефалоспоринам третьего поколения и обладает активностью против стрептококка, клебсиеллы, гемофильной палочки и моракселлы, угнетая их развитие и рост. Таким образом, цефалоспорины являются эффективным методом консервативного лечения гайморита, подавляя его возбудителей.
Суточная дозировка препарата – 400 мг, её выпивают за раз или делят на два приема. Побочные эффекты могут быть со стороны печени и ЖКТ (понос, тошнота, боли в желудке), возможны аллергические реакции на коже, головокружение и сухость во рту. Выводится из организма через почки и печень.
При аллергических реакциях и индивидуальной непереносимости цефалоспоринов и пенициллинов препараты данной группы употреблять запрещено.
Препараты, относящиеся к группе макролидов, обладают большей эффективностью, чем цефалоспорины; тем не менее, цефалоспорины не вышли из употребления из-за постоянного роста цен на медикаменты.
Недостаточно изучено влияние препарата на плод при беременности и на детей грудного возраста при употреблении женщинами в период лактации. Поэтому помимо индивидуальной непереносимости макролидов, противопоказанием может быть беременность и период кормления грудью.
Препараты этой группы выпускают в форме таблеток и суспензий, к ним относятся Джозамицин, Азитромицин, Кларитромицин. Курс лечения – от трех до пяти дней. Действие аналогично пенициллину, побочные эффекты – сухость во рту, головокружения, кожные высыпания, тошнота, боль в животе.
Суточная дозировка таблетированных макролидов – не больше 500 мг, применяется за раз или по 250 мг в два приема.
Препараты этой группы применяются исключительно взрослыми и в самых тяжелых случаях, так как могут спровоцировать нечувствительность возбудителей инфекций к большинству антибиотиков. Фторхинолоны действуют на ДНК микроорганизмов, останавливают размножение и уничтожают их.
К ним относятся: Ципрофлоксацин, Офлоксацин, Ломефлоксацин, Норфлоксацин, Моксифлоксацин, Левофлоксацин, Спарфлоксацин.
Хирургический дренаж носовых пазух (так называемый прокол) очень часто применяется для лечения острого и хронического гайморита, но опасен частыми рецидивами заболевания.
Одним из самых современных и физиологичных методов лечения гайморита является процедура прочищения носовых пазух при помощи специального мягкого катетера ЯМИК.
Процедура начинается с анестезии носа, благодаря которой катетер с баллончиком на конце безболезненно вставляется в одну из ноздрей и вводится в носоглотку. Второй баллончик находится посредине катетера, и после введения оказывается прямо в ноздре. Путем надувания баллонов происходит герметизация носовой полости вместе с пазухами.
У катетера есть два рабочих выхода для шприцов. Через первый производят манипуляции с давлением, втягивая и нагнетая воздух в полости носа посредством движения поршня. Это способствует разрушению коллоидной структуры и последующему отделению патологической слизи от эпителиальной оболочки.
Второй выход нужен для ввода лекарственных препаратов и антисептических средств.
Благодаря ЯМИК катетеру производится быстрое и безболезненное лечение гайморита. Процедура применима для детей и беременных, так как для её проведения не требуются сильнодействующие медикаменты, всасывающиеся через слизистую оболочку.
Во время аллергических реакций, раздражений, переохлаждения и других влияний окружающей среды околоносовые пазухи могут воспаляться. Разросшаяся слизистая оболочка внутри пазух может перекрыть отток слизи, накапливаемой в них посредством работы реснитчатого эпителия, и тогда разовьется синусит.
Это заболевание вызывает боль при движениях головой и повышенную температуру, и требует дренажа с попутной антисептической терапией.
Чтобы в таком случае не делать прокола, разработан метод баллонной синусопластики. Он заключается в том, чтобы ввести в носовую пазуху тонкий баллонный катетер и раздуть небольшой пластиковый пузырь, расширяющий закрытый вход в пазуху.
Таким образом, быстро и эффективно устраняются симптомы синусита: головные боли, повышенное давление в области лица и слизистые выделения из носа.
Морская соль — источник незаменимых минералов и антисептических веществ, она постоянно доказывает свою высокую эффективность на ранних стадиях гайморита. Процедура промывания носа раствором кипяченой теплой воды и морской соли позволяет убить все бактерии и вирусы, которые накопились на гайморовых пазухах. В йоге эта процедура называется «джала-нети».
Вы должны обязательно знать о следующих нюансах:
Соли нельзя класть много. На многих страницах интернет-ресурсов рекомендуется класть по 2 чайные ложки (а то и столовую ложку) соли на 1 стакан воды — ожог гарантирован! Вода не должна быть солонее, чем кровь;
Тщательно размешивайте соль в воде, иначе крупицы соли повредят вашу слизистую! Лучше дайте раствору отстояться и перелейте воду, а осадок слейте;
Помните, что рекомендуемая температура воды – 40-42 градуса, вода не должна быть холодной;
Нельзя самому втягивать воду носом, она должна течь сама, и сама вытекать из другой ноздри.
Приведем несколько рецептов:
Для взрослых: 1 чайная ложка на 0,5 литра теплой кипяченой воды.
Для детей: 1 чайная ложка на 1 литр теплой кипяченой воды. Полоскания ноздрей раствором морской соли разрешаются даже маленьким детям от 2 лет, но только при правильном расчете пропорций соли, чтобы не вызывать повышенную сухость и увеличение отека гайморовых пазух.
Для продвинутых: 1 чайная ложка на 0,5 литра теплой кипяченой воды. Сюда же добавляем 1/4 чайной ложки соды и 1-2 капли йода.
Рецепт без промывания: Льняную салфетку нужно смочить в растворе морской соли (1 ст. л. на 1 стакан теплой воды), хорошо выкрутить (чтобы она не была мокрая, а лишь влажная) и наложить на лицо. Держать салфетку рекомендуется не более 15 минут. Такая ингаляция позволяет очистить носовые проходы и нормализовать выделение слизи.
Как провести промывание носа? Смотрите видео инструкцию:
Туя – вечнозеленое растение, родиной которого является Восточная Азия и Северная Америка. Отвары и настои хвои туи позволяют убрать кишечные расстройства, поднять иммунитет после тяжелых болезней, улучшить состояние больного с патологиями дыхательной системы. Эфирное масло, изготовленное на основе хвои и шишек туи, обладает целебными свойствами и показывает высокую эффективность при лечении заболеваний носоглотки, легких и кишечника. Масло туи используется при таких заболеваниях, как гайморит, аденоидит, синусит, бронхиальная астма.
Масло туи для терапевтического применения должно быть изготовлено из растений не младше 15 лет, в хвое которых высокая концентрация биологически активных веществ.
Полезные свойства и эффективность масла туи:
Эфирное масло туи обладает мощными антисептическими свойствами, является отличной профилактикой инфекционных заболеваний, так как воздействует на микроорганизмы и вирусы, которые провоцируют воспалительный процесс;
Иммуномодулирующие свойства эфирного масла позволяют подготовить организм к сезонной перемене климата и укрепить его защитные силы. Регулярное применение масла туи в виде ингаляций позволяет восстановить слизистую носа после повреждений и усилить её барьерную функцию. Слизистая носа и рта – это входные ворота инфекции, поэтому от её состояния напрямую зависит здоровье организма в целом, его сопротивляемость и устойчивость против возбудителей заболеваний;
Если воспалительный процесс в носовой полости уже начался, то масло туи помогает снять отек и уничтожить микроорганизмы, провоцирующие дальнейшее развитие инфекции.
Ингаляции маслом туи помогают предотвратить образование назальных полипов, препятствуют разрастанию аденоидов у взрослых и детей;
Аденоиды и назальные полипы провоцируют такие заболевания, как ринит и синусит, способствуют развитию гайморита и его рецидивам после успешного лечения. При этом ввиду юного возраста пациентов (от аденоидита чаще всего страдают дети младше 10 лет) хирургическое лечение может быть опасным и имеет много противопоказаний. Щадящий метод лечения аденоидита – капли и промывания с маслом туи – является безопасным и эффективным, останавливет рост полипов и препятствуя появлению новых разрастаний;
Закапывание маслом туи регенерирует слизистую и предотвращает развитие инфекции и возможные осложнения в виде воспаления коры головного мозга. Чем раньше начать лечение эфирным маслом, тем выше будет его результативность, поэтому капли с маслом туи нужно применять при малейших признаках простудного заболевания.
Масло туи показывает высокую результативность в комплексном лечении аденоидита и гайморита, его применяют в сочетании с медикаментами или для профилактики разрастаний и полипов у детей младше 10 лет. Схему лечения эфирными маслами составляет врач, медикаментозное лечение гайморита и лечение эфирными маслами проводится только под его контролем.
Рецепты лечения маслом туи:
Длительность срока лечения маслом туи при гайморите составляет шесть недель. Перед закапыванием нос промывается морской водой или раствором морской соли, в каждую ноздрю капают 2-3 капли дистиллированной воды или солевого раствора. После этого закапывают по две капли эфирного масла, зажимая поочередно то одну, то другую ноздрю. Процедуру повторяют трижды в день;
Еще одна схема лечения – закапывание маслом туи в течение 15 дней три раза в сутки; количество капель увеличивают до восьми для каждой ноздри. После недельного перерыва повторяют курс, продолжая до полного выздоровления.
Часто пациенты с гайморитом при первом же посещении врача получают направление на прокол, хотя это бывает вовсе не обязательно. Для того, чтобы избавится от этого недуга, существует одно простое народное средство, которым эффективно пользуются уже несколько поколений подряд.
Мед + сода + подсолнечное масло — очень эффективное средство при гайморите!
Об этом методе смотрите короткое видео ниже:
Для излечения хронического насморка и гайморита используется специальная смесь, приготавливаемая по такому рецепту:
Одна чайная ложка соды без горки смешивается с аналогичными количествами подсолнечного масла (лучше брать нерафинированное) и незасахаренного (жидкого) мёда. Смесь меда, соды и масла в объемной пропорции 1:1:1 оказывает сильное воздействие на бактерии, активно размножающиеся в гайморовой пазухе.
После приготовления смеси необходимо окунуть в нее ватную палочку и аккуратно ввести в носовую пазуху. Применять раствор единовременно можно только на одной ноздре, так как после введения тампона нужно положить голову на противоположную сторону от той, в которую вводится лекарство (т. е. при лечении левой ноздри нужно лечь на правую сторону, и наоборот). Находиться в таком положении необходимо не менее 15-20 минут.
Будьте готовы к жжению и другим неприятным ощущениям, но думайте лишь о том, что через 4-5 подобных ежедневных процедур гайморит оставит ваш организм без следа, избавив от прокола и вероятного рецидива заболевания.
Храниться такое средство может долго (при условии, что вы использовали рафинированное масло), поэтому если вы приготовили больше, чем нужно, можете оставить на завтра.
Сок цикламена по праву можно назвать самым эффективным средством в борьбе со слизью, которая накапливается в гайморовых пазухах. Любой гайморит можно вылечить в считанные дни. А количество слизи, которое при этом выходит (каким бы здоровым человек не был бы) может измеряться стаканами.
Внимание: это очень неприятная процедура, далеко не все выдерживают её, но результат оправдывает усилия. Хотя есть и ещё один большой минус, цикламен нельзя принимать людям, страдающим аллергией, так как он может вызвать сильную аллергическую реакцию!
Более подробно о цикламене , отзывах его употребления и способах приготовления читайте тут
Отметим, что сок цикламена — единственное средство, которое может на 100% очистить гайморовы пазухи, но для достижения этого эффекта потребуется порядка 2-3 месяцев ежедневных процедур.
Важно знать! Чтобы избавиться от гайморита, нужно часто высмаркиваться, давать возможность слизи вытекать наружу. Использовать капли, которые останавливают сопли, ни в коем случае нельзя! Применяя эти лекарства, вы оставляете слизь внутри гайморовых пазух, в результате гайморит только усугубляется.
Есть ещё 5 эффективных рецептов из народной медицины:
Прополис при гайморите. Прополис можно закапывать в нос, для этого 20% настойку прополиса на медицинском спирту надо смешать с растительным маслом в пропорции 1:1. Если у вас есть водный раствор прополиса, то можете его просто разбавить водой в соотношении 1 к 3 и капать в нос;
Каланхоэ от гайморита. Каланхоэ — обычное комнатное растение с ярко розовыми цветами и упругими твердыми зелеными листьями. Его сок считается универсальным средством от простуды и сильного чихания. С помощью сока каланхоэ можно вылечить острый и хронический гайморит как у взрослых, так и у маленьких детей (от 6 лет). Для лечения нужно использовать листья, потому что именно они снимают отеки и выводят слизь из носа. Сок каланхоэ можно использовать как носовые капли в чистом виде 3-4 раза в день, а для детей — 2-3 раза (желательно с добавлением меда). Он вызывает активное и длительное чихание, при котором выделяется слизь;
Корень хрена. Корень хрена нужно помыть, почистить и натереть на тёрке. Требуется треть стакана. Массу необходимо смешать с лимонным соком, выжатым из трех лимонов. Смесь в результате получится густая. Принимать ее следует ежедневно по утрам, по 0,5 чайной ложки, за 20 минут до еды. Курс лечения – 4 месяца. После двухнедельного перерыва проводят повторный курс лечения. Таким образом, вы должны проводить два таких курса лечения в год, весной и осенью. И через два года приступы гайморита закончатся навсегда.
Лавровый лист. Положите в кастрюлю 3 крупных лавровых листа. Немного залейте водой и поставьте на огонь. Как только вода закипит, выключайте газ. Опустите в воду чистую салфетку, пропитайте её отваром, после приложите её к переносице и лобной части. Голову накройте тёплой тканью, чтобы дольше сохранять тепло. Как салфетка остынет, возьмите другую и снова проделайте такую же процедуру. И так повторяйте, пока отвар в кастрюле остаётся тёплым. Как минимум, его должно хватить на 3 процедуры. Оптимальное время для лечения гайморита лавровым листом – это время перед сном, как раз прочистите пазухи. Курс лечения – 6 дней;
Облепиховое масло. Облепиховое масло в чистом виде можно капать в каждую ноздрю два раза в день вместо обычных капель для носа. Для ингаляций на основе облепихового масла нужно 10 капель добавить в кастрюлю с кипятком и вдыхать пар около 15 мин.
Автор статьи: Соколова Нина Владимировна | Врач-фитотерапевт
Образование: Диплом по специальности «Лечебное дело» и «Терапия» получен в университете имени Н. И. Пирогова (2005 г. и 2006 г.). Повышение квалификации на кафедре фитотерапии в Московском Университете Дружбы Народов (2008 г.).
источник
При лечении синусита и затяжного насморка необходимо проявить изрядное терпение. Синусит — это воспаление придаточных пазух (синусов), протекающее в острой или хронической форме. Если насморк не проходит неделями и месяцами, то предстоит особенно долгий лечебный процесс.
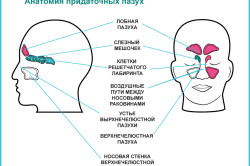
Череп человека состоит не только из костей, но и 7 небольших пустотелых пространств в их глубине — придаточных пазух или синусов. Шесть из них — парные, которые находятся по обе стороны носа, еще есть одиночная клиновидная пазуха:
- две лобные — выше бровных дуг;
- две верхнечелюстные (гайморовы) — в глубине одноименной кости;
- две решетчатые — в районе основания носа;
- клиновидная — в глубине одноименной кости у основания черепа.
Придаточные пазухи не только формируют скелет лица, но и согревают вдыхаемый воздух, прежде чем он попадет в легкие, а также являются резонаторами, которые усиливают звуки речи. Важнейшая их особенность заключается в том, что они функционируют не по отдельности, а сообща. У всех синусов есть отверстия, через которые они соединены с носовыми ходами.
А они, как известно, весьма подвержены атакам болезнетворных бактерий, вирусов и легко воспаляются.
Как только слизистая носа из-за насморка (ринита) отекает и канал между какой-то из пазух и носовой полостью оказывается перекрытым, воздух из «закупоренного» синуса всасывается кровеносными сосудами, а его полость наполняется жидкостью. В ней инфекция начинает стремительно размножаться.
Если в воспалительный процесс одновременно вовлечено несколько пар пазух, лор-врач имеет дело с синуситом. Но чаще воспаляются 1-2 пазухи. Классифицируются заболевания в зависимости от того, какие именно это пазухи:
- поражена клиновидная пазуха — это сфеноидит;
- воспалились решетчатые синусы — этмоидит;
- гноятся одна или обе гайморовы пазухи — диагностируется гайморит;
- инфицированы лобные пазухи — это фронтит.
Наиболее частые возбудители всех видов заболевания — патогенные бактерии или вирусы, реже грибки либо микоплазменные организмы. Иногда патология развивается как следствие аллергических реакций. Обостряться синусит может из-за полипов в носовой полости, кривой носовой перегородки, аденоидов, хронических ринитов, тонзиллитов и даже кариеса.
Типичная картина развития синусита такова: заболевание начинается с переохлаждения, простуды, ОРВИ или гриппа. Сначала развивается ринит с обильным насморком, а потом инфекция переходит на слизистые оболочки пазух.
И тогда к традиционным симптомам простуды: общему недомоганию, мышечной слабости, возможным колебаниям температуры тела — добавляются признаки синусита. Для острой и хронической форм этого заболевания всех видов характерны следующие симптомы:
- заложен нос, чаще односторонне, и затруднено носовое дыхание;
- из носа выделяется слизь, сначала прозрачная, а потом зеленовато-желтая из-за гноя; если лопаются капилляры, появляется примесь крови;
- ослабевает или совсем пропадает обоняние;
- при воспалении гайморовой пазухи может покраснеть кожа по обе стороны носа;
- пациента мучает сухой кашель, особенно сильный по ночам;
- возникает болевой синдром.
При остром фронтите болит лоб выше надбровных дуг. Из-за острого этмоидита боль обычно локализуется около переносицы, в области глазных впадин, но может и отдавать в затылок. При остром гайморите сильные односторонние или двусторонние болевые ощущения концентрируются в основном ниже глаз. При остром сфеноидите они локализуются в области затылка, реже — висков, темени. Хронический синусит проявляется более слабыми, но более длительными симптомами. Боли, кашель, выделения с гноем могут неожиданно исчезать, потом через какое-то время появляться снова. При этом у хронического больного постоянно заложен нос, затруднено дыхание. Он часто простужается, страдает респираторными инфекциями.
Постановка диагноза для лор-врача не представляет особой сложности. Осмотр слизистой полости носа (риноскопия) и челюстно-лицевой рентгеновский снимок позволяют безошибочно определить локализацию воспаленных областей. Лечение острого синусита занимает около 3 недель, хронического — гораздо дольше (до 2-3 месяцев). Первое, с чего нужно начинать лечебные процедуры, это восстановление свободного сообщения между полостями носа и пораженными пазухами.

Отечность снимают сосудосуживающими каплями. Детям рекомендуется закапывать в нос капли с ксилометазолином: они более безвредны. Но любые препараты против насморка, сужающие кровеносные сосуды, следует применять не дольше 3-5 дней, иначе вместо пользы они могут принести вред. Есть риск иссушения и атрофии слизистых оболочек, а также образование большего количества слизи.
Одновременно нужно устранить размножившуюся инфекцию. Если недуг длительный, протекает тяжело, назначают курс антибиотиков пенициллинового или цефалоспоринового ряда. Мощным препаратом является Азитромицин, особенно действенный при микоплазменном синусите. Эффективен и более локальный антибиотик Биопарокс. В более легких случаях предпочтительнее препараты на основе лекарственных растений.
При синуситах аллергической природы назначают антигистаминные препараты. Если температура поднимается выше 38,5° С, следует принимать жаропонижающие средства. Освободить носовое дыхание помогают промывания носовых ходов спреями с морской водой, ингаляции. Если консервативное лечение не дает эффекта, затянувшуюся, прогрессирующую болезнь придется лечить хирургическим путем. Пациенту делают проколы (пункции) в пораженные пазухи, чтобы откачать гнойное содержимое и удалить часть разросшейся слизистой оболочки, которая тоже препятствует вентиляции полостей.

Важно правильно выбрать лекарственные средства. Если выделяющаяся из носа слизь прозрачная, помогут препараты Виброцил, Отривин или Називин, суживающие сосуды. Но применять эти капли бесполезно, если слизи мало и она густая. Тут не обойтись без частых промываний полости носа спреями с морской водой и применения антибактериальных препаратов.
Лечить затянувшийся насморк, вызванный аллергией, следует не у лор-врача, а у аллерголога. Временное облегчение принесет прием антигистаминного препарата. Но затем необходимо определить вид аллергена и устранить контакт с ним.
Если в слизи нет гноя, полезно делать ингаляции. Цветки календулы заливают водой, доводят до кипения, дают настояться 4-5 минут. Потом голову и емкость с горячим настоем накрывают махровым полотенцем и вдыхают пар носом. Календулу хорошо чередовать с цветками ромашки лекарственной, листьями эвкалипта или эфирными маслами чайного дерева, кедра, туи.
Запущенный насморк хорошо поддается лечению физиотерапевтическими процедурами (в первую очередь знаменитой «кукушкой»), УФО-прогреваниями, лазерными приборами.
Лечение затяжного насморка — процесс, в котором активное участие должен принимать сам организм. Поэтому важно укреплять иммунную систему детей с малых лет, вывозя их летом на море. Солнечные ванны, морской воздух, богатая солями и йодом вода дают прекрасный закаливающий эффект.
источник
Ринит и синусит относятся к одним из самых распространенных заболеваний среди взрослых и детей. Как лечить ринит и синусит? Для начала необходимо выявить, какую именно форму приняла болезнь, а уже после подобрать соответствующий метод лечения.
Ринит (по-другому насморк) это воспалительное заболевание, поражающее слизистую оболочку носа. Риниты бывают острые и хронические.
Болезнь может развиться как самостоятельно, так и быть следствием перенесенных инфекционных заболеваний (например, гриппа или кори). Развитию болезни также могут послужить частые переохлаждения, механические или химические раздражения слизистой.
На начальной стадии заболевания больной ощущает сухость или зуд в носоглотке, появляется слабость. Носовое дыхание становится затрудненным, происходит снижение обоняния, из носа начинает течь жидкая слизь, а сам больной довольно часто чихает. Слизь может быть с примесью гноя или крови (если происходит разрушение мелких кровеносных сосудов). Если вовремя не начать лечение, воспалительный процесс может пойти дальше и затронуть носовые пазухи, слуховые трубы и барабанные полости.
Если наблюдается высокая температура, необходимо соблюдать постельный режим. Полезно делать ванночки для ног с добавлением горчицы. В нос закапывают санорин (раствор 0.1%), нафтизин или газолин. Хорошо помогают антибиотики в виде аэрозолей. Помимо этого во время сильного насморка необходимо ограничить употребление белого хлеба, молочных продуктов и сахара. Рекомендовано обильное питье: вода, чай, лечебные отвары, в которые входят ромашка, липа и мята. Хорошо помогает прогревание носа с помощью прогретого и завернутого в ткань песка или соли. Приложить к носу и держать пока не остынет. Выздоровление наступает в течение 12-14 дней, дыхание становится свободным, воспаление исчезает.

Причины: возникает при затянувшемся или повторяющемся остром насморке, наличии расстройства в кровообращении слизистой оболочки носа, может быть вызвано пороком сердца, миокардитом, нефритом.
Для снятия отека в нос закапывают нафтизин или галазолин. Смазывают нос изнутри вяжущими или прижигающими средствами. Например, 3% раствором колларгола или протаргола, 2-5% раствором нитрата серебра. Если данное лечение не действует, используют трихлоруксусную или хромовую кислоту для прижигания, а также делают гальванокаустику.
Синусит — это воспалительный процесс околоносовых пазух. У синусита, так же как и у ринита, бывает острое и хроническое течение. Есть несколько форм синусита, к самой распространенной относят гайморит. При гайморите воспаляется слизистая оболочка верхнечелюстной (гайморовой) пазухи. Выделяемая слизь становится более вязкой, это вызывает закупоривание ходов околоносовых синусов.

Для лечения верхнечелюстного синусита применяются консервативные или хирургические методы. Острая форма требует применения медикаментозной терапии, которая дает прекрасный результат:
- Происходит разжижение слизи.
- Восстанавливается проходимость в соустьях.
- Исчезает воспалительный отек.
- Повышается иммунитет.
При лечении такой формы синусита используют секретолитики и муколитики, такие как «Амброксол» и «Ацетилцистеин». К фитотерапевтическим лекарственным средствам относят «Синупрет». Он уменьшает отек, снимает воспаление и регулирует выделение слизи.
- Лечение ринита и синусита деконгестантами. Использование деконгестантного лечения (как местного, так и системного) обеспечивает хорошую вентиляцию и дренаж в назальных синусах. Его минус в быстром привыкании, поэтому частое использование нежелательно.
- Применение антибиотиков. Если у больного наблюдаются острые клинические проявления, возможна интоксикация и различные осложнения, то врачи лечат насморк и синусит антибиотикам. Это могут быть препараты, находящиеся в пенициллиновом ряду, или макролиды и цефалоспорины 2-го и 3-го поколения. Способ выпуска — таблетки, которые при принятии необходимо запить водой. Если же болезнь приняла тяжелую форму с угрозой осложнений, лекарства вводят парентерально, с помощью ингаляций и инъекций. При неконтролируемом употреблении антибиотиков может возникнуть микозный (грибной) синусит. Поэтому лечение должно быть назначено исключительно лечащим врачом.
- Использование кортикостероидов и иммуномодуляторов. Кортикостероиды снижают отечность и воспаление, не влияя при этом на иммунитет (при местном применении). Иммономодуляторы применяют как дополнение к антибиотикам, муколитикам и деконгестантам. Используют для повышения защитных сил организма и восстановления общего тонуса. Наиболее известные препараты «Деринат» и «Мексидол».
- Промывка носа. Для избавления от различных форм синусита и ринита применяют процедуру промывки носового хода. В данном случае пользуются антисептическим раствором или отваром, сделанным из сбора лекарственных трав (продается в аптеке).
Для лечения верхнечелюстного синусита во время процедуры берут электроотсос или применят метод Зондермана (кукушку). Использование носового душа очищает носовую полость от слизи, убирает застой в назальной полости. Данная процедура необходима, так как эффект от местного лечения медикаментов возможен исключительно при предварительном очищении назальных путей с помощью промывания. - Хирургическое вмешательство. Если больной долго медлил с лечением или принятие препаратов не дало никакого эффекта, необходимо применение хирургии. Если у синусита форма гайморита, то врачи делают больному пункцию (прокол). Пункция дренирует верхнечелюстной синусит (откачивает гной), после этого в полость вводятся противовоспалительные средства и антибиотики. Для взрослых применяют местное обезболивание, маленьким детям, как правило, делают общий наркоз.
Во время болезни запрещено принимать горячие ванны, ходить в сауну или баню. Сильное тепло лишь увеличивает отек и не дает выйти слизи из пазух носа. Также это может вызвать размножение бактерий и перенос инфекции по организму.
источник
Время не стоит на месте, а методы лечения совершенствуются, и такое тяжелейшее заболевание носа, как синусит, можно вылечить, не прибегая к проколу (пункции). Вокруг воспаления гайморовых пазух витает множество мифов и легенд, которые мы развеем в этой статье. Например, некоторые думают, что если выделения из носа зеленые или желтые, то это уже гайморит, удивительно, но это могут быть симптомы простого насморка, а синусит должен сопровождаться дополнительными признаками, которых мы не раз коснемся в этой статье.
Прежде чем начать, давайте окунемся в глубину веков. Наш вид формировался десятки тысяч лет под влиянием научного прогресса (развести огонь и построить дом тоже наука). Он был нацелен на защиту человека от факторов окружающей среды, а не на приспособление к природой среде. Это-то и сыграло злую шутку с нашей адаптацией, поскольку нос привык к постоянному теплу и сухости. Поэтому он стал намного меньше, чем у наших предков, а околоносовые пазухи сформировались с узкими извилистыми проходами, что увеличило риск возникновения заболеваний верхних дыхательных путей. К примеру, большинство собак могут прожить жизнь, так ни разу и не заболев насморком, не говоря уже про синусит. Поэтому для современного человека жизненно необходимо контролировать свое несовершенное здоровье и особенно важно заниматься укреплением иммунитета.
Эта статья поможет Вам понять, что такое синусит, изучить его симптомы и лечение. Однако осознание «что это такое, и как его лечить», не освобождает Вас от необходимости похода к врачу. Все врачебное сообщество не устает напоминать о необходимости квалифицированной медицинской помощи, чтобы избежать последствий гайморита (синусита) у взрослых, и у детей!
Автор статьи: врач-терапевт Курапов И.Г.
Синусит — это воспаление слизистой оболочки и подслизистого слоя придаточных пазух носа по причине инфекции, аллергии или осложнения насморка. Он может приобретать хроническое течение и проявляется характерными симптомами боли в проекции пазух.
Для тех, кто часто сталкивается с заполнением страховых документов, полезно будет знать, что синусит по МКБ 10 (международной классификации болезней десятого пересмотра, используемая во всем мире) обозначен кодами J01 для острых видов и J32 для хронических.
Поскольку синусит — это патология пазух, возникает закономерный вопрос — для чего они нужны. Тут, как и в львиной доле медицины, очень много спорных теорий и любопытных предположений. Так Владимир Тимофеевич Пальчун (д.м.н., член-корреспондент РАМН, академик Международной Академии Оториноларингологии) описал функциональность пазух на основе теорий, обладающих наибольшей научно-доказательной базой.
Пазухи обладают следующими функциями:
- Дыхательной: при вдохе часть воздуха выходит из пазух, тем самым подогревает и увлажняет среду внутри дыхательных путей;
- Защитной: за счет большей поверхности соприкосновения (пазухи увеличивают рецепторную площадь) воздуха и слизистой оболочки происходит очищение от микроорганизмов. При травмах пазухи могут смягчать удар за счет амортизации, а также защищают от сильных перепадов температур глазницу, важные сосуды и нервы;
- Обонятельной: за счет увеличения площади улучшается обоняние;
- Резонаторной: пазухи совместно с глоткой, гортанью и полостью рта формируют индивидуальность голоса, а также усиливают громкость.
Некоторые ученые выделяют функцию барорецепторного барьера, который помогает чувствовать давление окружающей среды.
Давайте разберемся, что это за болезнь синусит. Для глубокого понимания механизмов зарождения и протекания патологий пазух необходимо обратиться к анатомии черепа.
(1 — лобная пазуха, 2 — пазуха решетчатого лабиринта, 3 — клиновидная пазуха, 4 — гайморова (верхнечелюстная) пазуха)
На иллюстрации схематично изображены проекции пазух на лицо человека. Основные виды синусита подразделяются по принципу расположения. В зависимости от пораженного синуса (пазухи) определяют:
- верхнечелюстной,
- риноэтмоидальный (решетчатый лабиринт),
- фронтальный (лобная пазуха),
- сфеноидальный (клиновидная пазуха),
Такие странные называния образуются из-за использования латинских слов, в дополнение «мертвый язык» дает медикам простор для обозначения синуситов как риноэтмоидит, фронтит, сфеноидит.
Все пазухи при помощи каналов и отверстий сообщаются с полостью носа. Устья пазух довольно узкие, и при инфекции, аллергической реакции, полипозном разрастании легко перекрываются, вследствие чего возникает преграда естественному оттоку жидкости. Именно такое стечение обстоятельств и может послужить началом серьезнейшего заболевания носа — синусита.
О, это страшное слово «прокол», как много оно значит для тех, кто прочел в своей медкнижке диагноз «гайморит».
Это заболевание известно всем нам с детства, даже если мы не болели, то обязательно кто-то из ближайшего окружения страдал от этого недуга. Давайте разберемся, что это такое. Верхнечелюстной синусит — это воспалительный процесс, распространяющийся на слизистые оболочки верхнечелюстных (гайморовых) пазух, возникает чаще всего как осложнение насморка или острых респираторных заболеваний. Как сказал выдающийся французский оториноларинголог Терракола: «Каждый синусит рождается, живет и умирает одновременно с ринитом, который его породил».
Различают левосторонний, правосторонний и двухсторонний верхнечелюстной синуситы.
Для удобства общения в мировой практике, болезни систематизируют по МКБ 10. Риносинусит и другие различные виды синусита распределены в ней по разным разделам, она не наглядная, и неудобна в медицинской практике. Довольно практичную и подробную классификацию синуситов предлагает Бабияк В.И в Руководстве для врачей «Клиническая оториноларингология». В данной статье она дополнена, чтобы можно было получить целостную картину обо всех разновидностях заболевания.
Синуситы подразделяются на группы по следующим критериям:
- Анатомическому критерию (место расположения):
- верхнечелюстной,
- риноэтмоидальный (в клетках решетчатого лабиринта),
- фронтальный,
- сфеноидальный.
- Количественному критерию:
- односторонний синусит (левосторонний, правосторонний),
- двухсторонний (в диагнозе совмещают и пишут, например, двусторонний верхнечелюстной (обыватели могут ошибочно называть этот вид как внутричелюстной синусит),
- пансинусит (воспаление одновременно всех пазух).
- По течению:
- острый синусит (симптомы в начале болезни могут напоминать обычный насморк или простуду)
- хронический синусит (симптомы могут исчезать и появляться снова, основная характерная черта — длительность более 2 месяцев)
- рецидивирующий (несколько раз в год возникают обострения)
- По патологической картине (признаки нарушения в тканях):
- экссудативный синусит (катаральный) разделяют по типу отделяемого из полости носа:
- серозный,
- слизистый,
- гнойный синусит
- пролиферативные (разрастающиеся):
- полипозный,
- гипертрофический,
- гиперпластический синуситы.
- По этиологическому признаку (причинной связи):
- вирусный,
- бактериальный,
- аэробный (бактериям необходим кислород),
- анаэробный (бактерии могут жить без кислорода,
- грибковый (вызван грибами рода Aspergillus, Mucoraceae, Candida и др.),
- ятрогенный (в результате вмешательства врачей, в том числе и после лечения зубов).
- риногенный (в результате насморка),
- одонтогенный (в результате поражения зубов),
- отогенный (при воспалении среднего уха инфекция может попадать в полость носа),
- аллергический,
- травматический (в результате повреждения одной из стенок пазухи),
- гематогенный (инфекция попадает в пазухи из крови).
- вазомоторный (в результате нарушения функций вегетативной нервной системы).
- По возрастному типу:
- у детей,
- у взрослых.
Признаки, симптомы и лечение синусита мы будем разбирать более детально в следующих разделах, используя эту наглядную классификацию.
Конечно, все виды рассмотреть в рамках одной статьи не представляется возможным, поэтому будем затрагивать только самый распространенный вид — гайморит.
Также с формами верхнечелюстного синусита можете ознакомиться в нашей статье «Виды гайморита и их лечение»
Острый синусит — это воспалительный процесс в околоносовых пазухах, является осложнением насморка, который часто сопутствует ему, в таких случаях патологию называют острый риносинусит.
Первые упоминания о поражениях околоносовых пазухах встречаются в средневековье. Н. Гаймор (1613-1685) в медицинских манускриптах впервые описал, что такое острый синусит, в его честь назвали верхнечелюстную пазуху — «гайморова».
Острый синусит проявляется в виде общих симптомов (как и любые воспалительные процессы), которые включают повышение температуры тела, общую слабость, сниженный аппетит, недомогание. Но ключевыми в диагностике являются местные симптомы:
- боль в районе пазух,
- чувство распирания внутри соответствующей пазухи, усиливающееся к ночи,
- гиперемия (покраснение) лица выраженная в области пазух,
- припухлость в проекциях пазух,
- сукровичные (с вкраплением крови) и гнойные выделения из носа,
- длительность насморка (более 10 дней),
- головная боль (часто нестерпимая),
- при двустороннем синусите нарушается обоняние.
Хотелось бы отдельно рассмотреть болевой синдром (комплекс симптомов) острого синусита, потому что он разнообразен и может указывать на различные тонкости в течении заболевания.
Боль обусловлена наполнением пазух отделяемым или гноем. Нормальный отток жидкости из пазух нарушен в результате отека слизистой и закупорки отверстий, поэтому выделения могут выходить только под давлением. На основе этого механизма и возникают характерные признаки. При постепенном наполнении пазухи сначала появляется чувство распирания в соответствующей части лица. К ночи боль нагнетается, к утру она достигает максимума и начинается обильное выделение жидкости или гноя из носа. Давление спадает и больной чувствует облегчение, снижается температура и ослабевает боль. В скором времени выделения из носа заканчиваются и симптомы снова начинают нарастать. Такую боль называют «периодической».
Также выделяют боль постоянную, но у нее уже другие причины: жидкость давит на нервные окончания внутри пазухи, вызывая неврит и интоксикацию нервных волокон, в результате чего боль может беспокоить даже после опорожнения пазух, но при этом становится менее выраженной.
Чтобы окончательно поставить диагноз — синусит, необходимо сделать рентгенографию лицевого черепа. Только после этого исследования можно установить место расположения, степень поражения и характер заболевания.
Терапия очень разная в зависимости от конкретного случая острого риносинусита и синусита. Лечение, как правило, медикаментозное, хирургическое и иногда физиотерапевтическое. Характеризуется следующими принципами:
- Восстановление дренажной функции каналов, связывающих пазуху и полость носа, для снижения давления внутри пазух, которое представляет основной риск.
- Введение лекарственных препаратов в полость пазух.
- Применение общих антибактериальных препаратов (антибиотики) при бактериальном синусите.
- Активное применение физиотерапевтических процедур (УВЧ, СВЧ, виброакустическая терапия с помощью аппарата «Витафон», электрофорез и др.). Применяется только на стадии выздоровления или ремиссии (ослабление симптомов).
- Применение методов повышения иммунитета.
- Создание комфортных условий, исключающих факторы риска внешней окружающей среды (немыслимо даже задаваться вопросом «можно ли гулять при синусите зимой?»).
- Лечение очагов инфекции, послуживших причиной возникновения, если позволяет общее состояние больного (заболевания полости рта, тонзиллит и др.).
Безусловно, самым важным является принцип восстановления дренажной функции пазух, для этого чаще всего в амбулаторных условиях проводят процедуру пункции верхнечелюстной пазухи и накладывают дренажный катетер. В результате происходит свободный отток жидкости и гноя, снижается давление, а также можно беспрепятственно вводить лечебные растворы. Сегодня существуют более щадящие способы восстановления дренажа и промывки пазухи, которых мы коснемся далее.
Важно: самостоятельное лечение острого синусита недопустимо. Это продиктовано высокой вероятностью возникновения опасных для жизни и стремительно нарастающих осложнений, которые могут потребовать быстрой диагностики и оперативного лечения.
Словом «катаральный» обычно обозначают воспаление слизистых, при котором преобладает экссудация (выделение жидкости из ткани). Катаральный синусит — это воспаление слизистой оболочки пазух, в редких случаях воспаление проникает в надкостницу и даже кость, Характеризуется наличием отделяемого из полости носа, которое может приобретать вид жидкости, слизи или гноя, в зависимости от стадий и причин возникновения. Симптомы и лечение катарального синусита идентичны острому, о котором упоминалось выше.
Гнойный синусит — это острое воспаление, как правило, верхнечелюстных пазух, при котором ведущие симптомы — это обильное выделение гноя из носа и боль в области пазух. Считается видом экссудативного или катарального синусита. Собственно, любой острый риносинусит, чаще всего, можно называть гнойным, в виду того, что этот симптом сопровождает почти все формы воспаления пазух. Наличие гноя обусловлено включением в воспалительный процесс бактериального агента. Лечение, как и при остром синусите, зависит от результатов исследований и состояния больного.
Вирусный синусит — это острое или хроническое воспаление придаточных пазух носа, обусловленное вирусной инфекцией, часто может быть проявлением ОРВИ. Обладает преимущественно теми же симптомами, что и острый риносинусит, может быть заразен, как и любое острое респираторное вирусное заболевание (ОРВИ). Доктор Е. О. Комаровский считает, что любой вирусный насморк всегда сопровождается вирусным синуситом и при выздоровлении оба заболевания исчезают, если не присоединилась бактериальная инфекция. Это связано с тем, что пазухи и носовая полость имеют единую слизистую выстилку и вирус с воздухом попадает во все уголки носовой полости и пазух.
Медикаментозное лечение вирусного синусита производится противовирусными препаратами и иммуномодуляторами. Если организм не отягощен другими заболеваниями, а течение гайморита легкое, то чаще всего иммунитет справляется сам. Однако в большинстве случаев к вирусной инфекции присоединяется бактериальная, поэтому лечение может требовать совместного применения различных препаратов, в том числе и антибиотиков.
Бактериальный синусит (риносинусит) — это воспаление внутренней поверхности придаточных пазух носа, вызванное бактериальной инфекцией, как правило, из нормальной микрофлоры слизистой оболочки, может являться осложнением вирусного синусита.
Острый бактериальный синусит характеризуется длительным течением, проявляется всеми характерными для острого синусита симптомами:
- припухлость и гиперемия (краснота) в области пораженных пазух,
- ощущение давления в пазухах, переходящего в боль,
- течением гноя из носовых проходов,
- высокая температура тела (повышается после прекращения течения гноя).
При лечении используют часто антибиотики, а основные методы и процедуры схожи с лечением острого гайморита.
Одонтогенный синусит — это воспаление верхнечелюстных пазух (гайморит), причиной которого являются заболевания зубов. Воспалительный процесс из корня зуба, ввиду анатомической близости, может распространиться на гайморову пазуху.
Для четкого представления обратимся к рисунку:
На иллюстрации четко видна близость корней зубов и полости верхнечелюстной пазухи. Конечно, в данном случае для наглядности представлен довольно редкий вариант, когда корни попадают прямо в пазуху. У большинства людей между корнями и пазухой имеется костная перегородка, толщина которой может достигать 1 см.
Наибольшим риском распространения инфекции обладают:
- пульпит (воспаление внутренней части зуба),
- переодонтит (воспаление тканей вокруг корня зуба),
- гранулема корня зуба,
- неудачно установленный имплант (искусственный зуб),
- киста у корня зуба,
- удаление зуба (после этого может образоваться канал между полостью пазухи и рта).
Лечение одонтогенного синусита подразумевает лечение причины — очага инфекции в полости рта. При этом очень важно учитывать общее состояние больного, если синусит протекает тяжело, то перед лечением зубов необходимо добиться улучшения состояния пациента методами лечения острого гайморита. После этого лечение необходимо проводить совместно со стоматологом в виде:
- удаления причинного зуба,
- иссечения кисты,
- иссечения свища (канал между полостью рта и пазухи)
Иногда, при запущенном процессе, может понадобиться вмешательство челюстно-лицевого хирурга.
Хронический синусит — патология характеризующаяся хроническим (длительным по времени) воспалением придаточных пазух носа, является следствием неоднократно повторяющихся острых синуситов, как правило, недолеченных.
Ставят такой диагноз при нескольких рецидивах (повторениях заболевания) в течение 2-3 месяцев. Именно столько времени необходимо для возникновения глубоких изменений, часто необратимых.
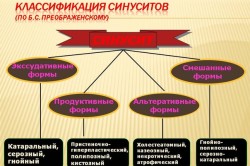
Хронический синусит по МКБ 10 (международная классификация болезней), кодируется как J32. Российские оториноларингологи предпочитают группировать хронические синуситы по классической классификации Б.С. Преображенского (ЛОР-врач, профессор, академик АМН СССР):
- Экссудативный или катаральный (характеризуется выделением жидкости):
- слизистый,
- серозный,
- гнойный.
- Продуктивный (утолщение тканей):
- гиперпластический,
- гипертрофический,
- полипозный.
- Некротический (отмирание тканей).
- Аллергический.
- Атрофический (истончение тканей).
К несчастью, выдающийся врач Б.С. Преображенский в 50-е года двадцатого века был репрессирован по, так называемому, «делу врачей». Тогда осудили девять медиков за попытки убийства лидеров СССР, в число этих осужденных Б.С. Преображенский не входил, но из-за работы вблизи с ними его тоже арестовали.
Из всех хронических синуситов самый распространенный это верхнечелюстной, или хронический гайморит. Причинами этого заболевания служат различного рода бактерии, к которым могут подключаться грибки и вирусы.
- Анатомическая предрасположенность:
- узкое отверстие выхода из пазухи,
- высокое расположение соустья (отверстия),
- близость к пазухе корней зубов,
- дефекты полости носа (искривление носовой перегородки).
- Снижение функции реснитчатого эпителия.
- Хронические очаги инфекции:
- тонзиллит (воспаление миндалин),
- пульпит (воспаление внутри зуба).
- Неблагоприятные условия внешней среды:
- плохой климат,
- производственные вредности,
- нездоровый образ жизни.
- Сниженный иммунитет.
- гнойные выделения, которые могут усиливаться при наклоне головы вперед;
- постоянные головные боли в височной и орбитальной (вокруг глаза) области;
- боль в пазухе сочетается с зубной болью, при одонтогенных формах;
- распирание в проекции верхнечелюстных пазух;
- неприятный запах из носа, который чувствует сам больной, при этом характер запаха отличается от озены (зловонный насморк);
- затруднение носового дыхания;
- ухудшение обоняния;
- длительность течения болезни, проявляющаяся несколькими обострениями;
- гиперемия (краснота) и отечность области глаз;
- воспалительные процессы в области верхней губы;
- температура тела часто в норме, повышается во время обострений.
Для полноценной диагностики и выявления причин хронического синусита, необходимо произвести:
- риноскопию (осмотр носовых ходов специальными приспособлениями),
- рентгенографию пазух носа,
- при необходимости, КТ (компьютерная томография) или МРТ (магнитно-резонансная томография),
- диагностическую пункцию верхнечелюстной пазухи, для определения характера содержимого, бактериального спектра, а также для взятия биопсии (анализ кусочка слизистой оболочки).
Как видите, большинство манипуляций требуют амбулаторных условий и квалифицированного медицинского персонала, поэтому крайне важно при первых признаках синусита обращаться к врачу.
Терапия зависит от давности воспаления, от причины возникновения, от формы хронического синусита и от общего состояния здоровья.
Основными методиками лечения являются:
- ЯМИК-катетер с помощью которого:
- удаляют содержимое пазух;
- промывают антисептическими растворами пазухи;
- вводят:
- ферменты (разжижение содержимого пазух),
- противовоспалительные гормональные препараты,
- растворы антибиотиков с учетом чувствительности к ним.
- Баллонная синусопластика (промывание, дренаж, введение лекарственных препаратов.
- Пункция (прокол) позволяет:
- тщательно промыть пазуху антисептиком,
- ввести лекарственные препараты,
- обеспечить хороший дренаж (выведение отделяемого).
- Санация очагов инфекций (лечение зубов при одонтогенном синусите).
- Использование противоаллергических препаратов.
- Иммуномодулирующая терапия (не является обязательной, но как дополнение может назначаться некоторыми врачами).
- В фазе ремиссии эффективно использование виброакустической терапии с помощью аппарата «Витафон».
В руководстве для врачей «Клиническая оториноларингология» В. И. Бабияк пишет:
«К сожалению, на данный момент не существует универсальной «работающей» схемы комплексного лечения хронического синусита. Назначение препаратов, как правило, носит эмпирических характер и, как бы это странно ни звучало, основано на принципе «проб и ошибок».
Существуют более редкие, но не менее эффективные консервативные методы лечения хронических синуситов:
- C.З. Пискунов (профессор, д.м.н., заслуженный врач РСФСР) предложил эффективный способ лечения хронического синусита: введение в пазуху лекарственных веществ на полимерной основе (целлюлоза, поливиниловый спирт и другие). Благодаря полимерам высвобождение препарата происходит подконтрольно, непрерывно, в необходимых дозах и точно в нужном месте. Как следствие исчезает необходимость в высоких дозах и снижается риск воздействия препаратов на весь организм.
- Иногда, при вялотекущих процессах, врачи применяют медицинский озон, введенный в пазуху он обладает антибактериальным эффектом, а также благоприятно влияет на восстановительные процессы в слизистой оболочке пазух носа. Метод описан Бабияк В. И. в Клинической оториноларингологии. К сожалению, не во всех лечебных учреждениях можно опробовать этот способ лечения.
Новые эффективные методики лечения хронического синусита появляются постоянно, однако несмотря на это, количество регистрируемых случаев гайморита возрастает. Это, по мнению многих авторов, результат изменения и адаптации микроорганизмов, а также увеличения количества иммунодефицитных состояний в человеческой популяции (системного снижения иммунитета у населения). Об основных методиках лечения хронического гайморита можно подробнее почитать здесь.
Ослабление системного и локального иммунитета происходит за счет частого использования антибиотиков, неблагоприятного влияния экологических и бытовых факторов. Поэтому необходимо задуматься о своем здоровье во время полного благополучия. Если желаете быстро выздоравливать и не допускать хронизации синусита, не забывайте о ведении здорового образа жизни, закаливании и повышении общего иммунитета.
Полипозный риносинусит — это хроническое заболевание носа и околоносовых пазух, проявляется в виде разрастания полипов (аномальное выпячивание эпителия) на поверхности слизистой оболочки.
Чаще всего причиной этого недуга является аллергический насморк или нелеченный в течение долгого времени хронический ринит или синусит. Б. В. Шеврыгин (профессор, д.м.н.) считает, что полипы — это ответная реакция слизистой выстилки носа и околоносовых пазух на длительное действие аллергена. Рост полипов идет постепенно, они могут быть разного объема и достигать величины куриного яйца (обычно полипы наибольшего объема находятся в носовой полости), в этом случае они могут выпадать из носовых ходов и носоглотки. Большие полипы за счет ущемления изъязвляются и провоцируют носовые кровотечения, а при натужном сморкании или чихании могут даже оторваться и выпасть наружу.
Полипозный риносинусит формирует симптомы:
- гнусавость,
- деформация наружного носа,
- нарушение носового дыхания (сосудосуживающие препараты не действуют),
- ощущение давления внутри носа,
- снижение обоняния,
- у детей синусит полипозного характера может послужить отставанием в умственном развитии.
Когда обнаружены полипы в полости носа, то хронический полипозный риносинусит требует хирургического лечения:
- удаление с помощью крючка Ланге (представлен на рисунке выше),
- удаление с помощью эндоскопа,
- удаление с помощью Шейвера (специальный режущий инструмент, используемый в ЛОР-практике),
- удаление с помощью лазера (подходит для небольших полипов),
- гайморотомия (вскрытие гайморовой пазухи и удаление патологического содержимого).
И нужно помнить, что после хирургического вмешательства требуется лечить первопричину полипозного синусита, иначе заболевание может вернуться.
Синусит у взрослых появляется в разы чаще, чем у детей, что связано с анатомическими особенностями черепа взрослых. Синусы у взрослых больше, а отверстие гайморовой пазухи расположено выше, соответственно удлиняется путь выхода экссудата, которому необходимо преодолеть силу тяжести. Поэтому во многих учебниках синусит также классифицируют по возрастному критерию.
Самые распространенные виды синуситов характеризуются общими симптомами, характерными для острых инфекционных форм:
- повышенная температура тела,
- озноб,
- недомогание,
- головная боль.
И специфическими симптомами отражающими характер и место расположения воспалительного процесса:
- ощущение распирания в проекции пазух,
- боль, спадающая при гноетечении,
- гноетечение из носа,
- гиперемия (покраснение), припухлость в области пазух.
Существует большое множество методик лечения синусита у взрослых:
- антибактериальная терапия;
- применение муколитиков (разжижают содержимое пазух), сосудосуживающих, антигистаминных (противоаллергических), противовоспалительных препаратов;
- пункция пазухи для диагностики, дренажа и промывания;
- промывание «Кукушка»;
- баллонная синусопластика (расширение естественного отверстия пазухи для дренажа);
- ЯМИК-катетер (одна из самых безопасных методик для промывания, дренажа и введения лекарственных препаратов в пазухи носа);
- гайморотомия (вскрытие верхнечелюстной пазухи для полной очистки от патологического содержимого).
На этапе выздоровления, а также во время ремиссии (временного улучшения) хронического синусита, очень полезно использовать дополнительные методы лечения:
Этими методами люди ошибочно начинают лечить острые фазы синуситов, при этом избегая наиболее важных методик типа пункции и антибактериальной терапии, тем самым подвергая себя риску осложнений и хронизации болезни.
Лечение синусита верхнечелюстной пазухи (гайморита), разносторонне и детально описано в статье: «Эффективные способы лечения гайморита».
Опыт практикующих ЛОР-врачей (по словам Бабияк В.И) показывает, что острый верхнечелюстной синусит (гайморит) при своевременной диагностики и начале лечения, не требует хирургических вмешательств в том числе пункции верхнечелюстной пазухи. Что подтверждают участники телепередачи «Жить здорово» с Еленой Малышевой, где ЛОР-врач расскажет, как лечить синусит:
У ребенка синусит встречается гораздо реже чем у взрослых, однако, если он затронул детский организм, то очень быстро может перейти в хроническое состояние, особенно при наличии аденоидов. Частота заболеваний обусловлена анатомическим строением околоносовых пазух у детей: соустье между пазухой и носом находится ниже, а за счет маленького объема пазухи скорость дренажа выше. На иллюстрации видно, что уже к 12-13 годам форма верхнечелюстной пазухи полностью сформирована.
К сожалению, симптомы синусита у детей сильно смазаны и напоминают обычный насморк. Еще одной проблемой можно назвать «трудности перевода» с детского языка на взрослый, так как дети не всегда могут точно описать, что с ними происходит, и только практикующий ЛОР-врач сможет заподозрить развитие синусита у ребенка. Поэтому нередко можно пропустить это тяжелое для детского организма заболевание, особенно, при самостоятельной диагностике в домашних условиях.
Острый синусит у ребенка часто развивается из-за близости корней зубов к стенке верхнечелюстной пазухи. В раннем детском возрасте даже существует такое понятие как «глазной зуб» — это клык, который корнем уходит в пазуху, но, как ни странно, совершенно не связан со зрением. При кариозных поражениях инфекция легко может передаваться в пазуху. Также отмечаются вспышки синусита у детей во время купального сезона, за счет переохлаждения и ныряния, во время которого грязная вода попадает в пазухи.
Синусит у ребенка может быть гнойный, хронический, двусторонний, односторонний, вирусный, и др. Классификация, в целом, такая же, как и у взрослых (ранее в статье мы подробно ее рассматривали).
О том как и чем лечить синусит у детей можете посмотреть в видео врача Е. О. Комаровского:
Особенности синусита у детей:
- тяжелое течение (очень высокая температура), чем меньше возраст, тем более тяжело протекает синусит;
- не всегда четкая и ясная симптоматическая картина;
- возможность течения под видом других заболеваний, например, бронхиту может сопутствовать синусит, при этом характерных для синусита симптомов нет;
- быстрое распространение воспалительного процесса на все пазухи;
- верхнечелюстной синусит или гайморит очень часто сочетается с воспалением решетчатой пазухи.
Симптомы при синусите у ребенка:
- высокая температура тела,
- интоксикация (слабость, вялость, недомогание, потеря аппетита),
- слизистые или гнойно-слизистые выделения с одной стороны, и с двух сторон, когда у ребенка двусторонний синусит,
- давление в области пораженных пазух,
- приступообразная головная боль,
- гнойные выделения, когда у ребенка гнойный синусит, нередко с вкраплениями крови,
- припухлость в области щеки,
- отек нижнего века,
- слезотечение,
- болезненность при надавливании на проекцию верхнечелюстной пазухи,
- затрудненное носовое дыхание через одну ноздрю, а при двустороннем синусите у ребенка нос не дышит полностью.
Симптомы помогают выявить гнойный синусит у ребенка, но лечение обязательно должно назначаться амбулаторно или в специализированном стационаре. Важно как можно раньше начать лечение под контролем квалифицированных врачей: ЛОР, педиатра, офтальмолога и невропатолога.
Лечение синусита у детей имеет свои особенности в отличии от взрослых:
- Сосудосуживающие препараты применяются в меньших дозах.
- Чаще используется лечебно-диагностическая пункция, однако промывание нужно не такое активное, больше важен отсос содержимого.
- Метод «Кукушка» противопоказан маленьким детям.
- Антибиотик при синусите у детей вводят местно в пазуху при пункции, в виде капель. Также используется общая антибактериальная терапия, которую должен подобрать только лечащий врач. К слову, на западе продажа антибиотиков без рецепта строго запрещена, в виду их опасности для здоровья.
- Антигистаминные препараты при сопутствующей аллергии (в детских дозировках).
- ЯМИК-катетер один из лучших современных методов лечения гайморита. Впервые был представлен в 1980 году В.С. Козловым и Г.И. Марковым, но претерпел значительные изменения за последние 30 лет. С помощью баллонов с воздухом в носовой полости создают герметичность и за счет отрицательного давления вытягивают содержимое из пазух, а при помощи положительного давления вводят лекарственные препараты. ЯМИК сегодня является самым безопасным методом лечения синусита.
Доктор Е.О. Комаровский считает, что пункцию гайморовой пазухи при лечении синусита у детей, необходимо делать только в крайних случаях, когда заболевание на фоне антибактериальной терапии не проходит около двух недель. Также этот известный врач отмечает, что важнейшим принципом лечения синусита у детей является недопущение загустевания и засыхания слизи (соплей) в носоглотке. Для этого необходимо обильное питье, регулярное проветривание, поддержание влажного (50-70%) и прохладного (18-20 С) микроклимата в помещении. Оптимальной влажности можно достичь, используя специализированные приборы для увлажнения — мойки воздуха.
Дополнительно можно увлажнить помещение путем не хитрых действий:
- расставить по комнате сосуды с водой,
- развесить сушиться полотенца в комнате,
- после водных процедур в ванной оставить дверь открытой,
- сделать влажную уборку.
Но без специального увлажнителя достигнуть оптимального уровня влажности не удастся.
О том, как лечить и чем лечить синусит у взрослых, можно выяснить из таблицы, где основные методы по важности и эффективности расположены сверху вниз.
Через нижний носовой ход, под местной анестезией, прокалывают носовую стенку верхнечелюстной пазухи; производят отсос содержимого; промывают дезинфицирующим раствором; вводят лекарственные средства (антибиотики, ферменты).
Острые инфекционные процессы; аномалии в формировании пазух; ранний детский возраст.
Кровотечение; флегмона глазницы, щеки; воздушная эмболия (попадания воздуха в кровеносные сосуды), менингит и др.
Прием антибиотиков широкого спектра действия, а также препаратов узконаправленных на патогенную микрофлору.
Беременность; кормление грудью; ранний детский возраст; печеночная и почечная недостаточность; алкоголизм.
Аллергические реакции; токсическое поражение внутренних органов (печени, почек); расстройства пищеварительной системы.
Без прокола вводят гибкий катетер в естественное отверстие гайморовой пазухи, расширяют его с помощью накачки баллона воздухом. После более толстым катетером проводят отсос, промывание и введение лекарственных средств.
Ранний детский возраст; геморрагический васкулит, кровотечения.
Повреждения слизистой; осложнений мало, но методика редкая и малодоступная в России.
С помощью баллонов создают герметичность в носовой полости, и, за счет создания отрицательного давления, высасывается содержимое пазух. Вводятся лекарственные препараты. Метод эффективен и безопасен.
Старческий возраст; множественные полипы носа; геморрагический васкулит, кровотечения.
Промывание носовой полости и пазух лечебным раствором, с помощью устройства создающего отрицательное давление.
Носовые кровотечения; эпилепсия; ранний детский возраст.
Отит (воспаление уха); конъюнктивит (воспаление оболочки глаза); возможна рвота.
СВЧ, УВЧ, виброакустическая терапия аппаратом «Витафон», электрофорез.
Противопоказания у каждого метода свои, как правило их очень мало
Осложнений у физиотерапевтических процедур мало, а при виброакустической терапии не выявлено.
Исходя из таблицы, видно, что для лечения острой стадии синусита наиболее безопасным и эффективным является метод ЯМИК-катетера, а на стадии выздоровления или ремиссии (при хроническом синусите) лучшим решением будет физиотерапия в домашних условиях с помощью аппарата «Витафон».
Безусловно, основным и самым действенным на текущий момент нехирургическим методом лечения является медикаментозный. Однако не устанем вас предостерегать от самостоятельного назначения лекарств, это, в обязательном порядке, должен делать практикующий врач. Сегодня существует огромная масса препаратов для лечения риносинусита у взрослых, которые разделяют на две большие группы: местные и общие лекарства от синусита (гайморита).
- Сосудосуживающие препараты. Они необходимы для восстановления носового дыхания, поступления кислорода, раскрытия соустья между пазухой и носовой полостью и улучшения дренажа (выхода гнойного содержимого из пазухи). Механизм их действия основан на активации рецепторов в клетках гладкой мускулатуры сосуда. В результате воздействия препарата сокращается гладкомышечная клетка и сосуд сужается. Важно не злоупотреблять этими препаратами, не применять их дольше 5 дней и чаще чем 3 раза в день. Иначе у вас может развиться трудноизлечимый медикаментозный ринит.
- Муколитики, секретолитики (разжижающие гной и слизь).
- Протеолитические ферменты (при сильном загустении содержимого пазухи, расщепляют белковые составляющие гноя).
- Противовоспалительные препараты (кортикостероиды).
- Антисептики, для промывания гайморовой пазухи во время пункции.
- Антибиотики (местно при промывании пазух).
Стоит отметить, что применение антибиотиков местно в виде капель в нос лучше не использовать, потому что препарат не достигает пораженной пазухи, а концентрация слишком мала для достижения эффекта. Доктор Е. О. Комаровский считает закапывание в нос антибиотиков неэффективным и даже опасным действием за счет снижения чувствительности к антибиотику у бактерий.
Препараты общего действия (воздействуют на весь организм):
- Антибиотики при синусите: применяются при гнойном варианте гайморита. Чаще всего применяются препараты широкого спектра действия, которые уничтожают много видов микроорганизмов, однако в некоторых случаях нужно проводить бактериологический анализ, а также проверять чувствительность конкретного штамма бактерий к выбранным антибиотикам.
- Противовирусные препараты (при вирусном, гриппозном гайморите). На сегодняшний день существуют несколько основных типов воздействия на вирусы:
- Блокирование проникновения вируса в клетку и высвобождения вирусного агента из нее. Таким свойством обладают амантадины.
- Замедление процесса синтеза вируса внутри клетки, этому способствуют интepфepoны.
- Блокирование синтеза вирусной ДНК и РНК — производные нуклеозидов.
- Противовоспалительные препараты помогают снизить боль, воспаление, обладают жаропонижающим эффектом.
- Витаминотерапия помогает восполнить затраченные на борьбу с болезнью ресурсы организма.
При острых процессах большинство врачей назначают препараты широкого спектра действия эмпирическим методом. При хроническом синусите антибиотик очень важно подобрать под конкретного возбудителя, которого необходимо определить бактериологическим исследованием, а также провести пробу на чувствительность данного микроорганизма к выбранному препарату (см. иллюстрацию).
Выбор антибактериальной терапии широкого спектра действия производят на основании тяжести протекания синусита. Как правило, антибиотики при легких формах болезни принимают в виде таблеток. При тяжелых формах гайморита и синусита необходимо вводить антибиотики внутривенно или внутримышечно. Процедурами должны заниматься только медицинские сотрудники, врачи или медсестры. Сделать внутримышечный укол не так просто как кажется на первый взгляд, для этого нужно четко понимать анатомию человека, расположение сосудов и нервов. Внутривенное введение еще более сложная процедура. Более того, совершение инъекций антибиотика в домашних условиях опасно для жизни, поскольку может развиться анафилактический шок (смертельно опасная аллергическая реакция), который могут остановить только в медицинском учреждении.
Важно помнить о противопоказаниях при приеме антибиотиков:
- аллергические реакции на препараты,
- печеночная недостаточность,
- почечная недостаточность,
- беременность,
- кормление грудью.
Отдельно стоит отметить, что антибиотики для лечения гайморита и синусита ни в коем случае нельзя совместно с алкоголем. Этиловый спирт усиливает токсическое действие антибиотиков на печень и почки. Известны случаи летальных исходов при совместном применении антибиотиков и алкоголя.
Безусловно, лучшая медицина — это превентивная, которая предупреждает заболевание и не допускает его развития. В идеале, людей, склонных к гаймориту, необходимо выявлять, а они в свою очередь должны поддерживать свой иммунитет, изредка задумываясь о профилактике синусита. Но жизнь нам диктует другие условия, в круговороте постоянных забот люди запускают свое здоровье, затягивают лечение и начинают думать когда уже испытали шок от лечебных процедур.
Современная физиотерапия при синусите включает следующие методы:
- Противовоспалительные:
- низкоинтенсивная ультравысокочастотная терапия (воздействие электромагнитных волн),
- высокоинтенсивная сантиметроволновая терапия,
- ультразвуковая терапия,
- виброакустическая терапия.
- Бактерицидные (убивающие бактерии и вирусы):
- эндоназальный электрофорез антибиотиков (введение с помощью электрического тока лекарственных веществ),
- дарсонвализация (воздействие импульсным током с высокой частотой).
- Иммунокорригирующие методы (нормализация иммунитета):
- средневолновое облучение (ультрафиолетовое облучение),
- магнитотерапия (воздействие магнитным полем),
- виброакустическая терапия.
- Седативные (успокаивающие) методы:
- гальванизация (постоянный электрический ток) головного мозга,
- франклизация (воздействие электрическим током высокой напряженности),
- электрофорез седативных препаратов.
Из перечня ясно, что не зря физиотерапию выделяют как отдельную науку, а врачей дополнительно специализируют по этому направлению. Методов много и механизмы у них самые разнообразные. Благо, что сегодня появляется все больше мобильных аппаратов для физиотерапии, с которыми человек может управиться сам.
Высоко эффективным является медицинский аппарат «Витафон», с помощью которого можно в домашних условиях произвести лечение синусита у взрослых и у детей на этапе выздоровления или ремиссии (временного выздоровления при хроническом виде заболевания).
Механизм действия довольно занимательный. Все мы прекрасно знаем, что физические нагрузки благоприятно сказываются на здоровье человека. Происходит это не только в результате улучшения лимфо- и кровообращения, но и за счет усиления естественных микровибраций. Они присутствуют и в покое, но их интенсивность снижена. Для понимания термина микровибрации представим наши мышцы. Мышечные клетки устроены таким образом, что в них постоянно поступают ионы кальция (заряженные частицы), даже в покое. После попадания каждого иона кальция происходят микросокращения мышечного белка, при физическом напряжении поток кальция усиливается за счет открытия специальных кальциевых каналов, и микросокращения мышечных белков усиливаются в 5-10 раз, вызывая небольшие возмущения (колебания) в окружающей клетку среде.
Органы нашего организма формировались взаимосвязано, и феномен микровибраций природа использовала для ускорения химических реакций протекающих в организме. Дело в том, что температура нашего тела в норме слишком низкая, а многие химические реакции, протекающие в организме, не протекают в пробирке при той же температуре 36.6 °С, потому что для них требуется постоянное «встряхивание», как замена броуновского движения, которое необходимо для любой химической реакции в природе.
В живом организме есть особенность — органические молекулы крайне большие, можно сказать, самые большие в мире, например, если расправить молекулу ДНК человека, то в длину она будет достигать около 8 сантиметров. Белки и жиры тоже огромны, естественно, что броуновское движение для них ограничено.
Для синтеза больших органических молекул необходимо чтобы концы составных частей «нашли» друг друга и присоединились, а если среда будет инертна, то этого может вовсе не произойти. В организме человека одновременно протекают миллиарды биохимических реакций, которые требуют постоянного «встряхивания» или на научном языке -микровибрационных колебаний.
Механизм действия аппарата «Витафон» основан на создании акустических (звуковых) волн, которые создают дополнительные микровибрации в клетках, таким образом ускоряя все необходимые процессы восстановления после перенесенного синусита.
Может возникнуть закономерный вопрос: а не ускорит ли это синтез не нужных белков и воспроизведение вредных клеток? Однозначный ответ — нет. Ведь микровибрации помогают только в том случае, когда процесс синтеза уже запущен самим организмом, он же и дает команду на завершение любого действия путем сложных нейро-химических сигналов. Поэтому микровибрации помогают только тогда, когда это необходимо организму, а когда это не нужно, они безвредны. Стоит отметить, что клетке необходим не только синтез (анаболизм), но и разрушение погибших клеток, белков, жиров и других молекул (катаболизм). Любые органические шлаки — это тоже очень большие молекулы, которые сами не смогут пройти через мембраны, если их не разобрать на мелкие составные части. Для этого организмом запускаются процессы катаболизма, и в данном случае микровибрации так же ускорят очистку.
Что мы получаем в итоге от виброакустической поддержки:
- создание условий для ускорения анаболизма (создания новых сложных органических молекул, в том числе интepфepoнов),
- создание условий для ускорения катаболизма (разрушение отработанных веществ, мертвых клеток и шлаков),
- быстрее происходит вывод токсинов из организма,
- улучшается питание тканей,
- ускоряется регенерация (восстановление после пункции верхнечелюстной пазухи, и радикальной операции на гайморовой пазухе).
- в дополнение улучшается крово- и лимфоток, которые не менее важны в процессе выздоровления.
Самое главное, что все это можно применить в домашних условиях, без страха навредить, потому что такие звуковые волны безвредны, при этом с противопоказаниями все же необходимо ознакомиться. Более подробно узнать об аппаратах Витафон можно здесь.
Начнем эту главу с очень важного предупреждения: Вылечить синусит в домашних условиях можно, но только под патронажем ЛОР-врача. Самому проводить диагностику и назначать лечение, категорически не рекомендуется. Синусит иногда имеет скрытые симптомы и причины, а лечение у взрослых в домашних условиях может быть невозможно, поскольку для полноценной терапии требуются стационарные или амбулаторные условия.
В домашних условиях лечить синусит можно такими способами как:
- Промывание носа раствором поваренной соли (или морской).
Для этого необходимо растворить одну чайную ложка в литре теплой воды. Промывать можно 3-4 раза в день.
Важно: при промывании не создавайте в носу сильного давления, жидкость может попасть в слуховую трубу! Предлагаем вашему вниманию видео доктора Е. О. Комаровского о промывании носа.
- Антибактериальные капли (спреи) в нос.
Для их применения необходимо проконсультироваться с врачом, так как эти препараты содержат антибиотики, которые могут быть противопоказаны.
Антибиотики должны достигать пораженной пазухи, а если ходы между пазухой и носовой полостью перекрыты за счет отека, то такие препараты бесполезны. При использовании антибиотиков важна концентрация, что достичь каплями или спреями очень трудно.
В дополнение антибиотики, применяемые местно, могут способствовать появлению устойчивых бактерий к этим препаратам, что сильно затруднит дальнейшее лечение.
Можно дышать над простой водой доведенной до кипения. Дышать не более 15 минут. Врач Е.О. Комаровский считает, что ингаляции над водой или над травяными растворами абсолютно одинаковы по эффективности, отличаются только запахом.
Важно: нельзя делать ингаляции в период острой фазы гайморита, а также при обострении хронического гайморита!
Также этот известный врач считает, что паровые ингаляции малоэффективны, основной результат достигается за счет увлажнения дыхательных путей. Более того, при неумелом обращении с кастрюлей можно получить ожоги верхних дыхательных путей и тела.
Многие интересуются вопросом — «можно ли греть нос при синусите?». Если синусит является бактериальным (наиболее распространенная форма), то происходит образование гноя, а в медицине существует правило — гнойники греть ни в коем случае нельзя, так как существует риск тяжелых осложнений и последствий.
Небулайзер — это устройство, которое преобразует любой раствор лекарственных веществ в мелкодисперсный аэрозоль, используется в лечении патологий дыхательной системы. Взвешенные в воздухе мельчайшие частицы лекарственного вещества способны проникать во все труднодоступные места, в том числе и в околоносовые пазухи.
Население сейчас очень активно используют небулайзер для ингаляций при синусите, как у взрослых, так и у детей.
Однако большинство небулайзеров бесполезны для лечения верхних дыхательных путей, ключевым в выборе небулайзера для лечения синусита является величина частиц аэрозоля. Их размер не должен быть меньше 10 мкм, иначе они попадают в нижние дыхательные пути, что является лишним и даже может быть причиной осложнений при использовании масляных растворов (масляная пневмония). Поэтому если и проводить ингаляцию, то только специальным паровым ингалятором и по рекомендации врача.
Противопоказания к применению небулайзера:
- повышенная температура тела,
- непереносимость компонентов препарата,
- кровотечения,
- сердечно-сосудистая и дыхательная недостаточность,
- состояние после инсульта или инфаркта,
- тяжелый гнойный синусит в фазе обострения.
В целом небулайзеры при синусите малоэффективны, поэтому на стадии выздоровления или ремиссии лучше воспользоваться виброакустической терапией которая безвредна (с учетом противопоказаний), а пользы будет от нее будет гораздо больше.
Мечта каждого человека выздоравливать быстро и без похода к врачу, но, к сожалению, лечение синусита народными средствами в домашних условиях чревато осложнениями и хронизацией заболевания. В виду того, что синусит опаснейшая болезнь, начинать лечение дома можно только после посещения врача.
От количества народных методов захватывает дух, а способы поражают воображение. Но эффективность многих рецептов описанных в интернете не доказана, и Вы можете потерять время, а в некоторых случаях даже навредить здоровью. Поэтому будьте осторожны с народными способами лечения, а самые важные и безопасные методы мы рассмотрели в статье «Лечение гайморита в домашних условиях»
При синусите верхнечелюстных пазух общий массаж будет не лишним. Он улучшает общий тонус и повышает иммунитет. Но чаще всего при гайморите прибегают к точечному массажу. Он широко используется в восточной медицине и официально признан европейской.
Также существует уникальная дыхательная гимнастика, созданная советской оперной певицей А.Н. Стрельниковой, применяемая в качестве профилактики синусита и для общего оздоровления организма. Подробнее об этой дыхательной гимнастике можно прочитать в статье: «Лечение гайморита в домашних условиях«.
Диета при синусите включает в себя множество необходимых элементов:
- Ключевым, во время острой фазы синусита, является обильное питье. Способствует разжижению содержимого пазух и выведению из организма шлаков. Пить желательно теплые напитки: преимущественно чистую воду, компот, травяные отвары, морс.
- Полезны продукты содержащие кальций, он содержится в китайской капусте, зелени, брокколи и овсянке.
- Продукты содержащие витамин С: виноград, малина, цитрусовые, капуста, киви, шпинат (при отсутствии аллергии на эти виды продуктов).
- Мед будет хорошим ежедневным дополнением в рационе больного синуситом (если нет аллергии).
- Огромную пользу больному организму принесет так называемая лечебная безбелковая диета.
Ее суть сводиться к временному ограничению приема белковой пищи: мяса, рыбы, морепродуктов, некоторых молочных продуктов и даже орехов. Дело в том, что белок поступает к нам из двух источников: внешнего — с пищей и внутреннего — от умерших клеток.
Во время болезни в организме появляется огромная масса отмирающих клеток, а ресурсы на переработку всех этих белков ограничены. Часто наш организм знает лучше нас, что ему нужно, поэтому в тяжелых состояниях у нас нет аппетита, а иногда может даже возникнуть рвота после приема пищи. То есть белки, поступающие с пищей, временно становятся лишними. Более подробно об этом уникальном открытии можете почитать в книге Федорова В.А. и группы врачей: Ресурсы организма. Иммунитет, здоровье и долголетие.
Воспаление придаточных пазух бывает крайне тяжелым, а может пройти даже не замеченным вместе с обычным насморком. Однако не нужно полагаться на случай и ждать, что именно у Вас будет легкая форма синусита, а последствия гайморита или синусита пройдут мимо. Поэтому никогда не полагайтесь на случай и не бойтесь обратиться к врачу при малейших подозрениях на синусит.
После перенесенного гайморита или синусита могут возникнуть последствия как у взрослых так и у детей. Более тяжелые осложнения такие, как переход инфекции в ухо, в миндалины или в легкие, устраняются только в специализированных медицинских учреждениях. Но есть скрытые, отложенные во времени, последствия, часто незаметные даже врачу — это хронизация болезни. После перенесенного однажды синусита, он может вновь прийти через полгода, потом еще раз через месяц, и далее перейти в хронический синусит, который будет потом беспокоить постоянно.
Что бы максимально снизить риск хронизации после выздоровления, нельзя просто взять и начать жить как раньше. Необходимо принимать активные меры по укреплению иммунитета, как общего, так и местного. Незаменимым в данном случае является физиотерапевтический медицинский аппарат — «Витафон», который широко используется для профилактики синусита.
Список используемой литературы
- Бабияк В.И. Клиническая оториноларингология: Руководство для врачей. — СПб.: Гиппократ, 2005 г.
- Богомильский М.Р., Чистякова В.Р. Детская оториноларингология. — М.: ГЭОТАР-МЕД, 2002 г.
- Овчинников Ю.М., Гамов В.П. Болезни носа, глотки, гортани и уха. Учебник. — М.: Медицина, 2003 г.
- Воячек В.И. Основы оториноларингологии. — Л.: МЕДГИЗ 1953 г.
- Пальчун В.Т., Магомедов М.М., Лучихин Л.А. Оториноларингология. — М.: ГЕОТАР-Медиа, 2011 г.
- Шеврыгин Б.В., Керчев Б.И. Болезни уха, горла и носа: Учебник — М.: ГЭОТАР-МЕД, 2002 г.
- Орлов А.В. Практика современной ингаляционной терапии: Учебное пособие. — СПб.: СЗГМУ им. И.И. Мечникова, 2012 г.
- Федоров В.А., Ковеленов Ф.Ю., Ковлен Д.В., Рябчук Ф.Н., Васильев А.Э. Ресурсы организма. Иммунитет, здоровье и долголетие. — СПб.: Вита Нова, 2004 г.
- Щербак И.Г. Биологическая химия: Учебник. — СПб.: СПбГМУ, 2005 г.
- Синопальников А.И. Клиническая микробиология и антимикробная химиотерапия 1999 №01: Научно-практический журнал МАКМАХ. — М.: РМ-Вести. 1999 г.
- Березов Т.Т., Коровкин Б.Ф. Биологическая химия: Учебник. — М.: Медицина, 1998 г.
Автор статьи: врач Курапов И.Г. (Санкт-Петербург)
Вы можете задавать вопросы (ниже) по теме статьи и мы постараемся на них квалифицированно ответить!
источник