Использование пункции пазухи, как метода лечения, не находит широкого применения за рубежом. Что нужно для того, чтобы вылечить хронический гайморит без прокола?
Гайморит бывает бактериальный и грибковый. Поэтому в первую очередь, нужно убрать возбудителя гайморита, в большинстве случаев это бактериальная инфекция – стафилококк, который активизируется при переохлаждении и снижении иммунитета.
Стафилококк – это условно-патогенная флора, которая всегда присутствует у любого человека, но она может присутствовать в количествах, опасных для организма, а может – в неопасных.
Что обычно применяют при лечении стафилококка и других бактериальных инфекций? Антибиотики! Но насколько эффективны обычные антибиотики при лечении гайморита?
Есть врачи, которые уверены, что гайморит можно вылечить без антибиотиков. Почему?
Во-первых, из-за отечности и ослабленного кровотока в области гайморовых пазух действие даже очень сильных антибиотиков незначительно, тогда как весь организм очень серьезно страдает от них: последствием приема антибиотиков всегда является иммунодефицит.
Во-вторых, у многих людей уже выработана резистентность – устойчивость к большинству антибиотиков и их применение будет бесполезно, а время потеряно.
В-третьих, антибиотики лидируют среди лекарств, которые наиболее часто подделывают. Тогда возникает вопрос – какой антибактериальный препарат нужен для лечения гайморита? Чтобы он: применялся местно – прямо в область гайморовой пазухи, действовал как антибиотик, к которому не вырабатывается резистентность, и был защищен от лекарственных подделок.
Коллоидное серебро – натуральный антибиотик, действующий против вирусной и стафилококковой инфекции
О том, что серебро обладает очень сильной противобактериальной активностью, известно с древнейших времен. Маленьким детям часто дарят серебряные ложечки. Цари неспроста ели только с серебряной посуды. Это очень сильное противобактериальное средство действует против 650 бактерий и вирусов.
Коллоидное серебро – раствор мельчайших частиц серебра диаметром 10-4 – 10-7 в дистиллированной воде. Если антибиотик может убить в среднем 6 различных вирусов или бактерий, то серебро – в сотни раз больше.
Устойчивых видов бактерий и вирусов при воздействии серебра не возникает. А при воздействии обычными антибиотиками вирусы мутируют и в следующий раз этот антибиотик уже не действует на них.
Кто-то из врачей скажет, что серебро не выводится из организма и вызывает аргирию. Действительно, это справедливо в отношении таких препаратов, как протаргол и колларгол – спиртовых растворов солей серебра.
Коллоидное серебро в организме не накапливается, так как это мельчайшие коллоидные частицы чистого серебра.
Гайморит всегда бывает на фоне простуды, ОРВИ или гриппа. Каким образом можно остановить гайморит, пока он не слишком запущен? Для этого необходимо воздействовать непосредственно на слизистую оболочку придаточных пазух носа.
Что нужно сделать, если вы решили провести лечение гайморита в домашних условиях:
1. Остановить развитие вирусной или бактериальной инфекции с помощью натуральных антибиотиков, применяемых местно. При первых признаках заболевания (простудой, ОРВИ, гриппом) орошение коллоидным серебром носоглотки нужно делать сразу с первой секунды.
2. Поднять иммунитет – для этого принимаем такие натуральные препараты Coral Club, как Эхинацея и Кора муравьиного дерева. Эхинацея – иммуностимулятор, обладающий мощной противовирусной активностью (принимать не более 8 дней, потом перерыв). Эхинацея выгоняет вирус из клетки, а Кора муравьиного дерева – натуральный антибиотик широкого спектра действия – унитожает вирусы, бактерии и грибки.
3. Промывание пазух носа от гноя – как только вы почувствуете первые симптомы гайморита, нужно добиться, чтобы из гайморовых пазух обязательно отходил гной. Для этого делаем полоскание носоглотки теплым раствором обыкновенной или морской соли.
4. Масляные закапывания – для снятия воспаления и защиты слизистой носа от пересыхания. При гайморите многие сразу же начинают закапывать сосудосуживающие препараты, которые лишь усиливают отечность, нарушают кровообращения, пересушивают слизистую носа и мешают лекарствам достичь цели.
5. Согревающие процедуры – применяются с целью улучшения кровотока в пазухе и усиления противовоспалительного действия. Самый доступный и эффективный способ – вьетнамский бальзам «Звездочка». Усилить действие можно с помощью прогревания с применением синей лампы.
Внимание! Любые согревающие процедуры можно делать, только если гной из пазух отходит! В противном случае это категорически противопоказано!
Прокол гайморовой пазухи применяется только при запущенных случаях тяжелого гайморита, когда гной в пазухе успел стать плотным и не отходит через соустье (отверстие из гайморовой пазухи в полость носа), несмотря на все принятые меры. В этом случае без традиционной медицины (с проколом или без прокола) уже не обойтись.
Иначе могут быть серьезные последствия, т.к. гной, проникая через стенки пазухи, может вызвать распространение инфекции по организму, отит, менингит, воспаление легких, ревматизм и т.д.
Если вы не хотите ждать очередного обострения хронического гайморита, то самое лучшее заняться его профилактикой, пока вы здоровы. По статистике, 80% работающих ходят на работу даже когда болеют – где-то больничные не оплачивают, а где-то их лучше не брать.
Хорошо, если вы знаете причину своей предрасположенности к хроническому гаймориту. Иногда гайморит связан с анатомией носоглотки (искривление носовой перегородки, полипы, аденоиды), или это следствие заболевания десен и зубов верхней челюсти.
Но есть только две основные причины гайморита: бактериальная инфекция и снижение иммунитета. Поэтому воздействовать нужно в первую очередь на них.
источник
В большинстве случаев гайморит носит инфекционный характер, однако выделяют и аллергические гаймориты, катаральные и некоторые другие.
Не хронические формы гайморита хорошо поддаются лечению консервативными методами, однако при осложненных формах (или запущенных хронических вариантах) прибегают к хирургии.
В клиниках Германии гайморит лечится консервативными и хирургическими методиками. Немецкие врачи располагают современными эндоскопическими и микрохирургическими инструментами для выполнения подобных вмешательств.
Тактика лечения в США зависит от ряда его особенностей (катаральный, гнойный гайморит, аллергический и так далее). При отсутствии гнойных масс возможно успешное консервативное лечение, а в других случаях используется хирургия. Вмешательство бывает открытым или эндоскопическим, через носовые пазухи.
Лечение хронического гайморита в Израиле предусматривает применение ряда терапевтических методик: лекарственных и хирургических. Всегда израильские врачи начинают лечение с лекарственных препаратов, однако если они не помогают, то прибегают к хирургии. Лечение катарального гайморита в Израиле, как правило, осуществляется медикаментозно, чем удается предотвратить развитие гнойной или хронической формы. В ряде случаев к лечению гайморита привлекаются не только врачи-лоры, хирурги, но и представители других медицинских профессий. Например, лечение одонтогенного гайморита в Израиле проводится с участием стоматолога, а аллергический гайморит лечится совместно с врачом-аллергологом.
Как правило, хирургическое лечение гайморита сводится к выполнению следующих вмешательств:
- Эндоскопическая операция через ноздри. Пациенту через носовые пазухи вводятся эндоскопы с микрохирургическим инструментарием. Преимущества такого вмешательства в том, что после операции у пациента не остается шрамов.
- Операция по Колдуэллу-Люку. Эндоназальные операции при гайморите возможны не во всех случаях, из-за определенных анатомических особенностей. В таких ситуациях прибегают к операции Колдуэлла-Люка. Данная операция сводится к вскрытию гайморовой пазухи под общим или местным наркозом. В ходе оперативного вмешательства удаляются патологические гнойные массы, после чего врач удаляет патологически измененные ткани. Обычно, для операции по Колдуэллу-Люку пациента госпитализируют на 2 дня. Лечение двустороннего гайморита в Израиле предусматривает выполнение более обширного вмешательства, которое требует и больше времени.
Загрузка формы. » data-toggle=»modal» data-form- >Запрос цены
Диагностика гайморита в немецких клиниках предусматривает выполнение следующих процедур:
- анализы крови;
- рентгенография пазух;
- МРТ и КТ пазух.
В США распространение патологического процесса при гайморите диагностируют с помощью рентгенографии, МРТ и КТ. Лабораторные методы диагностики позволяют выявить патогенного возбудителя и оценить возможности использования антибиотикотерапии (при необходимости).
Перед началом терапевтических процедур проводится диагностика, которая занимает 3-4 суток.
Пациента встречает врач-отоларинголог, который проводит осмотр, устанавливает локализацию патологии (правосторонний гайморит/левосторонний гайморит), изучает историю болезни и направляет больного на проведение дальнейших исследований.
- Анализы крови и мочи.
- Биохимический анализ крови.
- Посев носоглотки и выявление патогенного возбудителя.
- Рентгенография пазух.
- Эндоскопическое исследование гайморовых пазух.
- МРТ, КТ.
После выполнения диагностических процедур команда врачей делает заключение, устанавливая диагноз и составляя схему лечения.
Лечение гайморита в Израиле обойдется на 30-40% дешевле, чем в странах Европы, поскольку благодаря серьезному государственному финансированию израильские врачи предлагают пациентам медицинские услуги по приемлемым ценам. Точная стоимость за оказанные услуги зависит от степени тяжести болезни, методов диагностики и лечения, которые были применены для решения проблемы у конкретного пациента.
источник
Эффективное лечение синусита в Израиле, современное лечение синусита за рубежом в израильском центре отоларингологии Tel Aviv CLINIC. В группу синуситов входят: фронтит, гайморит, этмоидит, сфеноедит, ринит. Гайморовые пазухи, заполненные воздухом пространства в костях лица и головы, связаны с внутренней частью носа через небольшие отверстия.
Гайморовые пазухи играют важную роль в том, как человек дышит через нос и в потоке слизи в носу и горле. Когда гайморовы пазухи работают должным образом, человек чувствует себя нормально, но они часто подвергаются инфекциям и воспалениям, которые вызывают симптомы гайморита и синусита. Воспаление или инфекции гайморовых пазух называются синуситом.
Пациенты часто жалуются на заложенность носа, давление, насморк или скопление слизи. Другие симптомы синусита включают в себя головные боли и потере обоняния. Диагностика синусита в Израиле проводится с помощью эндоскопического обследования для того, чтобы помочь выяснить точную природу патологии, при этом учитываются жалобы пациента.
Для постановки точного диагноза проводят анализ слизи и компьютерную томографию. Иногда пациенты с синуситом обходятся без лечения или имеют достаточный эффект от лечения антибиотиками: капли в нос, спреи или таблетки, но при тяжелых формах может быть необходимо хирургическое лечение синусита за рубежом.
Если не проводить комплексное лечение синусита в Израиле, это может привести к осложнениям с распространением инфекции в соседние глазницу или концентрации жидкости вокруг мозга. Эти очень редкие осложнения являются лишь некоторыми из причины, по которым операции синус может стать необходимым.
Для лечения синусита, врач может назначить назальные спреи (некоторые из них могут содержать стероидные аэрозоли), капли в нос, или таблетки противозастойного действия. Если пациент страдает от тяжелого хронического синусита, могут быть прописаны оральные стероиды чтобы уменьшить воспаление — как правило, только тогда, когда другие лекарства не дали должного эффекта.
Антибиотики назначают для любой бактериальной инфекции находятся в пазухах (антибиотики не эффективны против вирусной инфекции). Антигистаминные препараты могут быть рекомендованы для лечения аллергии. Противогрибковые препараты могут быть предписаны для лечения синусита с грибковой инфекцией. Иммуноглобулины (антител) может применяться, если у пациента есть определенный иммунодефицит.
Эндоскопическая операция является безопасным методом лечения синусита за рубежом и позволяет избежать применения антибиотиков и стероидных лекарств. Как правило, оперативное лечение синусита в Израиле проводится под общим наркозом, но иногда делается с помощью местной анестезии внутри носа.
Хирург использует специальные инструменты: катетеры и эндоскопы для разблокирования гайморовых пазух. После операции воспаление исчезает, как и симптомы. Рекомендуется использование капель, мазей и аэрозолей соленой воды после операции. До выписки из больницы пациент получает конкретные инструкции.
Хирургическое лечение синусита за рубежом в Tel Aviv CLINIC предполагает амбулаторное наблюдение пациента в течение двух недель после операции, потому что некоторое количество слизи и жидкости, окрашенной кровью может вытечь из носа в первую неделю или две после операции, и это нормально. Важно держаться подальше от пыльной и дымной среды во время восстановления.
Вполне вероятно, что пациент сможет пойти домой в день операции или на следующий день после операции в зависимости от объема хирургического вмешательства. Пациенту нужно отдыхать и избегать поднятие и ношение тяжестей по крайней мере, две недели. Больной получит подробные инструкции о том, когда вернуться в больницу для повторного посещения.
Хирургическое лечение синусита в израильском центре Tel Aviv CLINIC предполагает удаление инфицированных, опухших или поврежденных тканей, удаление элементов хрящей и костей, для создания более широкого отверстия для оттока слизи из гайморовых пазух, удаление наростов (полипов) внутри носа или гайморовых пазух, удаление посторонних предметов, которые блокируют носовые пазухи, что обычно происходит у детей. Хирургия ФЭС может быть единственным способом лечения инфекционных синуситов, но операция не всегда полностью исключает гайморит.
Некоторым пациентам с очень тяжелыми формами, возможно, потребуется вторая операция. Хирургия является наиболее успешным лечением синусита за рубежом, когда используется вместе с консервативной медициной и лекарственным лечением в домашних условиях, чтобы предотвратить рецидивы синусита. Повторную операцию и рецидивы синусита можно избежать, если принимать антибиотики для предотвращения повторного заражения.
Эндоскопическая хирургия в израильской клинике оперативной отоларингологии предпочтительнее, чем традиционное лечение хронических синуситов, которые требуют хирургического вмешательства. Эндоскопическая баллонная синусопластика в Израиле является менее инвазивной, дешевле и почти не имеет осложнений. Как правило, тонкий инструмент под названием эндоскоп вводится через нос, так что врач может увидеть и удалить все, что необходимо.
Традиционная операция может быть сделана при таких осложнених синуситов, как большое скопление гноя, инфекции костей лицевого скелета, абсцесс мозга. В этом типе операции, врач проникает в пазуху из полости рта или через кожу лица. Немногие люди нуждаются в хирургии для лечения синуситов, но, возможно, потребуется операция, если есть высокая степень блокировки дыхания и другие проблемы, которые определяют, насколько обширной должна быть хирургическая операция.
Хирургия может быть ограничена удалением инфицированных тканей или небольших наростов (полипов) внутри носа. Более обширная операция включает в себя удаление костных фрагментов для создания более широкого открытия пазухи. Лечение синусита за рубежом выполняется хирургом — отоларингологом.
Стоимость лечения синусита за рубежом в израильской клинике зависит от вида лечения, стоимости назначаемых препаратов, объема оперативного вмешательства и определяется индивидуально для каждого пациента после получения результатов диагностики.
Для составления предварительной программы диагностики и лечения в нашей клинике, а также оценки примерной стоимости, пожалуйста, заполните контактную форму и пришлите нам выписку истории болезни.

Tel Aviv CLINIC
Viber, WhatsApp, Telegram
Тел: +972544942762
Эл. почта:
[email protected]
Skype: medicaltourisrael
Адрес: ул. Вайцман 14,
Тель Авив, Израиль
источник
Интервью с отоларингологом высшей категории, профессором New York Eye and Ear Infirmary ( Манхэттен ) Игорем Бранованом.
Наши читатели хорошо знакомы с доктором Игорем Бранованом, не раз выступавшим с советами на страницах “Еврейского Мира”. Институт болезней уха, горла и носа в Манхэттене, где он лечит и преподает, является одним из крупнейших специализированных госпиталей, который неоднократно занимал 1-ое место в Нью-Йорке. Этот госпиталь — пионер в создании и усовершенствовании методов диагностики и лечения заболеваний уха, горла и носа. Д-р Бранован приехал в США из б. Советского Союза более 20 лет назад, окончил здесь медицинскую школу престижного Стэндфордовского университета (Калифорния). Сейчас в своем Институте он является Директором Программы обучения резидентов (врачей) по отоларингологии. Это исключительно ответственная должность, которая в Америке доверяется, как правило только урожденным американцам. Я первый раз встречаю на этой должности выходца из России.
Мы решили вновь обратиться к доктору И. Брановану по вопросу, который беспокоит многих читателей. Сегодня речь пойдет о возможностях борьбы с заболеванием, известным под названием хронический гайморит. Сейчас в США с этой болезнью обращаются к врачам больше, чем с любыми другими болезнями! К сожалению, среди них много людей и нашей общины. Одни “привезли” эту болезнь с собой, другие заболели уже здесь, в Америке.
Чем объясняется такая частота болезни? Как успешнее с ней бороться? Можно ли ее предотвратить? На эти и другие вопросы мы попросили ответить доктора Игоря Бранована.
ИГОРЬ БРАНОВАН: Статистика показывает, что более 10% жителей крупных городов страдают хроническим гайморитом. И многие из них не знают, что с ними. А это чревато развитием неприятных осложнений, которые можно было бы предотвратить при своевременном обращении к специалистам. Хронический гайморит — инфекционный процесс, приводящий к продолжительным изменениям слизистой придаточных пазух носа. Для того, чтобы правильно понять, с чем это связано и как болезнь угрожает больному, вкратце остановлюсь на основных причинах ее возникновения.
Нос человека имеет 4 пары придаточных пазух, небольших костных полостей, заполненных воздухом и покрытых изнутри слизистой оболочкой. С полостью носа они сообщаются через маленькие отверстия диаметром 1-2 мм., через которые у здорового человека из этих пазух поступает небольшое количество слизи. Очень важно, чтобы отток слизи из них происходил без задержки. Но как раз здесь и кроются возможные неприятности. Из них к самым частым следует отнести задержки оттока, вызванные вирусной инфекцией или полипами.
Сегодня трудно найти человека, особенно в условиях больших городов, у которого бы на протяжении его жизни не встречалась, и не раз, вирусная инфекция. Чаще всего она проявляется острым насморком, который длится обычно не более недели и , как правило, проходит самостоятельно. Но в 10% случаев вирусная инфекция вторично сопровождается бактериальной инфекцией, что клинически проявляется подъемом температуры тела, гнойными выделениями из носа, болями в области переносицы, щек. Эти симптомы обозначают, что вирусный процесс перешел в бактериальный (острый гайморит). Обычно присоединение бактериальной инфекции связано с ослаблением иммунной системы человека, когда организм не в состоянии самостоятельно, своими силами, справиться с бактериальной инфекцией. Кроме того, причиной вторичной инфекции является наличие у части людей проявлений аллергии или разрастание полипов в носу. Вследствие этого нарушается или вообще прерывается нормальный отток слизи из пазух, слизистая которых поражена воспалением. А это способствует вспышке инфекции в пазухах.
К счастью, в большинстве случаев этот процесс не опасен и при своевременном обращении к врачу он успешно лечится коротким курсом антибиотиков ( 7-10 дней ) и каплями, улучшающими отток слизи из пазух. Хочу подчеркнуть, что не следует увлекаться самолечением каплями, продающимися без рецепта врача. Без контроля врача их можно применять лишь несколько дней. Однако, более длительное применение может вызвать привыкание и они перестают давать эффект или даже ухудшают состояние.
ЛЕОНИД ЛОЗИНСКИЙ: Вы сейчас рассказали об остром гайморите. А часто ли острый процесс может перейти в хронический и почему?
И.Б.: Если острый процесс затянулся и длится более 3-х месяцев — это уже хронический гайморит. И, конечно, в такой ситуации больной должен лечиться у специалиста — отоларинголога, т.к. обычными методами его уже нельзя вылечить. Без “вмешательства” отоларинголога продолжение хронического воспаления грозит больному грозными осложнениями.
Для успешного лечения хронического гайморита требуется более продолжительное лечение антибиотиками ( 4-6 недель ). Не всем пациентам это нравится, но другого выхода нет. Наш значительный опыт показывает, что досрочное прекращение лечения часто приводит к обострению инфекции. В ряде случаев к антибиотикам на короткий срок добавляются местно гормоны (в форме аэрозолей), которые улучшают отток гноя. Зная, что некоторые наши пациенты боятся даже самого упоминания слова гормоны, хочу напомнить, что при хроническом гайморите мы назначаем гормональные препараты местно, поэтому они не попадают в общий ток крови и не вызывают никаких общих побочных действий.
Л.Л.: Не может ли служить хронический гайморит “пусковым механизмом” в развитии и обострении бронхиальной астмы?
И.Б.: Да, это действительно может быть. Показано, что после проведения полного курса лекарственного лечения или операции, приступы астмы возникают намного реже и слабеют.
Л.Л.: Какие методы Вы применяете сейчас для выявления хронического гайморита?
И.Б.: Это очень важный вопрос. Дело в том, что все мы — и врачи, и пациенты — привыкли верить в магические возможности рентгеновских лучей в диагностике. Казалось бы, что это действительно так. Но не в случае с хроническим гайморитом. Здесь могут возникнуть ошибки. Они заключаются в том, что рентген и, в частности, CAT scan, сделанные при острой инфекции, покажут наличие воспаления в пазухах. Однако, это вовсе не означает, что у больного хронический гайморит. Для правильной диагностики хронического гайморита исключительно важно провести CAT scan только после окончания полного курса лечения. Иначе этот метод введет врача в заблуждение и будет поставлен диагноз заболевания, которого на самом деле нет.
Но сегодня для постановки правильного диагноза хронического гайморита этого уже недостаточно. Преимущество “узкого” специалиста при постановке диагноза заключается помимо его клинического опыта еще и в том, что мы сегодня используем специальную аппаратуру, позволяющую заглянуть глубоко в нос и его придаточные пазухи и воочию увидеть, что там в действительности происходит. Для этого мы используем специальные миниатюрные видеокамеры. Своевременная диагностика и последующее назначение долгосрочного лечения позволяют, к счастью, в большинстве случаев полностью излечить больных, страдающих хроническим гайморитом. Лишь у больных с полипами в пазухах, а также при существенном ослаблении иммунитета, лекарственное лечение не позволяет добиться желаемого успеха.
Только в таких случаях не обойтись без оперативного вмешательства. Хирургическое лечение больных хроническим гайморитом проводится уже десятки лет, но с середины 80-х годов подход к проведению операций изменился. Было показано, что главным в успешном лечении больных является значительное улучшение оттока гноя. Для этой цели необходимо увеличить отверстия между пазухами и полостью носа до двух сантиметров в диаметре, т.е. приблизительно в 10 раз(!). Благодаря этому даже если в пазухах и останется ( или появится ) инфекция, она уже не станет хронической, т.к. слизь ( или гной ) не смогут скапливаться и будут отходить через широкие отверстия. Раньше подобные операции проводились , по-существу, вслепую с помощью обычных ламп. Это нередко приводило к серьезным осложнениям ( менингит, повреждение глазного яблока ) из-за близкого расположения пазух к таким важнейшим органам человека как мозг и глаза. Поэтому многие хирурги старались избежать проведения подобных операций.
Сейчас создана новая аппаратура, разработана новая технология операций, готовятся новые отряды специалистов, использующих современные методы лечения. В частности, мне посчастливилось на протяжении более 5 лет работать вместе с одним из родоначальников этой новейшей хирургии в Америке- с доктором Шейфером. К нам направляют больных со всей Америки, со всего мира. Среди этих больных немало людей, получивших различные осложнения из-за применения устаревших методов хирургического лечения. Мы стараемся исправлять эти недостатки.
Л.Л.: Из стран бывшего Советского Союза к Вам тоже приезжают больные?
И.Б.: Да. Дело в том, что в России новые методы лечения в силу разных причин еще недостаточно развиты и поэтому операции проводятся в основном по-старому и с помощью устаревшей аппаратуры. Даже у нас в США, где сотни врачей уже прошли определенную подготовку, не более дюжины отоларингологов владеют новым методом до тонкостей. Проведение таких операций — не удел дилетантов, т.к. последствия ошибок слишком серьезны. Но в руках опытных специалистов подобные операции проводятся быстро, безболезненно и практически без осложнений. К примеру, в нашем Институте одно серьезное осложнение приходится более, чем на 10 тысяч операций! Это впечатляющие результаты. Крайне важен также и послеоперационный уход в течение нескольких недель пока проходит воспалительный период.
За последние 5 лет я радикально изменил проведение операций при хроническом гайморите и перешел от использования общей анестезии (наркоз) к местной анестезии. В результате этого больной во время операции, которая обычно длится не более часа, находится в сознании, что позволяет мне разговаривать с ним, легко следить за его состоянием. При таком методе операции больной через несколько часов уже может отправляться домой, а через несколько дней переходить к привычному образу жизни, в т. ч. и к работе.
В течение последнего года при Институте уха, горла и носа функционирует Центр по лечению поражений щитовидной железы, вызванных последствиями Чернобыльской катастрофы. Центр создан по инициативе д-ра Бранована, который является его директором. О работе этого Центра и его успехах он обещал рассказать нашим читателям в следующей беседе.
Информация о работе доктора И.Бранована по телефонам (718) 616-1000 и (212) 979-4200 и на стр. .. нашей газеты.
Интервью провел доктор медицинских наук Леонид Лозинский
источник
Некоторые люди могут заболеть воспалением пазух носа – синуситом, такая болезнь опасна тем, что совсем рядом находится головной мозг, глаза и уши. Поэтому нужно незамедлительно приступать к лечению.
Чтобы быстро вылечить синусит, надо применять все методы лечения: медикаментозное, народные рекомендации, физиотерапия. Только благодаря комплексу мероприятий недуг вас навсегда покинет.
Организм каждого человека имеет пазухи носа, делятся они на четыре вида совершенно разных полостей. Объединяют их каналы и слизистая основа. Поэтому при возникновении воспаления у слизистой начинается отек и жидкость уже не может спокойно проходить. В связи с этим в пазухах образуется гной, бактерии и инфекция.
Синусит бывает острый – тот, при котором в пазухах образуется сильное воспаление пазух и имеет ярко-выраженные симптомы
Болезнь может быть хронической. Возникает тогда, когда Вы в прошлый раз не долечили синусит. Симптомов уже так сильно не видно, как при остром, но изредка болезнь дает о себе знать
Причин появления такого заболевания немало, вот основные из них.
Если когда-либо Вы болели ринитом и не долечили его. Или, если человек просто не лечит ринит – он перерастет в синусит. Аллергия также сможет вызвать у человека воспаление. ОРЗ в организме способствует появлению воспалительного процесса.
При наличии зубной болезни может развиться синусит, при врожденных проблемах с носовой перегородкой.
Что делать и как быстро вылечить такую непростую болезнь? Для начала необходимо разобраться с существующими симптомами недуга.
При возникновении следующих симптомов нужно незамедлительно обращаться к ЛОР-врачу, иначе болезнь вызовет серьезные последствия. Если у взрослого человека:
- Появляется насморк, который длится долго и не прекращается, выделения желтые или зеленые, даже возможны с кровью
- Постоянная заложенность ноздри: сначала одной, а потом другой
- Совместно с другими симптомами появился сухой кашель, который становится сильнее к ночи
- Слишком сильные выделения из носа в утреннее время
- Температура становится высокой и держится на протяжении долгого времени
- Потерялось обоняние
- Интоксикация организма, которая проявляется в потере аппетита, утомляемости и другом
- Отек лица в районе носа
- Появилась боль в голове, на лбу, в районе носа, затылка. При физических нагрузках боль усиливается
Когда человек не лечит такое заболевание, возможны появления серьезных осложнений. Рядом с носом находятся глаза и уши, поэтому инфекция вполне может перейти на них.
Давление гноя на глаза сможет вызвать абсцесс глазного яблока, что непременно вызовет слепоту. Также инфекция может выйти за пределы лица и пойти по всему организму, чем вызовет сепсис.
Нижние дыхательные пути, костная ткань также могут быть подвергнуты инфекции – это однозначно не приведет ни к чему хорошему. Опасными последствиями является поражение спинного и центрального мозга.
Про то, как вылечить синусит Вам сможет рассказать Вам исключительно врач. Он проведет полное обследование, поставит точный диагноз, назначить верное лечение.
Медикаментозное лечение состоит из нескольких этапов.
В самом начале лечения врач может прописать Вам таблетки от насморка: противовоспалительные, гомеопатические или даже антибиотики, если уже совсем запущенный случай.
- синупрет – противовоспалительные драже, которые используются при комплексной терапии, содержат растительные компоненты
- коризалия – гомеопатические таблетки на растительной основе, помогают убрать воспаление в носоглотке
- колдакт – помогает при простуде, соответственно убирает все признаки насморка
- ринопронт – сосудосуживающие таблетки, лечат симптомы ринита, но имеет противопоказания
Обязательно применение сосудосуживающих капель или спреев в нос:
- Нафазолин или нафтизин – нос моментально пробивается, но подсушивается слизистая
- Галазолин, Риностоп или Тизин – эти препараты также мгновенно действуют, но имеют смягчающий эффект
- Аквафор, физиомер – капли, которые вмещают в себя морскую соль. Не имеют побочных эффектов и помогают быстрее избавиться от насморка. Необходимо постоянно делать промывания пазух
- Гриппферон –капли от вирусов, которые избавят от воспаления за три дня
После того, как Вы пошли на поправку, врач назначит физиотерапевтические процедуры: УФО, УВЧ и токи.
Если же болезнь уже запущена и гной не получается вывести в домашних условиях – назначается прокол пазух: специальной иглой врач прокалывает нос, вводит катетер, и специальным раствором промывает пазухи от всего гноя.
О том, как лечить болезнь у детей Вам расскажет врач. Обязательно проконсультируйтесь с ним, потому как он проведет полное обследование и поставит точный диагноз.
Что разрешено при лечении детей:
- НазолКидс, ДляНос – безопасные сосудосуживающие препараты
- Аквамарис – содержит морскую соль, которой необходимо промывать нос
- Цефепим, Спирамицин, Амоксиклав – антибиотики, которые выписывать должен только врач. Не испытывайте самостоятельно их действие на ребенке
В запущенных случаях доктор может назначить операцию на пазухи носа – прямая пункция. Ребенку дают обезболивающее, потом под общим наркозом хирург прокалывает нос и специальным раствором промывает пазухи от скопившегося гноя.
Конечно, сначала нужно попробовать вывести гной самостоятельно дома. Нужно взять кукушку с физраствором и вставить в нос. Потом под давлением жидкости из пазухи должен выводиться весь гной. Так повторять до тех пор, пока полностью не прочистите нос.
Отдельно необходимо остановиться на лечении синусита антибиотиками. Потому как это серьезное лечение, требующее от Вас полного осознания последствий.
Степень запущенности болезни и его форма – при легких формах синусита возможно лечение в домашних условиях.
Чувствительности больного к некоторым препаратам – необходимо знать, на что может быть аллергия.
Такой препарат как азитромицин возможно применять после 8 лет. Это антибактериальный препарат, который сможет облегчить Ваше состояние уже на третий день.
Антибиотик местного действия помогает избавиться от острого синусита. Например, биопарокс – запрещен детям до 3 лет. Данный препарат концентрирует свое действие конкретно на очаге болезни. Но имеет множество противопоказаний. Цефазолин является серьезной группой антибиотиков. Может вызвать аллергию и противопоказан детям и беременным.
Лучше всего использовать препараты, которые основаны на растительных компонентах. Они не только помогают вылечить болезнь, но и укрепляют организм. После приема антибиотиков, нарушается микрофлора организма, поэтому обязателен прием витаминов. Нужно восстановить ослабленный иммунитет. Нужно правильно принимать такие серьезные препараты. Никогда не нарушайте длительность приема, курс и дозу. Это опасно последствиями.
Нельзя постоянно принимать один и тот же антибиотик, он просто перестанет действовать. После того, как исчезли симптомы, нужно еще некоторое время принимать лекарство. Если у Вас аллергия на препарат – ни в коем случае не принимайте его.
Перед тем, как принимать такие серьезные препараты – обязательно обратитесь к врачу. Только он сможет четко сказать, необходимы ли Вам антибиотики или можно вылечиться без участия.
Как и все болезни, синусит возможно лечить и народными средствами. Посмотрим, как лечить такую болезнь.
Отлично помогут ингаляции на пару с участием масла сосны или же эвкалипта, и других. Они идеально подойдут для дезинфекции пазух и снятия отечности.
Быстро вылечить синусит помогут примочки из прополиса: нужно взять прополис, смешать с таким же количеством сока золотого уса и водой, полученную массу нагрейте на огне. Потом вложить в марлю и положить на больные пазухи. После 2 недель использования – Ваши пазухи выздоровеют.
Настойка чайного гриба сможет промыть пазухи носа, при этом будет их лечить. При синусите помогут сок каланхое и цикломена. В них нужно смочить тампоны и поместить в пазухи носа. С народным лечением нужно быть осторожнее, потому как некоторые травы могут быть несовместимы, или у Вас к ним может быть большая чувствительность.
Также синусит носа можно лечить упражнениями – это поможет улучшить кровообращение в пазухах: закройте ноздрю пальцем и сделайте 12 вдохов и выдохов одной ноздрей. Потом, то же самое повторить с первой.
При лечении такой болезни как синусит обязательным условием является комплексный подход к решению проблемы. Необходимо полностью вылечивать заболевание, чтобы не возникало больше никаких опасных последствий.
Помните, что самостоятельно ставить эксперименты на своем организме крайне опасная затея, Вы можете приобрести еще заболевание, которое придется лечить. Чтобы избежать таких последствий – обратитесь за консультацией к грамотному специалисту, который грамотно назначит комплексное лечение. Будьте здоровы!
источник
Вероника Кеннеди, бакалавр медицины, Робин Янгс, доктор медицины, член Королевской коллегии хирургов
Госпиталь Западного Саффолка, Бэри Сент-Эдмондс, Саффолк
Oбзоры, касающиеся диагностики и лечения болезней придаточных пазух носа (ППН), чаще всего вызывают множество новых вопросов, поскольку точный диагноз осложняется неспецифичностью неинвазивных методов обследования. Эмпирическое лечение, особенно с помощью антибиотиков, как правило, считается успешным, хотя во многих случаях наступает спонтанное выздоровление без какого-либо лечения.
Цель этого обзора — осветить современные представления о природе воспаления ППН и дать логические и фактические обоснования медикаментозного либо хирургического лечения.
Анатомия и физиология. Носовая полость и ППН наделены важными физиологическими функциями. Преимущественно через полость носа проходит вдыхаемый и выдыхаемый воздух, поэтому нос должен обладать защитными механизмами, способными оградить воздухоносные пути от вдыхаемых патогенов и инородных тел.
Рисунок 1. Слизь стекает назад в носоглотку вследствие движений ресничек
Железы реснитчатого эпителия носа и ППН производят поверхностный слизистый слой. Он задерживает частички веществ, а реснички, находящиеся в постоянном движении, проталкивают их назад, в носоглотку (см. рис. 1).
И верхнечелюстная, и лобная пазухи вентилируются через каналы, в свою очередь проходящие через переднюю решетчатую область. Очень важно, чтобы эти пути оставались проходимыми, поскольку нормальный отток слизи нужен для поддержания воздухонаполнения пазух.
Важная роль передних клеток решетчатого лабиринта и среднего носового хода в физиологии ППН подтверждается тем, что эта область получила название “остеомеатальный комплекс” (рис. 2). Считается, что легкое ограниченное воспаление в этой области может привести к вторичному инфицированию верхнечелюстного и фронтального синуса. Это во многом справедливо, хотя патогенез синуситов более сложен.
Рисунок 2. Нормальный средний носовой ход — область “остиомеатального комплекса”
Микробиология. Носовая полость и ППН заселены нормальной бактериальной флорой; в норме там обнаруживаются те же микроорганизмы, что и в инфицированных пазухах. Многие инфекционные процессы в пазухах имеют вирусную природу; бактерии присоединяются вторично.
При остром синусите чаще всего выделяют Streptococculs pneulmoniae, Heamophiluls influlenzae и Moraxella catarrhalis.
При хронических синуситах обычно присутствуют те же микроорганизмы, а также анаэробы, такие как штаммы Fulsobacteriulm, Staphylococculs aulreuls, изредка грамотрицательные бактерии, например штаммы Pseuldomonas.
Рисунок 3. Гной в среднем носовом ходе при остром синусите
Все больше диагностируется аллергических синуситов, часто ассоциированных с назальными полипами.
Клиника. С позиций оториноларингологической хирургии понятия об анатомии, физиологии и патологии ППН в корне изменились с появлением жесткой эндоскопии носовой полости и возможности компьютерного сканирования (КТ) синусов.
Однако ни один из этих диагностических методов не доступен для врача общей практики, которому нередко приходится ставить диагноз и лечить синусит на основании клинических симптомов.
Часто жалобы больных при остром и хроническом синуситах совпадают, поэтому своевременный подход предполагает, что при попытке различать эти состояния врач опирается скорее на патофизиологию, чем на соображения длительности заболевания.
Синусит считается острым, когда инфекция разрешается под действием медикаментозной терапии, не оставляя значительных повреждений слизистых. Острые эпизоды могут быть рецидивирующими по своей природе; хронический синусит — постоянное заболевание, которое не поддается только медикаментозному лечению. При разграничении этих состояний проблема заключается в том, что для хирургического лечения всегда находятся показания, хотя в действительности многим пациентам достаточно длительной медикаментозной терапии. Кроме того, хирургическое вмешательство не дает стопроцентного успеха.
У многих пациентов с острым синуситом в анамнезе началу заболевания предшествует простуда. Симптомы, позволяющие предположить развитие острого синусита:
гнойные выделения из носа; заложенность носа; боли и болезненность при обследовании; лихорадка и озноб.
В некоторых случаях имеются местные симптомы, позволяющие заподозрить вовлечение различных синусов. При диагностике наиболее достоверным симптомом является жалоба на гнойные выделения из носа или выявление их при обследовании (рис. 3).
Если пациент страдает головными или лицевыми болями при отсутствии гнойных выделений, скорее всего, это не синусит.
При невылеченном синусите инфекция иногда распространяется за пределы пазух, приводя к серьезным осложнениям.
При распространении инфекции из фронтального синуса вперед мягкие ткани лба становятся отекшими и болезненными. Первоначально развивается целлюлит, затем субпериостальный абсцесс. Распространение через заднюю стенку фронтального синуса приводит к внутричерепным осложнениям, таким как менингит, субдуральная эмпиема или абсцесс передней доли.
При воспалении решетчатой пазухи инфекция распространяется через тонкую кость бумажной пластинки, приводя к поражению глазницы, сопровождающемуся целлюлитом и орбитальным абсцессом. Нелеченые инфекции глазницы почти всегда ведут к слепоте.
При подозрении на осложненный синусит, особенно при отеке мягких тканей глазницы у ребенка, необходима срочная консультация оториноларинголога и уточнение диагноза путем компьютерного сканирования.
Клиническая картина хронического синусита разнообразна. Как и при острой инфекции, заложенность носа и гнойное отделяемое являются постоянными симптомами.Температура не повышается либо повышается умеренно, а жалобы на общее недомогание, головную и лицевую боль типичны. Дополнительно многие пациенты жалуются на снижение обоняния, при этом они чувствуют отвратительный запах гноя в носу.
Простое клиническое обследование носовой полости с помощью отоскопа позволяет обнаруживать крупные полипы; маленькие полипы видны только при эндоскопии носа.
Промывание верхнечелюстного синуса под местной анестезией теряет былую популярность, так как редко приносит длительное облегчение
За прошедшее десятилетие участились случаи диагностики острых и хронических синуситов у детей, особенно в Северной Америке. Диагностика и лечение детских синуситов осложняется многими факторами.
Рецидивирующие симптомы поражения верхних дыхательных путей у детей проявляются достаточно часто и, как правило, свидетельствуют о наличии заболевания миндалин и аденоидов, а не первичного синусита. Компьютерное томографическое сканирование детей с симптомами поражения верхних дыхательных путей часто выявляет аномалии ППН, особенно верхнечелюстных.
Клинический опыт показывает, что симптомы синуситов у детей часто сами проходят с возрастом, при этом до сих пор не установлено, вырастают ли из “сопливых” детей “сопливые” взрослые.
Нет сомнения в том, что хронический синусит встречается и у детей, особенно если имеется нарушение функции реснитчатого эпителия.
Обследование. В общей практике диагноз “синусит”, как правило, ставится на основании клинических данных.
Рисунок 6. “Шпора” перегородки носа, врезающаяся в среднюю носовую раковину, — возможная причина “контактных болей”
Плоскостная рентгенография пазух чрезвычайно неспецифична и малоинформативна для выявления патологических изменений. Аномалии на таких рентгенограммах обнаруживаются у половины населения. Так, на рентгенограмме может быть выявлено утолщение слизистой верхнечелюстной пазухи, что не совпадает с результатами прямой эндоскопии. Несмотря на это, к плоскостным снимкам прибегают довольно часто, особенно при хронических симптомах.
В руководстве, изданном Королевской коллегией радиологов, говорится, что плоскостная рентгенография не является обязательным рутинным исследованием при заболеваниях ППН].
Обзор плоскостных снимков показывает, что целесообразно назначить полный курс местных стероидов без рентгенографии ППН пациентам с хроническим неспецифическим синуситом; если такое лечение оказалось неэффективным или имеется подозрение на неоплазию, пациента следует направить на лечение к специалисту.
Наиболее специфичным методом оценки анатомии и патологии пазух носа является компьютерная томография, как правило, в проекции венечного шва (рис. 4).
Компьютерное сканирование пазух дает точную информацию об анатомии пациента и наличии патологических изменений (рис. 5). Однако это исследование следует проводить только после специализированного обследования, включающего и назальную эндоскопию.
Эффективное лечение гайморита без медикаментозного и хирургического вмешательства, натуральным естественным способом.
Острый синусит. При остром синусите единого мнения о выборе антибиотика и продолжительности курса лечения не существует. С одной стороны, согласно рекомендации североамериканских ринологов, антибиотики следует принимать по крайней мере 14 дней или еще 7 дней после исчезновения симптомов. Согласно данным некоторых исследований, антибиотики не имеют преимуществ по сравнению с плацебо, когда речь идет о лечении синуситоподобных симптомов в общей практике .
Наличие столь противоположных точек зрения нередко только сбивает с толку врача общей практики, сталкивающегося с острым синуситом.
Многие пациенты, поступающие с симптомами синусита, выздоравливают спонтанно, без приема антибиотиков; задача врача — своевременно определить, есть ли возможность такого выздоровления.
Предполагается, что успешно решить этот вопрос может помочь КТ-сканирование. Пациенты с уровнем жидкости или при наличии тотального затемнения верхнечелюстных пазух нуждаются в антибиотиках, в то время как больные, у которых при сканировании не выявлено никаких отклонений или речь идет только об утолщении слизистой оболочки, скорее всего, могут выздороветь спонтанно.
Английские врачи общей практики не имеют непосредственного доступа к КТ, и вряд ли она будет им предоставлена для диагностики острого синусита, так как пациент при этом подвергается значительному облучению, а кроме того, исследование стоит достаточно дорого.
С чисто симптоматических позиций наличие гнойного отделяемого из носа и заложенность носа — более достоверные признаки инфицирования пазух, чем другие симптомы, такие как головные и лицевые боли. Для больных с первой группой симптомов оправданно назначение антибиотиков.
При выборе антибиотика необходимо учитывать возможность присутствия пенициллин-резистентных штаммов.
Препаратами первого ряда являются амоксиклав, эритромицин и цефалоспорины, например цефиксим. Те же антибиотики могут быть назначены при хронических инфекциях; в этом случае также полезны производные хинолона, такие как ципрофлоксацин.
Часто при остром синусите в качестве дополнительных средств используются противоотечные препараты, как местные, так и системные. Местные противоотечные, например ксилометазолин, уменьшают отек слизистой и улучшают проводимость воздуха, что теоретически ускоряет выздоровление.
Паровые ингаляции, часто с ароматическими добавками, например с ментолом, приносят облегчение пациенту, усиливая ощущение тока воздуха в носовой полости, но объективно не способствуют выздоровлению.
Хронический синусит. Наличие хронической инфекции ППН подразумевает или собственно заболевание слизистой, или анатомическое препятствие аэрации пазух. В любом случае хронический синусит не поддается только антибиотикотерапии.
Краеугольным камнем лечения в данном случае является стероидная терапия, как правило, с назальным путем введения.
Местные стероиды назначают в каплях или в форме спрея. Часто оказываются эффективны местные бетаметазоновые капли, которые нужно вводить, соблюдая правильное положение (голова наклонена вниз) (рис. 7), и применять не более шести недель во избежание возникновения системных побочных эффектов. Преимущество новых стероидных спреев (триамцинолон, будезонид) заключается в однократном примении в течение дня, что удобнее для пациента.
Пациентов следует направлять на консультацию к специалисту, если адекватное медикаментозное лечение оказалось неэффективным или при подозрении на более серьезные заболевания, такие как неоплазия или гранулематоз Вегенера. Часто курс интраназальных стероидов облегчает состояние пациентов с рецидивирующими острыми и хроническими синуситами. Такой курс следует провести перед направлением к оториноларингологу.
Имеется ряд симптомов, заставляющих заподозрить неоплазию и требующих раннего направления к специалисту: односторонние кровянистые выделения из носа, онемение лица, диплопия, глухота, обусловленная выпотом в среднем ухе, и определение интраназального объемного образования при обследовании.
Некоторым пациентам показано хирургическое лечение, причем в основном хирурги предпочитают эндоскопическую этмоидэктомию. Пункции верхнечелюстного синуса под местной анестезией теряют былую популярность, так как редко приносят длительное облегчение и чрезвычайно не нравятся пациентам.
Новые хирургические и анестезиологические методики позволяют в большинстве центров проводить операции на пазухах на базе дневного стационара и избегать рутинной послеоперационной тампонады носа.
Лечение лицевых болей. Значительную часть рабочего времени ринолога занимает диагностика пациентов с лицевыми и головными болями. С появлением синусовой хирургии в лечении заболеваний, сопровождающихся этими симптомами, удалось добиться впечатляющих результатов.
Часто симптомы, присущие синуситу, и жалобы, типичные для мигреней и кластерных головных болей, во многом совпадают.
Если у пациента с лицевыми болями отсутствует заложенность носа или гнойные выделения, а результаты эндоскопии и КТ-сканирования нормальные, то, скорее всего, проблема не в носе и придаточных пазухах, и синусовая хирургия здесь неэффективна, хотя не следует сбрасывать со счетов возможность воздействия плацебо.
Недавно возник интерес к так называемой контактной боли. Предполагается, что при этом состоянии носовая перегородка находится в патологическом контакте с боковой стенкой носа. Обычно это происходит, когда от перегородки отходит острая шпора, упирающаяся в среднюю носовую раковину (рис. 6). Как правило, пациенты жалуются на боль вокруг центральной части лица, отдающую в лоб и глазницы.
Многие инфекции ППН вызываются вирусами, бактериальные агенты присоединяются вторично. Как правило, при остром синусите обнаруживают Streptococculs pneulmoniae, Heamophiluls influlenzae и Moraxella catarrhalis У многих пациентов с острым синуситом в анамнезе началу заболевания предшествует простуда. Признаки, позволяющие предположить развитие острого синусита: гнойные выделения из носа, заложенность носа, боли и болезненность при обследовании, лихорадка и озноб Наиболее достоверным симптомом является жалоба на гнойные выделения из носа или выявление их при обследовании. Если пациент страдает головными или лицевыми болями при отсутствии гнойных выделений, скорее всего, это не синусит Плоскостная рентгенография ППН чрезвычайно неспецифична и малоинформативна для выявления патологических изменений. Аномалии на таких рентгенограммах обнаруживаются у половины населения Многие пациенты общей практики, поступающие с симптомами синусита, выздоравливают спонтанно, без антибиотиков; задача врача своевременно определить, есть ли возможность такого выздоровления Препаратами первого ряда являются амоксициллин/клавуланат, эритромицин и цефалоспорины, например цефиксим. Те же антибиотики могут быть назначены при хронических синуситах; в этом случае также полезны производные хинолона, такие как ципрофлоксацин Пациентов следует направлять на консультацию к оториноларингологу, если адекватное медикаментозное лечение оказалось неэффективным или при подозрении на более серьезные заболевания, такие как неоплазия или гранулематоз Вегенера. Часто курс интраназальных стероидов облегчает состояние пациентов с рецидивирующими острыми и хроническими синуситами. Такой курс следует провести прежде, чем направлять больного к специалисту
источник
От 5% до 10% случаев гриппа или простуды заканчиваются воспалением или инфекцией в одной или обеих придаточных пазух носа.
Такое осложнение носит название синусит (гайморит).
Как устроены придаточные пазухи носа, что на них влияет, как лечатся заболевания пазух и как уберечься от осложнений?
Функция пазух в эволюционном процессе не совсем ясна, за исключением того факта что полости пазух увеличивают площадь лица, тем самым уменьшая вес черепа.
Острое воспаление пазух развивается во время гриппа у 5% больных, а в общей сложности распространяется у 4% населения.
Несмотря на то, что большинство случаев синусита являются лёгкими (60%) и могут пройти без лечения, следует помнить о непосредственной близости этих пазух к мозгу и поэтому пренебрежение лечением в случаях, когда оно необходимо, может быть опасным и привести к серьёзным осложнениям.
Придаточные пазухи носа или синусы, это воздухоносные полости, расположенные в костях лицевого черепа. Пазухи выстланы слизистой оболочкой, которая постоянно вырабатывает слизь.
Задача этой слизи состоит в том, чтобы противодействовать различным инфекционным заражениям. Все пазушные полости «стекаются» к носу, а в задней его части существует соединение с ушным каналам и горлом.
Полость носа в нормальном состоянии увлажнена. Увлажнение это результат естественных выделений из пазушных полостей.
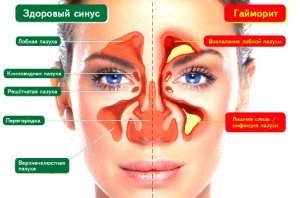
- Верхнечелюстные (максиллярные) пазухи — расположены ниже глазных впадин с обеих сторон.
Воспаление этих пазух приводит к боли под глазными впадинами, иррадиируя в область лба. - Лобные (фронтальные) пазухи — расположены над глазными впадинами.
Воспаление этих пазух вызывает сильную головную боль в области лба, глазах и в области надбровных дуг. - Решетчатый лабиринт (этмоидальные пазухи) — находятся в центре лица, позади носа. Воспаление этих пазух вызывает боль в центре лица.
- Клиновидные (сфеноидальные) пазухи — располагаются позади этмоидальных пазух, внутри черепной коробки.
Воспаление этих пазух вызывает боль в затылке или головную боль, централизованную на макушке
Синусит это воспаление или инфекция в одной или обеих придаточных пазухах носа, что приводит к блокированию систем оттока из пазушных полостей.
- острый синусит, когда блокируется проход (отток) в связи с образованием гноя после переохлаждения и появляются боли.
- хронический синусит, который обычно возникает в результате неоднократно повторяющихся воспалений (2-3 приступа в год, и более одного года подряд) или когда гной постоянно присутствует в пазухах.
- Воспаления, возникающие в связи с застоем пазушных проходов. 5% воспалений верхних дыхательных путей (простуда) вызывают осложнения в виде синусита.
Виральная инфекция полости носа или горла вызывает воспалительный процесс слизистой оболочки, что проявляется массивным количеством выделений, блокируя отверстия оттока. Выделения, которые не выходят из пазух, загрязняются и превращаются в гной.
Курение, загрязнение воздуха, влажность и повышенное содержание пыли в воздухе создают условия для развития синусита. - Закупорка отверстий оттока для пазушных выделений к носовой полости, например полипами (круглый нарост, содержащий естественную слизистую, со временем разрастается и блокирует отверстия оттока). Аллергия, так же может повлиять на воспаление слизистой и стимулировать рост полипов.
- Наросты, в тканях пазушных полостей. Самая распространённая это доброкачественная опухоль (эндофитная папиллома — внутренняя форма папилломы) — которая блокирует отверстия оттока выделений к носовой полости, а иногда приводит и к кровотечению из носа. В таких случаях необходимо хирургическое вмешательство.
- Проникновение инфекций в органы глаза или мозг. Случается крайне редко.
У детей от двух лет и старше, это может привести к воспалению глазного яблока, которое приведёт к выпячиванию глазного яблока наружу, к покраснению или опухоли глаза, возможно так же опускание века. - Проникновение инфекции в мозг. Из-за того что часть пазушных полостей расположены близко к мозгу, их воспаление могут привести в редких случаях к менингиту (воспаление мозговой оболочки) или к абсцессу в верхней или нижней части мозговой оболочки. В таком случае, как правило, необходимо хирургическое вмешательство.
- Стоматологические проблемы. Инфекция в корне зуба, которая проникает в верхнечелюстные пазухи или когда стоматолог проникает в пазуху и инфицирует её вовремя удаления зубного нерва.
Когда больной жалуется на насморк, заложенный нос, боль в глазах — прежде всего, анализируют ситуацию с его слов: первый ли это приступ, каковы симптомы и жалобы.
- Обследование специальным зеркалом (аппарат для расширения носовых отверстий) полости носа, что позволяет осмотреть всю его фронтальную часть.
- Эндоскопическое обследование, с помощью телескопа под местным наркозом. Эта более основательная проверка, благодаря которой можно обследовать всю структуру носа до его заднего отверстия у основания черепа.
- Рентген. Когда оба вышеуказанных обследования не дают однозначного результата, то производится обычный рентгеновский снимок, представляющий общую картину острых воспалительных процессов.
Если синусит повторяется несколько раз в год, то производится снимок CT (компьютерная томография), для того чтобы определить степень проходимости.
MRI (магнитно-резонансная томография), как правило, не используется для снимков пазух, поскольку, воздухоносные проходы трудно различимы в снимках, произведённых методом MRI. Тем не менее, этот метод обследования используется в случаях, когда в пазухах обнаруживают нарост, распространение которого может перейти в область мозга.
Заболевание синуситом неприятно и часто болезненно. Основные формы заболевания являются лёгкими и проходят сами собой без особого лечения.
Организм человека приспособлен бороться с синуситом, как и с любым другим заболеванием, но синусит может осложниться и существует риск, что он перейдёт в хроническую форму.
- Препараты, освобождающие пазушные проходы – всем известные лекарства, выпускаемые в виде спрея для носа. Выписывается, как правило, на срок не менее двух-трёх недель, а возможно и дольше.
- Антибиотик — для лечения инфекции, которая образовалась в пазухах. Выписывается, как правило, на срок не менее двух-трёх недель, а возможно и дольше.
- Промывание пазух – применяется в случаях, когда антибиотик не помогает. Осуществляется под местным наркозом через нос солёной водой. Облегчение наступает немедленно.
- Хирургические методы – в случаях образования анатомических наростов либо полипов. При хроническом синусите требуется операция, даже тогда когда не существует преграждение проходов.
При операции расширяют естественные пазушные отверстия для того чтобы позволить естественный отток выделений. Операция проводится с помощью эндоскопа, как правило, под общим наркозом.
Около 80% таких операций полностью избавляют больного от синусита.
Как правило, синусит это повторяющееся заболевание, которое проявляется при приступах. Нерегулярные головные боли и боли в висках не являются признаками синусита.
Так же боли в самих пазухах не всегда связанны с синуситом. Они могут быть таковыми, только если они связаны с определёнными причинами, например, такими как насморк, или постоянные выделения которые стекаются к горлу.
Для операций по удалению полипов используют новейший аппарат — микродебридер. В прошлом для удаления полипов использовали инструмент в виде пинцета, который позволял удалять полипы по одному. Когда речь шла о 30-40 полипах такая операция превращалась в длительный и сложный процесс.
В современной медицине, при операциях по удалению полипов используют новый аппарат, который вращательными движениями удаляет все полипы за короткий период времени.
После операции, больной принимает препараты с низким процентом стероидов, для того чтобы предотвратить повторное разрастание полипов.
источник