Не все родители обращаются за врачебной помощью при первых признаках простуды. Малыша пытаются лечить народными средствами или с помощью лекарственных препаратов. После того, как основные симптомы вирусного заболевания исчезают, обычному насморку не уделяют должного внимания. Это является большой ошибкой родителей, ведь основной причиной синусита у детей является не вылеченный до конца ринит.
В зависимости от локализации воспалительного процесса в носовой полости, бывает несколько разновидностей синусита у детей.
- Фронтит. Воспалительный процесс затрагивает только лобную часть головы.
- Гайморит. В этом случае очаг воспаления локализуется в верхнечелюстной пазухе. При двухстороннем верхнечелюстном синусите симптомы заболевания проявляются симметрично.
- Сфеноидит. Болезнь затрагивает клиновидные отделы околоносового пространства.
- Этмоидит. При воспалении решетчатых пазух носа у малыша диагностируется этмоидальный синусит.
Возрастные особенности ребенка:
- Малыши в районе четырех годиков чаще болеют этмоидитом. Это объясняется тем, что гайморовы пазухи в 4 года еще плохо развиты и напоминают узкую щель. Этмоидит проявляет себя припухлостью носовой перегородки, отечностью глазницы и верхнего века.
- Дети пяти лет более подвержены гаймориту. Нижняя стенка гайморовых отверстий находится близко к верхней челюсти, и в момент смены молочных зубов на коренные часто возникает воспалительный процесс. Также в 5 лет верхнечелюстные пазухи считаются практически сформированными, и не вылеченный до конца насморк может перейти в гайморит.
- Дети старших классов могут переболеть любым из видов синусита.
В зависимости от того, что стало причиной синусита у ребенка, заболевание бывает следующих видов.
-
Бактериальный. Фронтит возникает из-за проникновения в полость носа болезнетворных бактерий.
- Травматический. При деформации носовой перегородки после сильного ушиба или перелома, слизистая воспаляется и появляется отек.
- Вирусный. В организм ребенка проникают вирусы, которые вызывают воспаление пазух носа.
- Грибковый. Возбудителями грибкового синусита у детей выступают грибковые инфекции.
- Аллергический. К диагностике и лечению аллергического синусита требуется особый подход. У малыша возникает заложенность носа и обильные выделения слизи в ответ на контакт с раздражителем. В виде аллергена может быть что угодно: пыльца цветов и деревьев, шерсть домашних питомцев, шоколад и многое другое.
- Смешанный синусит может возникнуть при попадании в носовую полость патогенных микроорганизмов различного характера (например, вирусов и бактерий).
В зависимости от длительности протекания фронтита у детей, заболевание может носить острую или хроническую форму.
- Острый синусит обычно возникает при ОРВИ и гриппе и обладает ярко выраженными симптомами: головной болью, обильными выделениями из носа, повышенной температурой тела. Длительность острого синусита не превышает полутора месяцев.
- Хронический синусит у детей является осложненной формой острого типа заболевания. Продолжительность болезни превышает два месяца, причем симптомы могут на время исчезать, а затем появляться снова.
Синусит у детей далеко не безопасное заболевание. Из-за отека слизистой в околоносовых пазухах собирается муконазальный секрет, который является идеальной средой для размножения патогенных микроорганизмов. Верхнечелюстные пазухи находятся в непосредственной близости от оболочки головного мозга, и если воспалительный процесс начнет распространяться дальше, возможны серьезные осложнения. Также фронтит у детей может спровоцировать появление отита.

- Анатомические особенности строения носовой перегородки. Искривленная перегородка не дает слизи вытекать наружу, происходит застой секрета, в котором размножаются патогенные микроорганизмы.
- Частые инфекционные заболевания из-за низкого иммунитета.
- Постоянные переохлаждения.
- Аденоиды.
Развивающийся синусит у ребенка можно определить самостоятельно, но поставить точный диагноз и назначить соответствующее лечение способен только врач.
Симптомы заболевания у детей:
- Не проходящий более двух недель насморк.
- Заложенность носа, причем при двухстороннем фронтине заложенность носа отмечается с обеих сторон.
- Из носовых проходов обильно вытекает слизь, при хроническом синусите с примесями гноя.
- Головная боль в лобной части головы, усиливающаяся при наклоне туловища вниз.
- Припухлость в районе носовой перегородки и глазниц.
- Отсутствие обоняния.
- Болевые ощущения в области верхней челюсти.
- Быстрая утомляемость, перепады температуры тела, отсутствие аппетита.
Чтобы знать, как вылечить затяжной синусит у ребенка и избежать возможных осложнений, необходимо поставить точный диагноз. Осмотр малыша и опрос мамы помогут собрать анамнез болезни, в некоторых случаях необходима рентгенография. Однако Комаровский считает, что рентгеновский снимок не помогает поставить диагноз синусит у ребенка из-за схожих признаков с обычным насморком. Только после полной диагностики малышу назначается лечение.
В зависимости от тяжести протекания болезни, ребенку назначается терапевтический курс, состоящий из нескольких этапов. Обычно лечение синусита у детей проводится в домашних условиях, госпитализация требуется в исключительных случаях.
- Нормализация дыхания у ребенка.
- Устранение возбудителей болезни (вирусов или бактерий).
- Снятие отека и воспаления.
- Недопущение возникновения осложнений.
-
Симптоматическая терапия включает в себя обильное теплое питье, постельный режим, при необходимости прием жаропонижающих средств. Многие мамы интересуются, можно ли гулять при синусите? Больному ребенку лучше не выходить на улицу, особо в холодное время года.
- Прием антибиотиков. В идеале антибактериальные препараты назначаются только после лабораторного исследования муконазального секрета. Если в нем обнаружены вредоносные бактерии, то с учетом этих данных малышу назначается необходимое лекарственное средство. Наиболее часто детям прописывается курс препаратов широкого спектра действия: Сумамед, Амоксиклав, Аугментин и другие. Для местного воздействия назначаются капли с содержанием антибиотиков: Полидекса, Биопарокс, Изофра.
- Сосудосуживающие капли и аэрозоли. Кратковременно снять отек в носовой полости и облегчить дыхание у ребенка помогут препараты на основе ксилометазолина. Однако родителям стоит помнить, что сосудосуживающие препараты нельзя применять более недели.
- Антигистаминные препараты. Если гайморит у ребенка вызван аллергической реакцией организма на раздражитель, маленькому пациенту назначаются противоаллергические средства. Они помогут устранить основные симптомы болезни и ускорить процесс выздоровления. Аллергический синусит лечится без антибиотиков.
- Хирургическое вмешательство. Если медикаментозное лечение не дало положительного результата и малыша продолжают беспокоить симптомы синусита, принимается решение о проколе пазух носа. После пункции из околоносовых пазух откачивается слизь с примесями гноя и в полость заливается антибактериальный препарат.
Самостоятельно назначать лечение при синусите у ребенка не рекомендуется, это должен делать только опытный специалист.

- Ингаляции. Паровые ингаляции запрещается делать при повышенной температуре тела. Если противопоказаний нет, то малышу нужно дать подышать над тазом с горячей водой с добавлением отвара ромашки, эвкалипта и других лекарственных трав. Хорошо себя зарекомендовал старый проверенный способ – дышать над кастрюлей с только что сваренным картофелем.
- Лечебные аппликации. Алоэ смешать с медом в равных пропорциях. Полученную смесь нанести на ватный диск и приложить к переносице. При двустороннем синусите аппликации прикладываются с обеих сторон.
- Свекольный сок. Детям старшего возраста можно закапывать неразбавленный сок свеклы, малышам его разбавляют с кипяченой водой.
- Свежевыжатый сок каланхоэ. Для усиленного чихания и очищению пазух носа от слизи используется сок каланхоэ.

- Полноценное и сбалансированное питание малыша.
- Ежедневные прогулки на свежем воздухе.
- Ребенка важно одевать по погодным условиям: перегревание малыша не менее опасно, чем его переохлаждение.
- Влажная уборка и частое проветривание помещения, где находится ребенок, обеспечит комфортные условия для проживания.
- Предотвратить контакт ребенка с возможными раздражителями.
- Следить за гигиеной носовой полости. Промывать нос после посещения общественных мест.
- Полностью вылечивать насморк.
При соблюдении несложных правил, вашего малыша обойдет стороной неприятное заболевание в виде воспаления околоносовых пазух.
источник
Синуситом называется воспаление, протекающее в придаточных носовых пазухах, которые с медицинской точки зрения, называются околоносовыми синусами. Лечение синусита у детей является неотъемлемой мерой для скорейшего выздоровления ребенка, в противном случае запущенная патология грозит малышу серьезными осложнениями. Симптомы и лечение патологии полностью зависит от ее тяжести.
Выделяют следующие основные симптомы синусита у детей:
- появление симптомов интоксикации, которая сопровождается ознобом, повышением температурных показателей тела, отсутствием аппетита;
- появляются регулярные головные боли;
- повышенная раздражительность, нервозность;
- наличие выделений из носа, имеющих белый, желтоватый, зеленоватый оттенок или гнойное содержимого: затяжной насморк;
- появление гнусавости в голосе;
- нарушенное обоняние.
Так как у детей до трех лет придаточные пазухи еще не до конца развиты, клинические симптомы синуситов могут проявиться неярким характером, чаще всего патология сопровождается средним отитом. Такое осложнение развивается на фоне распространения инфекции из носовой полости через евстахиеву трубу в среднее ухо.
Основные признаки синусита у детей, возраст которых не достиг 9 лет: непрерывающиеся носовые выделения, появляющиеся экссудаты, способствующие развитию кашля.
При хроническом синусите подобные признаки нередко провоцируют появление зловонного запаха в ротовой полости.
Повышенная температура тела может иметь различную степень выраженности, которая находится в тесной взаимосвязи с возрастом ребенка, длительности развития патологии. У детей острый синусит часто сопровождается резкими скачками температуры. А если у крохи хронический синусит, такой симптом может отсутствовать. У детей до 3 лет острая стадия практически всегда сопровождается отитом, а болезненные ощущения в пазухах носа и голове отсутствуют.
При появлении первых признаков синусита у ребенка, необходимо срочно показать малыша медику, который поставит верный диагноз и назначит оптимальный вариант лечения. Проявлять начальную стадию развития патологии у ребенка до 5 лет можно по следующим признакам:
- ребенок жалуется на болезненные ощущения в области переносицы, в носу, причем вечером такой симптом нарастает, а к утру его интенсивность спадает;
- через несколько суток малыши не понимают, где локализована боль, из-за чего утверждают, что у них болит голова;
- со временем среди симптомов синусита у детей проявляется чувство затруднения дыхания, развивается кашель из-за пересыхания слизистой оболочки глотки.
Если у родителей нет возможности показать ребенка врачу сразу же после появления симптомов, в первый день болезни допускается самостоятельное промывание носа с помощью аптечных солевых растворов или приготовленных дома.
В основном синусит у детей лечат в домашних условиях. Терапевтические меры должны выполнять следующий ряд задач:
- улучшение общего состояния;
- снижение продолжительности процессов развития патологии;
- уничтожения возбудителя патологии;
- соблюдение профилактических мер для исключения риска развития опасных осложнений.
Лечение детей в домашних условиях проводится с помощью медикаментов, назначенных лечащим врачом. Синусит у детей лечится с помощью системных и местных антибиотиков. Помимо этого, при синусите назначаются следующие группы медикаментов:
- местные кортикостероиды, способствующие уменьшению отека, предотвращающие процессы развития осложнений;
- мукорегуляторы, способствующие разжижению слизистых выделений;
- антигистаминные и антивосполительные медикаменты;
- иммуностимуляторы.
Также врачи рекомендуют проводить промывание пазух носа, используя методику «Кукушка». По показаниям назначается пункция придаточных пазушных полостей с их последующим зондированием.
Если воспаление развилось повторно или повышен риск развития осложнений, может быть назначено дренирование придаточных пазушных полостей носа. Такая медицинская манипуляция дает возможность:
- привести в норму процессы оттока содержимого полости;
- улучшить газообменные процессы;
- доставить по прямому назначению необходимые для скорейшего выздоровления местные медикаменты.
В рамках этой процедуры в полость вводится игла, а потом по ней доставляется дренаж.
Чаще всего при синусите назначаются антибиотики широкого спектра действия, относящиеся к пенициллиновой группе. Из них могут быть рекомендованы:
Если у малыша имеется индивидуальная непереносимость к пенициллиновым антибиотикам, чтобы устранить воспаление врач может назначить макролиды:
Лечение синусита у малышей должно иметь комплексный подход. Чтобы облегчить состояние малыша, необходимо применять следующие медикаменты:
- Сосудосуживающие средства необходимы для снятия отечности. Такое действие препарата улучшает отток слизистых и гнойных выделений, нормализует носовое дыхание. Из таких препаратов ребенку могут прописать: Називин, Санорин, Тизин, Отривин, Нафтизин, Ксило.
- Антисептические капли или местные антибиотики назначаются для борьбы с патогенной микрофлорой. Из антисептиков может быть прописан Эктерицид, Колларгол или Протаргол. Местное лечение детей может быть проведено антибиотиком Биопароксом.
- Антигистаминные препараты необходимы для уменьшения отека слизистой, снижения объема слизистых выделений. Воспалительный процесс в пазухах может лечиться следующими антигистаминными препаратами: Кларитином, Цетрином, Фенистилом, Тавегилом. Определить оптимальные дозировки и продолжительность курса может только педиатр на основе тяжести состояния пациента.
Чтобы применение сосудосуживающих препаратов было эффективным при синусите, их требуется правильно использовать:
- Ребенок укладывается набок. Также можно наклонить его голову вбок.
- Затем в носовые ходы капается необходимое количество лекарства.
- Крыло носа прижимается пальцем к перегородке.
Применять такие средства для лечения пазух носа рекомендуется в течение 5–7 суток. Это обусловлено тем, что такое лекарство способно вызывать привыкание, при этом его терапевтический эффект постепенно уменьшается. После использования сосудосуживающих медикаментов в нос следует закапать антисептические капли или местный антибиотик.
Лечение народными средствами можно проводить только после консультации с отоларингологом. Это обусловлено тем, что неправильное средство может привести к усугублению патологии, а также к появлению опасных осложнений. Также во время лечения народными средствами необходимо учитывать несколько нюансов:
- Прогревание носа допускается проводить только, если у грудничка не был диагностирован гнойный синусит.
- Использование фитопрепаратов для лечения грудничка может привести к появлению аллергической реакции, что осложнит течение болезни.
- Использование раствора морской соли в качестве капель. Такое средство допускается для лечения малышей в год жизни. При этом необходимо использовать слабую концентрацию раствора и малые дозировки.
Из фитопрепаратов для терапии синусита, если лечащий врач разрешил их применение, можно использовать ромашку, календулу, шалфей. Эти травы применяются в форме отваров для ингаляций. Чтобы приготовить отвар для ингаляций, 1 чайную ложку сбора заливают половиной литра кипятка. Жидкость ставится на огонь и доводится до кипения. Чтобы вылечить заболевание пазух носа требуется дышать парами приготовленного отвара. Из-за отличительной черты проведения ингаляционной процедуры, новорожденные, страдающие синуситом, не могут подвергаться такому лечению.
Если ребенок часто страдает гайморитами или фронтитами ему может быть назначен точечный массаж. Процедура проводится 3 раза в сутки в течение 5 минут. Оптимальный курс массажа составляет 10 суток. Во время массажа нужно задействовать определенный участок лица:
- точку, которая располагается в центральной лобной области на пару сантиметров ниже линии волос;
- 2 точки, располагающиеся над гайморовыми пазухами: найти их можно в области 1,5 сантиметра ниже нижнего века;
- 2 точки в лобной области, локализующиеся над серединой пазух лба: 2 сантиметра выше внутреннего бровного края.
В тех ситуациях, когда консервативное лечение не помогает и болезнь быстро развивается, симптомы проявляются выраженным характером, пациенту проводят пункцию пазушной области. В рамках этой процедуры проводится удаление гнойного содержимого, промывание пазухи, введение антибиотиков или противовоспалительных средств местного действия. Чтобы этого не произошло ребенка необходимо показать ЛОРу сразу после появления характерной патологической симптоматики.
источник
Синусит — одно из распространённых заболеваний у детей. Синуситом называют хронические или острые воспаления придаточных пазух носа. Воспаление может присутствовать как с одной стороны, так и быть двусторонним, то есть, воспалена может быть одна конкретная пазуха носа, либо все придаточные пазухи. Такие детские болезни требуют посещения специалиста.
Синусит различают по месту локализации воспалительного процесса:
Гайморит
Гайморитом называют воспаление верхнечелюстных (гайморовых) пазух носа.
Основные симптомы:
— обильные, плохо отделяемые гнойные выделения;
— дискомфортные ощущения в области гайморовых пазух.
Фронтит
При этом виде синусита воспаляются лобные пазухи, как следствие — боль и тяжесть в области лба.
Этмоидит
Такое название носит воспаление решетчатых пазух носа, которое сопровождается повышенной чувствительностью его крыльев.
Сфеноидит
При сфеноидите воспалительный процесс происходит в клиновидной пазухе. При этом наблюдается боль в верхней части головы, шее, ушах.
Полисинусит
Такое понятие говорит о воспалении всех пазух носа.
Основными причинами развития синусита у ребенка являются закупорка носовых пазух и недостаточный отток слизистой в связи с малым диаметром соустий (выводных отверстий). При воспалении слизистой происходит отёк, и слизь скапливается в пазухах носа, вследствие чего начинается воспалительный процесс.
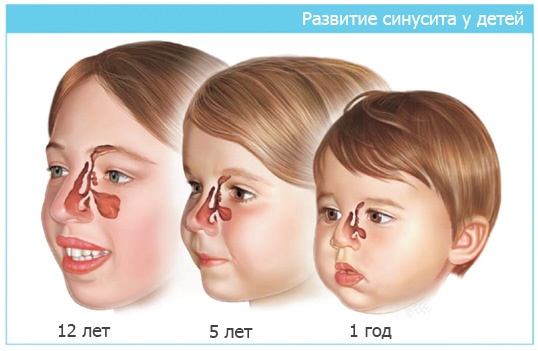
Так как у детей окончательное формирование гайморовых пазух происходит лишь к семи годам, то чаще у них встречаются фронтит и этмоидит, а при отсутствии правильного лечения развивается полисинусит.
Синусит — это, как правило, осложнение после перенесенных вирусных заболеваний (ОРВИ, ОРЗ, грипп, корь), следствие не долеченного насморка (простудный или аллергический), воспаление аденоидов. Также синусит может вызвать воспаление корней верхних задних зубов.
Симптомы, на которые стоит обратить внимание:
— наличие гнойных выделений из носа;
— заложенность носа (иногда попеременно закладывает правую и левую ноздрю);
— повышенная температура тела;
— слабость (ослабление внимания и памяти, раздражительность, плохой аппетит и т.д.);
— усиливающаяся по утрам головная боль;
— боль при надавливании на носовые пазухи и вблизи них;
— сухость и дискомфорт в носоглотке;
— отек лица (в области щёк и век).
При наличии этих симптомов не стоит заниматься самолечением — нужно сразу обратиться к врачу-отоларингологу. Чем раньше будет назначено правильное лечение, тем больше шансов избежать полисинусита, а также хронической формы заболевания.
Если заболевание не слишком запущенно, то, как правило, хватает местного лечения (капли в нос). Для начала, чтобы снять отёк, назначают сосудосуживающие капли, такие как Санорин, Навтизин, Галазолин. Применяют их в соответствии с инструкцией. Для того чтобы капли попали в носовые пазухи, ребёнка располагают горизонтально, слегка запрокинув его головку назад. В случае, если воспаление является односторонним, ребенка кладут на бок.
Параллельно с использованием вышеуказанных средств применяют противовоспалительные, противоаллергические и антибактериальные лекарственные препараты. Не лишним будет и приём общеукрепляющих лекарств, повышающих иммунитет.
Практически всегда при лечении синусита положительный эффект даёт массаж носовых пазух и промывание носовых ходов различными противовоспалительными растворами (морская вода, соль с йодом, марганцовка с йодом, ромашка и т. д.). Народная медицина советует дышать парами свежего лука или чеснока, а также эфирным маслом эвкалипта. Подобные рецепты очень распространены и достаточно действенны — они действительно ускоряют выздоровление, и врачи обычно не против такой терапии.
Единственное, чего не стоит делать без консультации врача — это прогревание. Горячие компрессы и вдыхание горячих паров могут дать осложнение, поэтому нужно быть осторожными.
В случае тяжелой формы заболевания назначают антибиотики в виде таблеток, суспензий или уколов (назначает врач в зависимости от тяжести заболевания, возраста и особенностей ребенка).
Хорошо помогает физиолечение (озокерит, УВЧ, парафин), которое проводят в поликлиниках или больницах. Физиотерапевтические процедуры назначают после снятия острого воспаления. Также в условиях поликлиники проводят промывание носовых пазух фурацилином, перманганатом калия, диоксидином. В редких случаях применяют хирургическое вмешательство.
Для профилактики синуситов необходимо поддерживать иммунную систему ребенка. Для этих целей прекрасно подходят закаливание, а также прием витаминных комплексов и иммуностимулирующих средств. Также необходимо избегать «раздражителей» слизистых оболочек (пыль, табачный дым, хлорированная вода в бассейнах).
Для того, чтобы избежать развития у ребенка синусита, следует вовремя вылечивать насморк и простудные заболевания, не допуская затяжного течения болезни. В случае аномалий развития носовых перегородок нужно как можно раньше их устранить, и не забывать вовремя проходить осмотр у стоматолога (достаточно часто синусит появляется на фоне воспаления в ротовой полости).
Синусит, очень распространённое и при этом очень опасное заболевание, особенно для детей раннего возраста. Он очень быстро переходит в хроническую форму и часто даёт осложнения на внутренние органы детей. Именно по этой причине родителям необходимо внимательно наблюдать за здоровьем ребёнка и вовремя обращаться к специалисту!
источник
Если человек, даже не сведущий в медицине, слышит термин, заканчивающийся на «-ит», он может быть уверен: речь идет о воспалительном процессе. «Синусит», таким образом, обозначает воспаление синусов – довольно объемных воздухоносных полостей, которые имеют выводные отверстия в область носа. Синусов (их еще называют придаточными пазухами) существует несколько. Расположены они таким образом, что как бы окружают нос. Некоторые виды синусов – парные, они находятся с двух сторон.
Синусит – это острое либо хроническое воспаления пахух носа – это лобные синусы, гайморовы пазухи. Есть и не парные синусы. В зависимости от того, где и как развивается воспалительный процесс, различают несколько видов заболевания:
- фронтит (воспаление лобных пазух);
- гайморит (воспаление гайморовых пазух);
- этмоидит (воспаление решётчатой пазухи);
- сфеноидит (локализация воспаления в области клиновидной кости).
Если болезнь затрагивает одну из полостей, диагностируется моносинусит. Полисинусит – воспаление обеих носовых пазух. Если же инфекция поражает все околоносовые синусы, врач определяет ситуацию как пансинусит. Как и любой воспалительный процесс, синусит бывает острым и хроническим. Однако даже острая форма болезни имеет значительную продолжительность (до трех месяцев).
Определение вида синусита позволяет более точно определить методы борьбы с заболеванием.
Воспалительный процесс в синусах может быть спровоцирован проникновением в носовую полость возбудителей инфекции, аллергией или травмирующим воздействием химических веществ. Инфекция, вирусная или бактериальная, попадает в носовые пазухи в результате общего заражения организма (к примеру, ОРВИ или гриппом) или же после физической травмы.
Внутренняя поверхность носа и околоносовых пазух вырабатывает слизь (слизистая оболочка), которая начинает накапливаться в синусах в результате отека.
Выводные отверстия, соединяющие полости с носом, очень узкие. При наличии отечности они перекрываются. Отток слизи из синусов затрудняется или полностью прекращается. Это способствует усиленному размножению болезнетворных микроорганизмов, уже находящихся на поверхности пазух или попадающих туда в результате инфицирования.
Существует ряд факторов, которые повышают риск возникновения синусита:
- Наличие аденоидов, полипов или других патологических новообразований.
- Хронический отек слизистой при вазомоторном или аллергическом насморке.
- Искривление носовой перегородки.
- Запущенные стоматологические проблемы.
- Иммунодефицит.
- Бронхиальная астма.
- Первичная цилиарная дискинезия.
Риск заболеть синуситом высок у людей с синдромом Дауна. Очень часто к воспалительным процессам в пазухах носа приводит небрежное или несвоевременное лечение первичных заболеваний (ОРВИ, простуд и пр.). Это может стать причиной хронического ринита, а затем и синусита.
Нужно отметить, что вирусные или бактериальные инфекции чаще становятся причиной проявления острого воспалительного процесса, аллергия запускает хронический синусит, с чередующимися фазами ремиссии и рецидивов.
Симптомы синуситов во многом зависят от возраста заболевших детей, вида и фазы заболевания.
Острый синусит – довольно тяжелый и болезненный процесс, сопровождающийся повышением температуры тела (до 39 градусов), сильным недомоганием, головной болью. Нос ребенка заложен, слизистые выделения содержат гной. Прикосновения к области пораженного воспалением синуса очень болезненны.
Хроническая форма заболевания проявляет себя «смазанными» симптомами: боль при прикосновении к области воспаления невелика, температура может не повышаться, состояние ребенка удовлетворительное, недомогание, проявления интоксикации практически незаметны. Однако наблюдается постоянный отек слизистой носа, вязкие выделения слизи, имеющие неприятный запах. Ребенок покашливает, может жаловаться на плохое обоняние, стекание слизи по задней стенке гортани.
Заподозрить возможность развития синусита у малыша можно в случае непрекращающегося насморка (более двух недель), кашля, который усиливается в вечернее время, особенно, если кашель сухой, утомляемости и капризности ребенка, сухости в горле, поверхностного учащенного дыхания, снижения аппетита. Разумеется, самостоятельно поставить диагноз в случае обнаружения этих симптомов нельзя.
Схожие с синуситом состояния проявляются при стоматологических проблемах, мигренях и других заболеваниях, которые необходимо исключить при диагностике.
При несвоевременном или недостаточно качественном лечении болезненная ситуация может развиваться двояко:
- Острый синусит переходит в хроническую форму. Тяжелых симптомов у ребенка не наблюдается, однако постоянно «тлеющий» воспалительный процесс оказывает влияние на работу организма и его систем. Сердце, почки, печень и легкие ощущают негативное воздействие хронического недуга.
- При быстром развитии воспалительный процесс может вызвать чрезвычайно серьезные проблемы: менингит, остеомиелит, воспаление зрительного нерва.
В случае ответственного подхода к лечению синусита, недуг излечивается без последствий. Организм полностью восстанавливается.
Быстрое размножение болезнетворных микроорганизмов в синусах является следствием того, что перекрытые из-за отека отверстия не позволяют слизи, экссудату и образующемуся в дальнейшем гною вытекать из носовых пазух. Соответственно лечение синусита включает в себя:
- Восстановление проходимости соустий (отверстий, соединяющих синус с полостью носа)
- Дренаж околоносовых пазух. Для этого на данный момент успешно применяется ЯМИК-метод или “кукушка”.
- Устранение инфекции, вызвавшей воспаление.
Также необходимыми лечебными мероприятиями являются симптоматическая терапия и предотвращение появления осложнений.

В случае необходимости устранение гнойного содержимого синусов производится с помощью пункции: гной откачивается, в полость вводятся противовоспалительные и антибактериальные лекарственные средства. Пункция часто имеет важную цель установление конкретного вида бактериальной микрофлоры. Это происходит в тех случаях, когда результативность применения лекарств неудовлетворительна. Исследование содержимого синусов дает возможность врачу назначить антибиотик, к которому чувствителен возбудитель инфекции.
Для устранения причины воспаления больному синуситом ребенку пройти курс лечения антибиотиками необходимо.
Лекарства назначают в виде таблеток. Продолжительность лечения в среднем составляет 7 дней. Для того чтобы оно было успешным необходимо определить, к каким видам антибиотиков чувствителен конкретный вид бактерий. При назначении препаратов врач также должен учесть возраст ребенка и особенности протекания заболевания. Круус антибиотиков нельзя прерывать при исчезновении симптомов синусита. Преждевременно прекратив прием лекарства можно получить обратный результат: патогенные микроорганизмы, оставшиеся в пазухах, становятся нечувствительны к антибиотикам.

- Препараты, уменьшающие воспаление в области околоносовых пазух.
- Лекарства, купирующие болевой синдром.
- Снятие отечности, восстановление возможности оттока слизи через соустья.
- Устранение причины воспаления.
- Профилактические мероприятия.
То есть методика избавления от хронической формы заболевания сходна с лечением острого синусита. Но лечебные мероприятия длятся значительно дольше.
Использование средств народной медицины при лечении приемлемо, однако требует осторожности и точного знания всех особенностей протекания заболевания. Лечить ребенка такими методами можно только после постановки правильного диагноза и согласования действий с врачом. Неправильно подобранные и используемые методы могут опасно усугубить проблему. Ни в коем случае нельзя применять прогревания при гнойном синусите. Однако некоторые меры, рекомендуемые народной медициной, можно использовать при синуситах у детей для улучшения лечебного эффекта:
- Закапывать в нос физиологический раствор или раствор морской соли.
- На заключительной стадии лечения допустимы ингаляции с использованием шалфея, календулы или ромашки. Проводить ингаляцию можно только при отсутствии температуры, согласовав лечение с врачом.
- Ингаляции с эфирными маслами или прополисом возможны при условии отсутствия у ребенка аллергии.
Промывания носа детям необходимо проводить с большой осторожностью. Неправильная процедура чревата травмой носовых полостей.
Головная боль и другие симптомы при гайморите описаны здесь.

В качестве профилактических препаратов могут применяться капли на основе цикламена или лекарства по типу Синупрета. Синупрет является растительным препаратом, что значительно снижает риск развития осложнений после приема медикаментов для маленького организма.
Недопустимо длительное время не принимать меры по устранению факторов, способствующих развитию синусита. Аденоиды, полипы, патологию носовой перегородки необходимо лечить своевременно.
Частой причиной синуситов является кариес или другие нерешенные стоматологические проблемы. Регулярное посещение специалиста и соблюдение гигиены ротовой полости являются действенной профилактической мерой, предупреждающей заболевание.
Безусловной необходимостью являются закаливающие мероприятия и другие меры, повышающие иммунитет.
Современная медицина разработала действенные методы лечения синуситов, которые позволяют полностью избавиться от недуга. Однако в случае невыполнения врачебных рекомендаций, несвоевременного обращения к врачу или неправильно поставленного диагноза, синусит превращается в грозную проблему, чреватую опасными осложнениями, среди которых сфеноидит и мастоидит. Родителями не стоит недооценивать заболевания, приводящие к развитию воспаления в околоносовых пазухах. «Просто насморк» может стать причиной значительной проблемой, если его не вылечить вовремя.
источник
Пожалуй, самый распространённый недуг, встречающийся у детей, — это насморк. Он настолько часто случается при простудах и переохлаждениях, что родители не бьют тревогу и не обращаются за помощью к врачу, пытаясь обойтись своими силами: в ход идут капли, народные средства и прогревания. Бывает, лечишь, лечишь малыша, а улучшения нет. Уважаемые родители! Будьте внимательны: слизистые выделения из носа могут быть началом серьёзного заболевания, называемого синуситом!
Детский организм гораздо слабее, нежели организм взрослого человека, поэтому дети более подвержены инфекциям. На фоне слабого иммунитета инфекция легко может проникнуть в околоносовые пазухи и прочно там закрепиться, запустив воспалительный процесс.
По статистике 20% детского населения хотя бы раз переносят это заболевание. В холодное время года случаи заболевания резко увеличиваются.
Синусит — это воспаление одной или нескольких придаточных пазух носа. В медицине можно встретить их второе название — синусы. Отсюда и название диагноза. Пазухи имеют вид полостей, заполненных воздухом. Они сообщаются с носовой полостью. В норме между носом и пазухой происходит воздухообмен. Секрет, продуцируемый пазухами, у здорового человека, не задерживается в них и выходит в носовую полость по специальным каналам — соустьям. При воспалении дело обстоит совсем по другому.
Как же возникает болезнь? В пазухи попадают патогенные микроорганизмы. На фоне неокрепшего иммунитета организм ребёнка не может самостоятельно справиться с инфекцией. Развивается ответная реакция на инфекционный возбудитель болезни, слизистая оболочка пазух и соустий отекает, что мешает слизистым массам выйти из пазух наружу, в полость носа. С течением времени слизь заполняет пазухи, слизь загустевает, превращаясь в гной, который, попадая в кровь, вызывает интоксикацию организма.
Исходя из того, какая из околоносовых пазух воспалена, выделяют следующие типы болезней:
- гайморит (поражаются гайморовы пазухи);
- этмоидит (поражаются пазухи решетчатой кости);
- фронтит (происходит поражение лобных пазухах);
- сфеноидит (происходит поражение клиновидных пазух).
У малышей до трёх лет пазухи сформированы ещё не полностью. Основной причиной развития болезни в этом возрасте выступают аденоидные вегетации и вирусные инфекции, поэтому симптомы заболевания, как правило, слабо выражены. В старшем возрасте, когда пазухи развиты полностью, столкнуться можно с любой формой заболевания. Причём чаще воспалительный процесс затрагивает сразу несколько видов пазух (полисинусит) или сразу все (пансинусит). Моносинусит, при котором воспаляется какая-то одна пазуха, встречается редко.
Если воспалительный процесс поражает пазухи на одной стороне это называется — гемисинусит.
По характеру течения болезни выделяют острые, подострые и хронические синуситы.
Сами воспаления могут иметь катаральный, гнойный и смешанный характер.
Предпосылками практически всех видов заболевания являются вирусы. Грипп, корь, краснуха, ОРВИ — все эти заболевания легко могут вызвать воспаления носовых синусов. Второй возбудитель болезни — бактерии. Бактерии населяют ротовую полость и носоглотку постоянно. В норме их количество невелико, и они не причиняют вреда организму. Но вирусные инфекции или холод могут стать катализатором активизации микроорганизмов, что может привести к нарушению нормальной работы пазух.
Синусит в хронической форме у ребёнка может развиться на фоне грибковой инфекции. Чаще этому подвержены дети с диабетом или лейкозом. В последнее время участились случаи заболеваний, вызванные аллергическими реакциями. Аллергия и астма достаточно легко могут спровоцировать воспаление пазух носа.
Среди причин можно выделить анатомические особенности малыша: аденоиды, искривлённая перегородка носа, крупные полипозные образования, — всё это блокирует выходы слизистых масс, вызывая их застой с последующим воспалением.
Проявления болезни зависят от характера воспалительного процесса. Симптомы заболевания у маленьких пациентов проявляются менее выражено, нежели у взрослых. Да и не каждый малыш может точно объяснить, где и как у него болит, что существенно затрудняет диагностику.
При различных типах заболевания больной может жаловаться на:
- длительную заложенность носа;
- продолжительное выделение слизистого или гнойного секрета из носа;
- неприятные, временами болезненные ощущения в области лица и головы особенно при её наклоне.
Может повыситься температура тела.
Возможно появление неприятного запаха изо рта и глотки.
Малыш становится вялым, теряет аппетит, привычные игры и занятия не приносят ему радости. Его начинает беспокоить сухой кашель, от которого не спасают привычные лекарства: это постоянно стекающая по задней стенке глотки слизь раздражает её, вызывая приступы кашля.
При острой форме болезни симптомы более интенсивны и выражены сильнее, чем при хроническом синусите.
Вылечивать синусит у ребенка необходимо сразу при появлении первых признаков болезни. Ведь при запоздалом лечении заболевания могут возникнуть серьёзные осложнения, порой даже более опасные, чем само воспаление околоносовых пазух. Синусит с осложнениями протекает и лечится гораздо сложнее.
Если не принимать эффективных мер для лечения синуситов, произойдёт хронизация воспалительного процесса. А вылечить хроническую болезнь у ребенка будет крайне сложно: лечение хронического синусита следует доверять только высококвалифицированному ЛОР-специалисту.
Болезнь может привести к внутричерепным риногенным и орбитальным патологиям: тромбоз вен, воспалительный процесс в костных тканях, флегмона орбиты, конъюнктивит, менингит, абсцесс мозга, менингоэнцефалит и это лишь неполный список негативных последствий. Осложнение гайморита, к примеру, способно привести к полной потере обоняния и даже потере зрения.
При лечении синусита у детей нужно помнить главное правило: нельзя предпринимать какие бы то ни было меры без консультации с оториноларингологом! Лечение должно проходить комплексно и включать в себя:
- сосудосуживающие средства для снятия отёчности слизистых оболочек;
- антисептические средства, оказывающие хороший противовоспалительный эффект;
- антибиотики детям назначают, если воспаление имеет бактериальную природу; важно пропить назначенный курс полностью, ведь с не до конца вылеченным ребёнком повышаются риски повторных заболеваний и осложнений;
- жаропонижающие средства при наличии высокой температуры;
- препараты от аллергии, в случае если источник воспаления — аллергические реакции.
В терапии этого заболевания давно зарекомендовали себя промывания пазух методом «кукушка» (эффективно про гайморите). Эта мера способствует быстрому очищению пазух от гнойных масс. Положительный эффект заметен уже после первой процедуры.
Вылечить хроническое заболевание гораздо сложнее. Эффективному лечению хронического воспаления предшествует устранение причины, вызвавшей заболевание: например, удаление полипов и аденоидов.
Детям с хронической формой болезни при отсутствии должного эффекта от терапии могут назначить пункцию верхнечелюстных пазух (при гайморите) или оперативное (хирургическое) вмешательство — микрогайморотомию.
Вылечить синусит у ребенка в Москве предлагают многие медицинские учреждения. Но найти для малыша хорошего врача не так-то просто. Поход с ребёнком к врачу — настоящий стресс как для самого малыша, так и для его родителей. В нашей клинике мы предлагаем качественное и эффективное лечение синусита у детей всех возрастов. Современное оборудование, собственные методики лечения и высококвалифицированные специалисты — вот залог быстрого выздоровления. Сам приём проходит непринуждённо в игровой форме — малыш быстро забывает, куда и зачем он пришёл. После процедур он может поиграть в специально оборудованной детской зоне, пока мама с врачом обсуждают схему лечения. Цены в клинике не менялись более трёх лет и остаются одними из лучших в Москве.
Пожалуйста, не откладывайте свой визит и приходите. Будем рады вам помочь!
источник
Острый синусит у детей опасен быстрым развитием хронического заболевания. По статистике, с такой проблемой сталкиваются 20% детей разного возраста. Численность заболевших растет в осенне-зимний период, при авитаминозе. Своевременное лечение повышает шансы больного на быстрое выздоровление.
Воспаление слизистой оболочки 1 либо нескольких пазух носа называется синуситом. Болезнь спровоцирована вирусами и бактериями, часто обостряется на фоне ослабленного иммунитета. Синусит является осложнением гриппа, ОРВИ, простуды, появляется при искривлении носовой перегородки либо полипах в носовых ходах.
По статистике, этот диагноз развивается у 18 из 1000 подростков в возрасте 12–17 лет, у 22 из 1000 человек в возрасте до 7 лет. У малышей не до конца сформирован иммунитет, а синусы носа имеют свои конструктивные особенности.
Патогенез синусита у взрослых и детей отличается. Это связано с особенностями строения придаточных пазух. У пациентов до 4 лет соустья сужены, гайморовы пазухи приближены к мозговым оболочкам. Болезнь протекает в осложненной форме, специфическая симптоматика обусловлена несформированными синусами.
Родители долго не начинают лечение, путая синусит с признаками классической простуды. Воспаление переходит на органы зрения и головной мозг. Это чревато инвалидностью, летальным исходом. Несвоевременная терапия является одной из причин возникновения таких осложнений со здоровьем:
- хронического синусита;
- тромбоза синусов;
- среднего отита;
- тромбофлебита, тромбоза синусов;
- флегмоны глазницы;
- неврита лицевого, зрительного нерва;
- бронхиальной астмы;
- энцефалита;
- менингита;
- сепсиса мозга;
- воспаления костей черепа.
В зависимости от продолжительности воспаления различаются 2 формы болезни:
- Острая. Выраженные признаки сохраняются до 3 месяцев.
- Хроническая. Вялотекущая симптоматика поддерживается длительное время, сопровождается рецидивами.
Виды синусита в зависимости от локализации очага патологии:
- гайморит – поражение 1 или обеих верхнечелюстных пазух;
- фронтит – одностороннее или двустороннее воспаление лобного синуса;
- этмоидит – поражение решетчатого лабиринта, синусов кости;
- сфеноидит – воспаление околоносовой полости клиновидной кости черепа;
- пансинусит – поражение всех придаточных пазух.
Классификация риносинусита в зависимости от этиологии патологического процесса:
- грибковый;
- вирусный;
- аллергический;
- травматический;
- смешанный;
- бактериальный.
Симптоматика зависит от возраста больного, стадии и формы заболевания. У пациентов до 3 лет специфические признаки выражены слабо или отсутствуют. Болезнь часто протекает одновременно со средним отитом. У подростков при сформированных пазухах развивается двустороннее воспаление с ярко выраженными симптомами. Характерные признаки синусита у детей:
- насморк больше 2 недель;
- гнусавый голос;
- гнойные выделения из носовых ходов;
- першение, сухость в горле;
- приступы удушливого кашля;
- мигрени;
- боли околоносового пространства;
- лихорадка;
- нарушение носового дыхания;
- давление в ушах;
- снижение обоняния;
- слезоточивость;
- неприятный запах изо рта;
- нарушение сна, быстрая утомляемость.
Воспалительный процесс прогрессирует стихийно. У маленького пациента повышается температура тела до 38° и выше. Острый синусит у детей сопровождается такими симптомами:
- болью в области лба, переносицы, щек;
- заложенностью носа;
- нарушением дыхание;
- давлением в ушах;
- изменением голоса;
- отсутствием аппетита;
- снижением обоняния.
При такой форме воспалительного процесса лихорадочные состояния не проявляются. Температура длительное время держится в пределах 37–37,5°. Другие признаки синусита у детей:
- вялость, пассивность;
- заложенность носа;
- головная боль, мигрень;
- зеленые выделения из носа;
- затрудненное дыхание;
- нарушение сна, бессонница;
- слезотечение.
Чтобы быстро убрать скопление серозной жидкости и слизи в синусах, нужно определить и устранить причины патологии. Болезнь вызвана активностью микробной флоры (стафилококками, стрептококками, синегнойной палочкой, вирусами, грибками), нарушением оттока жидкости из носовых пазух. Возможные провоцирующие факторы:
- искривление носовой перегородки;
- воздействие аллергена, токсических веществ;
- конструктивные аномалии носовых полостей;
- рецидив хронического тонзиллита;
- новообразования в назальной полости (полипы, опухоли);
- переохлаждение;
- кариес зубов;
- инородный предмет в носу;
- слабый иммунитет.
Обследование комплексное, помимо изучения жалоб пациента, проводятся инструментальные, лабораторные исследования. Пациентам любого возраста назначаются риноскопия и рентгенография. В 1 случае назальная полость подсвечивается для выявления отека, экссудата.
Другие информативные методы диагностики:
- УЗИ придаточных пазух – для определения очага воспаления;
- КТ, МРТ – для изучения распространения патологического процесса, выявления осложнений;
- бакпосев слизи – для определения возбудителя, подбора эффективных антибиотиков;
- общий анализ крови – для уточнения характера развития воспалительного процесса;
- эндоскопическое обследование – для определения состава экссудата (назначается подросткам);
- пункция пазух – для исключения онкологии, изучения состава гнойных масс при рецидивирующем риносинусите, гайморите, назначения эффективного лечения.
Можно начинать комплексную терапию после определения и устранения провоцирующего фактора. Например, нужно вылечить кариес или удалить инородное тело из носовых ходов. Против бактериальной флоры назначаются антибиотики, при активности грибков – противогрибковые средства. Схема лечения синусита у ребенка включает:
- антибактериальную терапию;
- прием сосудосуживающих средств;
- употребление антигистаминных препаратов;
- физиотерапевтическое лечение;
- терапию народными средствами;
- хирургическое вмешательство.
Комплексное лечение проводится в домашних условиях под контролем отоларинголога. Гнойный синусит у ребенка подразумевает прием антибиотиков.
Пациентам от 1 года подходят Аугментин, Амоксиклав, Ампициллин. Детям от 2 лет назначается антибиотик в форме спрея Изофра. Такие медикаменты уничтожают патогенную флору, купируют воспалительный процесс, ускоряют выздоровление. Курс лечения составляет 5–7 дней.
Больным старше 3 лет рекомендуются Називин, Виброцил. Курс лечения – не более 7 дней. Аэрозоли и спреи равномерно распределяют лекарство на слизистой оболочке, хорошо переносятся организмом, но вызывают привыкание.
Дополнительно назначаются антигистаминные средства, которые купируют воспалительный процесс, убирают симптомы риносинусита. В детском возрасте разрешено принимать таблетки Тавегил, Фенистил, Кларитин. Если нет улучшений, в схеме лечения участвуют кортикостероиды – Назонекс, Фликсоназе. Курс терапии составляет 7–14 дней, медикамент подбирается индивидуально.
Новорожденным и пациентам постарше назначаются солевые составы Аквамарис, физраствор, Маример. Процедуру можно проводить в домашних условиях 4 раза/сутки. При осложненном гайморите пазухи от гноя очищаются в стационаре методом «кукушка».
Эффективны сиропы Панадол и Нурофен для приема внутрь. Дозировка зависит от возраста пациента. Принимать лекарство нужно каждые 6–8 часов. Лечение продолжается, пока температура не нормализуется.
Альтернативой синтетическим медикаментам являются гомеопатические средства с растительными компонентами. Они вызывают меньше побочных эффектов, на очаг патологии действуют эффективно. Пациентам от 3 лет назначаются Циннабсин, Синупрет. Дополнительно используются средства для наружного применения (мази Доктор МОМ, Доктор Тайсс) с согревающим эффектом. Кашель при синусите у ребенка лучше лечить растительными средствами (сироп плюща Гербион).
Вспомогательным способом лечения гайморита является физиотерапия, которая проводится в стационаре или домашних условиях. Список эффективных процедур:
- Ультразвук, УВЧ, лазеротерапия. Путем воздействия теплом снимается воспаление, купируется рецидив, ускоряется регенерация тканей.
- Дыхательная гимнастика по методу Стрельниковой, массаж, акупунктура. Улучшается локальный кровоток, ослабевают симптомы воспаления, облегчается носовое дыхание. Курс лечения состоит из 10–15 процедур.
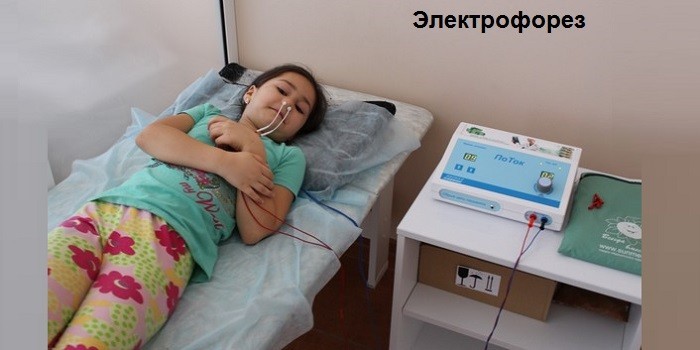
- Электрофорез. Он особенно эффективен при гайморите, запущенном риносинусите, поскольку под воздействием электродов повышается эффективность медикаментов.
Домашнее лечение риносинусита у детей включает прием антибиотиков, сосудосуживающих средств и солевых растворов для промывания носа. Грудным и новорожденным малышам требуется отсасывание слизи специальным устройством (аспиратором), пациенты постарше должны высмаркиваться самостоятельно.
При гайморите, гнойном синусите хорошо помогают отвар картофеля, йодо-щелочной состав, кипяток с добавлением эфирных масел чайного дерева, эвкалипта, можжевельника. Чтобы снять воспаление и убрать симптомы болезни, назначаются прогревания с солью, яйцом, синей лампой.
Процедура нужна для разжижения и выведения из носовых пазух гноя с микробной флорой, облегчения дыхания. При нарушении техники лекарство проникает во внутреннее ухо, что приводит к отиту. Последовательность действий для пациентов до 2 лет:
- Уложите больного на спину и ватными жгутиками очистите носовые ходы.
- Закапайте нос раствором морской воды.
- Подождите, пока корочки размягчатся.
- Вытяните содержимое носовых ходов специальной грушей.
Техника промываний для детей старше 3 лет:
- Поверните голову больного на бок.
- Зажмите 1 ноздрю, во вторую введите лекарство.
- То же самое выполните для другой ноздри.
- Помогите ребенку высморкаться с приоткрытым ртом.
Чтобы исключить симптомы гайморита, регулярно выполняйте в домашних условиях такие профилактические мероприятия:
- исключите переохлаждение;
- следите за соблюдением режима дня ребенка, обеспечьте ему полноценное питание;
- закаливайте малыша с раннего возраста;
- ведите активный образ жизни;
- своевременно лечите затяжной насморк.
источник
Одна из самых частых причин визита к оториноларингологу – подозрение на гайморит у ребёнка. Родители опасаются прозевать серьёзное заболевание, особенно если насморк сильный и длительный, а лечение не приносит результатов. Но всегда ли насморк заканчивается гайморитом, и кому стоит быть на чеку, чтобы не пропустить опасную болезнь?
Особое внимание нужно уделить лечению заболевания, когда диагноз уже выставлен. Нередко врачи рекомендует делать прокол гайморовых пазух. В народе бытует мнение, что если провести такую процедуру ребёнку единожды, малыш станет постоянным посетителем ЛОР-кабинета. Родители должны понимать, как правильно лечить гайморит у ребёнка, и можно ли делать это в домашних условиях.
Не всегда длительный насморк говорит о развитии гайморита. Причин такого состояния очень много, начиная от аллергических реакций и заканчивая разными видами синусита. Само понятие «синусит» означает воспаление одной и более придаточных пазух носа. В случае, если патологическому процессу подверглись гайморовы пазухи носа, болезнь называется гайморитом.
Носовая полость и пазухи выполняют важные функции – они помогают очистить, увлажнить и согреть вдыхаемый воздух. Таким образом, воздух, попавший в лёгкие, оптимизируется по своим физическим показателям. Гайморовы пазухи – полости в верхней челюсти, которые соединяются с носовой полостью маленьким отверстием, соустьем. Но если слизи много, происходит закупорка узкого канала с развитием острого воспаления.
При попадании инфекционного агента в воздухоносные пути малыша возникает воспаление. Организм быстро реагирует на «вторжение» и увеличивает выработку слизи, появляются симптомы насморка. Скопившаяся слизь вызывает воспаление слизистой оболочки, выстилающей полость пазухи изнутри, и возникает катаральный гайморит. Вызвано это заболевание в большинстве случаев вирусами и появляется в первые дни болезни.
В случае если к процессу присоединяется бактериальная микрофлора, состояние ребёнка не улучшается. В пазухе скапливается гнойное содержимое, которое не может удаляться через узкий носовой канал. Возникает гнойный гайморит, который требует немедленных лечебных мероприятий.
При неправильном, нерациональном лечении болезнь приобретает хронический характер и тревожит ребёнка многократно. Поэтому важно вовремя и правильно справиться с серьёзным заболеванием, избежать осложнений.
Мнение доктора несколько отличается. Комаровский утверждает, что в 100% случаях при заболевании респираторной инфекцией можно обнаружить вирусный гайморит, который не требует специального лечения и проходит вместе с симптомами ОРВИ.
Опасность представляет собой насморк, который сохраняется после угасания других проявлений болезни. Ведь вирусная инфекция может длиться до недели, но за это время сильно снижает иммунитет. Ослабленный организм становится восприимчивым к бактериальным агентам, возникают осложнения, такие как гнойный гайморит. Частота бактериальных осложнений, по мнению доктора, составляет 2 – 3 % всех случаев ОРВИ.
Выставляя диагноз гайморит, врач обязательно указывает тип заболевания. В зависимости от этиологии болезни, различают вирусный, бактериальный или аллергический гайморит.
Так же указывается, какая пазуха поражена. В случае распространения процесса на обе пазухи выставляется двусторонний гайморит.
По течению различают острый и хронический процесс, а по типу – экссудативный (с наличием катарального или гнойного отделяемого) и продуктивный (связанный с изменением слизистой, разрастанием полипов).
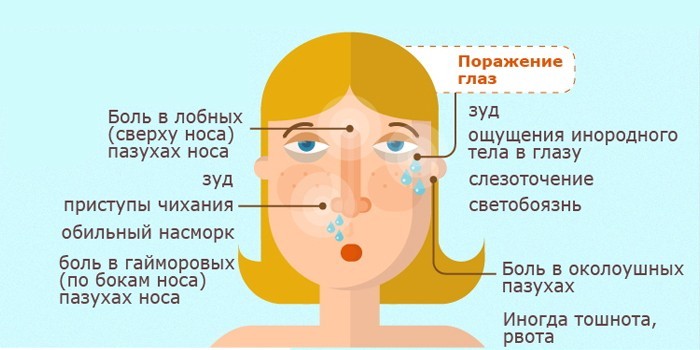
Заподозрить острый гайморит несложно, существуют характерные симптомы болезни:
- длительное отсутствие носового дыхания. Особенно, если симптом сохраняется после исчезновения других признаков ОРВИ;
- снижение обоняние вплоть до его полного отсутствия;
- боль является характерным признаком гайморита. Возможны мучительные головные боли, усиливающиеся при повороте головы, отдающие в висок;
- обязательным признаком считается боль в верхнечелюстной пазухе, особенно при наклоне головы вперед, что обусловлено давлением скопившегося гноя на стенки пазухи;
- повышение температуры тела до 38 ºС, что является проявлением инфекционного процесса;
- выделение из носа жёлто-зеленой густой слизи, или отсутствие экссудата из-за закупорки соустья;
- отёчность, асимметрия лица, ощущение давления со стороны воспалительного процесса;
- общие симптомы связаны с интоксикационным синдромом и проявляются повышенной утомляемостью, слабостью, снижением аппетита, нарушением сна.
Если процесс затянулся более чем на 3 недели, нужно думать о хроническом гайморите. Симптомы при хроническом течении выражены слабее, температура у ребёнка может не подниматься. Малыша мучает отсутствие носового дыхания, густое отделяемое из носовой полости. Болезнь не проходит при лечении обычными методами, состояние малыша не улучшается.
Для аллергического гайморита характерно хроническое течение, его бывает сложно отличить от бактериальной инфекции. Главный признак, по которому можно заподозрить именно аллергическую природу заболевания – отсутствие гнойного отделяемого из носа.
Для начала стоит определиться с причиной, вызвавшей гайморит, его симптомами, ведь лечение аллергического заболевания отличается от терапии инфекционного процесса.
Вирусный и бактериальный гайморит так же требуют различных подходов к лечению.
1) Лечение катарального вирусного синусита у детей.
Если причина гайморита – вирус, то особой терапии болезнь не требует, достаточно обычных средств для лечения ОРВИ.
Возможно применение противовирусных средств, лечение других проявлений вирусной инфекции, например, фарингита у детей.
После подавления иммунной системой ребёнка вирусной инфекцией проходит воспаление и в околоносовых пазухах.
Обязательно нужно уделить внимание питьевому режиму ребёнка, чтобы избежать обезвоживания и пересыхания слизи в пазухах и закупорки соустьев.
Для этой цели подойдет и применение сосудосуживающих капель, промывание солевыми растворами носовой полости.
2) Как лечить бактериальный гайморит у ребёнка от 3 лет?
Для терапии гайморита наиболее эффективно применение схемы лечения, направленной на восстановление носового дыхания, борьбу с болезнетворными микроорганизмами, профилактику рецидивов.
Восстановить дыхательную функцию и увлажнить слизистую оболочку можно несколькими способами.
Для этого подойдут специальные спреи, которые производятся на основе солевых растворов, морской воды. Например, «Аквамарис», «Салин». Они мягко убирают отёк и восстанавливают защитную функцию слизистой оболочки носа. Лекарства абсолютно безопасны и не вызывают привыкания.
Этот метод требует некоторой сноровки и подходит для детей с симптомами гайморита, возрастом старше 7 лет. Предпочтение стоит отдать солевым и антисептическим растворам для промывания полости носа.
Делать промывание нужно, наклонившись над раковиной, налив теплый раствор в ёмкость с узким горлом, лейку. Небольшое количество жидкости нужно влить в ноздрю так, чтобы раствор вытекал из противоположной ноздри, голова при этом должна быть наклонена в сторону. Процедура повторяется по несколько раз с каждой стороны и помогает удалению гнойных масс из пазух и облегчению дыхания.
Выполняется врачом-специалистом с помощью ассистента. Для этого малыша кладут на кушетку и осторожно вливают антисептический раствор в одну ноздрю. В это же время медсестра убирает разжиженную слизь из другой ноздри с помощью специального отсоса.
Метод не вызывает болезненных ощущений и позволяет в короткие сроки избавиться от гайморита.
Сосудосуживающие препараты необходимо выбирать с учетом возрастных особенностей ребёнка и противопоказаний. Для детей до 3 лет предпочтительнее форма каплей, для ребят постарше можно применять спреи в нос. Хорошо зарекомендовали себя такие препараты, как «Назол-беби», «Виброцил», они быстро и мягко уменьшают отёк слизистой и снижают количество отделяемого.
Прокол применяется при невозможности убрать гной другими способами, при риске развития осложнений, тяжелом состоянии ребёнка или с диагностической целью. Пункцию проводят под местным обезболиванием с помощью иглы, введенной в нижний или средний носовой ход, с последующим откачиванием слизи и гноя.
Антибактериальная терапия
Выбор антибиотика осуществляет врач с учетом способности лекарства попадать в гайморовы пазухи и чувствительности микроорганизма. Обычно используются цефалоспорины и макролиды, а курс лечения составляет не менее 10 дней.
Противоаллергические средства
Антигистаминные препараты («Фенистил», «Цитрин» и другие) уменьшают отёк слизистой носа. Особенно показано применение лекарств при лечении антибиотиками для профилактики аллергии.
Физиотерапия
Действенны и безопасны для любого возраста физиотерапевтические процедуры. УВЧ, магнито- и лазеротерапия, ультразвук улучшают кровообращение и увеличивают лимфоток, помогают избавиться от слизи и уменьшить воспаления в пазухе.
Как вылечить хронический гайморит у ребёнка?
Чтобы избавиться от недуга и надолго забыть о повторных эпизодах болезни, нужно найти причину заболевания. Для определения фактора, вызывающего нарушение оттока и застой слизи, нужно провести комплексное обследование крохи. Нужно обратить внимание на наличие аденоидов, гипертрофических состояний слизистой, наличие кариозных зубов.
При выборе антибактериальных средств нужно определять чувствительность микроорганизма к антибиотику. А в периоды, когда болезнь отступила, рекомендовано санаторно-курортное лечение и физиопроцедуры.
- Лечение болезни народными средствами.
Нерациональная терапия и лечение народными средствами нередко приводят к усугублению процесса или к повторным появлениям гайморита. Потраченное на неверное лечение время может ухудшить состояние крохи и привести к развитию осложнений.
Любые согревающие процедуры противопоказаны при воспалительном процессе. В тепле рост бактерий увеличивается, а процесс распространяется. Такие методы могут быть не только неэффективными, но и опасными, приводить к травмам и ожогам.
Лечение гайморита должен определять опытный детский врач с учетом возраста ребёнка, причины заболевания и чувствительности микроорганизма. В противном случае высоки риски развития опасных осложнений.
- переход болезни в хроническую форму;
- остеомиелит — распространение инфекции вглубь на кости черепа;
- менингит – проникновение возбудителя в оболочки мозга;
- отиты, заболевания среднего уха, снижение слуха;
- обострение сопутствующих патологий.
Насморк может подстерегать ребёнка в любое время года, даже летом. Иногда он длительно не проходит, не поддается обычному лечению. Эти симптомы указывают на необходимость обращения за консультацией к специалисту. После обследования и постановки диагноза будет назначено правильное и грамотное лечение.
Не нужно пытаться лечить гайморит самостоятельно, ведь его легко спутать с другими болезнями. А неверное лечение только усугубит состояние крохи и повысит риск развития опасных осложнений. Пользуясь простыми рекомендациями, вы сможете обезопасить малыша от серьёзных болезней, предотвратить недуг.
источник
 Бактериальный. Фронтит возникает из-за проникновения в полость носа болезнетворных бактерий.
Бактериальный. Фронтит возникает из-за проникновения в полость носа болезнетворных бактерий.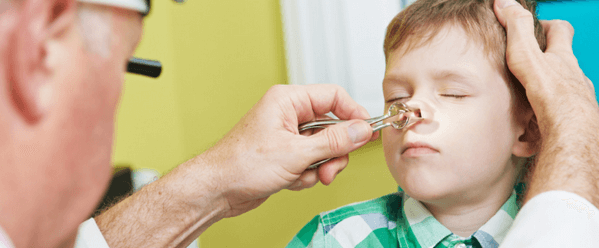
 Симптоматическая терапия включает в себя обильное теплое питье, постельный режим, при необходимости прием жаропонижающих средств. Многие мамы интересуются, можно ли гулять при синусите? Больному ребенку лучше не выходить на улицу, особо в холодное время года.
Симптоматическая терапия включает в себя обильное теплое питье, постельный режим, при необходимости прием жаропонижающих средств. Многие мамы интересуются, можно ли гулять при синусите? Больному ребенку лучше не выходить на улицу, особо в холодное время года.