
По данным статистики, гайморит лидирует среди Лор заболеваний у детей и взрослых.
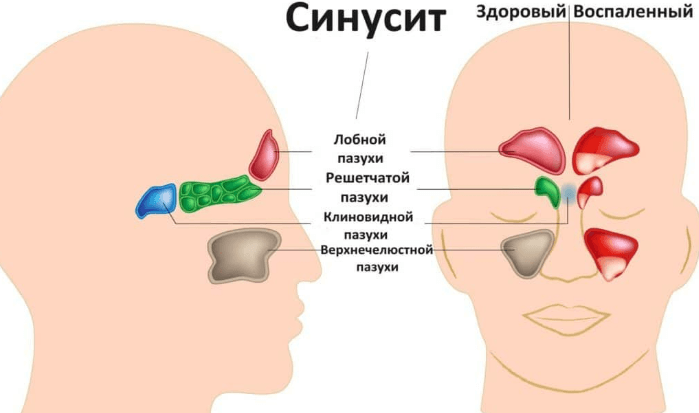
Верхнечелюстные пазухи внутри покрыты муконазальным секретом, который препятствует проникновению в организм вирусов и бактерий. Выделяющаяся слизь выходит из носовой полости через соустья, которые в обычном состоянии около 5 мм.
При таком размере соустий, секрет беспрепятственно вытекает, не скапливаясь в пазухах. Однако во время воспаления слизистая отекает, и размер соустий сокращается. В итоге в верхнечелюстных отверстиях начинает скапливаться слизь, в которой содержится огромное количество вирусов и бактерий. В медицинской литературе верхнечелюстному синуситу присвоен код по мкб 10.
Причины верхнечелюстного синусита:
- Затяжной насморк;
- Анатомические особенности строения носовой перегородки;
- Аденоиды, полипозные новообразования;
- Слабый иммунитет, в результате чего человек страдает от частых вирусных заболеваний;
- Воспалительный процесс в ротовой полости;
- Частые переохлаждения;
- Аллергическая реакция на внутренние и внешние раздражители.

Типы верхнечелюстного синусита:
- Риногенный – воспаление верхнечелюстных пазух происходит из-за не долеченного ринита. Сначала воспалительный процесс затрагивает только носовую полость, а при отсутствии лечения переходит на гайморовы пазухи.
- Гематогенный синусит возникает при попадании в околоносовое пространство инфекции вместе с током крови из инфекционных очагов из других участков тела.
- Травматический тип синусита провоцируют различные травмы носовой перегородки.
- Одонтогенный верхнечелюстной синусит появляется при поражении корневой системы верхних зубов.
- Аллергический гайморит чаще всего носит сезонный характер, люди страдают от острой формы заболевания в период цветения деревьев и растений.
- Вазомоторный верхнечелюстной фронтит возникает в виде отека слизистой и воспалительного процесса в ответ на вдыхаемый холодный воздух, резкие запахи.
По продолжительности заболевания, верхнечелюстной синусит бывает двух видов:
- Острая форма болезни развивается стремительно. Больного беспокоят головные боли, высокая температура, общая слабость, снижение работоспособности.
- Хронический верхнечелюстной синусит характеризуется длительным течением болезни. Периоды обострения сменяются ремиссией, симптомы заболевания не так сильно выражены: температура тела субфебрильная, головные боли фиксируются намного реже. Пациенты при хроническом синусите могут страдать от полной или частичной потери обоняния.
В зависимости от локализации верхнечелюстной синусит бывает:
- Односторонний. Очаг воспаления в этом случае может быть правосторонним или левосторонним.
- Двусторонний верхнечелюстной гайморит поражает сразу обе стороны околоносового пространства.
По характеру воспаления синусит делится:
- Катаральный верхнечелюстной синусит по своим признакам похож на обычный ринит. Из носовой полости выделяется большое количество муконазального секрета, преимущественно прозрачного цвета. Односторонний или двухсторонний катаральный синусит может пройти самостоятельно или перейти в гнойную форму.
- Гнойный фронтит. Синусит с гнойными выделениями отличается болевым синдромом в височно – лобной части головы, выделяющаяся слизь густой консистенции с примесями гноя.
Главным симптомом верхнечелюстного синусита является заложенность носа и большое количество выделяемой слизи. Остальные признаки заболевания напрямую зависят от причины недуга и характера течения болезни.
Симптомы острого синусита:
- Ухудшение общего самочувствия больного;
- Повышенная температура;
- Головная боль, усиливающаяся при наклоне туловища вниз. При нажатии на околоносовую область пациент ощущает сильный болевой синдром. Нередко боль переходит на верхнюю челюсть и уши;
- Выделение слизи. В зависимости от характера воспаления, секрет может быть от прозрачного до желто – зеленого цвета.
- Появившаяся отечность в области щек и под глазницами.
Симптомы хронического гайморита:
- Быстрая утомляемость, снижение работоспособности;
- Температура тела колеблется в районе 37 градусов;
- Головная боль беспокоит пациента ближе к ночи;
- Заложенность одной или обеих ноздрей, усиливающаяся при горизонтальном положении тела;
- Потеря вкусовых качеств и обоняния.
При появлении двух и более симптомов острого верхнечелюстного синусита необходимо срочно обратиться за врачебной помощью. Затягивание лечения может привести к ряду осложнений и переходу заболевания в разряд хронических.
Для назначения необходимого терапевтического курса, больной должен быть тщательно обследован. Только по результатам диагностики врач назначает лечение, которое поможет избавиться от недуга.
- Опрос больного, сбор необходимой информации о начале заболевания, симптомах и возможных причинах верхнечелюстного синусита.
- Риноскопия. С помощью специального прибора, риноскопа, выявляется состояние слизистой в носовой полости, обильность выделения секрета, наличие в носу различных новообразований, особенности строения носовой перегородки.
- Лабораторные исследования. Общий анализ крови позволит определить присутствие в организме воспалительного процесса, а исследование муконазального секрета покажет наличие вирусов или бактерий в слизи.
- Рентгенография. Самый популярный метод исследования околоносового пространства, позволяющий определить полноту воспалительного процесса, количество скопившейся в пазухах слизи, присутствие в носу полипов. ,
- Компьютерная томография. По принципу диагностики, компьютерное исследование является альтернативой рентгенографии, но только более дорогостоящим вариантом.
- Ультразвуковое исследование околоносовых пазух. УЗИ показывает, насколько сильно пазухи заполнены слизью, искривленная ли носовая перегородка. Данный метод менее информативный по сравнению с МРТ и рентгеном, но не имеет противопоказаний в своем использовании.
- Диагностика при помощи эндоскопа. Эндоскопическое исследование проводится крайне редко при верхнечелюстном синусите, и применяется лишь в некоторых лечебных учреждениях.
Чем раньше будет проведена диагностика ЛОР органов больного, тем более эффективным окажется лечение.

Существует два метода лечения верхнечелюстного гайморита: медикаментозный и хирургический.
Медикаментозный метод подразумевает под собой комплексную терапию, которая включает в себя несколько этапов.
Способы медикаментозного лечения:
- Антибактериальные препараты. Если по результатам диагностики выявлено, что причиной верхнечелюстного синусита являются бактерии, то больному назначается прием антибиотиков. Чаще всего пациентам прописываются препараты широкого спектра действия: Амоксиклав, Сумамед, Аугментин, Амоксициллин и другие. Детям данные лекарственные средства назначаются в виде суспензии. В запущенных случаях антибиотики назначаются в виде инъекций. Также для уничтожения патогенной микрофлоры на слизистой носа применяются антибиотики в виде капель и спреев: Полидекса, Изофра, Биопарокс. При вирусной инфекции антибактериальные средства не назначаются.
- Сосудосуживающие капли и спреи. Кратковременно снять отек помогу капли на основе ксилометазолина и оксиметазолина. Однако стоит помнить, что длительное использование данных препаратов вызывает привыкание.
- Антигистаминные средства. Противоаллергические лекарственные средства Супрастин, Зодак, Лоратадин позволят снять отек и нормализовать дыхание. При аллергическом синусите больным прописывается курс лечения антигистаминными средствами.
- Промывания носа. Очистить носовую полость от скопления слизи поможет промывание околоносовых пазух. Процедуру можно делать дома с использованием большого шприца без иголки. В емкость набирается лекарственный раствор (отвар ромашки, физраствор, солевая жидкость) и вливается поочередно в каждую ноздрю. Во время процедуры голову необходимо наклонить над раковиной или ванной. Более эффективно промывание носа можно сделать в условиях стационара на аппарате Кукушка. Во время процедуры в одну ноздрю под давлением подается лекарственная жидкость, а из другой она откачивается вместе со слизью.
К оперативному вмешательству прибегают в том случае, если медикаментозная терапия не принесла положительного результата. Во время пункции, костная ткань пазухи прокалывается и из нее откачивается гнойное содержимое.
Затем в опустошенную полость вливается антибактериальный препарат. Период реабилитации после оперативного вмешательства занимает несколько дней, при этом больному назначается курс антибактериальных препаратов и промывание носовой полости.
Методы народной медицины носят вспомогательный характер, поэтому не стоит ими заменять основное лечение. Промывание носа отваром ромашки, солевым раствором позволит убрать скопившуюся слизь из околоносовых пазух.

- Своевременное лечение вирусных заболеваний, долечивание до конца ринита;
- Укрепление иммунитета. Прогулки на свежем воздухе, сбалансированное питание, отказ от вредных привычек позволят укрепить иммунную систему;
- Гигиена носовой полости. После посещения общественных мест необходимо промывать нос морской водой или обычным солевым раствором. Таким способом удаляются патогенные микроорганизмы, оседающие на слизистой при вдыхании воздуха;
- Частое проветривание и влажная уборка сделают комфортным пребывание в помещении.
Если верхнечелюстного синусита все же не удалось избежать, не стоит затягивать с его лечением. Гигиена носа, обильное теплое питье, соблюдение всех рекомендаций врача позволят быстро вылечить недуг и не допустить возникновение осложнений.
источник
Хронический синусит – распространенное заболевание, затрагивающее верхние дыхательные пути. Его появление является итогом плохо вылеченного воспаления, особенностей анатомии носовой полости или неверно выбранной терапии. Симптомы болезни часто носят незаметный характер и проявляются, когда патология принимает острую форму, создавая проблемы больному.
В случае, если воспаление регулярным образом повторяется, заболевание принимает хронический характер. Возникнуть патология такого рода может у человека старше десяти лет. Вылечивать хронический синусит зачастую сложно.
Развитие патологии происходит из-за слабой иммунной системы, инфекционных процессов, проходящих в носовой полости, особенностей анатомического строения. Нередко патология принимает острый характер, из-за чего продолжительность заболевания может составлять ни один месяц.
Главная причина, по которой характер заболевания становится хроническим, заключается в острых синуситах и отсутствии верной терапии. Хроническая форма патологии проявляется, когда снижен иммунитет, появляются другие патологии хронического характера, искривлена перегородка. Аналогично, полипы и новообразования могут послужить причинами возникновения хронического синусита.
Факторы, влияющие на появление заболевания:
- Аллергия.
- Травмы, затрагивающие носовую перегородку.
- Плохой обмен веществ.
- Пристрастие к вредным привычкам.
- Работа на производстве.
Часто синусит является осложнением острой инфекции, болезней, которые служат ослаблению иммунитета пациента.
При аллергической реакции организма или попадании вирусов появляется отечность, из-за которой пациенту часто трудно дышать. Своевременная диагностика в таком случае поможет избежать осложнения и развития серьезных патологий. Лечение синусита необходимо проводить вовремя.
Начало патологии характеризуется серозным характером выделений из носовой полости, которые позже становятся слизисто-серозными из-за развивающихся воспалений. Выделяемый гной является причиной поражения организма бактериями и вредоносными микроорганизмами. В этом случае к отечности добавляется плохая проницаемость стенки сосудов.
- Плохое обоняние, потеря вкусовых ощущений у пациента.
- Острые боли в горле.
- Головные боли, частое головокружение.
- Снижение активности больного, регулярное возникновение усталости и апатии.
- Повышение температуры тела.
- Болевые ощущения в зубах.
- Частый кашель, усиливающийся в ночное время.
- Боли в области щек, глаз или лба, носовой.
- Возникновение плохого запаха изо рта.
Синуситы подразделяют в зависимости от мест локализации.
Воспаление при гайморите затрагивает гайморову пазуху носовой полости и вызывается инфекционным заболеванием. Инфекция в таком случае поражает пазухи носа как вирусами, так и грибами или хламидиями, стрептококками или микоплазмами. Симптоматика гайморита является ярко выраженной:
- Повышение температуры организма.
- Затруднения в дыхании пациента через нос.
- Болевые ощущения в области глаз.
- Притупление обоняния или полная его утрата.
- Гнусавый голос.
- Гной с кровью в качестве выделений из носа.
- Частые мигрени и болезненные ощущения у переносицы.
Из-за усиления симптомов в ночное время больной часто испытывает проблемы со сном, что становится причиной бессонницы и вялости в дневное время суток.
Воспалению подвергаются придаточные лобные пазухи.
- Плохо вылеченный ринит.
- Попадание в организм болезнетворных бактерий.
- Ушибы.
- Осложнение других болезней.
- Аденоиды.
К факторам, которые провоцируют возникновение заболевания, можно отнести ослабление иммунной системы, аллергию, новообразования и хроническую форму патологии.
- Повышение температуры тела.
- Частая усталость, вялость, апатия.
- Мокрота, которая сложно отхаркивается.
- Дискомфорт при касании к переносице.
- Отек.
- Затруднения в дыхании пациента.
- Головные боли, достигающие пика в горизонтальном положении.
- Гной и серозный характер выделений.
Воспаление затрагивает клиновидную пазуху. Возникает при воздействии вирусов, стрептококков и грибков.
- Гнойные выделения стекают по задней стенке.
- Острые головные боли.
- Температура в пределах от 37 до 38 градусов.
- Возникновение плохого запаха, который чувствует сам больной.
Воспалительный процесс затрагивает решетчатую кость. Провокаторами заболевания являются инфекции любого характера: вирусные, бактериальные или грибковые. Симптоматика:
- Светобоязнь. Больной страдает от повышенной чувствительности к свету.
- Головные боли.
- Болезненные ощущения носовой области, тяжесть.
- Повышение температуры.
- Выделяется гной желтовато-зеленого оттенка.
- Возможно возникновение гнойников в глазу, которые послужат причиной боли и ухудшения зрения.
Хронический синусит диагностируется несколькими методами:
- Физикальный осмотр. Применяется риноскопия и фарингоскопия в ходе осмотра врачом-отоларингологом.
- Эндоскопия. Предназначается в случае надобности осмотра аномалий в строении носовой полости. Применяется для того, чтобы проверить на новообразования и полипы.
- Компьютерная томография. Информативные метод, применяемый для диагностирования заболевания. Благодаря томографии возможно установить характер и распространенность воспаления. Происходит осмотр анатомических особенностей носа, выявляются причины их возникновения. Структуры визуализируются, что недоступно в случае рентгена (при томографии высокого разрешения).
- Опрос пациента.
- Исследование на патогенные бактерии. Определяются первопричины воспалительного процесса в ходе взятия проб.
- Ультразвук. Часто цели проведения процедур – скрининговые. Диагностирует кисту.
- Магнитно-резонансная томография. Происходит визуализация мягкотканных структур. Часто применяется при подозрении на грибковый или опухолевой характер поражения, а также в случае осложнения хронического синусита. Не является базовой методикой.
- Рентген. Происходит определение утолщения слизистых и уровня жидкости.
- Зондирование, пункции. Благодаря процедурам происходит оценка формы и объемов содержащегося в пазухе, а также определяется проходимость ее естественных отверстий.
Симптоматика хронического синусита является ярко выраженной при обострении. Окончательная диагностика заболевания возможна по прошествии двух-трех месяцев после возникновения патологии в острой форме, если болезнь в ходе адекватной терапии на протяжении всего лечения не дает послабление.
Синусит может отразиться негативным образом на глазнице или структуре внутри черепа. Воспаление может распространиться дальше, вовлекая кости и развивая остеомиелит. Зачастую больные страдают от менингита, как от самого распространенного осложнения синусита. Возникновение патологии происходит, когда воспалительный процесс затрагивает решетчатый лабиринт и клиновидную пазуху. Из-за фронтита возможно развитие эпидурального абсцесса.
Вовремя проведенное диагностирование осложнения часто бывает затрудненным, чему способствуют плохо выраженные симптомы. При запущенности внутричерепных осложнений исход может быть летальным.
Симптоматика сильно влияет на терапию в ходе хронического синусита. При экссудативном воспалении, выявленном врачом, лечить необходимо с помощью консервативных методик. Если это продуктивная форма с присутствием полипов и новообразований, то существует необходимость в операционном вмешательстве. Иногда операция требуется в связи с анатомическими особенностями носовой полости:
- Искривление носовой перегородки.
- Гипертрофированность проходов.
- Узость носового хода.
К операции прибегают, если после консервативной терапии не заметны значимые улучшения или дело идет к осложнениям внутричерепного или зрительного характера.
Хирургическое вмешательство рекомендовано, если синусит запущен. На начальных стадиях заболевания действенными методами для борьбы являются необходимые процедуры и медикаментозные средства, которые позитивно влияют на ход течения патологии:
- Происходит снятие болей.
- Пациенту становится проще дышать.
- Устраняется причина заболевания.
- Антибактериальные препараты. К ним прибегают в случае, если причина заболевания – бактериальная флора. Состав рекомендуемых средств включает пенициллин либо цефалоспорин. Благодаря антибактериальным препаратам происходит уничтожение бактерий, и исключается возможность осложнения. Антибиотики назначаются курсом порядка двух недель, в течение которых больному не следует отходить от четкой схемы применения, которую посоветует врач, вне зависимости от симптомов. Лечение хронического синусита антибиотиками возможно только после консультации со специалистом.
- Антигистаминные средства. К препаратам прибегают в случае выявления аллергической реакции. Антигистаминные средства служат уменьшению отечности и позволяют пациенту свободно вдыхать через нос.
- Препараты противовоспалительного действия. Воздействуют на отек и сужают сосуды, благодаря чему облегчается дыхание пациента, и улучшается общее самочувствие. Продаются в розничных аптеках без рецепта врача.
- Капли в нос. При больших объемах выделений прибегают к сосудосуживающим каплям, воздействующим на работоспособность каждой отдельной железистой клетки, вырабатывающей экссудат. Строго не рекомендуется применять препараты дольше недели: организм начинает привыкать к каплям, и возможно проявление медицинского насморка.
- Промывание носа при синусите. Процедура проводится как дома, так и в больнице. Промывание способствует выведению патологического секрета и микроорганизмов из носа, способствует облегчению дыхания.
- Физиотерапевтические процедуры. Назначаются специалистом. К ним относится ультравысокочастотная терапия, электрофорез.
- Ингаляции. Различные травы в составе раствора благоприятно воздействуют на организм при вдыхании их паров. К процедуре можно прибегать и дома, используя отвар или настой ромашки, шалфея или эвкалипта. Необходимо использовать компоненты, которые снимают воспаление и уничтожают вредоносные микроорганизмы. Ингаляции являются эффективным методом борьбы с синуситом.
От заболевания нередко удается избавиться при комплексной терапии, включающей не только медикаменты или операции. Нетрадиционные методы часто советуют и врачи в ходе лечения, чтобы избавиться от симптомов и снять отечность слизистой. На начальных этапах народные средства могут помочь избавиться от синусита у пациента.
Методики, к которым часто прибегают в домашних условиях:
- Закапывание. Капли можно приготовить дома из лекарственных компонентов, после чего закапывать ими в назальные проходы.
- Ингаляции. Используется зачастую для этого небулайзер. Если устройства дома нет, можно обойтись сосудом, наполненным лекарственным раствором. Необходимо быть осторожными с горячим паром, иначе к симптомам может добавиться ожог.
- Промывание. Часто прибегают к солевым растворам, отварам лекарственных препаратов.
Существует несколько мер, которых необходимо придерживаться для предотвращения возникновения заболевания в будущем:
- Свежий воздух. Необходимо ограничить пребывание в затхлых помещениях, часто проветривать комнаты в доме, особенно если время приближается ко сну. Нередки должны быть и прогулки.
- Гимнастика. Крайне желательно делать несколько упражнений утром после пробуждения.
- Инфекции. Старайтесь ограничить общение с больными. В период острой заболеваемости лучше пропить курс витаминов, прибегать к профилактическим мерам.
- Ушибы и травмы. Старайтесь избегать серьезных травматических ситуаций. Аномалии в строении носовой области являются одной из причин болезни.
- Гигиена. Соблюдайте гигиену ротовой полости.
- Вредные привычки. Откажитесь от употребления никотина и алкоголя.
- Вредные производства. Старайтесь соблюдать режим рабочего дня и правила, предусмотренные на производстве.
- Контакт с аллергенами необходимо свести к минимуму.
- Закаливание. Разного рода оздоровительные мероприятия, благотворно влияющие на организм.
Из-за простудных заболеваний любого вида возможно проявление острой формы синусита, поэтому поддерживать иммунную систему организма крайне важно. Распространение инфекции в ином случае может привести к осложнению патологии из-за близости области поражения к мозговым отделам и глазам.
источник
- Боль в затылке
- Боль в области лба
- Боль в переносице
- Боль в ухе
- Выделения из носа с неприятным запахом
- Гнойные выделения из носа
- Головная боль
- Заложенность носа
- Нарушение дыхания
- Неприятный запах изо рта
- Одутловатость лица
- Повышенная температура
- Потеря обоняния
- Припухлость в области переносицы
- Припухлость под глазами
- Слабость
- Сухой кашель
Хронический синусит – заболевание, с которым чаще всего родители детей и взрослые пациенты обращаются к ЛОРу. Для того чтобы понять, что это за патология, нужно сказать, что в полости носа есть множество пазух, воспаление которых и вызывает синусит. Причём одна пазуха воспаляется редко – чаще отмечают полисинусит, то есть множественные воспалительные очаги в них.
Если симптомы заболевания появились, следует сразу обратиться к врачу, поскольку распространение гнойного содержимого пазух может вызывать такие тяжёлые осложнения, как менингит, флегмона клетчатки глазницы и др. От острого синусита хронический отличается менее выраженной симптоматикой и более длительным течением. Поэтому вылечить хронический синусит сложнее, чем острую форму заболевания.
В современной ЛОР-практике выделяют несколько разновидностей хронических синуситов. Прежде всего, они делятся на три группы в зависимости от пазух, которые подвергаются воспалению.
По данному критерию патология может быть:
При сфеноидальном синусите воспаление возникает в клиновидных пазухах носа, и эту болезнь характеризуют такие симптомы, как постоянная заложенность носа, боль в голове, отдающая в затылок, а также отсутствие выделений из носовых ходов.
Фронтальный хронический синусит – самая часто встречаемая патология, симптомы которой ярко выражены – это обильные выделения с неприятным запахом и высокая температура.
Этмоидальный характеризуется болезненностью в районе переносицы, прозрачными, а в последующем густыми, выделениями гнойного характера, нарушением дыхания. Также в медицинской практике выделяют одну из самых неприятных форм патологии – верхнечелюстной хронический синусит. Болезнь возникает вследствие воспалительного процесса в верхнечелюстных пазухах, расположенных на верхней челюсти. Следует отметить, что верхнечелюстной синусит может становиться причиной развития онкологии, поэтому его необходимо своевременно лечить.
Различают несколько разновидностей такой болезни, как хронический синусит, в зависимости от причин её возникновения, это:
- полипозный, возникающий из-за появления в носовой полости опухолевидных разрастаний (полипов);
- одонтогенный, который возникает при наличии у ребёнка или взрослого кариозных зубов.
Итак, причины развития заболевания, как ясно из вышесказанного, могут быть различными. Зачастую патология развивается на фоне респираторно-вирусной инфекции у детей или взрослых. Не до конца пролеченная патология способна вызывать воспалительные явления в пазухах носа, становясь причиной синуситов. Также причина заболевания может крыться в нерациональном приёме таких лекарств, как антибиотики.
Новообразования в полости носа вызывают полипозный синусит, а также хроническая форма может развиться из-за искривления носовой перегородки или из-за попадания в носовые пазухи инородных предметов.
Причины развития заболевания у детей или взрослых могут быть и такими, как:
- травмы носовых пазух;
- длительное вдыхание ядовитых паров и веществ (например, табака, даже при пассивном курении и т. д.);
- увеличенные аденоиды, что чаще встречается у детей, нежели у взрослых;
- нарушение работы иммунитета.
Болезнь развивается и у взрослых, которые длительное время вдыхают вредные промышленные пары, или же долго находятся в помещениях с повышенной влажностью.
Употребление алкоголя тоже может спровоцировать синусит у взрослых. А предрасполагающими факторами, способными привести к данному заболеванию, являются:
Иногда заболевание может развиться на фоне повышенной чувствительности взрослых и детей к аспирину.
Чаще всего врачи диагностируют гнойный хронический синусит, полипозный, а также верхнечелюстной, который развивается либо из-за переохлаждения этой области, либо из-за наличия во рту у пациента кариозных зубов. А ещё заболевание у детей и взрослых может развиться на фоне аллергического процесса, тогда лечение будет заключаться в употреблении антигистаминных препаратов и исключении действия аллергена на организм.
Симптомы заболевания зависят от места локализации воспалительного процесса. Выше уже упоминались отдельные симптомы при том или ином виде заболевания, но если рассматривать их более тщательно, то нужно выделить общие симптомы и частные.
- повышение температуры;
- слабость;
- головная боль;
- нарушение дыхания через нос;
- припухлость лица;
- сухой кашель, усиливающийся в ночное время;
- выделения из носа, обычно гнойного характера.
Если говорить про частные симптомы, зависящие от места локализации очага воспаления, то полипозный синусит отличается заложенностью носовых ходов и нарушением носового дыхания, а фронтальный – заложенностью носа, отсутствием обоняния, наличием гнойного выделяемого с неприятным запахом.
Отдельно следует рассматривать верхнечелюстной синусит, известный в народе как гайморит. Он характеризуется болью в области лба, припухлостью в районе переносицы и под глазами, нарушением дыхания, болью в ушах, неприятным запахом изо рта. Болевые ощущения при такой патологии, как верхнечелюстной синусит, усиливаются в том случае, если надавить на область над резцами.
Выделений из носа обычно не наблюдается при верхнечелюстном синусите, однако эта форма наиболее опасная, так как может привести к серьёзным осложнениям и часто перерождается в злокачественный процесс. Необходимо сказать, что симптомы хронического синусита могут становиться более выраженными или вовсе исчезать. Соответственно, это свидетельствует об обострении заболевания и его ремиссии.
Если говорить про лечение хронического синусита, то оно должно быть комплексным и длительным. Комплексное лечение позволяет устранить симптомы и продлить время ремиссии заболевания, но также можно и полностью излечиться от патологии, если проявить усердие и точно выполнять назначения врача.
Многие люди пытаются лечить болезнь народными средствами, и хотя эффективность таких средств достаточно высока, без комбинации с медикаментозной терапией они позволяют только устранить симптомы, но не излечиться навсегда от недуга. Поэтому первое, что следует сделать человеку – обратиться к врачу для обследования.
Диагностика патологии проводится при помощи сбора анамнеза, осмотра пациента и проведения таких диагностических процедур, как:
- рентгенография;
- диафаноскопия;
- компьютерная томография;
- диагностическая пункция.
Если говорить про медикаментозное лечение такого заболевания, как хронический синусит, то с этой целью используются:
- антибактериальные препараты;
- сосудосуживающие средства;
- стероидные средства;
- антигистаминные препараты;
- иммуномодуляторы.
- физиотерапевтические методы;
- лечение народными средствами.
Самые распространённые антибиотики, которые назначают врачи, это: Амоксиклав, Бесиптол, Доксициклин. Сосудосуживающими препаратами, назначаемыми пациентам, являются Галазолин, Санорин и другие капли в нос. Антигистаминные, которые показаны при аллергической форме патологии – L-цет, Лоратадин, Супрастин и другие, а к иммуномодуляторам можно отнести Синуфорте.
Лечение такой формы, как полипозный синусит, исключительно хирургическое и заключается оно в удалении полипов в носовой полости. Лечение верхнечелюстной формы патологии может быть как консервативным, так и хирургическим (дренирование пазух), в зависимости от выраженности симптоматики и состояния пациента.
Если говорить о физиотерапевтических процедурах, то это промывание носовых ходов антисептическими препаратами, которое выполняется в условиях лечебного учреждения.
Также к физиотерапевтическим процедурам относятся:
- лечение лазером;
- УВЧ;
- грязетерапия и т. д.
Терапия может быть дополнена народными средствами, но только с разрешения лечащего врача. Хороший эффект дают паровые ингаляции, для которых используются такие травы, как шалфей, ромашка и другие, обладающие противовоспалительным эффектом.
Также для лечения народными средствами применяются:
- лук и чеснок;
- сок редьки;
- сок алоэ;
- облепиховое масло.
Рецепты для лечения народными средствами просты – обычно выдавливается сок из растений и используется для закапывания в нос и смазывания носовых ходов.
Существуют и народные средства лечения такой формы болезни, как верхнечелюстной синусит или гайморит. Самым популярным способом, позволяющим избавиться от коварного недуга, является промывание носовых ходов солевым раствором с добавлением нескольких капель йода. И хотя врачи не признают данный способ, он действительно работает для большинства пациентов, позволяя им избежать хирургического вмешательства при лечении гайморита.
Народными средствами лучше лечить синусит лишь при патологии у взрослых, поскольку никогда нельзя предугадать, как организм ребёнка отреагирует на то или иное средство народной медицины. У взрослых же обычно с такими средствами проблем не возникает, поэтому комплексное применение медикаментов и лечение народными средствами помогает быстро и эффективно лечить заболевание любой формы.
источник
Хронический синусит – это хроническое воспалительное заболевание одной или нескольких придаточных пазух носа. Заболеванию подвержены лица всех возрастных категорий, в равной степени, как женщины, так и мужчины.
На долю хронического синусита приходится примерно 20% в общей структуре оториноларингологических заболеваний детского возраста. Изолированно заболевание регистрируется редко (в 3–5% случаев), значительно чаще у детей диагностируется полисинусит. При этом наиболее частой сочетанной патологией являются гаймороэтмоидит (около 70%), а также фронтоэтмоидит (14%). Сфеноидит в детском возрасте встречается крайне редко.
Основной причиной развития хронического синусита являются повторяющиеся острые синуситы, особенно в отсутствие адекватного лечения. Переход в хроническую форму заболевания обычно происходит на фоне сниженного иммунитета, других хронических патологий, искривления носовой перегородки, при наличии полипов или других новообразований в носовой полости.
К факторам риска относятся:
- аллергические процессы;
- болезни обмена веществ;
- травмы лица;
- вредные привычки;
- производственные вредности (регулярное воздействие на организм промышленных токсинов, пыли и пр.).
При поражении околоносовых пазух микроскопическими грибами и анаэробными микроорганизмами могут возникать резистентные к консервативному лечению формы заболевания, для которых характерно длительное рецидивирующее течение.
У детей синусит часто развивается как осложнение острых респираторных вирусных инфекций и детских инфекционных болезней (корь, скарлатина).
Хронический синусит может быть одно- и двусторонним.
В зависимости от клинической картины и гистоморфологических признаков выделяют следующие формы хронического синусита:
- экссудативная (катаральная, серозная, гнойная);
- продуктивная (полипозная, пристеночно-гиперпластическая);
- альтернативная (атрофическая, холестеатомная);
- смешанная (полипозно-гнойная).
На фоне хронического синусита могут развиться менингит, остеомиелит, эпидуральный или субдуральный абсцесс.
В зависимости от того, какая именно из пазух вовлечена в патологический процесс, выделяют:
- гайморит (воспаление гайморовой пазухи);
- фронтит (воспаление лобной пазухи);
- этмоидит (воспаление решетчатого лабиринта);
- сфеноидит (воспаление клиновидной пазухи).
В зависимости от этиологического фактора хронический синусит подразделяют на следующие формы:
- вирусный;
- бактериальный;
- микотический;
- аллергический;
- травматический.
Хронический синусит протекает длительно, рецидивы имеют сезонность (обычно возникают в осеннее-зимний период), выраженные общие симптомы и субъективные ощущения в период ремиссии отсутствуют.
К общим симптомам хронического синусита в период обострения относятся заложенность носа, слизисто-гнойные выделения из носовой полости, снижение обоняния, болевые ощущения и/или дискомфорт в области пораженной пазухи, головная боль, неприятный запах изо рта. К этим симптомам могут присоединяться кашель, зубная боль, гнусавость, ощущение давления в ушах, слабость и быстрая утомляемость.
В остальном клиническая картина хронического синусита у взрослых зависит от формы заболевания.
Полипозный и полипозно-гнойный синуситы обычно развиваются на фоне аллергического ринита или бронхиальной астмы и характеризуются упорным и тяжелым течением. Полипы являются результатом выпадения через естественное отверстие в носовую полость отечной слизистой оболочки, однако могут формироваться и в полости носа, в верхнем и среднем носовых ходах. Полипы имеют гладкую поверхность сероватого или желто-красного цвета, студенистую консистенцию, не склонны к кровоточивости. Крупные полипы, длительно находящиеся в полости носа, оказывают давление на стенки и могут становиться причиной деформации с расширением спинки носа и увеличением расстояния между глазами. Носовые раковины при этом атрофируются, перегородка носа искривляется, а в ряде случаев разрушается.
Диагностировать хронический синусит у ребенка можно с двухлетнего возраста. Заболевание у детей имеет возрастные особенности.
У пациентов раннего и дошкольного возраста, в отличие от взрослых, общие симптомы хронического синусита превалируют над местными проявлениями. У больных наблюдаются длительная субфебрильная температура, снижение массы тела, бледность кожных покровов, шейный лимфаденит, ротовое дыхание (постоянно открытый рот). Дети с хроническим синуситом раздражительны, вялы, у них нарушается сон, снижается аппетит.
У детей старшего возраста клиническая картина мало отличается от хронического синусита у взрослых. Пациенты предъявляют жалобы на затруднение или отсутствие носового дыхания, патологические выделения из носовой полости, снижение обоняния, температура повышается только во время обострений.
Помимо общих проявлений заболевания симптоматика хронического синусита у детей варьирует в зависимости от локализации патологического процесса.
При хроническом гайморите у больных отмечается тяжесть в голове, закладывание одной половины носа, гнойные выделения из носовой полости, которые, стекая по задней стенке глотки, могут вызывать рефлекторный кашель. Изолированный гайморит у детей наблюдается реже, чем сочетанное поражение верхнечелюстной пазухи и решетчатого лабиринта, а гайморита у детей раннего возраста не бывает вовсе из-за анатомических особенностей гайморовых пазух.
Хронический фронтит у детей составляет 15–40% от всех хронических синуситов. Данная форма заболевания характеризуется повышенной утомляемостью и субфебрильной температурой тела. Головная боль не слишком интенсивна, однако практически постоянна, усугубляется в утреннее время, а также при движении глаз.
Для постановки диагноза хронического синусита используются данные сбора анамнеза и жалоб, объективного осмотра, а также ряда дополнительных исследований, которые подбираются в зависимости от формы заболевания.
На долю хронического синусита приходится примерно 20% в общей структуре оториноларингологических заболеваний детского возраста.
Состояние околоносовых пазух оценивается при помощи диафаноскопии (просвечивание пазух в темном помещении при помощи лампы, введенной в рот) и синусоскопии (обследование верхней пазухи при помощи эндоскопа). Эндоскопическая диагностика дает возможность обнаружить изменения в задних отделах носовой полости, которые являются труднодоступными для осмотра посредством традиционных методов. Также эндоскопия позволяет осуществить прицельную биопсию.
Наиболее распространенным и информативным методом диагностики в данном случае является рентгенография придаточных пазух носа в трех проекциях – боковой, лобно-носовой, носоподбородочной. С целью уточнения могут применяться:
- компьютерная или магниторезонансная томография в аксиальной и фронтальной проекциях;
- тепловизионная диагностика (оценка вегетативного гомеостаза по изменению температуры кожных покровов лица в зоне исследуемых пазух);
- ринопневмометрия (оценка проходимости носовых ходов);
- оценка двигательной функции мерцательного эпителия слизистой оболочки;
- качественная ольфактометрия;
- определение рН отделяемого полости носа;
- бактериологическое исследование отделяемого из носовой полости и околоносовых пазух.
Условием успешного лечения хронического синусита является устранение неблагоприятных факторов, способствующих его развитию.
Катаральная и гнойная формы хронического синусита, как правило, успешно лечатся консервативными методами. Медикаментозная терапия состоит в применении антибактериальных препаратов, подобранных с учетом чувствительности возбудителя, нестероидных противовоспалительных средств (в сложных случаях могут назначаться стероидные противовоспалительные средства).
Эффективна в данном случае физиотерапия: ультравысокочастотная терапия, электро- и фонофорез лекарственных препаратов, магнитотерапия, КУФ-облучение слизистой оболочки носа, местная дарсонвализация и др.
При развитии экссудативных форм хронического синусита прибегают к пункции пораженной пазухи с эвакуацией содержимого и последующим промыванием растворами антисептиков, антибактериальных, противовоспалительных средств. Кроме лечебной, пункция выполняет и диагностическую роль, помогая определить объем синуса и характер экссудата.
Пункция верхнечелюстной пазухи проводится под местной анестезией через нижний носовой ход. При необходимости повторения процедуры, а также создания пути оттока для экссудата, целесообразно дренирование пазухи. Дренажная трубка проводится в пораженную пазуху по мандрену, выступающий (наружный) конец трубки фиксируется к щеке. Через трубку проводятся ежедневные промывания с последующим введением в полость лекарственных препаратов.
Основной причиной развития хронического синусита являются повторяющиеся острые синуситы, особенно в отсутствие адекватного лечения.
При локализации патологического процесса в лобной пазухе отток содержимого осуществляется через лобно-носовой канал при посредстве пункции, зондирования или трепанопункции.
При поражении клиновидной пазухи обычно проводится прямое эндоназальное зондирование через естественное соустье с промыванием пазухи и введением в нее лекарственных средств. Данная манипуляция осуществляется под местной анестезией.
При наличии противопоказаний к проведению пункции прибегают к оперативному вмешательству. Его цель – устранение факторов, препятствующих нормальному дренированию пораженных параназальных пазух. Операция проводится традиционным или эндоскопическим методом.
К абсолютным показаниям к хирургическому вмешательству относят внутричерепные и глазничные осложнения, относительными показаниями служат полипозные и полипозно-гнойные формы хронического синусита, наличие новообразований (как доброкачественных, так и злокачественных), а также отсутствие положительного эффекта от консервативного лечения. Эндоназальная полипотомия может осуществляться носовой петлей, а также методами лазеро- или криодеструкции. Хирургическое лечение требуется для коррекции искривленной носовой перегородки (септопластика). Выбор метода оперативного вмешательства зависит от формы заболевания, а также от индивидуальных показаний пациента.
На фоне хронического синусита могут развиться менингит, остеомиелит, эпидуральный или субдуральный абсцесс. В запущенных случаях внутричерепные осложнения хронического синусита могут стать причиной летального исхода.
При своевременно начатом и правильно подобранном лечении прогноз благоприятный.
В целях профилактики развития хронического синусита рекомендуется:
- своевременное лечение патологий, способствующих поддержанию хронического воспаления в околоназальных пазухах;
- укрепление иммунитета;
- избегание переохлаждений организма;
- соблюдение правил личной гигиены;
- отказ от вредных привычек.
Видео с YouTube по теме статьи:
источник
Искривление носовой перегородки – часто встречающаяся патология. Разной степени отклонения перегородки от срединного положения могут приводить к различным осложнениям. Операции по исправлению кривой перегородки носа составляют значительную часть хирургических вмешательств в ЛОР-стационарах и действительно помогают избавиться от многих проблем.
Носовая перегородка – это пластинка, состоящая из хряща и костей, разделяющая нос на две половины. В передней части перегородка представлена четырехугольным хрящом, а сзади – сошником и перпендикулярной пластинкой решетчатой кости. Перегородка носа как бы вставлена в рамку из лобных костей вверху, твердого неба внизу и клиновидной и решетчатой костей сзади.
Собственно такое многокомпонентное строение и является чаще всего предпосылкой ее искривлений, так как отмечается неравномерность роста различных частей перегородки и костей, образующих «рамку», в которую перегородка вставлена.
Носовая перегородка нужна для равномерного распределения потоков воздуха. Разделение потока воздуха на две части необходимо для его быстрейшего согревания, увлажнения и очищения.
Искривление носовой перегородки в большей или меньшей степени присутствует у 90 % людей. Однако в основном оно протекает незаметно и не причиняет никаких неудобств.
Причины формирования искривлений перегородки носа:
- Физиологические причины. Неравномерность роста мозговой и лицевой частей черепа, а также разных частей перегородки приводит к тому, что перегородка изгибается в ту или другую сторону, некоторые участки ее утолщаются, возникают костные наросты – шипы и гребни. Наиболее интенсивно такие дефекты формируются в подростковом возрасте (12-16 лет), но
встречаются и врожденные деформации, возникшие во внутриутробном периоде.
- Травмы. Это наиболее частая причина деформаций перегородки. Чаще всего – это переломы носа. По понятным причинам встречаются чаще у подростков и мужчин (драки, спортивные травмы). Но иногда даже незначительная травма носа без перелома, полученная в детстве и прошедшая почти незаметно, в дальнейшем может вызвать значительное искривление перегородки. Причина в смещении зон роста, которые находятся на границе хряща и костей перегородки. У детей смещение перегородки может произойти в процессе родов, особенно при лицевом предлежании.
- Компенсаторные причины. Бывает, что перегородка смещается под действием какого-либо фактора, оказывающего на нее давление. Это может быть разросшаяся носовая раковина, полип, опухоль.
Деформации перегородки носа разделяют на несколько видов:
- Смещение в ту или другую сторону от срединного положения. Выгибание носовой пластинки может быть S-образным или С-образным, в разных плоскостях.
- Шипы – остроконечные выступы костной части перегородки.
- Гребни – продолговатые костные наросты.
- Сочетание двух или трех видов деформаций. Такой вид встречается чаще всего.
Также искривления могут быть одно- или двусторонние.
При смещении носовой перегородки происходит уменьшение просвета носового хода, через суженный носовой ход воздух проходит с затруднением. Кроме этого, возникающие патологические завихрения воздуха высушивают слизистую, мерцательный эпителий теряет свои реснички, тем самым утрачивая свою защитную функцию. Нарушается выделение слизи, очищение слизистой от микробов. Возникает хронический ринит.
Наш нос имеет сообщения и с другими органами. В каждый носовой ход открываются естественные соустья четырех околоносовых пазух, слуховой трубы (сообщение с барабанной полостью среднего уха), слезоотводящего канала. Бывает, что носовая перегородка искривлена таким образом, что перекрывает эти естественные отверстия. Затрудняется отток содержимого, нарушается очищение и аэрация (воздухообмен) околоносовых пазух, полости среднего уха. Возникают такие заболевания, как синуситы (гайморит, фронтит, сфеноидит, этмоидит), острые и хронические отиты, дакриоцистит (воспаление слезного мешка).
Хронические синуситы – распространенное последствие искривления перегородки носа
Длительно существующее искривление перегородки может привести к компенсаторному утолщению (гипертрофии) одной или нескольких носовых раковин на стороне, противоположной искривлению. Это приводит к усугублению проблем с носовым дыханием уже не с одной, а с двух сторон.
Носовая перегородка может быть искривлена настолько, что она может касаться боковой стенки носа, вызывая раздражение чувствительных веточек тройничного нерва. Это вызывает постоянные головные боли, рефлекторный спазм дыхательных путей, кашель, частое чихание.
Сужение носовых ходов приводит к тому, что в дыхательные пути поступает меньше воздуха, возникает кислородное голодание тканей всего организма. Соответствующие этому признаки – хроническая усталость, головная боль, одышка, плохой сон. У детей это может приводить к отставанию в физическом и умственном развитии.
Из-за нарушения дыхания через нос человек вынужден дышать в основном ртом. Это приводит к пересушиванию слизистой ротовой полости, развитию хронического фарингита, плохому запаху изо рта. Воздух, попадающий в дыхательные пути не через нос, не очищается и не согревается должным образом, а это может вызвать воспалительные заболевания не только верхних, но и нижних дыхательных путей (бронхиты, пневмонии).
На первый взгляд, человек – существо симметричное. Однако идеальной симметрии у живых организмов не существует, слишком много факторов влияют на их развитие. Так и с 
Но большинство даже не подозревают, что у них имеется такая патология. В основном люди с кривой перегородкой носа или не имеют никаких жалоб, или же никак не соотносят свои жалобы с этим дефектом.
Выраженность симптомов не имеет прямой зависимости от степени искривления. Бывает, что человек с сильным искривлением не чувствует абсолютно никаких неудобств. И наоборот, даже незначительное отклонение перегородки, может вызвать осложнения.
Каких-либо специфических (патогномоничных) симптомов, характерных только для искривления перегородки носа, не существует.
Но можно выделить ряд симптомов, с которыми пациенты чаще всего обращаются к врачу, при обследовании у них выявляется искривление носовой перегородки, и после исправления этого дефекта данные жалобы исчезают.
- Заложенность носа. Это, пожалуй, наиболее частая жалоба пациентов с искривлением носовой перегородки. Человек длительное время не может нормально дышать носом, без конца капает в нос сосудосуживающие капли, чем только усугубляет положение из-за развития вазомоторного ринита.
- Частые острые синуситы или наличие хронического воспалительного процесса в одной или нескольких пазухах.
- Острые или хронические средние отиты.
- Дакриоцистит. Нарушение оттока слезной жидкости через нос приводит к нарушению естественного очищения глаза, воспалению слезного мешка.
- Храп.
- Нарушение обоняния. В области верхнего носового хода находится обонятельная зона. Если искривление локализовано в верхней части перегородки, пациент может не ощущать запахов.
- Частые головные боли.
- Носовые кровотечения.
- Снижение слуха.
Боль в носовой перегородке не характерна для неосложненного искривления, если только это не свежая травма. Так что, если болит носовая перегородка, нужно искать другие причины – синусит, фурункул, невралгия носоресничного нерва.
Всегда довольно сложно даже врачу связать данные симптомы именно с искривлением носовой перегородки, особенно у пациентов с сопутствующей патологией (хроническим вазомоторным ринитом, аллергическим ринитом), гипертрофией носовых раковин. Операция по исправлению искривления носовой перегородки предлагается обычно после безуспешного консервативного лечения этих заболеваний.
Кривая перегородка носа – это анатомический дефект и исправить его можно только хирургическим путем. Оперативное лечение искривления показано только при наличии жалоб. При наличии искривления без каких-либо клинических симптомов операция, как правило, не показана.
Операция по коррекции носовой перегородки предлагается в случаях сочетания этого дефекта с длительно протекающим нарушением носового дыхания, частыми синуситами, отитами.
Операции по выпрямлению перегородки носа называются септопластикой. Септопластика бывает двух видов:
- Обычная стандартная септопластика (или подслизистая резекция, самый старый метод оперативного вмешательства на перегородке). В полости носа дугообразно разрезается слизистая, выделяется и отсекается участок четырехугольного хряща, затем удаляется искривленная костная часть перегородки (для этого используется молоток и долото). Лоскуты слизистой вместе с надхрящницей и надкостницей сближают друг с другом, фиксируют тампонами в срединном положении.
- Щадящая эндоскопическая септопластика – более современный метод, проводится с помощью эндоскопического оборудования. При этой операции под визуальным контролем эндоскопа проводится тщательная ревизия носовой полости и специальными щадящими микроинструментами удаляются только те участки, которые суживают носовой ход.
Существуют различные модификации и той и другой операции. Например, резецированный хрящ может быть особым образом выпрямлен и помещен на свое место между слоями надхрящницы. После заживления такая модулированная перегородка занимает нормальное физиологическое положение.
Часто одновременно с септопластикой проводят и другие оперативные манипуляции в полости носа: конхотомию – подрезание утолщенной носовой раковины, удаление полипов, вазотомию – резекцию сосудистой оболочки при хроническом вазомоторном рините.
Операция выпрямления носовой перегородки проводится в стационаре. Перед операцией необходимо пройти обследование. Назначаются общие анализы крови, мочи, биохимический анализ крови, ЭКГ, флюорография, определяется состояние свертывающей системы, нужно пройти осмотр у терапевта.
Существуют противопоказания к такой операции: острые инфекционные заболевания, тяжелые хронические болезни, нарушение свертываемости крови, старческий возраст, психические заболевания.
Не рекомендуется исправлять перегородку носа у детей до 18 лет, однако при резком затруднении носового дыхания у ребенка возможно проведение данной операции и в более раннем возрасте, с 5-6 лет.
Женщинам проведение септопластики рекомендуют проводить через 2 недели после менструации.
Операция по выпрямлению перегородки носа может быть проведена бесплатно по полису ОМС. Стоимость септопластики в платных клиниках колеблется от 20 до 100 тысяч рублей. Цена зависит от объема операции, квалификации хирурга, категории клиники, вида наркоза, продолжительности пребывания в стационаре после операции.
После оперативного вмешательства в нос вставляются тампоны для удержания перегородки в правильном положении. Тампоны извлекаются через 1-2 суток. На 5-6 сутки пациент выписывается, но полное восстановление происходит обычно через 2 недели.
Как и при любой другой операции, после септопластики возможно возникновение осложнений:
- Кровотечение. Небольшое кровотечение допустимо, в течение 1-2 суток после операции имеет место выделение сукровицы – слизистого отделяемого с кровью.
- Гематома перегородки – скопление крови между слоями тканей.
- Перфорация носовой перегородки. Довольно редкое, но неприятное осложнение. Происходит, если ткани прорезаны насквозь. Заживает, как правило, плохо. Требует в дальнейшем повторной операции по восстановлению носовой перегородки.
- Седловидное западение спинки носа.
- Нагноение.
В последнее время все чаще рекламируется выпрямление носовой перегородки лазером. Реклама и правда заманчивая: операция почти безболезненная, бескровная, проводится амбулаторно, длится 15 минут, период восстановления 1-2 дня.
Удаление искривления лазером проводится путем нагревания искривленной части хряща и придания ему нужной формы. Стоимость лазерного выпрямления перегородки – от 20 до 50 тыс. рублей.
Однако, не смотря на все преимущества перед обычным хирургическим вмешательством, широкое распространение лазерной коррекции перегородки носа ограничено. Дело в том, что воздействию лазера доступны деформации только хрящевой части перегородки, что бывает очень редко. Наиболее часто встречаемый вид искривления – это сочетание деформации и костной, и хрящевой частей.
Многие пациенты длительное время не могут решиться на операцию по удалению искривления перегородки. Многие привыкают к постоянно заложенному носу, хроническому гаймориту и другим последствиям искривления. Да, действительно, патология не смертельная, можно жить и так. И любая операция – это риск.
Но ведь есть еще такое понятие, как качество жизни. По отзывам пациентов, перенесших выравнивание перегородки, только после операции они поняли, что это качество может быть разным. Когда дышишь как нормальный человек, начинаешь ощущать все запахи, проходят постоянные головные боли, депрессия, жизнь начинает играть новыми красками.
Единственный доступный любому 
- Если у вас постоянно заложен нос, насморк после простуды не проходит месяцами, вы не можете жить без нафтизина, пройдите осмотр у отоларинголога и проверьте, не связано ли это с искривлением носовой перегородки.
- Частые головные боли, недомогание, постоянная усталость и терапевт не может найти причину? Проверьте, одинаково ли хорошо у вас дышат обе ноздри.
- Храпите по ночам? Это тоже может быть связано с нарушением носового дыхания из-за искривления перегородки.
- Само по себе наличие искривления – еще не повод для волнения. Лечение показано только тогда, когда оно мешает жить.
- Основной метод лечения – операция.
- На операцию нужно решиться, тщательно обследоваться и подготовиться минимум к 2 неделям нетрудоспособности.
- Наслаждайтесь новым качеством жизни и похвалите себя за смелость.
источник

 встречаются и врожденные деформации, возникшие во внутриутробном периоде.
встречаются и врожденные деформации, возникшие во внутриутробном периоде.
