
По данным статистики, гайморит лидирует среди Лор заболеваний у детей и взрослых.
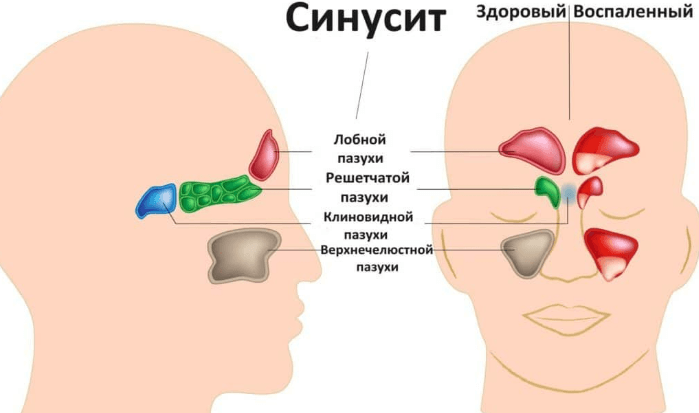
Верхнечелюстные пазухи внутри покрыты муконазальным секретом, который препятствует проникновению в организм вирусов и бактерий. Выделяющаяся слизь выходит из носовой полости через соустья, которые в обычном состоянии около 5 мм.
При таком размере соустий, секрет беспрепятственно вытекает, не скапливаясь в пазухах. Однако во время воспаления слизистая отекает, и размер соустий сокращается. В итоге в верхнечелюстных отверстиях начинает скапливаться слизь, в которой содержится огромное количество вирусов и бактерий. В медицинской литературе верхнечелюстному синуситу присвоен код по мкб 10.
Причины верхнечелюстного синусита:
- Затяжной насморк;
- Анатомические особенности строения носовой перегородки;
- Аденоиды, полипозные новообразования;
- Слабый иммунитет, в результате чего человек страдает от частых вирусных заболеваний;
- Воспалительный процесс в ротовой полости;
- Частые переохлаждения;
- Аллергическая реакция на внутренние и внешние раздражители.

Типы верхнечелюстного синусита:
- Риногенный – воспаление верхнечелюстных пазух происходит из-за не долеченного ринита. Сначала воспалительный процесс затрагивает только носовую полость, а при отсутствии лечения переходит на гайморовы пазухи.
- Гематогенный синусит возникает при попадании в околоносовое пространство инфекции вместе с током крови из инфекционных очагов из других участков тела.
- Травматический тип синусита провоцируют различные травмы носовой перегородки.
- Одонтогенный верхнечелюстной синусит появляется при поражении корневой системы верхних зубов.
- Аллергический гайморит чаще всего носит сезонный характер, люди страдают от острой формы заболевания в период цветения деревьев и растений.
- Вазомоторный верхнечелюстной фронтит возникает в виде отека слизистой и воспалительного процесса в ответ на вдыхаемый холодный воздух, резкие запахи.
По продолжительности заболевания, верхнечелюстной синусит бывает двух видов:
- Острая форма болезни развивается стремительно. Больного беспокоят головные боли, высокая температура, общая слабость, снижение работоспособности.
- Хронический верхнечелюстной синусит характеризуется длительным течением болезни. Периоды обострения сменяются ремиссией, симптомы заболевания не так сильно выражены: температура тела субфебрильная, головные боли фиксируются намного реже. Пациенты при хроническом синусите могут страдать от полной или частичной потери обоняния.
В зависимости от локализации верхнечелюстной синусит бывает:
- Односторонний. Очаг воспаления в этом случае может быть правосторонним или левосторонним.
- Двусторонний верхнечелюстной гайморит поражает сразу обе стороны околоносового пространства.
По характеру воспаления синусит делится:
- Катаральный верхнечелюстной синусит по своим признакам похож на обычный ринит. Из носовой полости выделяется большое количество муконазального секрета, преимущественно прозрачного цвета. Односторонний или двухсторонний катаральный синусит может пройти самостоятельно или перейти в гнойную форму.
- Гнойный фронтит. Синусит с гнойными выделениями отличается болевым синдромом в височно – лобной части головы, выделяющаяся слизь густой консистенции с примесями гноя.
Главным симптомом верхнечелюстного синусита является заложенность носа и большое количество выделяемой слизи. Остальные признаки заболевания напрямую зависят от причины недуга и характера течения болезни.
Симптомы острого синусита:
- Ухудшение общего самочувствия больного;
- Повышенная температура;
- Головная боль, усиливающаяся при наклоне туловища вниз. При нажатии на околоносовую область пациент ощущает сильный болевой синдром. Нередко боль переходит на верхнюю челюсть и уши;
- Выделение слизи. В зависимости от характера воспаления, секрет может быть от прозрачного до желто – зеленого цвета.
- Появившаяся отечность в области щек и под глазницами.
Симптомы хронического гайморита:
- Быстрая утомляемость, снижение работоспособности;
- Температура тела колеблется в районе 37 градусов;
- Головная боль беспокоит пациента ближе к ночи;
- Заложенность одной или обеих ноздрей, усиливающаяся при горизонтальном положении тела;
- Потеря вкусовых качеств и обоняния.
При появлении двух и более симптомов острого верхнечелюстного синусита необходимо срочно обратиться за врачебной помощью. Затягивание лечения может привести к ряду осложнений и переходу заболевания в разряд хронических.
Для назначения необходимого терапевтического курса, больной должен быть тщательно обследован. Только по результатам диагностики врач назначает лечение, которое поможет избавиться от недуга.
- Опрос больного, сбор необходимой информации о начале заболевания, симптомах и возможных причинах верхнечелюстного синусита.
- Риноскопия. С помощью специального прибора, риноскопа, выявляется состояние слизистой в носовой полости, обильность выделения секрета, наличие в носу различных новообразований, особенности строения носовой перегородки.
- Лабораторные исследования. Общий анализ крови позволит определить присутствие в организме воспалительного процесса, а исследование муконазального секрета покажет наличие вирусов или бактерий в слизи.
- Рентгенография. Самый популярный метод исследования околоносового пространства, позволяющий определить полноту воспалительного процесса, количество скопившейся в пазухах слизи, присутствие в носу полипов. ,
- Компьютерная томография. По принципу диагностики, компьютерное исследование является альтернативой рентгенографии, но только более дорогостоящим вариантом.
- Ультразвуковое исследование околоносовых пазух. УЗИ показывает, насколько сильно пазухи заполнены слизью, искривленная ли носовая перегородка. Данный метод менее информативный по сравнению с МРТ и рентгеном, но не имеет противопоказаний в своем использовании.
- Диагностика при помощи эндоскопа. Эндоскопическое исследование проводится крайне редко при верхнечелюстном синусите, и применяется лишь в некоторых лечебных учреждениях.
Чем раньше будет проведена диагностика ЛОР органов больного, тем более эффективным окажется лечение.

Существует два метода лечения верхнечелюстного гайморита: медикаментозный и хирургический.
Медикаментозный метод подразумевает под собой комплексную терапию, которая включает в себя несколько этапов.
Способы медикаментозного лечения:
- Антибактериальные препараты. Если по результатам диагностики выявлено, что причиной верхнечелюстного синусита являются бактерии, то больному назначается прием антибиотиков. Чаще всего пациентам прописываются препараты широкого спектра действия: Амоксиклав, Сумамед, Аугментин, Амоксициллин и другие. Детям данные лекарственные средства назначаются в виде суспензии. В запущенных случаях антибиотики назначаются в виде инъекций. Также для уничтожения патогенной микрофлоры на слизистой носа применяются антибиотики в виде капель и спреев: Полидекса, Изофра, Биопарокс. При вирусной инфекции антибактериальные средства не назначаются.
- Сосудосуживающие капли и спреи. Кратковременно снять отек помогу капли на основе ксилометазолина и оксиметазолина. Однако стоит помнить, что длительное использование данных препаратов вызывает привыкание.
- Антигистаминные средства. Противоаллергические лекарственные средства Супрастин, Зодак, Лоратадин позволят снять отек и нормализовать дыхание. При аллергическом синусите больным прописывается курс лечения антигистаминными средствами.
- Промывания носа. Очистить носовую полость от скопления слизи поможет промывание околоносовых пазух. Процедуру можно делать дома с использованием большого шприца без иголки. В емкость набирается лекарственный раствор (отвар ромашки, физраствор, солевая жидкость) и вливается поочередно в каждую ноздрю. Во время процедуры голову необходимо наклонить над раковиной или ванной. Более эффективно промывание носа можно сделать в условиях стационара на аппарате Кукушка. Во время процедуры в одну ноздрю под давлением подается лекарственная жидкость, а из другой она откачивается вместе со слизью.
К оперативному вмешательству прибегают в том случае, если медикаментозная терапия не принесла положительного результата. Во время пункции, костная ткань пазухи прокалывается и из нее откачивается гнойное содержимое.
Затем в опустошенную полость вливается антибактериальный препарат. Период реабилитации после оперативного вмешательства занимает несколько дней, при этом больному назначается курс антибактериальных препаратов и промывание носовой полости.
Методы народной медицины носят вспомогательный характер, поэтому не стоит ими заменять основное лечение. Промывание носа отваром ромашки, солевым раствором позволит убрать скопившуюся слизь из околоносовых пазух.

- Своевременное лечение вирусных заболеваний, долечивание до конца ринита;
- Укрепление иммунитета. Прогулки на свежем воздухе, сбалансированное питание, отказ от вредных привычек позволят укрепить иммунную систему;
- Гигиена носовой полости. После посещения общественных мест необходимо промывать нос морской водой или обычным солевым раствором. Таким способом удаляются патогенные микроорганизмы, оседающие на слизистой при вдыхании воздуха;
- Частое проветривание и влажная уборка сделают комфортным пребывание в помещении.
Если верхнечелюстного синусита все же не удалось избежать, не стоит затягивать с его лечением. Гигиена носа, обильное теплое питье, соблюдение всех рекомендаций врача позволят быстро вылечить недуг и не допустить возникновение осложнений.
источник
Воспалительный процесс, протекающий в гайморовых пазухах, называется гайморитом. Такой вид недуга вызывает определенные симптомы, главный из которых – выделение гноя. Перепутать образование гнойного гайморита с другими болезнями практически невозможно, поэтому важно начать лечение такого недуга в соответствии с индивидуальными особенностями пациента. Неправильное лечение такого вида гайморита может привести к образованию хронической формы недуга, что принесет пациенту большое количество неприятных минут.
Гнойный гайморит опасен для пациента тем, что при отсутствии правильного лечения или застоя выделений, может появиться осложнение. В таком случае у больного может образоваться воспаление не только в полости носа, но и в близлежащих тканях, а также перейти на оболочку головного мозга. Поэтому если вас застала такая проблема, как скапливание выделений, важно понять почему не выходит гной при гайморите и как это можно вылечить.
Гайморит – это серьезный воспалительный процесс, характеризующийся образованием большого количества гнойного секрета. При таком течении недуга отмечается повышенная температура тела, заложенность носа, отсутствие носового дыхания, гнусавость голоса и другие симптомы.
Определить начало недуга несложно, но важно предпринять необходимые меры в случае застаивания слизистого секрета. Так как такой процесс опасен для здоровья пациента, необходимо как можно быстрее обратиться к лечащему врачу.
Специалист быстро опередит причины, почему не выходит гной при лечении гайморита и назначит дальнейшие необходимые процессы.

В это время в околоносовые пазухи проникают бактерии, которые вызывают неприятные симптомы. В результате их размножения в данной полости, происходит образование гноя.
Он не только усиливает воспаление, но и доставляет пациенту сильный дискомфорт.
Лечение гайморита необходимо проводить под присмотром врача. Так как в некоторых случаях при гайморите гной не покидает носовые проходы, требуется дополнительное лечение. Но для начала необходимо выяснить, почему происходит данный процесс.
Прекращение оттока слизи может быть обусловлено несколькими причинами. Чаще всего это возникает из-за увеличения отечности слизистой оболочки. К другим причинам относят:
- прогрессирование воспалительного процесса;
- увеличенный отек лица;
- аллергическое проявление в виде отека соединительного канала;
- закупорка евстахиевой трубки;
- нарушение целостности носовых проходов;
- образование опухоли или кисты на пути отхождения гноя;
- попадание в полость носа инородного объекта.
Кроме того, причиной нарушения оттока гноя может стать переход воспаления в хроническую форму. Это происходит из-за неправильного лечения предыдущего воспаления или из-за несвоевременного обращения в больницу. Поэтому если вы в недавнем прошлом болели острой формой гайморита, необходимо провести дополнительное обследование и убедиться в том, что воспаление полностью побеждено.
Наличие инфекционного секрета в полости носа на протяжении довольно длительного времени, может стать причиной образования большого количества воспалений. Часто такой процесс приводит к нарушению целостности мягких тканей, а также прорыву гноя в ухо, глаз или оболочку головного мозга.

Определить наличие такого процесса может только лечащий врач, поэтому необходима консультация врача.
Обнаружить признаки такого процесса можно самостоятельно. В это время пациенты чувствуют нарастающую боль в полости носа, а скопившиеся гнойные секреты довольно сильно давят на стенки камер, вызывая неприятные ощущения.
Чтобы вылечить пациента с таким течением недуга, требуется комплексное лечение под строгим присмотром врача. В это время можно воспользоваться не только медикаментозной терапией, но и промыванием данной полости и проведением различных ингаляций.
Цель при таком лечении – это уничтожение очага воспаления и эвакуация слизистых накоплений за весьма короткие сроки.
При несоблюдении данных правил, у пациента может развиться ухудшение зрения или его полная потеря. Кроме этого, застой гноя приводит к острому отиту в средней части уха и невриту лицевого нерва. Помимо этого, возможно образование воспалительного процесса на оболочке головного мозга и различные внутричерепные болезни.
Главная задача при лечении такого процесса – избавление от скопившегося гноя. Обеспечение выведения слизистого секрета из полости носа производится различными мерами. Обычно врачи назначают консервативные методы, но при их неэффективности специалисты проводят хирургическое вмешательство.
В курс лечения входит прием различных противовоспалительных и антисептических медикаментов. Часто такое лечение сопровождается промываниями и проведением ингаляций.
Чтобы гной полностью покинул полость придаточных пазух, необходимо регулярно применять препараты и соблюдать все правила лечения.

По этой причине пациенту назначаются противоотечные препараты и сосудосуживающие капли.
Их действие направлено на сужение сосудов, которые локализовались на поверхности носовых проходов.
Благодаря их эффекту, пациент чувствует снижение отечности и восстановление функций дыхательных путей. После чего содержимое гайморовых пазух полностью очищается и весь скопившийся гной покидает полость носа.
На сегодняшний день выбрать противоотечный медикамент несложно, но лучше всего использовать самые эффективные препараты: Нафазолин, Ксилометазолин, Фенилэфрин, Оксиметазолин, Трамазолин.
Имейте в виду, что курс лечения данными препаратами не должен превышать семи дней. В обратном случае активные вещества медикаментов перестают действовать в связи с привыканием организма.
Перед каждой процедурой введения препаратов в нос рекомендуется проводить очищение носовых полостей путем промывания.

Данные медикаменты окажут разжижение слизи, что улучшит отток скопившейся слизи.
Если выделения обрели густой характер, врачи прописывают Флуимицил, Мукодин, Флюдитек.
Для поддержания эффекта специалисты назначают фитопрепарат Синупрет.
Его свойства позволяют не только разжижить гной, но и снизить отечность в слизистой части. Комбинированное действие помогает улучшить самочувствие, а также оказать обеззараживающий эффект.
В случае затяжного процесса необходимо воспользоваться процедурой промывания носа. В зависимости от сложности течения недуга, врач подбирает степень промывания пазух. Данную процедуру можно провести различными способами, но лучше всего доверить выбор профессионалам и не выполнять промывание в домашних условиях.
Обычно специалисты очищают полость носа специальным шприцом, наполненный физраствором. Сразу после процедуры пациент чувствует значительное улучшение оттока слизи, после чего наступает долгожданное восстановление носового дыхания.
Если перечисленное лечение не оказало должного результата, пациенту назначают более сложный метод, требующий операционного вмешательства.
Отсутствие положительной динамики становится прямым показанием необходимости хирургической помощи.
В процессе операции пациенту прокалывают перегородку между носовыми проходами и гайморовой пазухой. В дальнейшем специальной иглой врач проводит очищение полости путем введения антисептических средств. После чего пациенту устанавливают дренажную трубку, с помощью которой проводятся дополнительные промывания.
Если вы заметили, что гной не покидает полость носа длительное время, необходимо направиться за консультацией к медицинскому специалисту. Данный процесс может быть опасен для здоровья человека и спровоцировать появление многих нежелательных процессов.
источник
Гайморит – заболевание инфекционно-воспалительного характера, сопровождающееся образованием слизистых и гнойных (в запущенных случаях) выделений и скоплением их в полостях гайморовых пазух. Часто гной не выходит самостоятельно и приходится прибегать к дополнительным методам терапии.
Основные терапевтические мероприятия, направленные на борьбу с симптомами гайморита:
- снятие воспаления;
- уменьшение отечности тканей лица и слизистой оболочки носовых ходов;
- снижение количества слизисто-гнойных выделений в гайморовых пазухах;
- выведение гноя и слизи из пазух в полость носа, а потом – наружу.
Для лечения применяют антибактериальную терапию, назначают препараты противовоспалительного, обезболивающего и жаропонижающего действия. Помимо этого, эффективно снимают отечность, воспаление, облегчают выведение из носа экссудата гайморовых пазух физиопроцедуры и промывание носа. В комплексной терапии используются препараты сосудосуживающего действия, противоаллергические лекарственные средства, а также медикаменты, повышающие уровень защитных сил организма, стимулирующие иммунную систему на борьбу с заболеванием.
Если не принять мер по очищению гайморовых пазух от гнойного экссудата, это может привести к осложнениям. Под давлением находясь в закрытой отечными тканями гайморовой пазухе гной, может прорвать стенку пазухи. Тогда экссудат выйдет через рот, попадет в оболочку головного мозга, в ткани лица, глаз, зубов. Чтобы не допустить таких осложнений, есть несколько способов, как вывести гной из пазух.
Для снятия отека можно предпринять следующие действия:
- использовать сосудосуживающие препараты в форме капель или спреев;
- принимать антигистаминные таблетки (после назначения их врачом);
- промывать нос солевыми растворами, травяными отварами;
- закапывать целебные масла, купленные в аптеке или приготовленные у себя дома самостоятельно.
Сначала проводится закапывание или впрыскивание сосудосуживающего лекарства, затем после спада отека, проводится промывание. Очищенную от выходящих отделений полость носа нужно обезболить, снять раздражение слизистой, путем закапывания масла с лечебной травой. Это уменьшит воспаление, смягчит слизистую носа.
Применение сосудосуживающих средств не должно длиться без контроля врача более трех дней, поэтому при первой возможности нужно обратиться в поликлинику.
Если застой гнойного экссудата происходит по причине слишком густой, вязкой консистенции, нужно проводить процедуры по его разжижению, чтобы гной вышел наружу.

- Ринофлуимуцил – спрей для очищения полости от гноя, обладает противовоспалительными, дренажными, разжижающими свойствами, благодаря входящими в состав спрея ацетилцистеину и туаминогептану;
- Синупрет – спрей, обладающий антисептическими, дренажными свойствами, позволяет снизить инфицирование содержимого синусов, оказать разжижающий эффект;
- Мукалтин – известное средство для разжижения мокроты, слизистых и гнойных выделений носовых ходов и пазух.
В качестве вспомогательных методов можно назвать теплое обильное питье, для улучшения отхождения выделений из полости носа, употребление большого количества травяного чая, морсов из кислых ягод брусники, клюквы, а также травяных отваров с противовоспалительными, разжижающими свойствами.
Проводить ингаляции с солевыми растворами, минеральной водой, отварами трав можно только при условии отсутствия повышенной температуры у пациента. Применяется для этих целей обычный небулайзер, с помощью которого лекарственные и растительные препараты разделяются не мельчайшие частицы, воздействуют на слизистую оболочку носа, придаточных пазух, что приводит к их эффективному освобождению от гнойного экссудата.
Паровые ингаляции строго запрещены при наличии гноя. Прогревание возможно только сухим способом, например, вареным яйцом, картофелем или мешочком с солью. Это возможно при условии, что прогревание назначил врач, посчитав эту процедуру уместной и безопасной.
Чтобы добиться эффективного выведения гноя, рекомендуется их промывание. В условиях стационара можно промыть пазухи двумя способами:
Такое название дано потому, что пациент кукует во время проведения промывания, чтобы избежать попадания гнойного содержимого в полость рта. Суть процедуры в том, что в один носовой ход вливается раствор для промывания, а со второго хода в это время откачивается вышедшее содержимое.

Промывание сопровождается обычно приемом антибиотиков и использованием сосудосуживающих средств.
Если медикаментозная терапия и промывание не дают желаемого эффекта, производится прокол. Процедура делается под местной или общей (в случае чувствительности и страха пациента) анестезией. Через прокол вводится шприц, гнойное содержимое откачивается из пазухи. Потом полость промывают ведением антисептического препарата и выкачиванием его обратно. В очищенную полость шприцом вводят антибиотик и в некоторых случаях оставляют дренаж для отхода выделений.
Какой способ будет выбран для лечения решит врач. Только полное очищение синусовых пазух от слизисто-гнойного содержимого и последующая антисептическая терапия станут залогом скорейшего выздоровления и улучшения самочувствия.
источник
Верхнечелюстной синусит — это воспалительный процесс, протекающий в гайморовых пазухах, которые являются составной частью анатомической системы носа. Заболевание характеризуется симптомами, которые явно отличают его от других недугов верхних дыхательных путей. Более всего синусит опасен наличием гнойного содержимого в придаточных карманах, что может угрожать здоровью и жизни больного. Поэтому очень важно знать, как лечить гнойный гайморит.
Если рассматривать гайморит с точки зрения причин появления и развития признаков, то можно выделить такие основные виды недуга:
- Катаральный. Возникает на фоне насморка и фактически является его осложнением, выделения водянистые и прозрачные. Сначала больной может этого даже не заметить, однако пренебрежительное отношение к простому риниту приводит к распространению воспаления в ткани синуса и более серьезной форме гайморита.
- Серозный. Развивается вследствие ненадлежащего лечения катаральной формы. Количество секрета, выделяемого бокаловидными клетками слизистых оболочек, резко увеличивается. Для того чтобы вывести его в носоглотку реснички специального мерцательного эпителия работают с полной нагрузкой. Если синусит двухсторонний, то сопли текут из носа обильно и постоянно.
- Гнойный. Это самый опасный вид недуга, который проявляется после того, как в воздухоносные карманы попадает бактериальная микрофлора. Активно размножаясь и отмирая в процессе борьбы с иммунными клетками, она приводит к появлению гноя в камерах, что усиливает воспалительный процесс. Сопли в таком случае приобретают желтоватый или желто-зеленый оттенок.
Именно лечение гнойного гайморита требует особого внимания, со стороны как пациента, так и врача. Присутствие в непосредственной близости к органам, имеющим жизненную важность, гнойного очага может привести к тяжелым последствиям:
- Поражение орбиты глаза, ухудшение зрения, иногда полная его потеря, если задет зрительный нерв.
- Проникновение инфекции через слуховую трубу в среднее ухо (средний острый отит).
- Болезненный неврит вследствие поражения лицевого нерва.
- Внутричерепные болезни: поражение оболочек головного мозга (энцефалит, менингит), проникновение патогенов в мозговой кровоток. Часто такие осложнения заканчиваются летально.
- Проблемы с сердцем (миокардит).
- Воспалительные процессы в мочеполовой системе (цистит).
- Бронхиальная астма или пневмония.
- Ухудшение или потеря обоняния.
Особенно опасен гнойный синусит для людей с ослабленным иммунитетом, беременных женщин, детей и стариков. Их организм зачастую сам плохо борется с возбудителем болезни, а медикаменты можно применять не все в силу наличия противопоказаний.
Гнойный гайморит способен протекать в двух формах – хронической и острой.
Каждая из них имеет свои особенности, обусловленные характером воспалительного процесса.
Хроническая форма заболевания отличается от острой и может быть распознана по таким признакам:
- Головная боль носит непроходящий характер, но не очень сильна.
- Больной становится вялым, испытывает чувство разбитости, недомогание.
- Носовое дыхание затруднено, чувство заложенности присутствует все время, плохо поддается воздействию сосудосуживающих капель.
- Присутствует давящее чувство в районе синусов или переносицы.
- В период ремиссии постоянно наблюдается полоска гноя, вытекающая из среднего носового хода. При обострении выделения обильные слизисто-гнойные, зелено-желтого или серовато-бурого цвета, иногда с вкраплениями крови, могут отходить сгустками.
Правильно поставить диагноз при верхнечелюстном синусите может только отоларинголог на основании данных рентгеноскопии или компьютерной томографии, и с использованием специального оборудования: риноскопа или эндоскопа. Если будет поставлен диагноз гнойный гайморит лечение нужно начинать немедленно. Только лечащий врач может разрабатывать схему терапии и решать, чем лечить болезнь.
Иногда бывают случаи, когда все симптомы гнойного гайморита налицо, а экссудат из носа не выделяется, или сначала секрет отходил, а через какое-то время отток прекратился. Что это может означать?
Случаи самоизлечения при остром синусите случаются, хотя и очень редко. В таком случае человеческий организм сам побеждает возбудителя, а симптомы недуга исчезают. При этом часть загустевшего экссудата может остаться в камере и способствовать переходу заболевания в хроническую форму с необратимыми изменениями в пристеночных тканях синуса и возможными обострениями. В таких случаях лучше сделать контрольный рентгеновский снимок, чтобы убедиться в полном выздоровлении.
Однако в подавляющем большинстве случаев прекращение оттока слизи при нарастании симптоматики свидетельствует о том, что путь для ее эвакуации закрыт из-за блокировки соустья.
Причинами такого состояниями могут быть:
- усиление отечности тканей вследствие распространения воспалительного процесса;
- аллергический отек узкого соединительного канала;
- механическая помеха на пути прохождения секрета (злокачественная или доброкачественная опухоль, полип, киста, инородный предмет, попавший в придаточную камеру);
- закупорка соустья очень густой слизью.
Присутствие инфицированного экссудата в синусе в течение продолжительного времени может привести к расплавлению мягких тканей или прорыву гноя в соседние органы (мозг, ухо, глаз).
Кроме того, увеличиваясь в объеме, накопившаяся слизь давит на стенки воздухоносных камер, вызывая сильный болевой синдром.
Чтобы вылечить пациента с осложненным гнойным поражением придаточных карманов, необходим комплексный подход. Можно применять медикаментозные препараты, промывания или прокол. Главное, что нужно сделать – это уничтожить возбудителя, снять отечность с соединительного канала, разжижить слизистые накопления и обеспечить их эвакуацию любыми возможными методами.
Гной в пазухах – результат деятельности бактериальной микрофлоры, поэтому антибиотикотерапия обязательна. Самодеятельность при подборе препаратов может привести к самым неприятным последствиям, поэтому все свои действия пациент должен согласовывать с доктором.
Антибиотики назначаются, исходя из результатов лабораторного исследования мазка из носа, или с максимально широким спектром подавляемой микрофлоры. Препараты назначают в виде таблеток или капсул, но при тяжелом течении преимущественно пользуются инъекционным способом введения.
В современной отоларингологической практике распространены такие виды :
При не осложненном синусите или в качестве вспомогательной терапии прописываются местные антибиотики, впрыскивающиеся в назальные ходы – Биопарокс, Изофра, Полидекса.
Отечность тканей назальной полости и соустья снимается с помощью деконгестантов – сосудосуживающих аэрозолей и капель местного действия. Спреи более предпочтительны, поскольку создаваемое облако взвеси позволяет равномернее покрыть слизистые оболочки. Применяются такие средства, как Санорин, Фармазолин, Галазолин, Ксилометазолин, Називин, Тизин. В зависимости от действующего вещества отек уменьшается, и дыхание облегчается через 5-15 минут. Нормализовать работу эпителия и увлажнить его позволяют капли на основе масел сосны, мяты, пихты (Пиносол).
Также следует системно принимать антигистаминные препараты для уменьшения отека и подавления аллергенов. Взрослые принимают таблетки, для детей до 6 лет выпускают сиропы. Лучше использовать антигистаминные лекарства последних поколений, имеющие меньшее количество побочных действий (Кларитин, Зиртек, Гисманал, ЛораГексал). Более старые препараты (Диазолин, Супрастин, Тавегил) способны вызывать сонливость и заторможенность реакций.
Для разжижения накопившейся слизи назначаются муколитики на основе бромгексидина (Бромгексидин) и ацетилцистеина (АЦЦ). Также рекомендуются Ринофлоимуцил, Мукалтин и средства на растительной основе (Циннабсин, Синупрет). Достижению этой цели также способствует обильное питье чаев, травяных отваров, морсов и компотов.
Современные разработки направлены на то, чтобы избежать травматизации тканей и эвакуировать экссудат без проколов. В поликлиниках и больницах предлагают промыть пазухи методами «кукушка» и ЯМИК:
При всех своих достоинствах, промывания не всегда могут помочь победить гнойный гайморит. К тому же, они не рекомендуются беременным женщинам, маленьким детям, старикам. Ограничивают их применение также наличие некоторых болезней (эпилепсия, кровотечения).
В случаях, когда медикаменты и физиопроцедуры бессильны, единственным надежным способом срочно удалить гной из синусов остается пункция. Она делается в отоларингологических отделениях больниц и является малоинвазивной операцией. Схема проведения прокола выглядит так:
- пациенту проводится анемизация назальных ходов при помощи турунд с адреналином и деконгестантов;
- местная анестезия осуществляется с применением лидокаина, новокаина или тримекаина;
- врач через нос пробивает иглой стенку синуса, вливает шприцем раствор и отсасывает гнойный секрет;
- после удаления гноя проводится промывание камер антибиотиками.
Если синусит двухсторонний, то приходится делать два прокола один за другим. Обычно для излечения достаточно 2-3 проколов.
Не бойтесь стоматолога и не запускайте кариес, ведь он разрушает зубы, далее начинается пульпит, а потом появляется гнойный абсцесс. Как вытянуть гной из десны подскажет стоматолог, а точнее он сам ликвидирует эту патологию. Жить с гнойником на десне очень опасно, в любой момент может произойти заражение крови.
Широко известный термин флюс в переводе с немецкого означает течение или поток. В последнее время он уступил место стоматологическому понятию — одонтогенный периостит, хотя для языка обычного человека он непривычен. Это означает одно и то же — скопление гноя внутри десны.

- отсутствие или несвоевременное лечение кариеса и пульпита;
- неквалифицированное лечение пульпита и периодонтита в прошлом, а также осложнения после них;
- сопутствующее воспаление десен.
Чтобы понять, как удалить гной из десны, нужно подробнее рассказать о каждой проблеме.
Отсутствие или несвоевременное лечение кариеса и пульпита. Чем дольше вы откладываете посещение стоматолога при обнаружении темного пятнышка на зубе, тем дальше и глубже идет разрушением зуба. Порой больному кажется, что дырочка совсем маленькая, а на деле выясняется, что она уже достигла пульпы зуба. В итоге инфекция распространяется по нервным корешкам. Чаще всего пульпит сопровождает боль — острая, ноющая или резкая.

Некачественно запломбированные каналы корней зуба. При лечении пульпита или для подготовки зуба к протезированию проводят удаление нервов и пломбирование зубных каналов. Если во время запечатывания канала материал не достиг верхушек корня, там со временем может развиться инфекция. Таким образом, опять же получится периодонтальный абсцесс. Далее гной найдет лазейку и выйдет под поверхность десны.
Обострение пародонтита. Если вы заметили, что во время чистки зубов щетка слегка окрашивается врозовый цвет, это сигнал о воспалении десен. Оно постепенно усиливается, десна опускаются, оголяя зуб. При этом ослабляется зубо-десневое прикрепление, благодаря чему инфекция проникает в пародонтальный карман. Чаще всего на поверхности корня скапливаются твердые зубные отложения (так называемые камни), в которых селятся болезнетворные микробы. С течением времени карман заполняется гноем. Если отток гноя нарушается, на десне в проекции кармана образуется припухлость и гнойный свищ.

Процедура начинается с местной анестезии. После того как место полностью онемело, проводят удаление зуба. После этого врач скальпелем разрезает слизистую десны над флюсом. Это необходимая мера для того, чтобы полностью убрать гной из десны. Далее раны на десне хорошенько промывают растворами антисептиков (перманганатом калия, фурацилином, 3%-ным раствором перекиси водорода). Для того чтобы края раны не слипались, ставят дренаж — тоненькую полосочку из резины. Таким образом, из раны будет выходить оставшийся гной и сукровица.
Если есть возможность сохранить зуб на прежнем месте, его начинают лечить. С помощью стоматологического бора убирают все пораженные кариесом ткани зуба. Далее удаляют нервы и прочищают корневые каналы. Если каналы были ранее запломбированы, их открывают для доступа. В результате гной начинает выходить через корневые каналы. Далее для выхода и дренирования гноя хирург делает разрез на десне.
Если коронка зуба не повреждена кариесом, а на десне возник флюс, значит, воспаление локализуется в районе верхушек корней. В таком случае зуб не вскрывают, а проводят резекцию верхушки корня. Эта же методика лечения подходит для зубов закрытых коронками или когда в канале установлен штифт. Для начала на десне делают разрез, через который удаляют гнойные скопления. Пациенту назначают курс антибиотиков. Процедуру резекции проводят через пару дней, когда воспаление начнет уменьшаться.
Если рентгеновский снимок показывал, что имеется глубокий пародонтальный карман, проводят экстренное вскрытие абсцесса. Больной проходит терапию антибиотиков, а само перодонтальное лечение немного откладывают.
Лекартсвенная терапия после вскрытия гнойника.
- Полоскания. Несколько дней после вскрытия флюса пациент должен полоскать ротовую полость обеззараживающими средствами. Это может быть раствор, содержащий соль и соду. На стакан кипяченой воды комнатной температуры добавляют по 1 ч.л. соли и соды. В другой раз можно использовать 0,05%-ный раствор Хлоргексидина. Альтернативой служат отвары ромашки, шалфея, тысячелистника, коры дуба и других лекарственных растений, обладающих антисептическими свойствами. Полоскания проводят по 4-5 раз в день. Учтите, что раствор должен быть именно чуть теплым, чтобы не раздражать и не усиливать воспаление раны.
- Антибиотики. Чаще всего стоматологи назначают комбинацию из Метронидазола и Линкомицина. Взрослый человек должен принимать их по 3 раза в день в течение 5-7 дней. Совместный прием этих антибиотиков охватывает весь спектр патогенных микроорганизмов, живущих во рту. Для пациентов, склонных к дисбактериозу и имеющих заболевания килудочно-кишечного тракта, применяют инъекционную форму лекарства. 30%-ный раствор Линкомицина вводят внутримышечно 2 раза в день, продолжительность лечения та же. Метранидазол принимают параллельно в таблетках. Он не имеет особого влияния на ЖКТ. Если вы не хотите делать уколы, или нет медсестры, которая могла бы вам ставить инъекции, попробуйте шипучие растворимые антибиотики. Они очень быстро всасываются в желудке, поэтому не успевают нанести сильного вреда микрофлоре. В качестве примера можно назвать Юнидокс Солютаб и Флемоксин Солютаб.
- Обезболивающие. Первые дни после вскрытия нарыва больной испытывает сильную боль, поэтому без обезболивающих лекарств не обойтись. Вы можете применять Диклофенак, Диклоберл или другие рекомендованные врачом средства. Учтите, что многие препараты этого ряда плохо сказываются на состоянии желудка. В качестве обезболивающего и противовоспалительного препарата часто назначают Немесил в таблетках или порошках для разведения.
- Местные зубные гели и мази. Чтобы вытянуть гной из мягких тканей стоматолог может посоветовать мазь Левомеколь. Она обладает обеззараживающим и ранозаживляющим действиями. На воспаленную область можно несколько раз в день накладывать Метрогил Дента или гель Холисал.
- Диазолин. Для устранения сильного отека слизистой ротовой полости врачи назначают антигистаминный препарат Диазолин. Он обладает седативным эффектом, поэтому таблетка, выпитая на ночь, обеспечит легкое засыпание и глубокий сон.
Течение гайморита сопровождается скоплением гноя в гайморовых пазухах (длительное течение осложняется зловонным запахом). Для благополучного разрешения следует очистить полость пазухи от содержимого и восстановить естественный отток слизи. Длительное нарушение отхождения гноя может привести к осложнениям, связанным с прорывом гноя в сопряженные полости или расплавлением окружающей ткани.
Методы лечения гайморита направлены на снижение отека слизистой оболочки, уменьшение секреции железистых клеток и выведение образовавшейся слизи.
Используют сосудосуживающие и противовоспалительные препараты совместно с применением антибактериальной терапии и повышением местного и общего иммунитета. Дополнительно включают вспомогательные методы: физиопроцедуры, народные методы лечения.
Если не выходит гной при гайморите и возникает скопление в полости пазухи, возрастает давление на рецепторы носа, увеличивается болезненность. При длительном отсутствии вывода гноя начинается расплавление прилегающих тканей. Гной стремится найти выход. Появляется опасность возникновения флегмоны лица или абсцесса. Следует как можно раньше восстановить самоочищение носа.
В домашних условиях применяется попеременное использование сосудосуживающих и противовоспалительных препаратов в сочетании с промыванием гайморовой пазухи. Для вытяжения гноя можно применять , алоэ и другие препараты, вытягивающие воспаление.
Причиной нарушения оттока гноя может быть закупорка соустья густым затвердевшим экссудатом или сильным отеком слизистой оболочки.
Отек соустья и затруднение отхождения гноя
Для снижения отека используются сосудосуживающие капли (например, Нафтизин). Спустя 30 минут, когда сосуды суживаются и отек спадает, проводится . Для создания разницы осмотического давления хорошо себя зарекомендовали растворы с солью. Рекомендуется применять морскую соль в разведении или готовые аптечные растворы для промывания носа.
Следует учитывать, что применение сосудосуживающих препаратов самостоятельно не должно превышать 3 дней, возможны осложнения. В первые дни от начала заболевания нужно обратиться к отоларингологу, который после необходимого обследования назначит эффективное лечение.
Если не выходит гной при гайморите по причине загустевшего экссудата, следует добиться разжижения мокроты. Для этого применяют муколитики, средства, разжижающие мокроту. Препараты, зарекомендовавшие себя в снижении вязкости гнойного экссудата:
Также применяются препараты, благотворно влияющие на дренажную функцию. Из лекарственных форм, обладающих комплексным воздействием, принимают Синупрет. Он снижает отечность слизистой оболочки, разжижает слизь, обладает противовоспалительным, антибактериальным и ранозаживляющим свойствами, повышает местный иммунитет.
Дополнительно разжижению экссудата способствует обильное питье. Здесь можно использовать чай (рекомендуется зеленый), компоты, морсы, минеральную воду, фиточаи (отвары растений, обладающих противовоспалительным, муколитическим или общеукрепляющим свойством).
Хорошо помогает местное использование масла, способствующего смягчению образовавшихся корочек с добавлением эфирного средства (эвкалипт, ромашка, мята, зеленый чай).
При отсутствии температуры можно применять ингаляцию с минеральной водой, эфирными маслами, отварами трав.
Важно. При наличии гнойного экссудата не применять паровые ингаляции!
Прогревание пазухи носа способствует распространению гнойного процесса по всему организму. Использовать только ингалятор.
Хороший эффект в разжижении мокроты и снижении воспалительного процесса оказывает . Использовать после купирования острого процесса и полного очищения гайморовой пазухи.
В стационаре применяют промывание пазухи двумя методами:
После снижения отека слизистой оболочки сосудосуживающим препаратом проводится одновременное вливание раствора в один носовой ход с выкачиванием содержимого из другого. Для предотвращения попадания жидкости в ротоглотку больной кукует во время процедуры).
Используется специальный катетер, который вводится в носовую полость пациента и при создании разницы в давлении происходит отток гноя из пазухи. После откачки гноя вводят лекарственное вещество. Проводить такую процедуру может только отоларинголог. Имеются противопоказания.
Что же делают, если не выходит гной при гайморите? В стационаре при отсутствии эффекта от консервативного лечения для этого применяют прокол гайморовой пазухи с последующим очищением ее от содержимого и промывание полости. После прокола шприцем извлекают содержимое полости и вводят раствор, обладающий асептическим действием, и снова откачивают. После промывания пазухи вводят лекарство, обладающее антибактериальным действием, с целью ускорения лечения. При необходимости оставляется дренаж для создания возможности отхождению мокроты.
Операция проводится после обезболивания.
Людям с повышенной нервозностью проводят под местным наркозом.
Для лучшего оттока гноя из полости пазухи следует соблюдать несколько простых правил поведения:
- Как можно больше пить жидкости.
- Спать с приподнятым изголовьем на здоровой стороне.
- Промывать гайморовы пазухи не менее 3-4 раз в день до полного разрешения болезни.
- Можно использовать капли, которые можно сделать самостоятельно из алоэ, каланхоэ, чеснока, лука, меда, свежий сок свеклы.
- Применение турунд, смоченных в прополисе, смешанном с растительным маслом.
- Физиопроцедуры.
При нарушении естественного оттока слизи из пазухи носа, сопровождающемся развитием гнойного процесса, следует как можно раньше создать условия естественному очищению полости. Лучшим вариантов в данной ситуации будет обращение к отоларингологу. При невозможности посетить врача в ближайшее время следует промывать нос в домашних условиях, используя сподручные средства. Чем раньше будет налажен процесс самоочищения, тем полнее и быстрее произойдет выздоровление.
источник
Верхнечелюстной синусит – это воспалительный процесс, протекающий в гайморовых пазухах, которые являются составной частью анатомической системы носа. Заболевание характеризуется симптомами, которые явно отличают его от других недугов верхних дыхательных путей. Более всего синусит опасен наличием гнойного содержимого в придаточных карманах, что может угрожать здоровью и жизни больного. Поэтому очень важно знать, как лечить гнойный гайморит.
Содержание статьи

- Катаральный. Возникает на фоне насморка и фактически является его осложнением, выделения водянистые и прозрачные. Сначала больной может этого даже не заметить, однако пренебрежительное отношение к простому риниту приводит к распространению воспаления в ткани синуса и более серьезной форме гайморита.
- Серозный. Развивается вследствие ненадлежащего лечения катаральной формы. Количество секрета, выделяемого бокаловидными клетками слизистых оболочек, резко увеличивается. Для того чтобы вывести его в носоглотку реснички специального мерцательного эпителия работают с полной нагрузкой. Если синусит двухсторонний, то сопли текут из носа обильно и постоянно.
- Гнойный. Это самый опасный вид недуга, который проявляется после того, как в воздухоносные карманы попадает бактериальная микрофлора. Активно размножаясь и отмирая в процессе борьбы с иммунными клетками, она приводит к появлению гноя в камерах, что усиливает воспалительный процесс. Сопли в таком случае приобретают желтоватый или желто-зеленый оттенок.
Именно лечение гнойного гайморита требует особого внимания, со стороны как пациента, так и врача. Присутствие в непосредственной близости к органам, имеющим жизненную важность, гнойного очага может привести к тяжелым последствиям:
- Поражение орбиты глаза, ухудшение зрения, иногда полная его потеря, если задет зрительный нерв.
- Проникновение инфекции через слуховую трубу в среднее ухо (средний острый отит).
- Болезненный неврит вследствие поражения лицевого нерва.
- Внутричерепные болезни: поражение оболочек головного мозга (энцефалит, менингит), проникновение патогенов в мозговой кровоток. Часто такие осложнения заканчиваются летально.
- Проблемы с сердцем (миокардит).
- Воспалительные процессы в мочеполовой системе (цистит).
- Бронхиальная астма или пневмония.
- Ухудшение или потеря обоняния.
Особенно опасен гнойный синусит для людей с ослабленным иммунитетом, беременных женщин, детей и стариков. Их организм зачастую сам плохо борется с возбудителем болезни, а медикаменты можно применять не все в силу наличия противопоказаний.
Гнойный гайморит способен протекать в двух формах – хронической и острой.
Каждая из них имеет свои особенности, обусловленные характером воспалительного процесса.
Симптомы острого гнойного синусита:
-
Повышенная температура тела, доходящая до 39 градусов, сильный озноб.
- Распирающая боль в проекции пораженного придаточного кармана (если гайморит двухсторонний, то с обеих сторон носа), которая усиливается при ощупывании или наклонах.
- Головные боли, охватывающие всю голову или простреливающие в висок, шею, зубы, ухо.
- Отечность носовых ходов, что приводит к заложенности. При одностороннем течении болезни часто бывает попеременная заложенность, а двусторонний синусит приводит к полной заложенности и невозможности дышать носом.
- Выделения из носа, состоящие из слизи и вкраплений гноя. Количество отходящего секрета меньше, чем при серозной форме, а его консистенция гуще. Запах у соплей неприятный.
- Внешне заметна отечность век и переносицы.
Хроническая форма заболевания отличается от острой и может быть распознана по таким признакам:
- Головная боль носит непроходящий характер, но не очень сильна.
- Больной становится вялым, испытывает чувство разбитости, недомогание.
- Носовое дыхание затруднено, чувство заложенности присутствует все время, плохо поддается воздействию сосудосуживающих капель.
- Присутствует давящее чувство в районе синусов или переносицы.
- В период ремиссии постоянно наблюдается полоска гноя, вытекающая из среднего носового хода. При обострении выделения обильные слизисто-гнойные, зелено-желтого или серовато-бурого цвета, иногда с вкраплениями крови, могут отходить сгустками.
Правильно поставить диагноз при верхнечелюстном синусите может только отоларинголог на основании данных рентгеноскопии или компьютерной томографии, и с использованием специального оборудования: риноскопа или эндоскопа. Если будет поставлен диагноз гнойный гайморит лечение нужно начинать немедленно. Только лечащий врач может разрабатывать схему терапии и решать, чем лечить болезнь.
Иногда бывают случаи, когда все симптомы гнойного гайморита налицо, а экссудат из носа не выделяется, или сначала секрет отходил, а через какое-то время отток прекратился. Что это может означать?
Случаи самоизлечения при остром синусите случаются, хотя и очень редко. В таком случае человеческий организм сам побеждает возбудителя, а симптомы недуга исчезают. При этом часть загустевшего экссудата может остаться в камере и способствовать переходу заболевания в хроническую форму с необратимыми изменениями в пристеночных тканях синуса и возможными обострениями. В таких случаях лучше сделать контрольный рентгеновский снимок, чтобы убедиться в полном выздоровлении.
Однако в подавляющем большинстве случаев прекращение оттока слизи при нарастании симптоматики свидетельствует о том, что путь для ее эвакуации закрыт из-за блокировки соустья.
Причинами такого состояниями могут быть:
- усиление отечности тканей вследствие распространения воспалительного процесса;
- аллергический отек узкого соединительного канала;
- механическая помеха на пути прохождения секрета (злокачественная или доброкачественная опухоль, полип, киста, инородный предмет, попавший в придаточную камеру);
- закупорка соустья очень густой слизью.
Присутствие инфицированного экссудата в синусе в течение продолжительного времени может привести к расплавлению мягких тканей или прорыву гноя в соседние органы (мозг, ухо, глаз).
Кроме того, увеличиваясь в объеме, накопившаяся слизь давит на стенки воздухоносных камер, вызывая сильный болевой синдром.
Чтобы вылечить пациента с осложненным гнойным поражением придаточных карманов, необходим комплексный подход. Можно применять медикаментозные препараты, промывания или прокол. Главное, что нужно сделать – это уничтожить возбудителя, снять отечность с соединительного канала, разжижить слизистые накопления и обеспечить их эвакуацию любыми возможными методами.
Гной в пазухах – результат деятельности бактериальной микрофлоры, поэтому антибиотикотерапия обязательна. Самодеятельность при подборе препаратов может привести к самым неприятным последствиям, поэтому все свои действия пациент должен согласовывать с доктором.
Антибиотики назначаются, исходя из результатов лабораторного исследования мазка из носа, или с максимально широким спектром подавляемой микрофлоры. Препараты назначают в виде таблеток или капсул, но при тяжелом течении преимущественно пользуются инъекционным способом введения.
В современной отоларингологической практике распространены такие виды антибиотиков для лечения острого гайморита:
- Цефалоспорины. Наиболее действенны лекарства 3 и 4 поколений, к которым патогены еще не выработали резистентности. К таким можно отнести Цефиксим, Цефтриаксон, Цефтибутен, Цефалексин.
- Макролиды. Отличаются наибольшей безопасностью и наименьшим количеством нежелательных реакций среди всех антибиотиков. Самые известные – Азитромицин, Кларитромицин, Спирамицин, Рокситромицин.
- Пенициллины полусинтетические (бета-лактамы). Некоторые виды пенициллинов (ингибиторозащищенные) активны против микрофлоры, которая приобрела резистентность к другим пеницилланам. Самые распространенные – Амоксициллин, Ампициллин, Флемоксин солютаб, Амоксиклав.
- Фторхинолоны. Механизмом действия принципиально отличаются от других антибиотиков, что позволяет им бороться с самыми устойчивыми штаммами микроорганизмов (Офлоксацин, Моксифлоксацин, Ципрофлоксацин).
При не осложненном синусите или в качестве вспомогательной терапии прописываются местные антибиотики, впрыскивающиеся в назальные ходы – Биопарокс, Изофра, Полидекса.
Отечность тканей назальной полости и соустья снимается с помощью деконгестантов – сосудосуживающих аэрозолей и капель местного действия. Спреи более предпочтительны, поскольку создаваемое облако взвеси позволяет равномернее покрыть слизистые оболочки. Применяются такие средства, как Санорин, Фармазолин, Галазолин, Ксилометазолин, Називин, Тизин. В зависимости от действующего вещества отек уменьшается, и дыхание облегчается через 5-15 минут. Нормализовать работу эпителия и увлажнить его позволяют капли на основе масел сосны, мяты, пихты (Пиносол).
Также следует системно принимать антигистаминные препараты для уменьшения отека и подавления аллергенов. Взрослые принимают таблетки, для детей до 6 лет выпускают сиропы. Лучше использовать антигистаминные лекарства последних поколений, имеющие меньшее количество побочных действий (Кларитин, Зиртек, Гисманал, ЛораГексал). Более старые препараты (Диазолин, Супрастин, Тавегил) способны вызывать сонливость и заторможенность реакций.
Для разжижения накопившейся слизи назначаются муколитики на основе бромгексидина (Бромгексидин) и ацетилцистеина (АЦЦ). Также рекомендуются Ринофлоимуцил, Мукалтин и средства на растительной основе (Циннабсин, Синупрет). Достижению этой цели также способствует обильное питье чаев, травяных отваров, морсов и компотов.
Современные разработки направлены на то, чтобы избежать травматизации тканей и эвакуировать экссудат без проколов. В поликлиниках и больницах предлагают промыть пазухи методами «кукушка» и ЯМИК:
- «Кукушка» за счет создания перемежающегося давления позволяет физраствору попасть внутрь синуса и вымыть оттуда патологические накопления. Жидкость вливается в один носовой ход и отсасывается ЛОР-комбайном или аспиратором из другого.
-
ЯМИК-процедура проводится с помощью специального катетера с раздувающимися в ноздре и носоглотке баллонами. Из перекрытой зоны удаляется воздух и создается вакуум. Благодаря этому соустья раскрываются и позволяют выйти застоявшейся слизи из пазухи. После выведения экссудата проводится промывание при помощи лечебных растворов Мирамистина или Фурацилина.
При всех своих достоинствах, промывания не всегда могут помочь победить гнойный гайморит. К тому же, они не рекомендуются беременным женщинам, маленьким детям, старикам. Ограничивают их применение также наличие некоторых болезней (эпилепсия, кровотечения).
В случаях, когда медикаменты и физиопроцедуры бессильны, единственным надежным способом срочно удалить гной из синусов остается пункция. Она делается в отоларингологических отделениях больниц и является малоинвазивной операцией. Схема проведения прокола выглядит так:
- пациенту проводится анемизация назальных ходов при помощи турунд с адреналином и деконгестантов;
- местная анестезия осуществляется с применением лидокаина, новокаина или тримекаина;
- врач через нос пробивает иглой стенку синуса, вливает шприцем раствор и отсасывает гнойный секрет;
- после удаления гноя проводится промывание камер антибиотиками.
Если синусит двухсторонний, то приходится делать два прокола один за другим. Обычно для излечения достаточно 2-3 проколов.
источник


 Повышенная температура тела, доходящая до 39 градусов, сильный озноб.
Повышенная температура тела, доходящая до 39 градусов, сильный озноб.
 ЯМИК-процедура проводится с помощью специального катетера с раздувающимися в ноздре и носоглотке баллонами. Из перекрытой зоны удаляется воздух и создается вакуум. Благодаря этому соустья раскрываются и позволяют выйти застоявшейся слизи из пазухи. После выведения экссудата проводится промывание при помощи лечебных растворов Мирамистина или Фурацилина.
ЯМИК-процедура проводится с помощью специального катетера с раздувающимися в ноздре и носоглотке баллонами. Из перекрытой зоны удаляется воздух и создается вакуум. Благодаря этому соустья раскрываются и позволяют выйти застоявшейся слизи из пазухи. После выведения экссудата проводится промывание при помощи лечебных растворов Мирамистина или Фурацилина.