Синусит у ребенка представляет собой распространенное заболевание, которым ежегодно болеет ¼ детей всего мира. Этот воспалительный процесс развивается в носовых пазухах (чаще всего он диагностируется в холодное время года). Возбудителем данной патологии, как правило, являются бактерии, вирусы, грибки или аллергены.
Классификация детского синусита осуществляется следующим образом:
- Острый. Продолжительность заболевания составляет 8 недель с момента инфицирования до полного выздоровления.
- Хронический. Дети могут болеть этой формой заболевания длительный промежуток времени, превышающий 8 недель. В некоторых случаях хронический синусит проявляется до 4 раз в год (при наличии провоцирующих факторов).
- Рецидивирующий. Юные пациенты могут болеть с определенными временными перерывами, продолжительность которых превышает 2 месяца.
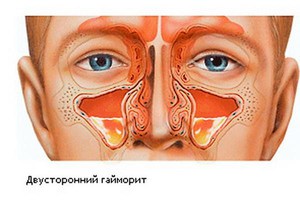
Двусторонний синусит, как правило, диагностируется у детей с запущенной стадией заболевания и требует комплексной медикаментозной и физиотерапевтической терапии.
С учетом топографии (места поражения) выделяют:
Катаральный синусит никогда не развивается первоначально у маленьких пациентов, возраст которых колеблется от 2 лет до 3 лет. У многих малышей этой возрастной категории синуситу предшествует двухсторонний ринит, который провоцирует вирусная или бактериальная инфекция. Современной медицине известны следующие возбудители заболевания:
- респираторно-синцитиальный вирус;
- коронавирус;
- аденовирус;
- вирус парагриппа, гриппа;
- пневмококк;
- гемофильная палочка;
- микоплазмы, хламидии и другие микроорганизмы.
Симптомы синусита у детей проявляются следующим образом:
- появляется сильная головная боль в височной области и в лобной части (в зависимости от топографии синусита);
- притупляется обоняние;
- появляются выделения из носа (чаще всего гнойные);
- дети становятся слишком нервными и раздражительными;
- повышается температура;
- появляется кашель при синусите;
- у малышей пропадает аппетит;
- появляются отеки в области воспаленных носовых пазух;
- озноб, лихорадочные состояния и т. д.
Стоит отметить, что чем тяжелее форма патологии, тем ярче будут признаки заболевания у ребенка. Если родители не хотят, чтобы синусит стал хроническим, им нужно незамедлительно показать свое чадо узкопрофильному специалисту, который проведет весь спектр диагностических мероприятий и подберет действенное лечение.
Перед тем, как назначить лечение, каждый узкопрофильный специалист должен поставить точный диагноз пациенту. Это связано с тем, что многие заболевания имеют схожую симптоматику, и только на основании внешних признаков врачи не должны проводить лечебно-профилактические мероприятия.
Как только родители малыша заметили первые признаки заболевания, им следует в срочном порядке обратиться к участковому педиатру. Врач начнет прием со сбора анамнеза, внимательно осмотрит малыша. После этого назначит комплекс обследований, которые подтвердят или опровергнут первичный диагноз. Стандартными диагностическими тестами (с определенной вариацией в зависимости от клинической картины) при подозрении на синусит являются:
- лабораторное исследование крови и мочи (общеклинический анализ);
- рентгенография лицевого черепа;
- ультразвуковое исследование;
- компьютерная томография;
- диафаноскопия (просвечивание пазух направленным пучком света);
- магнитный резонанс.
После того, как юному пациенту отоларинголог установит точный диагноз и подберет лечебную методику, родители должны в домашних условиях выполнять все наставления и рекомендации. Основными целями, которые должны быть достигнуты в ходе терапии, являются:
- максимальное улучшение общего самочувствия малыша;
- сокращение до минимума времени течения этого воспалительного процесса;
- полное уничтожение возбудителя заболевания;
- предупреждение развития осложнений, которые могут привести к серьезным последствиям.
Родители на протяжении всего срока лечения должны отказаться от уличных прогулок, так как у ребенка ослаблен иммунитет, и он может параллельно подхватить какое-нибудь вирусное или инфекционное заболевание. Одновременно с этим не стоит забывать о регулярном проветривании помещения, где находится ребенок.
При лечении данной патологии специалисты назначают малышам антибиотики, обладающие либо системным, либо местным действием. Чаще всего для этих целей используются таблетки или суспензии. Если у пациента наблюдается тяжелая форма патологии, то ему данные препараты вводятся внутривенно или внутримышечно.
В медикаментозный курс входят и следующие виды лекарств:
- Антигистаминные и противовоспалительные средства.
- Кортикостероиды, которые обладают местным действием. С их помощью специалисты устраняют не только воспалительные процессы, но и предупреждают развитие осложнений. Одним из таких представителей является Флукатизон.
- Препараты, которые стимулируют работу иммунной системы. Малыши после курса иммуностимуляторов становятся более устойчивыми к различным вирусным и бактериальным болезням.
- Сосудосуживающие лекарственные средства (например, Ринофлуимуцил, Назол Кидс и другие). Они уменьшают отечность и количество выделений из носа.
- Мукорегуляторы позволяют выделяемой из носовых пазух слизи менять свою консистенцию. В итоге она быстрее и лучше выводится. К таким препаратам относится Ацетилцистеин, который отлично себя зарекомендовал при лечении синуситов.
- Соляные растворы (гипертонические), которые используются для санитарной обработки носа, например, Аквамарис, Аквалор бэби и другие.
При лечении синусита специалисты ЛОР-профиля иногда проводят пациентам микроманипуляции, которые позволяют улучшить их общее самочувствие, облегчить носовое дыхание и быстрее вывести слизь. Чаще всего применяется всеми методика под названием «кукушка» (медленное вливание лечебных растворов через 1 ноздрю и их активное высасывание через другую). Данной категории пациентов в некоторых случаях показано дренирование носовых пазух либо пункция с последующим зондированием.
Дренирование проводится в условиях стационара. Данная манипуляция показана в том случае, когда у ребенка наблюдается вторичная форма болезни, либо патологический процесс протекает с осложнениями. Перед дренированием ребенку делается местное, но эффетивное обезболивание. В том случае, когда юный пациент сильно боится и не может терпеть боль, манипуляция проводится под общим наркозом.
Перед тем, как лечить малыша, специалист должен узнать у родителей, есть ли у него аллергия на медицинские препараты. В том случае, если ребенку никогда не делали аллергопробу, перед введением лекарственных средств в обязательном порядке делается такой тест.
Чтобы предотвратить рецидив заболевания, родители должны приложить максимум усилий. В первую очередь, им нужно обеспечить малышам должный уход, а также системный прием медицинских препаратов, которые выписал лечащий врач. После прохождения курса терапии и излечения от синусита, следует с регулярной периодичностью проводить юным пациентам профилактику. Специалисты настоятельно рекомендуют:
- естественным способом стимулировать работу иммунной системы (рациональное питание, выполнение физических упражнений);
- своевременно проводить санацию полости рта;
- проводить комплекс мероприятий, направленных на закаливание детского организма;
- своевременно лечить простудные заболевания, которые сопровождаются ринитом;
- устранять хирургическим способом анатомические дефекты (приобретенные или врожденные), которые присутствуют в носовой полости;
- принимать витаминно-минеральные комплексы;
- в жилых помещениях поддерживать оптимальный уровень влажности и благоприятный температурный режим;
- не использовать непроверенных народных рецептов и медикаментозных методик, так как с их помощью можно навредить ребенку. Лучше получить консультацию у лечащего врача, который подскажет, как вылечить болезнь, и какие можно применять народные методики и т. д.
Если маленький пациент своевременно не получит адекватного лечения, то болезнь перейдет в хроническую стадию. Это чревато серьезными последствиями, так как инфекция может поражать различные ткани, попадая в них с током крови, в т.ч. окологлазничную сетчатку, головной мозг. Родители должны внимательно следить за самочувствием больного ребенка, и если они заметят какие-нибудь покраснения, отеки или сыпь на фоне проводимого лечения или ухудшение самочувствия, им нужно незамедлительно обратиться за помощью к лечащему врачу.
Если предпринятые мероприятия не принесли ожидаемых результатов, то специалисты назначают хирургические манипуляции. Таким больным могут проводить:
- Пункцию воспаленной пазухи. Это неприятная процедура, но она позволяет обеспечить отток патологического экссудата, что способствует скорейшему выздоровлению.
- Синусопластику (баллонную), во время которой катетер вводится в ноздрю, после чего под воздействием сильного давления воздушный поток начинает расширять пазуху;
- Функциональную (эндоскопическую) хирургическую методику, во время которой удаляются все ткани, которые мешали свободному оттоку слизи из носовых пазух и т. д.
Что касается применения рецептов народной медицины при лечении синуситов, то предварительно родители должны получить консультацию у лечащих врачей. Чаще всего при заболеваниях дыхательных путей применяют такие средства:
- отвар шалфея;
- отвар ромашки;
- пихтовое масло (больной должен вдыхать испарения).
Самым известным способом лечения ринита, который может стать предвестником синусита, является вдыхание паров сваренного в кожуре картофеля. Ребенка нужно усадить над парующей кастрюлей и накрыть его большим полотенцем или одеялом. Ингаляции малыш должен делать на протяжении 15-20 минут, после чего ребенка нужно насухо обтереть и укутать.
Отлично справляются с заложенным носом сваренные вкрутую яйца или же носок, наполненный горячей солью. При помощи этих средств нужно делать сухое прогревание носовых пазух. Также специалисты не возражают против использования вьетнамской звездочки, которая является лекарственным средством. Помимо звездочки при борьбе с синуситами можно задействовать сок алоэ или каланхоэ, приготовленные в домашних условиях чесночные капли, целебные мази и бальзамы. Хорошо помогают при любых простудных заболеваниях ножные ванночки (в горячую воду добавляется горчица), после которых показан постельный режим.
источник

Не все родители обращаются за врачебной помощью при первых признаках простуды. Малыша пытаются лечить народными средствами или с помощью лекарственных препаратов. После того, как основные симптомы вирусного заболевания исчезают, обычному насморку не уделяют должного внимания. Это является большой ошибкой родителей, ведь основной причиной синусита у детей является не вылеченный до конца ринит.
В зависимости от локализации воспалительного процесса в носовой полости, бывает несколько разновидностей синусита у детей.
- Фронтит. Воспалительный процесс затрагивает только лобную часть головы.
- Гайморит. В этом случае очаг воспаления локализуется в верхнечелюстной пазухе. При двухстороннем верхнечелюстном синусите симптомы заболевания проявляются симметрично.
- Сфеноидит. Болезнь затрагивает клиновидные отделы околоносового пространства.
- Этмоидит. При воспалении решетчатых пазух носа у малыша диагностируется этмоидальный синусит.
Возрастные особенности ребенка:
- Малыши в районе четырех годиков чаще болеют этмоидитом. Это объясняется тем, что гайморовы пазухи в 4 года еще плохо развиты и напоминают узкую щель. Этмоидит проявляет себя припухлостью носовой перегородки, отечностью глазницы и верхнего века.
- Дети пяти лет более подвержены гаймориту. Нижняя стенка гайморовых отверстий находится близко к верхней челюсти, и в момент смены молочных зубов на коренные часто возникает воспалительный процесс. Также в 5 лет верхнечелюстные пазухи считаются практически сформированными, и не вылеченный до конца насморк может перейти в гайморит.
- Дети старших классов могут переболеть любым из видов синусита.
В зависимости от того, что стало причиной синусита у ребенка, заболевание бывает следующих видов.
-
Бактериальный. Фронтит возникает из-за проникновения в полость носа болезнетворных бактерий.
- Травматический. При деформации носовой перегородки после сильного ушиба или перелома, слизистая воспаляется и появляется отек.
- Вирусный. В организм ребенка проникают вирусы, которые вызывают воспаление пазух носа.
- Грибковый. Возбудителями грибкового синусита у детей выступают грибковые инфекции.
- Аллергический. К диагностике и лечению аллергического синусита требуется особый подход. У малыша возникает заложенность носа и обильные выделения слизи в ответ на контакт с раздражителем. В виде аллергена может быть что угодно: пыльца цветов и деревьев, шерсть домашних питомцев, шоколад и многое другое.
- Смешанный синусит может возникнуть при попадании в носовую полость патогенных микроорганизмов различного характера (например, вирусов и бактерий).
В зависимости от длительности протекания фронтита у детей, заболевание может носить острую или хроническую форму.
- Острый синусит обычно возникает при ОРВИ и гриппе и обладает ярко выраженными симптомами: головной болью, обильными выделениями из носа, повышенной температурой тела. Длительность острого синусита не превышает полутора месяцев.
- Хронический синусит у детей является осложненной формой острого типа заболевания. Продолжительность болезни превышает два месяца, причем симптомы могут на время исчезать, а затем появляться снова.
Синусит у детей далеко не безопасное заболевание. Из-за отека слизистой в околоносовых пазухах собирается муконазальный секрет, который является идеальной средой для размножения патогенных микроорганизмов. Верхнечелюстные пазухи находятся в непосредственной близости от оболочки головного мозга, и если воспалительный процесс начнет распространяться дальше, возможны серьезные осложнения. Также фронтит у детей может спровоцировать появление отита.

- Анатомические особенности строения носовой перегородки. Искривленная перегородка не дает слизи вытекать наружу, происходит застой секрета, в котором размножаются патогенные микроорганизмы.
- Частые инфекционные заболевания из-за низкого иммунитета.
- Постоянные переохлаждения.
- Аденоиды.
Развивающийся синусит у ребенка можно определить самостоятельно, но поставить точный диагноз и назначить соответствующее лечение способен только врач.
Симптомы заболевания у детей:
- Не проходящий более двух недель насморк.
- Заложенность носа, причем при двухстороннем фронтине заложенность носа отмечается с обеих сторон.
- Из носовых проходов обильно вытекает слизь, при хроническом синусите с примесями гноя.
- Головная боль в лобной части головы, усиливающаяся при наклоне туловища вниз.
- Припухлость в районе носовой перегородки и глазниц.
- Отсутствие обоняния.
- Болевые ощущения в области верхней челюсти.
- Быстрая утомляемость, перепады температуры тела, отсутствие аппетита.
Чтобы знать, как вылечить затяжной синусит у ребенка и избежать возможных осложнений, необходимо поставить точный диагноз. Осмотр малыша и опрос мамы помогут собрать анамнез болезни, в некоторых случаях необходима рентгенография. Однако Комаровский считает, что рентгеновский снимок не помогает поставить диагноз синусит у ребенка из-за схожих признаков с обычным насморком. Только после полной диагностики малышу назначается лечение.
В зависимости от тяжести протекания болезни, ребенку назначается терапевтический курс, состоящий из нескольких этапов. Обычно лечение синусита у детей проводится в домашних условиях, госпитализация требуется в исключительных случаях.
- Нормализация дыхания у ребенка.
- Устранение возбудителей болезни (вирусов или бактерий).
- Снятие отека и воспаления.
- Недопущение возникновения осложнений.
-
Симптоматическая терапия включает в себя обильное теплое питье, постельный режим, при необходимости прием жаропонижающих средств. Многие мамы интересуются, можно ли гулять при синусите? Больному ребенку лучше не выходить на улицу, особо в холодное время года.
- Прием антибиотиков. В идеале антибактериальные препараты назначаются только после лабораторного исследования муконазального секрета. Если в нем обнаружены вредоносные бактерии, то с учетом этих данных малышу назначается необходимое лекарственное средство. Наиболее часто детям прописывается курс препаратов широкого спектра действия: Сумамед, Амоксиклав, Аугментин и другие. Для местного воздействия назначаются капли с содержанием антибиотиков: Полидекса, Биопарокс, Изофра.
- Сосудосуживающие капли и аэрозоли. Кратковременно снять отек в носовой полости и облегчить дыхание у ребенка помогут препараты на основе ксилометазолина. Однако родителям стоит помнить, что сосудосуживающие препараты нельзя применять более недели.
- Антигистаминные препараты. Если гайморит у ребенка вызван аллергической реакцией организма на раздражитель, маленькому пациенту назначаются противоаллергические средства. Они помогут устранить основные симптомы болезни и ускорить процесс выздоровления. Аллергический синусит лечится без антибиотиков.
- Хирургическое вмешательство. Если медикаментозное лечение не дало положительного результата и малыша продолжают беспокоить симптомы синусита, принимается решение о проколе пазух носа. После пункции из околоносовых пазух откачивается слизь с примесями гноя и в полость заливается антибактериальный препарат.
Самостоятельно назначать лечение при синусите у ребенка не рекомендуется, это должен делать только опытный специалист.

- Ингаляции. Паровые ингаляции запрещается делать при повышенной температуре тела. Если противопоказаний нет, то малышу нужно дать подышать над тазом с горячей водой с добавлением отвара ромашки, эвкалипта и других лекарственных трав. Хорошо себя зарекомендовал старый проверенный способ – дышать над кастрюлей с только что сваренным картофелем.
- Лечебные аппликации. Алоэ смешать с медом в равных пропорциях. Полученную смесь нанести на ватный диск и приложить к переносице. При двустороннем синусите аппликации прикладываются с обеих сторон.
- Свекольный сок. Детям старшего возраста можно закапывать неразбавленный сок свеклы, малышам его разбавляют с кипяченой водой.
- Свежевыжатый сок каланхоэ. Для усиленного чихания и очищению пазух носа от слизи используется сок каланхоэ.

- Полноценное и сбалансированное питание малыша.
- Ежедневные прогулки на свежем воздухе.
- Ребенка важно одевать по погодным условиям: перегревание малыша не менее опасно, чем его переохлаждение.
- Влажная уборка и частое проветривание помещения, где находится ребенок, обеспечит комфортные условия для проживания.
- Предотвратить контакт ребенка с возможными раздражителями.
- Следить за гигиеной носовой полости. Промывать нос после посещения общественных мест.
- Полностью вылечивать насморк.
При соблюдении несложных правил, вашего малыша обойдет стороной неприятное заболевание в виде воспаления околоносовых пазух.
источник
С течением заболевания проявляется отёчность и выделение серозных, а в последующем и гнойных масс.
Как правило, острый двухсторонний гайморит образуется из-за иммунной дисфункции, респираторной инфекции и факта переохлаждения.
Вирусы и различные бактерии, такие как стрептококки, а также стафилококки в момент попадания внутрь начинают активно делиться, тем самым стимулируя воспаление катарального генеза. Посредством образующегося отёка отмечается сбой отхождения жидкости, что служит отличными условиями для дальнейшего развития микроорганизмов.
Если данное состояние не лечить, то катаральная стадия в короткий срок может перейти в гнойную фазу, когда признаки становятся более яркими.
Нередко заболевание входит в активную фазу вследствие:
- Искривления перегородки носа.
- Повреждения костной ткани носа.
- Аллергии.
- Врождённых патологий строения носа.
- Зависимости от курения.
- Муковисцидоза.
Кроме того, провокатором гайморита в двусторонней форме нередко служит работа взрослых людей на вредных производствах, что, несомненно, приведёт к синуситу и прочим заболеваниям дыхательной системы.

Острое течение гайморита обоих верхнечелюстных пазух наблюдается по причине блокировки стыка, соединяющего носовые пути. При этом ощущение заложенности и отёчности осуществляется из-за проникших внутрь пазухи вирусов и вредоносных бактерий.
Во время болезни в острой стадии признаки проявляются явно выражено и часто походят на ОРЗ или ринит. Поэтому важно в условиях наличия воспалительного процесса посетить отоларинголога для постановки единственно верного диагноза.
Гайморит хронического значения двухсторонней локализации служит осложнением в результате отсутствия качественного лечения предшествующего заболевания. Вместе с этим основанием к данной форме заболевания может стать череда воспалительных процессов в организме ребёнка или взрослых людей, разносимых посредством потоков крови.
Дополнительно двусторонний гайморит подразделяется по степени развития на катаральную, серозную и гнойную степень развития.
Катаральная – начальная степень патогенного состояния, обусловленная вирусами, где поражается лишь первичный слой слизистой поверхности. При этом отёчность незначительная, что не проявляет отягчённой заложенности носа и сопутствующих признаков.
Гайморит серозной этиологии стимулируется катаральным гайморитом, обозначаясь чрезмерной генерацией слизистого секрета. Данный факт говорит о скоропостижном размножении микроорганизмов. На данной стадии развития гайморита двусторонней локализации достаточно быстро аккумулируется инфекция, из-за чего неминуемо образование гнойного воспаления.
Гнойный гайморит, в свою очередь, характеризуется вязкими с отвратным запахом выделениями. Данную стадию требуется не игнорировать, а лечить, так как последствия могут стать тяжело устранимыми.
В условиях катарального либо серозного синусита симптомы не имеют яркого проявления, поэтому состояние человека отмечается как удовлетворительное и он не торопится обратиться к врачу, что усложняет ситуацию.
В запущенных случаях человек начинает страдать от затруднённого дыхания, усиленных слизеотделений из носа и прессующей боли переносицы, а также лобной части головы.
Когда носовые полости заполнены гнойными массами, то этот факт незамедлительно заставляет организм реагировать.
Так, при двухстороннем гайморите в тяжёлой стадии больной испытывает:
- Лихорадка.
- Слабость.
- Состояние общего недомогания.
- Головные боли.
Важно понимать, что отсутствие своевременного лечения может вызвать, такие осложнения, как отит или более опасный менингит.
Двухсторонний хронический гайморит определяется заметно скромными признаками. При этом пациенты страдают от заложенности носовых ходов и трудноотделимых выделений, причём человек может утратить обонятельные функции, что приводит к дисбалансу мозговой деятельности и проявляется в скорой утомляемости организма.
Обследование пациентов с синуситами и гайморитом, как правило, проводиться посредством рентгенографии, КТ и МРТ, ультразвукового исследования, бак посева выделений, эндоскопии и риноскопии. Кроме того, беременным женщинам рекомендуется пройти диафаноскопию. Дополнительно может потребоваться консультация аллерголога-иммунолога.
Нередко в условиях стационара выполняют пункцию, которая обеспечивает и лечение (промывание, при верхнечелюстных синуситах) и забор содержимого, отправляемого на последующее исследование.
Как правило, ребёнок начинает страдать от этого заболевания после 10 летнего возрастного рубежа. Вместе с этим важно осуществлять грамотное необходимое лечение, чтобы не превратить его в хронический вид заболевания.
Значительная часть специалистов придерживается консервативных методов лечения. Поэтому двухсторонний гайморит у ребёнка, лечение которого требуется выполнять посредством ряда лекарственных средств. Это и жаропонижающие, обезболивающие препараты, антибиотики и противовоспалительные медикаменты, препараты, способствующие качественному выведению слизи и сосудосуживающие средства (спрей, капли).
Данное лечение гайморита для ребёнка проводится в домашних условиях, но только прописанными врачом препаратами с явкой для проверки состояния маленького больного в тот день, который укажет отоларинголог.
Помимо этого, дополнительно лечить ребёнка можно промыванием носовых ходов, что лучше всего осуществлять руками специалиста, так как самостоятельное проведение процедуры может довести до отита.
Типично для ребёнка, когда по истечении нескольких суток наступает явно заметное улучшение, что способствует приближающемуся выздоровлению. Вместе с этим стоит обратить внимание на то, что безрезультатное лечение, выполненное ребёнку может потребовать проведения процедуры пункции.
Данные действия могут понадобиться, при необходимости перфорации носовой стенки больного ребёнка и отсоса вредоносного содержимого специальным аппаратом. После чего назначают препаратное лечение с обязательным выполнением гигиенических процедур носовых пазух ребёнка.
Двухсторонний верхнечелюстной синусит часто требует применения в лечении сосудосуживающих капель, что снизит отёчное состояние, устраняя из носовых путей стопор, тем самым высвобождая скопление секрета. Но стоит помнить, что данное средство лечения не следует вводить более 5 дней, по причине вероятности последующего привыкания к препарату.
В комплекс лечения гайморита нередко входит промывание из-за способности быстро и качественно вывести всю слизь и одновременно продезинфицировать внутреннюю поверхность носа. Это действие выполняют в присутствии ЛОР-врача или в домашних условиях, но по рекомендации специалиста.
Кроме того, лечение гайморита требует применения антибиотиков, противовоспалительных и антигистаминных препаратов. Антигистаминные средства нередко прописываются детям, так как при наличии аллергической предрасположенности это необходимо, что поможет избавиться от внутреннего отёка.
Когда синусит дошёл до стадии гайморита, медикаментозное лечение, которое не принесло качественного результата, требует, осознания, как лечить двухсторонний гайморит, а именно: произвести специальную процедуру по проколу, посредством которого удаётся полностью очистить пазухи и ввести внутрь необходимый препарат.
Стоит понимать вне зависимости от того, кто пациент взрослый человек или ребёнок важно своевременно обратиться за диагностикой и лечением имеющегося заболевания, чтобы избежать тяжёлых осложнений.
источник
Гайморит у детей опасен своими последствиями, поскольку очаг воспаления находится в непосредственной близости от черепной полости. Неправильные методы лечения или несвоевременное обращение за квалифицированной медицинской помощью грозят осложнениями в виде периостита, менингита, сепсиса или нарушения зрительной функции. Для того чтобы избежать серьёзных проблем и не позволить заболеванию приобрести хронический характер, необходимо начинать терапию на ранних стадиях развития патологии. Для этого важно уметь отличать симптомы гайморита и подбирать лечение в соответствии с природой заболевания.
Содержание статьи
Для обеспечения нормального воздухообмена в организме человека есть четыре пары околоносовых синусов (фронтальные, верхнечелюстные, клиновидные и решетчатые). Все они принимают участие в очистке, увлажнении и согревании вдыхаемого воздуха. Однако при рождении фронтальные (лобные) пазухи у ребёнка отсутствуют вообще, а верхнечелюстные (гайморовы) – представляют собой небольшие щёлочки. Именно поэтому в раннем возрасте дети очень чувствительны к качеству воздуха и легко подхватывают инфекции в неблагоприятных условиях. С другой стороны, в силу крохотного размера верхнечелюстных и отсутствия фронтальных синусов, маленькие дети не подвержены риску заболевания гайморитом и фронтитом.
Лишь с возрастом у детей формируются лобные и увеличиваются верхнечелюстные синусы, превращаясь в полноценные полости. Их окончательное формирование происходит примерно в 12-16 лет. Гайморит же, как правило, может развиваться у детей примерно с 5-летнего, намного реже – с 3-летнего, а фронтит – вообще только с 7-летнего возраста.
Для того чтобы уменьшить риск возникновения патологии, следует внимательно относиться к состоянию воздуха в помещении, где находится ребёнок. Воздух должен быть увлажненным и свежим, а его температура не должна подниматься выше 18-20 градусов.
Причины гайморита у детей бывают разными. Спусковым крючком для развития этой патологии может послужить:
- недолеченная или запущенная простуда;
- искривление носовой перегородки;
- воспаление верхних зубов;
- появление новообразований в носовой полости;
- аллергическая реакция организма.
В подавляющем большинстве случаев у детей гаймориту предшествует обыкновенный ринит (насморк). Вирус, вызывающий его, попадает на слизистую оболочку и начинает разрушать эпителий – слизистую выстилку пазух и полости носа. Вызывая повреждение тканей, он открывает путь для проникновения бактериальной инфекции. Кроме того, учитывая, что верхнечелюстные синусы сообщаются с носовой полостью через соустье, вместе с воздухом в них постоянно попадают различные вирусы и бактерии. Тем не менее, их наличие в синусе еще не свидетельствует о том, что ребёнок обязательно заболеет гайморитом.
Пазухи имеют специальную иммунную систему защиты от инфекций, которая работает благодаря взаимодействию лимфоцитов, глоточной миндалины и клеток слизистой оболочки пазух. Этот барьер защищает слизистую от бактериального воспаления. Однако если иммунная система ослаблена или соустье остается закупоренным из-за длительного и сильного отёка слизистой в результате ринита, то шансы развития бактериального гайморита резко увеличиваются. Таким образом, одной причины для возникновения воспаления верхнечелюстных синусов, как правило, недостаточно – должно совпасть несколько условий. Например, попадание в пазухи инфекции и снижение эффективности иммунного барьера.
Вследствие того, что есть разные причины, вызывающие гайморит, специалисты выделяют несколько типов этого заболевания. Во-первых, различают вирусную и бактериальную патологии (часто вторая вытекает из первой в результате неправильного лечения). Во-вторых, воспаление может происходить как в одном синусе (тогда речь идет об одностороннем гайморите), так и в двух одновременно (тогда это двухсторонний гайморит у ребёнка). В-третьих, в соответствии с особенностями и скоростью течения, заболевание может быть острым и хроническим. Наконец, по форме воспаления различают такие типы верхнечелюстного синусита: катаральный, гнойный, аллергический, одонтогенный.
Вирусный гайморит обычно сопровождается такими же симптомами, как и ринит – заложенность носа и снижение обонятельной функции.
При правильном лечении насморка и своевременном снятии отёка, вирусный гайморит проходит, не вызывая у ребёнка никаких осложнений. Однако если речь идёт о бактериальном гайморите, то здесь требуется специфическое 
- неприятно пахнущие жёлтые или зелёные выделения из носа и по стенке глотки;
- боль в области расположения верхнечелюстных синусов;
- головная боль, ощущение давления в голове;
- отёк щеки или надбровья;
- субфебрильная температура (37-38 градусов).
Диагностировать гайморит у детей можно, основываясь на клинической картине заболевания и по результатам общего анализа крови, который должен показать наличие воспалительного процесса. Кроме того, отечественные специалисты часто прибегают к рентгенографии околоносовых синусов. Затемнение в области верхнечелюстных полостей на снимке свидетельствует о наличии в пазухах патологического экссудата. Однако скопление слизи в гайморовых пазухах происходит при любой острой респираторной вирусной инфекции, но не обязательно приводит к развитию гайморита. Поставить правильный диагноз можно только при комплексном подходе, который включает рентгенографию, анализ крови, осмотр у ЛОРа и выявление главных признаков.
Нередко при диагностике гайморита используется компьютерная томография, особенно если есть подозрения на то, что причиной развития заболевания стали проблемы одонтогенного характера. Помимо этого, при определении (иногда даже при лечении) гайморита врачи делают пункцию верхнечелюстного синуса. Тем не менее, такой метод применяется лишь в самых крайних случаях, когда назначенное лечение не приносит результатов. В такой ситуации с помощью прокола специалисты берут на анализ патологический экссудат, совершают посев, выращивают бактерии и после этого подбирают необходимое лечение. Делать прокол в терапевтических целях, особенно детям, очень не рекомендуется, несмотря на то, что эта практика широко распространена в отечественной медицине.
Важную роль в борьбе с любым типом гайморита играет своевременная диагностика. Активное лечение болезни на первых порах позволяет избежать неприятных последствий. О том, что будет, если не лечить гайморит, уже было сказано выше – ребёнка ждут серьёзные осложнения и приобретение заболеванием хронического характера. В любом случае при обнаружении симптомов верхнечелюстного синусита следует обратиться к врачу. Для того чтобы назначить действенное лечение, необходимо точно определить форму патологии и причины, вызвавшие воспаление, поскольку это имеет принципиальное значение при назначении терапии.
Если речь идёт о катаральном гайморите, то он развивается, как правило, на фоне ОРВИ. Попадая в пазуху через соустье вместе с потоками воздуха или при неправильном сморкании (втягивании слизи внутрь), вирус начинает провоцировать там активное продуцирование слизи. При этом нормальный отток слизистых выделений затрудняется по причине отёка слизистой оболочки, закупоривающей соустье. Таким образом, при отсутствии классических признаков бактериального гайморита, не требуется никакой специфической терапии. Гиперемия, отёк и слизистый экссудат исчезнут вместе с вылечиванием острой респираторной вирусной инфекции.
Если лечение острой респираторной вирусной инфекции неэффективно (например, лечение антибиотиками, которые бессильны в борьбе с вирусами) или не совершается вовсе, то длительное отсутствие нормального воздухообмена в синусе приводит к тому, что там складываются благоприятные условия для появления и размножения патогенных организмов. Помимо этого, инфекция может попасть в гайморову полость вместе с током крови. В такой ситуации слизистые выделения постепенно превращаются в гнойные и у ребёнка начинают появляться симптомы бактериального гайморита.
В таком случае лечение не может обойтись без антибактериальной терапии, поскольку это единственное эффективное и надежное лечение. Хорошие результаты даёт системное применение препаратов нового поколения (аугментин, азитромицин, цефалоспорины). Также часто используются антибиотики местного действия (бапорокс, изофра), которые позволяют сконцентрировать активное вещество непосредственно в месте воспаления. Таким образом, терапия в инъекционной форме потеряла свою актуальность и больше практически не применяется. Курс антибиотикотерапии обычно составляет от 10-ти до 14-ти дней и не должен прерываться после первых улучшений в состоянии ребёнка, иначе есть риск рецидива болезни.В дополнение к антибиотикам, врачи обычно выписывают сосудосуживающие капли, которые способствуют снятию отёка.
Несмотря на то, что развитие гайморита при ОРВИ – это наиболее частый случай, иногда, после потери молочных зубов, воспаление верхнечелюстных синусов провоцируется стоматологическими проблемами (неправильное расположение зуба или небольшой кариес верхних зубов). В такой ситуации помимо осмотра у ЛОРа, понадобится консультация и соответствующее лечение у дантиста. Только после устранения 
При аллергическом гайморите, специалисты, как правило, выписывают пациенту антигистаминные препараты. Важно также по возможности предотвратить контакт ребёнка с аллергеном, вызывающим реакцию. Если воспаление возникает по причине искривления носовой перегородки, травмы или появления в носовой полости новообразований (полипов, кист), то, вероятнее всего, проблему придётся решать с помощью оперативного вмешательства. Что касается выравнивания перегородки носа, то операции не рекомендуют проводить раньше 16-ти лет.
Если родители обращаются за медицинской помощью на первых этапах развития патологии, врачи могут назначить ребёнку промывание по методу Проетца, которое в народе получило название «кукушка». Цель этой процедуры – очистить синусы от патогенного экссудата. Манипуляцию проводят в амбулаторных условиях: ребёнок ложится, запрокидывая голову под углом в 45 градусов, в одну ноздрю ему вставляют катетер, с помощью которого в полость вводят антисептический раствор, в другую – отсос, через который выходят слизисто-гнойные массы. При этом ребёнок все время должен повторять «ку-ку», чтобы избежать попадания выделений в гортань.
Однако дети нередко боятся такой процедуры, поэтому такой способ лечения не всегда подходит маленьким пациентам. К тому же неправильное выполнение промывания может привести к серьезным последствиям. Учитывая то, что у детей слуховые органы расположены довольно близко к пазухам, попадание туда жидкости может спровоцировать отит. Также существует риск нарушения обонятельной функции. Наконец, только двусторонний гайморит у ребёнка может стать поводом для использования «кукушки» в качестве элемента комплексной терапии. Если инфекция находится лишь в одной пазухе (односторонний гайморит), промывание может способствовать её распространению в синус, находящийся с другой стороны.
источник
Гайморит – это одно из опасных заболеваний, которое тяжело переносится даже взрослыми. У детей, в связи с особым анатомическим строением пазух, данный недуг нередко приводит к серьезным осложнениям, таким как воспаление легких, менингит, отит. Кроме этого, скопившаяся слизь вызывает раздражение нервов лица и провоцирует сильнейшие головные боли. Только своевременная диагностика и правильные меры борьбы способны избавить от такого недуга, как гайморит. У ребенка лечение должно курироваться исключительно доктором. Это позволит обезопасить малыша от неприятных последствий.
Зачастую признаки гайморита у детей появляются в результате запущенного насморка. Инфекция, находящаяся в дыхательных путях, постепенно переходит в гайморовы пазухи. Здесь она провоцирует возникновение воспалительного процесса. Статистика показывает, что детские простуды в 5% всех случаев заканчиваются именно гайморитом.
При этом не только ОРВИ может спровоцировать развитие недуга. Иногда тяжелое заболевание вызывают аденоиды, полипы, искривление перегородки носовой полости. Такие состояния приводят к нарушению дыхания. В результате у ребенка появляется застой слизи, который приводит к воспалению.
После длительных болезней, когда иммунитет малыша ослаблен и не может полноценно бороться с инфекцией, высока вероятность возникновения гайморита. Постоянным спутником недуга являются и частые аллергии.
Воспалительный процесс при гайморите захватывает эпителиальные клетки и находящуюся под ними рыхлую ткань, а также кровеносные сосуды. По стадиям протекания выделяют два вида гайморита:
Каждый из них отличают свои, характеризующие гайморит симптомы. Лечение у детей также зависит от формы протекания.
Острый гайморит проявляется следующими признаками:
- выделения из носовой полости;
- нарушение дыхания;
- неприятное чувство в околоносовой области;
- ощущение напряжения и давления в воспаленной пазухе;
- боль в районе скул, виска, лба;
- сильный дискомфорт в зубах, значительно усиливающийся во время жевания;
- головная боль, спровоцированная скоплением гноя в пораженных пазухах.
Если вовремя не предприняты меры, недуг переходит в более тяжелую стадию — хроническую. Несколько отличаются в этом случае такой болезни, как гайморит, симптомы, лечение. У детей все признаки недуга перестают быть ярко выраженными. Однако заболевание длительное время беспокоит малыша. Происходит постоянное чередование стадий обострения и ремиссий. Хроническую форму характеризует необратимый процесс, наличествующий в слизистой оболочке. В результате таких изменений последняя утрачивает свои защитные свойства.
В медицине существует множество классификаций данного недуга. Так, по типу воспалительного процесса заболевание подразделяется на следующие виды:
- Катаральный гайморит у детей. Лечение затрудняется острым протеканием болезни. Главной отличительной особенностью данного вида является полное отсутствие гноя. При этом воспалительный процесс может поразить даже надкостницу.
- Гнойный гайморит. Такая форма характеризует глубокую степень воспалительного процесса в слизистой. При этом у ребенка присутствуют гнойные выделения.
Изначально врач выясняет все жалобы больного, опрашивает родителей о симптоматике, осматривает ребенка. Для взрослых самым эффективным методом диагностики является рентген. На снимке, в случае гайморита, четко видно затемнение верхнечелюстных пазух. У детей такой метод не даст достоверного ответа. Ведь даже обычный ринит может на снимке показать затемнение пазух. К тому же рентген не рекомендован ребенку.
Если врач наблюдает признаки гайморита у детей, он может порекомендовать провести пункцию. Для этого при помощи специальной иглы делается прокол пазухи и отсасывается ее содержимое.
Зарубежная медицина приводит множество доводов против применения такого метода:
- в большинстве случаев прокол доказывает чистоту пазухи;
- пункция может спровоцировать эмфизему глазницы, щеки, закупорку сосудов;
- прокол у малышей производится исключительно под наркозом.
Существует и совершенно безвредный, но достаточно действенный метод диагностики. Это диафаноскопия. В затемненной комнате врач вводит в ротовую полость лампочку Геринга. Ребенок плотно обхватывает ее губами. Кроме данного метода, может применяться ультразвуковое обследование.
Зачастую данный недуг у детей лечится фармакотерапией. Следует запомнить, что эффективное лечение гайморита у детей способен назначить только врач на основании состояния пациента, возраста и протекания недуга.
В зависимости от вышеназванных факторов подбирается противовоспалительная терапия, назначается физиолечение и процедуры типа «кукушки». При необходимости вводится в схему лечения антибиотик.
При тяжелом состоянии маленького пациента доктор может госпитализировать ребенка. Если при диагностике выявляется острый гайморит у ребенка, лечение недуга в среднем длится от 1 до 2 недель. В случае хронического вида данный период растягивается до месяца.
Диагностировать данный вид может только врач. Если анализы показали острый гайморит у детей, лечение должен назначать исключительно отоларинголог. Как правило, медикаментозная терапия включает в себя:
- Сосудосуживающие препараты. Это различные капли и спреи для носовой полости. Их действие направлено на снятие отека слизистой и выведение застоявшейся жидкости из пазух. Данные препараты назначаются на короткий срок (около 5-7 дней). К ним относят такие средства: «Тизин», «Називин», «Назол», «Галазолин», «Санорин», «Длянос».
- Антигистаминные лекарства. Данная группа назначается, если недуг развился на фоне аллергии. Зачастую это следующие препараты: «Кларитин», «Телфаст».
- Спреи для носа, в состав которых входят стероидные гормоны или антибиотики. Такие препараты, как «Биопарокс», «Изофра», «Бактробан», снижают воспалительный процесс.
- Муколитики. Достаточно эффективные лекарства, если диагностирован гайморит у ребенка. Лечение направлено на разжижение содержимого, заполняющего гайморову пазуху. Как правило, назначают следующие препараты: «Флуимуцил»,
«Мукодин», «Робитуссин», «Флюдитек», «Гуафенизин». В результате этого слизь лучше выводится. - Антибиотики в виде уколов или таблеток. Такая терапия актуальна при гнойном гайморите. Предпочтение отдается группе пенициллины. Это препараты «Амоксициллин», «Ампициллин», «Флемоксин», «Амоксиклав».
Недуг способен поражать одну из пазух. В этом случае диагностируется правосторонний либо левосторонний гайморит. Иногда такой диагноз можно определить даже визуально. О заболевании способен указать односторонний отек на лице.
Порою недуг захватывает обе пазухи. В этом случае диагностируется двусторонний гайморит у ребенка. Лечение происходит гораздо тяжелее. Поскольку данная форма болезни сигнализирует о слабой иммунной системе. В такой ситуации очень важно вовремя обратиться к врачу, а не заниматься самолечением. Зачастую доктор направляет на взятие мазка из гайморовой пазухи. Это позволяет определить возбудителя недуга. А следовательно назначить адекватное лечение.
Чаще всего, если диагностирован двухсторонний гайморит у ребенка, лечение назначается с подключением антибиотиков. Выбор необходимого препарата полностью зависит от возбудителя инфекции. Данные лекарства помогают подавить воспалительный процесс и прекратить размножение болезнетворных клеток.
Как правило, назначают следующие препараты:
Следует очень внимательно наблюдать за состоянием малыша. Если лечение гайморита у детей антибиотиками не дает положительного эффекта на протяжении нескольких дней, необходимо немедленно обратиться к врачу. Ведь в данном случае инфекция оказалась устойчивой к данному препарату.
Только комплексными методами можно победить гайморит у ребенка. Лечение включает в себя и немедикаментозную терапию. Какие меры предпочесть, решает врач на основании состояния пациента, запущенности болезни.
Под местным обезболиванием тоненькой иголкой прокалывают пазуху в месте, где она самая тонкая. Полость промывают специальным антисептическим раствором. Затем в нее вводят лекарство. Основным плюсом данного метода является быстрое избавление от скопившегося гноя и возможность введения необходимых препаратов непосредственно в пазуху. Это способствует быстрому уменьшению лицевой и головной боли, а также общему улучшению состояния. К тому же пункция позволяет в большинстве случаев обойтись без применения антибиотиков.
Основным недостатком процедуры является необходимость повторять данные манипуляции, чтобы добиться полного очищения пазухи. Крайне редко, но существует возможность осложнения. Это происходит при атипичном строении гайморовой пазухи.
Чтобы избежать повторного прокола, во время первой пункции ребенку устанавливают специальный дренаж. Сквозь такую тонкую резиновую трубку производится дальнейшее промывание гайморовой полости.
Такой метод является прекрасной альтернативой проколам. В носовую полость вводится под местным наркозом резиновый катетер. В нем раздувают два баллона. Один из них – в районе ноздри, а второй – в носоглотке. Это позволяет герметично закрыть носовую полость. Сквозь отдельный канал при помощи шприца отсасывается содержимое из пазух, а внутрь вводится лекарственный препарат.
Самым большим преимуществом такого метода является сохранение неповрежденной слизистой оболочки. Если говорить о недостатках, то, как и в случае с проколом, зачастую возникает необходимость повторных манипуляций. К тому же данная процедура проводится далеко не во всех медицинских учреждениях.
В народе данную процедуру называют «кукушкой». Манипуляция происходит в ЛОР-кабинете. Маленькому пациенту в одну из ноздрей вливают специальный раствор. Из другой же производят отсос содержимого. В это время ребенок должен произносить «ку-ку». Это защищает ротоглотку от попадания в нее раствора.
Процедура совершенно безболезненна. Но, к сожалению, является малоэффективной, если сравнивать с двумя манипуляциями, описанными выше.
Народное лечение гайморита у детей также подразумевает промывание пазух. Но в этом случае манипуляции проводятся дома самостоятельно. Для промывания применяются солевые, антисептические и травяные растворы.
Очень осторожно следует производить такую процедуру детям. Обязательно обращайте внимание на выходящую слизь. В случае каких-либо нежелательных изменений немедленно проконсультируйтесь с врачом.
Промывание осуществляется при помощи спринцовки, пульверизатора. Можно втягивать жидкость одной из ноздрей из ладони либо чашки. Но при этом не должны у малыша возникать неприятные ощущения.
Следует запомнить, что при острой фазе двустороннего гайморита совершенно не подходят ингаляции над картофелем, прикладывание к пазухам нагретой соли, песка, вареного яйца. Такие манипуляции достаточно опасны при данной форме недуга.
Одним из важных условий домашнего лечения является богатое витаминами полноценное питание. Очень полезны для детей свежеотжатые соки из шпината, свеклы. В рацион рекомендуется ввести чеснок и лук. Ведь они содержат самые мощные антибактериальные компоненты. Врач может назначить витаминный курс. Данные меры направлены на поддержание защитных функций организма.
Если вы внедряете народное лечение гайморита у детей, в обязательном порядке проконсультируйтесь с врачом. Применение любых средств без совета с доктором совершенно недопустимо.
Некоторые мероприятия можно проводить дома, не боясь навредить малышу. К ним относят:
- Массаж. В первый день болезни малыша рекомендуется легонько постукивать по области переносицы большим пальцем. Процедура длится минуты 2-3. Целесообразно повторять постукивания каждые полчаса. Эффективно помогает массаж в сторону часовой стрелки (около 30 секунд) следующих точек: внутренние верхние углы бровей, нижние внутренние части глазницы, а также центральная область меж бровей.
- Дыхательная гимнастика. Малыш поочередно должен дышать на протяжении 5 секунд каждой из ноздрей. Повторять данное упражнение необходимо по 10 раз. Во время дыхания одной из ноздрей вторую следует закрыть пальцем.
Самым важным направлением является укрепление иммунитета ребенка. Любые вирусные или инфекционные заболевания должны своевременно лечиться. Совсем маленького малыша следует научить правильно очищать носовую полость при насморке.
В случае наличия предрасполагающих факторов (например, искривление перегородки) нужно предпринять меры по их устранению.
Особое место отводится необходимости закаливания ребенка. Отлично подходят обтирания, принятие воздушных ванн (если говорить о самых маленьких детях).
Важно запомнить, что гайморит зачастую появляется у ребенка, который постоянно находится в условиях сухого воздуха и наличия пыли. Поэтому целесообразно проводить в помещении постоянное увлажнение, проветривание.
Гайморит – одно из самых часто встречающихся заболеваний ЛОР-органов у детей и взрослых. Переохлаждение, вирусы и сопутствующие заболевания других органов могут вызвать отек слизистой оболочки носа, нарушить нормальный отток слизи из гайморовых пазух и спровоцировать развитие одностороннего или двустороннего гайморита. Чаще всего у детей и взрослых встречается острый двусторонний гайморит, развившийся на фоне вирусного или бактериального заболевания носовой полости. Односторонний процесс в гайморовых пазухах встречает реже и обычно диагностируется при вторичном гайморите, например, при распространении инфекции из ротовой полости.
Различают несколько основных видов двустороннего гайморита:
- острый – развивается в результате закупорки протока верхнечелюстной пазухи, возникшей из-за вирусного или бактериального воспаления в носовой полости;
- хронический – к хронизации процесса может привести «не долеченная» острая форма или хронические очаги инфекции в рядом расположенных органах: ротовой полости, гортани или глотке.
По характеру воспаления выделяют несколько форм заболевания:
- катаральный – самая легкая форма, чаще всего развивается при вирусной инфекции, воспаление затрагивает только верхний слой слизистой оболочки, отек выражен незначительно, для этой формы заболевания характерны тягучие слизистые выделения, без цвета и запаха;
- экссудативный или серозный – в носовых пазухах вырабатывается очень много серозной жидкости, выделения водянистые, слизистые, но в результате нарушения оттока слизи из пазух, эта форма заболевания легко осложняется присоединением бактериальной инфекции и развитием гнойного процесса;
- гнойный — возникает при бактериальном заражении или при осложнении катаральной и экссудативной форм, клинические симптомы выражены гораздо сильнее, отделяемое из носа гнойное, тягучее, с неприятным запахом.
Двусторонний острый гайморит обычно протекает достаточно тяжело, больные жалуются на повышение температуры тела – до 38–39 градусов, на общее недомогание, заложенность носа и обильное отделяемое, а также на головные боли, усиливающиеся при движении.
Также клиническая картина зависит от формы воспаления: катаральный и серозный гайморит вызывают гораздо меньше жалоб и не сильно нарушают общее самочувствие больного. При этих формах заболевания, основными проблемами больных становится затруднение носового дыхания, обильное носовое отделяемое и распирающие и давящие боли в области лба или глазниц.
Двусторонний гнойный гайморит протекает гораздо тяжелее: застой секрета в гайморовых пазухах и развитие бактериальной инфекции в организме вызывает резкое повышение температуры тела, лихорадку, слабость, общее недомогание, сильнейшие головные боли, боли в области лица и чувство тяжести в голове. Заложенность носа и носовое отделяемое при этой форме болезни мало беспокоят больного, так как его внимание сосредоточено на более неприятных симптомах. Лечить гнойный гайморит необходимо с помощью антибиотиков и чем раньше будет начата антибиотикотерапия, тем эффективнее будет лечение в целом.
Хронический двусторонний гайморит клинически проявляется гораздо слабее, но лечить эту форму болезни намного сложнее, больные жалуются на периодически возникающее затруднение дыхания и появление отделяемого из носа, при детальном опросе можно выявить снижение памяти и внимания, частые головные боли, утомляемость и снижение обоняния.
Острый, а тем более, хронический гайморит практически не встречается у детей дошкольного возраста.
Это связано с особенностями строения верхнечелюстной пазухи у ребенка — до 5–6 лет у них еще не полностью сформированы гайморовы пазухи.
У ребенка старше 10 лет симптомы острого и хронического гайморита не отличаются от клинической картины заболевания у взрослых. Но необходимо учитывать, что в детском возрасте, из-за анатомических особенностей строения носовой полости, а также из-за несовершенства иммунной системы ребенка, чаще развивается хроническая форма заболевания.
Лечение гайморита зависит от формы болезни и выраженности клинических симптомов заболевания.
Лечить острый катаральный или гнойный гайморит предлагается с помощью антибактериальных препаратов, промывания носовой полости растворами антисептиков, сосудосуживающих капель, а также используют лечение такими методами, как «кукушка» или специальные препараты для разжижения и улучшения оттока слизи – синупрет, синуфорте и другие.
Если вылечить болезнь с помощью таких методов оказалось невозможно, больному назначают проколы гайморовых пазух, с их помощью очищают носовые пазухи от слизи и промывают их растворами антибиотиков.
Лечение хронического гайморита гораздо сложнее, особенно если это заболевание диагностировано у ребенка, в этом случае необходимо найти причину хронического воспаления и обязательно ее ликвидировать. Это могут быть кариозные зубы, хронические заболевания верхних дыхательных путей или снижение защитных сил организма у ребенка.
Двусторонний гайморит – достаточно серьезное и неприятное заболевание, которое может стать причиной развития серьезных осложнений, поэтому лечение обязательно должно проводиться под контролем квалифицированного ЛОР-врача, а после лечения, чтобы избежать рецидива болезни, стоит задуматься об укреплении иммунной системы и всего организма в целом.
Двухсторонний гайморит — это острое или хроническое воспаление слизистой оболочки верхнечелюстного синуса, на фоне которого происходит набухание и отек, продукция серозного, а затем гнойного экссудата.
В большинстве случаев заболевание развивается у взрослых и детей на фоне снижения иммунитета, переохлаждения или острой респираторной вирусной инфекции.
Двухсторонний гайморит развивается на фоне острого ринита бактериальной или вирусной этиологии в результате попадания слизи в верхнечелюстную пазуху. В отличие от одностороннего процесса, симметричное поражение пазух переносится тяжело, требует раннего начала лечения для предупреждения развития осложнений.
Международная классификация ринитов позволяет различать формы синуситов по генезу, морфологии патологического процесса. Используется отоларингологами в клинической практике, учитывает современные взгляды на механизмы реакций, происходящих в слизистой оболочке носовых пазух при различных формах верхнечелюстного синусита.
По течению процесса выделяют острый, хронический и вазомоторный синусит. По клинической картине различают легкое, средне-тяжелое и тяжелое течение заболевания. Острый и хронический синуситы делятся по этиологии:
- инфекционный (бактериальный, грибковый, вирусный);
- травматический;
- одонтогенный.
Острый синусит делится по патогенезу:
Хронический гайморит по патогенезу разделяется на:
- гипертрофический (кавернозный, фиброзный, сосочковый, полипозный);
- пристеночно-гиперпластический;
- атрофический.
Вазомоторный ринит выделяют аллергического и неаллергического генеза:
- сезонный;
- круглогодичный;
- гиперсекреторный;
- отечный;
- полипозный;
- смешанный.
Причины двухстороннего гайморита обусловлены совокупностью нескольких факторов внешней агрессии в виде инфекции верхних дыхательных путей, общего переохлаждения и снижения иммунной защиты организма. Важную роль в развитии болезни играет наличие аномалий строения околоносовых пазух, согласно клиническим исследованиям, аномалии носовой перегородки до 39% повышают частоту развития двустороннего синусита.
Двухсторонний гайморит нередко развивается на фоне закупорки устья верхнечелюстного канала, по которому осуществляется отток слизи из пазухи. Нарушение физиологического выделения гноя и серозного секрета приводит к распространению инфекции в соседние полости, происходит во сне, когда пациент ложится на здоровую сторону.
Признаки и симптомы двухстороннего гайморита выражены значительно сильнее, чем при одностороннем воспалении гайморова синуса.
Основные симптомы:
- общая интоксикация (высокая температура, вялость, снижение работоспособности, озноб);
- насморк (прозрачное или желто-зеленое отделяемое);
- заложенность носа;
- боль при наклоне головы вперед;
- чувство давления (распирания) в проекции пазухи;
- покраснение кожи от глазницы до крыльев носа;
- светобоязнь;
- нарушение обоняния;
- гнусавость голоса;
- воспаление конъюнктивы;
- отек лица;
- зубная боль.
Диагностика двухстороннего гайморита проводится во время осмотра врачом отоларингологом при помощи риноскопа, который позволяет увидеть характерный отек, покраснение слизистой и обильное отделение гноя из верхних носовых ходов с двух сторон. Лечебно-диагностическая пункция и прокол гайморовой пазухи нередко выполняется сразу после риноскопии.
Если у доктора есть сомнения, рентгенодиагностика и КТ проводятся для определения уровня жидкости, степени заполнения пазухи гноем. При тотальном затемнении синуса на рентген снимке или фото среза КТ требуется проведение срочной пункции для дренажа и промывания полости. Пункция относится к хирургическим методам лечения, но в качестве диагностической манипуляции является высокоинформативной, применяется у взрослых и детей, у женщин во время беременности и лактации.
После диагностики двухстороннего гайморита требуется срочное начало лечения с применением антибиотиков, противовоспалительной терапии, физиотерапевтических процедур, массажа и народных средств, витаминов повышения иммунитета. В домашних условиях по назначению врача после дренажа пазухи и противомикробной терапии можно проводить прогревания.
Последствия двухстороннего гайморита зависят от качества проводимого лечения и объемов медикаментозной терапии. Комплексный подход способствует быстрому избавлению от неприятных симптомов, повышает скорость выздоровления и предупреждает переход воспаления в хроническую стадию.
Осложнениями при тотальном заполнении пазухи гноем являются гнойные расплавления мягких тканей и костей лицевого скелета с поражением мозговых оболочек. Острый менингит и риногенный сепсис приводят к фатальным последствиям, лечение проводится экстренно в условиях стационара.
Если у взрослого или ребенка развивается двухсторонний гайморит, симптомы заболевания выражены значительно сильнее, чем при одностороннем поражении.
Повышение давления внутри верхнечелюстной пазухи приводит к возникновению патогномоничной клинической картины.
Она позволяет врачу поставить правильный диагноз и своевременно начать необходимое лечение.
Симптомы двухстороннего гайморита при легком течении включают:
- температура до 37,8;
- снижение аппетита;
- заложенность носа;
- снижение обоняния;
- насморк с отхождением прозрачной слизи;
- тяжесть в проекции пазух при наклоне вперед.
При среднетяжелом течении:
- температура от 37,9 до 38,8;
- головная боль;
- зубная боль;
- отхождение гнойной слизи;
- отечность лица;
- гнусавость голоса;
- боль в проекции пазух при наклоне вперед.
При тяжелом течении:
- температура выше 38,9;
- сильная головная боль;
- ноющая боль в проекции пазухи без наклона;
- гнойное отделяемое с прожилками крови;
- покраснение кожи лица;
- отек лица от глазницы до крыльев носа;
- вялость, слабость, потеря сознания;
- лихорадка.
Лечение медикаментами двухстороннего гайморита включает комплексный подход, направленный на снятие отека слизистой оболочки, восстановление проходимости дыхательных путей и предотвращение размножения патогенных клеток. Выбор каждого препарата осуществляется врачом с учетом индивидуальных особенностей пациента, переносимости действующих веществ лекарств.
Лечение начинается с применения капель:
- сосудосуживающие капли (Називин, Риностоп, Отривин;
- антибактериальные капли (Полидекса, Изофра, Биопарокс);
- капли с эфирными маслами (Синуфорте, Пиносол);
Непосредственное воздействие на слизистую оболочку повышает скорость выздоровления, убивает микробную флору, восстанавливает носовое дыхание. Капли с эфирными маслами предпочтительнее использовать у детей и беременных женщин из-за низкой частоты возникновения побочных эффектов. Капли на основе ксилометазолина в детском возрасте используются строго по инструкции с учетом возрастной дозировки.
Для промывания носа используются:
- антисептические растворы (Диоксидин, Фурациллин, Мирамистин, Проторгол);
- растворы бактериофагов (Секстафаг, Пиобактериофаг);
- растворы на основе морской соли (Аквалор, Аквамарис, Салин).
Регулярное орошение слизистой оболочки предупреждает рост бактерий, а при использовании бактериофагов, оказывает мощное противомикробное действие. Соляные растворы вытягивают гной, восстанавливают мукоцилиарный клиренс эпителия.
Системная терапия двухстороннего гайморита включает:
- антибиотические препараты (пенициллины, макролиды, цефалоспорины, фторхинолоны);
- антигистаминные препараты (Супрастин, Тавегил, Зодак);
- противовоспалительные средства (Аспирин, Ибупрофен, Парацетамол);
- гомеопатия с эфирными маслами (Синупрет, Геломиртол).
Антигистаминные средства направлены на снижение отека слизистой, улучшение оттока гноя и слизи из пазухи.
Противовоспалительные препараты снижают проявления воспаления, снимают симптомы общей интоксикации. Несмотря на то, что Геломиртол относится к гомеопатическим средствам, эфирное масло эвкалипта высокоэффективно в борьбе с острым гнойным синуситом.
Лечение двухстороннего гайморита у детей проводится с учетом возрастных особенностей, при среднетяжелом и тяжелом течении ребенок госпитализируется в стационар для постоянного наблюдения. После проведения системной антибиотикотерапии детям требуются препараты для восстановления нормальной микрофлоры кишечника, чтобы предупредить развитие дисбактериоза.
Лечение народными средствами двухстороннего гайморита допустимо после консультации лечащего врача. В домашних условиях проводится прогревание, но только на катаральной стадии при отсутствии гнойного секрета или после серии проколов, когда в гайморовом синусе перестает образовываться уровень жидкости.
Прогревание проводятся сухие, при помощи соляных мешочков и яиц, или влажные путем паровых ингаляций. Сухое тепло оказывает сильный разогревающий эффект, повышающий скорость выздоровления за счет стимуляции кровотока в слизистой оболочке синуса. Влажные ингаляции, прогревая носовые ходы и полости изнутри, не только снимают неприятные симптомы, но и повышают защитные свойства эпителия, препятствуют появлению отека.
Профилактика двухстороннего гайморита начинается с общеукрепляющих процедур (закаливания) организма, которые повышают иммунитет и препятствуют развитию простудных заболеваний. Применение иммунопротекторных препаратов по назначению врача актуально перед осенним и весенним периодом, при эпидемии гриппа.
Профилактика заключается в раннем начале лечения насморка, применении капель и системных препаратов для предупреждения распространения инфекции в околоносовые пазухи. При хронических ринитах и синуситах специфическое лечение препятствует рецидивам и обострениям заболеваний.
В летнее время орошение слизистой оболочки соляными растворами или физраствором является отличным методом профилактики пересыхания и заражения вирусной или бактериальной инфекцией.
Двухсторонний гайморит – это одно из распространенных и тяжелых заболеваний. Неправильное лечение этой болезни может привести к тому, что она перетечет в хроническую форму. Это заболевание также может настигнуть и детей. Для того чтобы правильно диагностировать, правильно назначить лечение, необходимо обратиться к врачу. Какие же симптомы сопровождают двухсторонний гайморит?
Если гайморит начинает свое развитие сразу в двух пазухах, то протекает болезнь достаточно тяжело.
- Температура тела поднимается выше 38 градусов.
- Нос постоянно заложен.
- Появляется неприятный запах изо рта.
- Сначала появляются небольшие гнойные выделения из носа, затем эти выделения становятся густыми и желтыми.
В зависимости от того, какие формы гайморита возникают, зависят и симптомы. Если воспаления катаральные или серозные, то все проявления будут не сильно беспокоить. Обычно дыхание затруднено, появляется боль в районе переносицы и лба. Из носа появляются обильные выделения. При развитии гнойного двухстороннего гайморита нос забивается слизью, поэтому бактерии развиваются очень быстро, образуется гной. В этот период времени появляются следующие симптомы:
- озноб, лихорадка, высокая температура;
- слабость, упадок сил;
- головные боли.
Чем лечить насморк у новорожденного, указано в данной статье.
Как вылечить насморк народными средствами быстро, указано в статье.
Как происходит лечение насморка при беременности народными средствами, можно узнать здесь: http://prolor.ru/n/lechenie-n/lechim-nasmork-pri-beremennosti-narodnye-sredstva.html
На видео — двухсторонний гайморит:
Если возник гнойный процесс, то больного отсутствие нормального дыхания беспокоит не так сильно. Начнутся более серьезные процессы, если не лечить этот вид гайморита. Может появиться отит, менингит и ряд других заболеваний.
Человек с хроническим гайморитом не будет чувствовать каких-то очень сильных изменений. Беспокоить будет заложенный нос и достаточно плотные выделения. Также исчезает обоняние, а это, в свою очередь, затрудняет работу головного мозга. В результате человек достаточно быстро устает.
Стоит отметить, что дошкольники практически не страдают таким заболеванием. Гайморит возникает часто после 10 лет. Если в этом возрасте хорошо не пролечить воспаления, то это приведет к негативным последствиям.
- Острая форма – проявляется в результате проникновения бактерий или инфекций в пазухи носа, закупориваются протоки верхнечелюстных пазух.
- Хроническая форма – обычно возникает, если не долечить острую форму. Но также может возникнуть, если рядом расположены еще какие-нибудь очаги инфекции, например, в ротовой полости.
В зависимости от того, какая форма воспаления возникает, различают следующие виды:
- Катаральный вид – это самый легкий вид двустороннего гайморита. При такой форме затрагиваются только верхние слои слизистой в результате вирусной инфекции. Отек возникает, но проявляет себя незначительно. Из носа идут выделения, которые не имеют запаха и цвета.
- Серозный или экссудативный – в этом случае начинается выработка большого количества серозной жидкости, образуются слизистые выделения. Но в результате того, что нарушается отток слизи из носа, начинают возникать бактериальные инфекции, в результате образуются гнойники.
- Гнойный вид – это уже осложненная форма катарального или серозного процесса. В этом случае больного мучают более осложненные симптомы. Слизь, которая выделяется из носа, становится тягучей, а запах – неприятным. Именно гнойный двухсторонний гайморит встречается чаще других. Боли в переносице мешают спать, чувствуется дискомфорт, часто может быть повышена температура. Главное, что первые симптомы очень похожи на простуду. В связи с этим, люди не идут на прием к отоларингологу, что приводит к серьезным последствиям. О том как лечить гнойный гайморит без прокола, указано в статье.
На видео — лечение двухстороннего гайморита у ребенка:
Существует Международная классификация болезней или сокращенно МКБ 10. В этом документе зафиксированы все возбудители болезней, классификация и причина смерти. Каждое заболевание несет за собой определенный код МКБ. Острый гайморит имеет код J01.0. Относится этот вид к острым респираторным заболеваниям. А вот хронический гайморит имеет другой код – J32.0.
В статье указаны отзывы Альбуцида при насморке у детей.
Какие народные средства от насморка при беременности чаще всего используются, указано в статье.
Как происходит лечение насморка народными средствами в домашних условиях, указано здесь: http://prolor.ru/n/lechenie-n/narodnye-recepty-ot-nasmorka.html
Известно, что гайморит может быть вызван разными возбудителями. В связи с этим используют дополнительный код. В95 – возбудитель заболевания стрептококк или стафилококк. В96 – другие бактерии, В97 – вирусы, спровоцировавшие появление болезни.
На фото -двухсторонний гайморит:
Самое важное в лечение – это удалить патогенную микрофлору. 90 % случаев сопровождается развитием болезни на фоне бактериальной инфекции. Для того чтобы точно определить возбудителя, необходимо взять выделяющуюся слизь на исследования. Медикаментозное лечение в основном состоит из применения следующих препаратов:
- Капли, сужающие сосуды. За счет их применения уменьшается отек слизистой оболочки, а, значит, проходы перестают забиваться, человек может дышать. Такие капли можно применять не более 5 дней, т. к. в последующем они вызовут привычку, и тогда нос не сможет дышать без их помощи.
- Промывание носа – эта процедура достаточно важна. За счет используемых растворов слизь лучше отходит, а патогенная микрофлора уничтожается. Промывание можно делать как в поликлинике, так и дома. В домашних условиях можно использовать солевой раствор, отвар трав, препараты, которые продаются в аптеке типа Ротокан, Хлорофиллипт. Промывания делают часто, в день нужно сделать не менее 4 процедур.
- Использование противовоспалительных препаратов. В состав этих препаратов входят антибактериальные компоненты. К таким каплям относят Пиносол, Синуфорте. А Синупрет можно использовать внутрь.
- Антибиотики. В лечение гайморита без них обойтись очень сложно. Цефалексин, Макропен назначают при разных формах гайморита. Самое важное — это пить антибиотики курсами. Нужно допить их до конца, в противном случае можно не достичь полного излечения.
- Антигистамины. Такие препараты обычно назначают детям. Снимается отечность, налаживается дыхание. Пить такие препараты можно в случае аллергии.
- Прогревание. Его используют в том случае, когда скопления гноя были удалены.
Стоит учесть, что его можно использовать в том случае, если при надавливании на определенные области на лице нет сильных болевых ощущений, температура тела не повышена. Как происходит прогревание при гайморите солью, указано в статье.
Если все эти виды консервативного лечения не помогли облегчить состояние, то используют такую процедуру, как прокол. Область носа обезболивают и прокалывают место между пазухой и носовым проходом – сквозь костную перегородку. Всю область прокола промывают антисептиком, удаляют излишки слизи, вводят лекарство в область пазух.
Народные методы используют в качестве дополнительных мер к основному лечению:
- Ингаляции. В этом поможет картофель. Необходимо взять 1 кг картофеля, но не чистить его. Когда картошка сварится, нужно слить воду, а над парами дышать. Необходимо укрыться сверху полотенцем, чтобы пары картофеля не уходили быстро. Время процедуры не ограничено: все зависит от способностей человека. После окончания процедуры нужно лечь на кровать без подушки, а голову запрокинуть назад. В нос закапайте раствор лука. Готовить его нужно следующим образом: выжать 15 капель сока из лука и смешать их с 15 каплями спирта, концентрацией в 96 %. В каждый носовой проход закапайте по 2 капли. Сначала эта процедура вызовет сильное жжение, но через 20 секунд все пройдет. Лучше всего делать такую процедуру на ночь. К утру все симптомы уйдут.
- Яйца и чеснок. Необходимо сварить 1 яйцо вкрутую. Теперь нужно прогреть пазухи им. Вместо яйца можно использовать соль, подогретую на сковороде и завернутую в холщовую бумагу. После прогревания натрите чесноком кожу над тем местом, где находится очаг воспаления. Затем нужно втирать смесь корня лопуха с березовыми углями. Процедура длится 30 минут. Добиться стоящего эффекта можно спустя 2-3 процедуры.
- Масло и трава. Понадобится 100 г оливкового масла, можно взять и подсолнечное, 1 ст. л. измельченного багульника. Смешав эти компоненты, поставьте их в темное место на 3 недели, не забывая периодически перемешивать состав. Затем нужно процедить раствор, избавив его от примесей багульника. Этим маслом можно закапывать нос. В первый раз нужно закапать 2-3 капли в каждый проход, последующие – 1 капля 4 раза в день. Курс длится одну неделю. Острый гайморит, а точнее насморк, за этот промежуток времени пройдет, а хронический необходимо лечить 2 недели.
- Ботва от помидор. Необходимо взять ботву высушенных помидоров, залить ее водой и вскипятить. С помощью этого раствора нужно делать ингаляции. Накрывшись одеялом, нужно вдыхать правой, левой ноздрей, ртом попеременно. Нужно проводить сеансы в течение 10 дней. Эффект не заставит себя ждать. Детям младшего возраста эту процедуру лучше не проводить.
- Бальзам «звездочка». Нужно вскипятить 5 или 6 литров воды, добавить в емкость 1 ст. л. соды и немного бальзама звездочка. Если таковой нет, то в аптеке можно купить жидкость для ингаляций. Не лишним будет добавить и 2 ст. л. водки или спирта. Эти раствором нужно дышать в течение 20 минут. Вначале лучше дышать ртом, чтобы привыкнуть, это займет около 10 минут. Потом можно дышать носом, таким образом, носовые проходы и носоглотка прогреется. Следующий этап – это промывание. Нужно приготовить следующий раствор: в 200 мл кипяченой воды влить 25 капель аптечного прополиса, ½ ч. л. соли и 1 ч. л. соды. Этим раствором нужно промывать нос, используя шприц, но без иголки, или специальную спринцовку. После этих процедур нужно закапать нос раствором масла, которое нужно приготовить за 10 дней до начала процедур. Смешайте 200 г оливкового масла с 1 ст. л. сухой мяты, 20 г прополиса. Масло оставьте настаиваться на 10 дней, а затем процедите. В каждый проход нужно закапать по 1-2 капли. Весь этот комплекс выполняйте в течение 10 дней.
На видео рассказывается, стоит ли соглашаться на протокол при двухстороннем гайморите:
У детей чаще всего развивается хроническая форма болезни из-за строения носа.
При лечении лучше всего использовать спреи и аэрозоли, а не капли, т. к. спрей равномерно распределяется в полости носа. При использовании антибиотиков сначала нужно провести тест на то, как реагирует ребенок на них.
Это поможет избежать побочных эффектов и впустую потратить время. Конечно, такой метод лечения, как прокол, используют только в самых крайних случаях. Выбирая народные методы лечения, тоже обращайте внимание на состав средств. Также ребенку можно проводить точечный массаж и дыхательную гимнастику.
У ребенка двусторонний гайморит катаральный, лечимся. Кто-нибудь сталкивался с таким заболеванием, какие прогнозы?
Гайморит, лечение гайморита
Гайморит – это воспаление верхнечелюстной придаточной пазухи носа. Придаточные пазухи носа представляют собой образования в виде небольших пещерок, имеющих сообщение с полостью носа. Верхнечелюстных пазух у человека две – правая и левая. Другое название этого образования – гайморова пазуха, или гайморов синус. Часто специалистами устанавливаются такие диагнозы, как верхнечелюстной синусит или верхнечелюстной синуит.
Почему возникает гайморит?
Основными причинами возникновения гайморита являются нарушение вентиляции и дренажа (очищения) в гайморовых пазухах, бактериальная или вирусная инфекция.
К возникновению гайморита могут привести:
* травмы и аномалии развития носовой перегородки и слизистой носа (полипы, новообразования носа искривление носовой перегородки, аденоиды у детей) ;
* хронический отек слизистой оболочки носа при аллергическом и вазомоторном рините;
* ослабление общего и местного иммунитета;
* наследственная предрасположенность;
* заболевания зубов верхней челюсти;
* переохлаждение;
* несвоевременное или неправильное лечение обычной простуды (ОРВИ) .
Различают острый и хронический гайморит.
Острый гайморит часто развивается как осложнение острого ринита, гриппа, кори, скарлатины и других инфекционных болезней, а также вследствие воспалительных заболеваний зубов (одонтогенный гайморит) . Хронический гайморит обычно является следствием повторных обострений острого гайморита и затянувшегося острого гайморита. Также развивается на фоне хронического ринита. Этому способствуют перечисленные выше предрасполагающие факторы.
Катаральное воспаление в гайморовой пазухе обычно развивается на фоне вирусной инфекции (катаральный гайморит) , гнойное воспаление – на фоне бактериальной (бактериальный гайморит) .
Больные гайморитом, как правило, испытывают постепенно нарастающие неприятные ощущения в области носа и/или околоносовых пазух. Обычно эти симптомы, слабо выраженные в утренние часы, усиливаются к вечеру. Постепенно боль «теряет» определенное место локализации, и пациента начинает беспокоить головная боль. При одностороннем процессе боль локализуется с одной стороны. Часто больные гайморитом отмечают затруднение носового дыхания, заложенность носа, гнусавость. Как правило, отмечается заложенность обеих половин носа. Возможна попеременная заложенность правой и левой половин носа.
Затруднение носового дыхания может быть постоянным или с небольшими кратковременными улучшениями. В большинстве случаев больных гайморитом беспокоит насморк (слизистые (прозрачные) или гнойные (желтые, зеленые) выделения из носа) . Этот симптом может отсутствовать при выраженном нарушении оттока из гайморовых пазух. Может быть повышение температуры тела до 38 градусов и выше. Как правило, температура повышается при остром гайморите; при хроническом это бывает редко. Пациенты отмечают общее недомогание, повышенную утомляемость, слабость, нарушение аппетита и сна. Более точная установка диагноза возможна при компьютерной томографии придаточных пазух носа.
гайморит впрочем легко снимается.. в практике били случаи — завтра на прокалывание. надо помочь не сложными методами. успех не заставит себя ждать. уверенна.
Плохие прогнозы — мозг голодает.. . Гомеопатические капли должны помочь, если не покупные — то заказные. И никаких операций или проволочек с неэффективным лечением!
Сколько лет ребенку? Прогнозы не очень. Долго не живут. Любая серьездная простуда может обойтись фатальным исходом.
Взять луковицу цикломена, выдавить сок и разбавить водой, в соотношении 1:10, т. е 1капля сока цикломена, 10капель воды и закапывать. Периодичность закапывания к сожалению не помню уже, после закапывания начинаешь чихать, я помню что пару дней позакапывала и забыла вообще что такое гайморит. Попробуйте, только разводить обязательно.
Вопрос о том, что такое двухсторонний гайморит, лечение и профилактика этого заболевания, интересует многих. Практически каждый человек как минимум один раз в жизни страдал от этого недуга. При двухстороннем гайморите происходит воспаление пазух, которые находятся над верхней челюстью.
Поскольку поражаются обе пазухи, то течение болезни проходит тяжелее, чем при одностороннем воспалении. Лечение, в свою очередь, длится дольше. Его продолжительность зависит от возраста, физиологического состояния больного и этапа, на котором было начато лечение. При переходе гайморита в хроническую форму лечить его становится намного труднее.
Организм человека довольно уязвим. Влияние различных факторов может вызывать сбои в его работе. Это приводит к возникновению воспалительных процессов.
Основные причины возникновения гайморита:
- Перенесенное вирусное заболевание. Одним из его осложнений может быть воспаление гайморовых пазух.
- Переохлаждение организма. Это приводит к нарушению его функций. Бактерии и вирусы, которые попадают на слизистую оболочку, не уничтожаются, а беспрепятственно размножаются и поражают различные органы.
- Патологические изменения структуры черепа. Различные искривления и сужения способствуют скапливанию в них естественных выделений из носа. Со временем происходит их преобразование в гнойную субстанцию, которая отравляет окружающие органы.
- Активизация стафилококка, который живет в крови практически у каждого человека. Происходит этот процесс, когда организм ослаблен. Это может быть время после перенесенной болезни или операции.
- Вирусная или бактериальная инфекция. Особенно велика вероятность заражения в период эпидемий. Нахождение человека в многолюдных местах в это время довольно опасно для здоровья.
- Полученная травма или ранение. Механическое повреждение стенок гайморовых пазух приводит к разрушению и воспалению слизистой оболочки.
- Курение. Дым от сигарет, проходя по дыхательным путям, вызывает раздражение слизистых покровов. Это приводит к повышенному выделению слизи и закупорке носовых каналов.
- Ослабление иммунитета. Происходит это из-за неправильного питания и вредных привычек.
- Увеличение аденоидов. Эти выросты могут стать источниками инфекции, если соберут на свою поверхность больше вирусов, чем сможет уничтожить иммунная система.
При возникновении заболевания нужна врачебная помощь.
Самолечение может привести к таким осложнениям, как менингит, остеомиелит и абсцесс мозга.
Раннее выявление недуга у ребенка и лечение различными методами позволяют купировать гайморит на ранней стадии, избежав многодневных страданий.
Симптомы появления двустороннего гайморита:
- Ухудшение самочувствия. Человек чувствует ломоту во всем теле, тяжесть в ногах. Появляется быстрая утомляемость. Возникает головная боль, которая концентрируется в районе лба и висков.
- Поднимается температура. На начальной стадии воспаления она держится в диапазоне 37,2-37,6º С. При обострении возможно ее увеличение до 38-38,5º С.
- Происходит активное выделение слизи из носа, сопровождаемое чиханьем. Сначала выделения прозрачные, затем становятся белыми. Переход их в желто-зеленый цвет свидетельствует о том, что в пазухах начался воспалительный процесс.
- Носовое дыхание становится затрудненным. В отдельных случаях носовые ходы забиваются гноем полностью.
- Ослабевает или полностью пропадает обоняние.
- Появляется сильная, непрекращающаяся боль в области пазух, ушей и переносицы. Могут болеть зубы. Из-за близости очага воспаления и заражения возникают неприятные ощущения в глазах.
- Голос становится глухим и хриплым. Начинается кашель с обильной мокротой. Это выделения, которые стекают в гортань. Особенно силен такой кашель по утрам, когда больной пытается откашлять мокроту, скопившуюся за ночь.
Подобные симптомы характерны как для взрослых, так и для детей. У маленького ребенка диагностировать это заболевание довольно сложно, так как дети еще не умеют сморкаться. Их нос постоянно заполнен выделениями, которые могут напоминать гной. Поэтому для установления точного диагноза необходима консультация специалиста.
Диагностика заболевания проводится с помощью таких методов, как:
- осмотр отоларинголога;
- ультразвуковое исследование;
- магнитно-резонансная томография;
- рентгенография;
- термография;
- компьютерная томография.
Применение современного оборудования позволяет поставить точный диагноз, выбрать способ лечения и предотвратить обострение болезни.
Современная медицина предполагает воздействие на гнойный двухсторонний воспалительный процесс комплексным способом. Это позволяет довольно быстро снять болевой синдром, отечность и воспаление. Конечной целью является восстановление дренажа пазух.
Медикаментозное воздействие предполагает выполнение таких процедур, как:
- Прием обезболивающих препаратов. Это доставит пациенту некоторое облегчение. Он сможет нормально поесть, поспать и сделать неотложные дела.
- Промывание носовых ходов теплым соляным раствором. Делать это нужно небольшой резиновой клизмой. Жидкость должна проходить по ходам самотеком. Не допускается ее принудительное втягивание.
- Облегчение дыхания. Для этого используются сосудосуживающие назальные капли. Прочищенные носовые ходы обеспечат свободный отток гнойной субстанции из пазух.
- Снятие воспаления слизистой оболочки. Избавление от отека значительно улучшит состояние пациента.
- Прием антибиотиков. Подобные препараты принимаются в виде таблеток, порошков и инъекций. Уничтожение инфекции способствует остановке прогрессирования болезни и быстрому выздоровлению.
Как правило, выздоровление наступает через 2-3 недели.
Воздействие на пораженные области с помощью электрических медицинских приборов значительно ускоряет процесс исцеления больного.
При проведении процедур используются такие виды воздействия, как:
- облучение носовых пазух кварцевой лампой, что способствует уничтожению вредоносных вирусов и бактерий;
- прогревания, которые способствуют более легкому отходу гноя и снятию болевых ощущений;
- использование ультравысокочастотной терапии;
- применение динамического тока.
Проводить подобные процедуры можно как в клинических, так и в домашних условиях. В аптеках можно приобрести различные портативные медицинские приборы определенного спектра действия.
Операция проводится в тех случаях, когда медикаментозные и физиотерапевтические методы не принесли желаемых результатов. Как правило, операция проводится, когда прекращается дренаж из пазух вследствие забивания каналов гноем. Если этого не сделать, то выделения могут проникнуть вглубь черепа и нанести ощутимый вред.
Для проведения лечения гайморита проводятся такие виды оперативного вмешательства, как:
- Прокалывание стенок полости. Подобное мероприятие проводится как для диагностики, так и для лечения. В полость вставляются дренажные трубки, через которые проводятся откачивание гноя и введение лекарственных препаратов. В ходе промывания физиологическими растворами происходит удаление гноя со всей поверхности полости. Подобный метод является наиболее эффективным, так как позволяет доставить лекарство непосредственно к очагу воспаления.
- Удаление аденоидов. Такая операция проводится под местным наркозом и относительно безболезненна. Пациент восстанавливается уже через 2-3 часа после ее окончания. Болевой синдром и отечность исчезают через 3 дня.
- Проделывание отверстий в носовых раковинах. Операция проводится под общим наркозом. Проделанное отверстие служит для дренажа при хронических формах заболевания. Несмотря на эффективность оттока, через несколько лет отверстие зарастает.
Современная медицина предлагает промывание полостей без прокола с помощью вакуумных устройств.
Большое значение для предотвращения заболевания имеют соблюдение здорового образа жизни и меры профилактики, которые должны осуществляться непрерывно.
источник
 Бактериальный. Фронтит возникает из-за проникновения в полость носа болезнетворных бактерий.
Бактериальный. Фронтит возникает из-за проникновения в полость носа болезнетворных бактерий.
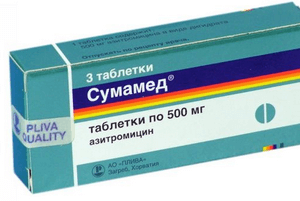 Симптоматическая терапия включает в себя обильное теплое питье, постельный режим, при необходимости прием жаропонижающих средств. Многие мамы интересуются, можно ли гулять при синусите? Больному ребенку лучше не выходить на улицу, особо в холодное время года.
Симптоматическая терапия включает в себя обильное теплое питье, постельный режим, при необходимости прием жаропонижающих средств. Многие мамы интересуются, можно ли гулять при синусите? Больному ребенку лучше не выходить на улицу, особо в холодное время года.