Когда у человека начинает болеть голова и появляется давящее ощущение в области переносицы, то вероятнее всего это двухсторонний синусит. Он характеризуются продолжительными воспалительными процессами, происходящими по обеим сторонам носа, имеющие продолжительность примерно 1 месяц.
Стоит отметить, что 2-х сторонний синусит может быть нескольких видов, именно поэтому, его обязательно нужно правильно диагностировать, чтобы подобрать соответствующие методы проведения терапии.

- запущенные болезни дыхательных путей;
- ринит;
- аденоиды;
- искривленная носовая перегородка;
- проблемы с зубами.
Помимо этого, заражение может произойти по причине проникновения в организм различного рода вирусов и бактерий. Независимо от причины, по которой возник двусторонний синусит, требуется проведение своевременной диагностики и последующей комплексной терапии.
Двусторонний верхнечелюстной синусит встречается достаточно редко, однако, он отличается значительно более выраженными симптомами, чем односторонний синусит, тяжестью и продолжительностью течения. Основными признаками этой болезни считаются:
- регулярные головные боли;
- значительные болезненные ощущения в носовых пазухах;
- заложенность носа;
- насморк с гнойными выделениями;
- гнусавость голоса.
При возникновении осложнений может быть выделение гнойного экссудата, и этот патологический процесс может перетекать в другие болезни, например, происходит поражение головного мозга.
Двухсторонний верхнечелюстной синусит может протекать в острой и хронической форме. Для острого течения патологического процесса характерно резкое увеличение температуры и значительное ухудшение самочувствия. Хроническая форма характеризуется тем, что появляются гнойные выделения, а также начинаются серьезные проблемы с обонянием.
В зависимости от области локализации воспалительного процесса, синусит может быть различных видов, в частности таких как:
Каждый из этих патологических процессов требует выбора определенного метода проведения терапии.
Важно! Нужно своевременно распознать наличие патологического процесса в организме и провести комплексное своевременное лечение.
Определить наличие болезни можно при помощи правильно проведенной диагностики, которая подразумевает под собой:
- осмотр;
- лабораторные исследования;
- компьютерная томография;
- ультразвуковое исследование;
- ренгенография.
Достаточно часто развивается острый одонтогенный синусит, возникающий в результате наличия проблем с зубами. Одонтогенный синусит требует более тщательной диагностики и лечения, так как эта болезнь может привести к достаточно серьезным и опасным осложнениям.
Чтобы узнать какие именно вирусы и бактерии спровоцировали возникновение болезни, нужно дополнительно провести анализ содержимого пазух носа.
Квалифицированное лечение может определить только опытный доктор-отоларинголог. Продолжительность курса терапии, а также назначение медикаментозных препаратов во многом зависит от возраста больного, сложности течения патологического процесса, а также многих других факторов.
Медикаментозная терапия подразумевает под собой применение местных сосудосуживающих препаратов, в частности, таких как Нафтизин или Санорин. При повышенной температуре применяются жаропонижающие лекарства. Если поражены две носовые пазухи болезнетворными микроорганизмами, то назначается антибактериальная терапия. При остром синусите дополнительно назначаются противоаллергические препараты.
Очень хорошие результаты при лечении обеспечивает методика синус-эвакуации. При ее проведении в носовые проходы вставляются специальные катетеры, и через них закачивается антисептическое средство. После этого, точно таким же методом выводятся имеющиеся гнойные выделения и скопившаяся слизь.
Если консервативные методы проведения терапии не принесли требуемого результата, то проводится лечение путем оперативного вмешательства. Оперативное вмешательство проводится путем прокола в условиях стационара.
Если прошла острая фаза болезни, то пациенту дополнительно назначаются методы физиотерапии. Также очень хороший эффект обеспечивает промывание носовых проходов. Для приготовления лечебного раствора потребуется достаточно теплая вода и небольшое количество соли. Хороший эффект дают растворы, изготовленные на основе морской воды.
В большинстве случаев при неосложненном течении патологического процесса больные могут проходить лечение на дому и периодически посещать доктора для проведения осмотров. Можно дополнительно проводить паровые ингаляции, понемногу добавляя в кастрюльку с горячей водой различные целебные ароматические масла. Очень хорошо помогает справиться с патологическим процессом и облегчить дыхание ментол, который дополнительно увлажняет пересушенную слизистую носа.
На ночь желательно делать теплые ножные ванночки. Для приготовления таких ванночек в теплую воду можно понемногу добавлять сухой горчичный порошок. Пропаривание ног помогает качественно устранить отечность слизистых носа и облегчить течение заболевания.
Неосложненные формы синусита вполне возможно достаточно эффективно лечить при помощи народных методик. Для проведения хорошо подходят паровые ингаляции с отваром лекарственных трав. Продолжительность проведения процедуры составляет не более 20 минут. После этого нужно находиться в тепле на протяжении часа.
Можно делать тепловые компрессы с применением хорошо разогретой морской соли или речного песка, которые нужно насыпать в полотняный мешочек.
Важно! Стоит помнить, что прогревания и ингаляции можно делать только при отсутствии температуры.
Довольно хороший эффект обеспечивают промывания с помощью минеральной воды, а также отваров лекарственных трав. Капли и спреи для промывания носа вполне возможно заменить разбавленным соком алоэ. Для усиления лечебного воздействия в это средство желательно добавить немного меда. Можно дополнительно использовать чесночные капли, помогающие улучшить общее состояние.
Чтобы предотвратить образование синусита и не допустить возникновения осложнений, нужно тщательно следить за здоровьем. Особенно важно повышать свой иммунитет. При хорошем состоянии иммунной системы организм вполне в состоянии довольно быстро и легко справиться с образовавшейся инфекцией самостоятельно.
Если синусит или другие заболевания носовых пазух обостряются периодически, то нужно обратиться к доктору для проведения оперативного вмешательства.
источник

Не все родители обращаются за врачебной помощью при первых признаках простуды. Малыша пытаются лечить народными средствами или с помощью лекарственных препаратов. После того, как основные симптомы вирусного заболевания исчезают, обычному насморку не уделяют должного внимания. Это является большой ошибкой родителей, ведь основной причиной синусита у детей является не вылеченный до конца ринит.
В зависимости от локализации воспалительного процесса в носовой полости, бывает несколько разновидностей синусита у детей.
- Фронтит. Воспалительный процесс затрагивает только лобную часть головы.
- Гайморит. В этом случае очаг воспаления локализуется в верхнечелюстной пазухе. При двухстороннем верхнечелюстном синусите симптомы заболевания проявляются симметрично.
- Сфеноидит. Болезнь затрагивает клиновидные отделы околоносового пространства.
- Этмоидит. При воспалении решетчатых пазух носа у малыша диагностируется этмоидальный синусит.
Возрастные особенности ребенка:
- Малыши в районе четырех годиков чаще болеют этмоидитом. Это объясняется тем, что гайморовы пазухи в 4 года еще плохо развиты и напоминают узкую щель. Этмоидит проявляет себя припухлостью носовой перегородки, отечностью глазницы и верхнего века.
- Дети пяти лет более подвержены гаймориту. Нижняя стенка гайморовых отверстий находится близко к верхней челюсти, и в момент смены молочных зубов на коренные часто возникает воспалительный процесс. Также в 5 лет верхнечелюстные пазухи считаются практически сформированными, и не вылеченный до конца насморк может перейти в гайморит.
- Дети старших классов могут переболеть любым из видов синусита.
В зависимости от того, что стало причиной синусита у ребенка, заболевание бывает следующих видов.
-
Бактериальный. Фронтит возникает из-за проникновения в полость носа болезнетворных бактерий.
- Травматический. При деформации носовой перегородки после сильного ушиба или перелома, слизистая воспаляется и появляется отек.
- Вирусный. В организм ребенка проникают вирусы, которые вызывают воспаление пазух носа.
- Грибковый. Возбудителями грибкового синусита у детей выступают грибковые инфекции.
- Аллергический. К диагностике и лечению аллергического синусита требуется особый подход. У малыша возникает заложенность носа и обильные выделения слизи в ответ на контакт с раздражителем. В виде аллергена может быть что угодно: пыльца цветов и деревьев, шерсть домашних питомцев, шоколад и многое другое.
- Смешанный синусит может возникнуть при попадании в носовую полость патогенных микроорганизмов различного характера (например, вирусов и бактерий).
В зависимости от длительности протекания фронтита у детей, заболевание может носить острую или хроническую форму.
- Острый синусит обычно возникает при ОРВИ и гриппе и обладает ярко выраженными симптомами: головной болью, обильными выделениями из носа, повышенной температурой тела. Длительность острого синусита не превышает полутора месяцев.
- Хронический синусит у детей является осложненной формой острого типа заболевания. Продолжительность болезни превышает два месяца, причем симптомы могут на время исчезать, а затем появляться снова.
Синусит у детей далеко не безопасное заболевание. Из-за отека слизистой в околоносовых пазухах собирается муконазальный секрет, который является идеальной средой для размножения патогенных микроорганизмов. Верхнечелюстные пазухи находятся в непосредственной близости от оболочки головного мозга, и если воспалительный процесс начнет распространяться дальше, возможны серьезные осложнения. Также фронтит у детей может спровоцировать появление отита.

- Анатомические особенности строения носовой перегородки. Искривленная перегородка не дает слизи вытекать наружу, происходит застой секрета, в котором размножаются патогенные микроорганизмы.
- Частые инфекционные заболевания из-за низкого иммунитета.
- Постоянные переохлаждения.
- Аденоиды.
Развивающийся синусит у ребенка можно определить самостоятельно, но поставить точный диагноз и назначить соответствующее лечение способен только врач.
Симптомы заболевания у детей:
- Не проходящий более двух недель насморк.
- Заложенность носа, причем при двухстороннем фронтине заложенность носа отмечается с обеих сторон.
- Из носовых проходов обильно вытекает слизь, при хроническом синусите с примесями гноя.
- Головная боль в лобной части головы, усиливающаяся при наклоне туловища вниз.
- Припухлость в районе носовой перегородки и глазниц.
- Отсутствие обоняния.
- Болевые ощущения в области верхней челюсти.
- Быстрая утомляемость, перепады температуры тела, отсутствие аппетита.
Чтобы знать, как вылечить затяжной синусит у ребенка и избежать возможных осложнений, необходимо поставить точный диагноз. Осмотр малыша и опрос мамы помогут собрать анамнез болезни, в некоторых случаях необходима рентгенография. Однако Комаровский считает, что рентгеновский снимок не помогает поставить диагноз синусит у ребенка из-за схожих признаков с обычным насморком. Только после полной диагностики малышу назначается лечение.
В зависимости от тяжести протекания болезни, ребенку назначается терапевтический курс, состоящий из нескольких этапов. Обычно лечение синусита у детей проводится в домашних условиях, госпитализация требуется в исключительных случаях.
- Нормализация дыхания у ребенка.
- Устранение возбудителей болезни (вирусов или бактерий).
- Снятие отека и воспаления.
- Недопущение возникновения осложнений.
-
Симптоматическая терапия включает в себя обильное теплое питье, постельный режим, при необходимости прием жаропонижающих средств. Многие мамы интересуются, можно ли гулять при синусите? Больному ребенку лучше не выходить на улицу, особо в холодное время года.
- Прием антибиотиков. В идеале антибактериальные препараты назначаются только после лабораторного исследования муконазального секрета. Если в нем обнаружены вредоносные бактерии, то с учетом этих данных малышу назначается необходимое лекарственное средство. Наиболее часто детям прописывается курс препаратов широкого спектра действия: Сумамед, Амоксиклав, Аугментин и другие. Для местного воздействия назначаются капли с содержанием антибиотиков: Полидекса, Биопарокс, Изофра.
- Сосудосуживающие капли и аэрозоли. Кратковременно снять отек в носовой полости и облегчить дыхание у ребенка помогут препараты на основе ксилометазолина. Однако родителям стоит помнить, что сосудосуживающие препараты нельзя применять более недели.
- Антигистаминные препараты. Если гайморит у ребенка вызван аллергической реакцией организма на раздражитель, маленькому пациенту назначаются противоаллергические средства. Они помогут устранить основные симптомы болезни и ускорить процесс выздоровления. Аллергический синусит лечится без антибиотиков.
- Хирургическое вмешательство. Если медикаментозное лечение не дало положительного результата и малыша продолжают беспокоить симптомы синусита, принимается решение о проколе пазух носа. После пункции из околоносовых пазух откачивается слизь с примесями гноя и в полость заливается антибактериальный препарат.
Самостоятельно назначать лечение при синусите у ребенка не рекомендуется, это должен делать только опытный специалист.

- Ингаляции. Паровые ингаляции запрещается делать при повышенной температуре тела. Если противопоказаний нет, то малышу нужно дать подышать над тазом с горячей водой с добавлением отвара ромашки, эвкалипта и других лекарственных трав. Хорошо себя зарекомендовал старый проверенный способ – дышать над кастрюлей с только что сваренным картофелем.
- Лечебные аппликации. Алоэ смешать с медом в равных пропорциях. Полученную смесь нанести на ватный диск и приложить к переносице. При двустороннем синусите аппликации прикладываются с обеих сторон.
- Свекольный сок. Детям старшего возраста можно закапывать неразбавленный сок свеклы, малышам его разбавляют с кипяченой водой.
- Свежевыжатый сок каланхоэ. Для усиленного чихания и очищению пазух носа от слизи используется сок каланхоэ.

- Полноценное и сбалансированное питание малыша.
- Ежедневные прогулки на свежем воздухе.
- Ребенка важно одевать по погодным условиям: перегревание малыша не менее опасно, чем его переохлаждение.
- Влажная уборка и частое проветривание помещения, где находится ребенок, обеспечит комфортные условия для проживания.
- Предотвратить контакт ребенка с возможными раздражителями.
- Следить за гигиеной носовой полости. Промывать нос после посещения общественных мест.
- Полностью вылечивать насморк.
При соблюдении несложных правил, вашего малыша обойдет стороной неприятное заболевание в виде воспаления околоносовых пазух.
источник
Обычная простуда у детей 4-10 лет без своевременного лечения может закончиться развитием гайморита. Из-за слабости иммунитета и особенностей строения носоглотки это заболевание у ребенка протекает тяжелее, чем у взрослого. Чтобы предотвратить осложнения, своевременно обратитесь к врачу.
В верхней части черепа у человека расположены гайморовы пазухи. Это парный орган, который одним концом сообщается с ротовой полостью. Гайморовы пазухи принимают участие в формировании речи и процессе обоняния. Воспаление слизистой носа приводит к отеку, сужению выходного отверстия органа и застою слизи.
Такое состояние диагностируется как острый или хронический гайморит. Синонимичное название болезни – верхнечелюстной синусит. Если острое воспаление возникает сразу в двух пазухах, диагностируют двусторонний гайморит. В Международном справочнике болезней патологии присвоен код J01-J32.
Ни острый, ни хронический гайморит практически никогда не встречается у новорожденных и детей до года. Это связано с недостаточным развитием гайморовых пазух. По статистике, синусит чаще диагностируется у ребенка 4-10 лет после перенесенного ОРВИ или ОРЗ (острых респираторных заболеваний).
Инфекция попадает в верхние дыхательные пути с воздухом или током крови. Внедряясь в слизистую оболочку носа, микроорганизмы вызывают воспаление, отек и другие неприятные симптомы.
Длительный застой слизи способствует генерализации воспалительного процесса, может нарушить дыхание и привести к тяжелым осложнениям. Выделяют такие последствия недолеченного гайморита:
- Отит – воспаление уха.
- Менингит, менингоэнцефалит – поражение оболочек и серозного вещества головного мозга.
- Миокардит – острое воспаление сердечной мышцы.
- Флегмона глазницы – некроз и гнойное поражение орбитальной клетчатки глаза.
- Бактериальное заболевание почек.
- Остеомиелит – гнойно-некротическое поражение костей.
Медики группируют заболевание по нескольким признакам. В зависимости от длительности течения воспаления выделяют такие виды патологии:
- Острый двухсторонний синусит – продолжается 3-4 месяца.
- Хронический – воспалительный процесс протекает дольше 4 месяцев.
- Рецидивирующий – обострение бывает 2-4 раза в год.
Хронический двусторонний гайморит дополнительно подразделяется на такие подвиды:
- Гиперпластический. Слизистая уплотняется из-за длительного воспалительного процесса. Изменения в носоглотке сохраняются даже после проведения медикаментозного лечения.
- Полипозный. Гайморит развивается из-за разрастания в полости носоглотки полипов.
- Атрофический. Характеризуется дегенеративными изменениями желез слизистой носа. Отличительный признак патологии – скудные выделения с неприятным запахом.
По характеру протекания различают такие формы патологии:
- Катаральная (экссудативная) – острый гайморит. Начинается внезапно и не сопровождается дополнительными признаками.
- Гнойная. Характеризуется глубокой степенью поражения слизистой, часто протекает в хронической форме. Отличительный симптом – наличие гноя.
По типу возбудителей принята такая классификация двустороннего синусита:
- Вирусный – развивается на фоне острых респираторно-вирусных инфекций. Характерные симптомы: сильный насморк, боль в области переносицы.
- Бактериальный – воспаление вызывают стафилококки, стрептококки и другие бактерии. Отличительный признак – выделения из носа зеленого цвета.
- Грибковый – чаще развивается на фоне длительного лечения антибактериальными препаратами. Редко диагностируется у детей до 14 лет.
- Аллергический – заложенность носа возникает при контакте с аллергенами (пылью, пыльцой).
По способу проникновения возбудителей болезни в организм различают такие подгруппы двустороннего гайморита:
- Риногенный – возбудители воспаления попадают на слизистую носа с воздухом.
- Одонтогенный – возникает из-за заболевания зубов и десен.
- Травматический – появляется при черепно-мозговых травмах, врожденных искривлений перегородки носа.
- Гематогенный – очаг инфекции расположен во внутренних органах, а возбудители воспаления попадают в гайморовы пазухи с током крови.
У детей 4-6 лет заболевание протекает в острой форме. Клинические признаки ярко выражены: лихорадка, сильная заложенность носа, головные боли.
Симптомы болезни стерты: незначительная температура, кашель, слабость.
Обострение синусита у малышей 4 лет сопровождается изменением тембра голоса. Он становится низким, глухим. У детей старшего возраста наблюдается гнусавость. К другим симптомам двустороннего гайморита острой формы относятся:
- сильный насморк, обильные слизистые выделения из носа (иногда с примесями гноя);
- высокая температура 38-39 °С;
- слабость мышц;
- быстрая утомляемость, сонливость;
- неприятный запах изо рта;
- острая боль в переносице, щеках (усиливается при наклонах головы);
- тошнота, приступы рвоты;
- ломота в суставах;
- повышенная потливость;
- заложенность ушей;
- снижение качества зрения;
- отсутствие аппетита;
- сильные головные боли;
- кашель по утрам, из-за стекания слизи из носоглотки в гортань.
Запущенный двусторонний гайморит у ребенка вызывает проблемы с дыханием, из-за чего возможна задержка в умственном и физическом развитии. Характерные симптомы хронического синусита:
- постоянная заложенность носа;
- вялость;
- ухудшение памяти;
- затрудненное носовое дыхание;
- умеренная головная боль;
- периодические выделения из носа слизи серозного, зеленого или желтого цвета.
Иммунитет ребенка начинает формироваться с первого года жизни. Этот процесс считается полностью завершенным к 6-10 годам.
Чаще двухсторонний гайморит у ребенка развивается в осенне-зимнее время года, из-за резкого перепада температур. Способствуют болезни и такие факторы:
- удаление аденоидов;
- врожденное искривление перегородки;
- наличие в носу кист или полипов;
- плохая экология;
- аллергия;
- глистные инвазии;
- заболевания десен, кариес;
- наследственные заболевания, которые приводят к нарушению дыхания или поражению желез внутренней секреции (муковисцидоз);
- злоупотребление сосудосуживающими каплями, препаратами с антибиотиками;
- инфекционные заболевания – скарлатина, грипп, ОРВИ;
- травмы носа.
При появлении подозрений на гайморит отведите ребенка к отоларингологу. Врач проведет внешний осмотр, изучит жалобы. Чтобы определиться с тактикой лечения и дифференцировать синусит с другими болезнями носоглотки назначит такие исследования:
- Рентген придаточных пазух. Определяет локализацию воспалительного процесса, стадию заболевания.
- Диафаноскопия –просвечивание тканей носоглотки светом. Помогает диагностировать отечность, наличие полипов и атрофии.
- Передняя риноскопия. Визуальное обследование носа при помощи зеркал. Помогает врачу оценить состояние слизистой, выявить новообразования.
- Анализ крови. Показывает завышенный уровень лейкоцитов, степень воспаления.
- Томографическое исследование. Назначается, если есть подозрения на синусит невоспалительного характера – травматический, атрофический, полипозный.
- Бакпосев. Проводится для определения чувствительности микроорганизмов к антибиотикам.
Терапия верхнечелюстного синусита комплексная. В задачи медиков входит:
- приостановить рост болезнетворных микроорганизмов;
- снять воспаление;
- устранить застой слизи;
- предотвратить развитие осложнений.
Из-за тяжести симптомов лечение детей до 4 лет проводят в условиях стационара. Острый двусторонний гайморит у ребенка от 5 лет можно устранить амбулаторно с помощью медикаментозной терапии и физиопроцедур. Хронический синусит с тяжелым течением лечат с помощью прокола носовых пазух.
источник
Синусит у ребенка представляет собой распространенное заболевание, которым ежегодно болеет ¼ детей всего мира. Этот воспалительный процесс развивается в носовых пазухах (чаще всего он диагностируется в холодное время года). Возбудителем данной патологии, как правило, являются бактерии, вирусы, грибки или аллергены.
Классификация детского синусита осуществляется следующим образом:
- Острый. Продолжительность заболевания составляет 8 недель с момента инфицирования до полного выздоровления.
- Хронический. Дети могут болеть этой формой заболевания длительный промежуток времени, превышающий 8 недель. В некоторых случаях хронический синусит проявляется до 4 раз в год (при наличии провоцирующих факторов).
- Рецидивирующий. Юные пациенты могут болеть с определенными временными перерывами, продолжительность которых превышает 2 месяца.
Двусторонний синусит, как правило, диагностируется у детей с запущенной стадией заболевания и требует комплексной медикаментозной и физиотерапевтической терапии.
С учетом топографии (места поражения) выделяют:
Катаральный синусит никогда не развивается первоначально у маленьких пациентов, возраст которых колеблется от 2 лет до 3 лет. У многих малышей этой возрастной категории синуситу предшествует двухсторонний ринит, который провоцирует вирусная или бактериальная инфекция. Современной медицине известны следующие возбудители заболевания:
- респираторно-синцитиальный вирус;
- коронавирус;
- аденовирус;
- вирус парагриппа, гриппа;
- пневмококк;
- гемофильная палочка;
- микоплазмы, хламидии и другие микроорганизмы.
Симптомы синусита у детей проявляются следующим образом:
- появляется сильная головная боль в височной области и в лобной части (в зависимости от топографии синусита);
- притупляется обоняние;
- появляются выделения из носа (чаще всего гнойные);
- дети становятся слишком нервными и раздражительными;
- повышается температура;
- появляется кашель при синусите;
- у малышей пропадает аппетит;
- появляются отеки в области воспаленных носовых пазух;
- озноб, лихорадочные состояния и т. д.
Стоит отметить, что чем тяжелее форма патологии, тем ярче будут признаки заболевания у ребенка. Если родители не хотят, чтобы синусит стал хроническим, им нужно незамедлительно показать свое чадо узкопрофильному специалисту, который проведет весь спектр диагностических мероприятий и подберет действенное лечение.
Перед тем, как назначить лечение, каждый узкопрофильный специалист должен поставить точный диагноз пациенту. Это связано с тем, что многие заболевания имеют схожую симптоматику, и только на основании внешних признаков врачи не должны проводить лечебно-профилактические мероприятия.
Как только родители малыша заметили первые признаки заболевания, им следует в срочном порядке обратиться к участковому педиатру. Врач начнет прием со сбора анамнеза, внимательно осмотрит малыша. После этого назначит комплекс обследований, которые подтвердят или опровергнут первичный диагноз. Стандартными диагностическими тестами (с определенной вариацией в зависимости от клинической картины) при подозрении на синусит являются:
- лабораторное исследование крови и мочи (общеклинический анализ);
- рентгенография лицевого черепа;
- ультразвуковое исследование;
- компьютерная томография;
- диафаноскопия (просвечивание пазух направленным пучком света);
- магнитный резонанс.
После того, как юному пациенту отоларинголог установит точный диагноз и подберет лечебную методику, родители должны в домашних условиях выполнять все наставления и рекомендации. Основными целями, которые должны быть достигнуты в ходе терапии, являются:
- максимальное улучшение общего самочувствия малыша;
- сокращение до минимума времени течения этого воспалительного процесса;
- полное уничтожение возбудителя заболевания;
- предупреждение развития осложнений, которые могут привести к серьезным последствиям.
Родители на протяжении всего срока лечения должны отказаться от уличных прогулок, так как у ребенка ослаблен иммунитет, и он может параллельно подхватить какое-нибудь вирусное или инфекционное заболевание. Одновременно с этим не стоит забывать о регулярном проветривании помещения, где находится ребенок.
При лечении данной патологии специалисты назначают малышам антибиотики, обладающие либо системным, либо местным действием. Чаще всего для этих целей используются таблетки или суспензии. Если у пациента наблюдается тяжелая форма патологии, то ему данные препараты вводятся внутривенно или внутримышечно.
В медикаментозный курс входят и следующие виды лекарств:
- Антигистаминные и противовоспалительные средства.
- Кортикостероиды, которые обладают местным действием. С их помощью специалисты устраняют не только воспалительные процессы, но и предупреждают развитие осложнений. Одним из таких представителей является Флукатизон.
- Препараты, которые стимулируют работу иммунной системы. Малыши после курса иммуностимуляторов становятся более устойчивыми к различным вирусным и бактериальным болезням.
- Сосудосуживающие лекарственные средства (например, Ринофлуимуцил, Назол Кидс и другие). Они уменьшают отечность и количество выделений из носа.
- Мукорегуляторы позволяют выделяемой из носовых пазух слизи менять свою консистенцию. В итоге она быстрее и лучше выводится. К таким препаратам относится Ацетилцистеин, который отлично себя зарекомендовал при лечении синуситов.
- Соляные растворы (гипертонические), которые используются для санитарной обработки носа, например, Аквамарис, Аквалор бэби и другие.
При лечении синусита специалисты ЛОР-профиля иногда проводят пациентам микроманипуляции, которые позволяют улучшить их общее самочувствие, облегчить носовое дыхание и быстрее вывести слизь. Чаще всего применяется всеми методика под названием «кукушка» (медленное вливание лечебных растворов через 1 ноздрю и их активное высасывание через другую). Данной категории пациентов в некоторых случаях показано дренирование носовых пазух либо пункция с последующим зондированием.
Дренирование проводится в условиях стационара. Данная манипуляция показана в том случае, когда у ребенка наблюдается вторичная форма болезни, либо патологический процесс протекает с осложнениями. Перед дренированием ребенку делается местное, но эффетивное обезболивание. В том случае, когда юный пациент сильно боится и не может терпеть боль, манипуляция проводится под общим наркозом.
Перед тем, как лечить малыша, специалист должен узнать у родителей, есть ли у него аллергия на медицинские препараты. В том случае, если ребенку никогда не делали аллергопробу, перед введением лекарственных средств в обязательном порядке делается такой тест.
Чтобы предотвратить рецидив заболевания, родители должны приложить максимум усилий. В первую очередь, им нужно обеспечить малышам должный уход, а также системный прием медицинских препаратов, которые выписал лечащий врач. После прохождения курса терапии и излечения от синусита, следует с регулярной периодичностью проводить юным пациентам профилактику. Специалисты настоятельно рекомендуют:
- естественным способом стимулировать работу иммунной системы (рациональное питание, выполнение физических упражнений);
- своевременно проводить санацию полости рта;
- проводить комплекс мероприятий, направленных на закаливание детского организма;
- своевременно лечить простудные заболевания, которые сопровождаются ринитом;
- устранять хирургическим способом анатомические дефекты (приобретенные или врожденные), которые присутствуют в носовой полости;
- принимать витаминно-минеральные комплексы;
- в жилых помещениях поддерживать оптимальный уровень влажности и благоприятный температурный режим;
- не использовать непроверенных народных рецептов и медикаментозных методик, так как с их помощью можно навредить ребенку. Лучше получить консультацию у лечащего врача, который подскажет, как вылечить болезнь, и какие можно применять народные методики и т. д.
Если маленький пациент своевременно не получит адекватного лечения, то болезнь перейдет в хроническую стадию. Это чревато серьезными последствиями, так как инфекция может поражать различные ткани, попадая в них с током крови, в т.ч. окологлазничную сетчатку, головной мозг. Родители должны внимательно следить за самочувствием больного ребенка, и если они заметят какие-нибудь покраснения, отеки или сыпь на фоне проводимого лечения или ухудшение самочувствия, им нужно незамедлительно обратиться за помощью к лечащему врачу.
Если предпринятые мероприятия не принесли ожидаемых результатов, то специалисты назначают хирургические манипуляции. Таким больным могут проводить:
- Пункцию воспаленной пазухи. Это неприятная процедура, но она позволяет обеспечить отток патологического экссудата, что способствует скорейшему выздоровлению.
- Синусопластику (баллонную), во время которой катетер вводится в ноздрю, после чего под воздействием сильного давления воздушный поток начинает расширять пазуху;
- Функциональную (эндоскопическую) хирургическую методику, во время которой удаляются все ткани, которые мешали свободному оттоку слизи из носовых пазух и т. д.
Что касается применения рецептов народной медицины при лечении синуситов, то предварительно родители должны получить консультацию у лечащих врачей. Чаще всего при заболеваниях дыхательных путей применяют такие средства:
- отвар шалфея;
- отвар ромашки;
- пихтовое масло (больной должен вдыхать испарения).
Самым известным способом лечения ринита, который может стать предвестником синусита, является вдыхание паров сваренного в кожуре картофеля. Ребенка нужно усадить над парующей кастрюлей и накрыть его большим полотенцем или одеялом. Ингаляции малыш должен делать на протяжении 15-20 минут, после чего ребенка нужно насухо обтереть и укутать.
Отлично справляются с заложенным носом сваренные вкрутую яйца или же носок, наполненный горячей солью. При помощи этих средств нужно делать сухое прогревание носовых пазух. Также специалисты не возражают против использования вьетнамской звездочки, которая является лекарственным средством. Помимо звездочки при борьбе с синуситами можно задействовать сок алоэ или каланхоэ, приготовленные в домашних условиях чесночные капли, целебные мази и бальзамы. Хорошо помогают при любых простудных заболеваниях ножные ванночки (в горячую воду добавляется горчица), после которых показан постельный режим.
источник
Синусит – это очень распространенное заболевание, которое затрагивает 1 из 10 человек в год. Ним болеют не только взрослые, но и дети. Двухсторонний синусит опасен, поэтому к его лечению нужно подходить серьезно. Из данной статьи Вы получите необходимые сведения о болезни и узнаете, как правильно ее лечить.
Действие инфекции при двухстороннем синусите
Синусит – это воспаление придаточных пазух носа (на латинском они называются sinus – синусы). Пазухи представляют собой пустые полости, находящиеся в костях лица (по бокам от носа, рядом с переносицей, над бровями). Они соединены с носовой полостью через небольшие каналы, по которым попадает воздух и выходит слизь, продуцируемая слизистой оболочкой в защитных целях.
У человека есть 4 вида синусов (верхнечелюстной, лобный, клиновидный и решетчатый лабиринт), которые находятся по обеим сторонам лица. Когда воспаляется пазуха с одной стороны, то говорят об одностороннем синусите, а при поражении с двух сторон – его называют двухсторонним.
Что происходит при синусите? Под действием инфекции или каких-либо аллергенов происходит воспаление слизистой оболочки. Вследствие этого возникает отек, и просвет пазухи перекрывается. Далее в этом закрытом пространстве накапливается воспалительный экссудат и может случиться нагноение.
Такие процессы сопровождаются неприятными местными симптомами, нарушением функции дыхания, а также общим ухудшением самочувствия больного. Причем двухсторонний синусит протекает более тяжело, чем односторонний.
В зависимости от того, какая из 4 пазух поражена, различают такие виды двухстороннего синусита:
Синусит может быть острым и хроническим. Острый двухсторонний синусит длится до 4 недель, а хронический – более 8. При остром воспалении симптомы возникают спонтанно, они более мучительные, но после прохождения недельного лечения наступает облегчение и человек поправляется, а при хроническом все протекает не так заметно, но со временем наблюдается прогрессирование и развитие осложнений. Так, при длительном течении болезни (от 1 года) возможно развитие полипов на слизистой оболочке носа.
Обратите внимание: двухстороннее воспаление всех придаточных пазух называется пансинусит .
Также важно отличать катаральный синусит от гнойного. В первом случае болезнь ограничивается воспалением, а во втором – образованием гнойных выделений. Гнойный синусит крайне опасен. Его нежелательно лечить в домашних условиях.
Двухсторонний синусит может развиться из-за:
- Попадания в пазухи инфекции. В основном, синусит вызывают бактерии и вирусы, редко – грибки. Например, с симптомами двухстороннего синусита часто сталкиваются при различных ОРВИ. Бактерии могут распространиться на пазухи из горла или носа при рините, фарингите, ангине и других ЛОР-заболеваниях. Также есть вероятность попадания инфекции через воду во время купания в речке или грязном бассейне. Болезнь может начаться с воспаления одной части пазухи. Если не приступить к лечению своевременно, то процесс становится двухсторонним.
- Аллергии. Аллергия – это еще одна распространенная причина синусита. Она сопровождается отеком слизистой оболочки, что вызывает застой слизи в пазухах. В результате даже может присоединиться бактериальная инфекция.
- Перекрытия пазухи механическим путем. Сюда относятся полипы в носу, искривление носовой перегородки, опухоли и различные травмы.
Обратите внимание: если у Вас пониженный иммунитет, то риск заболеть синуситом намного выше. Часто по причине слабой защиты организма болеют маленькие дети.
Симптомы двухстороннего синусита напрямую связаны с воспалением и скоплением слизи в пазухах. Человек жалуется на неприятные ощущения и боль в области лица (ее можно четко ощутить при дотрагивании к коже). При двухстороннем верхнечелюстном синусите наблюдается боль по обеим сторонам от носа, которая зачастую отдает в зубы. При фронтите боль локализуется над бровями и в висках, при сфеноидите – между глаз, а при этмоидите – в голове, глазах, затылке.
Вообще, головная боль – частый спутник любой формы синусита, так как пазухи расположены близко к мозгу.
Полезно: различить вирусное заражение от бактериального помогает длительность и тяжесть синусита. Симптомы при ОРВИ достигают своего пика примерно на 3 день, а к концу недели уже стихают. При бактериальном поражении облегчение не наступает, если не начать адекватную антибактериальную терапию.
К другим важным признакам двухстороннего синусита относятся:
- «забитый» нос;
- слизистые или гнойные выделения;
- ухудшение обоняния;
- отек и покраснение на лице.
Общее состояние больного – плохое. Присутствует усталость, слабость, потеря аппетита. Температура часто переваливает за 38°. Недуг может сопровождаться болью в горле и кашлем. При развитии осложнений страдает зрение и слух.
Аллергический синусит отличается чиханьем, зудом в носу, слезливостью глаз. Также наблюдаются ринорея, неприятные ощущения в носу и придаточных пазухах.
При первичном посещении врача хороший сбор анамнеза и физиологическое обследование (внешний осмотр, пальпация, риноскопия) для выявления всех распространенных симптомов могут обеспечить надежную диагностику двухстороннего синусита.
Более сложные диагностические методики применяют, когда наблюдаются затяжные симптомы. Тогда назначают рентген или компьютерную томографию. КТ позволяет с точностью определить состояние слизистой оболочки, степень ее уплотнения, наличие новообразований и патологий.
Дифференциальная диагностика должна проводиться по опухолям и инородным телам, которые могут спровоцировать синусит.
Какие еще методы применяются при диагностике синусита?
- врач может осмотреть уши для обнаружения сопутствующего отита;
- при наличии аллергии назначают аллергопробы для установления аллергена;
- если есть выделения из носа, врач берет ее на анализ, чтобы узнать возбудителя недуга (то есть тип бактерии). В большинстве случаев к такому анализу прибегают, если нет улучшений спустя неделю;
- в особых случаях, когда нет однозначного диагноза, могут посоветовать эндоскопическое обследование носа.
к содержанию ↑
Лечение двухстороннего синусита проводится в зависимости от причины его возникновения.
Потребуются противоинфекционная терапия. Бактерии уничтожаются антибиотиками, грибки – антимикотиками, а вирусы – противовирусными препаратами. Виды лекарств можно найти в таблице ниже. Из антибиотиков в первую очередь назначают Амоксициллин. Если от него нет эффекта в течение 2-3 дней, то применяют сочетание амоксициллина с клавулановой кислотой (Амоксиклав). Другие препараты прописывают, если у человека аллергия на пенициллины или для лечения запущенных хронических воспалений. В тяжелых случаях лекарства вводят внутривенно или внутримышечно. Длительность приема антибиотиков составляет 7-10 дней при остром двустороннем синусите и 2-4 недели – при хроническом.
Полезный факт! Противовирусные препараты не уничтожают инфекцию, как это делают антибиотики. Они лишь активируют иммунитет для борьбы с вирусом.
Средства противоинфекционной терапии
| Антибиотики при двухстороннем синусите | Таблетки: • Амоксициилин; • Амоксиклав; • Азитромицин; • Цефуроксим. Капли для носа: • Изофра; • Полидекса. |
| Противовирусные | Таблетки и сиропы: • Арбидол; • Циклоферон; • Амиксин; • Лавомакс. Мазь для носа: • Оксолиновая мазь; • Виферон. |
| Антимикотики | Таблетки: • Натамицин; • Нистатин; • Флуконазол; • Миконазол. Мази для носа: • Пимафуцин; • Экзодерил. |
к содержанию ↑
Если синусит вызван аллергией, то нужно пользоваться противоаллергическими средствами (антигистамины). Они продаются в форме таблеток для приема внутрь (Лоратадин, Эдем, Диоксидин, Цетрин).
Для закрепления результата, используют капли с противоаллергическим эффектом:
- Фенистил. Его действие основано на блокаде H1-гистаминовых рецепторов. Кроме антиаллергического эффекта, капли снижают проницаемость капилляров, которая повышается при аллергии, а также оказывает слабое седативное действие;
- Кромогексал (действующее вещество – кромоглициевая кислота, относится к стабилизаторам тучных клеток, которые высвобождают активные вещества при аллергической реакции);
- Фликсоназе. Это гормональный препарат, содержащий флутиказона пропионат. Этот глюкокортикостероид оказывает противоаллергическое и противовоспалительное действие, за счет уменьшения выработки медиаторов воспаления и биологически активных веществ.
Не стоит забывать тот факт, что аллергия не пройдет, если Вы и дальше будете контактировать с аллергеном.
к содержанию ↑
Облегчить симптомы болезни Вам помогут:
- Сосудосуживающие капли и спреи
Они помогут уменьшить отек слизистой оболочки и количество слизи, за счет чего нормализуется носовое дыхание. Есть широкий выбор средств, обладающих сосудосуживающим эффектом: Назол, Тизин, Ринонорм, Нафтизин, Ксилометазолин и др. Нужно закапывать средство в каждую ноздрю до 3 раз в день. Запомните, что сосудосуживающие препараты для лечения двухстороннего синусита нельзя применять дольше 7 дней подряд, так как они вызывают привыкание. Кроме того, они противопоказаны беременным.
Врачи рекомендуют закапывать сосудосуживающие капли перед проведением процедур ингаляции или промываний, а также перед использованием противовоспалительных средств и антибиотиков.
Слишком вязкая слизь застаивается в носовых синусах и не может самостоятельно выйти. Муколитики разжижают ее и помогают вывести наружу. Можно приобрести сиропы или таблетки для приема внутрь (Мукодин, Либексин муко) или спреи назальные (Флюдитек, Синупрет).
Такую процедуру выполняют в кабинете отоларинголога при помощи специального оборудования. Ее суть состоит во ведении в нос под давлением антисептических растворов (часто используют Фурацилин). Результат: вымываются скопления слизи, стихает воспаление, уничтожается инфекция.
Также промывания можно сделать в домашних условиях. Для этого используют чайник Джала-нети, шприц без иглы или маленькую спринцовку. Все эти приборы можно купить в аптеке. В качестве раствора полезно использовать солевой раствор (готовится из расчета 1 ч.л. на 1 литр воды) или физраствор. Они хорошо очищают и увлажняют слизистую оболочку. Можно взять тот же Фурацилин или Мирамистин.
В аптеке продаются специальные устройства для промывания носа (носовые души). К ним относятся Монтесоль, Долфин, Аквалор. В набор входят пакетики с порошком для приготовления раствора на основе минерально-растительных компонентов.
Их проводят при помощи небулайзера в стационаре. Если у Вас есть такой прибор, то можно делать ингаляции дома. С помощью небулайзера лекарство распыляется и попадает через нос в пазухи, действуя непосредственно в области воспаления.
Паровые ингаляции при синусите не столь эффективны, но и от них есть положительный эффект: слизистая оболочка увлажняется, а слизь становится не такой вязкой. Более подробно о том, как и с чем делать ингаляции читайте в статье посвященной этой теме.
- Противовоспалительные и антисептические назальные средства (капли, спреи, мази). Их список можно найти в таблице ниже
| НАЗВАНИЕ ПРЕПАРАТА И ФОРМА | ЭФФЕКТ |
| Пиносол (есть в форме спрея, капель, мази) | Это растительный препарат, который оказывает противовоспалительное, антибактериальное и антигрибковое действие, а также способствует снижению вязкости секрета. Пиносол показан детям от 2 лет для лечения острых и хронических синуситов. |
| Эваменол мазь | Основные компоненты – ментол и эвкалиптовое масло. Они снимают воспаление и уничтожают микробы, а также оказывают муколитическое и сосудосуживающее действие, улучшают дыхание. Эваменол применяют от 2 лет. |
| Капли Протаргол | Антисептический и противоотечный препарат на основе коллоидного серебра. |
| АкваМарис – спрей на основе соленой морской воды. Альтернативные препараты – Но-соль, Маример | Используются в качестве антисептиков для носа. Можно использовать с рождения. |
| Виброцил (капли, спрей) | Комплексное лекарство. Снимает симптомы аллергии и оказывает выраженный сосудосуживающий эффект. Противопоказан детям до 1 года. |
| Спрей Беконазе | Проявляет мощное противовоспалительное и сосудосуживающее действие. Можно применять только взрослым. |
Также при синусите в больнице проводят такие процедуры, как:
Опухоли, полипы и искривление перегородки устраняют хирургическим путем.
Если медикаментозная терапия оказалась неэффективной или есть угроза осложнений, то проводится хирургическое лечение двухстороннего синусита.
В случае затяжного гнойного воспаления могут назначить прокол стенки пазухи. Такая процедура направлена на откачивание гноя из пазухи и устранение инфекции, чему способствует последующее промывание антисептиками и антибиотиками.
При хроническом двухстороннем синусите назначают удаление полипов и грануляций, в сочетании с обильным курсом промываний и антибиотиков.
Отсутствие лечения и длительное течение болезни может привести к серьезным последствиям. Опаснее всего является гнойное воспаление, так как оно может распространиться из пазух на окружающую ткань, на глаза и даже мозг. Внутримозговые осложнения двухстороннего синусита (менингит, абсцесс) могут закончиться смертью больного.
Еще одно опасное осложнение синусита – это воспаление кости (остеомиелит). Также есть риск заражения крови. Для предупреждения таких ситуаций нужно избегать самолечения. Лучше обратиться к врачу и пройти диагностику. Рентгенография и КТ помогут вовремя обнаружить осложнения.
Если вы нашли ошибку просто выделите ее и нажмите Shift + Enter или нажмите здесь. Большое спасибо!
источник
Синусит – это воспаление в слизистой оболочке воздухоносного синуса (придаточной пазухи носа). В костях черепа расположено несколько придаточных пазух: в верхней челюсти, в лобной, решетчатой и клиновидной костях. Все они сообщаются с полостью носа. Воспаление может развиваться в одной из них или нескольких одновременно.
Синусит является распространенной патологией у детей: по данным статистики, им болеют до 20 % детей разного возраста. Некоторые родители даже не подозревают о развитии синусита у ребенка, расценивая характерный для болезни насморк как банальную простуду. Но это далеко не безобидное заболевание, которое может привести к серьезным последствиям.
Чаще всего причиной воспаления околоносовых пазух является бактериальная или вирусная инфекция, проникающая в околоносовые синусы. Синусит может возникать как осложнение скарлатины, ОРВИ, кори, гриппа. В некоторых случаях воспалительный процесс связан с аллергической реакцией, поллинозом. Воспаление может распространиться на синус при заболевании верхних коренных зубов.
Предрасполагающими факторами для возникновения синусита являются:
- искривление перегородки носа;
- аномалии развития структуры полостей носа;
- переохлаждение;
- снижение иммунитета.
Суть воспалительных изменений в синусах такова:
- болезнетворные микроорганизмы проникают в придаточную пазуху;
- слизистая оболочка под воздействием возбудителей отекает, нарушая при этом вентиляцию синуса;
- из-за отека нарушается также отток слизи из придаточной пазухи, продуцируемой слизистой оболочкой, и пазухи постепенно полностью заполняются слизистыми выделениями;
- под воздействием микробов происходит нагноение скопившихся выделений, гной и продукты жизнедеятельности микроорганизмов могут попадать в кровь и служить источником поражения других органов и тканей.
По локализации воспаления различают такие виды синуситов:
- фронтит – воспаление в лобной пазухе (одной или обеих);
- гайморит – воспаление одной или обеих пазух в верхней челюсти;
- сфеноидит – развитие воспаления в околоносовой полости клиновидной кости черепа;
- этмоидит – поражение локализуется в синусах лабиринта в решетчатой кости.
По продолжительности воспалительного процесса различают:
- острый синусит (длительностью до 3 месяцев);
- хроническое воспаление (длится свыше 3 месяцев с периодически возникающими рецидивами).
По причине возникновения различают синуситы:
- бактериальные;
- вирусные;
- грибковые;
- смешанные (вызванные микроорганизмами разных видов);
- аллергические (связанные с воздействием ингаляционных аллергенов);
- травматические (являющиеся последствием травмы головы, носа).
Проявления синусита зависят:
- от формы заболевания – при остром процессе проявления более выражены, при хроническом симптоматика может быть стертой;
- от возраста ребенка.
У малышей первых 3 лет жизни придаточные пазухи недоразвиты. Основной причиной синусита у детей этой возрастной группы являются вирусные инфекционные заболевания и аденоиды. Клинические симптомы синуситов неяркие, практически они протекают бессимптомно. Нередко синусит сопровождается средним отитом, т. к. из полости носа инфекция может распространиться через широкую у детей евстахиеву трубу в среднее ухо.
У детей старшего возраста все околоносовые синусы уже сформированы, может поражаться любая из них. У детей чаще развивается воспаление в нескольких пазухах (полисинусит) или даже всех синусов сразу (пансинусит). Воспалительный процесс в одной пазухе встречается очень редко.
Характерными для синусита симптомами являются:
- насморк, продолжающийся дольше 2 недель;
- выделения, приобретающие гнойный характер и желто-зеленую окраску;
- боли в околоносовых областях и головная боль;
- затрудненное носовое дыхание;
- гнусавость голоса;
- снижение обоняния;
- нарастание симптомов к вечеру;
- повышенная температура (до 38–39 0 С) при остром процессе, при хроническом синусите лихорадка отмечается редко;
- ухудшение общего самочувствия: быстрая утомляемость, вялость, нарушение сна, ухудшение аппетита;
- сухость в горле, вызывающая кашель (чаще ночью).
Помимо опроса родителей проводится осмотр полости носа ребенка (риноскопия), при котором выявляется покраснение и отек слизистой и значительное количество слизи в носовой полости. Для подтверждения диагноза назначается рентгенограмма придаточных пазух. На снимке отражается утолщение слизистой, выстилающей стенки воспаленной пазухи, наличие жидкости в ней.
Наиболее информативным является эндоскопическое исследование носовых полостей. В некоторых случаях применяется компьютерная томография (МРТ и КТ), которая поможет диагностировать невоспалительный синусит (при полипах в придаточной пазухе, искривлении перегородки носа).
При локализации воспаления в гайморовых пазухах может проводиться лечебно-диагностическая пункция, позволяющая удалить гнойное содержимое из синуса, промыть его антисептическим раствором. Полученные выделения из пазухи дают возможность определить характер воспаления, произвести бактериологическое исследование для выделения возбудителя и выявить его чувствительность к антибиотикам.
При исследовании крови отмечается ускоренная СОЭ и повышение количества лейкоцитов.
Ни в коем случае не следует лечить синусит у ребенка самостоятельно, чтобы не усугубить ситуацию и избежать осложнений. Лечением должен заниматься только детский ЛОР-врач.
- восстановление носового дыхания;
- воздействие на возбудителей воспаления или устранение другой причины синусита;
- избавление от воспаления;
- профилактика осложнений.
Консервативное комплексное лечение включает:
- антибиотикотерапию;
- сосудосуживающие средства;
- антигистаминные (противоаллергические) препараты;
- физиотерапевтические процедуры.
В идеальном варианте антибиотики назначаются по результатам бактериологического исследования с определением чувствительности возбудителя к антибактериальным средствам. Но исследование занимает 4–5 дней, поэтому в острых ситуациях (при выраженной интоксикации, высокой лихорадке, обильных гнойных выделениях) лечение назначается сразу же, а потом при необходимости проводится его коррекция. Промедление чревато развитием осложнений, которые у детей возникают быстрее, чем у взрослых.
Если синусит связан с глубоким кариесом или другой патологией зубов, то со стоматологом решается вопрос об устранении первопричины болезни.
Обычно начинают лечение с применения антибиотиков с широким спектром действия из ряда пенициллинов: Аугментин, Ампициллин, Амоксиклав. При непереносимости пенициллинов применяются макролиды – Сумамед, Кларитромицин, Азитромицин.
Сосудосуживающие средства устраняют отек слизистой, улучшая тем самым отток слизисто-гнойных выделений и способствуя восстановлению носового дыхания. В детской практике применяют Називин, Отривин, Нафтизин, Санорин, Тизин Ксило. Особое внимание родителям следует уделить возрастным ограничениям по применению сосудосуживающих средств.
Важно правильно закапать капли в нос: ребенку наклоняют голову набок или укладывают ребенка на бок. Закапывают капли на носовую перегородку и пальцем прижимают к ней крыло носа. Затем капают в другой носовой ход.
Сосудосуживающие препараты применять можно не более 5–7 дней из-за их воздействия на слизистую. Спреи и аэрозоли обеспечивают равномерное распределение лекарства на всей поверхности слизистой в носу.
После применения препаратов сосудосуживающего действия закапывают в нос антисептические капли (Эктерицид, Колларгол, Протаргол) или антибиотик местного действия Биопарокс. Эти препараты помогают справиться с воспалением.
Из противоаллергических средств применяются Кларитин, Фенистил, Цетрин, Тавегил. Дозировки всех назначенных препаратов и длительность курса определяет врач в зависимости от тяжести воспалительного процесса, возраста ребенка.
Использовать рецепты народной медицины при синуситах у детей можно только по согласованию с ЛОР-специалистом, т. к. неправильно проведенное промывание полости носа может привести к осложнению. Прогревание можно использовать только при отсутствии нагноения. Фитопрепараты способны привести к аллергизации организма, что также усугубит патологический процесс.
При отсутствии аллергии и по согласованию с врачом можно применить ингаляции с отварами ромашки, шалфея, календулы. Сбор этих трав заливают водой и доводят до кипения, дают ребенку дышать парами этих растений. С разрешения ЛОР-врача может применяться закапывание в нос раствора морской соли.
Гомеопатические препараты, назначенные детским гомеопатом, тоже могут использоваться в лечении. Положительным качеством такой терапии является отсутствие побочных действий препаратов и иммуномодулирующий их эффект.
В лечении могут использоваться физиотерапевтические методы. Эффектом от физиолечения может стать:
- устранение воспалительного процесса;
- активация обменных процессов в пораженной ткани;
- улучшение микроциркуляции крови;
- снижение интоксикации;
- повышение защитных сил организма.
Противовоспалительное действие оказывают:
Для воздействия на возбудителей воспаления используют тубус-кварц носа, местную дарсонвализацию; антибиотик может вводиться путем электрофореза.
Противопоказанием для физиолечения является гнойный характер воспаления и нарушение оттока отделяемого из придаточной пазухи.
При лечении хронического синусита в комплекс лечебных мероприятий включают также дыхательную гимнастику (по методу Стрельниковой), точечный массаж биологически активных точек на лице. Это способствует улучшению крово- и лимфообращения, уменьшению воспалительных проявлений.
Особую эффективность точечный массаж имеет при гайморите и фронтите. Его проводят до 3 раз в день около 5 минут в течение 10 дней. Массировать круговыми движениями указательных пальцев следует такие точки:
- 2 симметричные точки на лбу над центрами лобных пазух (на 2 см выше от внутреннего края бровей);
- точку, расположенную в центре лба на 2 см ниже начала роста волос;
- 2 симметричные точки над гайморовыми пазухами (на 1,5 см ниже века).
Если консервативное лечение не принесло результата, то проводится пункция пораженной пазухи, удаляют гной, промывают пазуху и вводят антибиотик или противовоспалительные препараты.
Уберечь ребенка от синусита возможно. Для этого следует принять меры профилактики:
- проводить правильное лечение любой инфекции у ребенка;
- своевременно обращаться к врачу при длительном насморке;
- обеспечить ребенку полноценное питание;
- следить за соблюдением режима дня ребенком;
- регулярно проводить в квартире влажную уборку и обеспечить нормальный микроклимат в ней (температуру воздуха до 20 0 С и влажность не менее 50 %), доступ свежего воздуха;
- проводить закаливание ребенка;
- исключить переохлаждение детского организма;
- способствовать активному образу жизни ребенка (поощрять занятия утренней гимнастикой, плаванье в бассейне, занятия спортом).
Насморк у ребенка не всегда свидетельствует о банальной простуде, с которой родителям легко справиться элементарными лечебными мерами. Он может быть проявлением воспаления околоносовых полостей.
Самостоятельно ни поставить правильный диагноз, ни тем более вылечить синусит невозможно. Попытки самолечения могут закончиться серьезными осложнениями. Методы и рецепты народной медицины без медикаментозного лечения не помогут.
При малейшем подозрении на синусит следует обращаться к врачу и строго выполнять все его назначения. Только таким путем можно рассчитывать на излечение и исключить переход синусита в хроническую форму.
О признаках и лечении синуситов в программе «Жить здорово!»:
О профилактике гайморита в программе «Школа доктора Комаровского»:
источник
 Бактериальный. Фронтит возникает из-за проникновения в полость носа болезнетворных бактерий.
Бактериальный. Фронтит возникает из-за проникновения в полость носа болезнетворных бактерий.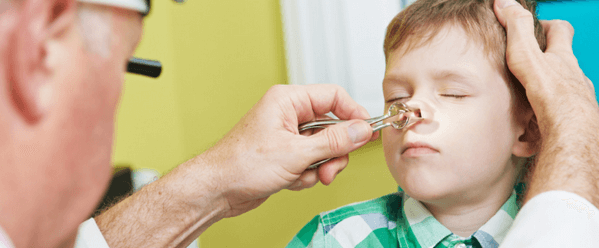
 Симптоматическая терапия включает в себя обильное теплое питье, постельный режим, при необходимости прием жаропонижающих средств. Многие мамы интересуются, можно ли гулять при синусите? Больному ребенку лучше не выходить на улицу, особо в холодное время года.
Симптоматическая терапия включает в себя обильное теплое питье, постельный режим, при необходимости прием жаропонижающих средств. Многие мамы интересуются, можно ли гулять при синусите? Больному ребенку лучше не выходить на улицу, особо в холодное время года.