По данным статистики, гайморит лидирует среди Лор заболеваний у детей и взрослых.
Верхнечелюстные пазухи внутри покрыты муконазальным секретом, который препятствует проникновению в организм вирусов и бактерий. Выделяющаяся слизь выходит из носовой полости через соустья, которые в обычном состоянии около 5 мм.
При таком размере соустий, секрет беспрепятственно вытекает, не скапливаясь в пазухах. Однако во время воспаления слизистая отекает, и размер соустий сокращается. В итоге в верхнечелюстных отверстиях начинает скапливаться слизь, в которой содержится огромное количество вирусов и бактерий. В медицинской литературе верхнечелюстному синуситу присвоен код по мкб 10.
Причины верхнечелюстного синусита:
- Затяжной насморк;
- Анатомические особенности строения носовой перегородки;
- Аденоиды, полипозные новообразования;
- Слабый иммунитет, в результате чего человек страдает от частых вирусных заболеваний;
- Воспалительный процесс в ротовой полости;
- Частые переохлаждения;
- Аллергическая реакция на внутренние и внешние раздражители.

Типы верхнечелюстного синусита:
- Риногенный – воспаление верхнечелюстных пазух происходит из-за не долеченного ринита. Сначала воспалительный процесс затрагивает только носовую полость, а при отсутствии лечения переходит на гайморовы пазухи.
- Гематогенный синусит возникает при попадании в околоносовое пространство инфекции вместе с током крови из инфекционных очагов из других участков тела.
- Травматический тип синусита провоцируют различные травмы носовой перегородки.
- Одонтогенный верхнечелюстной синусит появляется при поражении корневой системы верхних зубов.
- Аллергический гайморит чаще всего носит сезонный характер, люди страдают от острой формы заболевания в период цветения деревьев и растений.
- Вазомоторный верхнечелюстной фронтит возникает в виде отека слизистой и воспалительного процесса в ответ на вдыхаемый холодный воздух, резкие запахи.
По продолжительности заболевания, верхнечелюстной синусит бывает двух видов:
- Острая форма болезни развивается стремительно. Больного беспокоят головные боли, высокая температура, общая слабость, снижение работоспособности.
- Хронический верхнечелюстной синусит характеризуется длительным течением болезни. Периоды обострения сменяются ремиссией, симптомы заболевания не так сильно выражены: температура тела субфебрильная, головные боли фиксируются намного реже. Пациенты при хроническом синусите могут страдать от полной или частичной потери обоняния.
В зависимости от локализации верхнечелюстной синусит бывает:
- Односторонний. Очаг воспаления в этом случае может быть правосторонним или левосторонним.
- Двусторонний верхнечелюстной гайморит поражает сразу обе стороны околоносового пространства.
По характеру воспаления синусит делится:
- Катаральный верхнечелюстной синусит по своим признакам похож на обычный ринит. Из носовой полости выделяется большое количество муконазального секрета, преимущественно прозрачного цвета. Односторонний или двухсторонний катаральный синусит может пройти самостоятельно или перейти в гнойную форму.
- Гнойный фронтит. Синусит с гнойными выделениями отличается болевым синдромом в височно – лобной части головы, выделяющаяся слизь густой консистенции с примесями гноя.
Главным симптомом верхнечелюстного синусита является заложенность носа и большое количество выделяемой слизи. Остальные признаки заболевания напрямую зависят от причины недуга и характера течения болезни.
Симптомы острого синусита:
- Ухудшение общего самочувствия больного;
- Повышенная температура;
- Головная боль, усиливающаяся при наклоне туловища вниз. При нажатии на околоносовую область пациент ощущает сильный болевой синдром. Нередко боль переходит на верхнюю челюсть и уши;
- Выделение слизи. В зависимости от характера воспаления, секрет может быть от прозрачного до желто – зеленого цвета.
- Появившаяся отечность в области щек и под глазницами.
Симптомы хронического гайморита:
- Быстрая утомляемость, снижение работоспособности;
- Температура тела колеблется в районе 37 градусов;
- Головная боль беспокоит пациента ближе к ночи;
- Заложенность одной или обеих ноздрей, усиливающаяся при горизонтальном положении тела;
- Потеря вкусовых качеств и обоняния.
При появлении двух и более симптомов острого верхнечелюстного синусита необходимо срочно обратиться за врачебной помощью. Затягивание лечения может привести к ряду осложнений и переходу заболевания в разряд хронических.
Для назначения необходимого терапевтического курса, больной должен быть тщательно обследован. Только по результатам диагностики врач назначает лечение, которое поможет избавиться от недуга.
- Опрос больного, сбор необходимой информации о начале заболевания, симптомах и возможных причинах верхнечелюстного синусита.
- Риноскопия. С помощью специального прибора, риноскопа, выявляется состояние слизистой в носовой полости, обильность выделения секрета, наличие в носу различных новообразований, особенности строения носовой перегородки.
- Лабораторные исследования. Общий анализ крови позволит определить присутствие в организме воспалительного процесса, а исследование муконазального секрета покажет наличие вирусов или бактерий в слизи.
- Рентгенография. Самый популярный метод исследования околоносового пространства, позволяющий определить полноту воспалительного процесса, количество скопившейся в пазухах слизи, присутствие в носу полипов. ,
- Компьютерная томография. По принципу диагностики, компьютерное исследование является альтернативой рентгенографии, но только более дорогостоящим вариантом.
- Ультразвуковое исследование околоносовых пазух. УЗИ показывает, насколько сильно пазухи заполнены слизью, искривленная ли носовая перегородка. Данный метод менее информативный по сравнению с МРТ и рентгеном, но не имеет противопоказаний в своем использовании.
- Диагностика при помощи эндоскопа. Эндоскопическое исследование проводится крайне редко при верхнечелюстном синусите, и применяется лишь в некоторых лечебных учреждениях.
Чем раньше будет проведена диагностика ЛОР органов больного, тем более эффективным окажется лечение.

Существует два метода лечения верхнечелюстного гайморита: медикаментозный и хирургический.
Медикаментозный метод подразумевает под собой комплексную терапию, которая включает в себя несколько этапов.
Способы медикаментозного лечения:
- Антибактериальные препараты. Если по результатам диагностики выявлено, что причиной верхнечелюстного синусита являются бактерии, то больному назначается прием антибиотиков. Чаще всего пациентам прописываются препараты широкого спектра действия: Амоксиклав, Сумамед, Аугментин, Амоксициллин и другие. Детям данные лекарственные средства назначаются в виде суспензии. В запущенных случаях антибиотики назначаются в виде инъекций. Также для уничтожения патогенной микрофлоры на слизистой носа применяются антибиотики в виде капель и спреев: Полидекса, Изофра, Биопарокс. При вирусной инфекции антибактериальные средства не назначаются.
- Сосудосуживающие капли и спреи. Кратковременно снять отек помогу капли на основе ксилометазолина и оксиметазолина. Однако стоит помнить, что длительное использование данных препаратов вызывает привыкание.
- Антигистаминные средства. Противоаллергические лекарственные средства Супрастин, Зодак, Лоратадин позволят снять отек и нормализовать дыхание. При аллергическом синусите больным прописывается курс лечения антигистаминными средствами.
- Промывания носа. Очистить носовую полость от скопления слизи поможет промывание околоносовых пазух. Процедуру можно делать дома с использованием большого шприца без иголки. В емкость набирается лекарственный раствор (отвар ромашки, физраствор, солевая жидкость) и вливается поочередно в каждую ноздрю. Во время процедуры голову необходимо наклонить над раковиной или ванной. Более эффективно промывание носа можно сделать в условиях стационара на аппарате Кукушка. Во время процедуры в одну ноздрю под давлением подается лекарственная жидкость, а из другой она откачивается вместе со слизью.
К оперативному вмешательству прибегают в том случае, если медикаментозная терапия не принесла положительного результата. Во время пункции, костная ткань пазухи прокалывается и из нее откачивается гнойное содержимое.
Затем в опустошенную полость вливается антибактериальный препарат. Период реабилитации после оперативного вмешательства занимает несколько дней, при этом больному назначается курс антибактериальных препаратов и промывание носовой полости.
Методы народной медицины носят вспомогательный характер, поэтому не стоит ими заменять основное лечение. Промывание носа отваром ромашки, солевым раствором позволит убрать скопившуюся слизь из околоносовых пазух.

- Своевременное лечение вирусных заболеваний, долечивание до конца ринита;
- Укрепление иммунитета. Прогулки на свежем воздухе, сбалансированное питание, отказ от вредных привычек позволят укрепить иммунную систему;
- Гигиена носовой полости. После посещения общественных мест необходимо промывать нос морской водой или обычным солевым раствором. Таким способом удаляются патогенные микроорганизмы, оседающие на слизистой при вдыхании воздуха;
- Частое проветривание и влажная уборка сделают комфортным пребывание в помещении.
Если верхнечелюстного синусита все же не удалось избежать, не стоит затягивать с его лечением. Гигиена носа, обильное теплое питье, соблюдение всех рекомендаций врача позволят быстро вылечить недуг и не допустить возникновение осложнений.
источник
Когда у человека развивается гайморит, то он идет к врачу. Он на основе жалоб и анамнеза врач может предположить наличие заболевания, а потом направить на рентгеновское исследование.
Это на данный момент наиболее информативный и вполне доступный способ постановки точного диагноза. Разберем подробнее, как выглядит гайморит на снимке.
Типичными жалобами, когда пациент приходит к отоларингологу, и которые заставляют его подумать о гайморите, являются:
- Головная боль с преимущественной локализацией в области висков, переносицы, во лбу, в зоне проекции гайморовых пазух, ощущение давления в них;
- Усиление негативной симптоматики при постукивании или наклоне головы вперед;
- Отечность и покраснение в этих же областях;
- Заложенность носа и затруднение дыхания;
- Повышение температуры;
- Выделения слизистого или гнойного характера.
Если все признаки появились после перенесенного простудного заболевания, и продолжаются более недели, то можно предположить наличие воспаления носовых пазух. Рентген при гайморите позволит не только подтвердить или исключить болезнь, но и поможет оценить состояние слизистой оболочки, а также наличие новообразований в синусах.
Показаниями к исследованию при верхнечелюстных синуситах являются:
- Необходимость уточнения диагноза;
- Определение состояния пазухи и степень запущенности процесса;
- Подозрение на наличие опухоли или полипа на фоне воспалительного процесса;
- Контроль лечения или направление на пункцию;
- Повторный снимок при отсутствии эффективности терапии.
Особой подготовки для проведения исследования не требуется. Пациент размещается на специальной стойке, которая подгоняется под его рост. Потом его просят упереться носом и подбородком в нее и задержать дыхание.
За несколько секунд снимок готов, и через 30 минут он просыхает, и его можно забирать. При необходимости врач может назначить снимок при гайморите не только в прямой, но и боковой проекции.
Если проводится исследование у женщины во время беременности, то она должна о своем положении предупредить врача и лаборанта, проводящего манипуляцию.
Облучение может плохо подействовать на плод, поэтому рентген пазух носа следует делать в случае крайней необходимости и с использованием максимальной защиты.
Максимальная опасность существует в первом триместре, когда происходит основная закладка органов и систем. Поэтому, если существует возможность, рентген следует перенести на второй или третий триместр.
Интерпретацию увиденной на рентгеновских снимках картины обычно проводит специалист. Если патологии нет, то можно увидеть нос в виде треугольного просветления, с перегородкой, делящей его на две половинки.
По бокам видны просветления треугольной формы – гайморовы пазухи. Внутри не определяется содержимое, и эти синусы имеют четко очерченные границы. Пневматизация (степень затенения) сравнима с орбитами глаз, которые в данном случае выступают в виде эталонов нормы.
Картина рентгенограммы носа при гайморите зависит от протекания процесса:
Острый синусит проявляется снижением воздушности, так как воспалительный процесс приводит к отеку слизистой. Нередко определяется наличие экссудата, который выявляется как участок затемнения (на снимке он выглядит более светлым пятном), нередко имеющий горизонтальный уровень.
При двустороннем процессе изменение будет отмечаться слева и справа. Если причиной становится травматическое поражение, то в полости может скапливаться кровь, но при рентгенографии особых отличий от экссудативной жидкости она не имеет.
Гайморит на снимке в его хронической форме проявляется также снижением воздушности, а также изменениями структуры слизистой оболочки. В ряде случаев можно определить полипозные разрастания, грануляции и неравномерные участки утолщения.
В зависимости от разновидности заболевания, рентген носовых пазух при гайморите выявляет:
Показывает себя на рентгене как утолщение стенок (иногда с наличием экссудата с горизонтальным уровнем).
Проявляется затемнением в области костной границы (так выглядит отек), неравномерность и волнистость контуров полости.
Просматривается как выпячивание от стенки внутрь.
Выглядит как полное затемнение пораженной пазухи, или обоих синусов.
Нужно отметить, что рентген с тотальным процессом затемнения пазух может отмечаться при катаральной форме, когда на первое место выходит отечность пазухи.
В этом случае гноя там нет, и убедиться в этом можно, изучив клиническую картину недуга (отсутствие лихорадки, выделения из носа прозрачного цвета, практически не измененное общее состояние).
По этой причине рентгенография и ее описание не может считаться окончательным диагнозом. Правильно определить разновидность болезни может только специалист, который и назначит адекватное лечение.
источник
Столкнуться с воспалением носовых пазух может абсолютно любой человек вне зависимости от пола и возраста. Возникнуть синусит может вследствие проникновения внутрь организма болезнетворных бактерий и вирусов, иметь аллергическую или посттравматическую природу. В каждом из случаев, для более точной диагностики и назначения правильного лечения, больным синуситом рекомендуется сделать рентген-снимок, на котором будет четко видно состояние гайморовых и лобных носовых пазух (фото). Разберемся подробнее, зачем нужны рентгеновские снимки носовых пазух при синусите.
Рентген-снимок при синусите делается несколько раз. Зачем, могут просить многие больные? Первый – при подозрении на определенный вид заболевания для постановки точного диагноза. Несколько последующих снимков нужны для отслеживания динамики состояния здоровья пациента. Рентген при синусите после лечения, понадобится для подтверждения того, что пациент здоров. Не стоит переживать о том что, делая рентгенографию столько раз подряд в малый промежуток времени, есть риск получить большую порцию радиационного облучения. При исследовании околоносовых пазух доля вырабатываемого аппаратом облучения ничтожно мала.
Однако, беременным женщинам от исследования такого рода лучше отказаться, если только риск для здоровья женщины превышает возможный вред для плода.
Стоит учесть, что в 30% случаев метод исследования может быть не информативным в вопросах изучения характера и локализации очагов пневматизации в пазухах. Так же к недостаткам относят:
- невозможность отследить распространение воспаления вглубь черепа и глазных орбит;
- не информативность в вопросе исследования остиомеитальной зоны;
- возможность необъективной оценки состояния решетчатых пазух.
Процедура не требует никакой особой подготовки перед проведением. Посетить рентгенкабинет можно сразу же после приема у отоларинголога. Для того чтобы снимок получился максимально четким, необходимо снять с головы все украшения и металлические предметы. Во время проведения процедуры пациент стоит, выпрямив спину и уперев подбородок и нос в специальную стойку на аппарате.
Расположение гайморовых и лобных носовых пазух
Готовое изображение на негативной пленке можно забрать через час. На нем будут видны любые отклонения от нормы в виде новообразований, скоплений жидкостей любого происхождения, утолщение или наоборот атрофия слизистой. Так же, можно рассмотреть признаки синусита на рентгене в острой или затяжной стадии (фото).
Если человек здоров на снимках будут четко визуализироваться:
- гайморовы, фронтальные, верхнечелюстные и лобные пазухи;
- при применении особой укладки просматриваются труднодоступные решетчатые околоносовые пазухи;
- ячейки височных костей;
- основные околоносовые пазухи.
О нормальном состоянии органов свидетельствует:
- четкость визуализации краев и стенок костей;
- отсутствие скопления воздуха в пазухах (сравнивается с областью глазных орбит);
- решетчатые ячейки костей должны быть тонкими и хорошо просматриваться на снимке.
Выглядит синусит на рентгене по-разному. В зависимости от вида и степени тяжести заболевания, на снимках будет видны различные изменения в стоянии пазух:
- Острый синусит на рентгене имеет один четкий признак – заполненные просочившейся из сосудов жидкостью пазухи выглядят светлее, чем пустые. Так же, острая стадия проявляется отечностью слизистых оболочек, затрудняющих дыхание и отток скопившегося экссудата, что тоже очень четко визуализируется на пленках.
- Так как хронический синусит имеет несколько различных между собой стадий, их рентгенографические признаки так же разнятся между собой:
- гнойный вариант выглядит как затемнение с горизонтальным верхним уровнем и утолщением слизистой оболочки;
- развивающийся вследствие длительного отсутствия лечения острой стадии гиперпластический синусит проявляется разрастанием слизистой оболочки внутрь пазухи неровными и волнистыми краями;
- если заболевание спровоцировали полипы, каждый из них будет виден на рентгене;
- в отличие от всех остальных синусит, вызванный атрофией и дегенеративными изменениями в железах и тканях, на снимках выглядит как истонченная слизистая.
- В случаях посттравматического случая возникновения болезни (если, к примеру, нос сломан) прослеживаются нарушения целостности и смещение стенок или отдельных участков синуса.
- Кистозный и опухолевый процесс, так же как и полипы визуализируется четкими границами новообразования.
Неприятные ощущения при болезни
Иногда, в особо запущенных и требующих сверх точной диагностики случаях, может потребоваться проведение компьютерной томографии. К таким ситуациям относят не информативность рентгеновского снимка, резкое ухудшение общего состояния пациента и подозрение на образование опухоли.
источник
Рентгеновский снимок показывает синусит на начальных стадиях. Этим и объясняется использование рентгенографии при исследовании состояния придаточных пазух носа.
Методика применяется не только для выявления воспалительного инфильтрата, но и для динамического наблюдения за качеством лечения. Рассмотрим рентгеновские снимки подробнее.
При синусите врачи выявляют на снимке снижение пневмотизации пазух с горизонтальным уровнем в средней трети. Такая рентгеновская картина является классической.
Цифровая рентгенограмма: пристеночное наложение справа и эксцентричное затемнение слева при двустороннем гайморите
Синусит – воспалительное заболевание. На начальных стадиях прослеживается воспаление слизистых оболочек. При воспалительных изменениях образуется инфильтративная жидкость, которая скапливается в полости гайморовых (верхнечелюстных) пазух. Жидкость может иметь серозную, гнойную или фибринозную природу.
Отечно-катаральная форма заболевания на начальных стадиях проявляется подушкообразным выпячиванием слизистой оболочки. На снимке при этом типе болезни прослеживается булавовидное утолщение ткани. Такая рентгеновская картина наблюдается в острой фазе заболевания.
Хронический синусит на рентгенограмме проявляется гипертрофией ткани. При этой болезни рентген-картина показывает пристеночное утолщение с неравномерной поверхностью за счет фиброзной ткани.
Смешанная форма патологии сопровождается следующими симптомами:
- пристеночное утолщение;
- неровный контур слизистой оболочки;
- горизонтальный уровень за счет гнойного воспаления.
Инфильтративная жидкость на фоне подушкообразного воспаления ткани не всегда прослеживается. Для дифференциальной диагностики в такой ситуации врач-рентгенолог назначает функциональные пробы.
Синусит иногда провоцируется кистой – кольцевидным образованием с жидкостным содержимым внутри. Для диагностики патологии можно применять контрастное исследование с йодолиполом. При таком исследовании иногда удается обнаружить дополнительные полости или интенсивные тени, обусловленные злокачественными новообразованиями.
Под влиянием медикаментозного лечения отечно-катаральная форма не переходит в хроническое состояние. Когда патология приобретет хроническое течение, на снимке не прослеживаются горизонтальные уровни. При динамической рентгенографии в данном случае не будет специфических изменений.
Серия последовательных рентгенограмм при хроническом гипертрофическом синусите не показывает изменений.
Зачем делают контрастную рентгенографию при синусите?
Контрастная рентгенография при синусите показывает не только кисты и образования. Ее проводят также при динамическом наблюдении за состоянием придаточных пазух носа.
Контрастным веществом при исследовании верхнечелюстных (гайморовых) пазух является йодолипол. Данное химическое соединение представляет собой йодистоводородную кислоту с оливковым маслом. С его помощью можно проследить наличие свищевых ходов между околоносовыми синусами и десной. Подобные изменения на снимке встречаются при наличии сообщения между альвеолярным отростком и неровными контурами дна полости.
Риногенный хронический синусит сопровождается полипозным разрастанием слизистой оболочки на фоне хронических воспалительных изменений. При данной форме патологии наблюдаются язвы, которые на снимке определяются как дефекты наполнения.
Грубые неровные контуры слизистой оболочки различной величины с бухтами на рентгенограмме прослеживаются как ниши с глубокими ровными контурами.
Наличие нескольких типов и форм заболевания обуславливает некоторое разнообразие рентгеновских симптомов болезни.
Катаральный синусит – стартовая фаза заболевания. При ней появляются серозные или слизистые выделения из носовой полости. Острая катаральная фаза проявляется банальным насморком, который не представляет особой опасности для здоровья.
Гнойный синусит может привести к образованию тромбов за счет скопления сгустков крови в сосудах. Если они попадут в головной мозг, возможно кровоизлияние. Обострение болезни сопровождается повышением температуры. Если в эту фазу выполнить рентгенографию, она, скорее всего, покажет рентгеновские симптомы.
В заключение отметим, что синусит – опасное заболевание, которое требует своевременной диагностики и лечения. На фоне патологии вероятен риск попадания тромба в головной мозг с кровоизлиянием в мозговые ткани.
Чтобы исключить серьезные осложнения, врачи при появлении первых признаков синусита у пациента назначают рентгенографию придаточных пазух носа, чтобы не пропустить заболевание. Только так можно своевременно выявить синусит и предотвратить его дальнейшее развитие.
Не избегайте рентгена при головных болях и насморке, несмотря на радиационное облучение. Лучевая нагрузка минимальна, но обследование поможет своевременно определить болезнь и, возможно, предотвратить гибель. Внимательно относитесь к своему здоровью!
источник
Очень часто к данному способу исследования пазухи носа прибегают при возникновении сомнения в постановке того или иного диагноза.
В нашей статье мы подробно расскажем о преимуществах рентгена, о том, в каких случаях назначается процедура, как проходит исследование и что именно можно понять по рентгеновскому снимку.
Больного направляют делать рентген при наличии следующих симптомов и состояний:
- болевые ощущения в области лица;
- непроходящая заложенность носа;
- механические травмы и повреждения костей носа, лицевого и затылочного скелета;
- искривление перегородки носа;
- подозрение на наличие полипов, кист и иных новообразований;
- аденоидные вегетации у детей и подростков;
- инородные тела, попавшие в носовые ходы;
- постоянные головные боли неясной этиологии.
Чаще всего проводится рентген пазух носа при синусите. Синуситом называется воспаление, протекающее в околоносовых пазухах и сопровождающееся застоем слизистых масс и гноя. Оно может протекать как в одном, так и сразу в нескольких синусах.
Давайте разберёмся, что такое пазухи и как проявляется синусит.
Синусы представляют собой полости, заполненные воздухом и соединённые с носом особыми отверстиями — соустьями.
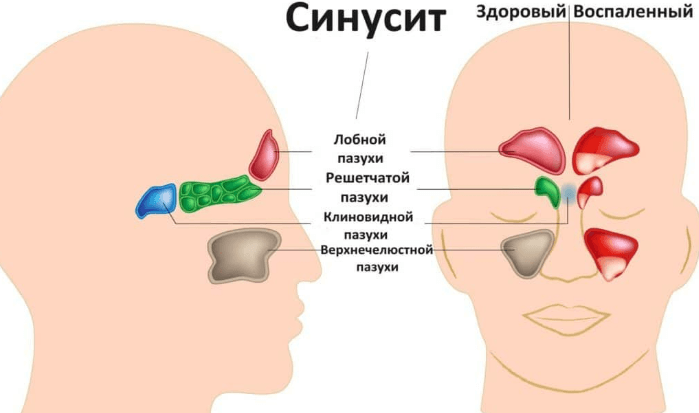
Выделяют следующие разновидности пазух: верхнечелюстные (гайморовы), лобные, клиновидную и решетчатый лабиринт.
Все синусы играют большую роль в организме:
- они смягчают последствия травмы при ударе по лицу;
- благодаря этим полостям наш организм правильно реагирует на изменения давления в окружающей среде;
- синусы участвуют в формировании голоса;
- участвуют в терморегуляции воздуха во время дыхания, нагревают вдыхаемый воздух и увлажняют его;
- за счёт воздуха, наполняющего синусы, вес костей черепа уменьшается.
Как мы видим, синусы играют большую роль, поэтому к их состоянию нужно относиться особенно внимательно.
Исходя из локализации воспаления, выделяют следующие разновидности синусита: гайморит (воспаление верхнечелюстных пазух), фронтит (лобных), этмоидит (клеток решетчатого лабиринта), сфеноидит (клиновидной). Болезнь развивается на фоне других инфекционных заболеваний: ринита, скарлатины, кори и др.
К основным симптомам недуга относят:
- ощущение заложенности носа;
- густые выделения из носовых ходов, обычно зелёного или жёлтого оттенка;
- болевые ощущения в области щёк пол глазами, головные боли, боль между глазами;
- отёчность под глазами;
- отёк носа;
- кашель из-за постоянно стекающей слизи по носоглотке;
- нарушенное обоняние;
- повышение температуры тела;
- слабость, снижение работоспособности, высокая утомляемость.
Все эти признаки — веский повод, чтобы обратиться к оториноларингологу, провести диагностику и назначить эффективное лечение гайморита, фронтита или любой другой формы синусита.
К преимуществам данного вида исследования следует отнести его доступность, быстроту проведения, скорость обработки результата, простоту и безболезненность. Данный способ диагностики также отличается доступной ценой.
Какой-то особой подготовки к проведению исследования не требуется. Процедура выполняется в любой день, вне зависимости от времени приёма пищи. Даже если пациент не очень хорошо себя чувствует, подобную диагностику легко провести,не дожидаясь улучшения его состояния.
Перед проведением исследования нужно снять с себя украшения и металлические предметы, в том числе очки и зубные протезы. Так как все эти предметы могут повлиять на точность исследования и помешают лор-врачу поставить верный диагноз.
Во время рентгена нужно обязательно зафиксировать голову в одном положении и не двигать ей, в противном случае, рентгенограмма получится смазанной, и придётся повторно проводить исследование.
Исследование рекомендуется проводить, находясь в вертикальном положении. Поскольку в положении лёжа могут возникнуть сложности при распознавании жидкости в пазухах. Во время процедуры нужно держать рот открытым. На тело пациента надевается специальный защитный свинцовый фартук.
Рентгенограмму делают в нескольких проекциях:
- передняя — позволяет рассмотреть сверху лобную пазуху и решетчатый лабиринт. В этой проекции голову необходимо наклонить чуть вперёд, прислонившись к экрану носом и лбом, по-другому её называют носо-подбородочная проекция;
- боковая — позволяет рассмотреть гайморовы, лобные и клиновидные пазухи, а так же аденоиды (больной открывает рот и прижимается к экрану сначала правым, потом левым боком);
- подбородочно-черепная — помогает рассмотреть клиновидную и лобную пазухи;
- проекция Уотерса — помогает рассмотреть гайморовы синусы, глазницу и решетчатый либиринт (больной запрокидывает голову и прислоняется к экрану подбородком).
По полученным снимкам лор-врач может легко определить наличие острого воспаления, наличие хронического воспаления, инородные тела в носовой полости, наличие новообразований.
В целом, данное исследование не представляется опасным для здоровья человека, не смотря на лучевую нагрузку. Врачи рекомендуют проводить его не чаще двух — трёх раз в год. Но если того требует состояние пациента, выполняется столько раз, сколько нужно.
Противопоказанием к проведению процедуры является беременность и детский возраст до года. В этих случаях в качестве альтернативных методов используют МРТ или УЗИ.
Рентген можно проводить на любой стадии заболевания. Но, разумеется, не стоит затягивать с визитом к врачу.
При появлении первых признаков синусита, пожалуйста, запсиывайтесь на приём и приходите!
источник
Применение лучевых методов исследования является необходимым при неэффективности консервативной терапии или подозрении на вовлечение в процесс глазницы или внутричерепных структур. В случаях острого синусита обычно используется КТ без контраста.
При высокой степени подозрения на распространение инфекции в глазницу или полость черепа выполняется МРТ с контрастным усилением и без него. Характерным диагностическим признаком острого синусита является наличие уровня воздух-жидкость, возможно наличие густого или «пузырящегося» секрета.
Наиболее характерны эти признаки для поражения гайморовой пазухи. Оценить наличие уровня жидкости в лобных или решетчатых пазухах может быть сложно из-за их небольшого размера. Утолщение слизистой и полипозная ткань способны имитировать наличие уровня жидкости. И наоборот, почти полное заполнение пазухи жидкостью выглядит как крупный полип.
Данные лучевых методов обследования при синусите часто неспецифичны. Заключение рентгенологов обычно содержит описание локализации и степени выраженности затемнения пазух и утолщения слизистой. Для дифференциальной диагностики острого и хронического синусита внимание необходимо обращать на костные перегородки между пазухами.
Длительно текущее воспаление пазух часто сопровождается реакцией периоста и утолщением костных стенок (утолщение мукопериоста), которое иногда может быть крайне выраженным. При подозрении на хронический риносинусит КТ помогает определить наличие анатомических вариантов строения пазух, предрасполагающих к хроническому течению.
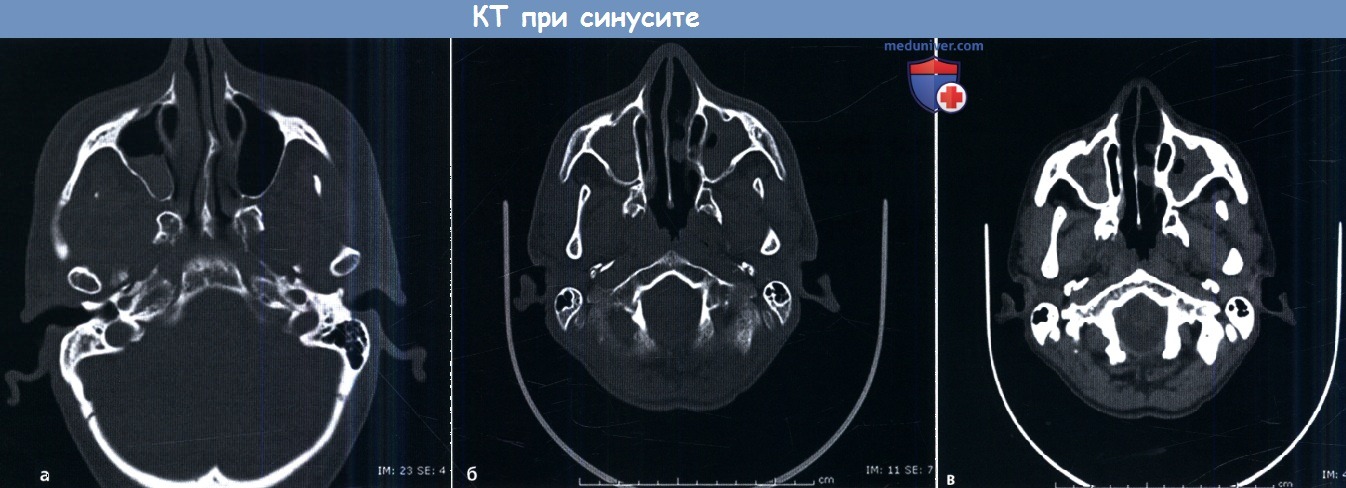
(а) Острый синусит. На аксиальной КТ околоносовых пазух без контраста определяется уровень воздух-жидкость в правой верхнечелюстной пазухе, в медиальном углу виден пузырь воздуха.
Такая картина типична для острого синусита.
(б, в) Хронический синусит. Аксиальная КТ околоносовых пазух демонстрирует полное затемнение верхнечелюстных пазух.
Гиперостоз, склероз и утолщение прилегающих костных стенок характеры для хронического процесса,
которые лучше всего визуализируются на аксиальном (б) изображении в костном окне.
При изучении содержимого пазух в мягкотканном окне (в) определяются центральные участки повышенной плотности,
которые могут соответствовать застойному секрету или грибковому поражению.
КТ является методом выбора при обследовании больного с хроническим риносинуситом, т.к. она позволяет полностью оценить костные структуры черепа. При наличии в пазухах содержимого повышенной плотности полезно использовать мягкотканное окно. Вид секрета околоносовых пазух на МРТ зависит от содержания в нем белка.
Как правило, чем больше в секрете белка, тем более интенсивным будет его сигнал на Т1 и менее интенсивным на Т2. Однако если содержимое пазухи будет иметь повышенную плотность, как в случае грибкового синусита, в обоих режимах МРТ оно будет иметь черный цвет, симулируя вид здоровой пазухи.
При наличии в пазухах содержимого повышенной плотности всегда необходимо исключение грибкового процесса. Также причиной обнаружения в пазухах содержимого повышенной плотности могут являться застойный секрет, кровь, опухоли.
При планировании эндоскопических эндоназальных операций крайне важно учитывать локализацию утолщенной слизистой и наличие тех или иных анатомических вариантов развития. Патологические процессы околоносовых пазух нередко подразделяют на: инфундибулярный, остиомеатального комплекса, сфеноэтмоидального кармана, спорадический, полипозный, лобного кармана, одонтогенный и т.п.
При инфундибулярном типе процесс ограничен верхнечелюстной пазухой и ее естественным соустьем. Проявления заболевания, затрагивающего область остиомеатального комплекса, нередко варьируют, но присутствует поражение одной из пазух, дренирующихся в эту область (верхнечелюстной, лобной, передних клеток решетчатого лабиринта).
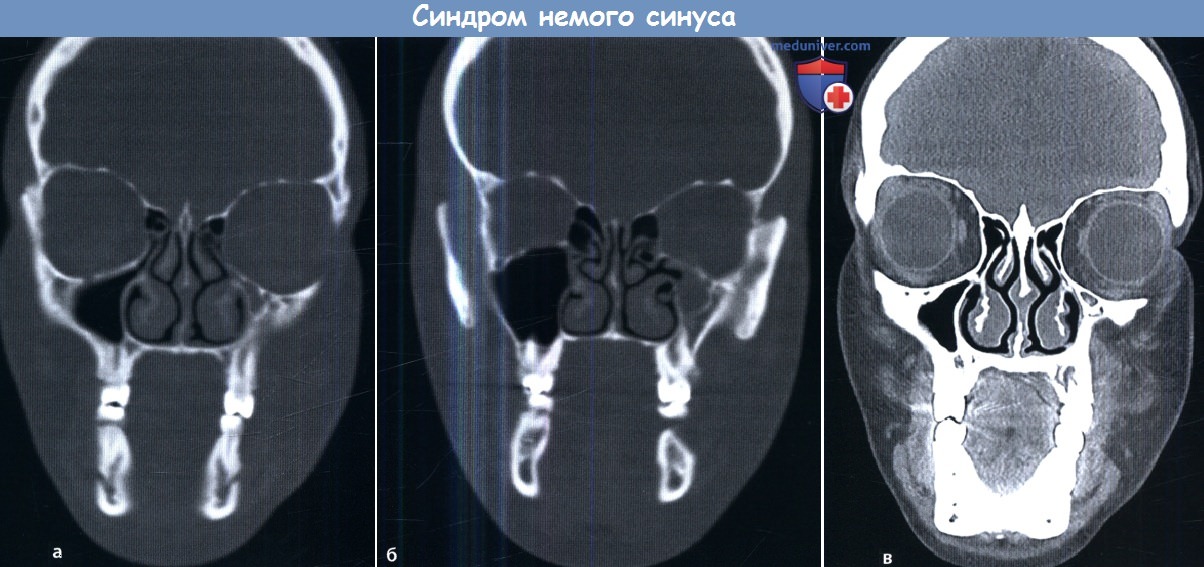
(а) Обратите внимание, что левая верхнечелюстная пазуха уменьшена в размере, а ее латеральная стенка утолщена.
Увеличен размер левой глазницы (б, в). Крючковидный отросток смещен в латеральном направлении с сужением решетчатой воронки.
Обструкция решетчатой воронки может приводить к спадению верхнечелюстной пазухи и развитию энофтальма.
Для постановки диагноза идеальным методом будет КТ во фронтальной плоскости.
При поражении сфеноэтмоидального кармана вовлечены клиновидная пазуха и задние клетки решетчатого лабиринта. При спорадическом типе, как следует из названия, определенной схемы распространения процесса не существует. Полипозный процесс характеризуется полипозным разрастанием в просвете пазух. При поражении лобного кармана вов-леченнной оказывается лобная пазуха той же стороны. При одонтогенном процессе поражается верхнечелюстная пазуха, в ее просвете зачастую определяется яркое кистоподобное образование, исходящее из верхнечелюстного зуба.
Необходимо обращать внимание на возможные осложнения риносинусита. Следует просматривать паренхиму головного мозга на наличие эпидурального или субдурального абсцесса, которые проявляются жидкостным содержимым повышенной плотности, смещающим вещество мозга. При использовании внутривенного контраста облегчается диагностика эмпиемы благодаря повышению контрастности твердой мозговой оболочки. На МРТ эмпиема характеризуется гиперинтенсивным сигналом. При этмоидите возможно распространение инфекции на глазницу.
При использовании контраста необходимо оценивать кавернозные синусы на предмет их тромбоза. На КТ синус будет расширен, возможно наличие сгустка с пониженной плотностью. Вторым признаком тромбоза является увеличение ипсилатеральной верхней глазничной вены. Для диагностики патологии кавернозного синуса может использоваться и рутинная МРТ с контрастированием.
Облегчает визуализацию пещеристых синусов проведение трехмерной МРТ высокого разрешения с последовательностью импульсов градиент-эхо и контрастированием. Допустимо также использование протокола турецкого седла. Следует отметить, что МР-венография не является методом выбора для визуализации кавернозных синусов.
Аллергический грибковый синусит проявляется затемнением сразу нескольких пазух. Характерно агрессивное течение процесса с диффузным распространением, приводящим к изменениям костной ткани и выраженному истончению кортикального слоя. В центре пазухи возможно наличие секрета повышенной плотности. Внешний вид секрета на МРТ, как было отмечено выше, зависит от содержания в нем белка. Обычно они гипоинтенсивны в режиме Т2 и варьируют при Т1.
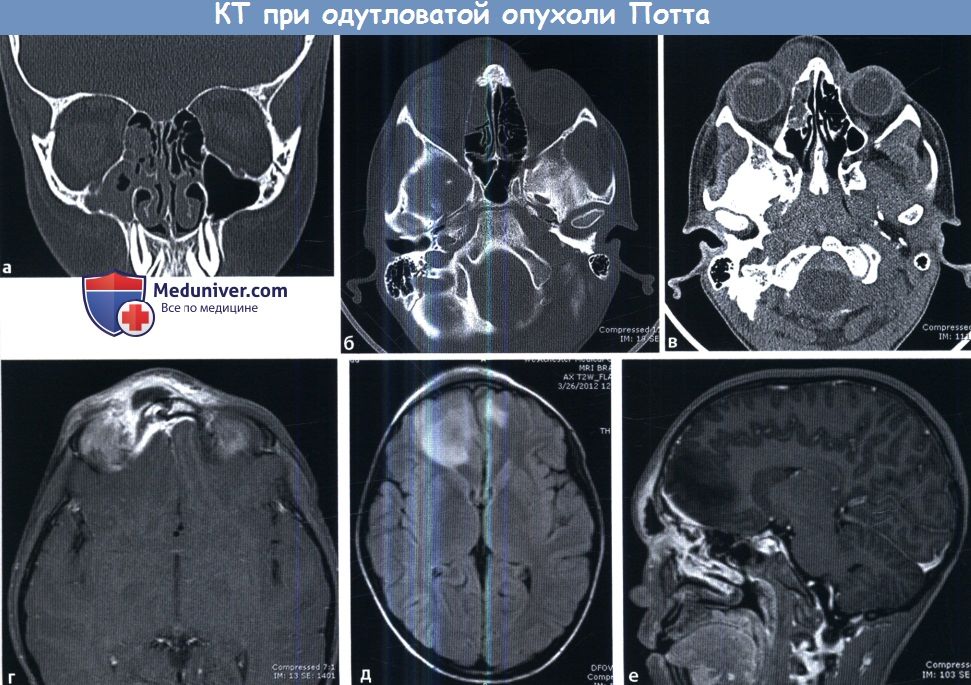
Также обратите внимание на отечность мягких тканей в области медиального угла глаза и корня носа, развитие пре- и постсептального орбитального целлюлита.
Картина характерна для «одутловатой опухоли» Потта с развитием абсцесса мягких тканей. Пациенту была проведена МРТ головного мозга.
(г) Абсцесс мягких тканей в правой лобной и окологлазничных областях.
Многоплоскостные изображения головного мозга демонстрируют интракраниальное распространение инфекции с усилением кровенаполнения твердой мозговой оболочки (г),
что свидетельствует о развитии менингита с субдуральной флегмоной/ранней эмпиемой, а также выраженным отеком преимущественно правой лобной доли (д, е).
Подобное заболевание может вести к быстрому поражению ЦНС и смерти, особенно в случае тромбоза интракраниальных кортикальных вен и/или синусов твердой мозговой оболочки. 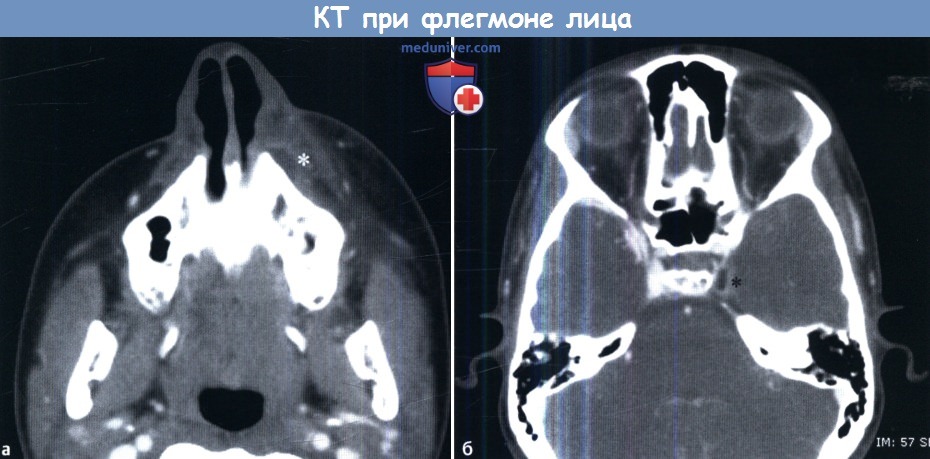
Наблюдается обширный целлюлит и флегмона подкожных тканей кожи над левой верхней челюстью с распространением в мягкие ткани носа.
Над передней стенкой гайморовой пазухи определяется сформированный абсцесс (звездочка).
На более краниальном снимке (б) визуализируется округлый участок повышенной плотности в области левого кавернозного синуса, свидетельствующий о его тромбозе.
Всегда следует обращать внимание на кавернозные синусы, т.к. их инфицирование может быстро привести к смерти от сепсиса или осложнений со стороны ЦНС. 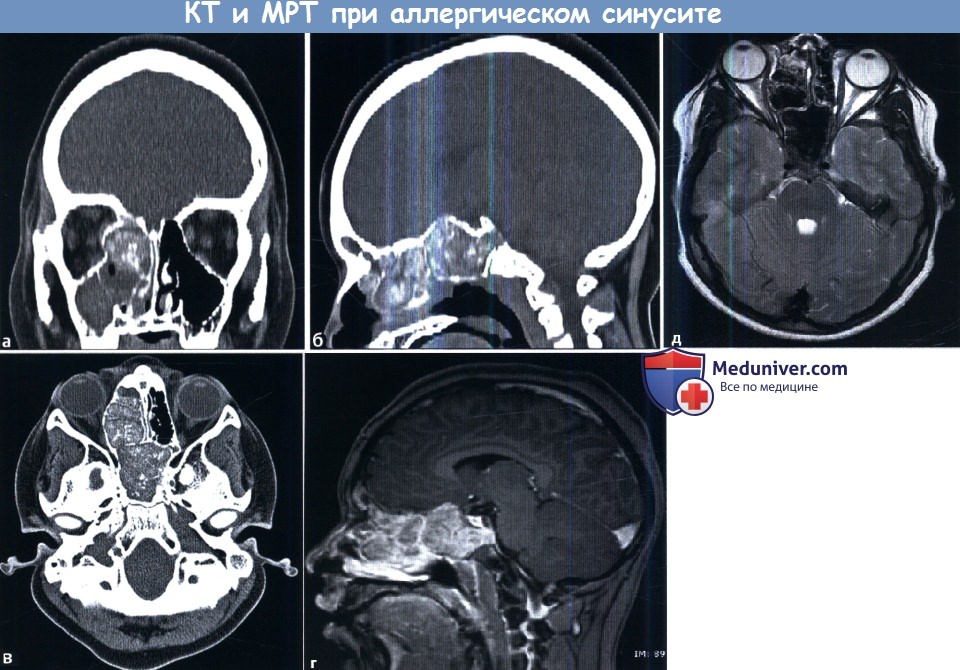
так и на сагиттальной МРТ в режиме Т2 (г). Костные стенки пазух деформированы и истончены (задние отделы латеральной стенки верхнечелюстной пазухи, правая бумажная пластинка, все стенки клиновидной пазухи).
На Т2 МРТ в аксиальной проекции (д) в расширенных правых решетчатых клетках определяется вязкий, застойный секрет с гипоинтенсивным сигналом, который при невнимательном просмотре легко пропустить.
Хотя неопытный врач может истолковать подобный вариант как злокачественное новообразование, в действительности это хронический аллергический грибковый синусит.
Для правильной интерпретации снимков данные лучевой диагностики необходимо сопоставлять с клинической картиной.
— Вернуться в оглавление раздела «отоларингология»
источник
Применение лучевых методов исследования является необходимым при неэффективности консервативной терапии или подозрении на вовлечение в процесс глазницы или внутричерепных структур. В случаях острого синусита обычно используется КТ без контраста.
При высокой степени подозрения на распространение инфекции в глазницу или полость черепа выполняется МРТ с контрастным усилением и без него. Характерным диагностическим признаком острого синусита является наличие уровня воздух-жидкость, возможно наличие густого или «пузырящегося» секрета.
Наиболее характерны эти признаки для поражения гайморовой пазухи. Оценить наличие уровня жидкости в лобных или решетчатых пазухах может быть сложно из-за их небольшого размера. Утолщение слизистой и полипозная ткань способны имитировать наличие уровня жидкости. И наоборот, почти полное заполнение пазухи жидкостью выглядит как крупный полип.
Данные лучевых методов обследования при синусите часто неспецифичны. Заключение рентгенологов обычно содержит описание локализации и степени выраженности затемнения пазух и утолщения слизистой. Для дифференциальной диагностики острого и хронического синусита внимание необходимо обращать на костные перегородки между пазухами.
Длительно текущее воспаление пазух часто сопровождается реакцией периоста и утолщением костных стенок (утолщение мукопериоста), которое иногда может быть крайне выраженным. При подозрении на хронический риносинусит КТ помогает определить наличие анатомических вариантов строения пазух, предрасполагающих к хроническому течению.

(а) Острый синусит. На аксиальной КТ околоносовых пазух без контраста определяется уровень воздух-жидкость в правой верхнечелюстной пазухе, в медиальном углу виден пузырь воздуха.
Такая картина типична для острого синусита.
(б, в) Хронический синусит. Аксиальная КТ околоносовых пазух демонстрирует полное затемнение верхнечелюстных пазух.
Гиперостоз, склероз и утолщение прилегающих костных стенок характеры для хронического процесса,
которые лучше всего визуализируются на аксиальном (б) изображении в костном окне.
При изучении содержимого пазух в мягкотканном окне (в) определяются центральные участки повышенной плотности,
которые могут соответствовать застойному секрету или грибковому поражению.
КТ является методом выбора при обследовании больного с хроническим риносинуситом, т.к. она позволяет полностью оценить костные структуры черепа. При наличии в пазухах содержимого повышенной плотности полезно использовать мягкотканное окно. Вид секрета околоносовых пазух на МРТ зависит от содержания в нем белка.
Как правило, чем больше в секрете белка, тем более интенсивным будет его сигнал на Т1 и менее интенсивным на Т2. Однако если содержимое пазухи будет иметь повышенную плотность, как в случае грибкового синусита, в обоих режимах МРТ оно будет иметь черный цвет, симулируя вид здоровой пазухи.
При наличии в пазухах содержимого повышенной плотности всегда необходимо исключение грибкового процесса. Также причиной обнаружения в пазухах содержимого повышенной плотности могут являться застойный секрет, кровь, опухоли.
При планировании эндоскопических эндоназальных операций крайне важно учитывать локализацию утолщенной слизистой и наличие тех или иных анатомических вариантов развития. Патологические процессы околоносовых пазух нередко подразделяют на: инфундибулярный, остиомеатального комплекса, сфеноэтмоидального кармана, спорадический, полипозный, лобного кармана, одонтогенный и т.п.
При инфундибулярном типе процесс ограничен верхнечелюстной пазухой и ее естественным соустьем. Проявления заболевания, затрагивающего область остиомеатального комплекса, нередко варьируют, но присутствует поражение одной из пазух, дренирующихся в эту область (верхнечелюстной, лобной, передних клеток решетчатого лабиринта).

(а) Обратите внимание, что левая верхнечелюстная пазуха уменьшена в размере, а ее латеральная стенка утолщена.
Увеличен размер левой глазницы (б, в). Крючковидный отросток смещен в латеральном направлении с сужением решетчатой воронки.
Обструкция решетчатой воронки может приводить к спадению верхнечелюстной пазухи и развитию энофтальма.
Для постановки диагноза идеальным методом будет КТ во фронтальной плоскости.
При поражении сфеноэтмоидального кармана вовлечены клиновидная пазуха и задние клетки решетчатого лабиринта. При спорадическом типе, как следует из названия, определенной схемы распространения процесса не существует. Полипозный процесс характеризуется полипозным разрастанием в просвете пазух. При поражении лобного кармана вов-леченнной оказывается лобная пазуха той же стороны. При одонтогенном процессе поражается верхнечелюстная пазуха, в ее просвете зачастую определяется яркое кистоподобное образование, исходящее из верхнечелюстного зуба.
Необходимо обращать внимание на возможные осложнения риносинусита. Следует просматривать паренхиму головного мозга на наличие эпидурального или субдурального абсцесса, которые проявляются жидкостным содержимым повышенной плотности, смещающим вещество мозга. При использовании внутривенного контраста облегчается диагностика эмпиемы благодаря повышению контрастности твердой мозговой оболочки. На МРТ эмпиема характеризуется гиперинтенсивным сигналом. При этмоидите возможно распространение инфекции на глазницу.
При использовании контраста необходимо оценивать кавернозные синусы на предмет их тромбоза. На КТ синус будет расширен, возможно наличие сгустка с пониженной плотностью. Вторым признаком тромбоза является увеличение ипсилатеральной верхней глазничной вены. Для диагностики патологии кавернозного синуса может использоваться и рутинная МРТ с контрастированием.
Облегчает визуализацию пещеристых синусов проведение трехмерной МРТ высокого разрешения с последовательностью импульсов градиент-эхо и контрастированием. Допустимо также использование протокола турецкого седла. Следует отметить, что МР-венография не является методом выбора для визуализации кавернозных синусов.
Аллергический грибковый синусит проявляется затемнением сразу нескольких пазух. Характерно агрессивное течение процесса с диффузным распространением, приводящим к изменениям костной ткани и выраженному истончению кортикального слоя. В центре пазухи возможно наличие секрета повышенной плотности. Внешний вид секрета на МРТ, как было отмечено выше, зависит от содержания в нем белка. Обычно они гипоинтенсивны в режиме Т2 и варьируют при Т1.

Также обратите внимание на отечность мягких тканей в области медиального угла глаза и корня носа, развитие пре- и постсептального орбитального целлюлита.
Картина характерна для «одутловатой опухоли» Потта с развитием абсцесса мягких тканей. Пациенту была проведена МРТ головного мозга.
(г) Абсцесс мягких тканей в правой лобной и окологлазничных областях.
Многоплоскостные изображения головного мозга демонстрируют интракраниальное распространение инфекции с усилением кровенаполнения твердой мозговой оболочки (г),
что свидетельствует о развитии менингита с субдуральной флегмоной/ранней эмпиемой, а также выраженным отеком преимущественно правой лобной доли (д, е).
Подобное заболевание может вести к быстрому поражению ЦНС и смерти, особенно в случае тромбоза интракраниальных кортикальных вен и/или синусов твердой мозговой оболочки. 
Наблюдается обширный целлюлит и флегмона подкожных тканей кожи над левой верхней челюстью с распространением в мягкие ткани носа.
Над передней стенкой гайморовой пазухи определяется сформированный абсцесс (звездочка).
На более краниальном снимке (б) визуализируется округлый участок повышенной плотности в области левого кавернозного синуса, свидетельствующий о его тромбозе.
Всегда следует обращать внимание на кавернозные синусы, т.к. их инфицирование может быстро привести к смерти от сепсиса или осложнений со стороны ЦНС. 
так и на сагиттальной МРТ в режиме Т2 (г). Костные стенки пазух деформированы и истончены (задние отделы латеральной стенки верхнечелюстной пазухи, правая бумажная пластинка, все стенки клиновидной пазухи).
На Т2 МРТ в аксиальной проекции (д) в расширенных правых решетчатых клетках определяется вязкий, застойный секрет с гипоинтенсивным сигналом, который при невнимательном просмотре легко пропустить.
Хотя неопытный врач может истолковать подобный вариант как злокачественное новообразование, в действительности это хронический аллергический грибковый синусит.
Для правильной интерпретации снимков данные лучевой диагностики необходимо сопоставлять с клинической картиной.
— Вернуться в оглавление раздела «отоларингология»
источник
Острый верхнечелюстной синусит представляет собой воспалительный процесс, который протекает в гайморовых пазухах. Несложно догадаться, почему второе название этой болезни – гайморит. Недуг быстро распространяется на подслизистый слой, надкостную и костную ткань верхнего зубного ряда. Если верить статистике, данная патология – самый распространенный повод для визита к лор-врачу, ведь воспаление носовых пазух встречается и у взрослых, и у детей.
Выраженность симптомов во многом зависит от тяжести течения заболевания. В ходе диагностики гайморита отоларингологи тщательно изучают анамнез жизни больного, проводят осмотр и инструментальные процедуры. Обычно для подтверждения воспаления в носовых пазухах оказывается достаточно рентгенографии, УЗИ, в отдельных случаях прибегают к пункции. Лечение синуситов проводится консервативными и хирургическими методами.
Если вам не понаслышке известно о том, что это такое – острый верхнечелюстной синусит (на фото, представленной в статье, можно наглядно ознакомиться с расположением околоносовых пазух), вы наверняка слышали о причинах его формирования. Среди факторов, которые могли бы спровоцировать развитие гайморита, бесспорное лидерство занимают:
- вирусные инфекции;
- длительное пребывание на холоде, промерзание организма;
- воспаления ротовой полости;
- заболевания верхних дыхательных путей;
- аллергический ринит;
- хронический насморк;
- искривление носовой перегородки;
- аденоидит;
- сложное хирургическое лечение верхних зубов;
- травмы и ушибы носа;
- ослабленный иммунитет;
- ВИЧ-инфекция.
Ежедневно с гайморитом к врачам обращаются тысячи людей. При этом у всех пациентов может быть разный тип острого верхнечелюстного синусита. Код по МКБ–10, соответствующий гаймориту, J32.0 – воспаление в верхних придаточных пазухах носовой полости. Кроме того, специалисты разделяют заболевание на несколько типов, в зависимости от этиологии:
- Риногенный. Спровоцировать такой вид синусита может хронический насморк, грибковые инфекции.
- Гематогенный. Развивается патология при попадании в кровоток инфекции, присутствующей ранее в организме.
- Травматический. Является следствием перелома верхней челюсти или носовой перегородки.
- Вазомоторный. Формируется по причине неправильной реакции организма на внешние раздражители (холодный воздух, химические вещества и т. д.).
- Одонтогенный. Острый верхнечелюстной синусит такого типа – результат влияния болезнетворных бактерий, локализующихся в кариозных полостях верхних зубов.
- Аллергический. Этот вид гайморита является осложнением аллергического ринита.
Существует еще одна классификация болезни околоносовых пазух – симптоматическая. В зависимости от характера течения, болезнь разделяют на:
- Острый катаральный верхнечелюстной синусит. Как правило, такой гайморит мало чем отличается от привычного в нашем понимании насморка, поскольку выражен заложенностью и слизистыми выделениями из носа. Катаральный синусит можно вылечить и избежать осложнений. Если запустить болезнь, она может перейти в гнойную форму.
- Острый гнойный верхнечелюстной синусит. В отличие от предыдущего характеризуется наличием экссудативного содержимого в пазухах. При гнойном гайморите у пациентов может существенно ухудшиться самочувствие, появляются головные боли.
Любая из разновидностей синусита может быть односторонней или двусторонней.
Отдельного внимания заслуживает симптоматика гайморита. Главные признаки острого верхнечелюстного синусита – это:
- заложенность носа;
- затрудненное дыхание.
Остальные симптомы, которые приписывают различным формам гайморита, будут проявляться в зависимости от характера течения болезни. При остром синусите чаще всего наблюдается:
- субфебрильная температура тела;
- сначала выделение прозрачной слизи, а позже – гнойного инфильтрата;
- частое чихание;
- головные боли;
- гнусавость;
- отсутствие или притупление обоняния;
- дискомфорт и болезненность в верхней части лица.
Усиливаться симптомы могут в моменты резких движений, чихания, кашля. К острому двустороннему верхнечелюстному синуситу добавляется повышенная слезоточивость и конъюнктивит. К слову, при хронической форме верхнечелюстного синусита наблюдаются аналогичные проявления.
Диагностированный гайморит требует лечения. Игнорировать болезнь, которая, казалось бы, не создает серьезной угрозы здоровью, нельзя. Бездействие чревато опасными осложнениями. Большинство из них требует срочного хирургического лечения:
- воспаление слизистой гортани;
- кислородная недостаточность;
- апноэ;
- заражение крови;
- поражение черепных костей и головного мозга.
В отличие от взрослых, носовые пазухи у малышей развиты слабо, поэтому в них редко происходит застой слизи. В возрасте до 3 лет гайморит чаще всего носит бактериальный характер. К тому же у детей острый верхнечелюстной синусит проявляется намного реже, чем у взрослых. При этом рецидиву хронического насморка нередко сопутствует воспаление среднего уха.
Гайморит у детей младшего возраста достаточно трудно диагностировать. Неспособность ребенка внятно пожаловаться на боль и описать свое самочувствие мешает родителям распознать проблему. Но несмотря на это, догадаться о гайморите у малыша можно. Малыши, которые болеют острым синуситом, тяжело дышат. Груднички становятся беспокойными и капризными, плохо спят, часто отказываются от еды и питья – заложенный нос мешает им нормально сосать грудь или соску.
Дети более старшего возраста уже в состоянии рассказать, что их беспокоит, и охарактеризовать свое состояние. Малыши ясельного и дошкольного возраста чаще страдают воспалением одновременно нескольких пазух. При общем поражении синуситов в гнойно-слизистых выделениях могут появиться примеси крови.
Другими распространенными симптомами острого гайморита в детском возрасте, помимо заложенности носа, можно назвать:
- светобоязнь;
- снижение чувствительности к запахам;
- сухость и першение в горле;
- частый кашель в ночное время суток;
- высокая температура тела;
- нарастание раздражительности к вечеру.
Дети тяжело переносят обострение верхнечелюстного синусита. Во время болезни ухудшается внимание, снижается память и способность к обучению. Малыш плохо спит ночью, может храпеть.
Любой специалист-отоларинголог без труда способен определить гайморит, но для уточнения диагноза больному все-таки придется пройти несколько исследовательских процедур. Прежде чем направлять пациента на диагностику, врач ознакомится с его историей болезни и попытается найти причины болезни. Кроме того, для успешного лечения недуга немаловажно уточнить характер его течения – хронический или острый. Для этого выясняют степень интенсивности симптомов.
Диагностика верхнечелюстного гайморита подразумевает использование инструментальных методов исследования:
- рентгенография;
- магнитно-резонансная томография;
- риноскопия;
- эндоскопия носовой полости;
- УЗИ;
- пункция.
Помимо лор-обследования пациентам обычно рекомендуют получить консультацию стоматолога о состоянии верхней челюсти и зубов на ней. Лечение начинают только после результатов всех исследований, убедившись, что у больного именно острый верхнечелюстной синусит. В истории болезни врач расписывает оптимальную терапевтическую тактику, которая может подлежать корректировке в зависимости от индивидуальных особенностей организма и темпов выздоровления.
Нынешние тенденции лечения гайморита базируются на ингаляторных процедурах. Сегодня многие специалисты уверены, что введение препаратов аэрозольным способом позволяет увеличить физическую и химическую активность действующих компонентов. А вот к приему таблеток специалисты стали все чаще относиться скептически – по их мнению, эффективность таких лекарств не может быть максимальной из-за слабого кровоснабжения околоносовых синусов.
Второй популярный способ лечения гайморита – применение электрофореза, подразумевающее введение минимальных доз лекарства в ионизированной форме. Лекарственные препараты поступают к месту непосредственного очага воспаления и оказывают мощное санирующее воздействие. Совокупное использование аэрозолей и электрофореза дает неплохие результаты. В отличие от системных препаратов, действие которых блокируется воспаленными сосудами, местные препараты проникают в пазухи через поры, прямо к тканям.
При терапии острого гайморита перед врачом стоят следующие задачи:
- снять отечность слизистой пациента;
- освободить носовые ходы для оттока инфильтрата из верхнечелюстных пазух;
- борьба с бактериальным или вирусным возбудителем;
- устранение симптомов и лечение вторичных болезней.
В отличие от ринита, течение секрета из полости синусов при гайморите нарушается, и чтобы не допустить инфицирования патогенной микрофлорой, больному назначают местные противомикробные препараты, которые вводят ингаляторно.
Все лекарственные средства, которые сегодня используют в отоларингологии при лечении носовых пазух, условно разделяют на:
- муколитические;
- противоотечные;
- антибактериальные;
- противовоспалительные.
При остром двухстороннем верхнечелюстном синусите обязательно применяют иммуномодуляторы, чаще всего гомеопатического происхождения. Наиболее эффективными являются настойки элеутерококка, женьшеня, календулы. Эти растительные средства не просто повышают защиту организма, но и препятствуют размножению болезнетворных бактерий в полости пазух. Лечиться иммуномодуляторами нужно под строгим наблюдением и контролем врача.
Применение фитопрепаратов для борьбы с гайморитом показывает неплохие результаты. Если течение синусита не осложнено бактериальной инфекцией, лечение выстраивается без антибиотиков. Хорошие результаты демонстрирует применением ингаляторов вместе с антисептиками и сосудосуживающими спреями, благодаря которым удается подавить воспалительный процесс в пазухах.
Поскольку острый гнойный верхнечелюстной синусит считается наиболее тяжелой формой, для его лечения прибегают к использованию лекарственного комплекса «ударной» силы. Чаще всего при таком гайморите ключевую роль играет правильно подобранная комбинация антибиотиков (иногда вводят их внутривенно) и антисептиков. В некоторых случаях на фоне ослабленного иммунитета болезнь может привести к расплавлению окружающих тканей и, как следствие, поражению головного мозга, сепсису. Это очень опасные патологии, которые в преимущественном числе случаев оканчиваются для пациента инвалидностью или летальным исходом.
Если подходить к вопросу терапии острого верхнечелюстного синусита предметно, стоит обратить внимание на самые популярные лекарственные препараты, которые назначают врачи. Заниматься самолечением при гайморите, как вы уже могли догадаться, нельзя. Кроме того, один и тот же препарат может по-разному воздействовать на организм пациентов. Именно поэтому подбирать лекарственные средства должен только лечащий доктор.
При легкой и средней степени тяжести гайморита, правостороннем и левостороннем остром верхнечелюстном синусите неплохо зарекомендовал себя немецкий «Синупрет». В его составе только растительные компоненты, снимающие воспаление, протекающее в верхних дыхательных путях (щавель, вербена, генциана, бузина, первоцвет). У «Синупрета» нет аналогов с идентичным содержанием. Это лекарство является уникальным в своем роде, поскольку:
- оказывает одновременно противовирусный и иммуномодулирующий эффект;
- регулирует вязкость мокроты;
- борется с мукостазом;
- улучшает естественное отхождение инфильтрата из пазух;
- восстанавливает нормальные функции эпителия.
Если фитотерапия не производит ожидаемого эффекта, врач может назначить больному прохождение пункции носовых пазух. Эта малоприятная процедура позволит узнать о типе возбудителя и подобрать действующие антибиотики. После забора биоматериала потребуется несколько дней для того, чтобы выяснить, к каким антибактериальным веществам чувствительна патогенная микрофлора. При гайморите прописывают такие препараты:
- «Цефуроксим»;
- «Амоксициллина клавуланат»;
- «Амоксициллин»;
- «Триметоприм».
Если же диагностированный острый верхнечелюстной синусит имеет вирусную природу происхождения, лечение выстраивают по иному принципу. К сожалению, пока не существует достаточно эффективных препаратов, которые способны окончательно элиминировать возбудителя из организма. Противовирусные лекарства всего лишь угнетают активность болезнетворных микроорганизмов. Основной упор в терапии делается на укрепление иммунной системы.
Пункцию не делают пациентам в неосложненных случаях гайморита. Тогда лечение синусита производится по «классической» схеме:
- Антисептические ингаляции.
- Сосудосуживающие средства (не дольше недели).
- Антибиотики широкого спектра действия до получения результатов пункции («Цефтриаксон», «Нафциллин»).
- Антигистаминные препараты (при склонности к аллергическим реакциям).
В среднем лечение острого синусита длится около 2-4 недель. Если гайморит стал вторичным заболеванием, пункцию и бакпосев проводят обязательно.
Профилактика острого верхнечелюстного синусита сводится к простому правилу – своевременно лечить риниты, в том числе насморк аллергической этиологии, заболевания дыхательных путей, а также следить за состоянием ротовой полости. Шансы на развитие гайморита минимальны, если пациент правильно питается и ведет здоровый образ жизни. Помните о том, что любую болезнь легче предупредить, чем лечить.
источник