Острый ринит это острое воспаление слизистой оболочки внутренних поверхностей носа с характерными симптомами различного уровня выраженности: выделения из носа, затрудненное дыхание через нос, слезотечение и чихание. Чаще всего ринит является предвестником ОРЗ, который в свою очередь составляет 70% всех детских заболеваний верхних дыхательных путей.
По медицинской статистике заболеваемость ОРЗ, в два первых года жизни ребенка, держится на уровне от четырех до девяти эпизодов в год, что является максимальным показателем для дошкольников.
Помимо острого, ринит, может быть и хроническим, а также подразделяется на инфекционный и неинфекционный.
Ринит не имеет собственных возбудителей, но их роль может сыграть большой спектр других вирусов и микроорганизмов: патогенные и условно-патогенные бактерии, респираторные аденовирусы, риновирусы, реовирусы, вирусы парагриппа и пандемического, сезонного и т.д. гриппов, а также вирусно-бактериальные ассоциации.
Ринит может возникать на начальных стадиях инфекционных заболеваний у детей, например при кори, дифтерии, скарлатине или краснухе.
В некоторых случаях, ринит не постоянно сопровождает заболевание (возбудителя). Например он может быть вызван «кишечными» вирусами — энтеро- или ротавирусами.
Причиной острого ринита у ребенка может стать специфическое инфекционное заболевание, например склерома или туберкулез. Сюда же относятся инфекционные процессы полученные малышом во время рождения от матери, например гонорея или сифилис.
При всем разнообразии причин острого инфекционного насморка, есть несколько причин, которые способствуют активации инфекционных агентов. Это в первую очередь контакт с больным и переохлаждение.
Кроме инфекционного характера острого ринита у детей, возможен и неинфекционный путь развития заболевания. В этом случае причиной насморка являются раздражающие факторы механического и химического происхождения. В первом случае это может быть травма слизистой носа или инородное тела, во-втором, едкие вещества, типа дыма или гари.
Если у взрослых и детей старшего возраста инфекционный ринит является изолированной самостоятельной болезнью, то у новорожденных, грудничков и детей первых лет жизни, этого не наблюдается. Невозможность маленькому ребенку самостоятельно, по мере надобности, очищать от слизистых выделений полость носа приводит к патологии, когда выделяемый секрет заглатывается или стекает по глотке, тем самым вызывая воспаление и раздражение этих областей. Можно говорить о том, что у детей раннего возраста, течение ринита идентично течению ринофарингита,
Другой особенностью насморка у детей до 2 лет, является частое распространение воспалительного процесса на слизистые оболочки трахеи и гортани, поэтому по сравнению с более взрослыми детьми высока вероятность осложнений в виде бронхита, отита и даже пневмонии.
Отличительной особенностью острого ринита инфекционного характера является неожиданное начало заболевание и одновременная, двусторонняя симптоматика. Сразу же проявляются симптомы:ринорея (постоянные слизистые выделения), чихание или нарушение дыхания через нос, при этом каждый из этих симптомов может быть, как ведущим, так и отсутствовать вовсе.
В зависимости от индивидуальной реакции малыша или вида возбудителей ринита, насморк может сопровождаться лихорадочными проявлениями. Если заболевание протекает без осложнений, то его продолжительность редко бывает дольше 7-10 дней. Уже после 5-го дня воспаление приобретает бактериальный характер, выделения из носа загустевают, меняется их цвет становясь слизисто-гнойным, еще через пару дней заметно улучшается дыхание, резко снижается количество выделений, и наконец наступает полное выздоровление.
Диагноз ставится на основании осмотра ЛОР-специалиста и собранных данных аллергологического и эпидемиологического анамнеза. Для более углубленного диагноза могут быть востребованы результаты анализа крови, микологического и микробиологического анализа выделяемого секрета, и его цитоморфология. В основном углубленный анализ востребован при затяжном течении ринита, когда существует вероятность его неинфекционный природы (вазомоторной или аллергической).
Дифференцированный диагноз, также проводят при аденоидите, риносинуситах (аллергических и инфекционных) и односторонней локализации заболевания (травматический ринит или инородное тело)
Важно, особенно для детей раннего возраста, вовремя купировать симптоматику насморка и предотвратить развитие осложнений. Чем раньше заболевание будет диагностировано и начато лечение, тем больше шансов на быстрый успех.
Существующие в современной медицине методы лечения можно гипотетически разделить двояким образом, с одной стороны на консервативное и хирургическое лечение, с другой, на местное и общее.
Мы остановимся на консервативном лечении, как наиболее интересующем широкую родительскую общественность.
Консервативные методы включают в себя:
- Физические — свежий воздух, проветриваемое помещение, общеукрепляющая гимнастика для малышей, прогулки на свежем воздухе, отказ родителями от курения, парфюмерии с резким запахом и ароматизаторов помещения.
- Физиотерапевтические — акупунктура, рефлексотерапия, лазеротерапия, фонофорез, электрофорез и ингаляции.
- Медикаментозные — аппликации и инстилляции лекарственных химических соединений на слизистую оболочку носа с целью:
б) эвакуации содержимого патологического характера из носовой полости
в) элиминации патогенов, аллергенов и поллютантов
Так как по первым двум пунктам вроде бы все ясно, то остановимся подробнее на третьем.
В настоящий момент существует широкий выбор лекарственных средств для лечения насморка — антибактериальные препараты топического действия, муколитики, средства на основе компонентов природного происхождения, гомеопатические препараты и т.д.
Для детей младшего возраста этот выбор более сужен. Традиционно, детям этого возраста, назначают лечение топическиими деконгенстантами. Длительность приема которых составляет 3 дня (по назначению врача до 5-7 и более дней).
Топические деконгестанты это большой спектр медикаментозных препаратов различных категорий, к которым относятся селективные альфа1-андреномиметики и симпатомиметики.
По принципу воздействия на организм все группы мало чем отличаются. Их главным лечебным свойством является стимуляция альфа-адренорецепторов. При местном применении, все они, уменьшают гиперемию и отек слизистых оболочек носа, облегчают дыхание через нос и снижают уровень секреторных выделений.
Отличаются рассматриваемые препараты, лишь степенью выраженности действия, что обуславливает и количество (частоту) побочных (нежелательных) эффектов, к которым можно отнести такие их влияния на ЦНС, как: нарушения сна, повышенную возбудимость, головную боль, раздражительность, снижение аппетита, тремор и т.д.
Отличие селективных альфа1-андреномиметиков от других препаратов подобного типа в том, что их влияние на центральную нервную систему менее выражено, они более избирательно влияют на аденорецепторы.
Родителям не стоит забывать, что сосудосуживающий эффект деконгестантов, при длительном применении, сменяется реактивной гиперемией, что выражается усилением кровотока в слизистой и как следствие — возобновлением повышенного слизевыделения. Также существует опасность слизистой атрофии полости носа и нарушения функциональности реснитчатого эпителия. Причинами таких явлений может быть не только превышение показанной длительности приема, но и нарушение норм приема, особенно когда это касается неокрепшего организма детей раннего возраста.
Продолжительное применение деконгестантов может способствовать развитию процессов атрофического характера, аллергической реакции и парезу носовых сосудов. При бесконтрольном же применении, влияние лекарства на организм ребенка может нести токсический характер или развиться медикаментозный насморк.
Для новорожденных и грудничков список разрешенных для применения препаратов (топических деконгестантов), крайне ограничен. Одним из разрешенных, успешно используемых в педиатрии, препаратов для детей грудного возраста является Отривин 0,05%. Он используется для соматического лечения и показывает намного лучшие результаты, чем физиологические растворы.
Но даже использование медикаментозных средств показывающих отличные результаты в лечении острого ринита, сопровождаются трудностями, если не подходить к проблеме комплексно. Не умение ребенка раннего периода жизни самостоятельно избавляться от накопившейся слизи в полости носа, невозможность отхаркивания стекающего по глотке секрета, ставит перед необходимостью использовать специальные средства для эвакуации слизи и элиминационной терапии.
В рассматриваемом контексте можно посоветовать, помимо самого препарата Отривин 0,05%, систему Отривин Бэби. В ее состав входят: аспиратор для носа с комплектом насадок и назальные капли в одноразовых флаконах. Капли Отривин Бэби предназначены для назального орошения и содержат изотонический раствор хлорида натрия, который не раздражает слизистую оболочку и пригоден для пролонгированного применения.
Отривин Бэби спрей содержит стерильный раствор морской воды, который можно использовать начиная с годичного возраста. При остром рините проводится от двух до четырех орошений на каждую ноздрю.
Для удаления слизи используется аспиратор для носа Отривин Бэби. Его конструктивными особенностями является, поддающееся визуальному контролю, эффективное очищение полости носа. Набор сменных насадок с фильтрами, препятствуют переносу инфекции и рефлюксу слизи обратно.
По оценкам родителей пользовавшихся комплексом Отривин Бэби: 92% были удовлетворены его действием, 86% признали комплекс более эффективным, чем другие подобные устройства, а 78% отметили легкость в его использовании.
Подытоживая хочется отметить несколько моментов:
- Эффективность лечения будет тем лучше, чем раньше начать лечение
- Очень важна правильная диагностика специалистом, т.к. маленькие дети не способны озвучить симптоматику
- При лечении острого ринита у детей младшего возраста следует использовать специальные формы топических деконгестантов.
- Длительность и нормы приема для малолетних детей должны строго контролироваться
- Подход к лечению острого детского ринита должен быть комплексным.
источник
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Ринит – это воспаление слизистой оболочки полости носа, характерными симптомами которого являются затруднение носового дыхания (различной степени выраженности), выделения из носа, чихание и слезотечение. Наиболее часто ринит является первым симптомом острых респираторных заболеваний (ОРЗ), на долю которых приходится свыше 70% всех заболеваний дыхательных путей у детей. По литературным данным [1,2], частота заболеваемости ОРЗ в первые два года жизни достигает в среднем 4–9 эпизодов в год и считается максимальной в дошкольные годы.
Ринит может быть острым и хроническим, неинфекционного или инфекционного характера. Возбудители могут быть разные: респираторные вирусы (адено–, рино, реовирусы, парагриппа, гриппа сезонного и пандемического и др.), бактерии (условно–патогенные и явные патогены), вирусно–бактериальные ассоциации. Встречается ринит при детских инфекционных заболеваниях, таких как корь, краснуха, дифтерия и др. Иногда ринит может быть непостоянным симптомом заболеваний, вызванных одним из «кишечных» вирусов (рота– или энтеровирусами). Причиной ринита могут быть специфические инфекционные процессы (туберкулез, склерома), в том числе полученные от матери во время прохождения по родовым путям (гонорея, сифилис).
Кроме инфекционных агентов, активации которых способствуют переохлаждение или контакты с больным, причиной острого и хронического ринита могут быть раздражающие факторы механического (например, инородное тело или травма слизистой носовой полости) или химического происхождения (дым, гарь, вещества с едким запахом).
У детей старшего возраста, а тем более у взрослых, инфекционный ринит бывает самостоятельным заболеванием, тогда как у детей раннего возраста, особенно у грудничков, изолированного ринита не наблюдается. Неумение/неспособность младенца самостоятельно очистить полость носа от секрета приводит к тому, что патологическое отделяемое стекает по задней стенке глотки, вызывая ее раздражение и воспаление. То есть отличительной особенностью ринита у детей грудного и раннего возраста является то, что он протекает в виде ринофарингита. Кроме того, воспалительный процесс у детей данной возрастной группы значительно чаще, чем у взрослых и детей старшего возраста, распространяется на слизистую оболочку гортани и трахеи; может осложниться отитом, бронхитом и даже пневмонией.
Для острого инфекционного ринита характерно внезапное начало и двустороннее проявление симптомов. Появляются нарушение носового дыхания и выделения из носа (ринорея). Ведущий клинический симптом может отличаться: у одних детей превалируют выделения из носа и /или чихание, у других – заложенность носа, в ряде случаев даже при отсутствии выделений.
В зависимости от вида возбудителя и особенностей реактивности ребенка ринит может сопровождаться лихорадочной реакцией. Средняя продолжительность заболевания в неосложненных случаях, в среднем 7 дней. Обычно на 5–7–й день отделяемое из носа становится более густым, принимает слизисто–гнойный характер, а носовое дыхание улучшается, затем постепенно уменьшаются выделения из носа и наступает выздоровление.
Диагноз «острый ринит» ставится на основании данных анамнеза, тщательно собранного эпидемиологического и аллергологического анамнеза, данных клинического и ЛОР–осмотра. Для проведения дифференциального диагноза могут дополнительно понадобиться результаты клинического анализа крови, цитоморфологии носового секрета, результаты микробиологического/микологического анализа отделяемого из носа. Как правило, подобное дополнительное обследование проводится при затяжном течении, когда нельзя исключить неинфекционную природу – аллергический или вазомоторный ринит. Также проводят дифференциальный диагноз с риносинуситами (инфекционными или аллергическими), аденоидитом, а при односторонней локализации процесса – с инородным телом в полости носа или травматическим ринитом.
Для предотвращения развития осложнений и быстрого купирования основных симптомов ринита необходимо как можно раньше начать лечение.
Существующие методы лечения ринита можно, с одной стороны, разделить на местные и общие, с другой – на консервативные и хирургические.
Консервативные методы лечения включают в себя:
• Физические – элементарная физическая нагрузка, свежий воздух в помещении, где находится ребенок (регулярное проветривание, фильтры–ионизаторы, поездки на природу), отказ от курения в помещении, где находится ребенок, отказ от использования средств, содержащих ароматизаторы и/или красители, усиливающие проявления аллергического ринита у маленьких детей.
• Физиотерапевтические – ингаляции, электрофорез, фонофорез, лазеротерапия, рефлексотерапия, акупунктура.
• Медикаментозные – инстилляции и аппликации лекарственных веществ на слизистую оболочку полости носа, назначаемых с целью элиминации поллютантов/аллергенов/патогенов, уменьшения отека, способствующие эвакуации патологического содержимого.
Для этих целей используются различные лекарственные средства (ЛС), выбор которых зависит от конкретных клинических проявлений (муколитики, топические антибактериальные препараты, препараты природного происхождения, гомеопатические средства и др.). Но традиционно лечение различных форм ринита у детей любого возраста начинают, как правило, с назначения топических деконгестантов. Кратность и длительность их приема варьирует, составляя в среднем от 3 до 5–7 дней.
Под термином «топические деконгестанты» объединяют препараты разных групп. К ним относятся симпатомиметики и селективные α1–адреномиметики. Механизм действия всех средств этой группы одинаков (стимуляция α–адренорецепторов) и обусловливает общие свойства, характерные для препаратов этой группы. Все они при местном применении способствуют уменьшению отека и гиперемии слизистой полости носа; уменьшают количество отделяемого секрета и облегчают носовое дыхание. Препараты этой группы отличаются между собой по степени выраженности системного действия, а следовательно, по частоте нежелательных эффектов, таких как: стимулирование ЦНС; возможные нарушения сна; головная боль; повышение АД; повышенная возбудимость, раздражительность; тремор; снижение аппетита. Селективные α1–адреномиметики отличаются значительно менее выраженным влиянием на ЦНС, избирательно влияя на α1–адренорецепторы. В таблице 1 представлены активные ингредиенты препаратов из группы симпатомиметиков и селективных α1–адреномиметиков.
Следует помнить, что у всех деконгестантов сосудосуживающий эффект через некоторое время сменяется усилением притока крови к слизистой носа (реактивная гиперемия) и возобновлением выделения секрета. При длительном применении сосудосуживающих средств возможны нарушение нормального функционального состояния реснитчатого эпителия и атрофия слизистой полости носа. Возможными причинами блока мукоцилиарного клиренса являются не только длительность применения, но и введение избыточного количества препарата (особенно при использовании капельных форм). Пролонгированное использование деконгестантов может привести к парезу сосудов полости носа, аллергической реакции или развитию атрофических процессов (в том числе и сопровождающихся носовыми кровотечениями), а бесконтрольное – к развитию медикаментозного ринита или токсическому воздействию на организм ребенка.
Далеко не все топические деконгестанты разрешены для использования у новорожденных и грудных детей. Одним из разрешенных является Отривин 0,05%, в течение ряда лет с успехом используемый в педиатрической практике [3–5] для симптоматического лечения ринита. Однако учитывая вышеупомянутые особенности детей грудного и раннего возраста (неумение самостоятельно очищать полость носа (сморкаться), раздражение стекающим отделяющим задней стенки глотки), необходим комплексный подход, включающий использование средств для элиминационной терапии и устройства для эвакуации секрета из полости носа.
Поэтому, помимо капель/спрея Отривин, для лечения и профилактики ринита можно рекомендовать и систему Отривин Бэби, в состав которой входят капли для орошения полости носа в одноразовых флаконах, назальный аспиратор с комплектом сменных насадок. Капли для орошения слизистой носа Отривин Бэби содержат изотонический стерильный раствор натрия хлорида, не раздражающий слизистую оболочку полости носа и поэтому пригодный для длительного использования. Объем флакона (5 мл) предотвращает микробную контаминацию открытого раствора. Спрей Отривин Бэби содержит стерильный изотонический раствор морской воды, который рекомендуется использовать для детей более старшего возраста (с 1 года). С лечебной целью (при остром рините) проводят 2–4 орошения в день, закапывая в каждый носовой ход по несколько капель перед кормлением или орошая полость носа спреем. Для удаления отделяемого из полости носа используют назальный аспиратор Отривин Бэби, конструкция которого обеспечивает эффективное и визуально контролируемое очищение, а также полную гигиеничность процедуры. Насадки сменные, снабжены фильтром, предупреждающим перенос инфекции или рефлюкс отделяемого в полость носа ребенка.
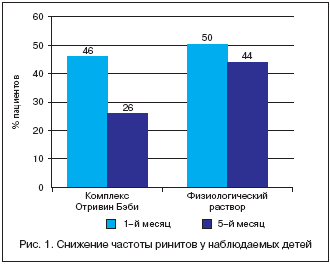
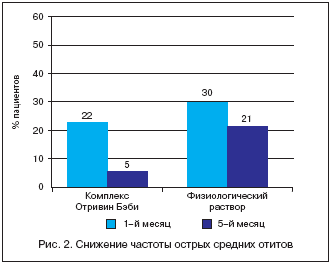
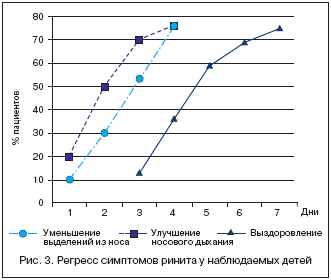
Наблюдение за большой выборкой (435 детей) в возрасте от 2 до 27 месяцев показало, что ежедневное использование комплекса Отривин Бэби (изотонический раствор для промывания и назальный аспиратор) в сравнении с ежедневным промыванием полости носа физиологическим раствором не только способствует восстановлению носового дыхания, но и предупреждает развитие осложнений (рис. 1 и 2). Использование комплекса в лечебных целях практически полностью купирует симптомы ринита после недельного курса терапии (рис. 3).
Высокую оценку комплексу Отривин Бэби дали родители пациентов: 92% родителей были довольны комплексом Отривин Бэби, 86% родителей признали Отривин Бэби более эффективным, чем другие аналогичные устройства, 78% родителей отметили, что устройство было простым в использовании.
В заключение хочется подчеркнуть, что наиболее эффективным является лечение, начатое в первые часы заболевания. Сохранение таких симптомов, как заложенность или выделения из носа более 7–10 дней, может свидетельствовать о переходе воспалительного процесса на слизистую оболочку полости носа или носоглотки. У детей, страдающих различными формами аллергического ринита, применение топических деконгестантов должно быть кратковременным, с предпочтительным использованием этиотропных средств в соответствии с принципами «ступенчатой» терапии данного заболевания.
Литература
1. Богомильский М.Р., Чистякова В.Р. Детская оториноларингология. М, ГЭОТАР медиа, 2006г.
2. Самсыгина Г.А., Богомильский М.Р. Острые респираторные заболевания у детей, Миклош, 2005г.
3. Е.П. Карпова. Немедикаментозное лечение для профилактики осложнений, связанных с инфекциями верхних дыхательных путей, а именно острого риносинусита, острого отита среднего уха и для улучшения качества сна.– 2007.
4. Casati M, Picca M, Marinello R, Quartarone G. Safety of use, efficacy and degree of parental satisfaction with the nasal aspirator Narhinel® in the treatment of nasal congestion in babies. Minerva Pediatrica 2007; 59(4):315–25.
5. Балясинская Г.Л. Оценка безопасности, эффективности применения Отривин Бэби у детей младшего возраста. 2008.
источник
О стрый ринит у детей – это воспалительный процесс слизистой оболочки носовой полости, вызванный вирусами, аллергенами и реже бактериями. Согласно медицинской статистики, пациенты младшей возрастной группы болеют в пять раз чаще, чем взрослые. Объясняется это от природы слабым иммунитетом, который полностью формируется к шести годам.
Все причины острой формы насморка условно делятся на две большие группы — инфекционного или не инфекционного генеза (природы происхождения).
К инфекционным причинам развития острого воспалительного процесса в носовой полости относятся:
- вирусы (гриппа, парагриппа, аденовируса, риновируса);
- бактерии (чаще всего стафилококки, гемофильная палочка, стрептококки и пневмококки);
- грибки (чаще всего дрожжеподобные рода Кандида).
К причинам насморка неинфекционного генеза (происхождения) относятся:
- аллергическая реакция;
- травмы и инородные тела в носовой полости;
- сухой воздух в помещении.
Таким образом, выделяют следующие виды ринита:
- вирусный;
- бактериальный;
- грибковый – встречается редко;
- аллергический – напротив, диагностируется часто;
- насморк на фоне повреждения слизистых оболочек носа инородными телами.
Острый ринит у детей грудного возраста может быть, как вирусным, так и физиологическим, связанным с периодом прорезывания зубов. Последний не является заболеванием и не требует назначения медикаментозной терапии.
По типу воспалительного процесса острая форма ринита у ребенка бывает:
- катаральный – воспалительный процесс захватывает всю носовую полость и пазухи и характеризуется обильными выделениями слизи.
- Гипертрофический – характеризуется патологическом утолщением и разрастанием слизистых оболочек в полости носа, что приводит к затруднению дыхания и постоянной заложенности.
- Атрофический – слизистая оболочка носовой полости истончается, возможные носовые кровотечения и усиленное образование корочек.
- Вазомоторный – нижние раковины носа утолщаются и набухают под воздействием различных факторов (сухого воздуха, табачного дыма, чрезмерно теплого воздуха), в результате чего наблюдается заложенность и нарушение носового дыхания.
Острый ринит имеет несколько стадий течения, для каждой из которых характерны свои клинические проявления:
- Стадия раздражения (или сухая стадия) .
Маленький пациент начинает часто чихать, появляется зуд в носу, покалывание, жжение, возможно слезотечение. Параллельно на этой стадии заболевания у ребенка может повышаться температура тела, появляется общее недомогание, капризность, сонливость, вялость, головная боль. Продолжительность стадии 12-36 часов.
- Стадия серозных выделений.
У ребенка усиленно выделяется прозрачная серозная слизь из носа, богатая натрием хлоридом и аммиаком, в результате чего кожа вокруг носа из-за раздражения становится красной, отечной, печет. На этой стадии развития у ребенка наблюдается выраженная заложенность носа, которая уменьшается ненадолго после применения специальных лекарственных препаратов. Обоняние снижается или ребенок полностью перестает на время различать запахи и ощущать вкус еды. Продолжительность стадии серозных выделений 2-3 дня.
- Стадия слизисто-гнойных выделений.
Наступает на 4-5 сутки от начала заболевания и характеризуется улучшением состояния ребенка, уменьшением заложенности, отделением и высмаркиванием густой слизи желтого или зеленоватого цвета. Если ринит у ребенка не лечили или терапия была неправильной, то на данном этапе возрастает риск перехода заболевания в хроническую форму течения и присоединения вторичной бактериальной флоры.
Прежде чем назначать лечение острого ринита ребенку, необходимо точно установить причину развития заболевания, для этого родители должны обратиться к детскому оториноларингологу (ЛОРу).
Врач соберет анамнез жизни и болезни пациента и проведет осмотр слизистых оболочек носовой полости при помощи риноскопа.
Для дифференциации (определения точной причины) заболевания назначаются дополнительные методы диагностики:
- рентген придаточных пазух – является обязательным исследованием при наличии гнойных выделений из носа с неприятным запахом;
- лабораторная диагностика (анализы крови и мочи) – позволяют выявить количество палочек в крови, что свидетельствует о наличии воспалительного процесса в организме;
- аллергопробы – назначаются при подозрении на ринит аллергического происхождения;
- бакпосев выделений из носа – проводится при подозрении на бактериальную этиологию насморка, с целью определения возбудителя и подбора эффективного лекарственного препарата.
Очень важно отличить острый ринит от специфического насморка, являющегося одним из клинических признаков гриппа, аденовирусной инфекции, кори, скарлатины и других инфекционных болезней.
Иногда пациенту назначают консультацию других специалистов – хирурга (при подозрении на инородное тело в носовой полости), инфекциониста и аллерголога (при подозрении на аллергический ринит).
Забегая вперед, следует отметить, что вылечить детский ринит, в большинстве случаев, удается симптоматическими средствами. Терапия сводится к туалету носовой полости от засохшей слизи и механическому отсасыванию соплей у грудничков, не способных сморкаться. Дополнительно проводят орошения полости носа антисептиками и увлажнению с помощью солевых растворов и ингаляций.
Этиологическое лечение острого ринита у детей направлено на устранение основной причины заболевания и напрямую зависит от типа возбудителя. Все препараты назначаются исключительно врачом согласно результатам диагностики и текущего состояния малыша.
Назначают противовирусные препараты общего действия в форме таблеток, капель, суппозиториев в прямую кишку и препараты местного действия интраназально (в полость носа).
Как правило, маленьким детям назначают препараты на основе рекомбинантного лейкоцитарного интерферона человека – Виферон, Лаферобион, Интерферон свечи и лиофизиат для приготовления раствора и капли в нос Назоферон.
Для уничтожения бактериальной микрофлоры в носу назначают антибактериальные капли с противовоспалительным эффектом. Это могут быть препараты на основе коллоидного серебра (Колларгол, Протаргол) или капли комплексного действия с антимикробным, увлажняющим, противоотечным, ранозаживляющим и общеукрепляющим действием – Пиносол, Изофра, Полидекса с фенилэфрином.
Препараты с антибактериальным действием имеют возрастные ограничения и перечень противопоказаний к использованию, поэтому во избежание тяжелых побочных эффектов не рекомендуется заниматься самолечением и использовать указанные средства без назначения специалиста.
В зависимости от тяжести течения аллергии ребенку назначают антигистаминные препараты местного действия в форме спреев или общего в виде таблеток, капель, сиропов (или одновременно оба средства). Если насморк сопровождается отеком горла, слезотечением, аллергическим конъюнктивитом, используют гормональные капли.
Все лекарства, борющиеся с аллергическим компонентом не предназначены для самостоятельного применения и назначаются исключительно врачом.
Если диагностируют специфический острый ринит, как симптом инфекционного заболевания, то лечение направлено на ликвидацию возбудителя инфекции – антибиотиками или противовирусными препаратами.
Главными проявлениями всех видов насморка являются отек слизистых оболочек и как следствие нарушение носового дыхания. Поэтому симптоматическая терапия заключается в устранении этих неприятных состояний и облегчении общего состояния малыша.
Для снятия сухости в носу, уменьшения образования корочек и очищения носовых ходов от слизи, рекомендована ирригационная терапия (промывания), для чего используют растворы на основе натрия хлорида или очищенной морской воды:
Можно закапывать в нос и использовать для промывания носовых ходов обычный физиологический раствор натрия хлорида в ампулах или флаконах.
При наличии большого количества густых соплей у маленьких детей, используют механические методы их удаления. Как правильно почистить нос малышу — читайте здесь.
Для снятия отечности слизистых оболочек и устранения заложенности носа используют назальные сосудосуживающие капли:
Не рекомендуется применять сосудосуживающие капли для носа дольше 3-5 дней. Препарат закапывают в случае крайней необходимости, но не чаще двух раз в сутки, так как организм быстро привыкает к лекарству, что повышает риск развития медикаментозного ринита на фоне передозировки и бесконтрольного использования.
Подробнее о группе лекарственных средств деконгестантов с таблицей по возрастам читайте в этой статье.
Для быстрого заживления микроскопических трещинок слизистых оболочек, которые часто возникают при атрофическом рините, и предупреждения сухости, рекомендовано смазывать носовые ходы масляным раствором витаминов А и Е или стерильным оливковым (персиковым, вазелиновым, виноградных косточек) маслом.
Острый ринит у грудничка требует обязательного контроля педиатра, так как простуда у детей первого года жизни может быстро перерасти в пневмонию.
Насморк инфекционного характера, сопровождающийся повышением температуры тела, капризностью и признаками интоксикации, требует госпитализации ребенка в стационар, поскольку любое воспаление в этом возрасте склонно к генерализации (распространению не другие системы).
Сложность лечения детей грудного возраста в том, что малыш не умеет высмаркивать нос, бросает сосать грудь из-за невозможности носового дыхания и, кроме того, ринит нередко осложняется отитом из-за особенностей строения ЛОР-органов и сообщения полостей уха, горла и носа друг с другом.
Если состоянию здоровья малыша ничего не угрожает, то лечение можно проводить в домашних условиях, выполняя все назначения врача – промывать и очищать носовую полость от корочек и слизи, увлажнять носовые ходы, при необходимости закапывать нос сосудосуживающими каплями, подходящими по возрасту и дозировке (препарат врач подбирает строго индивидуально).
Каким образом происходит лечение насморк у детей первых месяцев жизни — читайте в этой статье.
Физиологический ринит, спровоцированный прорезыванием зубов у детей, не требует какого-либо медикаментозного лечения, родителям нужно лишь хорошо увлажнять и очищать носовые ходы от слизи.
Для этих целей можно использовать физиологический раствор натрия хлорида или один из аптечных солевых растворов – Аквалор, Аквамарис, Хьюмер, Маример и других.
Препараты не имеют противопоказаний и возрастных ограничений, поэтому могут использоваться так часто, как этого требует состояние.
Очень часто родители не воспринимают насморк у ребенка всерьез, занимаются самолечением и не спешат обращаться за медицинской помощью, подвергая его здоровье неоправданному риску.
Ниже приведен перечень действий, которые категорически запрещены при рините у детей:
- Никогда не начинайте лечить насморк антибиотиками – антибактериальные препараты являются отличной питательно средой для вирусов, поэтому начиная давать лекарство без назначений врача, родители тем самым подавляют иммунитет малыша и способствуют длительному и осложненному течению ринита. Кроме этого, антибиотики при вирусной инфекции не эффективны и опасны.
- Нельзя закапывать в нос растворы антибиотиков, даже если насморк бактериального происхождения – растворы, которые вводят интраназально, могут вызвать сильнейшую аллергическую реакцию в виде отека дыхательных путей и удушья.
- Нельзя перегревать ребенка с ринитом, включать возле его кровати отопительные приборы и закупоривать окна – все это приводит к засыханию слизи в дыхательных путях и активному размножению в ней болезнетворных бактерий. Скопление и сгущение слизи в носовых ходах и носоглотке может стать причиной развития трахеита или обструктивного бронхита.
- Запрещается использовать «взрослые» дозировки лекарственных препаратов сосудосуживающего действия в нос – это приводит к передозировке и тяжелым побочным эффектам со стороны сосудов и сердца.
Помните о том, что ринит, как и любое другое заболевание, требует диагностики и контроля со стороны специалиста, причем, чем меньше возраст ребенка, тем тщательнее должен быть контроль.
источник
Ринит – это воспаление слизистой носа в острой или хронической форме, характеризующееся слизистыми выделениями из носа и нарушением дыхания через нос. Это достаточно распространенное заболевание: оно составляет до 30 % всех ЛОР-болезней у детей.
Возрастных ограничений нет, могут болеть дети с первого месяца жизни. Ринит может повторяться неоднократно. Некоторые дети дошкольного возраста за год болеют от 4 до 10 раз. Может возникать одновременно с воспалением глотки – ринофарингитом.
По форме ринит бывает острым и хроническим.
По причине возникновения выделяют ринит:
По времени возникновения различают сезонный, эпизодический, постоянный ринит.
Ринит у маленьких пациентов может быть самостоятельным заболеванием или одним из симптомов многих инфекционных болезней: дифтерии, кори, менингококковой инфекции, парагриппа, скарлатины, гриппа и др. Возбудителями ринита могут выступать как вирусы, так и бактерии. Чаще возникает ринит вирусной природы.
- риновирус;
- вирус гриппа;
- риносинцитиальные вирусы;
- вирус парагриппа;
- энтеровирус;
- аденовирус.
Ринит бактериальной природы вызывают хламидии и микоплазма (в редких случаях), кокковая флора более часто (стрептококк, стафилококк, пневмококк). Ринит может быть вызван и специфическим возбудителем (гонококком или туберкулезной палочкой) или грибами.
Слизистая оболочка носа в норме – важный барьер для микроорганизмов на пути в респираторные органы. Вирусы и бактерии обволакиваются слизью, которая выделяется специальными клетками слизистой, а потом удаляются с помощью клеток эпителия.
При неблагоприятных условиях (запыленности, сухости, низкой температуре воздуха и др.) защитные функции слизистой значительно снижаются или полностью утрачиваются. В результате вирусы свободно проникают в клетки слизистой, размножаются там, вызывая гибель клетки. К процессу может подключаться и бактериальная флора.
Частому развитию ринита у детей способствуют:
- несостоятельность иммунной системы;
- узость носовых ходов;
- быстрое развитие отека слизистой, еще более затрудняющего отток слизи;
- неумение маленьких деток сморкаться.
Снижению защитной функции слизистой способствуют такие предрасполагающие факторы:
Причиной аллергического ринита является воздействие аллергена (пыльцы растений, пыли, шерсти животных и др.).
Инкубационный период продолжается от нескольких часов до 4 дней. В клинической картине острого ринита различают 3 стадии процесса:
- стадию раздражения: для нее характерны заложенность носа, отек, сухость и покраснение слизистой в полости носа;
- серозную стадию: значительно нарушается проходимость носовых ходов, отмечаются обильные прозрачные жидкие выделения из носа (ринорея), чиханье, слезотечение, явления конъюнктивита;
- стадию слизисто-гнойного отделяемого: к 5–7-му дню выделения сгущаются, приобретают желто-зеленую окраску и постепенно исчезают совсем.
При распространении воспаления в глотку (ринофарингит) отмечаются покраснение в зеве, боли в горле и кашель. У некоторых деток при рините повышается температура, отмечается общее недомогание. Ребята старшего возраста отмечают головную боль, ухудшение или потерю обоняния. Из-за нарушенного носового дыхания страдает сон, ребенок может отказываться от еды. Заболевание длится от 7 до 14 дней и в неосложненных случаях заканчивается выздоровлением.
Острый ринит у детей на первом году жизни протекает наиболее тяжело, особенно у недоношенных деток: у них более выражены общие симптомы и чаще развиваются осложнения. Узкие носовые ходы и маленький объем полостей в носу способствуют выраженному нарушению или полному прекращению дыхания через нос даже при незначительном отеке слизистой.
В результате затруднено или невозможно сосание, нарушен сон. Ребенок проявляет беспокойство, отмечается повышенная температура; у малыша частое и поверхностное дыхание через рот. Оно способствует аэрофагии (заглатыванию воздуха), наслаиваются диспепсические проявления (послабление стула, рвота), дитя не прибавляет или даже теряет вес.
Длительное нарушение дыхания способствует развитию гипоксии (кислородного голодания тканей). Для облегчения дыхания кроха откидывает головку назад – появляется ложный опистотонус (судорожная поза с резким прогибанием спины дугой), отмечается напряженный большой родничок, иногда судороги.
За счет склонности к генерализации воспаления ринит у грудничков часто сопровождается стоматитом, фарингитом, отитом, а иногда даже воспалением нижних дыхательных путей – трахеобронхитом и пневмонией. Нередко у малышей развивается дакриоцистит (воспаление слезного мешочка) с гнойным отделяемым из глаз.
В старшем возрасте течение ринита отличается быстрым развитием процесса. Первыми жалобами являются чувство жжения, щекотания в носу, после чего отмечается заложенность носа, слезоточивость, чихание, пониженное обоняние, головная боль. Обильные слизистые выделения вызывают раздражение кожных покровов в области верхней губы возле носовых ходов с появлением болезненных микротрещин.
Нарушенный отток из носовой полости способствует наслоению бактериальной инфекции, о чем свидетельствует изменившийся характер выделений (мутные, желто-зеленого цвета). К этому времени самочувствие ребенка улучшается, облегчается носовое дыхание, и уже на 7–8-й день наступает выздоровление.
У детей различают такие разновидности хронического ринита:
- катаральный;
- гипертрофический (полипозная, отечная и фиброзная формы);
- вазомоторный;
- атрофический;
- аллергический.
Хронический катаральный ринит по признакам напоминает острую форму заболевания, но с меньшей выраженностью симптомов.
- практически постоянное выделение из носа слизистого (или слизисто-гнойного) отделяемого;
- заложенность носа (возникающая то в одном, то в другом носовом ходу);
- периодически возникающее затруднение носового дыхания;
- кашель при затекании слизи на заднюю стенку глотки.
Проявлениями хронического гипертрофического ринита у детей являются:
- постоянное, значительно выраженное нарушение дыхания через нос;
- головные боли;
- нарушенное обоняние;
- понижение остроты слуха;
- изменение голоса;
- повышенная утомляемость;
- низкая школьная успеваемость.
Хронический вазомоторный ринит чаще возникает в школьном возрасте. Он является следствием поражения сосудов и периферической нервной системы.
- приступообразно появляющийся насморк с нарушением дыхания через нос, обильным истечением носовой слизи и слезотечением;
- приступообразное чихание;
- покраснение лица;
- чрезмерная потливость,
- приступы головной боли;
- часто возникающие парестезии (онемения, ощущение ползания мурашек, снижение чувствительности кожных покровов).
Возникновение приступа насморка провоцируется каким-либо раздражителем – нервным перенапряжением, перепадами температуры и др.
Хронический атрофический ринит у детей возникает редко и характеризуется развитием зловонного насморка (озены).
Типичные проявления озены:
- образование в полости носа грубых корок с неприятным запахом;
- доставляющая дискомфорт сухость в носу;
- носовые кровотечения;
- нарушение дыхания через нос;
- выделения в виде вязкой, с трудом отходящей слизи.
При переходе атрофического процесса на костные стенки носовой полости может измениться форма носа (деформация по типу «утиный нос»).
Диагностикой и лечением ринита занимается детский ЛОР-врач. Диагноз ставится с учетом жалоб родителей или ребенка, данных осмотра (риноскопии и фарингоскопии) и результатов дополнительного обследования. При необходимости врач может провести эндоскопический осмотр полости носа, назначить рентгенологическое исследование (рентгенограмму для исключения синусита), лабораторное исследование (цитологическое, бактериологическое, вирусологическое), консультацию аллерголога.
Чаще всего лечение детей с ринитом проводится в домашних условиях. Госпитализация может потребоваться:
- при заболевании малыша в первые 6 месяцев жизни;
- при высокой лихорадке и наличии судорожной готовности;
- при выраженной интоксикации или дыхательной недостаточности;
- при геморрагическом синдроме;
- при развитии осложнений.
Лечение должно начаться с первых дней болезни. Оно должно быть комплексным и включать такие компоненты:
- Воздействие на возбудителя – применение противовирусных препаратов и антибактериальных средств. Противовирусные препараты эффективны в первые 3 дня болезни. Если нет сомнения в вирусной природе ринита, назначаются Анаферон, Виферон. Для грудничков назначают рекомбинантный интерферон-альфа, с 3-летнего возраста применяют Арбидол (он активирует синтез собственного интерферона).
- При бактериальных ринитах антибиотик желательно назначать с учетом чувствительности выделенного микроорганизма (по результатам бактериологического исследования). Антибиотики показаны при наличии у ребенка хронических заболеваний (тонзиллит, синусит и др.). Могут применяться антибиотики местного действия: Фузафунгин в виде ингаляций, детям старшего возраста аэрозоль Биопарокс, спрей Изофра, мазь Бактробан. Антибактериальные препараты применяют не более 10 дней.
- Очищение (санация) носовых ходов от скопления слизи проводится у маленьких детей с помощью спринцовки или специального отсоса.
- Ингаляции: оптимальным вариантом является использование небулайзера. Для ингаляций используются минеральная щелочная вода (типа боржоми), содовый раствор, эфирные масла и др. С 2 лет ребенку можно использовать карандаш «Бальзам Золотая звезда», «Доктор МОМ»,
- Сосудосуживающие капли в нос: в детской практике используются Отривин, Називин, Нафазолин, Оксиметазолин и др. Концентрация раствора и дозировка капель зависят от возраста детей. Капли нельзя применять дольше 5 (максимум 7) дней (!). Капли не оказывают действия на причину болезни, они снимают отек и облегчают самочувствие ребенка.
Детям первых 2 лет жизни не рекомендуется применение назального спрея в связи с риском остановки дыхания из-за рефлекторного спазма голосовой щели гортани. Родители должны уметь правильно закапывать капли в нос. Для этого голову ребенка нужно чуть отклонить назад, капнуть в один носовой ход и тут же, опустив голову вниз, прижать пальцем к носовой перегородке крыло носа. Так же закапать во второй носовой ход.
- Симптоматическое лечение: жаропонижающие средства при высокой лихорадке (Нурофен, Панадол, Парацетамол и др.), противокашлевые и отхаркивающие при наличии кашля («Доктор МОМ», грудной сбор, Бронхикум эликсир и др.). Детям после 3 лет проводят отвлекающие процедуры: горчичные носочки (сухой порошок горчицы насыпают в носки), горчичные ножные ванны (на 5 л воды с температурой 37–38 0 С добавляют 1 ст. л. порошка горчицы).
- Физиотерапевтические процедуры: УФО (тубус-кварц), эндоназальный электрофорез, ультрафонофорез, УВЧ, парафинолечение.
Лечение ринита может проводиться гомеопатическими средствами, но препарат для такого лечения и его дозировку должен подобрать детский гомеопат.
При хроническом рините самым важным моментом в лечении является устранение причины, поддерживающей воспаление. Это может быть оперативное вмешательство (удаление полипов, аденоидов, резекция искривленной перегородки, криодеструкция слизистой при ее гипертрофии и др.).
При вазомоторном рините проводятся внутриносовые блокады (раствором новокаина с гидрокортизоном), применяют магнитотерапию, лечение лазером и другие методы.
Может использоваться при рините для облегчения самочувствия, уменьшения проявлений болезни и повышения защитных сил самого организма массаж биоактивных точек. Массаж доступен детям старшего возраста. Проводится он двумя указательными пальцами. Вращательными движениями массируются симметричные точки в такой последовательности:
- точки в углублениях крыльев носа;
- 2 точки на верхней губе под ноздрями;
- на конце носа (одним пальцем);
- на переносице с 2 сторон у углов глаз;
- 2 точки у внутренних краев бровей;
- на затылочных буграх с 2 сторон;
- у основания второго (указательного) пальца, сначала на левой руке, потом на правой.
Массируют с хорошо ощутимой интенсивностью, по 15 секунд 2–3 раза в день на протяжении 5–10 дней.
Растительные средства могут применяться при отсутствии аллергии у ребенка.
Рецептов достаточно много:
- свекольный сок с водой (1:1) можно закапывать в нос детям грудного возраста;
- измельченный в прессе чеснок нужно залить маслом (оливковым или подсолнечным), оставить на 6–12 ч., закапывать в нос по 1 капле (применять старшим детям, т. к. чеснок пощипывает слизистую);
- сок каланхоэ по 2 капле в носовой ход 2–3 р. в день;
- сок алоэ, разбавленный кипяченой водой (в соотношении 1:10) по 2–3 капли в нос;
- ингаляции через нос отварами эвкалипта, ромашки, шалфея;
- тампоны с солевым раствором (на 100 мл воды 0,5 ч. л. соли) вводятся вначале в один, а затем в другой носовой ход для снятия отека;
- измельчить лук и залить растительным маслом, дать настояться 6–8 ч., процедить и смазывать слизистую в носу.
- при сухости слизистой после прекращения насморка смазывать слизистую персиковым маслом, увлажнять воздух в детской комнате, обильно поить ребенка.
Исходом ринита у детей может быть:
- выздоровление;
- развитие осложнений (отита, синусита, бронхита или пневмонии в случае наслоения бактериальной инфекции);
- переход в хроническую форму с частыми рецидивами.
Важно обеспечить врачебный контроль в процессе лечения острого ринита, т. к. необоснованно длительное применение лекарств может вызвать атрофию слизистой, привести к парезу сосудов в носу, аллергической реакции.
В качестве профилактических мер можно назвать:
- исключение провоцирующих возникновение ринита факторов;
- своевременное лечение патологии ЛОР-органов;
- закаливание;
- полноценное питание;
- соблюдение гигиенических условий в помещении для детей.
Малозначимых заболеваний детей не бывает. При отсутствии должного внимания к лечению «банального» насморка болезнь может переходить в хроническую форму, привести к целому ряду осложнений.
Не нужно заниматься самолечением ребенка. Даже ринит может иметь разную природу и по-разному лечиться. Выполняя назначения врача, вы убережете своего ребенка от неприятных последствий ринита.
О рините у ребенка, различных видах насморка и способах его лечения расскажет программа «Школа доктора Комаровского»:
источник
Об особенностях ринита в детском возрасте, основных причинах и подходах в лечении рассказывает врач-педиатр
В детстве ринит или насморк, пожалуй, самый частый недуг из всех заболеваний. Ринитом называют острое или хроническое воспаление слизистой оболочки, выстилающей полость носа. Дошкольники заболевают ринитом и хлюпают носом в среднем 4 — 9 раз в году.
Особенно тяжело насморк переносят груднички, поскольку затруднённость дыхания через нос — один из признаков заболевания, не даёт ребёнку спокойно есть и спать. Частые эпизоды ринита и его хроническое течение у грудничков нередко осложняется отитом, а у детей старшего возраста — синуситами.
Причины, вызывающие ринит у детей довольно многочисленны. Детский ринит может быть признаком какой-нибудь инфекции, например, гриппа, а может быть и самостоятельным заболеванием.
Среди многочисленных причин ринита можно выделить 3 самые частые:
Вирусы — это, безусловно, доминирующая причина острого ринита. Среди них ринит чаще всего вызывается вирусами гриппа, аденовирусами, риновирусами, энтеровирусами.
Возбудителем бактериальных ринитов является преимущественно кокковая микрофлора. Причиной заболевания могут быть: стрептококки, стафилококки, менингококки. Это наиболее распространённые виновники бактериального ринита.
Нередко ринит у детей, преимущественно в младшем возрасте, развивается после попадания в нос инородных предметов. Играя, малыши могут засунуть в носик себе или cверстнику любой мелкий предмет, который, находясь в полости носа продолжительное время, может стать причиной ринита.
Также ринит может быть вызван внутриклеточными паразитами (хламидии, микоплазмы), грибками, искривлённой носовой перегородкой, аденоидами.
Несмотря на многочисленные причины, немалую роль в его развитии играют защитные свойства слизистой носа, при нарушении которых риск развития ринита возрастает.
- Переохлаждение, а также резкие колебания температуры;
- Загрязненной химическими веществами или пылью воздух;
- Слишком сухой воздух;
- Раздражающие, резкие запахи;
- Длительно используемые сосудосуживающие капли.
По течению и изменению слизистой оболочки ринит принято подразделять на острый и хронический.
- Простая катаральная.
- Гипертрофическая. Эта форма делится на сосудистую, фиброзную, отёчную, полипозную и смешанную. А по степени распространённости — на ограниченную и диффузную.
- Атрофическая, которая делится на простую и зловонную (озена).
- Аллергическая.
- Вазомоторная.
Заболевание всегда поражает обе половинки носа. Развитие острого ринита сопровождается недомоганием, чиханием, нарушением обоняния, гнусавостью. Отёк слизистой затрудняет дыхание через нос, появляется заложенность, возникают головные боли, слезотечение и снижается слух. Слизь, стекающая по задней стенке глотки, провоцирует навязчивый кашель.
Выделяют три стадии развития воспаления слизистой оболочки при остром рините:
Эта стадия проявляется сухостью и зудом. У ребёнка свербит в носу. Это первые признаки ринита. Затем появляется заложенность. Первая стадия продолжается от нескольких часов до суток.
- Стадия серозных (водянистых) выделений.
Слизистая здорового носа постоянно выделяет небольшое количество слизи. Её слой сменяется каждые 10 — 20 минут, удаляя попавшие в нос частички пыли. При воспалении выделение слизи многократно усиливается, что проявляется ринореей, из носа буквально течёт. Вытекающая слизь и постоянное трение носа вызывают раздражение, и он выглядит красным и опухшим. Кроме течения из носа развивается сильный отёк слизистой и резко нарушается носовое дыхание. Ребёнок часто чихает, у него текут сопли и слёзы, а нос совсем не дышит. Как результат — снижается аппетит и нарушается сон. Эта стадия длиться 1 — 2 дня. Обильные жидкие выделения быстро густеют и начинается третья стадия ринита.
- Стадия слизисто-гнойных выделений.
На этой стадии течение из носа прекращается, появляются густые, желтоватые выделения — при вирусном воспалении и гнойные — при бактериальном. Нос начинает дышать и вновь ощущать запахи, носовое дыхание потихоньку восстанавливается и самочувствие улучшается.
В среднем все три стадии ринита, при не осложнённом течении, проходят за семь дней, и через неделю ребёнок выздоравливает.
Для грудничка острый ринит является тяжёлым заболеванием, часто сопровождающимся развитием осложнений. Причём чем меньше возраст ребёнка, тем тяжелее течение ринита. Это связано с особенностями строения носа у малышей. У грудничков хорошо развиты носовые раковины, а полость носа имеет небольшой объём, поэтому носовые ходы у них узкие и даже небольшой отёк слизистой может привести к затруднению или невозможности дыхания через нос.
Основным признаком затруднения носового дыхания являются частые перерывы в сосании и дыхание через рот. Невозможность дышать носом вынуждает малыша прерывать сосание или он совсем отказывается брать грудь или бутылочку. Он вынужден дышать ртом, и ротик малыша постоянно открыт. Ребёнок остаётся голодным, поэтому становится беспокойным, плохо спит, теряет вес. При дыхании ртом малыш заглатывает воздух и возникает метеоризм (газики), беспокойство усиливается, может появиться рвота и жидкий стул, общее состояние малыша ухудшается.
В том случае, когда носовые ходы сильно сужены, чтобы облегчить себе дыхание малыш запрокидывает голову, что вызывает напряжение большого родничка и могут появиться судороги.
У грудничков воспаление не ограничивается полостью носа и переходит на горло, поэтому острый ринит обычно сопровождается фарингитом.
Особенное строение хоан (отверстия в носу, соединяющие полость носа с глоткой) не позволяет слизи спускаться в носоглотку. Она скапливается в полости носа, в её задних отделах. Это явление называется задний насморк, который бывает у грудничков. При этом слизь полосками стекает по задней стенке глотки, что хорошо видно при осмотре.
Нередкими осложнениями ринита у грудничков являются: отит, трахеобронхит, дакриоцистит.
У старших детей течение острого ринита не отличается от взрослых.
Острый ринит как симптом инфекционного заболевания имеет свои особенности характерные для данного вида инфекции.
Хронический ринит приводит к стойким изменениям слизистой оболочки. Длительное течение ринита вызывает гипертрофию (чрезмерное разрастание) или атрофию (истончение, уменьшение) слизистой носа.
Простая катаральная форма очень похожа на острый ринит, но протекает более вяло с менее выраженными признаками. Ребёнка беспокоят непрекращающиеся слизистые выделения и попеременная заложенность то одной, то другой половины носа. Когда ребёнок ложится, заложенность усиливается, поэтому детки часто спят с открытым ртом. Возникающая в результате сухость в горле, совместно с затеканием слизи в носоглотку, провоцирует появление сухого, навязчивого кашля. Для этой формы насморка характерно улучшение состояния весной и летом, когда тепло. В это время, проявления ринита стихают и ребёнок чувствует себя хорошо, однако осенью, с первыми холодами, всё повторяется, и признаки заболевания усиливаются.
Гипертрофическая форма характеризуется резким затруднением носового дыхания. У ребёнка постоянно не дышит нос, из-за этого болит голова, нарушается сон. Ребёнок плохо различает или совсем не чувствует запахи, разговаривает в нос (гнусавит), у него снижается слух, он становится рассеянным, быстро утомляется. Результатом является неуспеваемость в школе.
Вазомоторная форма, как правило дебютирует в возрасте 6 — 7 лет. У новорождённых, грудных и у детей раннего возраста данная форма ринита, большая редкость.
Основные признаки этой формы — периоды нарушения дыхания через нос, сопровождающиеся обильными выделениями и постоянным чиханием. В этом периоде отмечается покраснение слизистой оболочки глаз (конъюнктива) и лица, слезотечение, потливость, а также жжение, онемение, покалывание и ощущение ползания мурашек на коже, называемое общим термином — парестезия. Отмечается чёткая взаимосвязь приступов ринита с нервным напряжением и раздражителями, например, контрольная, скандал в семье или резкое похолодание.
Аллергическая форма может возникнуть у ребёнка абсолютно любого возраста и редко бывает изолированной. Как правило, она сочетается с аллергическими дерматитами, бронхиальной астмой и другими проявлениями аллергии.
При аллергической форме ребёнка беспокоит выраженный зуд в носу, приступы чихания, отёк и покраснение лица, течёт из носа, и слезятся глаза.
Атрофическая форма ринита в детском возрасте — явление редкое. Зловонный насморк или озена, одна из разновидностей атрофической формы, встречается у подростков, причём у девочек в 2 — 3 раза чаще.
Озена проявляется истончением и сухостью слизистой, которая покрыта корками из засохших густых, гнойных выделений. Из-за этих корок от больных исходит очень неприятный, отталкивающий окружающих запах, который пациенты не чувствуют, у них отсутствует обоняние. Сверстники избегают общения с больным, и он чувствует, себя крайне, подавлено. Если атрофия захватывает кости носа, развивается деформация (искривление), и нос по своей форме напоминает утиный клюв.
После опроса родителей и ребёнка, выявления жалоб, педиатр проводит осмотр полости носа и глотки (рино- и фарингоскопия). Затем на основании полученных данных ставит диагноз. Педиатр, как правило, ставит диагноз острого ринита, а при наличии осложнений или подозрении на хронический ринит ребёнок направляется на консультацию к оториноларингологу. Дети с аллергическим ринитом консультируются у аллерголога-иммунолога.
При необходимости для уточнения диагноза могут быть назначены лабораторные (бак-посев мазка, взятого из носа) и инструментальные (рентгенография) методы исследования.
- Детей, у которых насморк продолжается больше недели, а грудных с первого дня заболевания, должен обязательно осмотреть педиатр. Лечение ринита у детей, особенно острого, в большинстве случаев, проводится педиатром, который при необходимости подключает врачей других специальностей.
- Вводить в нос лекарственные препараты в виде капель, мазей и спрея детям грудного возраста можно только по назначению врача.
- Перед введением любого лекарственного средства необходимо очистить полость носа от слизи и корочек. Грудным детям закапать несколько капель солевого раствора (Салин, физраствор), а затем отсосать слизь резиновым баллончиком или специальным аспиратором. Можно удалить слизь и корочки скрученным из ваты жгутиком, вращательными движениями вводя его в полость носа (для каждой ноздри использовать отдельный жгутик).
- Комплексное лечение назначается по показаниям, когда ринит является признаком какой-либо инфекции и зависит от её вида.
- Детям с острым ринитом назначается преимущественно симптоматическое лечение, направленное на восстановление носового дыхания. С этой целью назначают сосудосуживающие, антисептические и противовирусные препараты.
Сосудосуживающие препараты нельзя использовать дольше 5 дней потому, что длительное использование нарушает слизистую оболочку носа, оставляя необратимые изменения в ней. Детям можно использовать только те препараты, которые предназначены для детского возраста. Концентрация действующих веществ в них намного ниже, а действие мягче, специально для нежной и тонкой слизистой детских носиков.
Положительный эффект даёт применение рефлекторной (отвлекающей) терапии. Это горячие ножные ванны, сухой горчичный порошок в носке. Применение рефлекторной терапии противопоказано, если есть повышение температуры.
Тактику лечения хронических форм ринита определяет ЛОР врач, а аллергический ринит у детей лечит аллерголог-иммунолог.
Профилактика всех ринитов заключается в своевременной терапии заболеваний носа, а также носоглотки; систематическом закаливании; устранении воздействия факторов, снижающих защитные свойства слизистой носа; применении общеукрепляющих и защитных средств в период повышенной заболеваемости.
источник