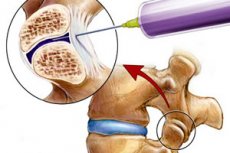
При лечении различной патологии уха, горла и носа наряду с местным неинвазивным лечением (промывания, капли, аппликация лекарственных веществ) и физиотерапией широко применяют инвазивные (инъекционные) методы, дающие прекрасный терапевтический эффект, а при некоторых заболеваниях являющиеся практически единственным и уникальным методом лечения.
Внутриносовые блокады – это неспецифический метод лечения, применяемый при различной патологии, поскольку слизистая полости носа является обширной рефлексогенной зоной за счет богатого кровоснабжения и иннервации.
Данный метод широко применяют при стойком вазомоторном рините, когда консервативные методики не дают положительного эффекта, или он недостаточен по выраженности и длительности. Также его применяют при различных воспалительных заболеваниях полости носа, глотки, гортани, послеоперационном отеке лица, болезни Меньера и т.д.
Одним из наиболее часто встречающимся заболеванием, в лечении которого успешно применяют внутриносовые блокады является вазомоторный ринит. Это заболевание, при котором в силу разных причин развивается дисфункция сосудов в подслизистом слое носовых раковин, особенно нижней носовой раковины. Поскольку сосуды полости носа имеют достаточно обширную кавернозную сеть, при их дисфункции и расширении происходит сильный отек слизистой оболочки носовых раковин, нарушается носовое дыхание вплоть до его полного отсутствия. Длительное затруднение носового дыхания или его полное отсутствие ведет к нарушению оксигенации крови, гипоксии мозга, что запускает сложные биохимические процессы и нарушает жизнедеятельность всего организма на молекулярном уровне, а на бытовом доставляет сильный дискомфорт человеку и нарушает его нормальную жизнедеятельность. Для лечения вазомоторного ринита, и в частности, снятия отека в носу и устранения заложенности носа, существует много методик и схем, включающих различные неинвазивные лечебные манипуляции, физиотерапевтическое лечение, радикальные оперативные методы (криодеструкция, лазерная и радиоволновая хирургия).
Внутриносовые блокады назначаются при неэффективности консервативных методик лечения, стойкой заложенности носа, отказа пациентов от оперативного лечения или если к нему имеются противопоказания.
Выполняются внутриносовые блокады в амбулаторных условиях. Перед блокадой пациенту проводится аппликационная и инфильтративная анестезия в место блокады для нивелирования дискомфорта и болевых ощущений во время ее проведения. Затем проводится сама внутриносовая блокада, после чего врач наблюдается за возможной реакцией пациента в течении 10-15 минут. Как правило, процедура переносится пациентами хорошо и уже через полчаса пациент может заниматься обычными делами.
При острой патологии бывает достаточно 1-3 процедур, при хроническом заболевании рекомендуется провести курсовое лечение, включающее 8-10 процедур.
В «ЛОР-Клинике на Ленинском» Вы можете пройти курсовое лечение, стоимость одной процедуры 1,200 рублей.
Меатотимпанальная или заушная блокада применяется при воспалительных заболевания уха, когда имеется сильный болевой синдром, при патологии слухового нерва, сопровождающейся сильным шумом в ухе и снижением слуха, для уменьшения головокружения при болезни Меньера. Метод основан на рефлекторном воздействии лекарственного вещества на нервные окончания и является неспецифическим методом лечения.
Для блокады применяют растворы анестетиков или нейропротекторов, улучшающих передачу импульсов по нервным волокнам. Процедуры проводятся амбулаторно, для снятия болезненного ощущения предварительно проводят аппликационную и/или инфильтрационную анестезию. Как правило, пациенты переносят процедуры хорошо и после нее сразу ощущается улучшение: купирование болевого синдрома, уменьшение или исчезновение шума в ухе на стороне поражения. При остром состоянии достаточно 1-2 процедур для купирования симптоматики и перехода на консервативные методы лечения. При хроническом процессе требуется проведение полноценного курса лечения из 8-10 процедур, выполняющихся через день.
В «ЛОР-Клинике на Ленинском» стоимость одной процедуры составляет 1,500 рублей, при курсовом лечении возможны скидки.
Внутриглоточная инъекция (блокада) – это введение лекарственных веществ под слизистый слой задней стенки глотки и/или в толщу гипертрофированных боковых валиков глотки. Этот неспецифический метод лечения, также, как и другие инъекционные методы лечения, основан на воздействии на рефлексогенную зону задней стенки глотки. Применяется этот метод лечения при атрофическом и субатрофическом фарингитах для улучшения трофики слизистой задней стенки, при гипертрофии боковых валиков или лимфоидных фолликулов для уменьшения пролиферации, воспаления и отека слизистой.
Внутриглоточные блокады проводят амбулаторно, пациентами переносятся хорошо и при регулярном лечении оказывают положительный эффект, видимо улучшая состояние пациента после первой же процедуры. Перед выполнением инъекции слизистую задней стенки обезболивают путем аппликационной и инфильтрационной анестезии современными анестетиками. Затем лекарственное средство вводится тонкой иглой внутрь слизистой в нескольких местах, наиболее подверженных патологическим изменениям. Курсовое лечение предполагает проведение 8-10 процедур, выполняющихся через день.
В «ЛОР-Клинике на Ленинском» стоимость одной процедуры составляет 1,500 рублей, при курсовом лечении возможны скидки.
Своевременное обращение к врачу поможет сохранить Ваше здоровье.
Не откладывайте лечение, звоните прямо сейчас.
источник
Блокада носа: что это такое? Мой неудачный опыт. Если вам предстоит эта процедура — готовьтесь морально и копите деньги.
Здравствуйте, дорогие читатели!
На волне весенних ОРВИ я, похлюпывая носом, решила рассказать вам о наболевшем.
Прошлым летом меня доконал мой нос. Он отказывался дышать, что называется, «полной грудью», а также затруднял мне определение запахов. У меня не было насморка как такового, но дыхание было затруднённым. Жила я так довольно долго, но всему когда-нибудь приходит конец: пришёл конец и моему терпению. И вот я, как взрослая и ответственная девочка, решила посетить ЛОРа (лучшего в нашем городе).
Лучший ЛОР принимает у нас в городской поликлинике. Чтобы попасть к нему, можно взять талончик (со средним ожиданием дней в 10) или составить договор и прийти на платный приём. Ни тот, ни другой вариант не освобождает вас от многочасового сидения в очереди. Моё самое длительное ожидание – 8 часов. И полутора часовое подпирание стенки, когда уже пришла моя очередь, но вызывали других. Причина проста: доктор принимает абсолютно всех, абсолютно всем уделяет должное внимание и с абсолютно всеми ведёт долгие беседы, вызывая каждого в произвольном порядке. В итоге время его приёма получается с 8 утра (а то и раньше) и до 10 вечера (я однажды вышла оттуда в начале 11-ого). Но хочешь лечиться – терпи.
Врач отправил меня на снимок. (Кому интересно – я отправила снимок моей черепушки с черканием доктора на нём под кат. Кому такие фото претят – читайте дальше.)
Блокада применяется для лечения таких заболеваний как:
- вазомоторный ринит;
- гайморит и другие синуситы;
- травмы челюстно-лицевой области;
- фарингит;
- восстановление после хирургического вмешательства;
- невралгия тройничного нерва.
Но для этой процедуры, как и для любой другой, имеются свои противопоказания:
- заболевания носа и носоглотки воспалительной природы в острой фазе;
- аллергия на применяемые лекарственные препараты;
- некоторые тяжелые общие заболевания и состояния.
Кроме того бывают и побочные эффекты, о которых стоит знать, но с которыми я, к счастью, не столкнулась:
Препараты для блокады используются разные, например
дексаметазон, кеналог, дипроспан , дицинон, новокаин, гидрокортизон.
Мне врач решил делать эмульсией гидрокортизона. В назначенный день я, купив в аптеке всё необходимое, пришла на приём.
Процедура происходила следующим образом.
Врач после предварительного осмотра носовых пазух пшикал в каждую ноздрю анестезирующим спреем. Не очень приятные ощущения, поскольку спрей раздражает слизистую, но терпимо. В это время медсестра набрала в шприц саму эмульсию.
Через пару минут пришла пора делать укол. Доктор делал инъекцию в каждый носовой проход в два этапа. Он как бы подбирался к одному ему ведомой точке, вводил половину раствора и немного ждал. В это время врач очень дотошно интересовался, как я себя чувствую. Это, честно говоря, пугало, поскольку я бы даже не подумала, что что-то может пойти не так, если бы он не спросил. Если всё было в порядке, он вводил остатки лекарства. Потом то же самое с другим носовым проходом. Кровь вместе с эмульсией в процессе попадали в горло, отчего хотелось откашляться. Плюс лекарство очень горькое, так что ощущения так себе.
А потом мне под подбородок сунули металлическое судёнышко и велели наклонить голову. К такому я была не готова совсем: из носа хлынула кровь. Нигде в интернете я не находила упоминания об этом, когда собирала информацию перед процедурой! Крови налилось, наверно, 30 мл (хотя может мне с испугу так показалось, но главное то, что она именно лилась, а не капала). Я, кончено, предполагала, что будет немного крови, но не столько. Я считаю, что об этом нужно предупреждать, потому что вид такого количество крови поверг меня в лёгкий шок. Я не знала, что так будет, и врач мне тоже не сказал. Про боязнь крови меня спросили уже тогда, когда я сидела с этой кровавой тарелочкой в руках. А вот если бы у меня была плохая свёртываемость? Об этом тоже не спросили, а я бы, возможно, на эмоциях и не сообразила бы сказать. В общем, отправили меня сидеть и ждать остановки кровотечения на стульчик, а я думала только о том, что моя миска с кровью вполне бы могла пойти на полдник вампиру.
Кровь перестала капать минут через 5, и меня пересадили уже на кушетку, потому что:
Если инъекция сделана амбулаторно, то пациент обязан в течении получаса быть под присмотром доктора, так как может развиться аллергическая реакция.
Ощущения были какие-то смазанные. Вроде бы всё было в порядке, но в голове был сумбур. Медсестра каждые пять минут спрашивала,, как я себя чувствую, и даже один раз сунула мне ватку с нашатыркой под нос (видимо, видок у меня был печальный). Всё это только подливало масла в огонь: сначала я была уверена, что со мной всё в порядке, а после очередного вопроса уже начинала в этом сомневаться.
По приезду домой самочувствие было стабильное, если не считать «тяжёлой головы». Подремав часок на диванчике, я полностью пришла в норму.
На следующее утро я отправилась к врачу на контроль после блокады. Он осмотрел мой многострадальный носик на предмет воспаления после инъекций (бывает и такое; в случае воспаления назначают лечения и промывания, и только потом возобновляют блокады). Все было нормально, и мне назначили еще блокаду. Блокады делаются с перерывом как минимум 5-6 дней.
Данную процедуру проводят от 1 до 11-14 раз в зависимости от сложности заболевания и переносимости лечения.
На следующую процедуру я шла с подгибающимися коленками. Вроде бы «плавали – знаем», но я ощущала себя Бегемотом, который боялся делать прививку (помните такой советский мультфильм?). Я не трус, но я боюсь.
Всё прошло по такой же схеме. Но меня уже не так сильно испугало кровотечение из носа, поэтому в целом я перенесла процедуру легче.
Всего мне было сделано 3 внутриносовых блокады и вынесен вердикт: «для такого носа это – нормально».( Для какого, простите, «такого»?) И хотя меня врач ждал еще раз для «просто посмотреть», я уже не могла выносить этих многочасовых ожиданий и больше туда не вернулась.
Ещё в процессе лечения, а потом и после меня регулярно спрашивали, стало ли мне лучше. И я не могла ответить на этот вопрос, не задумавшись. Может быть стало чуточку лучше, но… Эта «чуточка» очень уж маленькая. Апогеем стало то, что спустя дней десять после окончания моего лечения я простудилась. После перенесённого легкого ОРВИ с насморком всё просто вернулось на круги своя.
Как итог я потратила очень много десятков часов времени и нервов в коридоре поликлиники: я регулярно посещала этот злосчастный кабинет на пятом этаже на протяжении месяца. Также была потрачена вполне приличная сумма денег, потому как все лекарства (и для «кукушки», и для блокад) приобретались мною лично, вплоть до шприцов и физ. раствора.
Каждая процедура промывания и блокады тоже была платной. Так, за 3 блокады я отдала 1500 рублей.
Оглядываясь назад, я совершенно точно понимаю, что это совершенно не стоило того результата, который я получила. Я надеялась, что промывания и блокады дадут хоть какой-то эффект, и я, к примеру, не буду каждый раз мучиться с затяжным насморком. Но, увы, здесь тоже всё без изменений: как шмыгала носом по месяцу, так и шмыгаю.
Затруднительно давать оценку «рекомендую» или «не рекомендую» медицинской услуге, поскольку результат очень индивидуален и зависит от многих факторов. Но я, основываясь на своем печальном опыте и субъективной оценке, ставлю «не рекомендую» и одну звезду за бездарно проведенное время и потраченные средства.
Всем спасибо за внимание и до новых встреч!
_______________
Другие мои отзывы, которые возможно будут вам интересны. Добро пожаловать к просмотру!
источник

Анатомически к боковым стенкам носа крепятся кости, а точнее сказать – костные структуры. Они покрыты слизистой оболочкой, которая имеет название носовые раковины. Именно здесь располагается большое количество кровеносных сосудов.
Если в организме человека возникает хронический вазомоторный ринит, то кровеносные сосуды на носовых раковин прекращают наполняться кровью в том объеме, нежели это было ранее. Как следствие, носовая раковина человека начинает отекать. Это ведет к появлению насморка, проявляющегося в виде характерных симптомов – заложенности носа, а также обильными слизистыми выделениями.
В группу риска развития и возникновения вазомоторного ринита входят женщины после 20 лет.
Если рассматривать первые симптомы вазомоторного ринита у детей, то они будут проявляться в аллергической форме.
Также основные симптомы вазомоторного ринита, это:
· Повышенная слабость в теле;
· Полная или частичная потеря аппетита;
· Нарушение деятельности верхних дыхательных путей;
· Нарушение работы сердечнососудистой системы, а именно замедление кровообращения;
· Нарушение кровообращения головного мозга;
· Неполноценная работы центральной нервной системы;
· Выделение повышенного количества слизи из носа;
В большинстве случае, у человека сохраняется отек на продолжении некоторого времени. При этом насморк у больного проявляется циклично и зависит от воздействия окружающих факторов. Вазомоторный ринит может проявиться после нервного напряжения или смены погодных условий, переохлаждения.
При затрудненном носовом дыхании, появляется такая симптоматика, как:
· Спазмы головного мозга и сосудов.
Лечение вазомоторного ринита начинается с устранения причины возникновения аллергической реакции. Вазомоторный ринит может быть вызван употребление определенных продуктов питания, алкогольных напитков, табакокурения и соответственно запаха никотина.
Далее необходимо направить внимание на лечение заболеваний желудка и устранение таких патологических состояний, как:
· Воспалительные процессы слизистой желудка;
Также нужно по возможности скорректировать последствия возможных повреждений носа. Вазомоторный ринит может быть следствием искривления перегородки носа. Нет смысла прибегать к медикаментозному или же консервативному лечению, пока не устранена первопричина вазомоторного ринита.
Лечение вазомоторного ринита заключается в увеличении количества физических нагрузок на организм человека. Например, это может быть обычная зарядка, бег, йога. Все это нужно для того, чтобы улучшить работу вегетативной нервной системы человека.
Также к консервативному лечению относится контрастный душ – обливание периодически холодной, а затем горячей водой.
· Полоскание носовых пазух раствором соли;
· Применение специальных спреев для носа, в которых содержатся кортикостероидные гормоны. Но, нужно учитывать, что курс лечения должен продлится как минимум 30 дней. Подобные препараты вовсе не всасываются в желудочно-кишечный тракт. Так как они не влияют на гормональный фон, то применять их можно и маленьким детям.
· Спреи, направленные на устранение аллергической реакции;
· Спреи, содержащие вещество ипратропия бромид, которое значительного уменьшает выделение слизи из носа.
Но, необходимо понимать, что применение сосудосуживающих капель в течение длительного промежутка времени может привести к привыкания и к медикаментозной зависимости. У больных, которые применяли спреи для лечения более 1-2 месяцев, возникал медикаментозный ринит.
Далее для лечения вазомоторного ринита рекомендуется использовать ультразвук и электрофорез. В некоторых случаях применяют иглорефлексотерапию.
В некоторых медицинских учреждениях для лечения вазомоторного ринита применяют метод носовых блокад. Это означает, что в ткань носовой раковины вводят медикамент, содержащий гидрокортизон. Гормональный препарат направлен на то, что снять отек со слизистой и уменьшить воспалительный процесс.
Но, метод носовых блокад необходимо применять крайне осторожно, с учетом всех противопоказаний, так как это может привести к тяжелым осложнениям.
Если человека поразил холодовой ринит, то в медицине применяют метод закаливания с использованием ножных ванн. В некоторых случаях это могут быть ванночки для кистей рук, в которых медленно понижается температура до предельно низкой.
Лечение вазомоторного ринита по большей части симптоматическое. Это означает, что, прежде всего, необходимо устранить основной симптом заболевания, а уже позже применять сосудосуживающие спреи. Лекарственные средства, которые используют повсеместно, это Санорин, Эфедрин, Нафтизин, Оксиметазолин, Називин, Назол, Тизин, Ксимелин, Ксилометазолин.
Капли, которые перечислены выше, обладают сосудосуживающим действием. Также они уменьшают отек слизистой оболочки носа. Их можно применять при аллергической ринопатии, синуситах. Дозировка препаратов назначается врачом или же указывается на инструкции препарата.
К хирургическому вмешательству прибегают в крайних случаях, только после того, как лечение консервативными методами не принесло результата. Оперативное лечение основано на удалении некоторых сосудистых сплетений носовой раковины.
источник
При риноскопии в обеих половинах носа хорошо видны буроватые или желто-зеленые темные корки, которые покрывают слизистую оболочку носа и часто выполняют почти всю его полость, могут распространяться на носоглотку, средний отдел глотки и даже на гортань и трахею. После удаления корок носовая полость представляется расширенной, местами на слизистой оболочке имеется вязкий желто-зеленый экссудат. В начале заболевания атрофический процесс поражает в основном нижнюю раковину, но затем захватывает, как правило, все стенки. Полость носа становится такой широкой, что при риноскопии обозреваются задняя стенка носоглотки, устья слуховых труб, иногда можно видеть и верхнюю раковину. В первый период заболевания аносмия обычно обусловлена корками, покрывающими обонятельную выстилку, в дальнейшем она становится эссенциальной, что связано с атрофией обонятельной области.
Диагноз устанавливают на основании характерного зловонного запаха из носа, наличия обильного количества корок, атрофии слизистой оболочки и костных стенок полости носа. Часто озена сопровождается выраженным атрофическим фарингитом и ларингитом, а иногда атрофическим трахеитом. Для озены характерно почти полное исчезновение запаха из носа после удаления корок. В некоторых случаях при озене бывает седловидный нос; при этом необходимо исключить сифилис носа, сопровождающийся изъязвлениями слизистой оболочки, что не характерно для озены.
Наряду с учетом клинических проявлений заболевания определенное значение в диагностике озены имеет бактериоло гический метод, а также серологический — реакция связывания комплемента (РСК) с озенозным антигеном.
Лечение. Патогенетическое лечение озены включает железотерапию препаратами, предназначенными для внутривенного или внутримышечного введения (феррум-лек, экто-фер), и антимикробную терапию антибиотиками, оказывающими действие на клебсиеллу (стрептомицин, кефзол и др.); симптоматическое лечение направлено на устранение тяжелых проявлений озены — корок и зловонного запаха. Для удаления корок и предупреждения их накопления необходимо ежедневно орошать полость носа из пульверизатора различными растворами, которые следует чередовать, используя каждый по 2—3 нед. Можно рекомендовать изотонический или 1 % раствор натрия хлорида с добавлением йода, 2 % щелочной раствор, смесь из 10 мл салициловой кислоты, 20 г хлорида натрия, 20 г бикарбоната натрия — по половине чайной ложки на стакан воды для орошения носа. При большом количестве корок и гнилостном запахе эффективна пульверизация раствором стрептомицина в течение нескольких дней; для размягчения корок можно использовать индифферентное масло. После промывания носа размягченные корки следует полностью удалить, а очистившуюся слизистую оболочку слегка припудрить смесью ментола (0,3 г) и борной кислоты (10 г). Если наступает значительное улучшение, можно ограничиться пульверизацией изотоническим раствором натрия хлорида.
Временное улучшение достигается введением в полость носа пасты в свечах по следующей прописи: Rp: Pastae chloro-fillocarotini 1,0; But. Cacao q. s. lit. f. supp. № 30. В каждую половину носа ежедневно вводят по 1 свече. Препарат дает быстрый дезодорирующий эффект.
Наряду с местным лечением можно рекомендовать витаминотерапию, биостимуляторы (алоэ, фита, гумизоль и др.). Хирургическое вмешательство сводится главным образом к сужению носовых ходов. С этой целью, в частности, под слизистую оболочку носа подсаживают реберный аутохрящ, что нередко дает удовлетворительный результат.
Вазомоторный ринит. Аллергическая форма и нейровегетативный.
Различают две формы вазомоторного ринита: аллергическую и нейровегетативную (Л.Б.Дайняк).
В этиологии аллергической формы решающую роль играет аллерген — вещество, к которому имеется повышенная чувствительность (сенсибилизация) организма. Попадание такого вещества на слизистую оболочку верхних дыхательных путей и всасывание его немедленно вызывают приступ ринита.
В возникновении нейровегетативной формы ринита имеют значение органические и функциональные изменения нервной системы, часто подбугорной области (гипоталамуса), расстройства эндокринной функции.
Аллергический ринит может быть сезонный и постоянный. Сезонная форма обычно связана с пыльцой цветущих растений (трава, деревья и др.), поэтому ее часто называют также сенным насморком, или сенной лихорадкой. Сезонная аллергическая форма вазомоторного ринита повторяется у больных ежегодно в одно и то же время в период цветения какого-то одного, а иногда и нескольких растений. Детально выясняя анамнез заболевания и проводя специальное аллергологичес-кое исследование, обычно удается установить, какое растение служит причиной заболевания. Увеличение числа аллергенов (парааллергенов) удлиняет течение сезонного аллергического ринита, а длительные и многократные обострения ринита с нарушением вазомоторных механизмов слизистой оболочки носа способствуют переходу сезонной формы заболевания в постоянную. Однако в этом случае в период цветения растения, пыльца которого является основным аллергеном, течение заболевания приобретает более тяжелый характер.
Постоянная форма аллергического ринита обычно обусловлена различными веществами (аллергены), с которыми человек постоянно контактирует, например домашняя пыль, шерсть животных, перо подушек, бумажная пыль, те или иные пищевые продукты, различная микрофлора (чаще стрептококк и стафилококк) и др. Сенсибилизация нередко возникает одновременно к нескольким аллергенам, что создает дополнительные трудности в диагностике и лечении заболевания. В диагнозе аллергического ринита учитывают сведения из анамнеза о непереносимости тех или иных веществ, данные аллергологического исследования, клиническую и риноскопическую картину.
Нейровегетативная форма вазомоторного ринита имеет в своей основе нарушение нервных механизмов, обусловливающих нормальную физиологию носа, в результате чего обычные раздражители вызывают гиперергические реакции слизистой оболочки носа. У больных нейровегетативной формой ринита в анамнезе заболевания и при специальном аллергологичес-ком исследовании не обнаруживают этиологическую роль каких-либо веществ-аллергенов.
Клиническая картина. Основными симптомами вазомоторного ринита являются пароксизмальное чиханье, сопровождающееся носовой гидрореей и затруднением носового дыхания. Эта триада симптомов в той или иной мере выражена всегда. Чиханье обычно связано с появлением зуда в носу, а иногда и в полости рта и глотки; отделяемое из носа (гидрорея) бывает обильным, водянистым или слизистым, затруднение носового дыхания обусловлено набуханием слизистой оболочки, в основном нижних и средних носовых раковин. Риноскопическими признаками вазомоторного ринита служат отечность и бледность слизистой оболочки, сизые (синюшные) или белые пятна на ней. Нередко аллергический ринит сопровождается образованием полипов, обычно в области решетчатого лабиринта. Для аллергической формы заболевания характерно увеличение количества эозинофилов в крови (больше 5—6 в поле зрения) и появление их в носовой слизи, хотя выраженность этих признаков вариабельна. Общее состояние больного при вазомоторном рините существенно не страдает, однако в большей или меньшей степени выраженное отделяемое из носа, постоянное затруднение носового дыхания, часто понижение обоняния (гипосмия) довольно тягостны, ухудшают самочувствие, снижают трудоспособность.
Лечение. При аллергической форме вазомоторного ринита следует начинать с разработки индивидуальных мер защиты больного от попадания в его организм аллергена, к которому имеется сенсибилизация. В соответствии с данными аллергологического обследования такими мерами могут быть исключение из обихода тех или иных продуктов питания и др., а также элиминация гнойных очагов. Лечение, как правило, комплексное: специфическая и неспецифическая гипосенсибилизация. Для местного лечения может быть использован фликсоназе по схеме. В качестве неспецифической гипосенсибилизации можно применять кларитин. В ряде случаев хороший эффект дает введение в носовые раковины дипроспана по 1 мл 1 раз в 2 нед 3 раза, или ингаляции аллергодила 1×2 раза в день. Местно назначают вазотомию или конхотомию. Лечение проводят совместно с аллергологом.
Специфическая гипосенсибилизация показана лишь в тех случаях, когда точно определен аллерген, вызывающий заболевание. Ее проводят в условиях аллергологической лаборатории, поскольку при введении аллергена возможны тяжелые аллергические реакции. Найденный аллерген готовят в больших разведениях и микродозами, постепенно увеличивая их, вводят больному подкожно или эндоназально на слизистую оболочку носа ежедневно в течение нескольких недель. Такое введение аллергена позволяет организму выработать к нему защитные блокирующие антитела, что в различной степени снижает сенсибилизацию к данному аллергену. Специфическая гипосенсибилизация менее эффективна при полиаллергии и вообще противопоказана, когда не удается выявить аллерген.
Методы неспецифической гипосенсибилизации эффективны как при аллергической, так и при нейровегетативной формах ринита и включают антигистаминные препараты (димедрол, тавегил, диазолин, фенкорол, задитен и др.), гормональные средства (гидрокортизон, преднизолон, дексаметазон и др.), гистаминовую гипосенсибилизацию, проводимую по тому же принципу, что и специфическая гипосенсибилизация. Местные гормональные средства назначают при недостаточной эффективности других методов лечения. Целесообразно также принимать препараты кальция, серы, витамины, иногда псевдоэфедрин, судафед, ринопронт и др. При этом нужно учитывать, что практически любой препарат может стать аллергеном, особенно при длительном его приеме.
При обеих формах вазомоторного ринита рекомендуются местные методы лечения, включающие эндоназальные новокаиновые блокады, внутрислизистое введение кортикостерои-дов, точечное прижигание рефлексогенных зон слизистой оболочки носа крепкими кислотами, ляписом, внутриносовую физиотерапию, склерозирующую терапию, вливание в нос вяжущих препаратов. Местное введение сосудосуживающих капель в нос при вазомоторном рините оказывает отрицательное влияние на течение заболевания, особенно при длительном их употреблении, однако больные обычно стремятся использовать эти капли, поскольку это кратковременно улучшает носовое дыхание. Необходимо разъяснять вред длительного применения сосудосуживающих капель и вместо них на краткий период назначать для вливания в каждую половину носа один из таких препаратов, как 3 % раствор колларгола, 2 % раствор преднизолона или гидрокортизона, 1 % раствор димедрола. При отсутствии эффекта необходимо переходить к другим видам лечения, в частности к внутриносовой блокаде или под-слизистой вазотомии нижних носовых раковин.
Внутриносовую блокаду проводят 1 или 2 % раствором новокаина, который инъецируют по 2 мл в слизистую оболочку передних концов нижних носовых раковин. Предварительно с целью анестезии место вкола смазывают 1 % раствором дикаи-на или 10 % раствором лидокаина. Блокады делают 1 раз в 3 дня: всего 10 блокад на курс лечения. При аллергической форме ринита к 2 мл 2 % раствора новокаина добавляют 1 мл 1 % раствора димедрола и этот состав вводят в слизистую оболочку каждой нижней носовой раковины. Блокады можно делать и в другие рефлексогенные зоны носа: в боковую стенку носа впереди переднего конца средней раковины, в заднюю треть нижних носовых раковин, в область agger nasi средней носовой раковины, но не в толщу слизистой оболочки, а в ее поверхностный слой.
Наиболее распространенным методом физиотерапии при вазомоторном рините является электрофорез различных лекарственных веществ. Чаще других применяют эндоназальный электрофорез 5 % раствора хлорида кальция, в который можно добавлять 1 % раствор димедрола из расчета 1:1. Смоченную этим раствором узкую турунду вводят в общий носовой ход на Уровне средней раковины, к концу турунды присоединяют электрод положительного полюса, пластинку электрода отрицательного полюса ставят на спину. Сила тока 6 мА, продолжительность сеанса 15 мин, количество ежедневных сеансов 15. Некоторое обострение заболевания после первых сеансов быстро исчезает.
Положительный эффект часто дает эндоназальный фонофорез гидрокортизона с помощью ультразвукового генератора (аппарат «Луч-2»). Нередко положительное действие оказывает магнитотерапия; эластические магнитофоры с определенной силой магнитного действия укладывают на спинку носа на 30 мин ежедневно в течение 2 нед; возникающее при этом небольшое раздражение кожи особого беспокойства не причиняет и проходит по окончании лечения.
Вазомоторный ринит нередко сопровождается ухудшением общего состояния, нарушением сна, некоторым истощением нервной системы. В этих случаях целесообразна иглотерапия, которая оказывает непосредственное симптоматическое влияние на течение вазомоторного ринита и, кроме того, улучшает самочувствие, нормализует состояние центральной нервной системы. Консервативное лечение при вазомоторном рините часто не дает стойкого положительного результата. При этом длительное течение заболевания часто обусловливает значительное увеличение объема носовых раковин, образование полипов и постоянное затруднение носового дыхания. Наиболее рациональной тактикой при этом является оперативное вмешательство: подслизистая вазотомия нижних носовых раковин, щадящая нижняя конхотомия, полипотомия, микроэндоскопическая хирургия.
В общем плане лечения и профилактики вазомоторного ринита следует учитывать необходимость излечения острых и хронических инфекций, особенно в полости рта, глотки, околоносовых пазух. Большое значение имеет закаливание организма, которое относится по существу к лечебным факторам. Все эти мероприятия, осуществленные своевременно, являются профилактикой вазомоторного ринита.
Аллергические заболевания носа и околоносовых пазух (риносинуситопатия)
Различают две формы вазомоторного ринита: аллергическую и нейровегетативную (Л.Б.Дайняк).
В этиологии аллергической формы решающую роль играет аллерген — вещество, к которому имеется повышенная чувствительность (сенсибилизация) организма. Попадание такого вещества на слизистую оболочку верхних дыхательных путей и всасывание его немедленно вызывают приступ ринита.
В возникновении нейровегетативной формы ринита имеют значение органические и функциональные изменения нервной системы, часто подбугорной области (гипоталамуса), расстройства эндокринной функции.
Аллергический ринит может быть сезонный и постоянный. Сезонная форма обычно связана с пыльцой цветущих растений (трава, деревья и др.), поэтому ее часто называют также сенным насморком, или сенной лихорадкой. Сезонная аллергическая форма вазомоторного ринита повторяется у больных ежегодно в одно и то же время в период цветения какого-то одного, а иногда и нескольких растений. Детально выясняя анамнез заболевания и проводя специальное аллергологическое исследование, обычно удается установить, какое растение служит причиной заболевания. Увеличение числа аллергенов (парааллергенов) удлиняет течение сезонного аллергического ринита, а длительные и многократные обострения ринита с нарушением вазомоторных механизмов слизистой оболочки носа способствуют переходу сезонной формы заболевания в постоянную. Однако в этом случае в период цветения растения, пыльца которого является основным аллергеном, течение заболевания приобретает более тяжелый характер.
Постоянная форма аллергического ринита обычно обусловлена различными веществами (аллергены), с которыми человек постоянно контактирует, например домашняя пыль, шерсть животных, перо подушек, бумажная пыль, те или иные пищевые продукты, различная микрофлора (чаще стрептококк и стафилококк) и др. Сенсибилизация нередко возникает одновременно к нескольким аллергенам, что создает дополнительные трудности в диагностике и лечении заболевания. В диагнозе аллергического ринита учитывают сведения из анамнеза о непереносимости тех или иных веществ, данные аллергологического исследования, клиническую и риноскопическую картину.
Нейровегетативная форма вазомоторного ринита имеет в своей основе нарушение нервных механизмов, обусловливающих нормальную физиологию носа, в результате чего обычные раздражители вызывают гиперергические реакции слизистой оболочки носа. У больных нейровегетативной формой ринита в анамнезе заболевания и при специальном аллергологичес-ком исследовании не обнаруживают этиологическую роль каких-либо веществ-аллергенов.
Клиническая картина. Основными симптомами вазомоторного ринита являются пароксизмальное чиханье, сопровождающееся носовой гидрореей и затруднением носового дыхания. Эта триада симптомов в той или иной мере выражена всегда. Чиханье обычно связано с появлением зуда в носу, а иногда и в полости рта и глотки; отделяемое из носа (гидрорея) бывает обильным, водянистым или слизистым, затруднение носового дыхания обусловлено набуханием слизистой оболочки, в основном нижних и средних носовых раковин. Риноскопическими признаками вазомоторного ринита служат отечность и бледность слизистой оболочки, сизые (синюшные) или белые пятна на ней. Нередко аллергический ринит сопровождается образованием полипов, обычно в области решетчатого лабиринта. Для аллергической формы заболевания характерно увеличение количества эозинофилов в крови (больше 5—6 в поле зрения) и появление их в носовой слизи, хотя выраженность этих признаков вариабельна. Общее состояние больного при вазомоторном рините существенно не страдает, однако в большей или меньшей степени выраженное отделяемое из носа, постоянное затруднение носового дыхания, часто понижение обоняния (гипосмия) довольно тягостны, ухудшают самочувствие, снижают трудоспособность.
Лечение. При аллергической форме вазомоторного ринита следует начинать с разработки индивидуальных мер защиты больного от попадания в его организм аллергена, к которому имеется сенсибилизация. В соответствии с данными аллергологического обследования такими мерами могут быть исключение из обихода тех или иных продуктов питания и др., а также элиминация гнойных очагов. Лечение, как правило, комплексное: специфическая и неспецифическая гипосенсибилизация. Для местного лечения может быть использован фликсоназе по схеме. В качестве неспецифической гипосенсибилизации можно применять кларитин. В ряде случаев хороший эффект дает введение в носовые раковины дипроспана по 1 мл 1 раз в 2 нед 3 раза, или ингаляции аллергодила 1×2 раза в день. Местно назначают вазотомию или конхотомию. Лечение проводят совместно с аллергологом.
Специфическая гипосенсибилизация показана лишь в тех случаях, когда точно определен аллерген, вызывающий заболевание. Ее проводят в условиях аллергологической лаборатории, поскольку при введении аллергена возможны тяжелые аллергические реакции. Найденный аллерген готовят в больших разведениях и микродозами, постепенно увеличивая их, вводят больному подкожно или эндоназально на слизистую оболочку носа ежедневно в течение нескольких недель. Такое введение аллергена позволяет организму выработать к нему защитные блокирующие антитела, что в различной степени снижает сенсибилизацию к данному аллергену. Специфическая гипосенсибилизация менее эффективна при полиаллергии и вообще противопоказана, когда не удается выявить аллерген.
Методы неспецифической гипосенсибилизации эффективны как при аллергической, так и при нейровегетативной формах ринита и включают антигистаминные препараты (димедрол, тавегил, диазолин, фенкорол, задитен и др.), гормональные средства (гидрокортизон, преднизолон, дексаметазон и др.), гистаминовую гипосенсибилизацию, проводимую по тому же принципу, что и специфическая гипосенсибилизация. Местные гормональные средства назначают при недостаточной эффективности других методов лечения. Целесообразно также принимать препараты кальция, серы, витамины, иногда псевдоэфедрин, судафед, ринопронт и др. При этом нужно учитывать, что практически любой препарат может стать аллергеном, особенно при длительном его приеме.
При обеих формах вазомоторного ринита рекомендуются местные методы лечения, включающие эндоназальные новокаиновые блокады, внутрислизистое введение кортикостерои-дов, точечное прижигание рефлексогенных зон слизистой оболочки носа крепкими кислотами, ляписом, внутриносовую физиотерапию, склерозирующую терапию, вливание в нос вяжущих препаратов. Местное введение сосудосуживающих капель в нос при вазомоторном рините оказывает отрицательное влияние на течение заболевания, особенно при длительном их употреблении, однако больные обычно стремятся использовать эти капли, поскольку это кратковременно улучшает носовое дыхание. Необходимо разъяснять вред длительного применения сосудосуживающих капель и вместо них на краткий период назначать для вливания в каждую половину носа один из таких препаратов, как 3 % раствор колларгола, 2 % раствор преднизолона или гидрокортизона, 1 % раствор димедрола. При отсутствии эффекта необходимо переходить к другим видам лечения, в частности к внутриносовой блокаде или подслизистой вазотомии нижних носовых раковин.
Внутриносовую блокаду проводят 1 или 2 % раствором новокаина, который инъецируют по 2 мл в слизистую оболочку передних концов нижних носовых раковин. Предварительно с целью анестезии место вкола смазывают 1 % раствором дикаина или 10 % раствором лидокаина. Блокады делают 1 раз в 3 дня: всего 10 блокад на курс лечения. При аллергической форме ринита к 2 мл 2 % раствора новокаина добавляют 1 мл 1 % раствора димедрола и этот состав вводят в слизистую оболочку каждой нижней носовой раковины. Блокады можно делать и в другие рефлексогенные зоны носа: в боковую стенку носа впереди переднего конца средней раковины, в заднюю треть нижних носовых раковин, в область agger nasi средней носовой раковины, но не в толщу слизистой оболочки, а в ее поверхностный слой.
Наиболее распространенным методом физиотерапии при вазомоторном рините является электрофорез различных лекарственных веществ. Чаще других применяют эндоназальный электрофорез 5 % раствора хлорида кальция, в который можно добавлять 1 % раствор димедрола из расчета 1:1. Смоченную этим раствором узкую турунду вводят в общий носовой ход на Уровне средней раковины, к концу турунды присоединяют электрод положительного полюса, пластинку электрода отрицательного полюса ставят на спину. Сила тока 6 мА, продолжительность сеанса 15 мин, количество ежедневных сеансов 15. Некоторое обострение заболевания после первых сеансов быстро исчезает.
Положительный эффект часто дает эндоназальный фоно-форез гидрокортизона с помощью ультразвукового генератора (аппарат «Луч-2»). Нередко положительное действие оказывает магнитотерапия; эластические магнитофоры с определенной силой магнитного действия укладывают на спинку носа на 30 мин ежедневно в течение 2 нед; возникающее при этом небольшое раздражение кожи особого беспокойства не причиняет и проходит по окончании лечения.
Вазомоторный ринит нередко сопровождается ухудшением общего состояния, нарушением сна, некоторым истощением нервной системы. В этих случаях целесообразна иглотерапия, которая оказывает непосредственное симптоматическое влияние на течение вазомоторного ринита и, кроме того, улучшает самочувствие, нормализует состояние центральной нервной системы. Консервативное лечение при вазомоторном рините часто не дает стойкого положительного результата. При этом длительное течение заболевания часто обусловливает значительное увеличение объема носовых раковин, образование полипов и постоянное затруднение носового дыхания. Наиболее рациональной тактикой при этом является оперативное вмешательство: подслизистая вазотомия нижних носовых раковин, щадящая нижняя конхотомия, полипотомия, микроэндоскопическая хирургия.
В общем плане лечения и профилактики вазомоторного ринита следует учитывать необходимость излечения острых и хронических инфекций, особенно в полости рта, глотки, околоносовых пазух. Большое значение имеет закаливание организма, которое относится по существу к лечебным факторам. Все эти мероприятия, осуществленные своевременно, являются профилактикой вазомоторного ринита.
Острое и хроническое воспаление верхнечелюстных пазух.
Острое воспаление верхнечелюстной пазухи
Субъективные и объективные признаки острого гайморита могут быть местными и общими. К местным симптомам часто относят боль в области пораженной пазухи, лба, корня носа, скуловой кости. Она может быть различной интенсивности, усиливаться при пальпации, иррадиировать в висок или на всю половину лица. Иногда возникает разлитая головная боль. Обычным местным симптомом является нарушение носового дыхания на стороне пораженной пазухи и редко с обеих сторон. Оно наступает вследствие набухания слизистой оболочки носа и резкого сужения носовых ходов. Иногда возможно слезотечение вследствие закупорки слезно-носового канала. Выделения из носа вначале бывают жидкими, серозными, затем становятся мутными, вязкими и гнойными; иногда они сразу гнойные. Обоняние, как правило, нарушается, однако тяжесть других симптомов отодвигает эту жалобу на задний план.
Клиническая картина. Общими симптомами являются повышение температуры тела до субфебрильных и фебрильных цифр, плохое общее самочувствие, которое еще более ухудшается, если дыхание нарушается через обе половины носа и больной вынужден дышать ртом. Температурная реакция в одних случаях может начинаться с озноба и быть интенсивной в течение всего периода заболевания, в других — лишь в течение первых дней; иногда температура тела остается нормальной.
Диагностика. Объективным симптомом острого гнойного гайморита является поступление гноя из верхнечелюстной пазухи в виде полоски в средний носовой ход. Гной поступает именно из верхнечелюстной пазухи, если после удаления его из среднего носового хода он вновь появляется после наклона головы в противоположную сторону. Следует учитывать, что отделяемое может стекать из лобной пазухи — в этом случае оно бывает в среднем носовом ходе ближе кпереди при наклоне головы вниз. Иногда при густой консистенции гной в носовых ходах может какое-то время отсутствовать.
По данным анамнеза, жалоб и объективного осмотра не всегда можно дифференцировать острый гайморит от фронтита и этмоидита и тем более установить форму заболевания. Поэтому необходимо провести ряд дополнительных исследований: рентгенографию околоносовых пазух (рис. 6.8), диагностическую пункцию и промывание верхнечелюстной пазухи.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
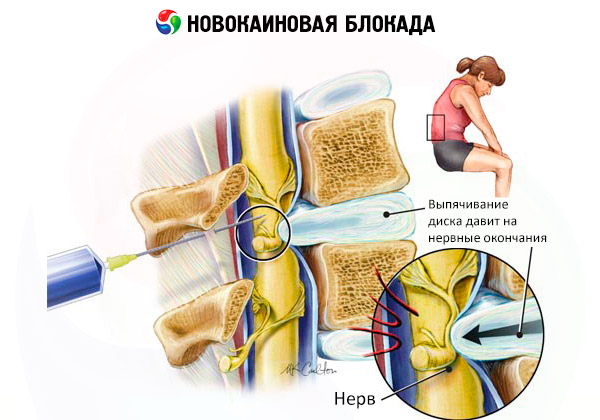
Для избавления от острых и хронических болей в клинической медицине применяются локально целенаправленные инъекции новокаина (аминоэфирного средства для местной анестезии) – новокаиновая блокада.
После введения новокаина в зону, непосредственно прилегающую к очагу боли, ее периферическая иннервация – благодаря блокированию целого ряда рецепторов, расположенных в мембране нейронных клеток периферических нервов – отключается. И, таким образом, передача афферентного болевого сигнала симпатической нервной системы в центральную на определенное время прекращается.
Обезболивающая процедура может быть частью противошоковых мероприятий в экстренных случаях. А для тех, кто испытывает сильную длительную боль, новокаиновая блокада нерва является частью лечения, поскольку в раствор новокаина могут добавляться антибиотики и другие необходимые лекарственные вещества.

Новокаиновая блокада используется в терапевтических, диагностических или профилактических целях. Наиболее частые показания к проведению данной процедуры:
- для купирования болей после различных травм;
- при остром висцеральном болевом синдроме, связанном с патологиями внутренних органов;
- при частичных повреждениях крупных нервов, сопровождаемых жгучей болью (каузалгией);
- при нейрогенных болях с ограниченной подвижностью суставов;
- в случаях приводящих к контрактуре болей в мышцах и связках (миофасциальном болевом синдроме);
- в качестве пункционной регионарной анестезии при необходимости использования инвазивных методов диагностики (в урологии и гинекологии).
Проводится новокаиновая блокада при переломах костей, в частности, при переломе ребер, для обезболивания при вправлении сложных вывихов суставов.
Назначаются новокаиновые блокады при невралгиях (невропатиях, невритах) – поражениях периферических нервов или нервных сплетений ВНС различного генеза. А для обезболивания травм ушных раковин, их ожога или отморожения может быть проведена новокаиновая блокада уха.
В неврологии, ортопедии и травматологии используются периартикулярные блокады – новокаиновые блокады суставов. Так, новокаиновые блокады коленного сустава полностью снимают боль при травматических повреждениях его связок и разрыве мениска, при ревматоидном артрите, гонартрозе или воспалении околосуставных тканей (периартрите).
При острых болях у пациентов с артрозом, периартритом плечевого сустава или его травмой (например, переломом мыщелка) назначается новокаиновая блокада плеча.
Межреберная новокаиновая блокада проводится не только при переломе ребер, но и при выраженной межреберной невралгии (развивающейся из-за межпозвоночной грыжи, остеохондроза, кифоза грудного отдела позвоночника или неврита при опоясывающем герпесе).
Иногда только эта процедура помогает при спастическом болевом синдроме кишечника, почек или желчевыводящих протоков. Например, когда при сильных болях в мочеточнике, обусловленных выходом конкрементов, спазмолитики не помогают, необходима новокаиновая блокада при мочекаменной болезни.
Лечение болевого синдрома новокаином в сочетании с кортикостероидами, снимающими воспаление и отек тканей, дает гарантированный терапевтический эффект, поэтому при различных хронических воспалениях с болями проводится новокаиновая блокада с дексаметазоном, бетаметазоном или преднизолоном.
Если сильная боль возникает при развитии инфекций в подкожных мягких тканях (флегмон, карбункулов, гидраденита, фасцита и др.), применяется так называемая короткая новокаиновая блокада с антибиотиками: раствор вводят в кожу вокруг очага воспаления.
Более длительное анальгезирующее действие при интенсивных болях обеспечивает спиртоновокаиновая блокада (раствором новокаина с медицинским спиртом). Именно таким раствором выполняется блокада при переломах грудины или ребер; новокаиновая блокада тройничного нерва (и его ветвей) – при тригеминальной невралгии (сопровождаемой острыми стреляющими болями) или неврите (с постоянными болями тупого характера); новокаиновая блокада копчика (при его остеохондрозе или воспалении седалищного нерва), а также при таком заболевании женских гениталий, как крауроз вульвы.

Имейте в виду, что новокаиновая блокада в домашних условиях не проводится: это стерильная процедура, которая обычно выполняется в амбулаторных условиях квалифицированным специалистом – хирургом-травматологом, ортопедом, неврологом с дополнительной квалификацией в области анестезиологии (а не любой манипуляционной медсестрой, делающей обычные уколы).
Техника проведения новокаиновой блокады по любой методике отработана на уровне пошаговых действий – на основе хирургической анатомии и топографии периферической иннервации человеческого тела и зон нервных сплетений: продвижение иглы постоянного контролируется и корректируется по анатомическим ориентирам. И только врач, владеющий этими методиками и имеющий достаточный опыт, допускается к выполнению таких манипуляций.
Так что по описания, которые приводят многие интернет-ресурсы медицинской тематики, не помогут пациенту освоить технику проведения новокаиновой блокады…
Подготовка к процедуре заключается в предварительном (за сутки-двое до проведения блокады) определении чувствительности пациента к новокаину – путем введения небольшой дозы под кожу.
В набор для новокаиновой блокады входят: раствор новокаина (0,25-0,5%), стерильные шприцы (на 20 мл), специальные длинные и короткие иглы. В соответствии с видом манипуляции игла может быть разного размера (18-26G) – с менее острым концом или измененной формой его среза.
Учитывая то, что блокада проводится при болевом синдроме, вид внушительного размера игл у пациентов вызывает логичный вопрос: больно ли делать новокаиновую блокаду? При низком болевом пороге любая манипуляция кажется очень болезненной, но анальгезирующая блокада, действительно может сопровождаться временным усиление болевого синдрома. Хотя для снижения болезненности процедуры перед введением новокаина длинной иглой в кожу на места инъекции тонкой иглой вкалывается небольшая доза менее концентрированного новокаинового раствора – до образования зоны нечувствительности к боли.
До сих пор виды новокаиновых блокад не имеют строгой классификации на основе единых принципов, поэтому отмечается синонимичность определений – в зависимости от места очага боли и топографии анатомической области введения новокаина. Кроме того, наличие целого ряда авторских методик, которые нашли отражение в названиях, также приводит к терминологическому дублированию.
Новокаин может вводиться интрадермально (внутрикожно), подкожно, внутримышечно и внутрикостно. Периневральное введение новокаина (в область периневральной фиброзной оболочки нервного ствола) или параневральное (в окружающие нерв ткани) – это, по сути, новокаиновая блокада нерва или проводниковая новокаиновая блокада, суть которой заключается в прекращении проведения нервных импульсов. А если проводятся новокаиновые блокады суставов, то инъекции делаются либо периартикулярно (около сустава), либо интрапериартикулярно (внутрь сустава и в окружающие его ткани).
Также существует футлярная периваскулярная или футлярная новокаиновая блокада по Вишневскому, которая проводится путем введения анестезирующего раствора в соединительнотканные оболочки (футляры) мышц. Делается она при переломе бедра и других трубчатых костей, а также пациентам с трофическими язвами нижних конечностей. Практически в тех же случаях используется блокада поперечного сечения или циркулярная новокаиновая блокада – когда создание анальгезирующего блока достигается несколькими внутрикожными инъекциями в одной плоскости по окружности конечности.
Эту манипуляцию также разделяют на виды по месту введения и подпадающим под действие новокаина анатомическим областям. Так, околопозвоночная – паравертебральная новокаиновая блокада – отличается введением анестетика в мышцы рядом с позвоночником, то есть вблизи паравертебральных ганглиев симпатического нервного ствола позвоночника. В некоторых медицинских источниках выделяется корешковая (фуникулярная) новокаиновая блокада позвоночника. Но в любом случае показаниями к ее применению являются боли в позвоночнике, когда назначается новокаиновая блокада при грыже или протрузии межпозвоночных дисков, новокаиновая блокада при радикулите, травмах позвоночного столба, поясничном остеохондрозе и т.п.
Введение новокаина в жировые ткани около почки – паранефральная новокаиновая блокада по Вишневскому (с добавлением в раствор глюкозы) или поясничная новокаиновая блокада (по Роману) – оказывает действие на все пространство за брюшиной и способствует купированию интенсивных спастических болей у пациентов с почечной коликой, острым воспалением желчного пузыря или поджелудочной железы, непроходимостью кишечника.
Если анестезирующий раствор вводится в область передне-боковой поверхности шеи (ближе к позвоночнику), то есть туда, где находится шейный отдел вагосимпатического ствола (а рядом проходят блуждающий нерв и сонная артерия), значит, проводится вагосимпатическая новокаиновая блокада – шейная вагосимпатическая блокада или шейная. При этом происходит блокирование блуждающего нерва и звездчатого ганглия в области шеи. Применяется она при шейном остеохондрозе, заднем шейном симпатическом синдроме, а также повреждениях, локализованных в области грудной клетки.
Болевой синдром при острых формах холецистита и панкреатита может снять предбрюшинная новокаиновая блокада или иначе – новокаиновая блокада круглой связки печени, продольно проходящей по левой борозде в нижней части поверхности печени (влево от пупка) и содержащей нервные волокна.
В травматологии при любых переломах тазовых костей, вызывающих нестерпимые боли, обязательной процедурой является одно или двусторонняя внутритазовая новокаиновая блокада по Школьникову-Селиванову – с введением обезболивающего (с передней стороны туловища) глубоко (до 12 см) в область подвздошной кости, вблизи переднего верхнего костного выступа. Поскольку в зоне действие новокаина находится и мочеточник, данный вид новокаиновой блокады можно применять при почечной колике, связанной с нефролитиазом.
Пресакральная новокаиновая блокада проводится в область plexus sacralis – крестцового нервного сплетения или через крестцово-копчиковую связку в нижней части крестца (в промежность между крестцом и анусом); она оказывает действие на бедренно-половой нерв и копчиковое сплетение. Проктологи могут прибегать к такому методу снятия острой и хронической анальной боли, при ущемлении геморроидальных узлов, проктите. Данная блокада облегчает состояние пациентов при загибе матки, патологиях маточно-крестцовых связок, язвенном колите, после хирургических вмешательств на промежности, области анального отверстия и гениталиях.
При интенсивных болях из-за ишиаса – воспаления седалищного нерва, тянущегося от поясницы до ступни, или в случаях его защемления назначается новокаиновая блокада седалищного нерва (часто с кортикостероидами): параневрально в область седалищного нерва тремя возможными доступами – задним, боковым или передним.
Неврологи отмечают, что ишиалгию может провоцировать сдавливание седалищного нерва воспаленной грушевидной мышцей (расположенной под ягодичной и обеспечивающей подвижность крестцово-подвздошного сочленения). Кроме того, боли в области ягодиц с отдачей в пах бедро и даже голень – явные признаки туннельного болевого синдрома грушевидной мышцы, часто возникающего при пояснично-крестцовом радикулите со сдавливанием спинномозговых корешков. В таких случаях и назначается новокаиновая блокада грушевидной мышцы – в область седалищного нерва или путем паравертебральной блокады в поясничной области (как при радикулите).
Обязательна новокаиновая блокада в паховую область (в зону паховой связки) при повреждениях мошонки, тестикул и их канальцев, которые могут приводить к болевому шоку, а также в случае перекрута яичка.
Новокаиновая блокада семенного канатика, который находится в паховом канале у мужчин и по которому проходят нервные волокна – то же, что и новокаиновая блокада по Лорину-Эпштейну. Подобная манипуляция проводится только мужчинам – при остром воспалении придатка семенника (эпидидимите) или семенного канатика (фуникулите), а также острой форме орхита (воспаления яичек).
Ретробульбарная новокаиновая блокада с введением препарата в находящий в глазнице слой ткани проводится офтальмологами при неврите глазного нерва, кератите, травмах роговицы.
А в отоларингологии изредка – при тяжело протекающем вазомоторном рините или синусите – могут применяться новокаиновые блокады в нос (точнее в стенку носовых раковин) с добавление кортикостероидов, быстро снимающих отечность носовых проходов и околоносовых пазух.
Кроме того, в абдоминальной хирургии применяется новокаиновая блокада корня брыжейки тонкой кишки в ходе лапаротомического вмешательства при острой кишечной непроходимости. И ревизию брюшной полости во время операций по поводу повреждения ее органов также предваряют инъекции новокаина в корни брыжеек тонкой, поперечно-ободочной и сигмовидной кишок.
Благодаря эффективности данная анальгезирующее-терапевтическая манипуляция нашла применение и в лечении животных, для чего в ветеринарии были модифицированы имеющиеся или разработаны собственные методики.
Например, надплевральная новокаиновая блокада по Мосину применяется для обезболивания органов, расположенных в брюшной полости и области таза, а по методике Шакурова – при плеврите и пневмонии.
Коровам и козам при воспалении или абсцессе вымени производится новокаиновая блокада по Логвинову, таким же методом делается и процедура собаке при мастите.
Новокаиновая блокада по Фатееву блокирует тазовые нервные сплетения у коров, и делается это как в случае острого мастита, так и при проблемах с маткой во время и после отела. А при воспалениях и травмах роговицы глаза ветеринары проводят используемую у людей ретробульбарную блокаду.
Для проведения новокаиновой блокады имеются такие противопоказания, как:
- индивидуальная гиперчувствительность к новокаину или его непереносимость;
- терминальное состояние пациента;
- абсцессы, перитонит, септицемия;
- кровотечение;
- повышенная кровоточивость, геморрагический и гипокоагуляционный синдром;
- повышенная температура тела и лихорадка;
- стойкая артериальная гипотония;
- миелит любой этиологии;
- наличие рассеянного склероза и другие демиелинизирующих заболеваний;
- неоперабельные злокачественные опухоли;
- выраженная сердечно-сосудистая недостаточность с желудочковой аритмией;
- расстройства психики;
- возраст до 12-ти лет.
Входит в список противопоказаний новокаиновая блокада при беременности и во время лактации.

Каждый пациент реагирует на данную процедуру по-своему: у одних анальгезирующий эффект новокаиновой блокады проявляется сразу, у других временно болезненность усиливается, у некоторых облегчение боли приходит после второй или третьей блокады, поскольку местная анестезия длится относительно недолго.
Жалобы пациентов на временное онемение после новокаиновой блокады, проходящее в течение первых 18-20-ти часов, а также на внутреннее тепло в месте инъекции и ощущение распирания связаны со спецификой воздействия новокаина на аксоны нервных клеток, и также быстро проходят.
Однако необходимо учитывать и возможные осложнения после процедуры. Во-первых, могут проявляться побочные эффекты новокаина – в виде общей слабости, головокружения, снижения АД или кожных высыпаний аллергического характера.
Во-вторых, негативными последствиями после процедуры чревато:
- несоблюдение техники ее проведения, приводящее к нарушению целостности кровеносных сосудов, нервов и их ветвей, нервных сплетений, паренхимы висцеральных органов, стенок кишечника;
- инфицирование из-за недостаточного уровня асептики;
- повышенная доза препарата.
В последнем случае у пациента сначала возникает повышенное беспокойство и нервное возбуждение (с появлением судорог, учащением дыхания), которое переходит в угнетение ЦНС, снижение частоты сердечных сокращений и дыхания и потерю сознания. А попадание значительного количества новокаина в системный кровоток может привести к остановке сердца.
Высокую эффективность правильно проводимая новокаиновая блокада доказала десятилетиями применения в клинической практике, и избавление от боли положительно влияет не только на состояние пациентов, но и на результаты лечения другими препаратами и методами.

Особый уход после процедуры не требуется: врач наблюдает за состоянием отдыхающего после манипуляции пациента (от получаса по двух часов). Если пациент ходячий и не проходит лечения в стационаре, через час-полтора после проведенной блокады он возвращается домой и после дня отдыха и некоторого ограничения в питании (с исключением тяжелой пищи) может приступать к своим обычным занятиям и питаться в привычном режиме. Но вот употреблять алкоголь после новокаиновой блокады противопоказано в течение минимум недели.

источник



%20%D0%B8%20%C2%AB%D1%85%D1%80%D0%BE%D0%BD%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%B8%D0%B9%20%D0%B2%D0%B0%D0%B7%D0%BE%D0%BC%D0%BE%D1%82%D0%BE%D1%80%D0%BD%D1%8B%D0%B9%20%D1%80%D0%B8%D0%BD%D0%B8%D1%82,%20%D0%BE%D1%81%D0%BB%D0%BE%D0%B6%D0%BD%D1%91%D0%BD%D0%BD%D1%8B%D0%B9%20%D0%B3%D0%BD%D0%BE%D0%B9%D0%BD%D1%8B%D0%BC%20%D0%B3%D0%B0%D0%B9%D0%BC%D0%BE%D1%80%D0%B8%D1%82%D0%BE%D0%BC%C2%BB.%20%D0%9F%D0%BE%D1%81%D0%BB%D0%B5%D0%B4%D0%BD%D0%B5%D0%B5%20(%D0%B3%D0%B0%D0%B9%D0%BC%D0%BE%D1%80%D0%B8%D1%82)%20%D0%BC%D0%B5%D0%BD%D1%8F,%20%D0%BF%D1%80%D0%B8%D0%B7%D0%BD%D0%B0%D1%8E%D1%81%D1%8C,%20%D1%83%D0%B4%D0%B8%D0%B2%D0%B8%D0%BB%D0%BE.%20%D0%9D%D0%B0%D0%B7%D0%BD%D0%B0%D1%87%D0%B8%D0%BB%20%D0%BC%D0%BD%D0%B5%20%D1%81%D0%B5%D1%80%D0%B8%D1%8E%20%D0%BF%D1%80%D0%BE%D0%BC%D1%8B%D0%B2%D0%B0%D0%BD%D0%B8%D0%B9%20%D0%BF%D0%BE%D0%B4%20%D0%BD%D0%B0%D1%80%D0%BE%D0%B4%D0%BD%D1%8B%D0%BC%20%D0%BD%D0%B0%D0%B7%D0%B2%D0%B0%D0%BD%D0%B8%D0%B5%D0%BC%20%C2%AB%D0%BA%D1%83%D0%BA%D1%83%D1%88%D0%BA%D0%B0%C2%BB.%20%D0%9C%D0%BD%D0%B5%20%D0%BF%D0%BE%D0%BD%D0%B0%D0%B4%D0%BE%D0%B1%D0%B8%D0%BB%D0%BE%D1%81%D1%8C%204%20%D0%BF%D1%80%D0%BE%D1%86%D0%B5%D0%B4%D1%83%D1%80%D1%8B,%20%D1%87%D1%82%D0%BE%D0%B1%D1%8B%20%D0%BF%D0%B5%D1%80%D0%B5%D0%B9%D1%82%D0%B8%20%D0%BA%20%D1%81%D0%BB%D0%B5%D0%B4%D1%83%D1%8E%D1%89%D0%B5%D0%B9%20%D1%81%D1%82%D0%B0%D0%B4%D0%B8%D0%B8%20%D0%BB%D0%B5%D1%87%D0%B5%D0%BD%D0%B8%D1%8F%20%E2%80%93%20<strong>%D0%B2%D0%BD%D1%83%D1%82%D1%80%D0%B8%D0%BD%D0%BE%D1%81%D0%BE%D0%B2%D0%BE%D0%B9%20%D0%B1%D0%BB%D0%BE%D0%BA%D0%B0%D0%B4%D0%B5.</strong></p>%0A<p>*%D0%97%D0%B0%D0%BC%D0%B5%D1%87%D1%83,%20%D1%87%D1%82%D0%BE%20<u>%D0%B4%D0%BE%D0%BF%D0%BE%D0%BB%D0%BD%D0%B8%D1%82%D0%B5%D0%BB%D1%8C%D0%BD%D0%BE</u>%20%D1%8F%20%D0%BF%D1%80%D0%B8%D0%BD%D0%B8%D0%BC%D0%B0%D0%BB%D0%B0%20%D0%BF%D0%BE%20%D0%BD%D0%B0%D0%B7%D0%BD%D0%B0%D1%87%D0%B5%D0%BD%D0%B8%D1%8E%20%D0%B2%D1%80%D0%B0%D1%87%D0%B0%20%D0%B0%D0%BD%D1%82%D0%B8%D0%B3%D0%B8%D1%81%D1%82%D0%B0%D0%BC%D0%B8%D0%BD%D0%BD%D1%8B%D0%B9%20%D0%BF%D1%80%D0%B5%D0%BF%D0%B0%D1%80%D0%B0%D1%82%20%D0%B8%20%D0%B3%D0%BE%D1%80%D0%BC%D0%BE%D0%BD%D0%B0%D0%BB%D1%8C%D0%BD%D1%8B%D0%B9%20%D0%BD%D0%B0%D0%B7%D0%B0%D0%BB%D1%8C%D0%BD%D1%8B%D0%B9%20%D1%81%D0%BF%D1%80%D0%B5%D0%B9%20(%D0%9B%D0%BE%D1%80%D0%B0%D1%82%D0%B0%D0%B4%D0%B8%D0%BD%20%D0%B8%20%D0%9D%D0%B0%D0%B7%D0%BE%D0%BD%D0%B5%D0%BA%D1%81).*</p>%0A<p><strong>%D0%98%D1%82%D0%B0%D0%BA,%20%D1%87%D1%82%D0%BE%20%D0%B6%D0%B5%20%D1%8D%D1%82%D0%BE%20%D0%B7%D0%B0%20%D0%B7%D0%B2%D0%B5%D1%80%D1%8C%20%D1%82%D0%B0%D0%BA%D0%BE%D0%B9%20%E2%80%94%20%D0%B2%D0%BD%D1%83%D1%82%D1%80%D0%B8%D0%BD%D0%BE%D1%81%D0%BE%D0%B2%D0%B0%D1%8F%20%D0%B1%D0%BB%D0%BE%D0%BA%D0%B0%D0%B4%D0%B0?</strong></p>%0A<blockquote>%0A<p><strong><u>%D0%92%D0%BD%D1%83%D1%82%D1%80%D0%B8%D0%BD%D0%BE%D1%81%D0%BE%D0%B2%D0%B0%D1%8F%20%D0%B1%D0%BB%D0%BE%D0%BA%D0%B0%D0%B4%D0%B0</u></strong>%20%D0%BF%D1%80%D0%B5%D0%B4%D1%81%D1%82%D0%B0%D0%B2%D0%BB%D1%8F%D0%B5%D1%82%20%D1%81%D0%BE%D0%B1%D0%BE%D0%B9%20%D0%BD%D0%B5%D1%81%D0%BF%D0%B5%D1%86%D0%B8%D1%84%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%B8%D0%B9%20%D0%BC%D0%B5%D1%82%D0%BE%D0%B4%20%D0%BB%D0%B5%D1%87%D0%B5%D0%BD%D0%B8%D1%8F%20%D0%BF%D1%80%D0%BE%D0%B1%D0%BB%D0%B5%D0%BC,%20%D1%81%D0%B2%D1%8F%D0%B7%D0%B0%D0%BD%D0%BD%D1%8B%D1%85%20%D1%81%20%D0%BE%D1%82%D0%B5%D0%BA%D0%BE%D0%BC%20%D1%81%D0%BB%D0%B8%D0%B7%D0%B8%D1%81%D1%82%D0%BE%D0%B9%20%D0%BD%D0%BE%D1%81%D0%B0.%20%D0%9E%D0%BD%D0%B0%20%D0%BF%D1%80%D0%B8%D0%BC%D0%B5%D0%BD%D1%8F%D0%B5%D1%82%D1%81%D1%8F%20%D0%B2%20%D0%B2%D0%B8%D0%B4%D0%B5%20%D0%B8%D0%BD%D1%8A%D0%B5%D0%BA%D1%86%D0%B8%D0%B8%20%D1%80%D0%B0%D1%81%D1%82%D0%B2%D0%BE%D1%80%D0%B0%20%D0%BD%D0%BE%D0%B2%D0%BE%D0%BA%D0%B0%D0%B8%D0%BD%D0%B0%20%D0%B8%D0%BB%D0%B8%20%D0%B3%D0%B8%D0%B4%D1%80%D0%BE%D0%BA%D0%BE%D1%80%D1%82%D0%B8%D0%B7%D0%BE%D0%BD%D0%B0.</p></blockquote>%0A<p>%D0%92%D0%BD%D1%83%D1%82%D1%80%D0%B8%D0%BD%D0%BE%D1%81%D0%BE%D0%B2%D1%83%D1%8E%20%D0%B1%D0%BB%D0%BE%D0%BA%D0%B0%D0%B4%D1%83%20%D0%BB%D0%BE%D1%80%20%D0%B2%D1%80%D0%B0%D1%87%20%D0%BF%D1%80%D0%BE%D0%B2%D0%BE%D0%B4%D0%B8%D1%82%20%D1%81%20%D1%86%D0%B5%D0%BB%D1%8C%D1%8E%20%D0%B2%D0%B2%D0%B5%D0%B4%D0%B5%D0%BD%D0%B8%D1%8F%20%D0%B2%20%D1%82%D0%BE%D0%BB%D1%89%D1%83%20%D0%BD%D0%B8%D0%B6%D0%BD%D0%B5%D0%B9%20%D0%BD%D0%BE%D1%81%D0%BE%D0%B2%D0%BE%D0%B9%20%D1%80%D0%B0%D0%BA%D0%BE%D0%B2%D0%B8%D0%BD%D1%8B%20%D1%81%D0%B8%D0%BB%D1%8C%D0%BD%D0%BE%D0%B3%D0%BE%20%D0%B4%D0%B5%D1%81%D0%B5%D0%BD%D1%81%D0%B8%D0%B1%D0%B8%D0%BB%D0%B8%D0%B7%D0%B8%D1%80%D1%83%D1%8E%D1%89%D0%B5%D0%B3%D0%BE%20%D0%BB%D0%B5%D0%BA%D0%B0%D1%80%D1%81%D1%82%D0%B2%D0%B5%D0%BD%D0%BD%D0%BE%D0%B3%D0%BE%20%D0%BF%D1%80%D0%B5%D0%BF%D0%B0%D1%80%D0%B0%D1%82%D0%B0.</p>%0A<p>%D0%AD%D1%82%D0%BE%20%D0%BD%D1%83%D0%B6%D0%BD%D0%BE%20%D0%B4%D0%BB%D1%8F%20%D1%81%D0%BD%D1%8F%D1%82%D0%B8%D1%8F%20%D0%B2%D0%BE%D1%81%D0%BF%D0%B0%D0%BB%D0%B5%D0%BD%D0%B8%D1%8F%20%D0%B8%20%D0%BE%D1%82%D1%91%D0%BA%D0%B0,%20%D0%B0%20%D1%82%D0%B0%D0%BA%20%D0%B6%D0%B5%20%D0%B1%D0%BE%D1%80%D1%8C%D0%B1%D1%8B%20%D1%81%20%D1%85%D1%80%D0%BE%D0%BD%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%B8%D0%BC%20%D0%B2%D0%BE%D1%81%D0%BF%D0%B0%D0%BB%D0%B5%D0%BD%D0%B8%D0%B5%D0%BC%20%D0%BD%D0%B8%D0%B6%D0%BD%D0%B8%D1%85%20%D0%BD%D0%BE%D1%81%D0%BE%D0%B2%D1%8B%D1%85%20%D1%80%D0%B0%D0%BA%D0%BE%D0%B2%D0%B8%D0%BD.</p>%0A</blockquote>%0A<p>%D0%9F%D1%80%D0%BE%D1%89%D0%B5%20%D0%B3%D0%BE%D0%B2%D0%BE%D1%80%D1%8F,%20%D0%B1%D0%BB%D0%BE%D0%BA%D0%B0%D0%B4%D0%B0%20%D0%BD%D0%BE%D1%81%D0%B0%20%D0%BF%D1%80%D0%B8%D0%B7%D0%B2%D0%B0%D0%BD%D0%B0%20%D1%81%D0%BD%D1%8F%D1%82%D1%8C%20%D0%BE%D1%82%D1%91%D0%BA%20%D1%81%D0%BE%20%D1%81%D0%BB%D0%B8%D0%B7%D0%B8%D1%81%D1%82%D0%BE%D0%B9%20%D0%BD%D0%BE%D1%81%D0%B0,%20%D0%B2%20%D1%81%D0%B2%D1%8F%D0%B7%D0%B8%20%D1%81%20%D1%87%D0%B5%D0%BC%20%D0%B4%D1%8B%D1%85%D0%B0%D0%BD%D0%B8%D0%B5%20%D0%B4%D0%BE%D0%BB%D0%B6%D0%BD%D0%BE%20%D0%BE%D0%B1%D0%BB%D0%B5%D0%B3%D1%87%D0%B8%D1%82%D1%8C%D1%81%D1%8F.%20%D0%98%20%D0%BE%D0%B4%D0%B8%D0%BD%20%D0%BD%D0%B5%D0%BC%D0%B0%D0%BB%D0%BE%D0%B2%D0%B0%D0%B6%D0%BD%D1%8B%D0%B9%20%D0%BC%D0%BE%D0%BC%D0%B5%D0%BD%D1%82:%20%D0%B2%D0%BD%D1%83%D1%82%D1%80%D0%B8%D0%BD%D0%BE%D1%81%D0%BE%D0%B2%D0%B0%D1%8F%20%D0%B1%D0%BB%D0%BE%D0%BA%D0%B0%D0%B4%D0%B0%20%D0%BD%D0%BE%D1%81%D0%B8%D1%82%20%D0%B2%D1%80%D0%B5%D0%BC%D0%B5%D0%BD%D0%BD%D1%8B%D0%B9%20%D1%85%D0%B0%D1%80%D0%B0%D0%BA%D1%82%D0%B5%D1%80.%20%D0%9F%D0%BE%D1%81%D1%82%D0%B5%D0%BF%D0%B5%D0%BD%D0%BD%D0%BE%20%D0%B2%D1%81%D1%91%20%D0%B2%D0%BE%D0%B7%D0%B2%D1%80%D0%B0%D1%89%D0%B0%D0%B5%D1%82%D1%81%D1%8F%20%D0%BD%D0%B0%20%D0%BA%D1%80%D1%83%D0%B3%D0%B8%20%D1%81%D0%B2%D0%BE%D1%8F,%20%D0%B8%20%D1%83%20%D0%BA%D0%B0%D0%B6%D0%B4%D0%BE%D0%B3%D0%BE%20%D1%8D%D1%82%D0%BE%D1%82%20%D0%BF%D1%80%D0%BE%D0%BC%D0%B5%D0%B6%D1%83%D1%82%D0%BE%D0%BA%20%D0%B2%D1%80%D0%B5%D0%BC%D0%B5%D0%BD%D0%B8%20%D1%80%D0%B0%D0%B7%D0%BD%D1%8B%D0%B9:%20%D1%83%20%D0%BA%D0%BE%D0%B3%D0%BE-%D1%82%D0%BE%20%D0%BF%D0%BE%D0%BB%D0%B3%D0%BE%D0%B4%D0%B0,%20%D1%83%20%D0%BA%D0%BE%D0%B3%D0%BE-%D1%82%D0%BE%20%D0%BD%D0%B5%D1%81%D0%BA%D0%BE%D0%BB%D1%8C%D0%BA%D0%BE%20%D0%BB%D0%B5%D1%82.%20%D0%90%20%D0%BA%D1%82%D0%BE-%D1%82%D0%BE%20%D1%8F.</p>%0A<p%20style=)