Аллергеном можно назвать любое вещество антигенной природы, которое при взаимодействии с иммунной системой человека, вызывает реакцию, повреждающую ткани. В структуре самого аллергена не содержится ничего «особенного», что сделало бы его опасным. Большому количеству людей они не причиняют вреда и полностью безвредны, но при попадании в слизистую носовой полости чувствительных пациентов или «аллергиков», провоцируют появление аллергического процесса.
Согласно статистическим данным, во всем мире сохраняется стойкий рост развития аллергического ринита среди взрослых и детей, который входит в большую тройку аллергических заболеваний, состав которой дополняют атопический дерматит и аллергическая бронхиальная астма.
Аллергический ринит (аллергический насморк) относится к самым распространенным недугам среди прочих болезней аллергического характера, на долю которого приходится 60-70 % от общего числа. Вот уже много лет мировая медицина ведет борьбу с аллергическим ринитом и пока ему проигрывает, оставаясь самым востребованным среди людей, обратившихся за помощью к врачу – аллергологу-иммунологу. Почему же аллергический насморк так сложно вылечить?
Аллергическим ринитом называется воспаление слизистой оболочки носа, которое было вызвано контактом с определенным аллергеном.
К наиболее частым причинам, вызывающим развитие аллергического ринита относятся некоторые виды продуктов питания, лекарственные препараты, пыльца цветов и растений, домашняя пыль, аллергены насекомых ( особенно, клещей) и дрожжевых грибков. В большинстве случаев подобному риску подвергаются люди с генетической предрасположенностью.
Основу заболевания составляет так называемая «аллергическая реакция», в результате которой симптомы проявляются в период от нескольких секунд до 30 минут с момента непосредственного контакта с определенным аллергеном.
Развитию сезонного аллергического ринита чаще всего способствует периодичность времени года, особенно весенний период, во время которого, из-за цветения деревьев и растений выбрасывается пыльца. Число пациентов с жалобами на аллергический ринит весной значительно возрастает. По окончании сезона цветения, аллергический ринит отступает до наступления нового.В клинике выделяют две разновидности данного заболевания – сезонного характера и круглогодичного.
Круглогодичное течение аллергического ринита отмечается постоянной симптоматикой вне зависимости от сезона.
Аллергический ринит может протекать в легкой, средней и тяжелой стадиях.
Наиболее распространенными симптомами аллергического насморка являются: заложенность носа, зуд в области глаз, носа и даже в области ушей. Некоторые пациенты жалуются на чувство «першения» или ощущение некого инородного тела в области глотки. Наблюдается покраснение глаз, отек век и лица, распухший нос.
Аллергический ринит в детском возрасте имеет свои особенности. Дело в том, что многие мамы аллергический ринит принимают за обычные симптомы простуды – ОРВИ или ОРЗ, которые действительно очень схожи.
Пациенты, страдающие насморком, чаще всего первично обращаются к ЛОР-врачу. Консультация у оториноларинголога крайне необходима и важна, чтобы исключить у заболевшего человека заболевания, которые часто сопровождают ринит и усугубляют его течение ( различные врспалительные процессы околоносовых пазух или синусит, воспаления среднего уха или отит). В ФГБУ НКЦО ФМБА России на консультации у ЛОР-врача, при подозрении на аллергию, пациента направляют для обследования в аллергологическое отделение.
В нашем Центре представлен полный спектр методов диагностики аллергии, включая «золотой стандарт» лабораторной диагностики аллергических заболеваний «UNICAP». Для этого анализа пациент сдает кровь из вены. С использованием современного, высокоточного оборудования и реагентов шведской фирмы Phadia, проводится сложный, комплексный иммунологический тест, в результате которого определяют точный количественный уровень особых специфических белков, вырабатываемых организмом пациента против аллергенов.
Чувствительность данной технологии в 300 раз превышает все остальные анализы и позволяет в относительно малом заборе крови обнаруживать очень низкие концентрации антител.
Выполнение данного исследования возможно в любой период заболевания, не зависимо от приема препаратов, и даже у детей грудного возраста и пожилых людей.
Кроме того, данный анализ не представляет никакой опасности для пациента, так как он исключает контакт с аллергеном, что позволяет получить к
оличественную оценку и судить об интенсивности развития аллергического процесса.
Кожные пробы проводятся методом укола (прик-тест) или царапины (скарификационный тест).
Исследование проводится на предварительно обработанной спиртовым раствором коже предплечья. На очищенную область кожи наносятся капли различных аллергенов. При проведении скарификационного теста одноразовым скарификатором через капли аллергенов производят на коже небольшие царапины. Прик-тест проводят также только с помощью одноразовых игл, которыми наносятся легкие уколы (глубина укола составляет 1 мм). При оценке результатов теста специалист учитывает картину развития отека и покраснения кожи. Это позволяет выявить аллергию на соответствующее вещество.
Основной принцип лечения различных аллергических заболеваний заключается, прежде всего, в ограничении контакта человека с аллергеном, проведение под контролем специалиста аллергенспецифической иммунотерапии и дальнейшее лечение лекарственными препаратами.
Врачи советуют человеку, подверженному аллергии, сменить образ жизни – на гипоаллергенный и создать в доме проживания гипоаллергенный быт.
Начать надо с комплексных мер, а именно: устранение старой, мягкой мебели, матрасов, подушек, игрушек, ковров и портьер, использовать очистители воздуха и специальные пылесосы.
В связи с тем, что наши домашние животные (птицы, рыбки, кошки и собаки) являются одним из наиболее распространенным источником развития аллергии, то не следует людям, подверженным аллергическим реакциям, держать их в доме. Аллергены, содержащиеся в слюне, моче, эпидермисе животных, даже после «выселения» животного, еще в течении 3-х лет будут находиться в помещении.
Состав домашней пыли содержит большое количество плесневых и дрожжевых грибов, способных вызвать тяжелейшие аллергические реакции. Обнаружить грибы можно практически везде, даже в 1 грамме домашней пыли (в обычной московской квартире) их число может достигать нескольких миллионов. Чтобы не допустить появление и разрастание грибов в доме, необходимо своевременно ликвидировать «пятна плесени» в помещениях, следить за влажностью воздуха и не допускать ее превышение выше 50%, регулярно проводить проветривание квартиры и другой площади.
К сожалению, полнейшее устранение аллергенов из окружающей нас среды проживания невозможно, проблема является трудновыполнимой. Но не смотря на сложность борьбы с аллергией, современная медицина значительно продвинулась в ее лечении, предлагая сегодня эффективное медикаментозное лечение и специфическую иммунотерапию.
Ведущее место при лечении пациентов с аллергическим ринитом отводится специфической иммунотерапии (СИТ). Данное лечение состоит в многократном введении индивидуального для каждого пациента набора аллергенов с постепенным увеличением дозы, чтобы достигнуть невосприимчивости слизистых к воздействию аллергенов. Уже после 3-х курсов СИТ, как правило, у пациентов наблюдается длительная ремиссия, при которой он на несколько лет забывает о своей болезни.
В современной аллергологии возросла популярность и сублингвальной (подъязычной) иммунотерапии вследствие своей безопасности в сравнении с традиционной подкожной иммунотерапией. Еще одним важным преимуществом сублингвальной иммунотерапии ( СИТ) является простая техника ее проведения, в том числе и возможность самостоятельно использовать аллергены в домашних условиях.
Очень важно своевременно и правильно лечить аллергию, чтобы аллергическое воспаление не «спустилось вниз», а к насморку не прибавился кашель, свидетельствующий о начале развития бронхиальной астмы. В большинстве случаев, аллергический ринит всегда предшествует бронхиальной астмы. Недаром медики уже давно считают, что дыхательные пути едины и болезнь одна. В диагностике бронхиальной астмы неоценимую помощь оказывает определение количества оксида азота в выдыхаемом пациентом воздухе. Количество оксида азота, который присутствует при выдыхании и у здоровых людей, значительно возрастает при наличии аллергического воспаления в дыхательных путях.
Пациенты, страдающие аллергией должны знать, что состоянием своего организма можно легко управлять. Но если вовремя не провести определенные профилактические и лечебные мероприятия, то ваша аллергия может стать тяжелым заболеванием на всю жизнь
источник
Название протокола: Аллергический ринит
Код протокола:
Код (коды) по МКБ-10:
J30. Вазомоторный и аллергический ринит.
J30.1 – Аллергический ринит, вызванный пыльцой растений.
J30.2 – Другие сезонные аллергические риниты.
J30.3 – Другие аллергические риниты
J30.4 – Аллергический ринит неуточненный.
Сокращения, используемые в протоколе:
АР – аллергический ринит
ГКС — глюкокортикостероиды
БА – бронхиальная астма
IgE – иммуноглобулин Е
АС-IgE – аллергенспецифический иммуноглобулин Е
САД – специфическая аллергодиагностика
АСИТ – аллергенспецифическая иммунотерапия
ВОЗ – Всемирная организация здравоохранения (WHO)
EAACI – Европейская Академия аллергологии и клинической иммунологии
РНПАЦ – Республиканский научно-практический аллергологический центр
Дата разработки протокола: апрель 2013 г.
Категория пациентов: взрослые, больные аллергическим ринитом на всех этапах оказания медицинской помощи (поликлиника, дневной стационар, стационар).
Пользователи протокола: медицинские работники, участвующие в оказании медицинской помощи пациентам с аллергическим ринитом.
Указание на отсутствие конфликта интересов: отсутствует.
по тяжести:
1. Легкий (все ниже перечисленное: нормальный сон, нет нарушения жизнедеятельности, занятий спортом и трудового режима).
2. Средней степени и тяжелый (одно или более из ниже перечисленного: нарушение сна, жизнедеятельности, занятий спортом и трудового режима, изнуряющие симптомы).
Основные:
1. Общий анализ крови.
2. Определение содержания общего IgE в сыворотке или плазме крови.
3. Цитологический анализ мазка (смыва, соскоба) из носа.
Дополнительные:
1. Специфическая аллергодиагностика in vitro и/или in vivo.
2. Пикфлоуметрия, риноманометрия (по показаниям).
3. Спирография (по показаниям).
4. Рентгенография пазух носа (по показаниям).
5. Консультация ЛОР-врача (по показаниям).
Диагностические критерии:
Жалобы и анамнез:
Заложенность (обструкция) носа – полная, частичная или попеременная, в разное время дня, в зависимости от этиологии и режима.
Выделения из носа (ринорея) – обычно водянистого или слизистого характера.
Зуд в носу, чувство жжения, давления в носу.
Чихание – приступообразное, не приносящее облегчения.
Могут быть дополнительные жалобы – головная боль, слабость, раздражительность, слезотечение (из-за чихания), першение в горле, сухой кашель (из-за раздражения нижних дыхательных путей, мокроты), чувство нехватки воздуха и т.п.
В аллергологическом анамнезе необходимо обратить внимание на давность заболевания, сезонность, суточную цикличность, связь со специфическими и неспецифическими (жара, холод, резкие запахи, духота и т.п.) провоцирующими факторами, профессиональными вредностями, эффектом от медикаментов (местных и системных).
Физикальное обследование:
При общем осмотре может обратить на себя внимание краснота и раздраженность кожи носа и носогубного треугольника (за счет ринореи), темные круги под глазами (за счет венозного застоя и ухудшения качества сна), т.н. «аллергический салют» (потирание кончика носа ладонью), полное или частичное отсутствие носового дыхания, изменения тембра голоса, «аденоидное лицо» (при развитии круглогодичного ринита с детского возраста – сонное выражение лица с одутловатостью и открытым ртом).
При риноскопии видны отечные бледно-розовые или застойного цвета носовые раковины, слизистое отделяемое.
Лабораторные исследования:
Общий анализ крови – содержание эозинофилов не является достоверным диагностически значимым показателем.
Цитологическое исследование отделяемого из носа с окраской по Райту или Ханселу (мазок, смыв или соскоб) – эозинофилия (более 10%).
Определение общего IgE в сыворотке – повышение (более 100 МЕ/мл).
Специфическая аллергодиагностика in vitro с основными группами аллергенов (бытовыми, эпидермальными, пыльцевыми, инфекционными, пищевыми, лекарственными) – установление этиологических моментов позволяет выставить полный диагноз, повысить эффективность профилактических и лечебных мероприятий, сделать прогноз, определить возможность проведения аллергенспецифической иммунотерапии (АСИТ).
Инструментальные исследования:
Риноманометрия – частичное или полное проходимости носовых ходов, резкое повышение сопротивления носовых ходов (симметричное или с превалированием одной стороны).
Рентгенография – отсутствие признаков органических поражений носа и придаточных пазух, отек слизистой носа.
Специфическая аллергодиагностика in vivo – кожные пробы, провокационные пробы с экстрактами аллергенов (проводятся в специализированных процедурных кабинетах только в период полной ремиссии заболевания под контролем врача и мед.сестры) – позволяют верифицировать тесты in vitro, определить этиологию заболевания, определить порог чувствительности и стартовые концентрации аллергенов при АСИТ.
Показания для консультации специалистов:
Оториноларинголог – в случае наличия гнойного отделяемого, наличия в анамнезе травм носа и хронических инфекционных заболеваний носа и придаточных пазух в анамнезе, полипоза слизистой носа и пазух; в случае отсутствия видимой связи с провоцирующими факторами при длительном течении заболевания; в случае подозрения на профессиональный генез.
| Признак | Сезонный АР | Круглогодичный АР | Вазомоторный ринит | Эозинофильный неаллергический ринит | Инфекционный ринит |
| Аллергия в анамнезе | часто | часто | редко | может быть | редко |
| Аллергия в семейном анамнезе | часто | часто | редко | может быть | редко |
| Течение | четкая сезонность | обострения в любое время года | обострения в любое время года | обострения в любое время года | Спорадические случаи |
| Лихорадка | нет | нет | нет | нет | часто |
| Этиологические факторы | контакт с аллергенами | контакт с аллергенами | раздражающие вещества | нет | инфекционные агенты |
| Выделения из носа | обильные водянистые | слизистые | водянистые или слизистые | обильные водянистые | слизистые или гнойные |
| Аллергический салют | часто | часто | редко | может быть | редко |
| Конъюнктивит | часто | может быть | редко | редко | редко |
| Слизистая носа | бледная, рыхлая, отечная | разнообразная картина | розовая, отечная | бледная, рыхлая, отечная | гиперемированная, отечная |
| Мазок из носа | эозинофилия | эозинофилия | характерных изменений нет | эозинофилия | эпителий, нейтрофилы лимфоциты |
| Общий IgE | часто повышен | часто повышен | норма | норма | норма |
| АС-IgE | имеются | имеются | Обычно отсутствуют | Обычно отсутствуют | Обычно отсутствуют |
| Эффективность антигистаминных средств | высокая | умеренная | умеренная | низкая | низкая |
| Эффективность деконгестантов | умеренная | умеренная | низкая | умеренная | умеренная |
Тактика лечения:
Немедикаментозное лечение:
— охранительный режим (избегать контакта с аллергенами, раздражающими агентами, переохлаждений, ОРВИ и т.п.);
— гипоаллергенная диета;
— устранение (элиминация) причинных и провоцирующих факторов;
— уменьшение контакта с причинным и провоцирующими факторами, в случае невозможности полной элиминации аллергена;
— дыхательная гимнастика.
Медикаментозное лечение:
1. Антибактериальные препараты не показаны.
2. Местные антисептические средства не показаны.
3. Иммуностимуляторы не показаны.
4. Системные ГКС не показаны.
5. Хирургическое лечение противопоказано.
Топические (интраназальные) глюкокортикостероиды. Базовое патогенетическое лечение аллергического ринита. Применяются курсами от 2 недель до 6 месяцев. Только эта группа препаратов обеспечивает комплексное лечение и профилактику осложнений АР (конъюнктивит, ларингиты, обструктивный синдром, бронхиальная астма и т.д.) Используются в качестве монотерапии или в комбинации с антигистаминными или антилейкотриеновыми препаратами per os.
Бетаметазон (100-400 мкг/сутки)
Мометазон (100-400 мкг/сутки)
Флутиказон (100-400 мкг/сутки)
Антилейкотриеновые препараты (антагонисты рецепторов лейкотриена). Базовое лечение АР, обструктивных нарушений, профилактика развития БА. Используются в комбинации с топическими интраназальными ГКС или в качестве монотерапии (редко).
Монтелукаст 4, 5 или 10 мг, в зависимости от возраста пациента, 1 раз в день, длительно (3-6 месяцев).
Антигистаминные средства 1-го поколения используются при остром течении средней или тяжелой степени в первые 3-5 дней с последующим переходом на препараты 2-го или 3-го поколения.
Хлоропирамин 25-75 мг/сут.
Хифенадин 25-75 мг/сут.
Мебгидролин 50-150 мг/сут.
Дифенгидрамин 50-150 мг/сут.
Клемастин 1-3 мг/сут.
Прометазин 25-75 мг/сут.
Антигистаминные средства 2-го или 3-го поколения. Базовое лечение аллергического ринита. Применяются курсами от 10 дней до нескольких месяцев. Используются в качестве монотерапии или в комбинации с топическими интраназальными ГКС.
Лоратадин 10 мг/сут.
Цетиризин 10 мг/сут.
Фексофенадин 120 мг и 180 мг/сут.
Эбастин 10-20 мг/сут.
Дезлоратадин 5 мг/сут.
Левоцетиризин 5 мг/сут.
Симпатомиметические средства для лечения заболеваний носа (деконгестанты) используются как симптоматическое средство для временного восстановления проходимости носовых ходов (например, перед приемом топических стероидов), а также при легком течении аллергического ринита не более недели (есть склонность к тахифилаксии)
Нафазолин 0,05%
Оксиметазолин 0,05%
Ксилометазолин 0,05%
Тетризолин 0,05%
Мембраностабилизаторы. Используются в основном местно, с профилактической целью. Эффективность системного применения в последние годы подвергается сомнению.
Кромоглициновая кислота 50-200 мг/сут.
Аллергенспецифическая иммунотерапия:
Проводится аллергологом после проведения САД in vitro и in vivo и установления причинно-значимых аллергенов при невозможности их элиминации и отсутствии противопоказаний. Только в период полной ремиссии. СИТ возможна несколькими путями – субкутанным, пероральным, сублингвальным, интраназальным. Используются высокоочищенные экстракты аллергенов, предназначенные для лечения, прошедшие клинические испытания и зарегистрированные в стране-производителе.
Другие виды лечения: нет.
Хирургическое вмешательство: не показано.
1. Наблюдение аллерголога в динамике.
2. Обучение пациентов в аллергошколе.
3. Выявление этиологических факторов (аллергенов) с их максимальной элиминацией.
4. Профилактическая обработка жилья и места работы.
5. Исключение контактов с провоцирующими факторами (бытовая химия, косметика, антибиотики, пыль и т.п.)
6. Курсы превентивной терапии при сезонном аллергическом рините.
7. Лечение очагов хронической инфекции.
8. Ношение специальных фильтров или масок.
9. Применение систем очистки/увлажнения воздуха и электронных фильтров.
10. Отказ от курения.
11. Санаторно-курортное лечение.
источник
Аллергический ринит — чрезвычайно распространенное заболевание. Его встречаемость составляет около 15%, если основываться на заключениях врачей, и около 30%, если основываться на результатах опроса населения.
Ринит встречается у большинства больных бронхиальной астмой. Аллергический ринит (как сезонный, так и постоянный) существенно повышает риск астмы: она развивается у 40% больных аллергическим ринитом. Диффузный нейродермит (поражение кожи) нередко предшествует аллергическому риниту, а во время заболевания часто возникает аллергический конъюнктивит (поражение глаз). До сих пор неизвестно, какие факторы влияют на развитие того или иного сопутствующего аллергического заболевания. Риск возникновения аллергического ринита повышается более чем вдвое, если у одного из родителей был аллергический ринит, а наличие старших братьев и сестер или жизнь в сельской местности, наоборот, снижает риск развития заболевания.
У детей 2—3 лет из-за схожести проявлений отличить аллергический ринит от ОРВИ (ОРЗ) практически невозможно. Наиболее распространен аллергический ринит у людей 20—40 лет, затем его распространенность постепенно идет на спад.
Самые частые жалобы при аллергическом рините — кашель, чиханье, насморк, зуд в носу.
Заболевание не так безобидно как кажется: при нем снижается работоспособность, возникают нарушения сна. Больные дети менее охотно выходят на улицу, им чаще удаляют миндалины и выполняют пункцию барабанной перепонки. Многим больным с аллергическим ринитом и бронхиальной астмой достаточно избавиться от ринита, чтобы астма прошла.
Чаще всего аллергическая реакция провоцируется воздушными аллергенами, она может носить сезонный характер (аллергия на пыльцу, семена растений) или быть постоянной (аллергия на пылевых клещей, шерсть животных, споры грибов). Спектр аллергенов зависит от места проживания, но частота развития сенсибилизации (повышенной чувствительности к аллергену) одинакова независимо от региона. Сенсибилизация развивается в течение первого года жизни: сначала к бытовым аллергенам, потом к пыльце растений.
Чаще всего для постановки диагноза достаточно клинической картины и хорошего результата от эмпирического (пробного) лечения H1-блокаторами или интраназальными глюкокортикоидами. Аллергический ринит необходимо, однако, отличать от вазомоторного (неаллергического) и от неаллергического хронического риносинусита. В целом же около половины всех ринитов имеют неаллергическое происхождение.
Для постановки точного диагноза необходимо доказать сенсибилизацию и связь между контактом с аллергеном и появлением симптомов. Для этого проводят накожные пробы с аллергенами или измеряют уровень специфических IgE (иммуноглобулинов Е) в крови. Проще поставить диагноз в момент сезонного обострения или установив четкую связь с конкретным аллергеном.
Сезонность симптомов может быть обусловлена сопутствующей вирусной инфекцией, особенно у детей и у тех, кто живет с ними. Пик заболеваемости риновирусной инфекцией приходится на сентябрь, чуть меньший пик — на начало весны. Часто встречаются смешанные формы ринита: аллергический и неаллергический. Повышенная чувствительность к неаллергическим раздражителям на фоне аллергии указывает на то, что это не два разных заболевания, а разные проявления аллергического ринита (чувствительность повышается за счет воспаления слизистой носа).
Наиболее эффективное средство лечения аллергического ринита — глюкокортикоиды (они применяются местно в виде назальных спреев), в качестве альтернативного лечения используются антигистаминные средства (H1-блокаторы) и блокаторы лейкотриеновых рецепторов (например, монтелукаст). Многие пациенты, однако, не получают адекватной терапии.
Данных о преимуществе какого-либо из интраназальных глюкокортикоидов над остальными нет. При аллергическом конъюнктивите интраназальные глюкокортикоиды не уступают по эффективности H1-блокаторам.
При частых рецидивах, неэффективности или выраженных побочных эффектах от медикаментозного лечения применяют десенсибилизацию. При десенсибилизации эффект сохраняется и после прекращения лечения: после трехлетнего курса десенсибилизации подкожными инъекциями аллергия на траву не возникает на протяжении трех лет после прекращения лечения. Недостатком десенсибилизации является то, что, начав курс, нужно делать инъекции аллергена 1—2 раза в неделю. При достижении поддерживающей дозы аллергена достаточно делать уколы 1 раз в месяц. Если в течение года лечения есть положительный эффект, то курс продлевают минимум еще на два года.
источник
Аллергический ринит (АР) является очень распространенным заболеванием. Распространенность его в различных странах мира составляет от 4 до 32 [1].
Аллергический ринит (АР) является очень распространенным заболеванием. Распространенность его в различных странах мира составляет от 4 до 32 [1]. Наиболее частыми причинами аллергических ринитов являются пыльцевые аллергены, домашняя пыль и содержащиеся в ней клещи дерматофагоидес, затем — аллергены низших грибов, эпидермальные аллергены (шерсть животных), реже — пищевые и лекарственные аллергены.
Основные жалобы при АР. Условно пациенты как с сезонным АР (САР), так и с круглогодичным АР (КАР) по выраженности того или иного симптома могут быть разделены на две группы:
- Пациенты, ведущим симптомом у которых является чихание и зуд в полости носа. Для этой группы характерны приступообразное чихание, отделение обильного водянистого назального секрета, суточный ритм проявлений с ухудшением в дневное время, сочетание с конъюнктивитом, эффект от антигистаминных препаратов.
- Пациенты, у которых преобладает заложенность носа. Для них характерна постоянная симптоматика с ухудшением в ночное время, дыхание преимущественно через рот, а не через нос, длительное применение сосудосуживающих капель, незначительные приступы чихания или их отсутствие, снижение или отсутствие восприятия запахов. Такое разделение пациентов хотя и является условным, однако в дальнейшем при назначении того или иного лекарственного препарата может сыграть определяющую роль. При выявлении жалоб необходимо учитывать количественные показатели (продолжительность симптомов в течение дня, количество носовых платков за сутки, количество чиханий, дозу сосудосуживающих капель и т. д.). Наилучшим способом количественного учета является запись пациентом симптомов АР по степени выраженности в баллах в специальном дневнике. Не следует забывать и о таких сопутствующих жалобах пациента, как чувство распирания и боли в придаточных пазухах носа, головные боли, боли в среднем ухе, снижение слуха, изменение голоса, носовые кровотечения, явления дерматита около носа, частые фаринголарингиты, снижение внимания и работоспособности.
Контакт с возможными причинно-значимыми аллергенами. Нередко для установления правильного диагноза и назначения лечения достаточно в процессе беседы с пациентом определить ведущий причинно-значимый аллерген.
Для этого следует прежде всего по возможности установить сезонность заболевания, возникновение или усиление симптомов АР при непосредственном контакте с тем или иным аллергеном (контакт с пыльцой, домашним животным, обострение при уборке квартиры, связь с каким-либо профессиональным фактором и т. д.), наличие или отсутствие эффекта элиминации, влияние факторов погоды, продуктов питания, смены климатической зоны.
Наследственность. Необходимо обратить внимание на наличие аллергических заболеваний — АР, бронхиальной астмы, атопического дерматита у ближайших родственников.
Условия труда и быта. Профессия, а также рабочая обстановка, как известно, могут играть определяющую роль в развитии АР. Следует обратить внимание на наличие возможных производственных аллергенов, раздражителей, воздействие крайних температур, большого количества пыли и т. д. Симптомы ринита могут сильно затруднять профессиональную деятельность (летчики, учителя, оперные певцы и т. д.). В квартире с множеством ковров, книг, происходит постоянный тесный контакт с аллергенами домашней и библиотечной пыли, наличие домашних животных очень часто является ведущим фактором развития АР.
Сочетание с другими аллергическими заболеваниями. Наиболее часто АР сочетается с аллергическим конъюнктивитом, атопической бронхиальной астмой, атопическим дерматитом, аллергической крапивницей. Нередко эти заболевания протекают длительно, не проявляя себя ежедневно, и не беспокоят пациента как АР, однако при тщательном сборе анамнеза оказывается, например, что пациент длительное время страдает спастическим кашлем, усиливающимся при физической нагрузке или в апреле—мае, отмечает ощущение песка в глазах, зуд век. Однако анамнез чаще всего не позволяет установить ведущий причинно-значимый аллерген, поскольку у пациента имеется сенсибилизация к аллергенам различных групп.
При внешнем осмотре прежде всего можно обнаружить ставшие уже классическими «аллергический салют», «аллергические очки», отечность под глазами, постоянно открытый рот, «шмыгание» носом, покраснение кожи вокруг ноздрей.
При риноскопии следует обратить внимание на состояние носовой перегородки, цвет слизистой (бледно-розовый, ярко-красный, пятна Воячека), характер выделений, наличие полипов. Обязательно надо оценить визуальный эффект от местных вазоконстрикторов, насколько слизистая носа реагирует на такое воздействие. Нельзя забывать и о цитологическом исследовании мазка, взятого со слизистой носа, наличие эозинофилов нередко подтверждает аллергический характер ринита.
Кожное тестирование и определение общего и аллергенспецифического IgE. Ни один из современных методов лабораторной диагностики по диагностической важности не может сравниться по значимости с кожными скарификационными тестами с водно-солевыми аллергенами. Однако этот метод имеет ряд ограничений, при которых правильная трактовка его результатов невозможна (уртикарный дермографизм, прием антигистаминных и седативных препаратов, наличие того или иного кожного заболевания). С другой стороны, при наличии полисенсибилизации, когда положительными являются почти все кожные тесты, трудно установить ведущий причинно-значимый аллерген.
Определение аллергенспецифических IgE-антител в сыворотке крови имеет важное значение, особенно при невозможности проведения кожного тестирования. Этот метод, как и другие методы лабораторной диагностики аллергии, может служить также дополнением к вышеописанным методам, подтверждающим значение того или иного аллергена. Но неправильно было бы ставить диагноз и тем более назначать лечение исключительно по результатам определения аллергенспецифических IgE-антител.
Провокационные назальные тесты (ПНТ). Провокационные назальные тесты относятся к методам, позволяющим оценить аллергический воспалительный процесс в слизистой носа, а также функциональное состояние, реактивность шокового органа. Наибольшее значение в данной группе тестов имеют провокационные назальные тесты с причинно-значимыми аллергенами и с медиаторными веществами (гистамином, ацетилхолином и его аналогами). Следует четко определить место ПНТ в диагностике АР. Показанием для проведения ПНТ является противоречивость данных анамнеза и других методов диагностики, поливалентная сенсибилизация ко многим пыльцевым и бытовым аллергенам, когда необходимо выбрать для специфической иммунотерапии один или несколько ведущих аллергенов. ПНТ используют и при оценке эффективности того или иного метода специфического или неспецифического лечения аллергического ринита. М. Ахман описывает случай когда только ПНТ помог правильно установить диагноз. Медицинская сестра отмечала симптомы КАР, последовательные кожные и провокационные назальные тесты с пыльцевыми, бытовыми, эпидермальными аллергенами были отрицательны. Лишь при проведении ПНТ с латексом тест оказался положительным. Объективным критерием служил метод передней активной риноманометрии.
Одним из важнейших показателей функции слизистой носа является обоняние. С целью оценки степени нарушения обоняния при АР используют ольфактометрию. Пациенту дают нюхать флаконы с различными пахнущими веществами. Он указывает на характер запаха. Трудность заключается в том, что тест этот весьма субъективен. Существуют и более трудоемкие и дорогие методики с нарастанием концентрации запахов и с регистрацией импульсов в центральную нервную систему. Степень восстановления обоняния говорит об эффективности лечения.
Другим важным показателем воспаления является температура в полости носа, которую целесообразно измерять с помощью электротермометра, для оценки интенсивности аллергического процесса после введения аллергена. Кроме определения этого показателя существует целый ряд методик для оценки аллергического воспаления и местных показателей иммунитета при аллергическом рините — это и акустическая ринометрия, ультразвуковое исследование полости носа, исследование полости носа с помощью тепловизора, исследование содержания гистамина и других медиаторов в назальном секрете, содержания специфических аллергических антител, иммуноглобулина Е в назальном секрете, а также выделение и исследование субпопуляций лимфоцитов. Для изучения мукоцилиарного транспорта применяются меченные тем или иным способом чужеродные частицы, которые наносят в полость носа и исследуют скорость их выведения из носа. Для установления уровня секреции определяют количество назального секрета, выделенного за единицу времени. Реже оценивают обонятельную функцию. Для изучения резонансной функции разработана специальная методика акустической ринометрии, что позволяет оценить степень обструкции по изменению тембра произносимых звуков.
При аллергическом рините серьезно нарушаются нормальные функции носовых путей, в том числе фильтрация инородных частиц, содержащихся во вдыхаемом воздухе, процесс увлажнения воздуха, обоняние и функция образования голоса.
Взаимосвязь АР и бронхиальной астмы. Исключительно важным представляется вопрос взаимосвязи аллергического ринита и бронхиальной астмы. Взаимосвязь аллергического ринита и бронхиальной астмы — важнейшая проблема в современной клинической аллергологии. Установлены следующие факты, указывающие на взаимосвязь этих заболеваний.
- Высокая частота встречаемости бронхиальной астмы и аллергического ринита у одних и тех же пациентов.
- Понижение порога чувствительности к аналогу ацетилхолина — карбахолину и к причинно-значимому аллергену при проведении провокационных ингаляционных тестов, что отмечается даже у больных аллергическим ринитом, протекающим без приступов удушья.
- В период обострения аллергического ринита у больных отмечается также снижение показателей проходимости бронхов.
- Повышено содержание аллерген-специфического IgЕ в назальном смыве у больных бронхиальной астмой, у которых нет клинических признаков аллергического ринита.
- Введение причинно-значимого аллергена и медиаторных веществ в полость носа вызывает нарушение бронхиальной проходимости у больных, страдающих бронхиальной астмой.
У больных, длительно страдающих патологией носа и придаточных пазух, нередко впоследствии развивается бронхиальная астма. По утверждению А. Д. Адо, аллергический ринит тесно связан с бронхиальной астмой. Отсюда не подлежит сомнению важность своевременной рациональной терапии больных аллергическим ринитом.
Предполагаемый механизм, посредством которого аллергический ринит может провоцировать обострение бронхиальной астмы, действует по следующей схеме: межклеточные молекулы адгезии ICAM-1 усиленно экспрессируются назальным эпителием как при рините, так и при астме, инфекционные агенты усиливают экспрессию ICAM-1, которые, в частности, являются рецепторами для риновирусов.
В этом механизме немаловажную роль может играть так называемый назобронхиальный рефлекс, существование которого с участием нервных окончаний доказано экспериментально. Различные раздражители, воздействуя на слизистую оболочку носа, способны провоцировать бронхоспастическую реакцию (механические раздражители, холодовые и др.).
Блокада назальных путей вынуждает пациентов дышать через рот, что приводит к воздействию различных раздражителей непосредственно на слизистую оболочку нижних дыхательных путей и бронхоспазму.
Кроме того, можно предположить, что существует так называемый воспалительный рефлекс: клетки, презентирующие антиген, стимулируются и попадают в регионарные лимфатические узлы, контактируя с Т- и В -клетками, которые после этого мигрируют как в нижние, так и в верхние дыхательные пути.
Существование взаимосвязи АР и БА служит еще одним обоснованием проведения специфической иммунотерапии у больных АР. Доказано, что формирование БА у больных АР существенно снижается при многолетнем специфическом лечении.
Другие осложнения АР. Безусловно, БА является наиболее опасным, но не единственным осложнением АР. Редко встречается изолированное поражение лишь слизистой носа, чаще АР сочетается с поражением придаточных пазух носа и как следствие развиваются синуситы. Поскольку полость носа связана с полостью среднего уха евстахиевой трубой, то нередко возникают средние отиты.
Длительное круглогодичное течение АР приводит к грубым нарушениям трофики в слизистой носа, вследствие чего развивается полипоз носа.
Следует отметить, что АР не является столь безобидным заболеванием, как считалось ранее, поскольку, во-первых, симптомы ринита причиняют неудобства пациенту, снижают его работоспособность, жизненный тонус, во вторых, заставляют покупать дорогостоящие препараты, которые обладают рядом побочных действий, и, в третьих, АР нередко осложняется другими заболеваниями, среди которых самым грозным является БА. Все это доказывает необходимость своевременной и правильной диагностики и лечения этого аллергического заболевания.
1. Основным и наиболее простым методом лечения АР является прекращение контакта с виновными аллергенами. При бытовой сенсибилизации рекомендуется максимально уменьшить контакт с домашней пылью, проводить ежедневную уборку квартиры, заменить подушки на синтепоновые. При эпидермальной сенсибилизации — удалить из квартиры животных, не носить шерстяной одежды. При пыльцевых АР — прекратить контакт с пыльцой. Во время пыления аллергенных растений выезжать в другую климатическую зону, применять различные воздухоочистители, маски, респираторы, фильтрационные системы, так называемые «безаллергенные палаты».
2. Специфическая иммунотерапия (специфическая гипосенсибилизация — то есть введение специфического аллергена в минимальных, но постоянно возрастающих количествах). Аллерген может быть применен либо местно (ингаляционная, пероральная, интраназальная, сублингвальная иммунотерапия), либо в виде подкожных введений. Специфическая иммунотерапия показана пациентам, страдающим аллергическим ринитом с доказанным участием IgЕ в механизме заболевания, при невозможности избежать контакта с аллергеном. Своевременно проведенная специфическая иммунотерапия, помимо угнетения клинической симптоматики ринита, позволяет уменьшить потребность больных в фармакологических средствах и снизить вероятность трансформации аллергического ринита в бронхиальную астму. Клинически эффективная специфическая иммунотерапия приводит к уменьшению проницаемости слизистой носа, уменьшению чувствительности гистаминовых и серотониновых рецепторов, некоторому снижению уровня аллерген- специфического IgЕ в сыворотке крови и в слизистой носа, к нормализации профиля цитокинов и восстановлению нормальной продукции гамма-интерферона. Важно и то, что при специфической иммунотерапии организм вырабатывает особые, защитные, «блокирующие» антитела (принадлежащие к IgG), конкурирующие за аллерген с IgЕ.
Остановимся теперь на неспецифических методах лечения аллергических ринитов, то есть методах лечения без применения аллергенов. Фармакотерапия аллергических ринитов заключается в использовании противоаллергических средств, принадлежащих к различным группам соединений. Одной из самых распространенных групп являются антигистаминные препараты. Наиболее распространены антигистаминные препараты, являющиеся антагонистами гистаминовых рецепторов (типа H1-рецепторов). Сейчас предлагаются Н1-антагонисты нового поколения, которые имеют целый ряд преимуществ:
1. Их можно применять в относительно низких дозировках, так как они имеют высокое сродство к названным рецепторам.
2. Они обладают пролонгированным действием и поэтому их можно принимать один раз в сутки.
3. Они избирательно блокируют только Н1 рецепторы гистамина, избавляя пациента от целого ряда нежелательных эффектов, характерных для препаратов I поколения; не приводят к сухости слизистых оболочек (желудочно-кишечного тракта, глаз, мочевыводящих путей).
4. Очень часто отсутствует нежелательный седативный эффект, потому что они не проходят через гемато-энцефалический барьер.
5. Их можно применять независимо от времени приема пищи (за исключением астемизола).
К этим антигистаминным препаратам — антагонистам Н1-рецепторов последнего поколения относятся лоратидин, цетиризин, фексофенадин, эбастин. В настоящее время применяются местно так называемые топические антигистаминные средства, являющиеся Н1-антагонистами, такие как левокебастин, ацеластин. Остановимся теперь на других группах антиаллергических препаратов.
Среди средств, стабилизирующих мембраны тучных клеток, можно выделить два препарата. Во-первых, это хорошо зарекомендовавший себя кромогликат натрия, представленный на отечественном фармацевтическом рынке лекарственными формами для интраназального применения под различными торговыми названиями; во-вторых, современное средство, не нашедшее пока широкого применения в клинике, — интраназальная форма недокромила натрия.
Неспецифическая терапия аллергического ринита может включать в себя также рациональное применение глюкокортикостероидов (чаще местно, в ингаляционной форме). В качестве примера можно назвать препараты беклометазона, будезонида, мометазона, флюнизолида. Следует отметить, что данные лекарства достаточно эффективны, но, к сожалению, не лишены нежелательного воздействия — вызывают сухость слизистой, иногда назальные кровотечения, реже — грибковые осложнения. Следует помнить о других общеизвестных возможных осложнениях и применять эту группу препаратов при тщательном контроле со стороны врача-аллерголога. Применение таких препаратов возможно только после обучения их использованию.
Из симптоматических средств следует отметить так называемые агонисты b-адренорецепторов, такие как псевдоэфедрин и норэфедрин, которые применяются перорально или местно. Однако частый и длительный прием этих средств ведет к местной анемии, которая способствует развитию «медикаментозного ринита», слабо поддающегося терапии, а вторичная гиперемия приводит к сухости в носу, чувству жжения. Поэтому можно рекомендовать применять эту группу препаратов не чаще двух-трех раз в сутки не более двух недель также под контролем врача.
Чаще всего, однако, назначается сочетание нескольких препаратов различного механизма действия, например антигистаминных средств и агонистов адренорецепторов. Специфическая иммунотерапия должна доминировать и развиваться, особенно при таких формах, как пыльцевой аллергический ринит (поллиноз).
В заключение следует отметить что аллергические риниты являются очень серьезной проблемой вследствие большой распространенности, а также из-за возможности трансформации в бронхиальную астму — еще более опасное аллергическое заболевание — и другими возможными осложнениями Разработка новых подходов к специфической терапии, являющейся наиболее перспективным методом лечения, создание новых лекарственных препаратов позволит свести к минимуму клинические проявления и предотвратить возможные неблагоприятные последствия этого серьезного аллергического заболевания. Совершенствование методов специфической иммунотерапии и фармакотерапии аллергических ринитов является важной проблемой в современной клинической аллергологии.
1. Ильина Н. И. Эпидемиология аллергического ринита// Российская ринология. 1999. №1. С. 23-25.
2. Mygind N. Rhinitis, Essential allergy // Blakwell Scientific Publications. 1986 p. 279-350.
3. Иммунология, иммунопатология и проблемы иммунотерапии в ринологии / Под ред. Н. А. Арефьефой. Уфа, 1997, с. 3-120.
4. Mygind N. Mediator of nasal allergy // J. Allergy Clin. Immunol. 1982, v. 70, p. 149-159.
5. Адо А. Д. Общая аллергология. М.: Медицина, 1978, главы 4, 5, 6, с. 167-273.
6. Гущин И. С. Патогенез аллергического воспаления // Российская ринология. 1999. №1. С. 12-14.
источник
О.С. Бодня 1 , Н.М. Ненашева 2
Кафедра клинической аллергологии ГБОУ ДПО «Российская медицинская академия последипломного образования», Москва
Аллергический ринит (АР) представляет серьезную медицинскую проблему в связи с широкой распространенностью, ежегодным повсеместным ростом заболеваемости, частыми осложнениями, а также резким снижением трудоспособности и качества жизни пациентов [1].
Согласно определению ARIA, 2010 (Allergic Rhinitis and its Impact on Asthma — Аллергический ринит и его влияние на бронхиальную астму), АР — заболевание слизитой оболочки носа, в основе которого лежит аллергическое воспаление, обусловленное воздействием различных причинно-значимых аллергенов [1]. Заболеваемость АР возросла за последние два десятилетия, при этом его распространенность во взрослой популяции составляет 10—30%, а среди детей достигает 42%. Средний возраст дебюта заболевания — 10 лет, а наибольшее число случаев заболевания регистрируется в возрасте между 13 и 19 годами [1].
Аллергический ринит как у взрослых, так и у детей может провоцировать развитие других заболеваний дыхательных путей и уха. Установлено, что у 24% детей АР явился предрасполагающим фактором для развития острого и хронического среднего отита, а у 28% — хронического риносинусита. Симптомы ринита присутствуют у 88% больных бронхиальной астмой (БА), у 78% таких больных в возрасте от 15 до 30 лет отмечаются повышенные уровни сывороточных иммуноглобулинов Е к основным аэроаллергенам. Таким образом, АР не должен рассматриваться как легкое безобидное заболевание, он не только оказывает влияние на качество жизни больных, но и является предвестником и фактором риска развития более тяжелых, нередко инвалидизирующих заболеваний (табл. 1).
Сопутствующие заболевания и осложнения АР
| Сопутствующие заболевания и осложнения АР | Встречаемость | |
| у взрослых | у детей | |
| Прогрессирование АР с развитием БА | Х | Х |
| Обострения БА | Х | Х |
| Отклонения в формировании лицевого черепа | — | Х |
| Гипосмия (нарушение обоняния) | Х | Х |
| Протрузия (выступание вперед) резцов | — | Х |
| Аномалия прикуса (перекрестная окклюзия, высокий свод неба) | — | Х |
| Полипы в носу | Х | ? |
| Экссудативный отит | Х | Х |
| Синусит | Х | Х |
| Нарушения сна | Х | Х |
Известно, что пациенты с АР и другими аллергическими заболеваниями обращаются за медицинской помощью в первую очередь к врачам первичного звена здравоохранения — участковым терапевтам, семейным врачам, врачам скорой помощи. И даже если часть из этих больных обращаются за консультацией к отоларингологам, аллергологам, постоянное наблюдение за ними всё равно осуществляют врачи общего профиля. Таким образом, доступность, качество и эффективность оказания медицинской помощи этой категории пациентов напрямую зависят от знаний и умений врачей первичного звена [2].
Диагностика АР
По данным официальной статистики, распространенность АР составляет до 1%, тогда как действительная его распространенность гораздо выше. Такие расхождения в статистических данных свидетельствуют о гиподиагностике этого заболевания. Причин поздней постановки диагноза множество. Во-первых, сами пациенты не спешат к врачу на ранней стадии развития АР, пока отсутствуют выраженные симптомы. Во-вторых, врачи первичного звена, к которым первым делом обращаются пациенты, зачастую недостаточно информированы об особенностях диагностики и лечения АР. К сожалению, повсеместно встречается и другой факт: игнорирование врачом симптомов АР у пациента, что в итоге приводит к неумеренному использованию больными деконгестантов, развитию тяжелых форм АР. В-третьих, в медицинских учреждениях до сих пор не хватает профильных специалистов, имеющих подготовку по специальности «клиническая иммунология, аллергология», да и оснащенность многих медицинских учреждений оставляет желать лучшего, поэтому, как правило, отсутствует возможность для осуществления специфической аллергодиагностики в полном объеме.
Таким образом, в условиях, когда не представляется возможным направить больного в аллергологический кабинет, принимать решения приходится лечащему врачу. Во избежание диагностической ошибки практикующим врачам необходимо в должной мере изучить многообразие особенностей клинического течения АР, принципы диагностики и терапии указанного заболевания и учитывать их в своей профессиональной деятельности [2].
Итак, современная классификация АР, основанная на длительности и тяжести симптомов, была предложена международными сообществами (EAACI/WAO (European Academy of Allergy and Clinical Immunology/World Allergy Organization — Европейская академия аллергологов и клинических иммунологов/Всемирная организация аллергологов)) и изложена в программе ARIA (2008, 2010) [1]. Было предложено делить АР по продолжительности симптомов на персистирующий и интермиттирующий. Если симптомы заболевания присутствуют менее 4 дней в неделю или менее 4 нед в году, то это интермиттирующая форма АР В случае наличия симптомов более 4 дней в неделю и более 4 нед в году говорят о персистирующей форме АР. В основе определения степени тяжести АР лежит оценка влияния заболевания на качество жизни (сон, работоспособность, способность к учебе, занятия спортом и активным отдыхом) [3].
Диагностика АР часто представляет сложность, поскольку его можно спутать с другими состояниями (инфекционный ринит, синусит, полипоз носа и др.) (табл. 2) [4].
Дифференциальный диагноз АР
| Альтернативный диагноз | Типичные характеристики заболевания |
| Острый риносинусит | Ощущение распирания в лице или боли, гнойное отделяемое из носа; зубная боль в области верхней челюсти; отсутствие реакции на деконгестанты, возможны фебрильная лихорадка или кашель; обычно развивается после вирусной инфекции верхних дыхательных путей или на фоне выраженного обострения АР |
| Хронический риносинусит | Ощущение распирания лица или боли, гнойные выделения; температура обычно нормальная; это состояние может присутствовать одновременно с АР; характерно волнообразное течение симптомов; хроническая гипосмия |
| Вирусная инфекция верхних дыхательных путей | Самопроизвольное прекращение симптоматики (ринорея с прозрачным отделяемым, кашель, субфебрилитет), обычно заболевание длится 3-7 дней |
| Анатомические и структурные нарушения в полости носа | Включают искривление носовой перегородки, носовые полипы, гипертрофию носовых раковин, гипертрофию аденоидов. Возможно одностороннее или двустороннее нарушение проходимости носовых ходов, при рутинном осмотре носовых ходов выявляется не всегда |
| Вкусовой ринит | Ринорея с прозрачным отделяемым при приеме горячей (суп) или острой пищи; ведущим симптомом обычно бывает заложенность носа |
| Лекарственный ринит | Известен также под названием «рикошетный» ринит; развивается вследствие злоупотребления местными деконгестантами; диагноз легко ставится на основании данных анамнеза; может маскировать основное заболевание, например искривление перегородки или АР |
| Автономная дисфункция (вазомоторный ринит) | Прозрачное отделяемое из носа, закупорка носовых ходов, часто зависящая от положения тела (например, в положении лежа на спине); характерно приступообразное течение |
| Побочный эффект лекарственных препаратов | Препараты, часто вызывающие симптомы ринита: блокаторы кальциевых каналов, P-блокаторы, ингибиторы ангиотензинпревращающего фермента, а-блокаторы |
| Атрофический ринит | Вызывается избыточной резекцией ткани носовых раковин или плохой выработкой слизи, приводит к сухости в носу и образованию корок. Возможен неприятный запах из носа |
| Гастроэзофагеальная рефлюксная болезнь | Нередко нераспознаваемая причина стекания отделяемого по задней стенке глотки, что сопровождается кашлем и ощущением комка; возможны также охриплость голоса, частые откашливания |
| Неаллергический ринит | Ощущение стекания отделяемого по задней стенке глотки, часто с мокротой по утрам |
Верифицировать диагноз аллергического ринита можно только после специфического аллергологического обследования.
Наличие заложенности носа, чихания, обильных прозрачных выделений из носа, сопровождающихся конъюнктивитом или кожными симптомами (не всегда), может свидетельствовать об АР. Связь жалоб пациента с предшествовавшим контактом с домашними животными, домашней и библиотечной пылью, пребыванием в загородной зоне в весенне-летний период или ранней осенью, ежегодная повторяемость заболевания в один и тот же период также указывают на возможную аллергическую природу заболевания (табл. 3).
Симптомы и признаки, указывающие на АР
| Симптомы заболевания | Сезонное, круглогодичное или эпизодическое (связанное с определенным воздействием, например контакт с кошкой) ощущение зуда в глазах, ушах, в носу, небе; чихание, заложенность носа, постоянное шмыганье носом, ринорея с прозрачным отделяемым, стекание отделяемого по задней стенке глотки, ощущение распирания в носу или придаточных пазухах носа, кашель, в основном в утренние часы. Сопутствующие симптомы конъюнктивита |
| Семейный или личный анамнез | Атопический дерматит, БА, пищевая аллергия в анамнезе у пациента и/или родственников |
| Данные физикального обследования | Темные круги под глазами, складка Денни-Моргана под глазами, инъецированные склеры с извилистыми сосудами, эритема и возможные узелковые уплотнения конъюнктивы |
Верифицированный диагноз АР можно поставить только после специфического аллергологического обследования, которое служит и дифференциально-диагностическим приемом в отношении неаллергического ринита. Для постановки диагноза используются следующие методы обследования: аллергологический анамнез, кожные аллергологические диагностические пробы, аллергологические провокационные пробы со специфическими антигенами, анализ назального секрета и содержимого синусов, риноскопия, функциональные, лабораторные и рентгенологические исследования.
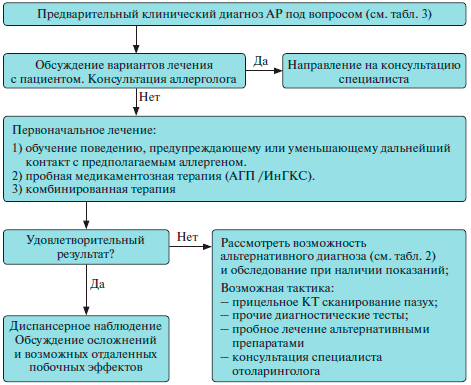
Алгоритм лечения АР
Для правильной постановки диагноза, выбора эффективной терапии и дальнейшего адекватного ведения пациента с АР большое значение имеет знание четкого алгоритма действий при постановке пациенту предварительного диагноза АР (рисунок) [4].
На современном этапе терапия должна назначаться больному АР индивидуально, с учетом возраста, частоты возникновения, тяжести и разнообразия симптомов, степени снижения качества жизни, результатов предыдущего лечения, сопутствующих заболеваний.
Первым шагом в лечении AP является устранение аллергена, однако для контроля симптомов и предупреждения более серьезных осложнений требуется медикаментозная терапия. Основной проблемой в лечении АР остается недооценка степени тяжести заболевания и, соответственно, назначение неадекватного объема фармакотерапии. Часто это приводит к нарушению контакта между врачом и пациентом, незаслуженной дискредитации препаратов, прогрессированию заболевания и, как следствие, к развитию осложнении. Поэтому до начала лечения необходимо уточнить степень тяжести заболевания (легкая, средняя, тяжелая), а также частоту возникновения симптомов. Критерии тяжести АР достаточно четко сформулированы в рамках инициативы ARIA и указаны нами выше.
Для достижения контроля над симптомами АР предлагается терапия, состоящая из последовательных ступенеи. Каждая из этих ступеней включает различные варианты фармакологическои терапии в зависимости от выраженности симптомов АР. Принцип ступенчатого подхода к лечению АР, равно как и БА, заключается в увеличении объема терапии/переходе на ступень вверх (step up) при отсутствии контроля симптомов АР и снижении объема терапии/переходе на ступень вниз (step down) в случае достижения и поддержания контроля симптомов АР [5].
Основу фармакотерапии АР в настоящее время составляют лекарственные средства, действие которых направлено на основные патогенетические механизмы аллергического воспаления [4]. Фармакотерапия АР предусматривает использование Н1-блокаторов (как пероральных, так и интраназальных форм), топических глюкокортикостероидов, холинолитиков, сосудосуживающих и антилейкотриеновых препаратов.
Ниже приводятся рекомендации по ступенчатой терапии АР в соответствии с международными согласительными документами.
Базисной терапией при любой степени тяжести АР являются антигистаминные препараты (АГП).
Ведение пациентов с АР на амбулаторном этапе врачом первичного звена. АГП — антигистаминные препараты, ИнГКС — интраназальные глюкокортикостероиды, КТ — компьютерная томография.
1. При легком течении ринита эту группу препаратов назначают в качестве монотерапии, хотя возможно их сочетание с антигистаминными средствами местного действия. При выраженной ринорее рекомендовано применение назальной формы ипратропия бромида.
2. При среднетяжелом течении ринита, а также при отсутствии эффекта на 1-й ступени лечения назначаются топические (назальные) глюкокортикостероиды. Для лечения аллергического конъюнктивита их сочетают с АГП.
3. При тяжелом течении или неэффективности 2-й ступени лечения ринита используют комбинацию назальных топических глюкокортикостероидов, неседативных пероральных АГП, ингибиторов лейкотриенов.
При назначении антигистаминных средств следует учитывать, что для лечения АР рекомендованы АГП II поколения.
Антигистаминные препараты в лечении АР
На протяжении многих лет основой лечения АР были и остаются АГП. Применение АГП I поколения ограничивается их седативными и антихолинергическими эффектами. Кроме того, существенным их недостатком является короткий период полувыведения. Эти препараты достаточно эффективно блокируют Н1-гистаминовые рецепторы, но не оказывают противовоспалительного действия. Также они вызывают сонливость, головокружение, нарушают координацию. К АГП I поколения быстро развивается привыкание, и уже через неделю требуется изменение лечения. Важно помнить, что АГП I поколения обладают М-холинолитическим эффектом, а следовательно, вызывают сухость слизистых оболочек и ухудшают отхождение и без того вязкой мокроты, поэтому нежелательны для пациентов с поллинозом, обструктивным бронхи том. Антигистаминные препараты I поколения нельзя использовать у больных БА (так как, увеличивая вязкость мокроты, они усиливают обструкцию бронхов, ухудшая тем самым течение заболевания) и у пациентов с сердечно-сосудистыми заболеваниями (поскольку некоторые АГП I поколения вызывают удлинение интервала QT). Вследствие изложенного эта группа АГП не рекомендуется для лечения АР.
Антигистаминные препараты II поколения не только блокируют действие гистамина, но и оказывают противовоспалительное действие, а также отличаются меньшей частотой развития побочных эффектов и улучшенными фармакокинетическими характеристиками. Международными согласительными документами для лечения АР рекомендуются АГП II поколения. Препараты этой группы нового поколения не только блокируют Н1-гистаминовые рецепторы, но и подавляют продукцию гистамина и других медиаторов поздней фазы аллергического ответа, с чем связано их противовоспалительное действие. Эти и другие фармакокинетические преимущества современных АГП (высокая степень сродства к Н1-рецепторам, быстро наступающий и длительный эффект, отсутствие тахифилаксии, высокий профиль безопасности) обусловливают предпочтение их другим лекарственным средствам.
Антигистаминные препараты II поколения оказались более эффективными в уменьшении выраженности таких симптомов, как зуд, чихание, ринорея, заложенность носа. Пероральные АГП также уменьшают проявления неназальных симптомов (конъюнктивит, крапивница, атопический дерматит), нередко сопутствующих АР В экспериментальных работах некоторых авторов продемонстрировано дополнительное влияние новых АГП на высвобождение медиаторов (лейкотриенов и гистамина), местный приток воспалительных клеток и аллергениндуцированную экспрессию ICAM-1 (intercellular adhesion molecule-1 — молекулы межклеточной адгезии 1-го типа) на эпителиальных клетках как на ранней, так и на поздней стадиях после проведения назальной провокационной пробы, т.е. блокаторы Н1-рецепторов II поколения способны подавлять как раннюю, так и позднюю фазу аллергического ответа. Н1-антагонисты II поколения оказывают быстрое воздействие (от 20 мин до 2 ч) и имеют продолжительность действия до 12-24 ч при приеме 1 раз в сутки.
Одним из наиболее эффективных и безопасных АГП последнего поколения является цетиризин. Он был создан в 1987 г. и стал первым примером получения оригинального высокоизбирательного блокатора Н1-рецепторов на основе фармакологически активного метаболита ранее известного АГП I поколения — гидроксизина. До последнего времени цетиризин остается эталоном противогистаминного и противоаллергического действия, используемым для сравнения при разработке новейших антигистаминных и противоаллергических средств. Широко распространено мнение о том, что цетиризин представляет собой один из наиболее эффективных Н1-блокаторов, с использованием которого проведено большее число клинических исследований, чем с использованием других АГП. Препарат является селективным антигистаминным средством, обладает высокой аффинностью к Н1-гистаминовым рецепторам. Цетиризин предупреждает развитие и облегчает течение аллергических реакций, оказывает противозудное и противовоспалительное действие, уменьшает заложенность носа. Важнейшей целью фармакотерапии АР является 24-часовой контроль симптомов заболевания при однократном суточном приеме препарата. Цетиризин соответствует этому требованию: эффект наступает уже через 20 мин и продолжается более суток. Применять цетиризин можно длительно, при необходимости — несколько месяцев. Цетиризин практически не вызывает сонливости, не увеличивает вязкости бронхиального секрета, что важно для пациентов с БА и сопутствующими заболеваниями дыхательных путей. Уникальным является длительное клиническое исследование, проведенное в когорте детей в возрасте 18—24 мес, в котором при непрерывном приеме цетиризина в течение 18 мес не было зарегистрировано влияния препарата на когнитивные функции, например, на развитие моторики, речи и языковых навыков [6].
Цетиризин обладает всеми положительными свойствами АГП II поколения, а кроме того, характеризуется некоторыми особенностями. Среди всех известных АГП цетиризин имеет наименьший объем распределения (0,5 л/кг), обеспечивая таким образом полную занятость Н1-рецепторов и наивысшее противогистаминное действие [7]. Высокая противогистаминная активность цетиризина также связана с его высоким сродством к Н1-рецепторам, которое значительно выше, чем у лоратадина [8].
В двойном слепом плацебоконтролируемом исследовании, проведенном в параллельных группах, цетиризин сравнивали с лоратадином и плацебо у больных с симптомами сезонного АР, которые были подвергнуты контролируемому воздействию аллергена — пыльцы полыннолистной амброзии в концентрации, сходной с таковой в природных условиях (средний уровень пыльцы амброзии 3480 ± ± 350 частиц/м 3 ). В исследовании было два периода воздействия (от 5,5 до 6,5 ч, более 2 дней), производимого до появления вызванных применением пыльцы симптомов АР (до 6 экспозиций). Пациенты получали 1 раз в день 10 мг цетиризина (n = 67), 10 мг лоратадина (n = 67) или плацебо (n = 68). Эффективность терапии оценивалась по шкалам общего комплекса симптомов (total symptom complex, TSC) и основного комплекса симптомов (major symptom complex, MSC). Симптомы оценивали каждые полчаса на протяжении всего исследования. В группе цетиризина было отмечено среднее снижение показателя TSC в целом на 36,7% vs 15,4% в группе лоратадина и 12,0% в группе плацебо (р СПИСОК ЛИТЕРАТУРЫ:
источник