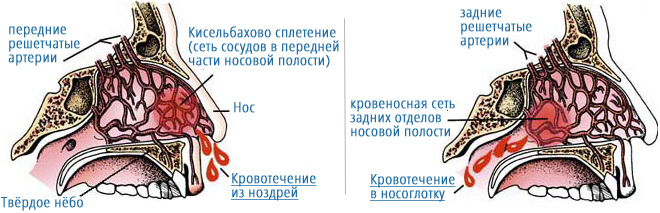
Профузные носовые кровотечения представляют серьезную угрозу жизни больного. Существуют несколько факторов, приводящих к развитию носовых кровотечений. Наиболее частыми являются:
1. Болезнь Рендю-Ослера-Вебера – ангиоматоз сосудов носовой полости.
2. Травма основания черепа, сопровождающаяся повреждением внутренней сонной артерии с формированием ложной аневризмы в основной пазухе.
3. Травма лицевого скелета с повреждением внутренней челюстной артерии или ее ветвей и формированием ложной аневризмы в гайморовой пазухе.
4. Богато кровоснабжаемые опухоли основания черепа, придаточных пазух носа, носо- и ротоглотки.
5. Заболевания крови, сопровождающиеся нарушением свертывающих свойств крови.
Наибольшую угрозу жизни больного представляют профузные носовые кровотечения, обусловленные первыми двумя факторами, так как объем одномоментно теряемой крови может составить 2-3 л. При развитии такого рода кровотечения необходимо проведение экстренных мероприятий, включающих в себя переднюю и заднюю тампонады носа, восполнение кровопотери и немедленную транспортировку больного в специализированный нейрохирургический стационар, имеющий специалистов по эндоваскулярной нейрохирургии.
Болезнь Рендю-Ослера-Вебера является наследственной патологией, характеризующейся страданием прекапиллярного артериального и капиллярного русла с формированием телеангиэктазий (ангиоматозное расширением сосудов мелкого калибра). Участки телеангиэктазий локализуются чаще всего на губах и слизистой оболочке носа. Однако могут быть и в легких, слизистой оболочки желудочно-кишечного тракта. Наиболее характерным симптомом являются частые носовые кровотечения, сопровождающиеся хронической анемией.
Н осовые кровотечения могут наблюдаться и при отсутствии наследственных факторов, особенно у лиц старше 40-50 лет, на фоне гипертонической болезни, атеросклеротического поражения сосудов и сахарного диабета и др. заболеваний. Изменения в сосудах слизистой оболочки полости носа носят характер, подобный ангиоматозу.
Объем кровотечений может варьировать от 100 мл до 1,5 л. В передних отделах перегородки носа при ЛОР осмотре можно увидеть расширенные артериальные сосуды. Прижигание этой области во многих ситуациях может остановить кровотечения. Однако не всегда эта мера является эффективной и кровотечения продолжают рецидивировать. В таких случаях имеются показания для проведения ангиографического исследования для выявления источника кровотечений.
Методика ангиографии при этой патологии предусматривает раздельное контрастирование бассейнов наружных и внутренних сонных артерий. На ангиограммах в проекции носовой полости выявляются ангиоматозные изменения мелких артериальных сосудов, наличие микроаневризм и даже артерио-венозных шунтов. Патологическая сосудистая сеть наливается преимущественно из бассейна НСА. Иногда в кровоснабжении участвуют ветви этмоидальных артерий (ветви глазной артерии, бассейн ВСА).
При упорных рецидивирующих и профузных кровотечениях производится эмболизация сосудов НСА твердыми частицами. Рецидивы кровотечений после эмболизации отмечаются в 10-15%. В связи этим требуется ангиографический контроль и повторная эмболизация.
Следует помнить, что перевязка магистральных сосудов на шее в любых комбинациях не спасает больного от рецидива профузных носовых кровотечений!
Е сли больному все же произведена перевязка наружных сонных артерий, то эндовазальное вмешательство значительно осложняется. В этих случаях возможно введение катетера при прямом доступе к ветвям НСА выше места перевязки с последующей эмболизацией.
Ложные аневризмы ВСА
Ложные аневризмы возникают вследствие травматического повреждения основания черепа и внутренней сонной артерии, находящейся в тесной анатомической близости от пазухи основной кости. Стенку такой аневризмы формирует слизистая оболочка, отслоившаяся от костных стенок пазухи. Естественно, слизистая оболочка не может выдержать артериального давления ВСА. В результате прорыва крови в просвет пазухи и далее в носоглотку возникает массивное, зачастую струйное носовое кровотечение, реально угрожающее жизни больного. При такого рода кровотечениях необходимо произвести срочную переднюю и заднюю тампонаду носа.
При ЛОР осмотре источник кровотечения обнаружить не удается. При КТ и МРТ подозрительным на ложную аневризму симптомом является скопление крови в пазухе основной кости. При МР-ангиографии можно определить уровень повреждения сонной артерии.
Лечение — эндоваскулярное. Тактика эндовазального вмешательства при ложных аневризмах внутренней сонной артерии складывается из 2 этапов. 1 – исследование возможностей коллатерального кровоснабжения мозга; 2 – при состоятельности коллатерального кровоснабжения мозга – окклюзия внутренней сонной артерии баллоном на уровне ее разрыва. В последние годы возможно использование стентов-графтов для проведения реконструктивных операций на сонных артериях. В случае недостаточности коллатерального кровообращения накладывается обходной анастомоз между веточкой НСА и ветвью средней мозговой артерии (ЭИКМА).
П еревязка магистральных сосудов на шее в любых комбинациях не спасает больного от рецидива профузных носовых кровотечений при ложной аневризме ВСА!
источник
1. Первая помощь при сильном носовом кровотечении:
• Следует сохранять спокойствие.
• Пациента необходимо усадить, наклонить несколько вперед и попросить открыть рот, чтобы он не заглатывал кровь, а сплевывал ее.
• К затылку и задней поверхности шеи и к переносице прикладывают холод.
• Крылья носа прижимают к перегородке в течение нескольких минут.
Методы остановки носового кровотечения:
I. Симптоматическое лечение:
— Психологическая поддержка (при необходимости вводят седативные препараты) — Пациента усаживают
— Прикладывают пузырь со льдом к области затылка
— При высоком артериальном давлении вводят анти гипертензивные средства — Внутривенно вводят солевые и коллоидные растворы
— Если гематокрит ниже 50%, переливают кровь
— Исследуют коагулограмму и, если пациент принимает антикоагулянты, определяют их концентрацию в плазме крови
II. Местное лечение носового кровотечения:
а) Воздействие на источник кровотечения:
— Местное применение гемостатических препаратов, например тромбина, а также тампонов, пропитанных желатином, оксицеллюлозой или фибрином
— Инъекция в кровоточащую зону сосудосуживающего препарата
— При точечном источнике кровотечения — прижигание теркаутером, электрокоагулятором или лазером
— В настоящее время операцией выбора является эндоскопическое лигирование или коагуляция клиновидно-нёбной и передней и задней решетчатых артерий
— Передняя тампонада марлевым тампоном или раздуваемым баллоном
— Задняя тампонада марлевым тампоном или раздуваемым баллоном
— Селективная эмболизация кровоточащей артерии при выполнении традиционной или цифровой субтракционной ангиографии; в качестве альтернативы выполняют лигирование артерии
б) В зависимости от источника кровотечения и в тех случаях, когда кровотечение не удается остановить другими методами, прибегают к перевязке одной из следующих артерий:
— внутренней верхнечелюстной артерии — передней и задней решетчатых артерий
— наружной сонной артерии
III. Заместительная терапия при кровотечении:
— Переливают свежую кровь, при системной тромбопатии вводят витамин С и гемостатические препараты
— Переливают плазму свежей крови, вводят прокоагулянты в виде фракции Кона, при коагулопатии, если необходимо, вводят витамин К или АКТГ, при васкулопатии — глюкокортикоиды, кальций, витамин С и эстрогены
— При болезни Рандю-Ослера-Вебера прибегают к фотокоагуляции аргоновым лазером или неодимовым лазером на алюмоиттриевом гранате — Дермопластика перегородки носа по Сондеру
— Другим эффективным средством, применяемым при повторных кровотечениях является операция закрытия носовых ходов по Янгу
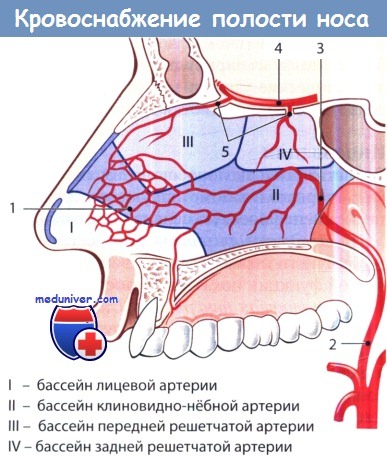
1 — киссельбахово сплетение; 2 — внутренняя верхнечелюстная артерия; 3 — клиновидно-нёбная артерия;
4 — глазная артерия; 5 — передняя и задняя решетчатые артерии.
I—IV: артериальные бассейны полости носа.
2. Местные хирургические вмешательства при носовом кровотечении:
а) Коагуляция и химическое прижигание киссельбахова сплетения. Для остановки кровотечения из киссельбахова сплетения можно воспользоваться одним из следующих методов. В повседневной практике врачи часто предпочитают коагулировать кровоточащий сосуд биполярной электрокоагуляцией после предварительной поверхностной анестезии слизистой оболочки.
Широкое распространение получил также традиционный метод химического прижигания нитратом серебра или хромовой кислотой; этот метод и в наши дни является приемлемой альтернативой электрокоагуляции.
Еще один метод остановки рецидивирующего кровотечения заключается в прижигании лазером. Однако этот метод не применим при остром носовом кровотечении. Механизм действия лазеров зависит от длины волны излучаемого ими света.
Так, излучение аргонового лазера и неодимового лазера на алюмоиттриевом гранате (Nd:YAG) избирательно поглощается гемоглобином, вызывая фототермолитический эффект (так называемый оптический кисетный шов), который позволяет применять эти лазеры при рецидивирующем кровотечении из кожи или слизистых оболочек, например при болезни Рандю Ослера Вебера.
Другие лазеры, в частности углекислотный и диодный, вызывают коагуляцию.
б) Передняя тампонада носа при кровотечении. Техника: прежде всего выполняют местную анестезию слизистой оболочки носа. Полоску марли шириной 2-4 см, пропитанную мазью, вводят в полость носа, укладывая слоями в направлении сверху вниз или сзади вперед. Тампонада должна быть достаточно тугой, чтобы сдавить источник кровотечения. В качестве альтернативы можно выполнить пневматическую тампонаду раздуваемым баллоном.
Если передняя тампонада носа при профузном носовом кровотечении окажется неэффективной, например при травме носа или разрыве сосуда при артериальной гипертензии, а также при скрытом источнике кровотечения или его расположении в задней части полости носа, для осуществления гемостаза можно использовать один из следующих способов.
Для остановки носового кровотечения прибегают к тампонаде полости носа с помощью марлевого тампона, пропитанного пантеноловой мазью или смоченного раствором тетракаина с эпинефрином или тромбином. В Великобритании широко используют тампоны, пропитанные висмутом-йодоформом-парафином. В качестве альтернативного средства можно воспользоваться тампонами, представляющими собой напальчник, наполненный поливиниловым спиртом, спрессованным до состояния полимерной пены (Мероцель).
Применяют также гигроскопические тампоны, содержащие оксицеллюлозу (Оксицель), целлюлозу или синтетические материалы, например гидроколлоид (Рапид Рино), которые при смачивании расширяются. К другим средствам относятся желатиновая губка, тампоны с гиалуроновой кислотой или кровоостанавливающими веществами, например тромбином.
Применяют также фибриновый клей. В раздуваемых баллонах, разработанных Мейзингом для тампонады полости носа и носоглотки, давление легко дозируется. К приспособлениям, действующим аналогичным образом, относятся катетеры для остановки носового кровотечения (например, катетер Эпи-Макс), хоанальные баллонные катетеры, баллонные катетеры для носовых кровотечений и катетер Фолея.
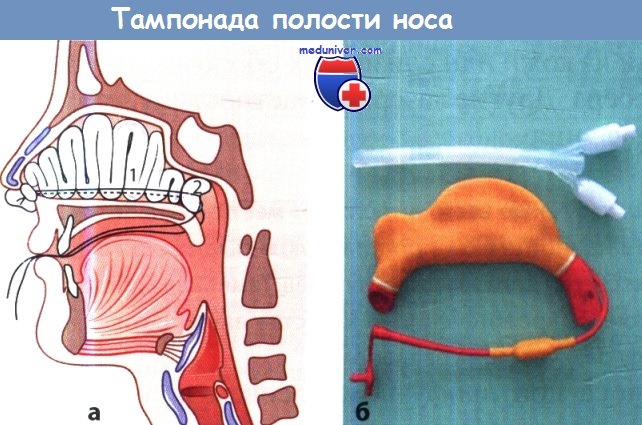
2 — полость носа после завершения введения тампона (тампонада по Беллоку).
б Два надувных баллона для тампонады полости носа и носоглотки.
в) Задняя тампонада носа при кровотечении. Задняя тампонада носа — очень болезненная процедура, поэтому ее выполняют под общим обезболиванием с интубацией трахеи или по крайней мере под тщательной местной анестезией.
Принцип. Марлевым тампоном с привязанной к нему нитью перекрывают хоану, фиксируя его в ней и предотвращая тем самым вытекание крови из полости носа в носоглотку. После этого выполняют переднюю тампонаду. Первоначально описанная Беллоком методика задней тампонады была обременительной для пациента, требовала от хирурга определенных навыков, а также выполнения эффективной анестезии. Легче и эффективнее изолировать заднюю часть полости носа от носоглотки, если воспользоваться катетером с раздуваемой манжетой на конце.
Методика. Под общим обезболиванием или, если необходимо, под местной анестезией катетер с надувной манжетой проводят в носоглотку через половину носа, в которой возникло кровотечение. Манжету раздувают водой, пока она не перекроет вход в носоглотку и не предотвратит затекание в нее крови из полости носа, после чего тампонируют переднюю часть полости носа и фиксируют выступающий из нее катетер.
Подобные катетеры с надувной манжетой на конце всегда должны быть в больницах и у всех практикующих оториноларингологов.
При выраженном искривлении перегородки носа или наличии костного шипа может понадобиться хирургическая коррекция.
Осложнения. Несмотря на эффективность тампонады с помощью катетера с раздуваемой манжетой, последняя при чрезмерном давлении на слизистую оболочку может вызвать ее некроз, изъязвление, развитие инфекции и в конечном итоге образование рубца и спаек.
Катетер, оставляемый в полости носа, или нити, привязанные к тампону, перекрывающему вход в носоглотку, не должны сильно давить на крылья носа и колумеллу, так как это может привести к быстрому развитию некроза, по заживлении которого в области верхушки носа и в передней части полости носа образуются рубцы. Постназальный тампон не должен находиться в носоглотке больше, чем требуется, и никогда более 5-7 дней. До удаления тампона профилактически назначают антибиотики, учитывая повышенный риск развития синусита или среднего отита из-за затрудненного оттока, так как тампон при правильном его расположении перекрывает глоточное отверстие слуховой трубы.
P.S. Все носовые тампоны надо надежно фиксировать во избежание аспирации. Особая осторожность необходима при использовании мазей из-за возможности образования обезображивающих липогранулем (даже спустя несколько лет после тампонады), которые требуют хирургического удаления.
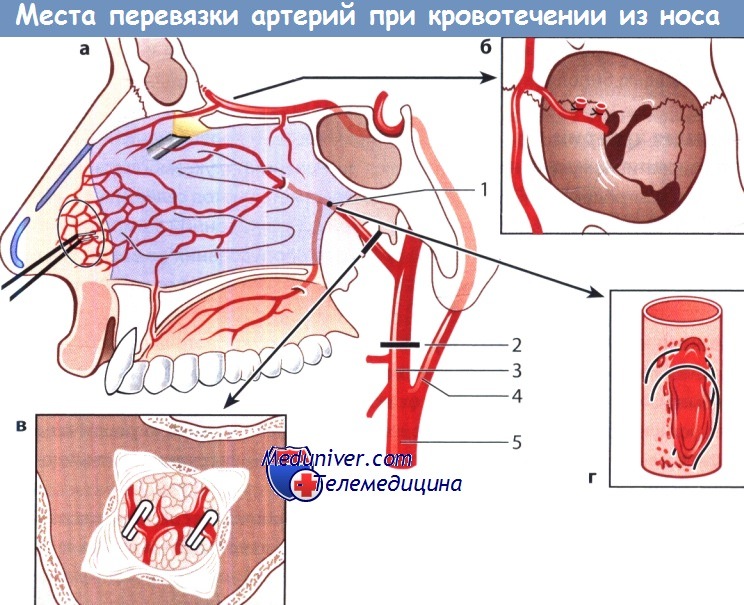
а Общий вид. 1 — внутренняя верхнечелюстная артерия; 2 — перевязка наружной сонной артерии; 3 — наружная сонная артерия; 4 — внутренняя сонная артерия; 5 — общая сонная артерия.
б Перевязка или эмболизация решетчатых артерий.
в Перевязка или эмболизация внутренней верхнечелюстной или клиновидно-нёбной артерии в крылонёбной ямке, г Эмболизация с помощью спирали.
г) Эндоскопическое выявление источника кровотечения и осуществление гемостаза. Эндоскопическое вмешательство проводят под местной или общей анестезией с выполнением при необходимости коррекции перегородки носа и резекцией ячеек решетчатого лабиринта.
Под эндоскопическим контролем можно прижечь решетчатую и клиновидно-нёбную артерии с помощью биполярного электрокоагулятора.
— Эмболизация артерии. При рецидивирующих носовых кровотечениях, которые не поддаются консервативному лечению, выполняют интервенционную эмболизацию под рентгенологическим контролем. Наиболее современным является метод селективной эмболизации кровоточащей артерии при выполнении цифровой субтракционной ангиографии. Селективную эмболизацию можно выполнить и без сложного оборудования во время традиционной ангиографии. Эмболизируют, например, верхнечелюстную и лицевую артерии.
— Лигирование кровоточащего сосуда. К лигированию кровоточащего сосуда прибегают в случае опасного для жизни кровотечения, если остановить его упомянутыми выше методами и средствами не удается. В зависимости от источника кровотечения лигируют внутреннюю верхнечелюстную артерию в крылонёбной ямке, переднюю и заднюю решетчатые артерии или наружную сонную артерию у переднего края грудино-ключично-сосцевидной мышцы выше уровня отхождения язычной артерии.
Однако следует отметить, что указанные способы остановки носового кровотечения были разработаны в то время, когда эндоскопия как метод выявления источника кровотечения и его остановки еще не была разработана.
д) Кровотечение при наследственной телеангиэктазии (болезни Рандю-Ослера-Вебера). Гомозиготные носители гена данного заболевания страдают повторными кровотечениями даже в детском возрасте, отчасти в результате гемогрансфузий. Больным с данной патологией следует избегать травмирования слизистой оболочки, смазывать ее мазями или растительным маслом, смачивать изотоническими растворами или вводить в полость носа тампоны, пропитанные раствором антибиотиков.
Современный метод симптоматического лечения наследственной телеангиэктазии известен как «оптический кисетный шов». Он состоит в воздействии на данный участок пораженной кожи или слизистой оболочки лучом аргонового или Nd:YAG-лазера до появления нежного белесого пятна (т.е. не коагулируя кожу или слизистую).
Вначале наблюдается выраженная тканевая реакция и возобновление незначительного кровотечения, но по мере формирования рубца и облитерации сосудов риск кровотечения и его интенсивность уменьшаются.
При дермопластике по Сондерсу слизистую оболочку передней части перегородки носа удаляют и на ее место трансплантируют расщепленный кожный лоскут, выкроенный из отдаленных участков тела.
Полное закрытие полости носа с помощью лоскутов, мобилизованных в области внутренних клапанов носа (операция Янга), с успехом выполняют у больных с тяжелыми частыми кровотечениями, которым описанные выше методы остановки кровотечения не помогали.
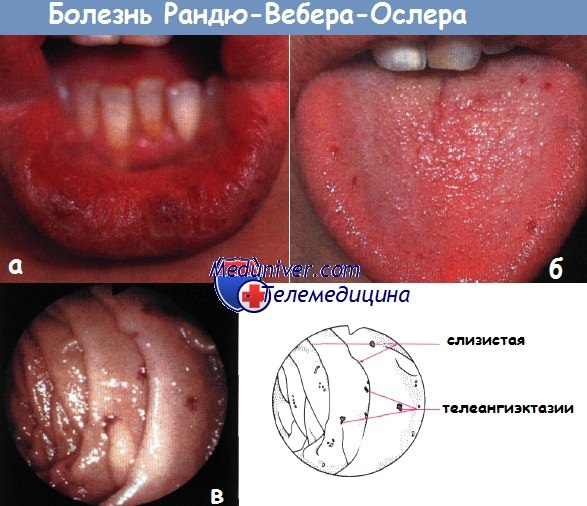
б — телеангиэктазии языка
в — эндоскопическая картина телеангиэктазии у пациента с болезнью Рандю-Вебера-Ослера.
Дистальная часть двенадцатиперстной кишки. Видны множественные поражения более отдаленных частей тонкой кишки
источник
Носовое кровотечение – распространенное заболевание ЛОР органов, представляющее собой истечение крови из сосудов носа в результате травмы, местного заболевания или на фоне заболевания организма.
Носовое кровотечение – распространенное заболевание ЛОР органов, представляющее собой истечение крови из сосудов носа в результате травмы, местного заболевания или на фоне заболевания организма. Заболевание является острым и требует безотлагательной скорой медицинской помощи. В случае её отсутствия, это приводит к ухудшению состояния человека вплоть до летального исхода. Поэтому недооценивать данное заболевание и считать его кратковременным недомоганием, частая ошибка пациентов. В истории известен факт, когда предводитель племен Гуннов Аттила не захватил римскую империю, скончавшись в западной Европе от носового кровотечения.
Чтобы разобраться в причинах кровотечения из носа, важно знать анатомическое строение носа и его функции. Нос и полость носа являются верхними отделами дыхательной системы. Когда мы делаем вдох, воздух в полости носа очищается, согревается и увлажняется. Вазомоторную функцию выполняет обширная сосудистая сеть, которая находится в полости носа. Когда в нос попадает холодный и сухой воздух сосуды расширяются, становятся полнокровными, за счет чего слизистая полости носа утолщается и пропускает меньше воздуха, чтобы успеть его согреть и увлажнить. Противоположные процессы происходят при поступлении теплого увлажненного воздуха.
Сосуды в полости носа берут начало от системы наружной и внутренней сонной артерии. Они отвечают за кровоснабжение передних отделов перегородки носа. Слабым местом сосудистой системы носа предстают анастомозы – места, где происходит соединение капилляров из систем наружной и внутренней сонной артерии. Таких мест в полости носа выделяют два, и оба они находятся в области перегородки носа. В передних отделах это сосудистый пучок Киссельбаха (Locus Kisselbahi), в задних отделах это Пучок Вудруфа (plexus Woodruff). У сосудов в области анастомозов тонкая стенка, покрытая сверху тонкой слизистой оболочкой полости носа. Поэтому незначительные травмы, повышение давления, сухой холодный воздух вызывают повреждение этих сосудов.
Наиболее распространенной причиной носового кровотечения являются травмы. Так называемые посттравматические носовые кровотечения. Но помимо травматических кровотечений выделяют ятрогенные причины. Они представляют собой носовое кровотечение после операций, манипуляций в полости носа (пункции, катетеризации), установки назогастральных или назотрахеальных зондов при наркозе или промывании желудка, эндоскопического исследования полости носа.
Искривленная перегородка носа, аденоидные вегетации, аневризмы сосудов носовой полости, онкологический процесс или новообразования в носу – все это предрасполагающие факторы носовых кровотечений.
Заболевания внутренних органов, болезни сердечнососудистой системы также могут быть причиной носового кровотечения. Чаще всего оно встречается у больных с гипертонической болезнью при повышении давления. В случае неправильно подобранной терапии и несоблюдении пациентом рекомендаций врача для стабилизации давления, происходят скачки, которые приводят к повреждению сосудов.
У пациентов, которые принимают антикоагулянты (препараты, снижающие свертываемость крови), также нередко встречается носовое кровотечение.
Разрывы капилляров слизистой могут также происходить при:
- простудных заболеваниях
- использовании наркотических препаратов
- частом использовании сосудосуживающих препаратов
- нахождении в сухом и холодном климате
- перегревании организма (солнечный удар)
- при авитаминозах (дефицит витамина С)
- при употреблении алкоголя в больших количествах
- быстром погружением в воду или подъемом на гору
Признаками носового кровотечения является стекание крови из ноздрей наружу или по задней стенке глотки через носоглотку. Кровотечения делятся на задние и передние. Переднее кровотечение затрагивает капиллярное сплетение Киссельбаха, а заднее кровотечение идёт из крупных сосудов, и представляют большую опасность для больного.
Основную опасность для жизни человека представляет количество потерянной крови. В норме у здорового человека в организме находится приблизительно 4-5 литров крови. При непродолжительном кровотечении объем кровопотери составляет до 100 мл. Такой объем кровопотери не приводит к изменениям в организме, но в зависимости от типа нервной системы может проявиться эмоциональным возбуждением или обморочным состоянием на фоне вегетососудистой дистонии.
Но если объем кровопотери составляет больше 400-500 мл, то у пациента появляются слабость, головокружение, шум в ушах, мелькание звездочек перед глазами, человек становиться бледным, учащается пульс, компенсаторно поднимается артериальное давление.
Если кровь продолжает течь и объем потерянной крови составляет до 2-3х литров, то у пациента появляются признаки геморрагического шока. Контакт с больным затрудняется, нарастает одышка, кожа бледнеет, конечности становятся холодными, синеют руки, ноги, губы. Артериальное давление снижается, пульс практически не прощупывается. Пациент может потерять сознание.
- Прежде всего вызвать скорую неотложную помощь или обратиться к ЛОР врачу в ближайшей клинике.
- Придать пациенту сидячее положение. Закидывать голову назад или ложиться нежелательно. Лучше принять вертикальное положение, подложив под подбородок лоток для определения объема потерянной крови.
- Если больной страдает гипертонической болезнью, измерить артериальное давление и принять назначенные доктором препараты, снижающие давление.
- Приложить холод в область носа и приложить холодное полотенце в воротниковую зону.
- Смочить вату 3% перекисью водорода и установить в преддверие носа.
- Прижать крыло носа к перегородке на 10-15 минут.
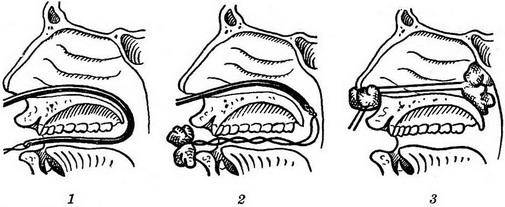
Древним методом остановки носового кровотечения, который не утратил актуальности и по сей день, считается передняя тампонада полости носа. При этом доктор использует марлевую турунду, пропитанную лекарственными средствами. При помощи носового зеркала и пинцета врач послойно устанавливает туры в полости носа от преддверия носа до носоглотки и от дна до верхних отделов. Данный метод эффективен, но имеет отрицательные стороны. Установка турунды занимает от 2-3х минут до 10-15 минут. Сама по себе процедура болезненна и переносится больными достаточно тяжело. По этой причине для передней тампонады используют гемостатические тампоны Merocell. Эти тампоны небольшой толщины, поэтому с минимальным дискомфортом устанавливаются в полость носа. После установки тампоны смачиваются физиологическим раствором, под воздействием которого они разбухают и заполняют полость носа.
При задних носовых кровотечениях, когда источник кровотечения находиться в задних отделах полости носа и кровоточат крупные сосуды, показана установка заднего тампона. Особенность данной процедуры в том, что через нос заводят специальный проводник, который выводят через рот. К концу проводника завязывается тампон, смоченный кровоостанавливающим препаратом. Проводник вытягивают из носа и заводят тампон за мягкое небо в носоглотку, а потом в полость носа. Отрицательная сторона данного метода – дискомфорт для пациента и техническая сложность манипуляции, при его эмоционально-возбужденном состоянии.
Результативным методом борьбы с задним и передним носовым кровотечением, независимо от локализации, является катетер «Эпистоп». Катетер представляет собой трубку, состоящую из системы трех баллонов. После того, как катетер устанавливается в нос при помощи теплой воды, раздувается задний баллон и пережимает сосуды задней локализации. Затем раздувается баллон средний локализации, пережимая сосуды в области носовых раковин и средней перегородки носа. И в конце расширяется передний баллон, что приводит к пережатию сосудов в области локус Киссельбахи. Плюсы данного метода в том, что установка данного катетера занимает 1-3 минуты и процедура менее болезненна для пациента.
В специализированных учреждениях и клиниках, при неэффективности остановки заднего носового кровотечения с помощью тампонирования, используют ангиографию (рентгенологическое исследование кровеносных сосудов) и эмболизацию сосудов (прекращение кровотока по сосуду) полости носа под контролем электронно-оптического преобразователя. Перечисленные выше методы используются в тех случаях, когда доктору не удается выявить локализацию кровотечения. Причиной чему часто являются кровотечения из глубоких отделов полости носа.
При передних носовых кровотечениях источник кровотечения локализуется в области Локус Киссельбахи. И если доктор выявил кровоточащие сосуды, то тактика остановки кровотечения заметно отличается от перечисленных выше методов.
Почти во всех случаях в ЛОР практике для остановки кровотечения из Локус Киссельбахи применяют электрокоагуляцию. После предварительной местной анестезии при помощи электрокоагулятора или аппарата Сургитрон прижигают кровоточащие сосуды. В нашей клинике данную процедуру осуществляют под контролем эндоскопа, что позволяет произвести хороший детальный осмотр полости носа, выявить поврежденные сосуды и прижечь их, минимизировав риск возникновения рецидива. Но электрокоагуляция имеет противопоказания. Абсолютным противопоказанием к данному методу является искусственный водитель ритма сердца – «пейсмейкер». Электрокоагуляция в данном случае может вывести из строя «пейсмэйкер» и привести к нежелательным последствиям для пациента вплоть до остановки сердца.
Альтернативными методами остановки носового кровотечения являются прижигание кровоточащих сосудов препаратами, содержащими серебро, или разрушение сосудов в области локус Киссельбахи при помощи острой ложки, которая называется «абразио».
Нередко причиной кровотечения является искривленная перегородка носа. Образуя острые выступы, искривленная перегородка повреждает слизистую носа, тем самым стимулируя постоянные кровотечения. В данном случае пациенту показано оперативное вмешательство. От локального удаления искривленного участка перегородки носа (кристотомия) до полной коррекции перегородки носа (септопластика).
Остановка носового кровотечения является своего рода оперативным вмешательством, что требует ежедневного наблюдения ЛОР врача и послеоперационной реабилитации. Больные, которым были установлены носовые тампоны или гемостатические губки, после остановки кровотечения получают кровоостанавливающую терапию. По потребности им переливают компоненты потерянной крови и проводят терапию, направленную на понижение артериального давления. В среднем пациент находится с тампоном в носу 3-7 дней. После чего тампоны бережно удаляются, и пациент на протяжении нескольких дней находится под ежедневным наблюдением врача. В реабилитационном периоде важно продолжать принимать препараты укрепляющие сосуды, ускоряющие заживление и увлажняющие слизистую полости носа.
Для профилактики нужно выявить предрасполагающие факторы (искривленная носовая перегородка, артериальная гипертензия, новообразования полости носа и т.д.) и способствующие факторы (сухой и холодный воздух, частое использование сосудосуживающих препаратов, перепады давления, ятрогенные травмы и т.д.). Профилактические меры должны быть направлены против данных причин (плановое выпрямление перегородки носа, стабилизация артериального давления, увлажнение воздуха в помещении и т.д.), в этом случае они минимизируют риск возникновения носового кровотечения.
Носовое кровотечение является опасным для жизни состоянием, серьезность которого нельзя недооценивать. При возникновении данной ситуации у вас или у окружающих вас людей, нужно немедленно обращаться за специализированной медицинской помощью. Существуют различные методы остановки носового кровотечения, которые определяются врачом в зависимости от клинической картины заболевания. Во избежание возникновения носовых кровотечений нужно ежегодно проходить осмотр ЛОР врача, и при выявлении предрасполагающих и способствующих факторов провести профилактическое лечение.
источник
Существует множество разнообразных причин, способных спровоцировать истекание крови из носа. Зачастую носовое кровотечение прекращается самостоятельно, и не требует квалифицированной медицинской помощи. При массивных же кровопотерях либо в случае рецидивов, показано хирургическое вмешательство.
На сегодняшний день существует множество методик лечения тяжелых кровотечений из носа: некоторые из них малоинвазивные, другие порой чреваты серьезными обострениями. Выбор той или иной методики лечения подбирается доктором лично для каждого пациента после проведения комплексного обследования.
Диагностика и дифференциальная диагностика носовых кровотечений – какие заболевания могут проявляться кровью из носа?
Для диагностирования рассматриваемого патологического состояния доктор принимает во внимание несколько факторов:
- Непосредственные проявления кровотечения. Его можно определить визуально, — если кровь вытекает из носовых ходов наружу. Истечение крови в ротоглотку подтверждается посредством фарингоскопии.
- Признаки острой кровопотери. Являются индивидуальным показателем и определяются возрастом потерпевшего, количеством утраченной крови, интенсивностью и локализацией кровотечения. Зачастую кровотечение диагностируют в передней секции перегородки носа вследствие повреждения зоны Киссельбаха. Указанная область наделена слишком тонким слизистым слоем, который не способен качественно защитить кровеносные сосуды от механических раздражителей, а также от скачков артериального давления. Такого рода носовые кровотечения, в большинстве случаев, останавливаются самопроизвольно и не представляют угрозу для жизни. Кровотечения в задней области носовой перегородки достаточно опасны возможными объемами кровопотери. Для определения точного места, откуда истекает кровь применяют переднюю риноскопию, фарингоскопию, а также внешний осмотр.
- Симптоматика болезни, которая спровоцировала носовое кровотечение. Подобных заболеваний может быть несколько, и для их выявления проводят лабораторные исследования (ОАК, коагулограмма и т.д.):
- Серьезные сбои в работе сердца, печени либо почек.
- Дефекты в строении сосудов, на фоне которых возникает гипертония.
- Атеросклероз.
- Заболевания крови.
- Воспаление слизистой оболочки носовой полости: ринит, синусит и т.д.
- Наследственные болезни, при которых стенки кровеносных сосудов слишком тонкие, и повреждаются при малейшем травмировании.
- Дефицит витаминов в организме.
- Нарушения гормонального характера.
- Патологические новообразования в носу, у основания черепа.
- Незначительное повышение температуры тела вследствие инфицирования организма, перегревания и т.д.
Если истекающая кровь имеет ярко-алый окрас, она пенистая, и сопровождается кашлем — область поражения локализируется в легких.
При вытекании из носа густой темной крови врачи не исключают вероятность желудочного кровотечения. Хотя подобное явление может быть следствием заглатывания больным большой порции крови.
Умеренные носовые кровотечения купируют посредством соленой воды (1 ч.л. соли на 200 гр.), которую принимают не более 20 гр. вовнутрь.
В рамках стационара с целью прекращения носового кровотечения может применяться медикаментозная терапия, которая зачастую включает следующие препараты:
- Дицинон. Способствует усиленной выработке тромбоцитов, а также «запускает» кровеостанавливающую систему. В связи с отсутствием эффекта гиперповышенной свертываемости, указанный препарат может применяться достаточно долго. Его можно принимать перорально, либо вводить внутривенно.
- Аминокапроновая кислота. Данный препарат вводят струйно внутривенно пациентам, у которых нету ДВС-синдрома. Основная цель такого средства – купирование процесса, вызывающего разжижение крови.
- Хлористый кальций. Благоприятствует усилению эффекта от кровеостанавливающих лекарственных средств. Сосудистая стенка становится менее проницаемой, и сокращается более активно. Если носовое кровотечение возникло на фоне черепно-мозговой травмы, хлористый кальций назначают в ограниченных дозах.
- Викасол. Является модернизированным аналогом витамина К. Терапия с участием данного препарата показана не более 4-х дней, так как в дальнейшем могут возникнуть сбои в функционировании тромбоцитов. Викасол вводят внутримышечно, и нужный эффект – усиление кровеостанавливающих средств – наступает не ранее, чем через 18 часов.
- При интенсивных носовых кровотечениях вливают 500 мл свежей плазмы, которая способна быстро сворачивать кровь.
В том случае, если медикаментозная терапия не подействовала, приступают к тампонаде.
В зависимости от локализации кровотечения, она бывает двух видов:
Актуальна при расположении кровоточащего участка в передней секции полости носа.
Для этих целей применяют ватные турунды, длина которых около 50 см, а ширина – около 2-х см.
Марлевую турунду вводят при помощи коленчатого пинцета, а контролируют указанный процесс посредством носового зеркала.
Зачастую используют стерильный бинт, который предварительно пропитывают 3-процентным раствором перекиси водорода или 5-процентным раствором аминокапроновой кислоты.
Чтобы минимизировать болевые ощущения, полость носа предварительно сбрызгивают аэрозольным обезболивающим.
Взрослым для обеспечения тугой тампонады требуется 2-3 турунды. Качество передней тампонады проверяют при помощи фарингоскопии: это позволяет изучить заднюю стенку глотки на предмет наличия крови.
Если все проведено правильно, больному накладывают пращевидную повязку.
Основная цель передней тампонады – механическое прижатие поврежденного участка. Смачивание бинта в специальных медицинских растворах ускоряет остановку крови.
Актуальна в тех случаях, если после выполнения передней тампонады кровь продолжает стекать по задней стенке глотки.
- Начинают манипуляцию с проведения катетера по маршруту нос-носоглотка-ротоглотка. Второй конец при помощи пинцета осторожно, чтобы не поранить заднюю стенку глотки, извлекают через рот.
- К извлеченному концу трубки приматывают тампон, используя при этом лигатурные нити. Указанные нити завязывают на узел таким образом, чтобы расстояние от лигатуры до тампона было больше, чем длина по дну полости носа. Таким образом, бахрома нитей выйдет наружу, и не будет локализироваться в носовой полости.
- Тампон задвигают постепенно: сначала по мягкому, потом по твердому небу, параллельно натягивая катетер с закрепленной нитью со стороны носа.
- После плотной фиксации тампона в просвете хоаны катетер отрезают, удерживая нить в натянутом состоянии, и выполняют переднюю тампонаду носа, алгоритм которой был описан выше.
- По завершению всех манипуляций свободный конец лигатуры в зоне преддверия носа завязывают на узел, применяя марлевый шарик.
- Последний этап рассматриваемой процедуры – наложение пращевидной повязки.
Больным с носовыми кровотечениями показанием для проведения хирургического вмешательства является неэффективность консервативной терапии, а также рецидивирующие (сильные и слабые) кровотечения.
Существует множество методик хирургического лечения рассматриваемого состояния.
Наиболее популярной в наши дни является коагуляция зоны Киссельбаха.
- С использованием химических средств. Главными атрибутами подобной процедуры являются 50-процентный раствор нитрата серебра либо трихлоруксусная кислота. Указанные вещества благоприятствуют «запаиванию» поврежденных участков, однако они могут привести к обширному ожогу и к появлению рубцов. Данный метод редко используют на практике в силу возможных обострений.
- Радиоволновая коагуляция. Является безопасным и надежным способом остановки носового кровотечения. Благодаря тому, что мощность лучей можно регулировать, удается добиться минимизации некроза тканей в будущем. Аналогичный принцип действий у СО2-лазерной методики прижигания поврежденных кровеносных сосудов. Главным же недостатком указанной методики является ее высокая стоимость.
- Электрокоагуляция. Используется для лечения мелких сосудов, которые располагаются в передней секции перегородки носа. Процедуру проводят после местной анестезии.
- Криодеструкция с применением жидкого азота. Является щадящей методикой лечения: после манипуляции не остается шрамов, а слизистая оболочка восстанавливается достаточно быстро.
- Двусторонняя перевязка наружной сонной артерии посредством лигатур. К указанной методике обращаются при неэффективности вышеуказанных методов лечения. Для доступа до магистральных сосудов оперирующий делает разрез длинной около 7 см в области, что ниже уровня угла нижней челюсти на 3 см. Здесь очень важным моментом является правильный выбор артерии: перевязка внутренней сонной артерии может привести к летальному исходу.
- Эмболизация кровоточащего сосуда+ангиография. Показана при тяжелых носовых кровотечениях, которые возникли на фоне повреждений внутренней сонной артерии. Подобная манипуляция нуждается в дорогостоящей медицинской аппаратуре, и для ее проведения доктор должен обладать достаточным опытом.
При массивных носовых кровотечениях требуются срочные медицинские мероприятия. В противном случае, из-за больших объемов кровопотери могут иметь место серьезные сбои в работе внутренних органов.
- После остановки носового кровотечения пациент некоторое время остается в стационаре, т.к. он нуждается в ежедневном контроле со стороны ЛОР-врача.
- Тампон оставляют на 1-2 дня, орошая его каждый день аминокапроновой кислотой. При тяжелых случаях больной находится с турундой в носу до 7 дней.
- После проведения задней тампонады проводится антибиотикотерапия с целью минимизации риска инфицирования.
- Витаминотерапия с преобладанием витамина группы К и С.
- Своевременное устранение состояний, связанных с повышением артериального давления.
- Закаливание организма: контрастный душ, холодные обтирания/обливания и т.д.
- Воздержание от приема спиртных напитков и табакокурения.
- Занятие спортом (кроме контактных видов).
- Адекватное лечение недугов, связанных с функционированием внутренних органов.
- Правильный рацион питания.

источник
эээээ. ни одной секунды не будучи специалистом, когда-то слышала на кафедре отоларингологии, что кровотечение при с-ме Рэндю-Ослера можно коагулировать эндоскопически со стороны слизистой носа.
Подозреваю, что Сергей Алексеевич имел в виду совсем не это :ah:
Постоянная, дистальная (если учитывать травму то м.б. и комбинированная), двусторонняя. А насчет дополнительных артерий нужна качественная артериография ветвей пр. и лев. ВСА и НСА по крайней мере в двух проекциях.
Но это не знания, а так догадки. Не угадал?
Постоянная, дистальная (если учитывать травму то м.б. и комбинированная), двусторонняя. А насчет дополнительных артерий нужна качественная артериография ветвей пр. и лев. ВСА и НСА по крайней мере в двух проекциях.
Но это не знания, а так догадки. Не угадал?
практически все так, в Н-ской б-це поступили по-своему и просто — установили спираль Гиантурко в проксимальный НПА выше отхождения лицевой артерии — первый снимок. После провели контрольную АГ — второй снимок. Кровотечение остановилось, а было это за 2 дня до Нового года. Что было дальше с больным — Ваши предположения, исходя из контрольной АГ.
Ну раз вы спрашиваете, значит был рецидив кровотечения. Возможно связан с перетоком из лицевой, возможно с другой стороны, возможно через другие коллатерали. Пришлось выполнять повторную эмболизацию лицевой с этой стороны и дистального отдела верхнечелюстной с другой, «благославляя колеи и рвы отеческой» медицины.:)
Может у н-ских коллег выхода не было. Расходки и опыта нет, а тут приходят хирурги, повесив нос, и говорят «сделайте что-нибудь у нас ничем не получается остановить». А тут праздники на носу, кому охота оставаться с таким носом. «Да хоть НСА закройте все полегче будет. Мы же раньше перевязывали НСА и помогало». И коллеги сделали, утерли нос и удачно относительно.
Надеюсь, с пациентом ничего плохого не случилось?
«Кто что ни говори, а подобные происшествия бывают на свете, — редко, но бывают».
Учитывая выполнение АГ на передвижном аппарате — картина типична для синдрома Рэндю-ослера плюс наличие клиники.
Уважаемый Сергей Алексеевич, поясните пож-та, какие патологические изменения видны на артериограмме. И выделенное предложение не очень понятно.
А я еще хочу спросить. Если выполняем суперселективну эмболизацию одной артерии не лучше ли использовать эмболы меньше, чем 500 микрон? Мне кажется, такие крупные частички не дойдут до цели, а значит риск рецидива сохранится. И еще при эмболизации верхнечелюстной артерии, как далеко нужно вводить катетер (когда источник кровотечения виден и когда не виден)?
У меня не праздное любопытство. Редко и у нас встречаются пациенты с носовыми кровотечениями.
Здравствуйте. Хорошо, что получилось. А методика, вами примененная, она где-нибудь описана? Разве это правильно — эмболизировать одну артерию с одной стороны?
по моему сотрудники НИИСП им. Склифосовского написали достаточно на эту тему. во всяком случае Н.Р. Черная и доктор Рябухин вроде на этом защищал кандидатскую.
сам закрывал с десяток «носов» и не всегда приходилось эмболизировать с двух сторон.
что приходится делать всегда, так это внимательно смотреть помимо анастомоза angularis-ophtalmica еще и оболочечные артерии с их анастомозами в бассейны мозговых артерий. эмболизация ветвей НСА оч. коварная штука))
Вот ссылка на автореферат указанной вами диссертации. Выводы ее противоречат вашему утверждению об оправданности односторонней эмболизации.
[Ссылки могут видеть только зарегистрированные и активированные пользователи]
Мне не понравились ваши примеры.
Спасибо. Очень познавательно.
А я тоже один обзор нашел. Вроде в вашем архиве его не было.
Вот ссылка на автореферат указанной вами диссертации. Выводы ее противоречат вашему утверждению об оправданности односторонней эмболизации.
[Ссылки могут видеть только зарегистрированные и активированные пользователи]
Мне не понравились ваши примеры.
где я утверждал. что односторонняя эмболизация оправдана? если примеры не понравились -ваше право))
гайд-лайнов нет и скорее всего не будет. единственный ресурс, обобщающий всех таких страдальцев и тех, кто их лечит [Ссылки могут видеть только зарегистрированные и активированные пользователи]
Cкорее всего при выполнении эмболизации лицевой артерии произошел рефлюкс и заброс губки в ВСА, так как устье лицевой артерии очень близко к бифуркации сонной артерии. Почему в первый раз не эмболизировали с другой стороны — это обязательно во всех случаях.
Тогда мы работали опираясь чисто на личный опыт, чему шеф научил так сказать. В принципе односторонняя РЭО не давала рецидивов ни разу, вот и прижилась эта методика.
На счёт лицевой артерии — учитывая опасность рефлюкса, интубировали катетером её глубоко и после каждого введения эмболов проводился контроль.
Из-за чего мог возникнуть такой мощный спазм?
Какие меры кроме как блокаторов Ca надо было сделать?
Была бы оправдана в данном случае селективная ТЛТ?:bc:
Интересно то, что не контрастировалась вся ВСА от экстракраниальных отделов до внутримозговых, и это произошло резко, почему мы и грешили на спазм, 2 мг нимотопа сняли спазм экстракраниальных отделов. Катетер не заклинивался в лицевой артерии, просто стоял селективно глубоко. Даже если и были небольшие элементы эмболии гранулами, разве они могли привезти к такому исходу?
катетер может и находился в необтурирующем положении, но для возникновения рефлюкса достаточно малого — небольшого повышения давления при введении взвеси эмболизата, что немудрено при использовании губки.
а спазмы ВСА могут возникать и при просто манипуляциях в зоне каротидного гломуса (помимо известных гломусных рефлексов). у меня был случай дичайшего спазма ВСА при эмболизации вагальной параганглиомы — спазм разрешился, больная выжила, но стойкий гемипарез остался. теперь давно: без инфузии нимотопа, атропина и нитроглицерина наготове к сонным артериям ни-ни:ad: страШна!!
Рылся в литературе, но не нашёл ничего про использование ловушек. Может быть плохо искал, подскажите, просто тема действительно интересная, наши ЛОРики да и не только всё больше стали интересоваться эндоваскулярными методами лечения.
ловушки? в смысле фильрующие системы. при эмболизации ветвей НСА их действительно никто не использует. у меня лично был опыт использования Angioguard при эмболизации опять же параганглиомы (только каротидной), там питающей была гипертрофированная ветвь гломуса, которую и не видно в норме. а так как она отходит прямо в бифуркации, то поставили выше указанный девайс и провели РЭО. после извлечения в фильтре никого не нашли (пользовали отечественный гидрогель-сферы).
но фильтрующие системы штука весьма затратная, можно минимизировать риски рефлюкса и нецелевой эмболии использованием микрокатетера (но эмболизат должен быть принципиально другой — PVA300 например. губку протолкнуть через микрокатетер здоровья не хватит (у меня во всяком случае :ad:).
источник
Эмболизация — это метод малоинвазивного лечения, который сводится к закупорке (окклюзии) одного или нескольких кровеносных сосудов или каналов в сосудистой мальформации (форма нарушения развития сосудов).
При катетерной эмболизации (КЭ) используются специальные эмболизирующие вещества (лекарства или синтетические материалы), которые вводятся в кровеносный сосуд через катетер, что нарушает кровоснабжение той или иной области.
Катетерная эмболизация (КЭ) используется в следующих случаях:
Профилактика или контроль патологических кровотечений, в том числе:
Кровотечений на фоне травмы, при опухолях или поражениях желудочно-кишечного тракта, например, язвах или дивертикулах. Эмболизация представляет собой лечение первого выбора при желудочно-кишечном кровотечении любой этиологии. Кроме этого, данный метод лечения очень часто используется для контроля кровотечений в брюшную полость или полость малого таза при травмах на фоне дорожно-транспортных происшествий.
Необычно длительных или чрезвычайно обильных менструаций, которые возникают на фоне фибромиомы матки. При этом эмболизация является превосходной альтернативой гистерэктомии, то есть удаления матки. Поскольку фибромиома обладает интенсивным кровоснабжением, то его нарушение после КЭ позволяет уменьшить размеры опухоли и контролировать объем кровопотери при менструации.
Окклюзия (закупорка) кровеносных сосудов, несущих кровь к опухоли, особенно в тех случаях, когда новообразование не подлежит хирургическому удалению. Проведение КЭ сокращает размер опухоли или замедляет ее рост, что увеличивает эффективность последующий химиотерапии или хирургического лечения.
Лечение артериовенозных мальформаций или артериовенозных анастомозов, или свищей, которые представляют собой патологическое соединение между артериями и венами. Данные аномалии могут возникать в любых органах, в том числе головном или спинном мозге. Они действуют наподобие коротких обходных путей, которые выводят кровь из нормального кровотока, что нарушает кровоснабжение и питание тканей и органов.
Лечение аневризм, то есть выпячиваний в области ослабления сосудистой стенки. Проводится окклюзия артерии, кровоснабжающей аневризму, либо закупорка самого выпячивания, что является прекрасной альтернативой хирургической операции.
Лечение варикоцеле, то есть расширения вен в области мошонки, что может служить причиной мужского бесплодия.
КЭ применяется самостоятельно или в сочетании с другими методами лечения, например радиотерапией или хирургической операцией.
Как нужно подготовиться к катетерной эмболизации?
Как правило, перед процедурой проводится ряд анализов крови, которые позволяют оценить функцию печени и почек, а также работу свертывающей системы крови.
Очень важно сообщить врачу обо всех лекарствах, которые принимает пациент, в том числе растительного происхождения, а также о наличии аллергии, особенно на местные анестетики, препараты для наркоза или йодсодержащие контрастные материалы. За некоторое время до процедуры следует прекратить прием аспирина или других препаратов, которые разжижают кровь, а также нестероидных противовоспалительных средств.
Также необходимо сообщить врачу о недавно перенесенных заболеваниях или других состояниях.
Женщинам следует всегда информировать лечащего врача и рентгенолога о любой возможности беременности. Как правило, исследования с применением рентгеновского излучения в период беременности не проводятся, чтобы избежать негативного воздействия на плод. При необходимости рентгенологического исследования следует предпринять все возможные меры по минимизации влияния излучения на развивающегося ребенка.
Врач должен предоставить пациенту подробные инструкции по подготовке к процедуре, в том числе рассказать о любых необходимых изменениях в привычной схеме лекарственного лечения.
Кроме этого, следует прекратить прием пищи и жидкостей за 12 часов до процедуры. О том, какие лекарства можно принять утром, необходимо уточнить у врача.
Перед процедурой пациента должен осмотреть лечащий врач и специалист по интервенционной радиологии.
КЭ проводится в больнице, что требует кратковременной госпитализации в течение нескольких дней (обычно не более трех).
Как выглядит оборудование для катетерной эмболизации
Во время процедуры используется рентгеновское оборудование, катетер и различные синтетические и лекарственные вещества под названием эмболизирующие материалы.
Для КЭ обычно используется рентгеновская трубка, стол пациента и монитор, расположенный в кабинете рентгенолога. Для наблюдения за процессом и для контроля действий врача используется флюороскоп, который преобразует рентгеновское излучение в видеоизображение. Для улучшения качества изображений применяется особый усилитель, подвешенный над столом пациента.
Катетер представляет собой длинную и тонкую пластиковую трубку диаметром меньше карандаша.
Выбор эмболизирующего материала зависит от размера кровеносного сосуда или мальформации, а также от необходимости временного или постоянного результата лечения. Выделяют следующие эмболизирующие вещества:
Гельфоум (Gelfoam™), или гель-пена — материал в виде желатиновой губки, которая разрезается на мелкие кусочки и вводится в артерию. С током крови желатин доходит до какого-либо препятствия в сосуде и останавливается около него. Через определенное время (от нескольких дней до двух недель) материал рассасывается.
Эмболизирующие микрочастицы, такие как поливиниловый спирт и акриловые микросферы с желатиновым покрытием, которые вводятся в кровоток в смеси с жидкостью с целью закупорки мелких сосудов. Данные материалы используются для постоянной окклюзии кровеносных сосудов, в том числе при лечении фибромиомы матки.
Эмболизирующие спирали различного размера из нержавеющей стали или платины, которые используются для закрытия просвета крупных сосудов. Строение спирали позволяет очень точно разместить ее в просвете травмированной артерии с целью остановки кровотечения или для прекращения кровотока в аневризме.
Жидкие склерозирующие вещества, такие как спирты, которые используются для разрушения кровеносных сосудов или сосудистых мальформаций. Введение склерозирующих материалов способствует образованию тромба, закрывающего просвет аномальных сосудистых каналов.
Жидкие клеевые композиции, которые быстро затвердевают при введении в сосуд.
Кроме этого, во время процедуры используются другие устройства и оборудование, например, системы для внутривенной инфузии и аппараты для контроля артериального давления и сердцебиения.
На чем основано проведение катетерной эмболизации
Для визуализации кровеносного сосуда используется рентгенологическое обследование на фоне введения контрастного материала. Под рентгеновским контролем врач вводит катетер через кожу в сосуд и продвигает его до необходимой точки. После этого в сосуд или сосудистую мальформацию через катетер вводится синтетический материал или лекарственное вещество (эмболизирующий препарат).
Как проводится катетерная эмболизация
Малоинвазивные процедуры под визуализационным контролем, такие как катетерная эмболизация, должны проводиться специалистом по интервенционной радиологии в операционной комнате.
Перед процедурой врач назначает инструментальное обследование: УЗИ, компьютерную томографию (КТ) и/или магнитно-резонансную томографию (МРТ).
Врач помогает пациенту разместиться на операционном столе. Для контроля сердцебиения, пульса и артериального давления во время процедуры используются аппараты, которые подключаются к телу пациента.
Медицинская сестра ставит систему для внутривенной инфузии, с помощью которой пациенту будут вводиться седативные препараты. В других случаях возможен общий наркоз.
Кожа в месте введения катетера тщательно очищается от волос, дезинфицируется и закрывается хирургической простыней.
Проводится точечный разрез кожи или небольшой прокол.
Катетер (длинная, тонкая и полая пластиковая трубка) проводится к патологически измененной артерии через кожу под визуализационным контролем.
Для определения точной локализации сосудистой аномалии или причины кровотечения через катетер вводится контрастный материал, после чего проводится серия рентгеновских снимков. После завершения процедуры необходима дополнительная серия снимков, что позволяет убедиться в отсутствии кровотока в требуемой артерии или сосудистой мальформации.
После окончания процедуры катетер извлекается, проводится остановка кровотечения, и на рану накладывается давящая повязка. Наложение швов не требуется. Затем медицинская сестра снимает систему для внутривенной инфузии.
При лечении по поводу внутричерепной артериовенозной мальформации (АВМ) изначально проводится контрольное введение небольшого количества эмболизирующего вещества с последующим неврологическим осмотром пациента. Это позволяет убедиться в отсутствии негативного влияния на важные отделы головного мозга. При нормальных результатах осмотра эмболизирующий препарат вводится в полноценной дозе.
При массивных АВМ лечение делится на несколько этапов, каждый из которых проводится по назначенному графику. Например, курс может состоять из 2-3 этапов с промежутками в 2-6 недель.
После процедуры требуется нахождение в постели в течение 6-8 часов.
В зависимости от тяжести сосудистых изменений продолжительность КЭ составляет от 30 минут до нескольких часов.
Что следует ожидать во время и после катетерной эмболизации
К телу пациента подключаются аппараты для контроля сердцебиений и артериального давления.
При постановке системы для внутривенной инфузии, а также при введении местного анестетика, можно почувствовать легкий укол.
Если процедура проводится под местной анестезией, то внутривенно вводятся седативные (успокоительные) препараты, что сопровождается сонливостью и чувством расслабленности. В зависимости от степени седации сознание пациента может быть сохранено или отсутствует.
Введение катетера сопровождается легким давлением, однако выраженные болевые ощущения отсутствуют.
При введении контрастного материала нередко появлется ощущение тепла или жара.
Побочные эффекты при проведении КЭ развиваются у большинства пациентов. Самым распространенным из них является болевой синдром, который можно контролировать обезболивающими препаратами в таблетках или инъекциях.
Если эмболизация проводится по поводу фибромиомы матки, то женщины нередко испытывают сильную боль по типу спазмов сразу же после процедуры и в течение 8-12 часов после нее. Редко боль сохраняется в течение 3-5 дней, что требуется приема обезболивающих препаратов.
КЭ по поводу внутричерепной артериовенозной мальформации может сопровождаться легкими головными болями.
В большинстве случаев после лечения пациент остается в больнице на сутки, однако выраженный болевой синдром требует более длительной госпитализации.
Восстановительный период составляет, как правило, около недели.
В 20% случаев после КЭ по поводу фибромиомы развивается так называемый постэмболизационный синдром, который выражается повышением температуры до 38,5о С и выше, потерей аппетита, тошнотой и рвотой. Данный синдром может возникать при лечении любых опухолей, но чаще всего — после эмболизации одиночной и крупной фибромиомы. Симптомы обычно проходят в течение трех дней, однако если они сохраняются дольше, то требуют соответствующего лечения.
Возникновение симптомов связано с реакцией организма на продукты распада опухоли и чаще всего развиваются при эмболизации довольно крупной фибромиомы.
Кто анализирует результаты проведения катетерной эмболизации и где о них можно узнать
Об успешности КЭ можно поинтересоваться у лечащего врача: специалиста по интервенционной радиологии после завершения процедуры.
Если лечение проводилось по поводу кровотечения, то о полной его остановке можно судить только через сутки. При КЭ по поводу опухоли, сосудистой мальформации или фибромиомы матки должно пройти 1-3 месяца, прежде чем можно было бы говорить о полном излечении.
После завершения процедуры или другого лечения специалист может рекомендовать пациенту контрольное динамическое обследование, в ходе которого проводится объективный осмотр, анализы крови или другие тесты и инструментальное обследование. Во время такого обследования пациент может обсудить с врачом любые изменения или побочные эффекты, которые появились после проведенного лечения.
Преимущества и риски проведения катетерной эмболизации
Эмболизация позволяет весьма эффективно контролировать кровотечение, особенно в неотложных ситуациях.
При лечении женщин по поводу фибромиомы матки эффективность процедуры составляет 85% и выше.
Эмболизация сосудов намного менее травматична, чем открытая операция. Как результат, сокращается госпитализация пациента (до одного дня) и частота развития осложнений. Снижается объем кровопотери, по сравнению с традиционным хирургическим лечением, а видимые рубцы отсутствуют.
Эмболизация подходит для лечения опухолей и сосудистых мальформаций, которые не подлежат хирургическому удалению, а также в тех случаях, когда операция сопряжена с высоким риском.
Эмболизация не требует хирургических разрезов: врач производит лишь небольшой прокол в области введения катетера, который даже не нужно закрывать швами.
Отмечается крайне невысокий риск развития аллергической реакции на контрастный материал.
Любая процедура, которая сопровождается введением катетера внутрь кровеносного сосуда, сопряжена с некоторыми рисками. К ним относится риск повреждения стенки сосуда, кровоизлияние или кровотечение в месте введения катетера и инфицирование.
Всегда существует вероятность попадания эмболизирующего вещества в здоровые ткани, что сопровождается нарушением их кровотока и питания.
Имеется риск возникновения инфекции, даже при назначении антибиотиков.
У некоторых женщин эмболизация маточных артерий сопровождается травмой стенки матки, что требует экстренной гистерэктомии (удаления матки). В редких случаях, особенно у женщин старше 45 лет, в течение года после КЭ развивается менопауза. Влияние эмболизации на фертильность до конца не установлено. Поэтому перед решением вопроса о проведении КЭ по поводу фибромиомы матки пациенткам, которые планируют беременность, следует тщательно проконсультироваться с интервенционным радиологом.
Отмечается невысокий риск повреждения почек контрастным материалом, особенно у пациентов с сахарным диабетом или на фоне уже имеющегося заболевания почек.
Ограничения при проведении катетерной эмболизации
Успешность технического проведения КЭ без повреждения окружающих здоровых тканей зависит от точности расположения катетера внутри сосуда. Это означает, что кончик катетера должен находиться точно в требуемом сосуде, куда поступает эмболизирующий материал. В редких случаях выполнение процедуры технически невозможно, поскольку не удается правильно расположить катетер.
Эффективность лечения зависит от многих факторов, в том числе размера опухоли, расположения артериовенозной мальформации (АВМ) и ожиданий самого пациента. Лечение АВМ может потребовать нескольких процедур эмболизации.
При фибромиоме матки в большинстве случаев результат эмболизации удовлетворительный, однако у 10% пациенток добиться улучшения невозможно.
источник