П олноценное дыхание детей через нос в ночное время суток чрезвычайно важно, так как кислород, поступающий с воздухом, обогащает головной мозг и внутренние органы, что является необходимым условием для хорошего самочувствия и бодрости. Если у ребенка ночью закладывает нос, то его головной мозг недополучает кислород, в результате чего он просыпается вялым, раздраженным и уставшим.
Кроме этого, проходя через носовую полость, кислород увлажняется, согревается и очищается от пыли и патогенных организмов, а если по ночам заложен нос, то ребенок вынужден дышать открытым ртом, что приводит к пересыханию слизистых оболочек ротоглотки и верхних дыхательных путей и повышает риск развития вирусно-инфекционных заболеваний – тонзиллита, фарингита, ларингита.
Выделяют несколько основных причин, которые могут приводить к нарушению полноценного носового дыхания, к ним относятся:
- Отек слизистых носовой полости – это состояние является неотъемлемой частью патологического процесса и характеризуется усиленным притоком крови к воспаленному очагу. При этом кровеносные сосуды в полости носа расширяются и тем самым увеличивают объем слизистых оболочек. Это состояние приводит к сужению носовых ходов или их полному блокированию на какое-то время, из-за чего воздух не попадает в дыхательные пути через нос. Состояние усугубляется, когда ребенок принимает горизонтальное положение, поскольку кровь сильней приливает к голове.
- В носу скопилось большое количество слизистых выделений, которые закрывают носовые ходу по типу пробки – если слизь жидкая, то она легко отходит (возможно, стекает по задней стенке глотки), но если выделения густые, то ребенок не может их высморкать и из-за этого не может дышать носом.
- Патологические состояния и заболевания.
Когда у ребенка заложен нос ночью, а в течение дня он нормально дышит, родителям следует обязательно проконсультироваться с ЛОРом, так как это состояние не является нормой и может быть вызвано различными патологическими причинами:
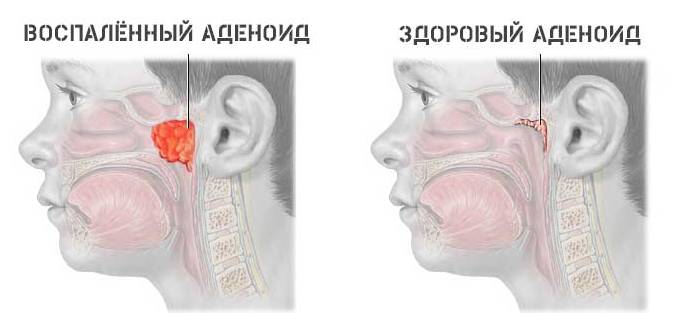
- воспалительный процесс в заглоточной миндалине (аденоидах) – при часто повторяющейся простуде и насморке у ребенка увеличивается в размерах заглоточная миндалина, которая частично собой перекрывает носовые ходы, особенно в положении лежа, и не дает малышу полноценно дышать. При обострении заболевания аденоиды разрастаются еще больше, в результате чего у ребенка каждую ночь закладывает нос, но соплей нет, начинается приступообразный удушливый кашель, голос становится гнусавым;
- хронические воспалительные процессы носовой полости и глотки – к ним относятся синусит, гайморит, тонзиллит, фарингит. В результате длительного вялотекущего патологического процесса в носоглотке, ткани подвергаются структурным изменениям, слизистая становится рыхлой и утолщенной, усиливается приток крови. В положении лежа все эти явления выражены интенсивнее, что объясняет, почему во время сна закладывает нос, а днем малыш дышит нормально;
- аллергическая реакция – в некоторых случаях, заложенность носа по ночам у детей, сухой кашель и выраженная ринорея (выделение большого количества слизи из носа) вызваны аллергией на перьевые подушки. Этот вариант стоит рассмотреть, как основной, если подобное возникает каждую ночь. Как правило, замена постельного белья, подушек и одеяла на высококачественный синтепон решает проблему без медикаментозного вмешательства;
- вазомоторный ринит – если у ребенка ночью закладывает нос и он дышит ртом, то вероятнее всего в помещении пересушенный воздух. В этом случае развивается вазомоторная форма насмока – реакция слизистых оболочек носовой полости на раздражение сухим воздухом. Тогда организм вырабатывает большее количество слизи, чтобы защитить ткани носовой полости. Подобная реакция может возникать, если мама активно использует кондиционеры для постельного белья с выраженной отдушкой или в том случае, если в квартире, где живет ребенок, курят взрослые;
- полипы в носу – из-за патологических наростов на поверхности слизистых оболочек, у ребенок по ночам закладывает нос. Днем эта проблема выражена не так остро, так как давление на сосуды перераспределяется, тогда, как в положении лежа приток крови к назальным сосудам усиливается и возникает отек;
- искривление носовой перегородки – может быть у ребенка врожденным или возникает в результате перенесенной травмы носа.
Почему нос заложен именно ночью, а днем малыш нормально полноценно дышит? При хроническом воспалительном процессе носоглотки у ребенка регулярно и беспрерывно вырабатывается слизь, которая стекает через носовые ходу наружу, а также по задней стенке глотки в горло – ее ребенок непроизвольно проглатывает.
В ночное время суток, когда малыш занимает горизонтальное положение, отток слизи из носовой полости в глотку, а затем в горло нарушается, кроме того все процессы замедляются, в том числе и глотательные движения.
Если слизь жидкая, то стекая по горлу, она раздражает рецепторы и у ребенка начинается приступ кашля, но если она вязкая и густая, то выделения задерживаются в просвете носоглотки, заклеивая хоаны (внутренние отверстия соединяющие носовые ходы с горлом) и тогда носовое дыхание становится практически невозможным, ребенок храпит и просыпается, а соплей при этом не наблюдается.
Клиническими проявлениями синдрома постназального затекания являются:
- заложенность носа в ночное время суток;
- кашель после пробуждения с отхаркиванием густой слизи желтого или зеленого цвета;
- сухость во рту и першение в горле по утрам;
- ощущение инородного предмета в горле.
Вторичными симптомами являются головная боль, вялость, сонливость – это характерные признаки недостаточного поступления кислорода к тканям мозга в результате нарушенного носового дыхания.
Если ребенок не дышит носом по ночам, не занимайтесь самолечением и тем более не игнорируйте состояние, а сразу обращайтесь к специалисту. Справиться с проблемой поможет отоларинголог, поскольку каждый случай индивидуален.
Если рассматривать симптом в общих чертах, то выделяют два вида заложенности: сухую и мокрую. Первая характерна полным отсутствием соплей, и устраняется преимущественно увлажняющими процедурами и противоаллергическими каплями (в зависимости от причины).
Мокрая же заложенность подразумевает наличие густой или сухой назальной слизи, которая закрывает носовые ходы.
В этом случае, терапия направлена на удаление соплей путем промываний, или механическими отсасывателями, если малыш не умеет сморкаться, и использованием антибактериальных препаратов (назначаются только врачом, после бактереологического посева).
Лечение постоянной ночной заложенности носа включает в себя три основных направления:
- симптоматическая терапия – назначаются препараты и процедуры, восстанавливающие носовое дыхание;
- этиологическая терапия – проводятся действия и процедуры, направленные на устранение патологического состояния, спровоцировавшего заложенность носа;
- вспомогательная терапия – направленная на улучшение общего состояния ребенка и его скорейшего выздоровления.
Самым эффективным средством для устранения отека и моментального облегчения носового дыхания, являются назальные капли с сосудосуживающим эффектом. Они вызывают сокращение гладкой мускулатуры кровеносных сосудов, снимают отек тканей и восстанавливают полноценное дыхание.
В педиатрической практике используются следующие препараты:
Выбирая сосудосуживающие капли в нос ребенку обращайте внимание на дозировку – для детей это препараты с концентрацией действующего вещества 0,025%, 0,05% и 0,01%. С 6 лет можно покупать капли с дозировкой 0,1%.
Несмотря на высокую эффективность препаратов этой группы и немедленное восстановление носового дыхания использовать их можно только в случае крайней необходимости, если малыш не может уснуть. Это средство экстренной помощи, а не лекарство.
Длительность применения – не более 2 раз в день и не дольше 3-5 дней, так как капли быстро вызывают привыкание организма, что может привести к развитию медикаментозного ринита.
Помимо сосудосуживающих капель для купирования заложенности носа и восстановления структуры слизистой оболочки используют другие препараты, среди которых:
- Солевые растворы – на основе стерильной морской воды или физиологического 0.9% раствора натрия хлорида: Но-соль, Хьюмер, Аквалор, Долфин, Салин. Эти препараты можно использовать для увлажнения слизистых оболочек носа и для ежедневного туалета носовой полости. Минералы морской соли способствуют заживлению микроскопических трещинок и повышают местную защитную функцию.
- Масляные капли в нос – такие препараты, как Пиносол, Эвказолин содержат в составе эфирные масла и витамины, препятствуют пересыханию слизистых, заживляют микротрещины, уменьшают отек тканей и создают в полости носа условия, неблагоприятные для роста и размножения патогенной флоры. Эти препараты эффективны при вирусном и бактериальном насморке.
- Антигистаминные препараты и спреи в нос от аллергии – Диазолин, Эриус, Зиртек. Назначают в том случае, если заложенность носа вызвана аллергической реакцией. В состав капель с противоаллергическим эффектом входят компоненты, блокирующие выработку гистамина (вещества-активизатора аллергической реакции), после попадания лекарства на слизистые носа быстро устраняется отек, облегчается дыхание, уменьшается количество вязкой слизи. При распространении отека на ткани горла, помимо препаратов местного действия обязательно назначают капли или таблетки с антигистаминным эффектом для приема внутрь.
- Препараты комбинированного действия – в педиатрической практике широко используются капли Виброцил. Это лекарство содержит в составе сосудосуживающие и противовоспалительные компоненты, поэтому капли эффективны при вирусном и бактериальном насморке.
Кроме назальных капель, для устранения ночной заложенности, ребенку могут быть рекомендованы физиотерапевтические процедуры:
- ароматерапия;
- ингаляции;
- массаж крыльев носа и висков;
- УФО.
Не используйте самостоятельно согревающие компрессы и мешочки с нагретой солью на область переносицы – эти процедуры не только усиливают отек слизистых оболочек, но и представляют опасность для здоровья, если заложенность вызвана бактериальной инфекцией.
Полноценное дыхание носом во время ночного сна напрямую зависит от температуры и влажности воздуха в помещении. Оптимально, если ребенок будет одет теплее, а температура воздуха в спальне не превышает 20 градусов, влажность должна составлять не менее 60%.
В таких условиях слизь в носу не засыхает, образуется в физиологическом количестве и не забивает носовые ходы. Перед сном нужно обязательно проветривать комнату не менее 10 минут, если на улице нет минусовой погоды, то оптимально спать с приоткрытой форточкой.
Так как в период работы отопительных приборов воздух в помещении крайне пересушен, можно поставить увлажнитель воздуха или выйти из ситуации, просто развесив у батарей мокрые простыни и поставив емкости с водой.
Родители ребенка, страдающего заложенностью носа по ночам, должны осознавать, что перечисленные методы лечения направлены скорее на устранение симптомов патологии, но не на саму причину.
Не стоит пренебрегать визитом к специалисту и полным обследованием, так как нарушение носового дыхания может быть первым признаком разрастания аденоидов и других заболеваний, требующих лечения.
Постоянное дыхание через рот может привести к изменениям в лицевом скелете, потому что малыш вынужден кушать, спать, говорить не так, как другие дети. В результате овал лица становится более вытянутым. Педиатры называют это явление «аденоидным» типом лица.
источник
Многие родители, наблюдая за своим малышом, часто замечают, как ребенок во сне задерживает дыхание. Если это состояние длится свыше 20 секунд, его нельзя игнорировать. Непродолжительная остановка дыхания является первым признаком апноэ у детей – тяжелого заболевания, которое может стать причиной смерти.
Апноэ у ребенка – это короткая непроизвольная задержка дыхания при выдохе. Сложность заболевания заключается в том, что его приступы случаются во сне, когда контроль за состоянием организма минимален.
Апноэ не стоит путать с кратковременными (не более 5-10 секунд) паузами в дыхании. Они являются нормой для грудничков, а также появляются у детей после года, от трех до шести лет.
Первый симптом ночного апноэ – кратковременная задержка дыхания длительностью свыше 15-20 секунд. Многие родители, описывая это состояние, говорят, что кроха будто забывает дышать.
В первые месяцы после родов нужно регулярно прислушиваться к дыханию ребенка во сне.
Опасность заболевания заключается в том, что оно никак не проявляется во время дневного отдыха, а бодрствующий малыш ведет себя абсолютно нормально. При этом болезнь усиленно прогрессирует.
Симптомами апноэ являются:
- Храп у ребенка.
- Открытый рот и вытянутая шея.
- Беспокойный сон, малыш постоянно ворочается.
- Нарушение дыхания во сне.
- Вялость, сонливость днем, кроха часто капризничает, дышит через рот.
- Иногда появляется недержание мочи.
- Нарушение аппетита, снижение активности, отсутствие роста и набора веса.
При появлении подобных признаков следует понаблюдать за дыханием ребенка во сне, и в случае неоднократного повторения тревожных симптомов малыша нужно показать педиатру, чтобы тот назначил лечение.
Чтобы определить апноэ у детей, родителям и врачам потребуется действовать вместе.
В ночное время необходимо провести наблюдение, чтобы выяснить частоту приступов у малыша и установить их продолжительность, воспользовавшись секундомером. Далее анализируется дневное и ночное поведение, уточняется наличие других заболеваний.
Главная роль при диагностировании отводится полисомнографии. Ночью за детским организмом следит специальное оборудование. Оно проводит исследование сердца и наблюдает за работой мозга, анализирует частоту сердечных сокращений, регистрирует движения под веками глазных яблок.
Все наблюдения проводятся под присмотром специалистов. Помимо этого, осмотр малыша проводят невролог, отоларинголог и эндокринолог.
На основе заключений врачей и показаний, полученных при обследовании, ставится окончательный диагноз.
В зависимости от механизмов развития, тяжести, причин проявления апноэ у детей выделяют несколько видов остановки дыхания во сне у ребенка.
Этот тип апноэ у детей описывают как дыхание без вдохов, наблюдаются только выдохи. Такое происходит из-за сбоев в функционировании ЦНС. Во время приступа активность дыхательных мышц снижается из-за отсутствия стимулирующих импульсов.
Результатом продолжительных задержек дыхания становятся сбои в работе сердечной системы и гипоксия мозга. Этим заболеванием страдают свыше 60 % недоношенных детей.
- незрелость ЦНС по причине недоношенности;
- травмы головного мозга (или спинного) во время родов;
- гипогликемия;
- эпилепсия;
- аритмия;
- анемия (пониженное содержание гемоглобина);
- бронхолегочная дисплазия;
- гипербилирубинемия.
Это вид характеризуется задержкой поступления воздуха, что происходит из-за сужения проходов дыхательных путей. Грудная клетка поднимается, малыш резко всхрапывает, иногда просыпается. Такие приступы могут неоднократно повторяться в течение ночи.
Болезнь проявляется в любом возрасте, но обычно такому заболеванию подвержены дети от двух до восьми лет.
- макроглоссия (врожденное увеличение языка до аномального размера);
- ларингоспазм (непроизвольное резкое сокращение мышц гортани);
- заячья губа;
- ахондроплазия (замедление роста хрящей и костей);
- ожирение;
- увеличение гланд и миндалин;
- нарушение работы гортанных мышц;
- стридор;
- синдром Робена.
Сначала такой тип заболевания характеризуется периодическим дыханием, состоящим только из выдохов, вдохи ребенок не совершает. Постепенно эти симптомы центрального апноэ перетекают в непроходимость дыхательных путей, свойственную обструктивному типу болезни. Смешанный вид встречается редко, очень сложно диагностируется и лечится.
- патологии сердца;
- переохлаждение или перегрев малыша;
- неправильный образ жизни матери во время беременности;
- ожирение;
- недостаток кальция и глюкозы в организме.
Чаще всего апноэ встречается у грудничков, затем оно проявляется в 2-3 года и может беспокоить детей до 6 лет.
Опасаться приступов стоит после засыпания. Малыш задерживает дыхание, кряхтит, кислород не поступает в кровь, мозг получает соответствующий сигнал и выбрасывает порцию адреналина. В результате кроха просыпается, всхрапывает, часто кашляет и снова засыпает после того, как дыхание восстанавливается. Таких пробуждений за ночь может быть множество, причем ребенок не будет помнить о них утром.
В результате жизненный ритм малютки сбивается. Малыш постоянно будет вялым, сонным, капризным.
Апноэ во сне у детей – серьезное заболевание, которое наносит большой вред здоровью. В результате постоянных задержек дыхания организму не хватает кислорода, в первую очередь от этого страдает головной мозг. Результат – опасные и необратимые патологии.
Постоянное недосыпание в результате регулярных пробуждений от недостатка воздуха приводит к сонливости, апатии и вялости в течение дня, что повышает риск травматизма. К этому добавляется отсутствие концентрации, внимания, нервозность, капризность малыша.
Из-за нехватки отдыха снижаются защитные функции организма, иммунитет ослабевает, повышается склонность к простудным заболеваниям, что, в свою очередь, приводит к усилению апноэ и в тяжелых случаях к смерти младенца.
Результатом регулярной задержки дыхания во сне могут стать следующие заболевания:
- Внезапные пробуждения от нехватки кислорода, которых может быть до ста в течение ночи при апноэ тяжелой степени, приводят к расстройствам сна и риску развития хронической бессонницы.
- Мерцательная аритмия.
- Сердечно-сосудистые заболевания, гипертония.
- Ишемическая болезнь, сердечная недостаточность.
Лечение апноэ у детей происходит по-разному, в соответствии свозрастом.
Недоношенные дети размещаются в барокамерах, где они постепенно достигают необходимого веса и роста. За дыханием грудничков ведется постоянное наблюдение, в случае экстренной ситуации им будет оказана помощь.
Начальное лечение ведется методом тактильного раздражения. Это пошлепывания, постукивания по телу крохи для активации дыхания.
При длительных и неоднократных приступах апноэ применяется стимуляция легких.
Если у детей до года проявляется гипоксия в острой форме, их подвергают оксигенотерапии – ингаляции в легкие кислорода.
Если диагностировать вид апноэ проблематично, применяется комплекс сосудорасширяющих медицинских препаратов.
При отсутствии осложнений приступы постепенно прекращаются, и детей выписывают, но наблюдение продолжают дома.
Лечение детского апноэ полностью зависит от вида, в котором проявляется болезнь, и предназначено для устранения причин ее появления.
Хирургическое вмешательство применяется при наличии аномалий дыхательных путей. Проводятся такие операции, как:
- Тонзиллоэктомия (увеличенные размеры миндалин).
- Аденоидэктомия (удаление аденоидов).
- Исправление формы носовой перегородки.
- Трахеостомия (аномалии, недоразвитость легких).
- Увулотомия (корректировка или отсечение небного язычка).
Операции эффективны на 80-100 %. Повторную проверку дыхания ребенка проводят через 1-2 месяца.
Еще один способ лечения апноэ – сипап-терапия. Она направлена на поддержание формы стенок дыхательных путей путем нагнетания в них воздуха под высоким давлением.
Перед сном на малыша надевают специальную маску со встроенным шлангом для подачи компрессором воздуха. Терапия должна вестись постоянно, ведь после ее прерывания заболевание проявляется снова. Ход процедуры контролирует врач. В зависимости от сложности, сипап-терапия может растянуться на месяцы и годы, а в самых тяжелых случаях аппаратом приходится пользоваться всю жизнь.
Если апноэ внезапно проявляется в школьном возрасте, ребенка должны обследовать врачи для выявления нарушений в системе дыхания. После выявления причин появления апноэ во сне у ребенка применяются те же методы лечения, что и у дошкольников.
Это хирургическое вмешательство, сипап-терапия, иногда – медикаментозное лечение.
Если остановка дыхания во сне продолжительная, нужно без промедления вызвать врачей и постараться разбудить малыша. Его жизнь будет зависеть от согласованности действий родителей на протяжении следующих секунд.
Когда кроха не просыпается, а задержка дыхания продолжается, следует приступить к сердечно-легочной реанимации. В случае, если пульс прощупывается, делают искусственное дыхание, массаж грудной клетки. Действия продолжают до приезда скорой помощи с кислородной маской.
Если апноэ у детей протекает в такой форме, необходима срочная госпитализация.
Детское апноэ – опасное заболевание, которое может привести к смерти малыша. При малейших подозрениях на эту патологию необходима консультация с педиатром.
источник
В детском возрасте иммунная защита не настолько сильна, чтобы противостоять большинству патогенных возбудителей. Контакт с заболевшим сверстником в детском саду, школе или спортивной секции может привести к появлению заложенности носа. Однако далеко не всегда отечность слизистой носовых путей обусловлена инфекцией и сопровождается слизистой ринореей. Когда ребенок хрюкает носом, но соплей нет, Комаровский рекомендует искать причину не только внутри организма, но среди факторов окружающей среды.
Содержание статьи
Чтобы разобраться, почему ребенок дышит ртом, нужно проанализировать его дыхание во время сна, в процессе активной игры, при кормлении. Также следует обратить внимание на аппетит, настроение ребенка и измерить температуру. Условно разделим причины на несколько групп.
Обычно врожденные пороки обнаруживаются в первые годы жизни.
Затрудненное носовое дыхание может наблюдаться из-за деформированной перегородки. Нарушение вентиляционной функции носа предрасполагает отечности слизистой и активации условно-патогенных микроорганизмов.
Хроническое воспаление приводит к появлению сопения, хрюканья и даже храпа. В таком случае лечение может заключаться в проведении хирургического вмешательства. Операция позволяет изменить строение перегородки и обеспечить полноценное носовое дыхание.
Среди врожденной патологии также стоит выделить инфекционные, аутоиммунные заболевания, которые снижают уровень иммунной защиты. На фоне иммунодефицита ребенок становится более чувствительным к негативному влиянию окружающих факторов. Изменение строения носа может наблюдаться в результате травматического воздействия, что может потребовать помощи челюстно-лицевого хирурга.
Существует множество форм ринита, однако мы остановимся на вазомоторном, инфекционном и простудном насморке. Что касается вазомоторного типа, он может проявляться заложенностью одного носового прохода, вследствие чего дышать через нос удается с трудом, поэтому дети приоткрывают рот.
Обычно симптомы усиливаются после переохлаждения или длительного пребывания в помещении с сухим воздухом. Когда ребенок лежит на боку, заложенность наблюдается в нижерасположенном носовом проходе. Во сне малыш может храпеть, а днем время от времени дышать ртом.
Инфекционный, а также простудный ринит проходит несколько стадий. Нас интересует первая стадия, когда:
- возникает набухание слизистой носа;
- появляется чихание, зуд носа;
- отмечается гундосый голос;
- отсутствует возможность дышать носом.
На первой стадии может выделяться слизь в небольшом количестве, которая дополнительно уменьшает просвет носовых ходов. Если иммунитет у детей достаточно крепкий, насморк может завершиться на первой стадии, однако это встречается крайне редко.
Сопение у детей может появляться в результате сужения носовых проходов дополнительными образованиями, например, полипами, кистами или злокачественными разрастаниями.
Возникновению подобных новообразований способствует:
- хроническая инфекция в носоглоточной зоне;
- плохая экология (дым, смог);
- структурные дефекты носа.
В эту группу причин также относятся инородные тела, которые попали в верхние респираторные пути. В процессе игры ребенок может вдохнуть или ввести в ноздрю пуговицу, мелкий элемент конструктора или бусинку. Состояние у ребенка резко ухудшается, появляется одышка, слезотечение, развивается истерика.
Если инородное тело располагается вблизи ноздрей, родители могут самостоятельно удалить его. При продвижении предмета в зону хоан, его визуализация затрудняется. Иногда он может располагаться в носоглотке таким образом, что ребенок даже не ощущает его.
Предмет может раздражать слизистую, провоцируя ее набухание и затрудняя дыхание. Помочь в этой ситуации сможет только отоларинголог после тщательного осмотра носоглотки.
Особенно опасно проникновение инородного элемента в гортань, что может спровоцировать ларингоспазм.
Из-за раздражения гортани возникает рефлекторное смыкание голосовых связок и закрытие щели, что проявляется удушьем и угрожает жизни малыша. У грудничков просвет гортани меньше, чем в старшем возрасте, поэтому риск летального исхода значительно выше.
Из этого следует вывод — не оставляйте без присмотра маленького ребенка.
Зачастую ребенок дышит ртом из-за аденоидов или хронического синусита. При обращении к отоларингологу первым делом врач оценивает состояние носоглоточной миндалины. Аденоиды у детей до 8 лет диагностируются довольно часто, однако не в каждом случае требуется хирургическое вмешательство.
К появлению аденоидов больше предрасположены малыши с:
- лимфатико-гипопластическом диатезом;
- повышенной склонностью к аллергическим реакциям;
- проживанием в местности с неблагоприятной экологической обстановкой;
- плохим питанием;
- частыми простудами.
Начиная с восьмилетнего возраста, ткань миндалины подвергается атрофии и постепенно склерозируется, после чего дыхание через нос восстанавливается. Разрастание лимфоидной ткани считается физиологическим процессом. Это происходит в ответ на атаку микробов. После уничтожения патогенных микроорганизмов миндалина возвращается к прежним размерам. Если же снижен иммунитет или присутствует хронический инфекционный очаг в ЛОР-органах, лимфоидная ткань может постоянно находиться в гипертрофированном виде.
Симптоматически аденоиды проявляются:
- храпом;
- заложенностью носа. В зависимости от степени разрастания лимфоидной ткани затрудненное носовое дыхание может наблюдаться постоянно или периодически (только в лежачем положении);
- плохим сном, из-за чего дети становятся раздражительными, капризными, невнимательными;
- гнусавостью голоса.
По мере увеличения объема гиперплазированной ткани закрывается просвет слуховой трубы, из-за чего снижается слух и развивается тугоухость. Страшным осложнением болезни является длительное апноэ, когда малыш на время перестает дышать.
Для детей с аденоидами характерно «аденоидное лицо». Ребенок имеет удрученный вид, отвисает нижняя челюсть, удлиняется верхняя, и нарушается прикус.
Еще одной причиной отсутствия носового дыхания является синусит. Воспаление слизистой гайморовых, фронтальных пазух может возникать как осложнение насморка. Если неправильно лечить инфекционный ринит, патогенные микробы распространяются на околоносовые полости, вызывая воспалительный процесс.
- постоянная заложенность носа, вследствие чего малыш дышит через рот;
- гипертермия. В период ремиссии температура может быть нормальной, или сохраняться небольшой субфебрилитет. При обострении лихорадка достигает 39 градусов;
- головная боль;
- густые выделения с примесью гноя (зеленые сопли). Накопление слизи в околоносовых полостях приводит к увеличению гипертермии и болевого синдрома;
- храп;
- болезненность при надавливании на точки, которые расположены в проекции воспаленных пазух.
Сухой, загрязненный воздух раздражает слизистую носовых ходов, в результате чего она набухает и перекрывает путь для воздуха. Если ребенок проживает в плохих жилищных условиях или является «пассивным курильщиком», ему не удастся избежать заболеваний ЛОР-органов и респираторного тракта.
При длительном вдыхании запыленного, сухого воздуха очистительная система носоглотки не может справиться с атакой грязи, что приводит к засыханию слизи и возникновению корочек.
Сложнее всего разобраться с заболеванием у грудничка, ведь он не может рассказать о своих ощущениях и указать на локализацию боли. 
Этому способствуют узкие носовые проходы и физиологическая перестройка слизистой. После рождения новорожденный попадает в агрессивные условия обитания, что требует от маленького организма быстрого приспособления. На протяжении периода адаптации (в первые три месяца жизни) у малыша может набухать слизистая носа и затруднять дыхание. В связи с этим грудничок хрюкает носом и может отказываться от груди.
В зависимости от причины патологического состояния врач может рекомендовать:
- прием антибактериальных лекарств (Амоксиклав);
- использование иммуномодуляторов (Деринат);
- промывание носовых полостей солевыми растворами (Долфин);
- смазывание слизистой носа масляными растворами. Масло чайного дерева, облепиховое, оливковое можно наносить на слизистую с помощью пальца или ватного тупфера, смоченного в масле, который вводится в носовой проход на 15 минут. Чтобы масло стало более густым, его можно смешать с детским кремом;
- ингаляции с физраствором — для увлажнения тканей носа;
- закапывание носа сосудосуживающими препаратами (Називин).
Народная медицина рекомендует сок алоэ. Его следует разбавить водой до получения 50%-ной концентрации, закапать по две капли в ноздри.
Чтобы малыш нормально дышал носиком, необходимо обеспечить для него благоприятные условия. Что требуется от родителей?
- поддерживать чистоту в детской комнате. Для этого нужно регулярно проводить влажную уборку и проветривать помещение (даже в морозную погоду). Заметим, что тепло в комнате можно сохранить, если открыть окно или балкон нараспашку на несколько минут. Если же оставить на час приоткрытую форточку, в помещении станет значительно холоднее;
- нормализовать температурный режим. В комнате температура не должна превышать 22 градусов, оптимальной считается 19-20;
- увлажнять воздух с помощью специального домашнего увлажнителя. При эго отсутствии можно развесить мокрое белье на источнике тепла, поставить аквариум в комнате или увеличить количество растений, не забывая регулярно орошая листки водой;
Контроль над влажностью воздуха обязателен в отопительном сезоне, а также при использовании кондиционера.
- ежедневно выходить на прогулку с ребенком минимум на 3 часа, одевая его «по погоде». Свежий воздух обеспечивает очистку носовых полостей и позволяет насытить внутренние органы кислородом;
- контролировать питательный и питьевой режим. Укреплению иммунитета и полноценному развитию организма способствуют свежие овощи, фрукты, молочные изделия, каши. Для нормализации водного баланса можно использовать негазированную минеральную воду, травяной чай, компоты или морсы. Акцентируем внимание, что увеличение ежедневного объема выпиваемой жидкости во время простуды позволяет ускорить выведение токсинов.
Во избежание хронизации инфекционного, воспалительного процесса необходимо вовремя обращаться к специалисту. Задача родителей — заметить симптомы у ребенка и проконсультироваться с врачом. Чтобы визиты к доктору были на такими частыми, нужно с первых лет жизни заниматься укреплением иммунитета детей.
источник
Молодые мамы часто и подолгу прислушиваются к дыханию младенца во сне, чтобы убедиться, что с ним все в порядке. К счастью, внезапная остановка дыхания у детей первых месяцев жизни встречается очень редко — в среднем у 1 ребенка из 1000. Попытаемся разобраться в особенностях дыхания грудничков.
Дыхание любого человека управляется дыхательным центром — небольшим отделом головного мозга. Именно дыхательный центр при повышении концентрации углекислого газа в крови посылает команды к дыхательной мускулатуре, заставляя мышцы сокращаться, раздувая грудную клетку. Импульсы нервных клеток дыхательного центра задают глубину, ритм, минутный объем дыхания. Сам же центр находится под влиянием импульсов от специфических рецепторов, например, воспринимающих концентрацию кислорода и углекислого газа в крови. Кроме того, многие неспецифические стимулы способны активизировать головной мозг в целом и дыхательный центр — в частности (именно поэтому во время родов, если первый вдох малыша задерживается, его легонько шлепают по попе: этот неспецифический болевой раздражитель от кожных рецепторов вызывает процесс возбуждения в дыхательном центре, который дает сигнал к началу дыхания).
У новорожденного ребенка, который только-только появился на свет, практически все функции организма отличаются некоторой незрелостью, ему еще предстоит развивать и совершенствовать их. Это в полной мере можно отнести и к дыханию. Известно, что дыхание ребенка первых месяцев жизни довольно неритмично, иногда даже у здорового малыша отмечаются задержки дыхания, или апноэ, продолжительностью до 15-20 секунд. Как правило, такие паузы в дыхании не сопровождаются ни урежением сердечного ритма, ни цианозом (синюшностью) и не влекут за собой вреда для здоровья крохи. Однако если во время апноэ развивается цианоз (посинение) носогубного треугольника, а сами задержки превышают 20 секунд или происходят слишком часто, лучше проконсультироваться со специалистом-неонатологом.
Настороженность родителей всего мира вызывает синдром внезапной смерти младенцев (СВСМ). Другими названиями этого состояния являются «внезапная детская смерть», «смерть в колыбели». Синдромом внезапной смерти младенцев называют смерть детей грудного возраста, наступившую без каких-либо видимых причин, чаще всего ночью или в ранние утренние часы. Никаких отклонений, способных объяснить эту смерть, не обнаруживают. Частота СВСМ колеблется в разных странах от 0,5 до 2,3-3 случаев на 1000 детей, родившихся живыми.
Несмотря на множество проведенных по всему миру исследований, установить достоверные причины СВСМ до настоящего времени не удалось. Зато ученые значительно продвинулись в определении факторов риска этого состояния. К ним относятся:
- недостаточное образование отца и матери;
- плохие социально-бытовые условия семьи;
- неблагоприятный акушерско-гинекологический анамнез матери (хронические гинекологические заболевания, предшествующие аборты, мертворождения, интервал между родами менее 14 месяцев, юный возраст (менее 17 лет) матери, случаи СВСМ в семье);
- осложнения беременности (гестозы, анемия, внутриутробная гипоксия плода, задержка внутриутробного развития);
- курение, употребление алкоголя или наркотиков матерью во время беременности;
- многоплодная беременность;
- осложнения родов (стремительные роды, роды путем кесарева сечения, стимуляция родов окситоцином, недоношенность, переношенность, малый (менее 2,5 кг и особенно менее 2 кг) вес при рождении, крупный плод).
К неблагоприятным факторам, отмечаемым после рождения, относятся признаки морфофункциональной незрелости новорожденного, низкая оценка по шкале Апгар; систематическое перегревание младенца; использование в детской кроватке мягких матрасов, пуховых перинок, подушек, тяжелых одеял, плюшевых игрушек; курение кормящей матери и вообще курение в квартире, где находится малыш; искусственное вскармливание; рахит. Сюда же можно отнести совместный сон в родительской постели в случаях употребления матерью алкоголя, наркотических веществ или снотворных препаратов. Разумеется, особо тщательному наблюдению должны подлежать малыши, у которых отмечаются частые и длительные периоды апноэ или приступы цианоза.
Анализ факторов риска СВСМ позволяет сделать следующее обобщение: опасно все то, что нарушает развитие, ослабляет младенческий организм, повышает восприимчивость его к различным неблагоприятным воздействиям — будь то внутри- или внеутробный период жизни крохи.
Выдвигаются различные гипотезы для описания механизма развития СВСМ, Предполагают, что одной из основных причин может быть отказ дыхательного центра в результате гипоксии. С одной стороны, в ответ на снижение концентрации кислорода и повышение концентрации СO2 в крови дыхательный центр должен активизировать движения дыхательной мускулатуры. С другой, он сам по себе является отделом головного мозга, потребность которого у грудничков в кислороде гораздо больше в сравнении с головным мозгом взрослого. Даже минимальные изменения характера дыхания, химического состава крови и кровоснабжения способны повлиять на функции головного мозга. У здорового ребенка защитная реакция на задержку дыхания — пробуждение и одышка (учащение дыхания) с последующим восстановлением. У некоторых детей защитные реакции не срабатывают, и задержка дыхания может трансформироваться в его остановку.
Но было бы ошибочным полагать, что в синдроме внезапной смерти повинно лишь нарушение дыхания. Многими исследованиями удалось установить, что у большинства детей, которых постиг СВСМ, отмечались нарушения со стороны сердечно-сосудистой системы — сердечные аритмии, отклонения на ЭКГ. Кроме того, известно, что у детей, входящих в группу риска по СВСМ, имеется определенная патология сна: у них отсутствует периодическое чередование периодов глубокого и быстрого сна, а структура сна весьма хаотична. Это может нарушать способность к адаптации к различным раздражителям. Некоторые ученые полагают, что причиной внезапной смерти может стать даже психоэмоциональный стресс малютки, который он переживает, если не чувствует достаточной любви окружающих.
Нахождение рядом с мамой приводит к установлению более ритмичного дыхания и сердцебиения у крохи.
В некоторых исследованиях было высказано предположение о том, что положение на животе во время сна повышает риск развития СВСМ. Однако в настоящее время большинство неонатологов сходятся на том, что определяющим является не поза во время сна, а правильная организация места для сна малютки: матрас должен быть обязательно ортопедическим, жестким или полужестким, недопустимы какие бы то ни было подушки, пуховые перинки, тяжелые и объемные одеяла, а также крупные плюшевые игрушки — то есть все то, что может вызвать удушение. Накрывать кроху лучше легким пледом — шерстяным или синтетическим, его верхний край не должен заходить выше уровня плеч. Температура в комнате, где спит малыш, не должна подниматься выше 24ºС; лучше, если она будет в диапазоне 18-21ºС. Дело в том, что повышение температуры резко увеличивает потребность мозга в кислороде и восприимчивость его к гипоксии, Ни в коем случае нельзя курить в комнате, где спит ребенок.
Вопреки ожиданиям, совместный сон малыша с родителями не повышает риск СВСМ (если, конечно, исключены алкогольные возлияния и прием сильнодействующих препаратов), а даже понижает его. Дело в том, что младенческий организм обладает способностью синхронизировать некоторые параметры с внешними подобными показателями. Так, нахождение рядом с мамой приводит к установлению более ритмичного дыхания и сердцебиения у крохи. По-видимому, эволюционно заложенные особенности не предполагают существования младенца отдельно от матери. Грудное вскармливание без ночного промежутка (что обычно и случается при организации кормления по требованию) также является важным фактором профилактики СВСМ.
Помимо мер профилактики этого грозного состояния, предполагающимися самой природой, с помощью достижений науки и техники были разработаны специальные приспособления, помогающие отслеживать дыхание и сердечный ритм малютки и предупреждающие родителей в случае опасности. К таковым относятся домашние мониторы — монитор дыхания (его датчик располагается под матрасом кроватки и фиксирует движения дыхательной мускулатуры малыша) и кардиореспираторный монитор. Последний прибор способен одновременно фиксировать не только дыхание, но сердечный ритм малютки. Оба устройства снабжены системой оповещения, которая срабатывает в случаях длительных апноэ, а кардиореспираторный монитор — также при выраженной брадикардии (урежении сердечного ритма) и аритмии (неритмичных сердечных сокращениях). В этих случаях, как правило, бывает достаточно разбудить малыша, взять его на руки, сделать легкий массаж пяточек — то есть применить неспецифическую стимуляцию. Рекомендовать применение этих устройств можно у детей, относящихся к группе высокого риска по развитию СВСМ.
Дорофея Апаева,
врач-педиатр, г. Москва
источник
Дыхание новорожденных имеет огромное значение в качестве показателя здоровья. Система обеспечения кислородом – жизненно необходимая функция. Особенно у детей в первые дни жизни. Строение дыхательных путей малышей особенное: они еще короткие, потому глубокие вдохи-выдохи еще неосуществимы. Узкая носоглотка усугубляет процесс, поэтому крайне важно обеспечить максимально комфортные условия сна. Нелишним будет знать, почему новорожденный часто дышит во сне, когда это норма, а какие признаки свидетельствуют об отклонениях.
Новорожденный ребенок развивается очень быстро. Системы и органы человечка растут в ускоренном режиме. Потому пульс, дыхание и давление всегда выше, чем у взрослого человека. В частности, пульс ребенка бывает до 140 ударов в минуту. Дыхание малыша еще поверхностное, частое, неравномерное. Но это не должно пугать родителей, если нет дополнительных признаков заболеваний.
К возрасту 6-7 лет системы жизнеобеспечения приходят в норму, иммунитет увеличивается, и все заболевания переносятся не так тяжело.
Частота вдохов-выдохов в первые сутки очень высокая, до 60 движений. Это называется транзиторная гипервентиляция и помогает малышу адаптироваться к жизни вне утробы мамы.
Чтобы мама и папа не переживали за периодичность движений системы подачи кислорода у ребенка, следует знать об определенных типах дыхания. Всего их насчитывается три. Разберем подробно каждый из них:
- Грудное. При таких движениях активно работает верхний отдел. Грудничок в этом случае может страдать от плохой вентиляции нижнего отдела легких.
- Брюшной. О нем свидетельствуют движения брюшной стенки, диафрагмы. И при длительном дыхании данного типа страдают верхние отделы легких.
- Смешанный. Самый оптимальный тип, при котором ритмично поднимаются и живот (диафрагма) и грудная клетка.
Если у карапуза не заложен носик, все системы работают нормально, он должен коротко вдыхать 2-3 раза, а затем делать один длинный вдох. Все они поверхностные, но это норма. С увеличением прожитых недель, система дыхания восстанавливается и становится ритмичной, глубокой.
Определить количество движений можно по подъему/опусканию грудной клетки ребеночка в состоянии покоя:
- до 21 дня жизни совершает 40-60 вдохов/выдохов;
- в 22-90 дни жизни – уже 40-45 движений в минуту;
- от 3 до 6 месяцев их число сокращается до 35-40.
То, что младенец вдыхает часто, это нормально. Но если новорожденный ребенок тяжело дышит во сне, при этом сопровождается процесс странными звуками и движениями – возможно у него развивается заболевание. Если малыш дергается, дыхание крайне затрудненное, с хрипами и дополнительными симптомами, это повод немедленного обращения к доктору. Следует вызвать неотложку.
Причины затрудненного дыхания могут быть любыми: простуда, заложенный нос, посторонний предмет или слизь в носоглотке, аллергическая реакция и многое другое.
Апноэ (задержка дыхания) у младенца нередко является естественным процессом. Однако есть патологии, которые требуют немедленного вмешательства специалиста:
-
ОРВИ. Несмотря на простоту заболевания, младенцу простуда доставляет массу проблем. Инфекция распространяется с ураганной скоростью, может быстро переместиться в другие отделы организма и вызвать воспалительные процессы. Дополнительные признаки: хрипы, сопение, сильные задержки дыхания.
- Кислородная недостаточность. Дополнительные признаки: синюшность покровов, очевидная гипоксия. Дышать не просто тяжело, невозможно, младенец начинает хватать воздух ртом, может терять сознание.
- Подъем температуры тела. Может проявиться из-за простудных заболеваний и при прорезывании зубов.
- Ложный круп. Опаснейшая патология, при которой промедление вызова доктора грозит смертью. Ребенок задыхается, не движется. Скорая тут жизненно необходима.
- Бронхиальная астма. Грозит серьезными осложнениями, удушьем.
Внимание! Неотложку надо вызывать в таких случаях:
- стоны, свист, тяжелый хрип;
- кашель и насморк, сопровождаемый хрипами в грудной клетке;
- бульканье в горле, носу, не проходящее в течение длительного времени.
И, конечно, не стоит тянуть с обращением к специалистам, если ребенок попросту не дышит дольше 20 секунд. Такая остановка может закончиться смертью.
Разобравшись с признаками серьезных патологий, следует знать, что не всегда апноэ и другие факторы вызваны болезнями. В каких случаях родителям лучше успокоиться и самостоятельно помочь крохе нормально дышать? Рассмотрим все варианты частого дыхания ребенка без угрозы для здоровья и жизни:
-
физическая активность;
- возбуждение;
- плач;
- временная недоразвитость дыхательной системы;
- скопление слюны, которую малыш не сглатывает вовремя.
Если сон крохи прерывается остановкой дыхания на несколько секунд, можно взять малыша на руки, побаюкать и осторожно похлопать по спинке, попке – все пройдет.
Детей, которые родились раньше 37 недели вынашивания, называют недоношенными. У таких крошек в силу неполноценности всех систем жизнеобеспечения возникают различные проблемы. Чем более ранним будет срок рождения малыша, тем внимательнее следует быть маме.
Причины дыхательных расстройств:
- Недоразвитость легких. Нарушения органов грозят неполным раскрытием тканей, и младенец прикладывает для дыхания намного больше усилий. Для таких детей необходимо постоянно поддерживать систему искусственной вентиляции.
- Апноэ. Тут основной фактор – недостаточно сформированный дыхательный мозговой центр. Но если у взрослого человека такая ограниченность компенсируется глубокими вдохами, то дитя еще физически не может глубоко дышать, поэтому компенсации нет. Это основная причина, объясняющая, отчего возникает длительное апноэ, также требующее неусыпного наблюдения.
По мере взросления крохи, все проблемы решаются естественным путем, малыш начинает дышать спокойно, равномерно.
Чтобы обеспечить новорожденному нормальное дыхание и здоровый сон, доктор Комаровский советует не забывать о стандартных правилах подготовки:
-
Подобрать правильное белье. Как нательное, так и постельное. В первые дни жизни ребенок дышит не только легкими, но и активно использует для этой цели кожные покровы. Поэтому никакой синтетики, кружев, прочих изысков, плохо пропускающих воздух, быть не должно. Только натуральные впитывающие мягкие ткани, приятные для тела крохи, помогут крепко спать.
- Как и взрослый, ребенок не сомкнет глаз в духоте. Свежий воздух и нормальная влажность – основные показатели комфорта. Оптимальным второй параметр считается при значениях 45-60%. Такой уровень помогает естественному увлажнению носовых проходов и является хорошей защитой от бактерий и вирусов. Можно несколько раз открывать окна за ночь, особенно, если сон малыша тяжелый, он часто начинает кряхтеть. Проветривание во время кормления – это тоже нормально.
- Важно подобрать качественные аксессуары для отдыха. Поскольку костная и мышечная системы маленького организма не сформированы, следует отказаться от мягких перинок, пуховых подушек, которые также могут стать причиной затрудненного дыхания ребенка. Новорожденный должен спать на жестком матрасе.
Поза сна тоже важна для нормального дыхания. Иногда ребенок начинает хрипеть, если долго лежит на животе. Он может уткнуться носиком в складки одеяла или мягкую подушку и задохнуться, так как не умеет еще поднимать и выворачивать головку.
Зная, какими бывают признаки болезней, и когда не стоит волноваться, любой родитель также должен понимать, что предпринять, если дитя не дышит. Если апноэ затянулось, кроху нужно очень осторожно разбудить. Делать это следует крайне аккуратно, чтобы ребенок не испугался. Если через секунды малыш не начал вдыхать, немедленно нужно вызвать неотложку!
Нормальный здоровый младенец должен спать спокойно, просыпаясь только на кормление. Причин хрипов и задержки дыхания во сне без патологий немного, все остальное ведет к значительным отклонениям в росте и развитии ребенка, а также может угрожать его жизни.
источник
Если заложен нос у грудничка или новорожденного, нужно обратиться к педиатру. Врач должен осмотреть ребенка и выяснить причины затрудненного носового дыхания. Категорически запрещено применять назальные сосудосуживающие капли без назначения педиатра.
Заложенность носа у грудничка лишь на первый взгляд кажется «банальностью». Новорожденные и грудные дети должны находиться под пристальным наблюдением медицинских работников. Возможно, причина заложенного носа кроется в неправильном уходе или носит физиологический характер. Но все-таки лучше выяснить этот вопрос вместе с доктором.
Если не дышит нос у грудничка, то нет полноценного увлажнения, очищения, согревания вдыхаемого воздуха. Такой малыш чаще будет болеть ОРВИ. Но есть и другие, еще более серьезные последствия затрудненного носового дыхания.
- Для грудничка нормальное носовое дыхание крайне важно. Потому что для полноценного дыхания ртом он еще физиологически не созрел. У грудничков до 6 месяцев язык оттесняет хрящ гортани назад и перекрывает движение воздуха. Продолжительное ротовое дыхание приводит к гипоксии — нехватке кислорода, что негативно сказывается на общем развитии организма. Об этом важно знать и стараться как можно скорее возобновить нормальное носовое дыхание.
- Неврологические нарушения. Гипоксия может спровоцировать повышение внутричерепного давления, нарушение функций центральной нервной системы. Грудничок с затрудненным носовым дыханием капризничает, плохо спит.
- Осложнения в ЛОР-органах. Отечность слизистой и заложенность носа ухудшает фильтрационные, дренажные функции, что приводит к размножению патогенной микрофлоры и воспалению среднего уха, аденоидов, околоносовых пазух.
- Снижение веса. Если ребенок не дышит носом, кормление превращается в мучение — младенец не может сосать без перерывов, потому что задыхается. В результате малыш становится беспокойным, плохо ест и не набирает положенную массу тела. А это влечет за собой ряд других опасностей в младенческом возрасте.
Важно определить причины, которые вызвали заложенность носа у грудного ребенка. Это поможет предпринять адекватные меры по оказанию помощи.
- Физиологическое формирование слизистой оболочки носоглотки. После рождения примерно в течение 2-3 месяцев формируется слизистая. В этот период сохраняется ее отечность, нарушается регуляция слизи (то ее слишком много, то очень мало), быстро образуются корочки в носу.
- ОРВИ. Один из первых респираторных симптомов — насморк. Сопли могут быть жидкими и вытекать из носа, тогда носовое дыхание затрудняется, но все-таки сохраняется. А могут быть густые сопли, тогда у грудничка заложен нос, малыш хрюкает, сопит, нервничает во время кормления. Подробнее о лечении насморка у грудничка читайте в другой нашей статье.
- Сухой и жаркий воздух в помещении. Особенно это актуально в период отопительного сезона, когда в большинстве жилых помещений температура воздуха поднимается выше 22 °С, а влажность в среднем составляет 30%. Эти параметры особенно вредны для нежной и чувствительной слизистой носоглотки младенцев. При таком воздухе в носу быстро пересыхает слизь, образуются корочки, которые затрудняют носовое дыхание.
- Перегрев. У детей грудного возраста не сформирована система терморегуляции: младенцы быстро мерзнут и быстро перегреваются. У ребенка, который слишком тепло одет, повышенное потоотделение. Это приводит к частому пересыханию слизистых носоглотки.
- Заложенность носа при прорезывании зубов. В процессе прорезывания зубов слизистая ротовой полости и носоглотки отекает, становится легко проницаемой, воспаленной. Также в этот период у ребенка ослаблен иммунитет, и ему легче подхватить ОРВИ, насморк и все вытекающие последствия. Поэтому в период прорезывания зубов рекомендуют ограничить контакт грудничка с другими людьми, чтобы снизить риск инфекции.
- Бытовые аллергены. О них много говорят в последнее время, но мало кто из родителей придает большое значение гигиене помещения. В быту человека окружают различные типы аллергенов. Это и домашняя пыль, в которой живут опасные клещи. Это и бытовая химия, и стиральные порошки, и средства гигиены, и шерсть животных.
- Патологии носовых ходов. Врожденные аномалии и сужение носовых ходов, к счастью, случаются редко. Однако их также нельзя исключать. Одна из наиболее частых врожденных патологий — закрытие, сращение хоаны (выхода из носа в носоглотку). В этом случае наступает полная или частичная носовая непроходимость.
Частота дыхания у малышей — до 40 раз в минуту (для примера, у взрослого человека — 16 раз в минуту). Младенцы дышат аритмично, к тому же сопят и даже храпят. Это нормальное физиологическое явление, которое объясняется отечностью и узостью носовых ходов. Многие мамы тревожатся, когда грудной ребенок хрюкает носом. Но в большинстве случаев ответ утешительный: грудничок подрастет, носовые ходы расширятся, и малыш будет дышать беззвучно и ритмично.
Почему у грудничка заложен нос, а соплей нет? Это один из актуальных, часто задаваемых вопросов. Причин может быть несколько.
- Аллергический ринит. Отсутствие соплей может говорить об аллергической реакции у грудничка. Сезонный аллергический ринит обусловлен цветением растений. Причиной постоянной заложенности носа могут быть домашние аллергены, а также пищевая аллергия.
- Врожденные патологии. Заложенность носа без соплей может быть связана с различными аномалиями носовых ходов и носоглотки, о которых упоминалось выше.
- Воспаление аденоидов. Аденоидит у грудничков хоть и в редких случаях, но все-таки встречается. Только осмотр и специальная диагностика могут подтвердить этот диагноз.
- Синусит. Воспаление носовых пазух возникает как осложнение после ОРВИ, гриппа, кори, бактериальных инфекций. У новорожденных и грудничков до года встречается этмоидит — разновидность синусита, при котором воспаляется решетчатая пазуха. Заболевание протекает и лечится тяжело.
При постоянной заложенности носа, без признаков ОРВИ, необходимо обратиться к аллергологу-иммунологу.
Раньше чистка носа была в списке обязательных и ежедневных гигиенических процедур. Сегодня можно встретить и противоположное мнение: лишний раз нос не трогать вообще, если он нормально дышит. Даже если грудничок хрюкает носом, это еще не означает, что нужно немедленно проводить процедуру. Ведь слизистая — это самоочищающаяся система. На эпителии слизистой оболочки носа растут мельчайшие реснички, которые выталкивают пыль и избыточную слизь. Если воздух в помещении достаточно влажный и прохладный, слизистая прекрасно справляется с очищением.
При сухом и жарком воздухе у грудничка сразу образуются корочки в носу. Их можно удалять только механическим путем. Как это правильно делать?
- Кусочек ваты нужно скрутить в трубочку (турундочка, жгутик) длиной около 5 см.
- Один конец турундочки должен быть широким, а другой более узким.
- Слегка смочить ватную трубочку кипяченой водой.
- Узким концом засунуть турундочку в носовой ход, осторожно провернуть и вытащить.
- Если одной турундочки мало, нужно использовать следующую.
- Для другой ноздри делаем новую турундочку и проделываем то же самое.
- Если носовые ходы перекрыты засохшей слизью, нужно капнуть в ноздрю 2 капли солевого раствора, а потом почистить носовой ход ватной трубочкой.
Вместо кипяченой воды можно использовать аптечные физрастворы или приготовить их самостоятельно в домашних условиях. Также турундочки можно смачивать прокипяченным растительным маслом (оливковое, персиковое, миндалевое и другие).
- Использовать ватные палочки для очищения носа. Они длинные и достаточно широкие для маленького носа. Ими можно травмировать слизистую и нарушить структуру носовых ходов.
- Применять концентрированные солевые растворы. Для приготовления домашнего раствора требуется 1 литр кипяченой воды и 1 чайная ложка соли. Концентрированные растворы могут обжигать и пересушивать слизистую.
- Брызгать в нос аэрозолями. Эти препараты не подходят для маленьких детей. Под напором распыленная жидкость из аэрозоля попадет в среднее ухо через слуховую трубу, что может вызвать отит. Также маленьким детям нельзя промывать нос, можно только закапывать.
- Соблюдать глубину вхождения в носовые ходы. Она не должна превышать более 2 см.
Что делать, если у младенца заложен нос? Если это симптом ОРВИ, врач назначит соответствующее медикаментозное лечение и в качестве «скорой помощи» — назальные сосудосуживающие капли. Подробнее о каплях в нос для детей до года читайте в другой нашей статье. Если причина в сухом воздухе, перегреве малыша или бытовых аллергенах, то здесь ответственность лежит на родителях.
Заложенность носа у грудничка часто объясняется банальной бытовой проблемой: сухой воздух приводит к образованию корочек в носу, что затрудняет носовое дыхание. Но бывают и более серьезные причины: густые сопли при ОРВИ, осложнения после вирусных и бактериальных инфекций, отечность слизистой при аллергической реакции, патологии носовых ходов. Только специалист может оценить состояние грудничка и выявить причину затрудненного носового дыхания.
источник





 Для детей с аденоидами характерно «аденоидное лицо». Ребенок имеет удрученный вид, отвисает нижняя челюсть, удлиняется верхняя, и нарушается прикус.
Для детей с аденоидами характерно «аденоидное лицо». Ребенок имеет удрученный вид, отвисает нижняя челюсть, удлиняется верхняя, и нарушается прикус.
 ОРВИ. Несмотря на простоту заболевания, младенцу простуда доставляет массу проблем. Инфекция распространяется с ураганной скоростью, может быстро переместиться в другие отделы организма и вызвать воспалительные процессы. Дополнительные признаки: хрипы, сопение, сильные задержки дыхания.
ОРВИ. Несмотря на простоту заболевания, младенцу простуда доставляет массу проблем. Инфекция распространяется с ураганной скоростью, может быстро переместиться в другие отделы организма и вызвать воспалительные процессы. Дополнительные признаки: хрипы, сопение, сильные задержки дыхания. физическая активность;
физическая активность; Подобрать правильное белье. Как нательное, так и постельное. В первые дни жизни ребенок дышит не только легкими, но и активно использует для этой цели кожные покровы. Поэтому никакой синтетики, кружев, прочих изысков, плохо пропускающих воздух, быть не должно. Только натуральные впитывающие мягкие ткани, приятные для тела крохи, помогут крепко спать.
Подобрать правильное белье. Как нательное, так и постельное. В первые дни жизни ребенок дышит не только легкими, но и активно использует для этой цели кожные покровы. Поэтому никакой синтетики, кружев, прочих изысков, плохо пропускающих воздух, быть не должно. Только натуральные впитывающие мягкие ткани, приятные для тела крохи, помогут крепко спать.


