Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Вследствие каких причин в горле появляется мокрота с кровью?
Мокрота с кровью в горле является результатом одновременного протекания двух патологических процессов:
1. Воспаление в ЛОР-органах или дыхательных путях;
2. Повреждение сосудов с истечением крови в просвет органов дыхательной системы.
Таким образом, мокрота с кровью является признаком воспалительных заболеваний верхних дыхательных путей, при которых одновременно повреждаются мелкие сосуды. Когда мокрота с кровью появляется в горле, значит, речь идет о воспалительных процессах и повреждении сосудов в верхних дыхательных путях или ЛОР-органах.
Часто кровь к мокроте в горле примешивается в результате кровотечения из носа. В таких ситуациях речь идет о воспалении в верхних дыхательных путях и одновременном кровотечении из носа.
Кроме того, при локализации мокроты в горле очень важен ее цвет, чтобы определить истинную причину ее появления. Если мокрота зеленая, то речь идет о хронической патологии ЛОР-органов, чаще всего синусите, гайморите или фарингите. То есть, зеленая мокрота в горле с кровью свидетельствует о хроническом воспалительном заболевании ЛОР-органов в сочетании с повреждением сосудов ротовой полости, глотки, носа или трахеи.
Если мокрота в горле желтая, то это свидетельствует о наличии воспалительного заболевания верхних дыхательных путей хронического характера. Чаще всего мокрота в горле появляется при трахеитах, фарингитах, ларингитах или бронхитах. Поэтому желтая мокрота с кровью в горле может свидетельствовать об одном из вышеперечисленных воспалительных заболеваний, при котором происходит повреждение сосудов ротовой полости, глотки или носа.
Также возможно следующее сочетание – белая мокрота с кровью в горле. В такой ситуации воспалительного процесса ни в ЛОР-органах, ни в дыхательной системе нет, а белая мокрота представляет собой обычную защитную слизь, которая выделяется в ответ на попадание различных взвешенных в воздухе частиц грязи в дыхательные пути. В этом случае кровь может быть признаком кровотечений из легких, пищевода и т.д.
Непосредственными причинами появления мокроты с кровью в горле являются следующие патофизиологические факторы:
- Разрыв стенок мелких сосудов, находящихся в слизистых оболочках дыхательных органов при сильном, мучительном кашле, бронхоэктатической болезни или опухолях;
- Нарушение кровообращения в малом круге при митральных пороках, тромбозах и тромбоэмболиях легочной артерии;
- Процесс просачивания крови через нарушенную стенку мелких сосудов, который называется диапедезным кровоизлиянием. Такие диапедезные кровоизлияния развиваются на начальном этапе вирусных заболеваний респираторного тракта, при крупозной пневмонии или при нарушениях свертываемости (тромбоцитопеническом синдроме);
- Разрыв сосудов, возникающий при истончении (аневризма) или воспалении (артериит) их стенок, а также телеангиоэктазиях.
Мокрота с кровью, стоящая в горле, как правило, не бывает легочного происхождения, то есть, не характерна для туберкулеза, абсцесса, гангрены или рака.
Таким образом, можно резюмировать, что причинами появления мокроты с кровью в горле являются воспалительные, опухолевые и другие изменения в органах верхних дыхательных путей и ЛОР-органах в сочетании с повреждениями сосудов, или же нарушения кровообращения в малом круге.
Иногда кровь в мокроте в горле появляется вследствие ее затекания из носа. Кроме того, если у человека кровоточат десны, то при откашливании мокроты они травмируются и раздражаются. Поэтому с высокой степенью вероятности при прохождении мокроты через полость рта к ней присоединится свежая кровь из десен.
источник
Ч асто к ЛОР врачам обращаются пациенты с жалобами на постоянную заложенность носа, при этом слизистых выделений, сопровождающий обычный насморк, они у себя не наблюдают.
После осмотра и обследования доктор выставляет диагноз синдром постназального затека или ринофарингит – это воспалительное заболевание, которое поражает носоглотку, миндалины и лимфатическое кольцо.
Отличие такой формы насморка от обычной состоит в том, что болезнь может долгое время маскироваться под простуду, при этом сопли по задней стенке стекают прямо в трахею, а пациент их глотает и не замечает признаков затяжной патологии. Почему развивается такой вид насморка и каковы принципы его лечения – сегодня будет рассказано подробнее.
Главной причиной развития ринофарингита является попадание на поверхность слизистой оболочки вирусов, бактерий и аллергенов, при этом воспалительный процесс охватывает лимфатическое кольцо и полость носоглотки.
Большой опасности в себе патология не несет, поскольку взрослый человек может откашляться и выплюнуть скопившуюся слизь, даже если сопли стекают по задней стенке горла и оказываются во рту.
Однако заболевание необходимо лечить, поскольку постоянный очаг инфекции может вызвать различные осложнения, вплоть до менингита (бактериальные агенты разносятся через общий кровоток, попадая в различные органы и системы, включая серозную оболочку мозга).
Факторы, провоцирующие развитие ринофарингита:
- постоянное воздействие на слизистую ткань носоглотки раздражающих химических веществ;
- частые простуды и переохлаждения;
- попадание инородных предметов в носоглотку;
- побочный эффект от приема медикаментов;
- нарушения в процессе циркуляции крови по тканям лимфоглоточного кольца и носа;
- травмы и механические повреждения костной перегородки и слизистого эпителия;
- склонность к аллергическим реакциям;
- хронические вирусные и бактериальные поражения.
Если у пациента сильно снижен иммунитет, обычный насморк может повлечь за собой втягивание в процесс воспаления всю гортань, также это провоцируется авитаминозом, несоблюдением режима, частыми стрессами и отсутствием полноценного отдыха.
У больного наблюдаются неприятные ощущения в горле (першение, зуд, присутствие инородного тела), чихание, сухость и заложенность в носовых ходах. Может измениться голос, учащается дыхание.
По причине постоянного дыхания ртом задний ринит может осложниться вторичным наслоением бактериальной инфекции, при этом у пациента повышается температура и резко ухудшается самочувствие.
Задний ринофарингит разделяют на острый и хронический (когда он длится дольше 2-3 недель подряд).
Причинами хронического ринофарингита могут стать гормональные сбои, неправильная работа капилляров в носу (при беременности или вегето-сосудистой дистонии). Тогда считается, что патология протекает в вазомоторной форме . При аллергической предрасположенности, вызывающий ринофарингит, такое заболевание лечат по схеме аллергического насморка .
В зависимости от клинических симптомов, ринофарингит может протекать в катаральной форме , атрофической , с истончением слизистого эпителия и гипертрофической, когда ткань значительно уплотняется.
Помимо медикаментозного лечения синдрома посназального затека, которое назначит врач, после изучения типа возбудителя и детального обследования пациента, ему требуется организовать комфортные условия, в которых терапия заболевания будет проходить эффективнее.
Воспалительный процесс в носоглотке сильно иссушает слизистую ткань, когда сопли текут по задней стенке горла, это мешает спать, человек просыпается, откашливается, ощущает присутствие инородного тела в гортани. Его может беспокоить сухой или влажный кашель.
Чтобы облегчить состояние пациента, во время лечения необходимо создать следующие условия:
- регулярно проветривать комнату, где находится больной, делать влажную уборку, следить за уровнем увлажненности воздуха (показатели должны быть около 50%);
- поддерживать температурный режим – не рекомендуется перегревать воздух выше 22-23°С;
- обеспечить питьевой режим – в течение суток следует выпивать не меньше 2 литров жидкости, включая не только чистую воду, но также зеленый чай, морсы, компоты, соки из свежих фруктов и ягод;
- регулярно удалять слизь из носоглотки;
- спальное место организовать так, чтобы подушка находилась выше, чем обычно – это снизит риск подавиться слизистыми выделениями, ведь когда сопли текут в горло во сне, человек регулярно просыпается от чувства удушья.
Во время лечения пациенту показано соблюдение режима питания и отдыха. Меню должно быть сбалансированным, содержать белки, витамины и полезные микроэлементы, для стимуляции иммунной системы на борьбу с инфекцией.
При аллергической природе ринофарингита необходимо следить за ограничением контакта больного с бытовыми раздражителями и продуктами питания, способными спровоцировать обострение патологии.
Схему медикаментозного лечения подбирает врач, учитывая клинические симптомы, форму заболевания и стадию (протекает острый или хронический воспалительный процесс). Главные составляющие консервативной терапии будут описаны далее.
Препараты из группы антибиотиков назначаются в том случае, когда бактериальная форма процесса подтверждена лабораторными исследованиями – когда сопли стекают по задней стенке гортани, мазок берется непосредственно из носоглотки.
При острой форме патологии можно применять антибиотики в форме капель:
- Новоиманин – препарат на основе природного экстракта зверобоя, активен против грамположительной микробной группы, включая штаммы стафилококка. Способствует регенерации слизистой оболочки, снижает уровень воспаления в носоглотке. Перед использованием Новоиманин разбавляют стерильной водой или раствором глюкозы.
- Фрамицетин – применяется в составе комплексного лечения бактериальных инфекций носа, в том числе, ринофарингита. Закапывают средство от 4 до 6 раз в течение суток, по 2 капли в каждую ноздрю.
- Неомицин – препарат из группы аминогликозидов. Действует только на бактериальную патогенную флору, для лечения вирусных и грибковых форм ринофарингита не применяется. Средством орошается полость носоглотки, либо его вводят в носовые ходы на турундах.
Поскольку при заднем рините сопли стекают в горло, а не скапливаются в носовых ходах, врачи рекомендуют особую технику закапывания препаратов – пациент должен лечь на спину и запрокинуть голову, а после введения капель оставаться в таком положении еще несколько минут.
Спреи с антибактериальными компонентами в терапии ринофарингита считаются менее эффективными, поскольку воспаление локализуется в лимфоглоточном кольце, а орошение не позволит препарату проникнуть во все отдаленные уголки носоглотки.
Однако аэрозоли назначают в комплексной терапии, особенно если патология сопровождается сильной заложенностью и густыми, вязкими слизистыми выделениями, а сопли в горле не отхаркиваются.
Среди таких лекарств можно отметить медикаменты Изофра (спрей на основе фрамицетина), Полидекса (содержит фенилэфрин) и Биопарокс (аэрозоль, активный против грамположительных и грамотрицательных штаммов с выраженным противовоспалительным эффектом).
В тяжелых случаях заболевания показаны пероральный прием препаратов с антибактериальным действием в форме таблеток, либо внутримышечные инъекции.
Для этого рекомендуются препараты следующих групп:
- макролиды – Эритромицин, Мидекамицин, Макропен, Кларитромицин;
- полусинтетические пенициллины – Ампициллин, Амоксициллин, Аугментин;
- цефалоспорины – Цефтриаксон, Цефодокс, Цефалексин, Цефазолин.
Выбор группы и формы препарата осуществляется врачом, в зависимости от типа возбудителя и его устойчивости к лекарственным средствам.
Во время терапии необходимо следить за состоянием больного и отмечать все изменения, во избежание побочных эффектов и осложнений. Если антибиотик не приносит желаемого эффекта после 3-4 суток применения, его заменяют другим.
Список капельных препаратов , которые используются для лечения разных видов насморка, довольно обширен.
Однако учитывая специфичность такого заболевания, как ринофарингит, врачи назначают только определенные из медикаментозных групп в виде спреев и капель местного действия.
Капли, содержащие сосудосуживающий компонент, давно и успешно применяются при лечении различных форм насморка, не является исключением и синдром постназального затека.
Также под воздействием капель снижается количество вырабатываемой слизи, это значительно облегчает дыхание. Но нужно уточнить, что лечение специфических видов насморка предполагает только эпизодическое применение сосудосуживающих средств, в составе комплексной терапии – использовать их можно не дольше 5 дней подряд и в точно указанной доктором дозировке.
Список наиболее эффективных и действенных препаратов:
- На основе ксилометазолина – Галазолин, ДляНос, Ринонорм, Ксимелин. Продолжительность действия этих средств около 4 часов, форма спреев позволяет точнее дозировать введенное лекарство, избегая передозировки.
- На основе оксиметазолина – Називин, Назол Адванс, Фазин. Эти препараты обладают достаточно высокой продолжительностью воздействия, до 12 часов подряд, но противопоказаны пациентам с сахарным диабетом и заболеваниями почек.
- На основе нафазолина – Санорин, Нафазолин, Нафтизин. препараты этого ряда являются самыми доступными, но не менее действенными, чем остальные. В составе капель Санорин также присутствуют вазелиновое масло и эфироль масла эвкалипта, что позволяет не только устранять заложенность носа, но и смягчать слизистую.
Хорошими средствами для лечения насморка считаются Тизин на основе тетразолина и Фариал, включающий активное вещество инданазолин.
Полный список сосудосуживающих капель и их классификацию смотрите в этой статье .
Большой плюс капель и спреев с увлажняющим эффектом состоит в том, что ими можно пользоваться без ограничений, они эффективно смывают с поверхности носовых ходов патогенных микробов и очищают полость носа от скоплений слизи.
Готовятся они на основе морской воды и включают в состав полезные микроэлементы, восстанавливающие эпителий носа и нормализующие работу ресничной ткани.
Самые популярные препараты на основе морской воды:
Применение изотонических растворов оправдано тогда, когда заложенность носа вызвана не отеком ткани, а обильным скоплением слизи – в такой ситуации закапывать увлажняющие препараты будет гораздо более эффективным и безопасным, нежели средства с сосудосуживающим эффектом.
С целью повысить эффект от применения капель и спреев с сосудосуживающим эффектом, производители включают в их состав антигистаминные компоненты, это делает круг применения средств гораздо шире.
Назначают комбинированные капли пациентам с признаками аллергической природы ринита, но не исключено их использование и при простудном насморке:
- Виброцил – выпускается швейцарской компанией в виде спрея, капель и геля. Не рекомендуется его применение дольше 7 дней подряд. Эффективно устраняет заложенность носа и отечность слизистой;
- Санорин-Аналергин – закапывать это средство рекомендуется на ночь, поскольку оно обладает длительным действием;
- Ринофлуимуцил – облегчает дыхание благодаря разжижению вязкого секрета в носу и ускорению его выведения наружу, оказывает сосудосуживающее и антигистаминное действие, можно применять с 3-4 дня после начала насморка.
При передозировке перечисленных средств для носа могут развиться сонливость и замедление психических реакций, поэтому использовать их нужно с осторожностью, соблюдая дозировку и кратность, предписанную лечащим врачом.
Такая разновидность препаратов в лечении ринита назначается при тяжелой форме заболевания, усугубленной обструкцией носовых ходов и чрезмерным расширением сосудов. Также гормональные спреи показаны пациентам с признаками аллергического насморка.
Чаще всего доктора назначают следующие препараты:
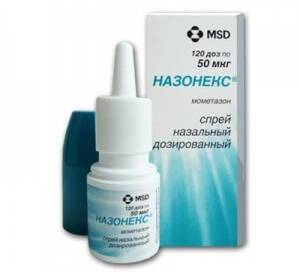
- Назонекс и его аналоги – быстродействующий спрей, эффект применения которого можно будет ощутить уже через 12 часов после первого введения. Не влияет на организм, поскольку активное вещество впитывается в ткань слизистой и воздействует системно;
- Беконазе – спрей, устраняющий отечность ткани, снижающий уровень воспаления и избавляющий от признаков аллергического насморка. Применяют 3-4 раза в сутки по 1 дозе в каждую ноздрю;
- Насобек – гормональное средство, которое нужно вводить 2-4 раза в сутки в каждый носовой ход, в ходе терапии дозировка постепенно снижается.
При продолжительном использовании гормональных средств снижается местная иммунная реакция слизистых оболочек носа, поэтом длительность применения определяется врачом, индивидуально для каждого пациента.
Помимо перечисленных групп назальных капель, часто назначаются препараты Протаргол и Колларгол – в их состав включено коллоидное серебро.
Когда активный компонент попадает на поверхность воспаленной слизистой ткани, он оказывает вяжущий, противовоспалительный и подсушивающий эффект.
Применение этих капель обосновано даже при хронической форме ринитов различной этиологии, включая бактериальные и гипертрофические.
Чтобы очистить полость носоглотки от слизи максимально, нужно не только использовать спреи на основе морской воды, но и проводить процедуры промывания.
Поскольку при заднем рините сопли собираются в горле, стекая по задней стенке и вызывая там воспалительный процесс, промывать эту область также необходимо.
Ринофарингит, особенно осложненный бактериальной инфекцией, вылечить можно только комплексно, с промыванием всей полости носоглотки, оно убивает патогенную флору, удаляет бактериальный и слизистый налет и позволяет вывести сопли из горла.
- Для промывания нужно приготовить солевой раствор, растворив в стакане воды треть чайной ложки поваренной соли.
- Затем заполнить раствором мягкую спринцовку и встать над раковиной, нагнувшись в положении под прямым углом. Рот должен быть открыт, язык высунут.
- Наконечник спринцовки вводится в ноздрю, затем вода медленно выдавливается, проходя через полость носоглотки и выливаясь изо рта.
После процедуры необходимо очистить ноздрю от остатков раствора и слизи, затем повторить то же самое со вторым носовым ходом.
Простой способ промывания предусматривает приготовление солевого раствора или отвара лечебных трав и втягивание жидкости обеими ноздрями попеременно. Часть раствора, попавшую в рот, нужно выплюнуть, затем прополоскать горло кипяченой водой.
Этот способ, при наличии соплей в горле, считается менее эффективным, поскольку не позволяет промыть заднюю часть носоглотки, где скапливается основная часть бактериальной инфекции.
- отвары лечебных трав – календулы, ромашки, эвкалипта, череды, подорожника, мяты. Отвар готовится так: 1 ст.л. сухой травы заливается стаканом кипятка, затем настаивается 20-30 минут, процеживается через марлю. Можно готовить отвар из одного вида травы, либо сделать противовоспалительный сбор;
- аптечные антисептики – Фурацилин, Мирамистин, Хлоргексидин;
- солевой раствор или 0.9% Натрия хлорид – недорогое аптечное средство под названием физраствор мягко очищает носоглотку, разжижает густую слизь и способствует ее выведению.
Промывать нос не рекомендуется, если на фоне синдрома постназального затека у пациента есть признаки отита (острого воспаления ушей), произошла перфорация мембраны перепонки или присутствуют опухолевые новообразования на слизистой ткани.
Чтобы полоскание горла принесло максимальный эффект, нужно проводить его правильно. Для этого необходимо запрокидывать голову назад, а язык высовывать вперед, во время полоскания произносить долгий звук «Ы», а набирать жидкость в рот нужно маленькими порциями.
После нескольких этапов, каждый по 30-60 секунд, нужно ополоснуть горло кипяченой водой и не есть ничего хотя бы 20 минут.
- Фурацилин. Таблетка растирается в мелкий порошок и растворяется в воде, можно прокипятить ее (состав готовится из расчета 1 таблетка на 100 мл воды).
- Содно-солевой раствор. В 1 литр кипяченой теплой воды добавляются по чайной ложке соды и поваренной соли, готовым составом проводят полоскание не менее 3-4 раз в течение дня. Многие пациенты добавляют туда несколько капель йода, для максимального дезинфицирующего эффекта.
- Хлоргексидин. Это аптечное средство недорого стоит и помогает эффективно избавиться от вирусных и бактериальных агентов в полости носоглотки. Полоскание нужно проводить осторожно, чтобы не заглатывать раствор, проводить процедуру 3 раза в день.
- Хлорофиллипт. Это спиртовой раствор с эвкалиптовым экстрактом, он обладает выраженными противомикробными свойствами. Нужно развести небольшое количество препарата в стакане воды и полоскать горло трижды в день.
- Сбор из ромашки и календулы . Эти травы известны своими заживляющими, противовоспалительными и антимикробными свойствами. Предварительно настоянный и процеженный отвар нужно подогреть до 30-32°С и ополаскивать им горло как можно чаще.
Многие люди используют для полоскания горла 3% перекись водорода, растворив одну ложку в 100 мл воды. Однако этот способ не всегда одобряют врачи, поскольку можно случайно проглотить раствор.
Проведение ингаляций позволяет достичь двойного эффекта – снять воспаление и убить микробов не только на поверхности слизистой носа, но и в полости носоглотки. Для этого нужно дышать попеременно то носом, то ртом.
Все виды ингаляций и препараты для их проведения при рините описаны здесь , а при кашле тут.
Процедуры рекомендуется проводить не менее 2-3 раз в сутки, используя следующие средства:
- Физраствор . Препарат не сушит слизистую оболочку, способствует разжижению и выводу густой слизи, стимулирует местный иммунитет, повышает эффективность остальных средств, которые будут дальше использованы для промывания носа и полоскания горла.
- Пищевая сода . Вдыхание щелочных частиц помогает успокоить раздраженную слизистую ткань, очистить ее от бактериального налета и снизить уровень воспаления. Если проводится паровая ингаляция, к соде можно добавить несколько капель йода или раздавить пару зубков чеснока.
- Эфирные масла – облегчают дыхание, восстанавливают ткани, убивают микробов. Можно делать паровые ингаляции с эфиролями чайного дерева, сосны, мяты, апельсина, туи, ромашки, лаванды, пихты. Добавлять масла в небулайзер строго запрещено, итогом может стать поломка прибора (ультразвукового), а для пациента – масляная пневмония .
- Отвары трав. Для проведения паровой ингаляции можно подготовить сбор из ромашки, мяты, календулы, подорожника и шалфея. Травы берутся по 1 чайной ложке и заливаются кипятком. По мере остывания воды травы настоятся, а пар приобретет нужную температуру – 35-38°С.
Можно проводить ингаляции не только паровым способом, но и используя небулайзер, но этот прибор подходит больше для использования в нем лекарственных средств.
Во время лечения назальной слизи стекающей в горло на небулайзере проводят процедуры с антибиотиками, разжижающими и противовоспалительными средствами – это Лазолван, Ринофлуимуцил, физраствор, спиртовая настойка прополиса.
Если пациент отмечает у себя постоянные проблемы с носовым дыханием, которая не сопровождается обильным выделением слизи из носовых ходов – вполне возможно, что это симптомы заднего ринита. Его опасность состоит в постоянном попадании слизистого секрета в горло, что вызывает разлитое воспаление всей полости носоглотки.
Поэтому при подозрительных симптомах, таких как заложенность носа, храп по ночам, появление кашля и першения в горле, необходимо обратиться к ЛОР врачу, для обследования и назначения адекватной терапии.
источник
Слизистая оболочка носоглотки постоянно продуцирует слизистый секрет, который ее увлажняет и защищает от внешнего негативного воздействия. Здоровый человек этого не замечает: образовавшаяся слизь его абсолютно не тревожит. При малейшем воспалении, например, банальной простуде, секрета становится очень много, сопли стекают по задней стенке глотки, вызывая у человека неприятные ощущения. Эти явления обычно сопровождаются постоянной заложенностью носа, кашлем по ночам, дискомфортом в горле.
Причиной воспаления органов дыхания являются различные инфекционные заболевания. Слизистый секрет – благоприятная среда для роста и развития патогенных микробов. Особенно опасно скопление слизи для новорожденных и грудных детей. Чтобы они не задохнулись и не захлебнулись, необходимо срочно принять меры и вызвать педиатра.
Специалисты после проведения диагностических мероприятий, включающих осмотр, обследование и ряд анализов, выявляют поражение носоглотки, миндалин, лимфоглоточного кольца и ставят диагноз ринофарингит. Симптоматическое лечение приносит лишь кратковременное облегчение. Через некоторое время сопли в горле появятся вновь. Чтобы навсегда избавиться от подобной проблемы, необходимо провести этиотропную терапию, устраняющую причину патологии.
Нос покрыт изнутри слизистой оболочкой, которая при воспалении отекает, набухает и становится рыхлой. Подобные процессы клинически проявляются заложенностью носа и нарушением носового дыхания. В носоглотке начинает активно вырабатываться экссудат, представляющий собой слизистый секрет. Часть его выходит наружу в виде соплей. Это естественный процесс очищения респираторного тракта. Другая же часть секрета стекает по задней стенке глотки и скапливается в горле. Больной вынужден его постоянно отхаркивать и выплевывать. Так развивается ринофарингит.
Процесс образования слизи защищает организм от внедрения в более глубокие слои микробов, попавших в организм извне. Это вязкое вещество препятствует развитию инфекционной патологии бронхов и легких. Слизистая оболочка носоглотки продуцирует много секрета, когда в помещении слишком жарко. Так она защищается от сухости.
Ринофарингит сам по себе не опасный недуг. Он не причиняет тяжкого вреда здоровью. Но при отсутствии своевременного лечения неизбежна хронизация процесса. Хронический очаг инфекции в организме — фактор, подавляющий иммунитет и провоцирующий развитие осложнений. Бактерии с током крови разносятся по всему организму, проникают к различным органам, включая и оболочки головного мозга.
Слизь течет по задней стенке носоглотки при ЛОР-заболеваниях – тонзиллите, рините, ринофарингите, синуситах, аденоидах, а также при поражении бронхолегочного аппарата.
Причиной обильной продукции секрета являются также:
- Детские заболевания – корь, краснуха и скарлатина,
- Врожденные аномалии носоглотки, например, искривление носовой перегородки,
- Новообразования в полости носа – опухоли, кисты, полипы,
- Ларингофарингеальный рефлюкс,
- Дивертикул пищевода.
Факторы, способствующие развитию патологии:
- Патогенные биологические агенты — бактерии, вирусы, грибы, микоплазмы, хламидии,
- Местная и системная гипотермия,
- Инородные тела,
- Длительный прием некоторых антибиотиков,
- Травматическое повреждение носа,
- Аллергия,
- Иммунодефицит,
- Гиповитаминоз,
- Нервное перенапряжение, всплески эмоций,
- Гормональный дисбаланс в организме,
- Спазм капилляров в носу при ВСД,
- Табакокурение,
- Обезвоживание организма,
- Беременность,
- Злоупотребление алкоголем,
- Частое использование деконгестантов.
Внешняя среда часто оказывает негативное воздействие на организм человека, что нередко приводит к избыточному образованию слизи в носоглотке. К отрицательных экзогенным факторам относятся:
- Неблагополучная экологическая обстановка,
- Плохие социальные и бытовые условия,
- Воздействие химических и токсических веществ на производстве,
- Запыленность и загазованность воздуха.
Независимо от причины, вызвавшей обильное образование слизи, необходимо посетить врача и пройти курс назначенной терапии. Выявить этиологический фактор проблемы и устранить его способен лишь квалифицированный специалист после осмотра и обследования пациента. Сделать это надо как можно скорее, чтобы предупредить развитие в организме хронического недуга.
Заболевания, проявляющиеся течением слизи из носа в глотку, имеют целый ряд сопутствующих симптомов. Обычно это клинические признаки катарального синдрома.
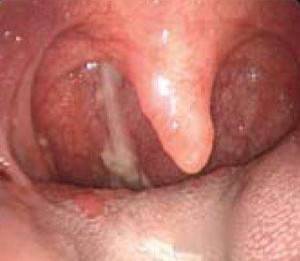
Первая жалоба больных – постоянный дискомфорт в носоглотке. У них зудит и першит в горле, жжет, царапает и щекочет заднюю стенку глотки, нос заложен, голос осип. Частые покашливания постепенно переходят в мучительный приступообразный кашель с некоторым количеством слизистой мокроты, возникающий преимущественно по ночам и утрам. Некоторые пациенты на приеме у врача утверждают, что у них будто ком в горле. При прогрессировании патологии горло начинает болеть, что существенным образом нарушает процессы употребления пищи и общения. Когда присоединяется вторичная инфекция, мокрота становится гнойной, а изо рта больного неприятно пахнет. Заложенность носа, обусловленная отечностью слизистой, затрудняет дыхание по ночам, возникает храп. Больные вынуждены дышать ртом.
Клинические проявления становятся более интенсивными, когда человек лежит. Обычно это происходит по ночам и по утрам, сразу после пробуждения. Слизь во сне стекает из носа в глотку и частично попадает в гортань, где раздражает рецепторы и вызывает приступ кашля. Днем, когда человек бодрствует, стекание слизи он просто не замечает. Она попадает в горло и проглатывается. Этот процесс обычно кашлем не сопровождается.
Если перечисленные выше симптомы не проходят в течение нескольких дней и усиливаются, необходимо обратиться к врачу.
К признакам катарального синдрома нередко присоединяются проявления интоксикации и общей астенизации. Это происходит при наслоении бактериальной инфекции, когда больной постоянно дышит ртом.
Симптомы интоксикационного синдрома:
- Высокая температура тела,
- Озноб,
- Миалгия, артралгия,
- Плохое самочувствие,
- Головная боль,
- Диспепсические явления,
- Отсутствие аппетита,
- Дрожание рук и ног,
- Судорожные приступы,
- Гипорефлексия.
Симптомы астенического синдрома:
- Слабость, вялость,
- Упадок сил,
- Прогрессирующая апатия,
- Потеря интереса к увлечениям или работе,
- Нарушение сна,
- Снижение работоспособности,
- Необъяснимая раздражительность,
- Сбой в работе органов ЖКТ.
Если вовремя не начать лечение, то инфекция распространится дальше, что приведет к развитию бронхита, а затем и воспаления легких. Именно поэтому очень важно не оставлять без внимания такой вроде бы безобидный симптом, как течение слизи по задней стеке носоглотки.
Диагностикой заболеваний, проявляющихся образование слизи в носоглотке, занимается ЛОР-врач. Он осматривает больного, проводит риноскопию, фарингоскопию и эндоскопические исследования этих органов при необходимости. Чтобы поставить диагноз, необходимы результаты лабораторных анализов — крови, мокроты, отделяемого носоглотки, мазка из зева.
О наличии тех или иных заболеваний расскажут сами сопли. По их внешнему виду и консистенции можно предположить вид недуга.
- Водянистая прозрачная слизь – признак аллергии, вирусной инфекции или дисбиоза носоглотки.
- Густые желтые или зеленоватые сопли свидетельствуют о бактериальном воспалении.
- Белый назальный секрет образуется при аденоидах и полипах носа.
- Коричневые или желтые выделения из носа появляются у курильщиков.
Риноскопия позволяет обнаружить гиперемию и отечность слизистой носа, а также слизь, стекающую по задней стенке носоглотки. Во время фарингоскопии врач выявляет красную заднюю стенку горла, рыхлую и отечную слизистую оболочку с комочками слизи на поверхности. Эндоскопия позволяет с помощью тонкой трубки с видеокамерой на конце отобразить признаки поражения на мониторе. Эндоскопическое исследование применяется чаще всего. Оно является самым информативным, надежным и безболезненным. Компьютерная томография и рентгенография носоглотки проводятся по показаниям.
Лабораторная диагностика начинается с общего анализа крови. При бактериальном воспалении в крови увеличивается количество лейкоцитов, происходит сдвиг формулы влево, возрастает СОЭ. При аллергии обнаруживается эозинофилия. Признаки вирусной инфекции — лимфоцитоз, лейкопения, моноцитоз, нейтропения.
Когда врачи подозревают бактериальное поражение органов дыхания, больного направляют в микробиологическую лабораторию для сдачи анализа на микрофлору носоглотки. Для этого используют биоматериал: отделяемое носа, мокроту, мазок из зева. Посев производят на селективные и дифференцально-диагностические среды. Чашки и пробирки ставят в термостат для инкубации. Затем изучают характер роста, микроскопируют выросшие колонии, выделяют чистую культуру. После полной идентификации микроорганизма определяют его чувствительность к антибактериальным препаратам и бактериофагам, если это возможно. На основании результатов антибиотикограммы выбирают препарат для проведения этиотропной противомикробной терапии.
Иногда специалистам для постановки диагноза и назначения лечения требуются данные иммунограммы и аллергологических проб. Результаты этих анализов имеют вспомогательное значение.
Лечение ринофарингита комплексное, включающее средства местного воздействия и системную терапию. Схему лечения подбирает ЛОР-врач после определения причины патологии. Чаще приходится лечить вирусные инфекции, реже – бактериальное и грибковое воспаление, а также аллергию.
Больным назначают следующие группы препаратов:
- Антибиотики при остром бактериальном воспалении носоглотки — назальные капли «Фрамицетин”, “Неомицин”, спреи «Изофра», «Полидекса»; пероральный прием и внутримышечное введение антибиотиков показано в запущенных случаях – «Азитромицин», «Амоксиклав», «Цефтазидим»;
- Местные противовирусные средства — спрей «ИРС-19», капли «Гриппферон» и «Интерферон», мазь «Оксолиновая», таблетки «Анаферон», «Цитовир», «Ингавирин»;
- Сосудосуживающие капли в нос, имеющие разное действующее вещество – «Ринонорм”, “Тизин», «Називин”, “Нафтизин”;
- Увлажняющие капли и спреи применяют с лечебной и профилактической целью для промывания полости носа – «Аквалор”, “Аквамарис”, “Долфин”;
- Капли с антигистаминным компонентом – «Виброцил”, “Ринофлуимуцил”, системные десенсибилизирующие препараты – «Супрастин», «Цетрин», «Тавегил»;
- Гормональные препараты – «Фликсоназе», «Тафен», «Назонекс”;
- Противовоспалительные капли – «Протаргол”, “Сиалор», «Колларгол”;
- Спреи для горла – «Ингалипт», «Каметон», «Гексорал»;
- Жаропонижающие средства показаны при лихорадке – “Ибупрофен», «Нурофен», «Парацетамол»;
- Увлажняющие масляные капли – “Пиносол»;
- Муколитики для лучшего отхаркивания слизи – «Амбробене», «Флюдитек”, “Лазолван”;
- Иммуномодулирующие препараты – “Бронхомунал», «Ликопид», «Исмиген»;
- Гомеопатическое средство для лечения любого вида ринита – спрей «Эуфорбиум композитум»;
- Поливитаминные комплексы.
Ингаляции — основной физиотерапевтический метод лечения, способствующий лучшему отхождению мокроты и помогающий вылечить вязкие сопли. Больным назначают ингаляции с физраствором, пищевой содой, эфирными маслами, настоями и отварами лекарственных трав, муколитиками «Лазолваном», «Ринофлуимуцилом», антибиотиками.
К прочим физиотерапевтическим методам, применяемым для лечения воспаленной носоглотки, относятся: электрофорез, УВЧ, лазерное воздействие, УФО, парафиновые аппликации на нос, ультразвук.
Если причиной слизи, стекающей по задней стенке глотки, являются новообразования, аденоидные вегетации или искривление перегородки носа, необходимо оперативное вмешательство, корректирующее подобные дефекты.
Народные средства, используемые для лечения соплей:
-
Капли из сока алоэ и меда,
- Ингаляции с луком или чесноком,
- Средство из имбиря, меда и лимона,
- Прикладывание к ступням сухой горчицы на ночь,
- Отвар шиповника, крапивы и смородины,
- Орошение слизистой носа мятным или ромашковым чаем,
- Свекольный сок для закапывания в нос,
- Ввведение в нос турунды, смоченной в смеси, состоящей из масла и лукового сока,
- Прогревание пазух носа отваренным яйцом или картофелем,
- Вдыхание паров уксуса,
- Спринцевание носа слабым содовым раствором.
Специалисты рекомендуют создать для больного комфортные условия, благодаря которым процесс лечения будет эффективней, а выздоровление наступит быстрее.
- Комната, в которой находится больной, должна быть чистой и проветренной, а воздух в ней увлажненным.
- Оптимальная температура воздуха в помещении не выше 22-23°С.
- Достаточный объем выпиваемой жидкости – 1,5-2 литра в сутки. Рекомендуют пить воду, морсы, свежевыжатые соки, зеленый чай, компоты.
- Сбалансированное питание с достаточным количество в рационе белков, витаминов и микроэлементов оказывает положительное воздействие на весь организм, и на иммунную систему в том числе, которая будет активнее бороться с инфекцией.
- Высокая подушка снижает риск удушья соплями во сне.
- При аллергическом ринофарингите следует исключить контакт больного с аллергенами.
Слизь, скопившаяся в полости носа, впоследствии покидает ее двумя путями: стекает по задней стенке глотки или выводится наружу по носовым проходам. Когда образуется много слизистого секрета, он не успевает выводиться, сгущается и инфицируется, становясь причиной ринофарингита, симптомы которого доставляют массу проблем больным людям. Если вовремя начать лечение недуга, можно предотвратить развитие опасных заболеваний.
Меры предосторожности, позволяющие избежать скопления слизи в носоглотке:
- Укрепление иммунитета — закаливание, ЗОЖ, физическая активность,
- Правильное питание, обогащенное витаминами и микроэлементами,
- Санация очагов инфекции в организме,
- Контроль за температурой и влажностью воздуха в помещении,
- Регулярная уборка и периодическое проветривание комнаты,
- Своевременное лечение ОРВИ,
- Коррекция дефектов носовой полости,
- Исключение контактов с аллергенами,
- Борьба с курением,
- Защита организма от сквозняков,
- Ношение одежды по погоде,
- Соблюдение правил личной гигиены.
Слизь, стекающая по задней стенке глотки — распространенное явление, которое проходит самостоятельно после устранения провоцирующих факторов. В запущенных случаях могут развиться серьезные осложнения. Чтобы оградить себя от неприятных ощущений в носоглотке, необходимо выяснить причину патологии и выполнить все врачебные предписания.
источник
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||




 Капли из сока алоэ и меда,
Капли из сока алоэ и меда,